Риккетсиоз симптомы у собаки
Обновлено: 23.04.2024
Риккетсиозы – многочисленные инфекционные заболевания, связанные общностью этиологии (возбудители – риккетсии) и эпидемиологии (имеют преимущественно трансмиссивный механизм передачи). Риккетсиозы протекают с возникновением первичного аффекта (при клещевых риккетсиозах), лихорадочным и интоксикационным синдромами, генерализованными васкулитами и кожными высыпаниями. Подтвердить диагноз риккетсиоза и верифицировать его клиническую форму позволяет серологическая диагностика (РИГА, РСК, РНИФ, ИФА). Этиотропная терапия риккетсиозов проводится антибактериальными препаратами из группы тетрациклинов и хлорамфениколом.
Общие сведения
Риккетсиозы – термин, используемый в отношении трансмиссивных лихорадочных заболеваний, вызываемых внутриклеточными возбудителями — риккетсиями. Группа риккетсиозов человека включает в себя сыпной тиф (эндемический и эпидемический), клещевые лихорадки (пятнистую лихорадку Скалистых гор, волынскую лихорадку, марсельскую лихорадку, везикулезный риккетсиоз, североазиатский клещевой риккетсиоз), пароксизмальные риккетсиозы (окопную лихорадку, клещевой пароксизмальный риккетсиоз), лихорадку цуцугамуши и лихорадку Ку. Несмотря на этиологические различия, всем этим заболеваниям свойственны некоторые общие эпидемиологические, патогенетические, патоморфологические, иммунологические и клинические признаки, позволяющие объединить их общим названием – риккетсиозы. Распространенность риккетсиозов повсеместная; наибольшая заболеваемость отмечается в развивающихся странах, где в структуре лихорадок неясной этиологии они составляют 15-25%.

Причины
По своим культуральным качествам риккетсии являются промежуточным звеном между бактериями и вирусами. С микробными возбудителями их сближают морфологические признаки (грамотрицательные палочковидные или кокковидные формы), а с вирусными агентами – способность к внутриклеточному паразитированию. Патогенными для человека являются следующие виды риккетсий (Rickettsia):
- R. Prowazekii – вызывает эпидемический (вшивый) сыпной тиф и его отдаленный рецидив - болезнь Брилла
- R. Typhi – вызывает эндемический (крысиный, блошиный) сыпной тиф
- R. Sibirica – вызывает североазиатский клещевой риккетсиоз
- R. Conorii – вызывает марсельскую лихорадку
- R. Rickettsii – вызывает пятнистую лихорадку Скалистых гор
- R. Australis – вызывает австралийский клещевой риккетсиоз
- R. Quintana (Rochalimea quintana) – вызывает волынскую лихорадку
- R. Akari – вызывает везикулезный риккетсиоз
- R. Japonica — вызывает японскую пятнистую лихорадку
- R. Orientalis – вызывает цуцугамуши
- R. Burneti (Coxiella burnetii) – вызывает Ку-лихорадку
Риккетсиозы делятся на антропонозные, при которых источниками инфекции выступает человек, а переносчиками – вши, и зоонозные, характеризующиеся передачей от животных через укусы клещей. К антропонозам относятся сыпной тиф и окопная лихорадка; к природно-очаговым зоонозам – все остальные риккетсиозы.
Симптомы риккетсиозов
Риккетсиозы группы сыпного тифа
Эпидемический (вшивый) сыпной тиф протекает с лихорадкой, интоксикацией, розеолезно-петехиальной сыпью на коже, поражением сосудистой и нервной системы. Инкубационный период занимает от 5 до 21 дня. Риккетсиоз манифестирует с повышения температуры тела и общеинтоксикационных симптомов, которые достигают максимальной выраженности к 3-6-й день заболевания. В этот период отмечается выраженная гиперемия и одутловатость лица, инъекция склер, энантема на мягком небе. Примерно на 5 сутки на коже боковой поверхности груди, живота, сгибательных поверхностях рук появляется яркая характерная розеолезно-петехиальная сыпь. Через неделю сыпь бледнеет, а на 2-3-й неделе от начала заболевания исчезает. Одновременно снижается температура и исчезает интоксикация, однако еще несколько недель сохраняется постинфекционная астения. При тяжелом течении риккетсиоза возникает поражении ЦНС в виде менингита или энцефалита. Осложнения эпидемического сыпного тифа могут включать отит, паротит, пневмонию, миокардит. Болезнь Бриля, или рецидивирующий сыпной тиф, проявляется теми же симптомами, однако менее выраженными.
Эндемический (крысиный или блошиный) сыпной тиф начинается остро и в начальном периоде характеризуется общеинфекционными симптомами (лихорадкой, познабливанием, артралгиями, головной болью). В разгар лихорадочного периода на груди, животе и на конечностях появляется сыпь, имеющая преимущественно розеолезно-папулезный характер. Характерна артериальная гипотония, брадикардия, общая слабость, головокружение. В целом заболевание протекает легче, чем эпидемический сыпной тиф.
Риккетсиозы группы пятнистых клещевых лихорадок
Североазиатский клещевой риккетсиоз, или клещевой сыпной тиф Северной Азии передается через укусы иксодовых клещей. Типичным признаком клещевого риккетсиоза служит первичный аффект – первичная воспалительная реакция кожи в месте проникновения возбудителя. Он представляет собой болезненное уплотнение, окруженное зоной гиперемии и в центре покрытое коричневым струпом. Одновременно с появлением первичного аффекта повышается температура тела, развивается регионарный лимфаденит и интоксикационный синдром. Кожные высыпания появляются на 2-3-й день и представлены полиморфными розеолезно-папулезными элементами, расположенными на туловище и вокруг суставов. Отмечается гиперемия лица и слизистой зева, брадикардия, гипотония, умеренная гепатоспленомегалия. Течение североазиатского клещевого риккетсиоза доброкачественное; обычно к 14 дню заболевания наступает выздоровление.
Пятнистая лихорадка Скалистых гор относится к риккетсиозам с тяжелым течением. В остром периоде заболевание сопровождается ознобом, сменяющимся жаром; сильной головной и мышечной болью, носовыми кровотечениями. Неврологические изменения включают бессонницу, нарушение сознания (оглушенность, прострацию), судороги, пара- и гемиплегии, нарушения зрения и слуха. Первичный аффект отсутствует. Сыпь при данном виде риккетсиоза обильная, петехиальная, имеет тенденцию к слиянию с образованием больших пятен. Летальность от этого риккетсиоза достигает 7%.
Пароксизмальные риккетсиозы
Пароксизмальные риккетсиозы протекают с рецидивирующими лихорадочными приступами, повторяющимися каждые 5 дней (при волынской лихорадке) или 2-3 дня (при пароксизмальном клещевом риккетсиозе). Во время приступа температура повышается до 39,0–40,5°С, появляются ознобы, оссалгии, миалгии, артралгии, головные боли. Первичный аффект, кожные высыпания и регионарный лимфаденит не являются постоянными спутниками пароксизмальных риккетсиозов и зачастую отсутствуют. Течение лихорадок обычно затяжное, однако доброкачественное.
Диагностика
Выявление и дифференциальная диагностика риккетсиозов проводится по нескольким направлениям: сбор эпидемиологического анамнеза, анализ клинических данных и лабораторная верификация возбудителя. В эпидемиологическом статусе акцент делается на природно-очаговый характер инфекции, связь заболевания с укусами клещей, педикулезом и т. д. При анализе клинической симптоматики риккетсиозов основное внимание обращается на наличие первичного аффекта, характер и локализацию сыпи.
Лабораторная диагностика риккетсиозов проводится с помощью серологических методов (РСК, РА, РИГА, РИФ, ИФА), позволяющих идентифицировать возбудителя путем определения его антигенов и специфических антител. В ряде случаев возможно выделение риккетсий из крови, мочи, спинномозговой жидкости, биоптатов, биомассы клещей, проведение кожно-аллергических проб. Дифференциальная диагностика риккетсиозов проводится с гриппом, корью, геморрагическими лихорадками, менингококковой инфекцией, брюшным тифом, энтеровирусной инфекцией, аллергией и др.
Лечение риккетсиозов
В качестве средств этиотропной терапии риккетсиоза используются антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, фторхинолоны. Обычно курс лечения продолжается весь лихорадочный период и 2-3 дня после нормализации температуры тела. Одновременно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия. При тяжелом течении риккетсиозов применяются кортикостероидные гормоны.
Прогноз и профилактика
По течению, исходам и процентам летальности к наиболее тяжелым риккетсиозам относятся эпидемический сыпной тиф, пятнистая лихорадка Скалистых гор и цуцугамуши. Остальные риккетсиозы протекают более доброкачественно и редко сопровождаются осложнениями. Профилактика заражения риккетсиозами предусматривает борьбу с педикулезом, клещами и грызунами, соблюдение мер личной защиты от нападения кровососущих насекомых. При укусах клещей рекомендуется проведение экстренной химиопрофилактики доксициклином или азитромицином. С целью профилактики сыпного тифа и лихорадки Ку проводится вакцинация. Больные сыпным тифом подлежат строгой изоляции; за контактировавшими с пациентом лицами устанавливается наблюдение; в очаге инфекции проводится санитарная обработка.

Риккетсиозы – это довольно опасные заболевания, вызываемые особой группой микроорганизмов-риккетсий. Риккетсии невероятно малы по размерам. Подобно вирусам, они живут и размножаются, попав в другой организм. В особой группе риска – животные, проживающие в местности, зараженной клещами и иными паразитами. Но все-таки наиболее распространенные переносчики заразы – клещи. Заражение, как вы поняли, происходит через укус инфицированного насекомого.
Наиболее известные риккетсиозные заболевания у собак – пятнистая лихорадка Скалистых гор и эрлихиоз. Остановимся на них чуть подробнее.
Начнем с эрлихиоза (тропическая панцитопения собак). На европейской части России заболевание встречается относительно редко. Его возбудителями являются коричневые собачьи клещи. Заболевание является зоонозным – то есть передается от животного к человеку.
Первый признак заражения – увеличение лимфатических узлов. В течение недели у животного повышается температура, оно становится вялым, апатичным. Отмечаются кровотечение из носа, примеси крови в моче и фекалиях. Аппетит практически отсутствует. В ряде случаев наблюдаются отеки в конечностях, слабость, летаргия, судороги, затрудненное дыхание.
Диагноз выставляется и подтверждается ветеринаром – он видит симптомы, задает наводящие вопросы хозяину животного, после чего производится полное обследование организма, берутся пробы крови для анализов, включая образцы спинномозговой жидкости. В заключение – тест на наличие антител к Ehrlichia canis.
Лечение заболевания – курс антибиотиков. Но для успеха лечения крайне необходимо как можно скорее выставить правильный диагноз и начать прием лекарственных препаратов.
Пятнистая лихорадка Скалистых гор. Заболевание вызывается бактерией Rickettsia rickettsii. Риск заражения наиболее велик в период активности клещей. Проникая в кровь, бактерии паразитируют в кровеносных сосудах. В тяжелых случаях поражаются сердце, почки и мозг. Заболевание очень опасно и чревато летальным исходом, если ничего не предпринимать. Оно также является зоонозным.
Пятнистая лихорадка Скалистых гор в основном распространена на территории Северной Америки, в США и Канаде. Но география заболевания стремительно расширяется – вспышки замечены и в Бразилии, и в Колумбии, ряде других южноамериканских стран. Существует риск проникновения пятнистой лихорадки и на Европейский континент. Ее возбудителями являются лесные клещи, а также вышеупомянутые коричневые собачьи клещи.
Заболевание проявляет себя не сразу – инкубационный период составляет от 3 до 14 суток. У животного резко повышается температура, появляются вялость и сонливость. Отмечаются потеря аппетита, иногда кашель и конъюнктивит. Животное может с трудом передвигаться из-за боли в конечностях и суставах. Возможны примеси крови в моче и фекалиях.
Диагноз устанавливается ветеринаром на основании тромбоцитопении и нарастающих титров антител в сыворотке крови.
Лечится пятнистая лихорадка Скалистых гор курсом антибиотиков. Лечение нужно начинать своевременно, тогда вероятность летального исхода снизится до минимума.
Цуцугамуши – это острый риккетсиоз, протекающий с лихорадкой, очаговыми васкулитами и периваскулитами различных органов - ЦНС, сердца, легких, почек. Клинические проявления цуцугамуши характеризуются наличием высокой температуры тела, первичного аффекта, пятнисто-узелковой сыпи на коже, генерализованной лимфаденопатии. Частыми осложнениями цуцугамуши служат менингоэнцефалит, миокардит, перикардит, плеврит, гломерулонефрит, перитонит. Диагноз устанавливается с помощью иммунологических методов (РСК, РИГА, РНИФ, ИФА). Лечение лихорадки цуцугамуши проводится антибиотиками (тетрациклинами, макролидами, хлорамфениколом и др.).
МКБ-10
Общие сведения
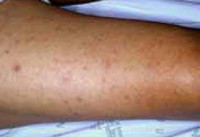
Цуцугамуши (японская речная лихорадка, сыпной тиф джунглей, краснотелковый риккетсиоз) - клещевая лихорадка с природно-очаговой распространенностью, вызываемая риккетсиями. Подобно другим риккетсиозам, цуцугамуши протекает с интоксикацией, типичным первичным аффектом, лимфаденопатией, макуло-папулезной сыпью.
Основные природные очаги лихорадки цуцугамуши расположены в странах Центральной, Восточной и Юго-Восточной Азии, Индонезии, Австралии, Океании. Также случаи риккетсиоза регистрируются в Таджикистане и на территории России (в Приморье, на Камчатке, Сахалине). Восприимчивость к заболеванию довольно высокая: в отдельных регионах ежемесячно лихорадка развивается у 3% населения. Наибольшей заболеваемости цуцугамуши подвержены жители сельской местности и приезжие (в основном, туристы).

Причины цуцугамуши
Хранителями и переносчиками инфекции в природных очагах служат личинки краснотелковых клещей, передающие возбудителя цуцугамуши трансфазово и трансовариально. Также в процесс циркуляции риккетсий в природных очагах вовлекаются мелкие грызуны, насекомоядные, сумчатые. Полученный при кровососании возбудитель болезни, передается личинкой нимфам, а затем взрослым клещам, которые осуществляют трансовариальную передачу риккетсий следующему поколению личинок. Таким образом, только новое поколение личинок краснотелковых клещей в следующем сезоне может являться переносчиком цуцугамуши.
Личинки нападают на животных и людей в травянистых кустарниковых зарослях. Заражение происходит трансмиссивным путем во время кровососания. Сезонность лихорадки цуцугамуши неодинакова в различных эпидемических очагах; обычно пик заболеваемости приходится на май и сентябрь. Иммунитет после перенесенной инфекции носит строго специфический и непродолжительный характер; повторные случаи заболевания цуцугамуши возможны уже спустя 3 года.
Патогенез
В месте укуса клеща и внедрения возбудителя возникает очаговое изменение кожи – первичный аффект. Дальнейшее распространение риккетсий по лимфатическим путям сопровождается воспалительной реакцией в виде регионарных лимфаденитов и лимфангитов. При попадании в кровяное русло риккетсии начинают размножаться в эндотелии сосудов, вызывая десквамацию эндотелиальных клеток, гранулематозное воспаление, развитие очаговых васкулитов и периваскулитов во внутренних органах: почках, сердце, легких, ЦНС. Развитие массивной риккетсиемии сопровождается интоксикацией.
Симптомы цуцугамуши
Инкубационный период может длиться от 5 до 21 суток (в среднем 7-11 дней). Тяжесть лихорадки цуцугамуши варьирует от стертых и легких до крайне тяжелых форм, заканчивающихся летально.
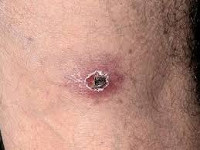
Типичное начало цуцугамуши внезапное – с резкого повышения температуры до 38—39°С, которая без лечения держится от 1 до 3-х недель. Лихорадка сопровождается ознобами, нарастающими симптомами интоксикации, регионарным лимфаденитом. При тщательном осмотре кожных покровов больного цуцугамуши обнаруживается первичный аффект в месте ворот инфекции в виде воспалительного инфильтрата, имеющего тенденцию к увеличению размеров.
Вначале на месте укуса личинки клеща возникает уплотнение и гиперемия кожи диаметром 0,2 см, на верхушке которого образуется везикула. На месте вскрывшейся везикулы формируется язвочка, покрытая струпом, с венчиком гиперемии по периферии. В результате трансформаций участок измененной кожи увеличивается до 2-3 см. Первичный аффект сохраняется в течение 2-3-х недель.
Осложнения
Поражение сердечно-сосудистой системы при лихорадке цуцугамуши сопровождается брадикардией, которая при развитии миокардита сменяется тахикардией, умеренным снижением АД, изменениями ЭКГ. Со стороны дыхательной системы обнаруживаются признаки фарингита, трахеита и трахеобронхита. При тяжелых формах цуцугамуши возникает интерстициальная пневмония, обусловленная образованием гранулем в мелких сосудах.
При наслоении вторичной бактериальной инфекции возможны очаговые и даже долевые пневмонии. На поражение ЦНС при лихорадке цуцугамуши указывают сильные головные боли, нарушения сознания, бред, зрительные галлюцинации, менингеальные симптомы, тремор, судороги и др. В период реконвалесценции возможно развитие осложнений в виде перикардита, плеврита, абсцесса легких, менингоэнцефалита, гломерулонефрита, перитонита, тромбофлебита.
Диагностика
Отправными пунктами для постановки предварительного диагноза служат данные эпидемиологического анамнеза (пребывание в природных очагах цуцугамуши), наличие лихорадки, первичного аффекта, кожной сыпи, генерализованной лимфаденопатии, признаков поражения нервной, сердечно-сосудистой, дыхательной, выделительной систем. Лабораторное подтверждение цуцугамуши проводится с помощью серологических реакций (РСК, РИГА, РНИФ, ИФА). Применяется выделение культуры R.tsutsugamushi в опытах на белых мышах.
Лихорадку цуцугамуши необходимо дифференцировать от заболеваний, имеющих сходные клинические проявления:
- эпидемического сыпного тифа;
- лихорадки денге;
- геморрагических лихорадок;
- кори;
- вторичного сифилиса.
Лечение цуцугамуши
Препаратами выбора для проведения этиотропной терапии лихорадки цуцугамуши служат антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, макролиды, фторхинолоны, рифампицин. Антибактериальная терапия позволяет значительно сократить продолжительность лихорадочного периода и предупредить летальный исход. Патогенетическое лечение лихорадки цуцугамуши включает инфузионную дезинтоксикационную терапию, по показаниям – использование сердечных гликозидов, глюкокортикостероидов.
Прогноз и профилактика
До применения противомикробных препаратов летальность от лихорадки цуцугамуши достигала 20% и более. В настоящее время благодаря современной антибиотикотерапии смертельные исходы практически не регистрируются. Предупреждение эпидемических вспышек цуцугамуши в эндемичных районах достигается с помощью противоклещевых мероприятий: вырубки зарослей кустарника, обработка мест выплода краснотелковых клещей. Индивидуальная защита обеспечивается использованием специальной одежды и репеллентов. Для активной профилактики цуцугамуши разработана живая ослабленная вакцина и антибиовакцина.
Везикулезный риккетсиоз – это острая трансмиссивная природно-очаговая инфекция. Характерными признаками являются первичный аффект с центральным некрозом и обильная сыпь на теле. Отмечается лихорадка, симптомы общей интоксикации и относительно доброкачественное течение. Основной способ диагностики – выделение генного материала риккетсий (ПЦР), обнаружение антител к возбудителю с помощью серологических методик. Лечебные мероприятия включают этиотропную антибактериальную терапию, применение дезинтоксикационных, жаропонижающих, ангиопротекторных и других средств.
МКБ-10
Общие сведения
Везикулезный риккетсиоз (осповидный, гамазовый риккетсиоз, пятнистая лихорадка Кью-Гардена) является зоонозной риккетсиозной болезнью. Первые упоминания об инфекции датируются 1946 годом, когда в Нью-Йорке были зафиксированы случаи везикулезной лихорадки. В последующем аналогичные симптомы описывались в других городах США, Хорватии, Украине, Беларуси, Молдове, Центральной Африке. Ежегодно регистрируются единичные случаи заболевания с сезонным подъемом в мае-сентябре. Среди больных преобладают мужчины преимущественно старше 60 лет, женщины заражаются реже, обычно в возрасте до 45 лет.

Причины
Значение везикулезного риккетсиоза для современной инфектологии обусловлено высокой встречаемостью среди потребителей инъекционных наркотиков, бездомных и асоциальных лиц. Данная риккетсиозная патология находится на втором месте после бартонеллезов; в настоящее время увеличивается число случаев некогда казуистической возможности гемоконтактной передачи. Распространенность ВИЧ-инфекции в человеческой популяции способствует возникновению осложненных форм болезни.
Основные факторы риска – внутривенное употребление наркотиков, низкая социальная адаптация, работа в сельском хозяйстве, зернохранилищах, связанная с истреблением грызунов. В группе повышенного риска находятся туристы, военнослужащие, реципиенты донорских органов и препаратов крови, а также население эндемичных районов. В ходе ряда исследований установлено, что экспрессия рецепторов TLR-2 и TLR-4 на клеточных мембранах человека увеличивает риск не только болезни Крона, туберкулеза и ряда других патологий, но и везикулезного риккетсиоза.
Патогенез
Патогенез везикулезного риккетсиоза изучен недостаточно ввиду доброкачественного течения и малого числа летальных исходов. После проникновения в организм человека при укусе переносчика риккетсии формируют специфическую гранулему. Основными клетками, поражаемыми возбудителями, являются макрофаги с рецептором CD-68. Риккетсии способны к выходу из фагосомы и проникновению в цитоплазму макрофагов. Ограничение репликации возбудителей в клетках происходит путем сложных, до конца не изученных реакций с участием интерлейкинов.
Белки-рецепторы TLR-2/4 на поверхности клеток человеческого организма являются активаторами хемокинов и провоспалительных цитокинов, влияющими на опосредованную индукцию экспрессии интерлейкина-8 и ФНО-альфа при распознавании R. akari. Параллельно отмечается умеренная токсинемия, мультиорганное распространение через лимфатическую систему. Эндотелиоциты могут вовлекаться в патологический процесс как место размножения риккетсий, однако чаще всего характерный панваскулит обусловлен токсической реактивацией иммунной системы.
Симптомы везикулезного риккетсиоза
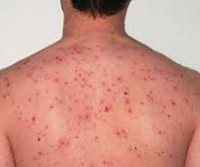
Инкубационный период составляет 7-12 суток, чаще – 10 дней. Заболевание начинается с появления на месте присасывания клеща небольшого безболезненного уплотненного пятна, диаметр которого не превышает 5 см. Кожа вокруг первичного аффекта гиперемирована. Затем в центре формируется бугорок, сменяющийся пузырьком с прозрачным содержимым, потом – язвочка с темной коркой; может образовываться рубец. Примерно в этот период пациент отмечает начало лихорадки с выраженной слабостью, головными болями и головокружением.
Температурная реакция организма достигает 39-40° C, возникают ознобы, мышечно-суставные боли. Лихорадка обычно длится 5-7 суток, может продолжаться до 12 дней. Иногда выявляется болезненное увеличение лимфатических узлов, расстройства стула, боли в животе, сухой кашель. Около 2-4 дня болезни появляется обильная полиморфная сыпь с локализацией на коже головы, туловище, конечностях. Элементы сыпи чрезвычайно разнообразны (бугорки, пятна, пузырьки), вызывают умеренный зуд, сохраняются до 10-х суток заболевания, исчезают бесследно. Органные поражения нехарактерны.
Осложнения
Везикулезный риккетсиоз редко протекает с осложнениями, обычно их появлению предшествует позднее обращение за медицинской помощью либо иммуносупрессивное состояние. Чаще выявляются кожные инфекции, вызванные другими бактериями, поражение лимфатических узлов с формированием гнойных лимфаденитов. Сердечно-сосудистая недостаточность, преходящая патологическая дисфункция центральной нервной системы возникают при выраженной токсинемии. Редкими осложнениями везикулезного риккетсиоза считаются геморрагические инсульты, инфаркты головного мозга.
Диагностика
Верификацию диагноза везикулезного риккетсиоза осуществляет инфекционист. Проводится тщательный сбор эпидемиологического анамнеза на предмет присасывания клеща, пребывания в эндемичных районах. Другие специалисты (чаще всего – дерматовенерологи и терапевты) привлекаются для консультаций при наличии показаний. Основными диагностическими лабораторно-инструментальными признаками заболевания являются:
- Физикальные данные. При объективном исследовании обнаруживается первичный язвенный аффект, покрытый темной коркой; пятнисто-папулезная, везикулезная экзантема на теле, конечностях и волосистой части головы; умеренное увеличение, безболезненность лимфатических узлов, реже – лимфаденит. Перкуторные, аускультативные и пальпаторные признаки висцеральной патологии обычно отсутствуют.
- Лабораторные исследования. Общеклинический анализ крови не имеет специфических маркеров, выявляется лейкопения, нейтропения, тромбоцитопения, увеличение СОЭ. Лейкоцитоз возникает при осложненном течении риккетсиоза. В биохимическом анализе отмечается транзиторное увеличение активности АЛТ, АСТ. В общем анализе мочи на фоне лихорадки могут определяться следы белка, эритроцитурия.
- Выявление инфекционных агентов. Изоляция риккетсий в культуре клеток – трудоемкий, длительный и дорогостоящий процесс. Наиболее информативным методом обнаружения возбудителей служит мультиплексная ПЦР, проводимая с мазками-отпечатками первичного аффекта, биоптатами кожи. Серологические реакции (ИФА) необходимо повторять с интервалами не менее 10-14 дней для фиксации роста титра антител.
- Инструментальные методики. С целью дифференциального диагноза пациентам выполняется рентгенография ОГК. По показаниям рекомендуется ультразвуковое исследование брюшной полости, почек, мягких тканей, лимфатических узлов. Для исключения токсического поражения миокарда назначается ЭКГ, при неврологических нарушениях целесообразна МРТ, КТ с контрастированием.
Дифференциальный диагноз проводится с сыпным тифом, характеризующимся тяжелым течением, наличием розеолезно-петехиальной сыпи и неврологическими поражениями; ветряной оспой с истинным полиморфизмом высыпаний, энантемой и феноменом подсыпания; инфекционным мононуклеозом, для которого типичны выраженная лимфаденопатия, тонзиллит и гепатоспленомегалия. Отличиями менингококковой инфекции считаются истинная геморрагическая сыпь, начинающаяся с нижних конечностей, выраженная интоксикация, симптомы вовлечения ЦНС.
Признаками кори являются высыпания, начинающиеся с лица и верхней половины тела, конъюнктивит, поражения слизистых; иксодовый клещевой боррелиоз протекает с мигрирующей эритемой, поражением печени, опорно-двигательного аппарата. Системная красная волчанка отличается эритематозным фотодерматитом, телеангиоэктазиями, синдромом Шегрена, симметричным поражением крупных суставов. Тромбоцитопеническая пурпура возникает без повышения температуры тела, типичные проявления – спонтанные полиморфные кровоизлияния в кожу и слизистые, кровотечения.
Лечение везикулезного риккетсиоза
Пациенты с подозрением на данную патологию подлежат госпитализации только в случае тяжелого течения либо при необходимости дифференциальной диагностики. Постельный режим назначается до нормализации температуры тела и в течение 2-3 суток стойкого безлихорадочного периода. Специальная диета не разработана, рекомендуется отказаться от приема потенциальных пищевых аллергенов, никотина и алкоголя, в связи с возможными побочными эффектами применяемых антибиотиков – от трудноперевариваемой еды. Водная нагрузка увеличивается при отсутствии противопоказаний.
Консервативная терапия
Препаратами выбора для лечения везикулезного риккетсиоза являются антибиотики. Наибольшая чувствительность возбудителя отмечена к доксициклину, хлорамфениколу, тетрациклину, макролидам. Применение пенициллинов, ванкомицина, аминогликозидов требует высокодозовых введений. Обязательно назначают ангиопротекторы и противовоспалительные средства, проводят пероральную и внутривенную дезинтоксикацию. Применять аспирин и аналоги следует с осторожностью. Симптоматическое лечение подбирается с учетом клинической необходимости у конкретного пациента.
Прогноз и профилактика
Прогноз благоприятный, характерно самоограничение болезни со спонтанным выздоровлением. В случае осложненного течения, тяжелых преморбидных состояний летальность достигает 2,8%. Продолжительность везикулезного риккетсиоза обычно не превышает 7-10 дней. Специфическая профилактика (вакцина) не разработана. К неспецифическим мерам защиты относятся плановая дератизация, применение акарицидной обработки, противоклещевых спреев, одежды с длинными рукавами и штанинами, перчаток при нахождении в природно-очаговых зонах обитания гамазовых клещей.
3. Involvement of TLR2 and TLR4 in cell responses to Rickettsia akari/ Marco A. Quevedo-Diaz, Chang Song,Yanbao Xiong// J Leukoc Biol. - 2010 - №4.
Читайте также:

