Рим инфекция что это такое
Обновлено: 19.04.2024
Исследование для выявления возбудителя гепатита B (HBV), в ходе которого с помощью метода полимеразной цепной реакции в реальном времени (РТ-ПЦР) определяется наличие генетического материала (ДНК) вируса и его количество (вирусная нагрузка) в образце крови.
ДНК HBV может быть обнаружена в концентрации, находящейся за нижней границей линейного диапазона концентраций. Линейный диапазон концентраций – это диапазон, в котором можно точно посчитать количество копий возбудителя. Диапазон определяемых концентраций – от 100 до 10^8 МЕ РНК ВГВ.
Синонимы русские
Вирус гепатита В (ВГВ), количественное определение ДНК.
Синонимы английские
Hepatitis B Virus DNA, Quantitative, Real-Time PCR, Blood; HBV Viral Load; Hepatitis B Virus DNA Quant.
Метод исследования
Полимеразная цепная реакция в режиме реального времени.
Единицы измерения
МЕ/мл (международная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирусный гепатит В (ВГВ) – инфекционное заболевание печени, вызванное ДНКсодержащим вирусом гепатита В (HBV). Среди всех причин развития острого гепатита и хронической вирусной инфекции вирус гепатита В считается одной из самых распространенных в мире. Действительное количество инфицированных неизвестно, так как у многих людей инфекция протекает без специфических симптомов и за медицинской помощью они не обращаются. Нередко вирус обнаруживают при проведении профилактических лабораторных исследований. По приблизительным подсчетам, в мире около 350 миллионов человек поражено вирусом гепатита В и ежегодно от его последствий умирает 620 тысяч. В России количество носителей HBV превышает 5 миллионов человек.
Источник инфекции – больной ВГВ или бессимптомный вирусоноситель. HBV передается с кровью и другими биологическими жидкостями. Заразиться можно при незащищенном половом контакте, использовании нестерильных шприцев, переливании крови и пересадке донорских органов, ребенка может заразить мать во время или после родов (через трещины в сосках). В группу риска входят: медицинские работники, у которых возможен контакт с кровью пациента, пациенты, получающие гемодиализ, инъекционные наркоманы, люди, ведущие беспорядочную половую жизнь, дети, рождённые от матерей с ВГВ.
Инкубационный период заболевания – от 4 недель до 6 месяцев. Вирусный гепатит В может протекать как в виде легких форм, длящихся несколько недель, так и в виде многолетней хронической инфекции. Основные признаки гепатита: желтушность кожных покровов, лихорадка, тошнота, утомляемость, в лабораторных анализах – нарушения функции печени и специфические антигены вируса гепатита В. Острое заболевание может быстро приводить к летальному исходу, переходить в хроническую инфекцию или заканчиваться полным выздоровлением. Считается, что после перенесенного ВГВ формируется стойкий иммунитет. Хронический вирусный гепатит В связан с развитием цирроза и рака печени.
Есть несколько специфических тестов для выявления существующего или перенесенного вирусного гепатита В. Для подтверждения наличия инфекции и уточнения периода заболевания используют определение антигенов вируса, антител к ним и ДНК вируса.
Полимеразная цепная реакция отличается высокой чувствительностью и специфичностью. Методом ПЦР можно определить ДНК вируса качественно или количественно. Благодаря качественному методу подтверждается присутствие вируса гепатита В в организме и его активное размножение. Количественное определение вирусной нагрузки позволяет оценить интенсивность развития болезни, эффективность проводимой терапии или развитие устойчивости к противовирусным препаратам.
Существует зависимость между концентрацией вируса в крови и исходом острого вирусного гепатита В. При низком уровне виремии вероятность перехода инфекции в хроническую форму близка к нулю, а инфицированный человек неопасен для окружающих. При высокой вирусной нагрузке ( 5 копий/мл) хронизация возникает часто и больной является потенциальным источником инфекции. Доказана связь между количеством ДНК вируса в сыворотке крови, присутствием HBeAg, повышенной АЛТ и развитием цирроза печени и гепатоцеллюлярной карциномы (рака печени).
Эффективность противовирусной терапии оценивается по уменьшению количества ДНК вируса в крови. Через 3-6 месяцев после начала лечения вирусная нагрузка при адекватном терапевтическом ответе должна уменьшиться на 1-2 порядка. Отсутствие уменьшения количества вируса или его увеличение на фоне проводимого лечения требует пересмотра и изменения терапии.
Количественное определение ДНК вируса гепатита В совместно с клинической картиной заболевания и биохимическими показателями, маркерами инфекции, а также результатом пункционной биопсии печени позволяет дать прогноз заболевания и оценить необходимость противовирусной терапии.
Для чего используется исследование?
- Для прогнозирования течения вирусного гепатита В.
- Для подтверждения хронической формы вирусного гепатита В.
- Для выявления носителей вирусного гепатита В и мониторинга активности размножения вируса.
- Для выявления скрытых и мутантных штаммов вируса гепатита В.
- Для оценки эффективности противовирусной терапии гепатита В и принятия решения о дальнейшей тактике лечения.
Когда назначается исследование?
- При качественном обнаружении ДНК вируса гепатита В.
- При остром и хроническом вирусном гепатите В.
- При микст-гепатитах.
- До и во время противовирусной терапии.
Что означают результаты?
Референсные значения: не обнаружено.
От 100 МЕ до 10^8 ME ДНК ВГВ - результат определяется как положительный с указанием полученной концентрации ДНК ВГВ в образце (в МЕ/мл).
Больше 10^8 МЕ - результат рекомендуется интерпретировать как положительный с концентрацией ДНК ВГВ «больше 10^8 МЕ/ в объёме выделяемой пробы.
Диапазон определяемых концентраций – от 100 до 10^8 МЕ РНК ВГВ.
Как известно, при хронической вирусной инфекции для персистирования вирусы используют различные механизмы, среди которых наиболее важными являются нецитопа тический способ репликации в клетках организма хозяина и возможность формирования латентного состояния, позволяющего вирусу избегать иммунного надзора [5]. В последние годы благодаря достижениям молекулярной биологии латентная вирусная инфекция привлекает все большее внимание. Классическим примером латентной инфекции является вирус простого герпеса, который, как установлено, может длительное время сохраняться в клетках нервной системы, не экспрессируя свои антигены, что делает его недоступным для иммунной системы [36]. В настоящее время возможность формирования латентной инфекции установлена и для вируса гепатита В (HBV). Клинико-биологическое значение и механизмы формирования латентной HBV инфекции, а также трудности ее диагностики изучаются в настоящее время достаточно интенсивно и являются предметом дискуссий. В данном обзоре мы попытались представить современное состояние этой проблемы.
До настоящего времени хроническая HBV инфекция определялась как наличие в сыворотке крови поверхностного антигена HBV (HBsAg) в течение более 6 мес. после инфицирования, при этом термин "хроническая инфекция" включает в себя различные варианты сосуществования микро- и макроорганизмов. При HBV инфекции спектр и выраженность клинических проявлений зависят от взаимоотношений вируса и иммунной системы хозяина, варьируя от бессимптомного носительства вируса до тяжелого поражения различных органов и систем, прежде всего печени, но при всех формах хронической HBV инфекции обязательным ее условием являлось наличие в сыворотке крови HBsAg. Исчезновение HBsAg и появление антител к нему рассматривалось как признак освобождения организма от вируса, т.е. прекращения инфекции.
Однако в последние годы установлено, что у ряда больных, несмотря на отсутствие HBs-антигенемии и наличие anti-HBs, в ткани печени и сыворотке крови может обнаруживаться ДНК вируса (HBVDNA) [6, 30, 31, 39]. При этом в сыворотке либо выявляли маркеры перенесенной HBV инфекции (антитела к антигенам вируса, прежде всего "изолированные" anti-HBc), которые, как теперь считают, могут быть признаком хронической латентной HBV инфекции, либо имело место отсутствие всех маркеров HBV (серонегативная инфекция) [8, 24, 31]. Клинико-морфологические исследования более ранних лет свидетельствовали об идентичности активности и стадии печеночного процесса у больных хроническими заболеваниями печени с наличием "изолированных" anti-HBc и у больных с HBs-антигенемией [1]. Отсутствие сывороточных маркеров персистирования вирусной инфекции (HBsAg и/или HBeAg) при сохранении вируса в организме объясняют двумя основными причинами: очень низкой репликативной активностью вируса, вследствие чего экспрессия вирусных антигенов значительно подавлена [23]; и наличием мутаций в геноме вируса, ведущих к нарушению синтеза вирусных антигенов, а также изменению их структуры, прежде всего HBsAg (HBsAg-мутантный штамм), что препятствует выявлению антигенов в крови доступными тест-системами [9]. Механизмы развития низкоуровневой репликации HBV остаются неизученными, хотя известно, что суперинфекция вирусом гепатита D и/или С может оказывать ингибирующее влияние на репликацию HBV, что приводит к снижению уровня виремии HBV и клиренсу HBeAg, а в случае с HCV клиренсу не только HBeAg, но и HBsAg [2, 21, 32, 34]. Также отмечено, что алкоголь может вмешиваться в механизмы репликации вируса, и у лиц, злоупотребляющих алкоголем, часто единственным маркером хронической HBV инфекции являются anti-HBc [25]. Аналогичное влияние на HBV характерно, в ряде случаев, и для вируса иммунодефицита человека (HIV). Так, в одном из исследований у 43% HIV-инфицированных в крови выявлялись anti-HBc, как единственный маркер сопутствующей HBV инфекции, при этом у 90% из них в сыворотке определялась HBVDNA [17].
В отсутствие других факторов большое значение в формировании низкоуровневой репликации HBV отводят мутациям в различных участках генома вируса, прежде всего в области перекреста С и Х генов, ответственных за репликацию вируса [28, 29].
В связи с этим возникает вопрос о роли латентной HBV инфекции в развитии хронических диффузных поражений печени. Ряд авторов отмечают, что наличие латентной HBV инфекции у больных хроническим гепатитом С связано с более тяжелым течением болезни и низким ответом на противовирусную терапию [7, 15, 40]. Улиц с алкогольным поражением печени наличие "изолированных" anti-HBc обусловливает неблагоприятный прогноз вследствие повышенного риска развития цирроза печени и гепатоцеллюлярной карциномы [3].
Несомненным фактом является то, что больные латентной HBV инфекцией могут быть источниками вируса и отвечать за развитие посттрансфузионного гепатита и инфицирование реципиентов донорских органов, особенно печени. Так, отмечены случаи, когда переливание крови и трансплантация органов от anti-HBc/anti-HBs позитивных доноров приводит к инфицированию реципиентов [10, 14, 18, 38]. Это связано с тем, что скрининг на HBV основывается на выявлении HBsAg, который не обнаруживается в случаях латентной инфекции, а также с тем, что обычные методы ПЦР не способны выявлять низкий уровень виремии. Широко обсуждается роль латентной HBV инфекции в развитии цирроза печени и гепатоцеллюлярной карциномы. Установлено, что, несмотря на клиренс HBsAg, возможно прогрессирование болезни вплоть до гепатоцеллюлярной карциномы [19, 26, 27, 33]. Если развитие гепатоцеллюлярной карциномы объясняют интеграцией генома вируса в геном клеток печени с последующей активацией про-онкогенов и подавлением опухоль-супрессорных генов, главным образом р53 (один из возможных механизмов развития рака печени), то патогенез повреждений печени при латентной вирусной инфекции остается неясным. В ряде исследований у больных с поражением печени неизвестной этиологии, имеющих признаки умеренной и высокой активности воспалительного процесса и далеко зашедшего фиброза в отсутствие серологических маркеров HBV инфекции, при использовании высокочувствительных методов ПЦР - "nested" PCR - в сыворотке выявлялась HBVDNA, а при иммунногистохимическом исследовании в ткани печени - антигены HBV [11]. Это позволяет обсуждать роль латентной HBV инфекции в развитии криптогенных поражений печени, хотя сами авторы не исключают этиологическое значение еще неизвестных гепатотропных вирусов.
Известно, что длительная иммунносупрессивная терапия (химиотерапия опухолей, лечение аутоиммунных заболеваний, профилактика реакции отторжения трансплантата), прежде всего применение глюкокортикостероидов, может привести к реактивации латентной HBV инфекции, вплоть до развития фульминантного гепатита с летальным исходом [16, 20, 22, 35]. В патогенезе реактивации латентной HBV инфекции на фоне иммунносупрессивной терапии основное значение придают действию глюкокортикостероидов. Так, известно, что геном HBV содержит глюкокортикоид-чувствительные участки, активация которых усиливает репликацию вируса, продукцию и экспрессию вирусных антигенов на поверхности гепатоцитов [12,37]. При этом поражение печени в ходе терапии глюкокортикостероидами обусловлено прямым цитопатическим действием вируса - усиленный синтез вирусных антигенов, прежде всего HBsAg, приводит к их избыточному накоплению в цитоплазме клеток печени, с последующей дистрофией, некрозом гепатоцитов и развитием тяжелого холестатического поражения печени. В качестве примера можно привести особую клиническую форму хронического гепатита В - фиброзирующий холестатический гепатит, развивающийся у лиц, которым после трансплантации печени длительно проводят иммунносупрессивную терапию глюкокортикостероидами [4,13]. Эта форма хронического" гепатита В по своим клинико-морфологическим признакам похожа на поражение печени при дефиците а l-антитрипсина, что, по-видимому, связано с общностью генеза поражения гепатоцитов: в первом случае в клетке накапливается HBsAg, во втором а l-антитрипсин. Поражение печени возможно и при резкой отмене глюкокортикостероидов, когда на фоне прекращения иммунносупрессивного действия глюкокортикостероидов и в ответ на повышенную экспрессию вирусных антигенов на поверхности гепатоцитов, прежде всего HBcAg, происходит иммунноопосредованный цитолиз гепатоцитов цитотоксическими лимфоцитами - так называемый синдром "рикошета".
"HBsAg-мутантная" инфекция (при которой в крови циркулирует структурно-измененный поверхностный антиген) представляет серьезную опасность для населения. Во-первых, она является потенциальным источником заражения реципиентов крови и донорских органов, так как во многих странах мира HBsAg является основным и единственным скрининговым маркером HBV-инфекции. Во-вторых, "HBsAg-мутантный" штамм является серьезной проблемой для программ вакцинации, так как вакцин-индуцированные антитела не обеспечивают иммунитет от инфицирования HBsAg-мутантным штаммом ("вакцин-ускользающий штамм"). У таких пациентов, несмотря на наличие в сыворотке anti-HBs, инфицирование такими штаммами может вызвать гепатит В. Данный штамм может также привести к реинфицированию печени в посттрансплантационном периоде, несмотря на профилактику специфичным иммуноглобулином (HBIg), который представляет собой поликлональные антитела к основным эпитопам поверхностного антигена HBV. Вследствие изменения структуры поверхностного антигена у HBsAg-мутантного штамма, антитела неспособны нейтрализовать вирус и предотвратить развитие инфекции.
Таким образом, анализ результатов исследований, посвященных этой проблеме, позволяет охарактеризовать латентную HBV инфекцию как гепатит В с наличием показателей репликации вируса (обнаружение HBV DNA в сыворотке крови и/или ткани печени) при отсутствии других серологических маркеров, указывающих на персистирование вируса (прежде всего негативный результат выявления HBsAg). Можно выделить два варианта латентной HBV инфекции. При первом, низкий уровень репликации HBV и, как следствие, пониженный синтез и экспрессия вирусных антигенов обусловлены влиянием ряда факторов: адекватного ответа иммунной системы; ингибирующего влияния на HBV других вирусов /HCV, HDV, HIV/; мутаций в определенных участках генома вируса, ответственных за его репликативную активность. При втором варианте репликация вируса не подавлена, HBsAg синтезируется и экспрессируется, но не выявляется современными коммерческими тест-системами вследствие мутаций, изменяющих структуру его основных детерминант.
В настоящее время можно считать установленными следующие факты, имеющие значение для клинической практики:
До настоящего времени остаются неясными патогенетические механизмы развития поражений печени при латентной HBV инфекции. Каким образом столь низкая репликативная активность вируса может вызывать воспалительные изменения в печени? Служит ли выявление латентной HBV инфекции у больных с криптогенными заболеваниями печени доказательством ее этиологической роли или она лишь фон, пусть и неблагоприятный, на котором реализует свое действие какой-либо еще неизвестный агент? Кроме того, требует своего изучения и возможная триггерная роль латентной HBV инфекции в развитии аутоиммунного гепатита, при котором могут выявляться антитела к HBV, в том числе "изолированные" anti-HBc.
Учитывая возросшее значение и роль латентной HBV инфекции в развитии поражений печени, весьма актуальной становится разработка доступных, воспроизводимых и чувствительных способов ее диагностики. Появление в широкой клинической практике диагностических препаратов, способных выявлять мутантные формы вируса гепатита В и его антигены, способствовало бы более углубленному изучению патогенетических механизмов формирования латентной HBV инфекции и ее роли в развитии болезней печени.
Данные, приведенные в статье, были получены в исследовании оригинального препарата энтекавира (Бараклюд ® ). Применение несертифицированных противовирусных средств может угрожать вашему здоровью, привести к возникновению мутантных штаммов вируса гепатита В и неэффективности дальнейшей терапии.
Заражение вирусом гепатита В (HBV) может быть причиной серьезной реактивации и даже смерти у пациентов с онко-гематологическими заболеваниями, а также у больных после трансплантации костного мозга. Представлены 3 клинических наблюдения реактивации HBV-инфекции у больных В-клеточной лимфомой с развитием печеночно-клеточной недостаточности, которые удалось купировать с помощью нуклеозидных аналогов. Обсуждаются способы профилактики и лечения реактивации HBV-инфекции у больных с лимфомами, получающих химиотерапию.
Ключевые слова: HBV-инфекция, реактивация, В-клеточная лимфома, химиотерапия, иммуносупрессивная терапия, нуклеозидные аналоги, ламивудин, энтекавир.
Для корреспонденции:
Лопаткина Татьяна Николаевна, канд. мед. наук, доц. каф. терапии и профзаболеваний ГБОУ ВПО Первый Московский государственный медицинский университет им. И.М. Сеченова Минздравсоцразвития России
Адрес: 119992, Москва, ул. Россолимо, д. 11
Заражение вирусом гепатита В (HBV) нередко является причиной серьезных осложнений и даже смерти у больных с опухолевыми заболеваниями, особенно с гематологическими опухолями, получающих химиотерапию или перенесших трансплантацию костного мозга. Известно, что частота реактивации HBV-инфекции у больных, получающих химиотерапию, достигает 36,8 %, у 13 % больных может развиться острая печеночная недостаточность, а 5,5 % погибают от заболеваний печени. Особенно высока вероятность реактивации HBV-инфекции при длительной иммуносупрессии и использовании при иммуносупрессии или химиотерапии глюкокортикостероидов и ритуксимаба [1–3].
Признаки реактивации HBV-инфекции
Реактивация HBV-инфекции оценивается по ряду признаков. Это, во-первых, развитие гепатита с повышением уровня HBV ДНК в сыворотке крови более чем на 1 log10 копий/мл от исходного уровня, во-вторых, абсолютное увеличение вирусной нагрузки свыше 6 log10 копий/мл или конверсия HBV ДНК в сыворотке крови из отрицательной в положительную.
На 2-й стадии реактивации происходит восстановление иммунной системы после отмены химиотерапии и наступает разрушение гепатоцитов, инфицированных HBV. Нарастает уровень АЛТ в сыворотке крови, в ткани печени у большинства больных развиваются массивные некрозы, которые сопровождаются выраженной желтухой и признаками декомпенсации заболевания печени. Реактивация HBV-инфекции протекает в виде острого вирусного или даже фульминантного гепатита с классическими признаками, включающими слабость, анорексию, желтуху, асцит и коагулопатию. Могут появиться признаки печеночной энцефалопатии, печеночно-клеточной недостаточности, не исключен летальный исход. У некоторых больных на короткий период времени может снизиться уровень HBV ДНК в сыворотке крови. У отдельных больных клиническая картина реактивации HBV-инфекции проявляется рецидивом активности хронического гепатита В с повышением активности АЛТ не менее чем в 3 раза от исходного уровня, что фиксируется при повторном исследовании с интервалом в 5 дней. У части больных реактивация HBV-инфекции может протекать бессимптомно с повышением уровня HBV ДНК в сыворотке крови, но при отсутствии клиники острого гепатита.
На 3-й стадии реактивации наступает реконвалесценция, отмечается клиническое разрешение гепатита и возврат к исходным маркерам HBV. У больных с тяжелым течением 2-й стадии реактивации HBV-инфекции реконвалесценция может не наступить, у них проявляются клиника хронического гепатита В и нарушение печеночно-клеточной функции [4].
Для верификации реактивации HBV-инфекции необходимо исключить другие причины гепатита, в том числе суперинфекцию другими вирусами (например, острого гепатита А, гепатита дельта, цитомегаловируса, вирусов простого герпеса, опоясывающего герпеса, Эпштейна-Барр или аденовируса), лекарственное поражение печени, синдром обструкции синусоидов, обусловленный применением ряда химиотерапевтических препаратов, реакцию отторжения трансплантата и наличие прямого опухолевого поражения печени. Прерывание противоопухолевой химиотерапии вследствие реактивации HBV-инфекции снижает общую выживаемость больных [4, 5].
Следует отметить, что реактивация HBV-инфекции отмечается у больных хроническим HBeAg-положительным или HBeAg-отрицательным гепатитом В, а также на стадии неактивного носительства HBsAg – самой частой формы хронической HBV-инфекции (обнаруживается у 60–70 % лиц с HBsAg в крови). Для нее характерны:
– стойко нормальный уровень трансаминаз в сыворотке крови;
– отсутствие HBeAg и наличие HBeAb в сыворотке крови;
– низкая репликативная активность вируса с уровнем HBV ДНК в сыворотке крови менее 2000 МЕ/мл (менее 10 000 копий/мл);
– минимальные признаки активности печеночного процесса по данным морфологического исследования (индекс гистологической активности менее 6 баллов по шкале Knodell или Ishak).
Данная категория больных имеет относительно благоприятный прогноз (очень низкий риск прогрессирования заболевания, развития цирроза печени, гепатоцеллюлярной карциномы и печеночной летальности) и не нуждается в противовирусной терапии. Стойко нормальный уровень АЛТ в течение длительного периода и низкая вирусная нагрузка снижают настороженность врача в отношении данных больных, однако под влиянием экзогенной иммуносупрессии, химиотерапии, лечения стероидами и биологическими препаратами, злоупотребления алкоголем возможна реактивация вируса и развитие острого гепатита тяжелого течения с осложнениями.
Вирусологическая и клиническая реактивация латентной HBV-инфекции отмечена при ряде клинических состояний (злокачественные гематологические заболевания, ВИЧ-инфекция, трансплантация костного мозга и органов и др.). Появление новых лекарственных препаратов иммуносупрессивного действия, таких как моноклональные антитела к CD20 (ритуксимаб), CD52 (алемтузумаб), ФНО-альфа (инфликсимаб), широко применяемых при различных заболеваниях, также несет повышенный риск реактивации скрытой HBV-инфекции с развитием острого гепатита [11–13].
Факторы риска реактивации HBV-инфекции
Факторы риска реактивации HBV-инфекции определяются вариантом злокачественного заболевания и, особенно, проводимой иммуносупрессивной терапией. Наиболее высокому риску подвержены больные с лимфомой, однако имеются данные о возрастающем риске реактивации среди больных с солидными опухолями. Так, реактивация HBV-инфекции в период химиотерапии отмечена у 41–56 % больных раком легкого с маркерами HBV [14, 15], а также у 36 % больных с гепатоцеллюлярной карциномой, получающих системную химиотерапию. Противоречивы данные о реактивации инфекции после химиоэмболизации гепатоцеллюлярной карциномы [16, 17]. Ряд факторов, в первую очередь уровень вирусной нагрузки, также определяет серьезный риск реактивации. Среди 137 больных реактивация HBV-инфекции чаще отмечалась среди HBsAg-положительных пациентов с определяемой HBV ДНК в сыворотке крови до трансплантации костного мозга по сравнению с больными с неопределяемой HBV ДНК. Показано также, что вирусная нагрузка с уровнем HBV ДНК более 10 5 копий/мл является важным фактором риска реактивации [18]. Среди других факторов риска выделяют мужской пол, возраст (от 20 до 64 лет), наличие HBeAg в сыворотке крови, использование кортикостероидов и ряда химиотерапевтических препаратов (антрациклины, циклофосфан), моноклональных антител (ритуксимаб, алемтузумаб) в монотерапии или в комбинации с другими иммунодепрессантами. По данным литературы, 39 % наблюдений реактивации HBV-инфекции были отмечены у больных, леченных ритуксимабом, летальность вследствие печеночной недостаточности составила 52 % [19]. Более того, отмечена реактивация латентной HBV-инфекции (HBsAg-отрицательные, HBcAb-положительные больные) при лечении ритуксимабом [20].
Таким образом, отсутствие превентивного противовирусного лечения у больного с неактивным носительством HBsAg при достижении значительной вирусной нагрузки (более 10 9 копий/мл) в результате химиотерапии с использованием кортикостероидов и циклофосфана обусловили развитие тяжелого поражения печени с признаками острого вирусного гепатита и печеночно-клеточной недостаточности. Медленная динамика уровня трансаминаз и виремии при противовирусной терапии явилась показанием к длительной (2 года) терапии нуклеозидными аналогами, которые обеспечили подавление репликации вируса и восстановление синтетической функции печени.
Частота реактивации HBV-инфекции у неактивных носителей HBsAg при проведении химиотерапии составляет, по данным разных исследователей, от 14 до 72 %. Смертность в этой группе больных может достигать 5–52 %. Возможным объяснением широкой вариабельности показателей могут служить различия в популяции больных, вариантах опухолевых заболеваний, режимах химиотерапии и определении статуса реактивации [4].
Более тяжелое течение реактивации HBV-инфекции при иммуносупрессии В-клеточной лимфомы отмечается у больных хроническим гепатитом В с определяемой HBV ДНК в сыворотке крови до химиотерапии.
Таким образом, реактивация HBV-инфекции с нарастанием уровня виремии свыше 10 7 МЕ/мл у молодой больной, получавшей ламивудин только в период химио- и лучевой терапии, развилась через 2,5 мес после лечения. Клиническая картина холестатического варианта хронического гепатита В фульминантного течения с тяжелой печеночно-клеточной недостаточностью и печеночной энцефалопатии появилась позже, через месяц. Противовирусная терапия ламивудином и интенсивная симптоматическая терапия позволили изменить прогноз заболевания и восстановить синтетическую функцию печени, однако, при наличии лечения ламивудином в прошлом и в период реактивации HBV - инфекции, быстро развилась резистентность к проводимой терапии. Препаратом выбора для дальнейшей терапии в данном случае является энтекавир.
Профилактика и лечение реактивации HBV-инфекции
Первым шагом в профилактике реактивации HBV-инфекции является скрининг на маркеры HBV всех больных перед химиотерапией, особенно больных групп повышенного риска: жителей эндемичных по гепатиту В регионов (где HBsAg встречается более чем в 2 % популяции); родившихся в регионах с распространенностью HBsAg ? 8 %; употреблявших в прошлом наркотики; находившихся на гемодиализе; ВИЧ-инфицированных; гомосексуалистов [22]. Так как не всегда удается уточнить группу риска по гепатиту В, необходимо исходить из правила, что все больные, получающие иммуносупрессивное лечение, должны быть обследованы на маркеры HBV. Данное рутинное обследование рекомендовано в США с 2008 г. и касается больных с любыми опухолевыми заболеваниями, которым планируется проведение иммуносупрессивной и химиотерапии, и тех, кто уже получает такое лечение, особенно если оно включает ритуксимаб. Скрининг включает исследование HBsAg и HBcAb. Больные, у которых выявлен HBsAg, должны быть дополнительно обследованы на наличие HBeAg, HBeAb и уровень HBV ДНК. HBsAg-отрицательных больных, у которых в сыворотке крови обнаружат HBcAb, необходимо обязательно обследовать на наличие HBsAb. При отсутствии HBsAb в сыворотке крови следующим шагом является выявление HBV ДНК, так как у этих больных отсутствует иммунитет против HBV и возможно наличие латентной инфекции HBV.
Противовирусные препараты в лечении реактивации HBV
Профилактика реактивации у HBsAg-положительных больных должна начинаться как можно раньше до начала иммуносупрессии опухоли. При высокой (HBV – ДНК сыворотки более 2000 МЕ/мл) вирусной нагрузке и повышении уровня АЛТ терапию необходимо начинать незамедлительно! Среди применяемых в лечении ХГВ нуклеоз(т)идных аналогов (ламивудин, телбивудин, адефовир, энтекавир, тенофовир) ламивудин имеет наибольшую длительность (с 2000 года) и опыт применения. Ламивудин – нуклеозидный аналог (2',3'-дидезокси-3'-тиацитидина), блокирует полимеразу HBV, характеризуется хорошим профилем эффективности, отсутствием нежелательных явлений и имеет хорошие результаты лечения как при гематологических, так и при солидных опухолях. В исследовании G.K. Lau и соавт. [23] 30 больных с лимфомой и HBsAg в сыворотке крови были рандомизированы в 2 группы: в 1-й пациенты получали ламивудин в дозе 100 мг/сутки за 1 нед до начала химиотерапии, во 2-й прием нуклеозидного аналога назначали при наличии серологических признаков развившейся реактивации HBV. В 1-й группе виремия не появилась ни у одного больного, в то время как во 2-й группе реактивация HBV-инфекции наступила у 53 % пациентов (р=0,002). В другом рандомизированном исследовании [24], включавшем 43 больных с неходжкинской лимфомой, положительных по HBsAg, выявлен значительно более низкий риск реактивации HBV у пациентов, принимавших ламивудин профилактически перед или в 1-й день химиотерапии по сравнению с теми, кому препарат назначали при нарастании уровня АЛТ в сыворотке крови (11,5 и 56 % соответственно; р=0,001)). Результаты мета-анализа 14 клинических исследований, который включал 214 больных, принимавших ламивудин, и 399 пациентов группы контроля, показали, что предварительное лечение ламивудином HBsAg-положительных больных, получающих химиотерапию, способно в значительной степени снизить риск реактивации HBV-инфекции и фатального прогноза у ряда больных (см. таблицу). Сделано заключение, что профилактическое назначение ламивудина позволяет предотвратить 1 летальный исход на каждые 15 больных, получающих иммуносупрессивную терапию [25, 26].
Таблица. Частота реактивации HBV-инфекции (в %) на фоне иммуносупрессивной терапии HBsAg-положительных больных, получавших и не получавших ламивудин
Осложнения химиотерапии
Больные, получающие ламивудин (n=214)
Контрольная группа ((n=399)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Хронический гепатит В – хроническое заболевание печени, продолжающееся более 6 месяцев, в основе которого лежит инфицирование и поражение печени вирусом гепатита В (HBV), проявляющееся воспалительными, некротическими и фибротическими изменениями печеночной ткани различной степени тяжести.
Острый гепатит В – острое инфекционное заболевание, вызываемое вирусом гепатита В (HBV). Характеризуется острым поражением печени и интоксикацией (с желтухой (35%) или без нее (65%)) и протекает с выраженным многообразием клинических проявлений и исходов: от выздоровления (около 90% пациентов) до развития хронического гепатита В, цирроза печени и гепатоцеллюлярной карциномы (печеночно-клеточного рака).
Гепатит B относится к заболеваниям, представляющим потенциальную угрозу для жизни, и является одной из основных проблем здравоохранения во всем мире.
Причины появления вирусного гепатита В
Заболевание имеет преимущественно парентеральный механизм передачи, то есть возбудитель попадает непосредственно в кровь: например, во время переливания крови, инвазивных исследований, оперативных вмешательств, гемодиализа и т.д.
В последние годы врачи констатируют увеличение полового пути передачи вируса. У 25% пациентов не удается установить источник заражения.
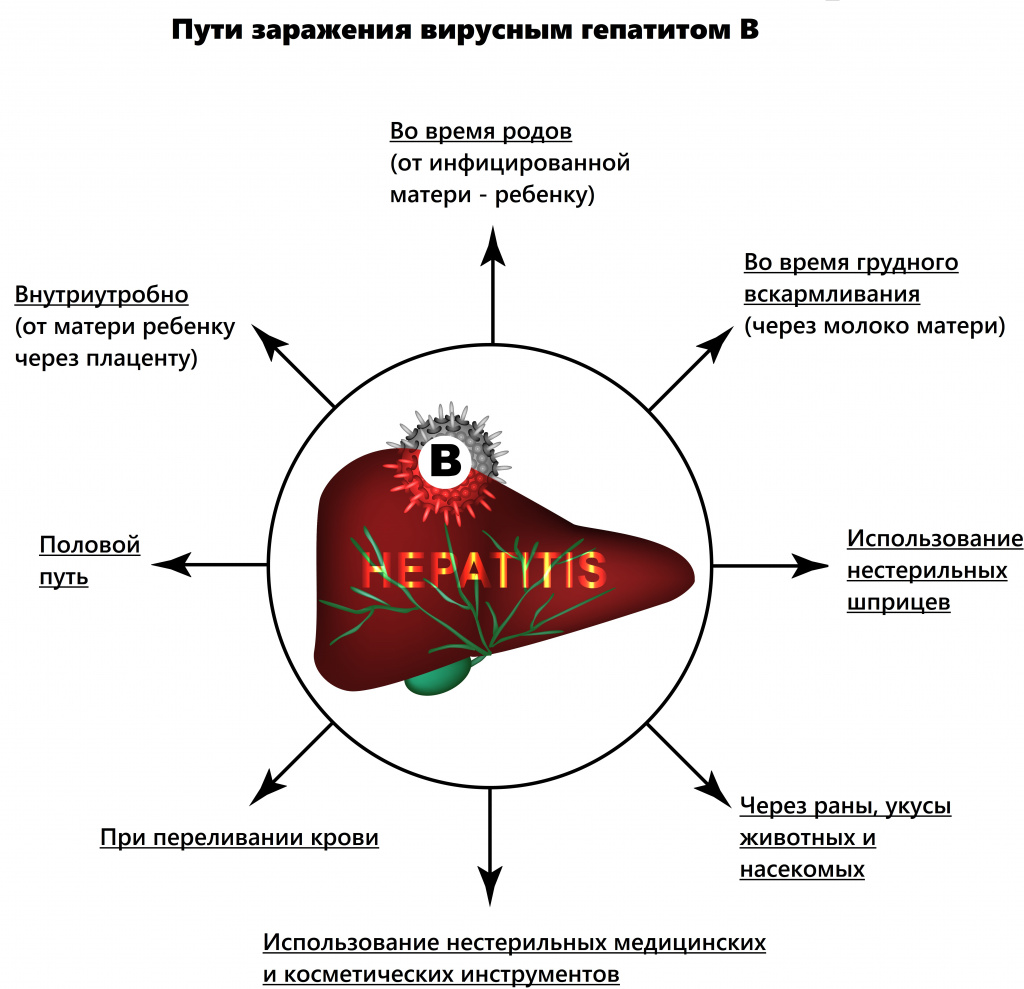
В группу риска входят гомосексуалисты, медицинские работники, члены семьи носителя HBV, пациенты с хроническими заболеваниями кожи. При развитии острого гепатита В в первом и втором триместрах беременности вероятность заражения плода небольшая, в третьем триместре инфицирование почти закономерно (вертикальный путь заражения).
Возбудитель заболевания - вирус из семейства гепаднавирусов, содержащий ДНК. Структура вируса:
- ядерный антиген (НВсАg);
- антиген инфекционности (НВеАg);
- поверхностный антиген (HBsAg);
- поверхностные белки для связывания с рецепторами гепатоцита (preS1-Ag и preS2-Ag);
- Х-антиген (НВхАg), регуляторный белок, усиливающий синтез вирусных белков.
Есть предположение, что именно он ответственен за канцерогенез и развитие гепатоцеллюлярной карциномы;
- вирусный гепатит В легкой степени;
- вирусный гепатит В средней степени тяжести;
- вирусный гепатит В тяжелый.
- острый (молниеносный) гепатит;
- хронический гепатит.
Инкубационный период
Продолжительность периода составляет в среднем от 30 до 180 дней. В течение этого времени пациент может предъявлять жалобы на головную боль, тошноту, хроническую усталость, ухудшение памяти и снижение аппетита. В некоторых случаях наблюдается вечернее незначительное повышение температуры тела.
Для этого периода развития заболевания характерны появление рвоты, изжоги, отрыжки, вздутие живота, боли в суставах и в мышцах, температура тела может повышаться до 38,00С.
Наблюдаются кожный зуд, желтуха, кровоизлияния на коже и кровоточивость десен, потемнение мочи и обесцвечивание кала, увеличивается печень, нарушается сон, пациент испытывает сильные головные боли, снижается артериальное давление, учащается сердцебиение, наблюдаются отеки ног.
При переходе гепатита в хроническую форму симптоматические проявления уменьшаются и наступает период ремиссии. Однако каждое новое обострение вирусного гепатита В протекает тяжелее предыдущего, что связано с разрушением ткани печени, которое постепенно приводит к развитию цирроза и печеночной недостаточности.
Переход гепатита В в цирроз
Для этой стадии характерно расстройство психики, наблюдаются кровотечения в области пищевода, желудка и прямой кишки, развивается асцит (в брюшной полости присутствует свободная жидкость), кожа становится бледной, печень уменьшается и становится плотной.
Диагностика
Лабораторные методы исследования – это первый этап диагностики заболевания.
В общем анализе крови может наблюдаться повышение лейкоцитов (более 9-11*109/л), сдвиг лейкоцитарной формулы влево и увеличение СОЭ (скорости оседания эритроцитов) более 30-40 мм/ч.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

