Ротавирусная инфекция гной в глазу
Обновлено: 24.04.2024
По данным экспертов ВОЗ, практически каждый ребенок до 5 лет переносит ротавирусную инфекцию (РВИ). Ежегодно в мире регистрируется до 25 млн случаев ротавирусной диареи, из них 3% заканчиваются летальным исходом. В России в год регистрируется около 300 тыс. ротавирусных гастроэнтеритов. В эпидемический период до 80% острых кишечных инфекций (ОКИ) приходится на РВИ, которая регистрируется в виде спорадических заболеваний или вспышек в семье и детских коллективах. Наиболее высокая восприимчивость у детей до 5 лет, и она обусловлена анатомо-физиологическими особенностями органов желудочно-кишечного тракта, незрелостью как специфических, так и неспецифических факторов иммунной защиты. Максимальная заболеваемость РВИ приходится на зимне-весенний период.
В типичных случаях клиническая картина РВИ характеризуется острым началом, лихорадкой, гастроэнтеритом, развитием токсикоза с эксикозом на фоне осмотической диареи, вторичной дисахаридазной недостаточностью. Практически у всех детей отмечаются изменения в микрофлоре кишечника (снижение индигенной флоры, рост условно-патогенной флоры), что существенно усугубляет клиническую симптоматику и элиминацию ротавирусов из кишечника.
В лечении больных РВИ используются принципы комплексной терапии, включающие диету и применение препарата Лактаза Бэби, этиотропные средства, патогенетические средства (энтеросорбенты, пероральная и инфузионная регидратация, пробиотики, ферменты). В современных условиях длительное использование одних и тех же этиотропных средств, долговременное использование одних и тех же пробиотиков и ферментов приводит к снижению их эффективности. Поэтому оправдан поиск эффективных препаратов, позволяющих сократить сроки элиминации вируса, избежать развития осложнений и возможных побочных действий.
Цель исследования — изучение клинико-эпидемиологических особенностей РВИ у детей в современных условиях и оценка эффективности проводимой терапии.
Материалы и методы
Из 1386 больных, поступивших в 2011 г. в ДИБ № 3 г. Санкт-Петербурга с диагнозом ОКИ неуточненной этиологии (ОКИНЭ), у 241 ребенка (17,4%) подтверждена РВИ.
Обнаружение ротавирусных антигенов группы А проводилось с помощью иммуноферментного анализа (ИФА) однократно в образцах стула, собранного в первые сутки с момента поступления ребенка в стационар. Для расшифровки диагноза проводилось бактериологическое исследование фекалий у всех детей на предмет энтеропатогенов (Shigella spp., Salmonella spp., патогенные Escherichia coli, Yersinia spp., Campylobacter spp.) и оппортунистических бактерий (Gram-negative bacteria, staphylococci). Подтверждение условно-патогенной этиологии заболевания осуществляли дважды — при поступлении и через 15 дней после выписки из стационара. Также в стандарт обследования входили исследования с дизентерийным, сальмонеллезным и иерсиниозным эритроцитарными антигенными диагностикумами в РНГА с целью обнаружения специфических антител в динамике заболевания. Потеря воды со стулом свыше 10 мл/кг массы тела в сутки расценивалась как диарейный синдром. Тяжесть дегидратации определяли клинически.
В день поступления в стационар всем больным назначалась базисная терапия, которая включала: диету (низколактозная и Лактаза Бэби — для детей на грудном вскармливании); оральную регидратацию; по показаниям инфузионную терапию (глюкозосолевыми растворами); этиотропные средства (интерфероны, противоротавирусный иммуноглобулин); энтеросорбенты; ферменты; пробиотики.
40 больным с РВИ проводилась пробиотическая терапия. В зависимости от применения пробиотика все дети были разделены на две группы.
Первая группа — основная (20 детей) получала пробиотик Примадофилус Детский, содержащий Bifidobacterium infantis, B. longum, Lactobacillus rhamnosus, L. acidophilus. Данный препарат не содержит лактозу, может назначаться с рождения, устойчив к антибиотикам, содержит пребиотик мальтодекстрин. Препарат назначался в дозе: детям от одного мес до одного года — 0,5 чайной ложки, от одного года до пяти лет — 1 чайная ложка 1 раз в день до еды в условиях стационара и после выписки из клиники общей продолжительностью 16–18 дней.
Вторая группа — группа сравнения (20 детей) получала пробиотики (Лактобактерин — 5 детей, Линекс — 5 детей, Бифиформ — 10 детей) в возрастной дозировке, в условиях стационара и после выписки из клиники общей продолжительностью 16–18 дней. Группы были репрезентативны по полу, возрасту, срокам поступления в стационар, преморбидному фону, тяжести заболевания, базисной терапии.
Возрастной состав групп: от одного мес до одного года — 42,5%, от одного года до трех лет — 42,5%, от трех до пяти лет 25%. Из 40 больных: мальчиков — 62,5%, девочек — 37,5%. Госпитализированы в первые сутки от начала заболевания — 67,5%, во вторые сутки — 15%, на третьи сутки и позже — 17,5%.
Преморбидный фон у 80% детей был отягощен ранним переходом на искусственное вскармливание, недоношенностью, перинатальной энцефалопатией, анемией, дисбактериозом кишечника, дискинезией желчевыводящих путей. Все 40 детей поступили в стационар в среднетяжелом состоянии с умеренно выраженными симптомами интоксикации (беспокойство, слабость, вялость, снижение аппетита и др.), развитием токсикоза с эксикозом I ст. у 65%, II ст. — у 35%. Начальными проявлениями РВИ было повышение температуры. У всех больных отмечались признаки поражения ЖКТ, включающие срыгивания, рвоту, болевой синдром, метеоризм, диарею. Рвота отмечалась у 85%, с частотой от одного до 3 раз/сут — у 35,3%, от 4 до 10 раз/сут — у 64,7%. Нелокализованные абдоминальные боли отмечались у половины больных, явления метеоризма — у 77,5%. Одновременно или через несколько часов после рвоты у всех больных появлялся жидкий обильный водянистый стул: с частотой до 5 раз/сут — у 35%; от 6 до 10 раз/сут — у 57,5%; свыше 10 раз/сут — у 7,5% детей. Патологические примеси в стуле (слизь, зелень) визуально определялись у 65%, у трети их них наблюдались прожилки крови. У всех больных в копроцитограмме отмечались различной степени выраженности нарушения: жирные кислоты, нейтральный жир, крахмал, клетчатка, йодофильная флора, свидетельствующие о развитии синдрома избыточного бактериального роста (СИБР). У 65% детей, наряду с признаками нарушения переваривания и всасывания в копроцитограмме, определялся колитический синдром (лейкоциты и эритроциты). У всех детей с РВИ в посевах кала на условно-патогенную микрофлору (УПМ) выявлено снижение роста полноценной кишечной палочки и активация Е. coli с измененными свойствами. У 80% высевалась УПМ (Staphylococcus aureus, Proteus mirabilis, P. vulgaris, P. rettgeri, Klebsiella pneumoniae, K. oxytoca, Citrobacter freundii, Enterobacter cloacae), превышающая допустимые концентрации в 1,5–2 раза. У 30% одновременно высевалось несколько возбудителей.
Результаты исследования, обсуждение и заключение
Из поступивших в стационар 1386 детей с диареей ротавирусный антиген обнаружен у 17,4%. Пик регистрации детей с ротавирусной диареей приходился на март-апрель, составляя соответственно 27,4% и 15,4%. В летние месяцы РВИ встречалась с частотой от 2,9% до 5,4%. С декабря отмечался сезонный подъем РВИ (8,7%). Наиболее часто ротавирусы выявлялись в фекалиях детей в возрасте от одного мес до двух лет, составляя в сумме 66,3%, с возрастным пиком от одного года до двух лет (43,1%). Результаты клинико-лабораторного исследования позволили установить моно-РВИ у 47,9% и микст-РВИ у 52,1% детей. Структура микст-ротавирусной диареи была следующей: у 44,2% детей обнаружена УПМ, у 27,9% — энтеропатогенный эшерихиоз (ЭПЭ), у 15,5% — сальмонеллы, у 12,4% — шигеллы.
У детей в возрасте до одного года моно-РВИ диагностирована у 12,1% детей, микст-РВИ у 87,9%. В большинстве случаев была выявлена УПМ — 59,7%, ЭПЭ — 25,9%, сальмонелла — 13,8%. Среди УПМ наиболее часто выделялись стафилококки, клебсиеллы, протей, цитробактер, синегнойная палочка. У детей в возрасте от одного года до двух лет также был выявлен высокий процент микст-инфекции (72,2%), но УПМ выделялись реже — 29,2%, шигеллы — 29,8%, сальмонеллы — 39,5% и только ЭПЭ — 1,5%. Среди детей старше двух лет моноинфекция встречалась у большинства больных (85,3%), микст-инфекция — у 14,7%. Ассоциантами были, как правило, шигеллы и ЭПЭ.
Клинические проявления моно-РВИ во всех возрастных группах характеризовались острым началом. Повышение температуры отмечалось у 93,7% больных, в большинстве случаев лихорадка была в пределах 38–39 °C (52,7% детей) общей продолжительностью 2–3 дня, только у 5,4% детей лихорадка сохранялась до 8–10 дней.
Постоянным признаком РВИ была рвота или срыгивание, наблюдаемые у всех больных. Ведущим симптомом заболевания, отмечавшимся у всех больных, была диарея. Характер стула — частый, обильный, водянистый, желтого цвета, пенистый, с резким запахом и незначительной примесью зелени. Кратность стула до 5 раз в сутки отмечена у 41,1%, от 6 до 10 раз — у 53,6%, более 10 раз — у 5,4%. Длительность диареи в среднем составила 4–6 дней у 73,2%. Боли в животе умеренные, без четкой локализации, метеоризм, урчание по ходу кишечника отмечены у половины больных.
В группе детей (20 чел.), получающих Примадофилус Детский, достоверные различия выявлены в динамике диарейного синдрома. Продолжительность диареи в основной группе, получающей Примадофилус Детский, составила 4,1 ± 1,2 дня, в группе сравнения — 5,6 ± 1,0 дня (Р ≤ 0,05). Одновременно с нормализацией частоты и характера стула у больных, получавших Примадофилус Детский, быстрее исчезали патологические примеси в стуле (слизь, зелень, примесь крови), что свидетельствовало о положительном влиянии препарата на процессы репарации кишечника. При изучении количественного содержания УПМ установлено, что в обеих группах по окончанию применения пробиотиков у больных повышалось количество ПКП до нормы и уменьшалось количество E. coli с измененными свойствами. В основной группе, получавшей Примадофилус Детский, у всех больных имело место достоверное снижение УПМ, а у 7 (41%) отмечалась полная санация от УПФ. В группе сравнения по окончанию курса лечения пробиотиками у 12 из 15 больных была отмечена тенденция к снижению количества УПМ, однако у 8 больных (53,3%) возбудители S. aureus, P. mirabilis, P. vulgaris, Kl. pneumoniae выделялись повторно в диагностически значимых концентрациях.
Заключение
За период проведенных исследований в стационаре ДИБ № 3 из 1386 больных с диагнозом ОКИНЭ у 241 (17,4%) верифицирована РВИ. Заболевание протекало в виде моно- и микст-РВИ преимущественно в среднетяжелой форме с возрастным пиком от одного года до двух лет.
Включение в комплексную терапию среднетяжелых форм РВИ у детей синбиотика Примадофилус Детский, в сравнении с применением других пробиотиков (Линекс, Бифиформ, Лактобактерин), способствовало более быстрому купированию диарейного синдрома и нормализации копроцитограммы. Препарат имеет высокие органолептические свойства, хорошо переносится больными, не дает побочных эффектов. Примадофилус Детский обладает более высоким санирующим эффектом в отношении УПМ (стафилококков, клебсиелл, энтеробактеров, цитробактеров, протея), у 41% отмечалась полная санация, что согласуется с литературными данными.
Литература
- Мазанкова Л. Н., Рыбалко Г. А. Профилактика ротавирусной инфекции у детей // Актуальные вопросы инфекционной патологии и вакцинопрофилактики у детей. V конгресс педиатров-инфекционистов России: тезисы. М., 2006. С. 99.
- Кафарская Л. И., Ефимов Б. А., Постникова Е. А. и др. Особенности становления микрофлоры у детей раннего возраста // Детские инфекции. 2006. Т. 5, № 1, с. 6–12.
- Учайкин В. Ф., Новокшонов А. А., Мазанкова Л. Н. и др. Острые кишечные инфекции у детей: пособие для врачей. М., 2005. 36 с.
В. Н. Тимченко, доктор медицинских наук, профессор, академик МАНЭБ
Е. Б. Павлова, кандидат медицинских наук, доцент
М. Д. Субботина, кандидат медицинских наук, доцент
СПбГПМА, Санкт-Петербург
Контактная информация об авторах для переписки: 194100 Санкт-Петербург, ул. Матросова, 5
Это новый материал, но когда-то Тигренок уже писал на эту тему - "Ротавирусная инфекция". (Учитывайте, что информация содержащаяся в более ранней статье может быть не совсем актуальной.)
Сейчас мы предлагаем Вам ознакомиться с современным взглядом на данную проблему.
Статью подготовил коллектив педиатров детской клиники Тигренок
Что такое ротавирус и каковы его симптомы? Чем опасна ротавирусная инфекция и как помочь заболевшему ребенку, насколько эффективна вакцинация от данного вируса?
О болезни.
Заразиться малыш может от больного человека через игрушки, дверные ручки, посуду, предметы обихода. Вирус чрезвычайно заразен. Специфический иммунитет к ротавирусу хоть и вырабатывается, но почти не имеет значения, поскольку этот вирус имеет массу штаммов и разновидностей - науке их известно уже как минимум 9, а мутации все еще продолжаются.
Все разновидности этого вируса довольно устойчивы к низким температурам, воздействию солнечных лучей и воздуха. Довольно долгое время ротавирус выживает в родниковой и морской воде.
Инкубационный период — это время, которое проходит после того, как вирус попадает в организм, до момента, когда начинается острая стадия заболевания. У разных детей этот промежуток времени различается.
Вирус накапливается, реплицируется, как правило, в течение 3-7 дней. Само заболевание длится около 2-3 дней, еще минимум 5 суток организм восстанавливается после выздоровления.
Заразен ребенок все время с момента инфицирования до окончания восстановительного периода. Даже если малыш уже чувствует себя хорошо, с каловыми массами все равно продолжают выделяться вполне жизнеспособные микрочастицы вируса. Именно по этой причине мы настоятельно не рекомендуем сразу после того, как ребенку стало лучше, отправлять его в детский сад или в школу. Это с очень высокой вероятностью приведет к массовому заражению в детском коллективе.
Вероятность заражения ротавирусом ни в коей степени не зависит от чистоплотности семьи. Даже если мама по нескольку раз в сутки моет и пылесосит весь дом, если заставляет чадо каждый час мыть ручки с мылом, внимательно следит за качеством каждого продукта, который попадает на стол, не дает пить воду сомнительного происхождения - все это почти не снижает риск заболеть ротавирусом.
Всемирная Организация Здравоохранения приводит такие цифры: каждый год на нашей планете ротавирусом заражается около 25 миллионов детей. Большинство выздоравливает довольно быстро и самостоятельно. 2 миллиона малышей попадают в больницы, что приводит к смерти около 500 тысяч детей ежегодно, но не от самой ротавирусной инфекции, а от тяжелых осложнений, которые наступают при ее протекании.
Симптомы.
Можно выделить следующие основные симптомы:
• Диарея.
• Рвота
• Боли в животе.
• Повышенный метеоризм.
• Повышение температуры тела.
• Вялость, бледность кожи.
• Отсутствие аппетита.
По нашей статистике, абсолютное большинство случаев необъяснимой диареи у малышей до трех лет — проявление ротавирусной инфекции. Иными словами, если ребенок ел все, что обычно, и у него нет признаков пищевого отравления, то расстройство стула в 99% случаев свидетельствует об атаке именно этим видом вирусов.
Ротавирус тропен (имеет особую тягу) к клеткам поджелудочной железы. В разгар заболевания нарушается ее функция. Сперва стул становится маслянистым (плохо смывается), имеет гладкую блестящую поверхность и глинистую консистенцию. Затем развивается транзиторная непереносимость лактазы (это поражаются ворсинки кишечника), стул приобретает все более водянистый характер. Характерны императивные позывы к дефекации.
При вирусном поносе каловые массы имеют сероватый окрас и очень резкий неприятный запах. На 2-3 сутки содержимое горшка приобретает глинистую консистенцию и желтовато-серый цвет. Кислый запах сохраняется.
Ротавирусной инфекции свойственно внезапное острое начало - с повышением температуры, рвотой. Иногда рвотные массы могут иметь специфический запах ацетона, аналогично может пахнуть изо рта у ребенка. На следующем этапе развивается энтерит и гастроэнтерит, диарея (до 10-12 походов в туалет в сутки). Могут появиться незначительные респираторные проявления — насморк, першение в горле, боль при глотании, кашель.
О лечении.
Диарея при ротавирусной инфекции обычно проходит за 2-3 дня, но таит в себе довольно серьезную опасность обезвоживания. Практически все летальные случаи, наступившие при этом недуге, стали возможны именно по причине критической потери жидкости, сильной дегидратации. Чем младше ребенок, тем быстрее у него развивается обезвоживание, тем опаснее для него ротавирус. Наиболее тяжело инфекция протекает у грудничков.
Тяжелое осложнение, которое дает ротавирус при сильном обезвоживании — пневмония. Многие случаи дегидратации осложняются серьезными нарушениями нервной системы. Особенно опасны ротавирус и состояние обезвоживания для детей с недостаточным весом.
Главное, что должны научиться делать родители — даже не определять, какого происхождения понос у малыша, а уметь быстро оценить, есть ли у чада признаки обезвоживания. Мы настоятельно рекомендуем во всех случаях появления диареи у маленького ребенка обращаться к врачу. Но и самим сидеть на месте без дела нельзя — надо внимательно наблюдать.
В случае начала обезвоживания ребенок, который не может пить достаточное количество жидкости для восстановления баланса в организме, нуждается в введении воды внутривенно. На этом и будет основано лечение в стационаре.
Первая помощь.
В целом, алгоритм разумных родительских действий при детском поносе должен выглядеть всегда так:
• Обильное теплое питье. Частое и дробное. Обычной водой и солевым раствором. Если ребенок каждые 3 часа писает, значит, он потребляет достаточное для недопущения обезвоживания количество жидкости. Если напоить не получается даже с помощью одноразового шприца без иглы — вызвать скорую помощь.
• Маленького ребенка положить на бок, чтобы в случае приступа рвоты он не захлебнулся рвотными массами.
• Жаропонижающие средства - только если температура выше 38,5.
• Следить за состоянием ребенка, не допускать обезвоживания. При первых симптомах дегидратации — вызвать скорую.
• Не кормить. Если очень просит — давать жидкую кашу или пюре в небольших количествах.
До приезда врача оставить подгузник с каловыми массами или сохранить образец содержимого горшка, чтобы продемонстрировать это врачу. Так доктор сможет быстрее диагностировать заболевание, и вероятность ошибки будет снижена (ротавирус, например, очень похож в начальной стадии на холеру).
Большая ошибка — давать ребенку антибиотики. Недуг имеет вирусное происхождение, а против вирусов антибактериальные препараты совершенно бессильны. Лечить ими ребенка с вирусной диареей — настоящее родительское преступление, поскольку это не только не приносит пользы, но и увеличивает вероятность наступления осложнений.
Еще одно заблуждение — эффективность противовирусных средств при кишечной инфекции. Несмотря на то, что некоторые врачи продолжают выписывать противовирусные средства при ротавирусной инфекции, мы настоятельно не рекомендуем принимать их при кишечной инфекции. Конечно, принимать или нет вышеназванные таблетки или сиропы — решать вам. Но вы должны знать, что не существует пока в природе противовирусных препаратов с клинически доказанной эффективностью. Тем более не доказана эффективность этих препаратов в отношении конкретного возбудителя - ротавируса.
Вакцинация.
Многие страны уже включили вакцинацию от ротавирусной кишечной инфекции в обязательные Национальные календари прививок. В России такой обязательной практики пока нет. Вакцинация от ротавируса, по отчетам западных специалистов, помогает на 80% снизить заболеваемость и на 45% уменьшает риск летального исхода. То есть заражение остается возможным, но протекание болезни будет более легким.
Рекомендуемые сроки вакцинации — от 1,5 месяцев до полугода. Детям старше делать прививку нецелесообразно. Всего вводятся 3 дозы вакцины. Стандартная рекомендуемая схема вакцинации РотаТек: 2 - 3 - 4,5 месяцев.
Естественно, вакцинацию не будут делать ребенку, который болен в настоящий момент, также прививка от ротавируса противопоказана малышам с врожденными пороками развития желудочно-кишечного тракта. Как и перед любой вакцинацией, перед вакцинацией РотаТеком надо показаться педиатру с результатами анализов (клинический анализ крови и общий анализ мочи). Специальной подготовки к вакцинации от ротавируса не требуется.
Советы родителям.
Во время острой фазы заболевания кормить ребенка не стоит, если только он не попросит пищу сам.
Следует придерживаться строгой диеты не только во время лечения, но и некоторое время после выздоровления: полностью исключить из меню цельное молоко и молочные продукты, сладкие фрукты, выпечку, мясо, а также жирные и жареные блюда. Полезно кушать каши на воде, овощные супы, сухари из белого хлеба, печеные в духовке яблоки. Кормить надо часто и небольшими порциями.
Совсем маленьким детям с ротавирусной инфекцией в грудном молоке не отказывают, ограничений по питанию не вводят, но следят за тем, чтобы питье было обильным. Грудное молоко само по себе содержит самой природой предусмотренные противовирусные компоненты, что поможет крохе в процессе выздоровления.
Изредка при тяжелом протекании ротавирусной инфекции у грудничка из-за возникновения ферментного дефицита может проявиться непереносимость или частичная непереносимость грудного молока. В этом случае следует снизить количество кормлений грудью и временно добавить в рацион малыша (до полного выздоровления) безлактозные детские смеси.
Больного ротавирусом ребенка не стоит обязательно укладывать в постель. Если у него высокая температура, то постельный режим необходим. Во всех остальных случаях он должен вести обычный образ жизни — играть, гулять.
Конечно, стоит держаться подальше от дворовой детской площадки, чтобы не распространять ротавирус на других детей, но прогулка в немноголюдном парке или сквере пойдет на пользу.
Самая действенная профилактика ротавируса - вакцинация. Только потом следует гигиена – обязательно нужно мыть руки, разумеется с мылом, тщательно мыть овощи и фрукты, следить за качеством воды, которую пьет ребенок.
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо). Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гаст
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо).
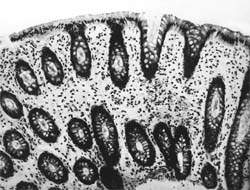 |
| Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимально выраженный катаральный колит. х 100. |
Ротавирусы представляют собой род семейства Reoviridae, который объединяет большое количество сходных по морфологии и антигенной структуре вирусов, вызывающих гастроэнтерит у человека, млекопитающих и птиц. Систематическое изучение ротавирусов человека началось с 1973 года, когда они были обнаружены при электронной микроскопии ультратонких срезов биоптатов слизистой оболочки двенадцатиперстной кишки, полученных от больных острым гастроэнтеритом детей Австралии (Р. Бишоп и соавторы). В том же году Т. Флеветт обнаружил сходный вирус в копрофильтратах больных гастроэнтеритом методом электронной микроскопии при негативном контрастировании препаратов.
Вирусные частицы имеют диаметр от 65 до 75 нм. При проникновении контрастирующего вещества в вирион выявляется электронно-плотный центр диаметром 38 — 40 нм, который представляет собой так называемую сердцевину, окруженную электронно-прозрачным слоем. Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободом, поэтому их стали называть ротавирусами (лат. rota — колесо).
Ротавирусы имеют две белковые оболочки — наружный и внутренний капсиды. Сердцевина содержит внутренние белки и генетический материал, представленный двунитчатой фрагментированной РНК. Геном ротавирусов человека и животных состоит из 11 фрагментов, которые могут быть разделены при электрофорезе в полиакриламидном геле (ПААГ) или агарозе. В составе ротавирусов обнаружено четыре антигена; основной из них — это групповой антиген, обусловленный белком внутреннего капсида. С учетом группоспецифических антигенов все ротавирусы делятся на пять групп: A, B, C, D, E. Ротавирусы одной группы имеют общий групповой антиген, который выявляется иммунологическими реакциями: иммуноферментный анализ, иммунофлюоресценция, иммунная электронная микроскопия и др. Большинство ротавирусов человека и животных относятся к группе A.
| Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями |
Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями. Вирусы в фекалиях заболевших появляются одновременно с развитием клинических симптомов, наибольшая концентрация их в кале (до 109 — 1011 вирусных частиц в 1 г) регистрируется в первые 3 — 5 дней болезни. В эти дни больные представляют наибольшую эпидемиологическую опасность для лиц, контактирующих с ними. Наиболее частым источником заболевания для детей первого года жизни являются инфицированные ротавирусом матери; для взрослых и детей более старшего возраста — дети, в основном из детских коллективов. Возможность заражения человека от животных не доказана.
Патогенез ротавирусной инфекции характеризуется проникновением вируса в эпителиоциты слизистой оболочки желудочно-кишечного тракта, преимущественно тонкой кишки, что приводит к их повреждению и отторжению от ворсинок. Вследствие этого на ворсинках тонкой кишки появляются функционально и структурно незрелые энтроциты с низкой способностью синтезировать пищеварительные ферменты. При ротавирусном гастроэнтерите это проявляется снижением уровня дисахаридаз, развивается вторичная дисахаридазная недостаточность, при которой в просвете тонкой кишки накапливаются нерасщепленные дисахариды, что создает повышенное осмотическое давление и приводит к выводу в просвет кишечника воды и электролитов из тканей организма. Это является основной причиной диареи и дегидратации и определяет основные клинические проявления болезни.
Ротавирусный гастроэнтерит как инфекционное заболевание имеет циклическое течение. Инкубационный период продолжается чаще всего от 12 — 24 часов до двух суток. Клиническая картина ротавирусного гастроэнтерита характеризуется в основном острым началом, однако в ряде случаев может иметь место продромальный период длительности от 12 до 48 — 72 часов. В этот период больные отмечают недомогание, общую слабость, повышенную утомляемость, снижение аппетита, головную боль, познабливание, урчание и неприятные ощущения в животе, умеренно выраженные катаральные явления: заложенность носа, першение в горле, легкий кашель.
В клинической картине ротавирусного гастроэнтерита в период развернутых клинических проявлений ведущими являются синдромы гастроэнтерита и интоксикации. Выраженность диареи и обусловленной ею той или иной степени дегидратации организма, а также токсикоза, продолжительность этих симптомов в значительной мере определяет тяжесть течения заболевания.
Синдром гастроэнтерита характеризуется развитием диареи, снижением аппетита, появлением урчания и болей в животе, тошноты и рвоты. Наиболее типичен для ротавирусного гастроэнтерита обильный водянистый пенистый стул желтого или желто-зеленого цвета. У больных с легким течением заболевания стул может быть кашицеобразным. Как правило, патологические примеси в стуле отсутствуют. Боль локализуется преимущественно в верхней половине живота или является диффузной, она может быть разной интенсивности. Почти всегда она сопровождается громким урчанием в животе.
Синдром интоксикации появляется в самом начале заболевания. Слабость, зачастую резкая, является наиболее частым проявлением этого синдрома; реже отмечается головная боль. При более тяжелом течении имеют место головокружение, обморочное состояние, коллапс. Обращает на себя внимание следующая особенность ротавирусного гастроэнтерита: два ведущих в клинической картине болезни синдрома развиваются в процессе заболевания не всегда однонаправленно; у некоторых больных на фоне сравнительно слабо выраженных диспепсических явлений могут наблюдаться резко выраженные симптомы общей интоксикации, особенно слабость.
Повышение температуры тела не всегда может отмечаться при ротавирусном гастроэнтерите, особенно у взрослых. У некоторых больных может быть озноб без повышения температуры. В то же время нередко в разгар заболевания выраженность лихорадочной реакции варьируется от субфебрильных цифр и выше и может достигать 38 — 39°С как у детей, так и у взрослых.
Важным в диагностическом плане для ротавирусного гастроэнтерита считается сочетание двух ведущих клинических синдромов с симптомами поражения верхних дыхательных путей. Катаральный синдром встречается приблизительно у 50% больных и проявляется в виде гиперемии и зернистости слизистых оболочек мягкого неба, небных дужек, язычка, задней стенки глотки, а также насморка, заложенности носа, кашля, болей в горле. В ряде случаев катаральные симптомы наблюдаются уже в продромальном периоде, до проявления симптомов гастроэнтерита.
В разгар болезни отмечается изменение функционального состояния сердечно-сосудистой системы, чаще у пациентов с более тяжелым течением и при наличии сопутствующих заболеваний органов кровообращения. У большинства пациентов отмечается тенденция к артериальной гипертензии, тахикардия, определяется глухость сердечных тонов при аускультации. У больных с тяжелым течением заболевания, как правило, возникают обмороки и коллапсы из-за выраженных расстройств гемоциркуляции, в генезе которых наряду с токсическими воздействиями существенное значение имеет гиповолемия. Потери жидкости и электролитов вследствие рвоты и диареи могут быть значительными и приводят к развитию дегидратации. Клинические проявления дегидратации зависят от ее степени. При легком и среднетяжелом течении ротавирусного гастроэнтерита отмечается жажда, сухость во рту, слабость, бледность (дегидратация I — II степени), при тяжелом течении наряду с этими симптомами наблюдаются также осиплость голоса, судороги мышц конечностей, акроцианоз, снижение тургора кожи, уменьшение диуреза (дегидратация III степени).
В связи с развитием при ротавирусном гастроэнтерите возможных осложнений, главным образом циркуляторных расстройств, острой сердечно-сосудистой недостаточности, нарушений гомеостаза, выделяют группы больных повышенного риска, в которые включают новорожденных, детей младшего возраста, лиц пожилого возраста, а также больных с тяжелыми сопутствующими заболеваниями. Описанные в литературе и наблюдавшиеся нами случаи ротавирусного заболевания с летальным исходом относятся именно к этим группам.
Выделяются две основные клинические формы ротавирусного заболевания — гастроэнтерическая и энтерическая. Симптомы только острого гастрита (гастритический вариант) встречаются в 3 — 10% случаев. Функциональные и морфологические нарушения со стороны желудочно-кишечного тракта, возникающие при ротавирусном гастроэнтерите в случае наличия у пациентов фоновой гастроэнтерологической патологии, нередко способствуют развитию таких осложнений основного заболевания, как обострение сопутствующих болезней: хронического гастрита, энтероколита, панкреатита, часто в сочетании с выраженными явлениями дисбактериоза кишечника, требующими коррекции при лечении.
Методы диагностики ротавирусной инфекции
При ротавирусном гастроэнтерите гемограмма изменяется следующим образом: в остром периоде заболевания с высокой частотой выявляются лейкоцитоз с нейтрофилезом и повышенная СОЭ. В периоде реконвалесценции картина крови обычно нормализуется полностью. Изменения урограммы у большинства больных имеют кратковременный характер и проявляются чаще всего небольшой протеин-, лейкоцит- и эритроцитурией; в редких случаях в моче появляются гиалиновые цилиндры в незначительном количестве. При тяжелом течении заболевания нарушения функции почек могут быть более выраженными, с повышением уровня мочевины крови, олигоурией или анурией, снижением клубочковой фильтрации. На фоне проводимой терапии указанные изменения быстро исчезают и при повторных обследованиях не отмечаются.
В качестве примера, иллюстрирующего особенности клинического течения ротавирусного гастроэнтерита, приводим выписку из истории болезни.
Лечение: обильное питье солевых растворов, парентеральная регидратационная и дезинтоксикационная терапия — трисоль 1000 мл внутривенное капельное введение, внутрь ферментные препараты: абомин, панкреатин, тансол, карболен. Течение заболевания без осложнений. На третий день болезни — субфебрильная температура, оставалась слабость; боли в животе прекратились. Стул кашицеобразный до пятого дня от начала заболевания. Полное выздоровление наступило на седьмой день болезни.
Дифференциальный диагноз у больных ротавирусным гастроэнтеритом проводят с другими острыми кишечными инфекциями как вирусной так и бактериальной этиологии, прежде всего в тех случаях, когда в клинической картине на первый план выступает синдром гастроэнтерита: с вирусными диареями различной этиологии (аденовирусы, коронавирусы, астровирусы, калицивирусы, вирус Норфолк, энтеровирусы Коксаки и ЕСНО); с гастроинтестинальной формой сальмонеллеза, с гастроэнтеритическим и гастроэнтероколитическим вариантами острой дизентерии, с пищевыми токсикоинфекциями, вызванными условно-патогенными бактериями; с холерой.
Обнаружение специфических антител и нарастание их титра в сыворотке крови больных и переболевших ротавирусным гастроэнтеритом при помощи серологических реакций с целью текущей диагностики на практике в настоящее время широкого распространения не получило и используется в основном для ретроспективного анализа различных эпидемиологических ситуаций.
Методы обнаружения вирусспецифической РНК, которые можно назвать высокочувствительными и специфичными, имеют, однако, ряд недостатков, ограничивающих их практическое применение (необходимость наличия специальной аппаратуры, реактивов, квалифицированного персонала и др.) Наиболее простой метод в этой группе — электрофорез ротавирусной РНК в полиакриламидном геле. Этот метод, позволяющий идентифицировать штаммы вирусов, вызвавшие заболевание, и дать характеристику штаммов, циркулирующих на данной территории, в основном применяется при эпидемиологических исследованиях.
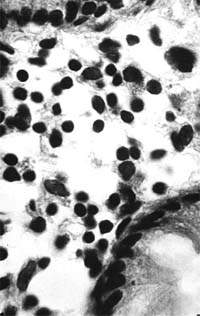 |
| Рисунок 2. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимальное содержание плазматических клеток в собственной пластинке, увеличение в ней числа макрофагов. х 400 |
В клинической практике врач нередко сталкивается с обстоятельствами (сомнительные результаты вирусологических и серологических исследований, случаи микст-инфекций), когда возникает необходимость в применении дополнительных методов для верификации диагноза. С этой целью может быть использован доступный для практического здравоохранения интрументальный метод исследования — ректороманоскопия с аспирационной биопсией слизистой оболочки толстой кишки. При гистологическом, морфометрическом и гистохимическом исследованиях биоптатов при ротавирусном гастроэнтерите выявляются характерные изменения в виде поверхностного минимально выраженного катарального колита с незначительной дистрофией эпителия (рис. 1), снижения числа серотонинсодержащих желудочно-кишечных эндокриноцитов (ЕС-клетки) в эпителиальном пласте кишечных желез, умеренной инфильтрацией собственной пластинки плазматическими клетками и увеличением в ней числа макрофагов (рис. 2). Эти особенности имеют дифференциально-диагностическое значение, поскольку отличаются указанным показателем от других острых кишечных инфекций, что может быть использовано в диагностически сложных случаях.
Здравоохранение в настоящее время не располагает препаратами, обладающими специфическим антиротавирусным действием, поэтому терапия ротавирусного гастроэнтерита является патогенетической. Основные ее цели — борьба с дегидратацией, токсикозом и связанными с ними наиболее часто встречающимися при ротавирусном гастроэнтерите нарушениями функции жизненно важных органов — сердечно-сосудистой системы и органов мочевыделения, степень выраженности которых во многом определяет тяжесть течения заболевания и его прогноз.
Для правильного выбора характера и объема проводимой регидратационной терапии в первую очередь необходимо установить степень дегидратации у того или иного пациента. При эксикозе I — II степени следует ограничиваться пероральной регидратационной терапией (препараты регидрон, глюксолан и др.). При дегидратации III степени целесообразно прибегать к комбинированной парентеральной и пероральной регидратации. Для парентеральной регидратации применяют растворы трисоль, квартасоль, ацесоль и др. С целью дезинтоксикации и улучшения гемодинамики при среднетяжелом и тяжелом течении заболевания показаны коллоидные растворы (гемодез, полиглюкин и др.).
| Для ротавирусной инфекции характерно сочетание гастроэнтерита, интоксикации и симптомов поражения верхних дыхательных путей |
Современными представлениями о патогенезе диарейного синдрома при ротавирусном гастроэнтерите обусловлено и назначение соответствующих средств, способствующих нормализации состояния пищеварительного тракта, а также диеты. Учитывая нарушения активности ряда пищеварительных ферментов, в частности лактазы, рекомендуется исключить в острый период заболевания из пищевого рациона больных молоко и молочные продукты. Кроме того, по этой же причине целесообразно ограничивать и пищу, богатую углеводами. В связи с вышеизложенным, в острый период необходимы энзимные препараты (панзинорм-форте, фестал и др). Кроме того, в остром периоде заболевания могут быть использованы адсорбирующие и вяжущие средства, способствующие ускоренному формированию стула (смекта, карболен и др.) также возможно применение хилака-форте. Высокой частотой дисбактериозов кишечника различной степени выраженности у больных ротавирусным гастроэнтеритом обусловлена необходимость применения в комплексной терапии бактерийных биологических препаратов. Лучшая терапевтическая эффективность при ротавирусном гастроэнтерите отмечена при применении лактосодержащих бактерийных биологических препаратов (ацилакт, лактобактерин и др.), что, по-видимому, связано с заместительным действием бактериальной лактазы, содержащейся в лактобактериях. В последние годы в комплексной терапии ротавирусного гастроэнтерита начал применяться комплексный иммуноглобулиновый препарат (КИП), который разработан и выпускается в МНИИЭМ им. Г. Н. Габричевского. Это первый отечественный иммуноглобулиновый препарат для энтерального применения. КИП характеризуется повышенной концентрацией антител к микроорганизмам, возбудителям острых кишечных инфекций, в том числе ротавирусам, сальмонеллам, шигеллам, эшерихиям и др. Применение КИП в комплексной терапии больных ротавирусным гастроэнтеритом оказывает отчетливый положительный терапевтический эффект, существенно сокращая продолжительность интоксикации и диареи, что открывает новые возможности в лечении этого заболевания.
Литература
1. Букринская А. Г., Грачева Н. М., Васильева В. И. Ротавирусная инфекция. М., 1989.
2. Дроздов С. Г., Покровский В. И., Шекоян Л. А., Машилов В. П. и др. Ротавирусный гастроэнтерит. М., 1982.
3. Новикова А. В. и др. Архив патологии, 1989, №6.
4. Щербаков И. Т. и др. Архив патологии, 2995, №3.
5. Юшук Н. Д., Царегородцев А. Д.. Лекции по инфекционным болезням. М., 1996.
Глазные инфекции глаз – группа болезней, возникающих из-за попадания в орган зрения патогенных бактерий, грибов и вирусов. В статье рассмотрим, какими они бывают и почему возникают.
Распространенные инфекционные заболевания глаз, причины и лечение
Среди самых частых инфекционных офтальмологических болезней – конъюнктивиты, блефариты, дакриоцистит, воспаление нерва зрительного органа, кератит, ячмень, несколько различных видов гнойных глазных инфекций. Их развитие обусловлено проникновением вирусов, бактериальных и грибковых агентов в зрительный орган. Именно это и является главным провоцирующим фактором.
Естественный барьер, который защищает зрительные органы от попадания инфекций, – это веки. Когда человек моргает, конъюнктива увлажняется и очищается – слезная жидкость содержит вещества, нейтрализующие множество болезнетворных микроорганизмов. Несмотря на защиту, иногда возникают инфекционные заболевания глаз. Какие причины их вызывают?
Легкое проникновение инфекции в зрительные органы возникает из-за следующих явлений:
- недостаточные гигиенические процедуры (рук, лица, контактных линз);
- патологии, нарушающие состав и целостность слезной пленки;
- различные травмы зрительных органов;
- снижение иммунитета и болезни, которые ослабляют работу иммунной системы.
Признаки инфекционных заболеваний глаз
Известно множество видов инфекционных заболеваний зрительных органов, все они сопровождаются специфической симптоматикой, по которой можно поставить точный диагноз. Но есть некоторые общие клинические проявления, в большинстве случаев указывающие на инфекцию. Среди них:
- краснота зрительного органа;
- выделения гноя;
- образование засохших корочек в углах глаз после сна;
- чувство инородного тела в зрительном органе;
- отекшие веки и шелушение кожного покрова около глаз;
- дискомфорт и болевой синдром;
- сильная чувствительность к освещению, светобоязнь;
- слезоточивость;
- снижение остроты зрения.
Нужно отметить, что все это может быть признаками и иных патологий, вызванных не инфекцией. Поэтому не рекомендуется заниматься самодиагностикой и выбирать лечение без назначения врача. Если у вас возникли симптомы инфекционных глазных заболеваний, надо незамедлительно посетить офтальмолога, который и назначит терапию.
Виды глазных инфекционных заболеваний
Лечение инфекционных глазных заболеваний всегда выбирается с учетом провоцирующего фактора, который вызвал их развитие. При бактериальном происхождении врач подбирает местные антибиотики – капли, мази, гели.
Если болезнь вызвана вирусами, назначаются противовирусные средства и иммуномодуляторы. С учетом симптоматики в терапии используются медикаменты для снятия воспаления, заживления ран и т. д.
Лечение хронических инфекционных заболеваний глаз более сложное, чем при первичном их проявлении. Важно строго соблюдать предписания врача, не пользоваться в это время контактными линзами, особое внимание уделять гигиене. Результативность терапевтических мер почти всегда прямо связана со своевременным выявлением глазной инфекции.
Конъюнктивит
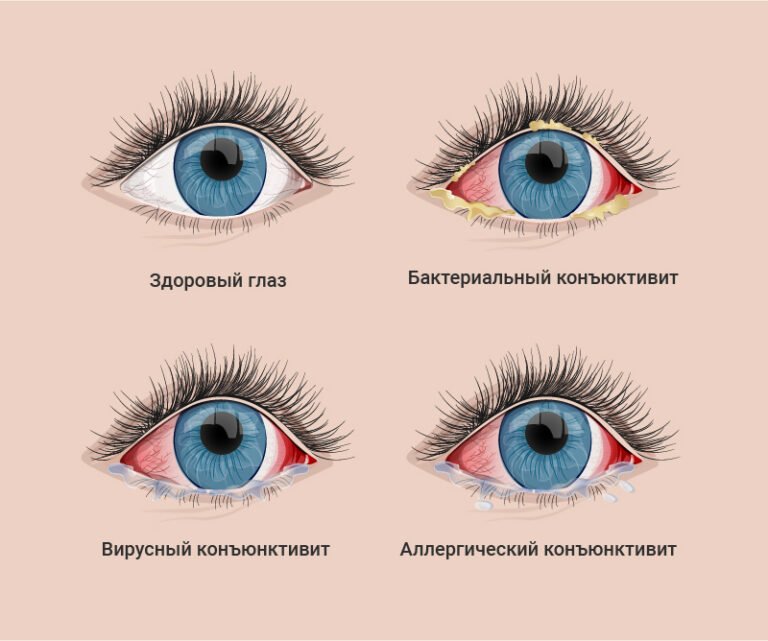
Инфекционный конъюнктивит – это состояние, сопровождающееся воспалительным процессом из-за поражения наружной оболочки глазного яблока. Он является одним из самых распространенных болезней глаз и возникает у людей различных возрастных категорий – от младенцев до пожилых.
Виды инфекционных конъюнктивитов:
- Бактериальный. Причиной развития этой разновидности болезни являются стрептококки, стафилококки, гонококки и прочие бактерии. Заболевание сопровождается выделением из глаз серого или желтого гноя при пробуждении, из-за чего сложно поднять веки, сухостью глазного яблока и расположенных рядом тканей. Инфекционные болезни глаз в таком случае лечатся антибактериальными каплями или мазями, обязательно очищение глаза от накоплений гноя.
- Вирусный. Инфекционные конъюнктивиты глаз, вызванные вирусами, сопровождаются прозрачными и водянистыми выделениями, не содержащими гной. Иногда при заболевании увеличиваются лимфатические узлы в области ушей, появляется боль в этой зоне. Развитие вирусного конъюнктивита часто происходит на фоне инфекционных болезней носоглотки и общего снижения иммунитета. В терапии используются противовирусные капли, содержащие интерферон, средства от герпеса. Для предотвращения присоединения бактериальной инфекции офтальмолог может порекомендовать местные антибиотики в форме мази или капель.
Опасность появления инфекционного конъюнктивита заключается в том, что, если его не лечить, развиваются осложнения – появляются рубцы на конъюнктиве, нарушается слезная пленка. Также возможно поражение зрительного органа в области роговицы, из-за чего серьезно ухудшается зрение.
Блефарит
Воспалительный процесс при этой болезни поражает край века. Провоцирующими факторами могут быть продолжительные воздействия агрессивных веществ, дыма, летучих жидкостей. Также заболевание развивается на фоне хронической инфекции или заражении при травме век.
Блефарит бывает трех форм:
- Простой. Симптомы этой инфекции – покраснение части век с небольшим отеком, процесс не затрагивает прилегающие ткани. Человек при этом ощущает инородное тело в зрительном органе, что вызывает частое моргание. Иногда заболевание сопровождается пенистыми выделениями.
- Чешуйчатый. Край века сильно краснеет и заметно отекает. Характерным симптомом является образование серых или светло-желтых чешуек на веке. Если их отрывать, возникает небольшая кровоточивость. Человек чувствует зуд около глаз, иногда ощущает инородное тело, боль при моргании. Тяжелые формы сопровождаются болевым синдромом и светобоязнью. Часто ухудшается острота зрения.
- Язвенный. Блефариты этого типа – наиболее тяжелые инфекционные болезни глаз. Симптомы, которые ее сопровождают, – это засохший гной у корней ресниц, из-за чего они склеиваются. Если его удалять, появляются язвы, которые не заживают долгое время. Происходит выпадение ресниц, после чего они растут неправильно. Часто присоединяется конъюнктивит.
Гнойная инфекция глаз
Развитие этого заболевания вызывают стафилококки и стрептококки, которые проникают внутрь при повреждении зрительного органа острым предметом. Инфекция протекает в три стадии:
- Иридоциклит. Появляется через 2-3 дня после травмы и сопровождается интенсивной болью глазного яблока при пальпации. Меняется цвет радужки – из-за скопления гноя она становится серой или желтой. Кажется, что зрачок будто погружен в дымку.
- Эндофтальмит. Инфекция поражает поверхность сетчатки. Даже когда глаз закрыт, чувствуются болезненные ощущения. Острота зрения стремительно снижается. При врачебном осмотре обнаруживаются характерные клинические проявления – расширенные сосуды конъюнктивы, позеленевшее или пожелтевшее глазное дно.
- Панофтальмит. Это осложнение эндофтальмита, которое возникает редко при своевременно принятых терапевтических мерах. Гнойный процесс поражает все ткани зрительного органа. Ощущается интенсивный болевой синдром, появляется отечность век, покраснение и набухание слизистой. Через роговицу сочатся гнойные выделения, белок приобретает зеленоватый оттенок. Кожа около глаза становится красной и отечной. Может развиться абсцесс. При запущенных формах болезни необходимо хирургическое лечение. Даже при успешной антибактериальной терапии острота зрения существенно снижается.
Дакриоцистит
Инфекция, при которой развивается воспалительный процесс, поражающий слезной мешок. Причинами возникновения заболевания становится особенность слезного канала. Также такое происходит, когда в слезной железе застаивается жидкость.
Болезнь сопровождается выделением жидкого гноя и слезоточивостью. Слезная железа отекает, приводя к развитию опухоли во внутреннем углу зрительного органа. Если на нее нажать, начинает сочиться гной. В некоторых случаях образуется водянка слезной железы.
Если своевременно принять меры, заболевание легко лечится. Осложнением часто становится кератит и конъюнктивит с небольшим ухудшением зрения.
Кератит
Воспаление, локализованное в тканях роговицы. Как и некоторые другие инфекционные заболевания глаз, может быть в двух формах:
- Экзогенная. Развитие такого вида кератита происходит после химического ожога и проникновения вирусов, грибков, патогенных микроорганизмов.
- Эндогенная форма появляется при ползучей язве роговицы и инфекциях (герпес, грипп, сифилис). В некоторых случаях провоцирующими факторами становятся нарушения обмена веществ или генетическая предрасположенность. В начале болезни на тканях появляется нечеткое желтое пятно, после чего на них образуются язвы, и они отмирают. Площадь пораженной ткани может быть от микроскопической до очень большой, захватывающей всю роговицу. В результате снижается острота зрения, развивается светобоязнь, слезоточивость и мышечные спазмы век. Спустя некоторое время происходит образование язвы. Если не начать лечение, она поражает не только роговицу, но и внутренние структуры зрительного органа. Для лечения назначаются антибактериальные препараты. При небольшом распространении язвы зрение не ухудшается. При большой площади поражения возможно наступление слепоты.
Хориоидит
Это воспаление, которое локализовано сзади сосудистой оболочки. Провоцирующий фактор – проникновение патогенных микроорганизмов в капилляры. На первых стадиях болезнь протекает бессимптомно. Обычно она выявляется случайно на приеме у офтальмолога. При локализации воспалительного процесса в центральной части сосудистой оболочки могут возникать характерные симптомы: искажаются контуры предметов, перед глазами появляются мерцание и вспышки света. Если вовремя не начать лечение антибиотиками, происходит развитие отечности сетчатки с небольшими кровоизлияниями.
Ячмень
Это воспаление сальной железы и луковиц ресниц, которое вызывается стафилококком и стрептококком на фоне снижения функции иммунной системы. Признаки этой глазной инфекции – краснота части века, переходящая в инфильтрацию и отечность. Постепенно краснеют прилегающие ткани, отек конъюнктивы увеличивается. Через 2-3 суток наблюдается образование полости с гнойным содержимым, еще через 2 дня она прорывается, и гной выходит за пределы века, боль и отек уменьшаются.
Правила профилактики инфекционных глазных заболеваний
Снизить вероятность болезней помогут несложные меры:
- строгое соблюдение гигиенических процедур лица и рук;
- отказ от ношения контактных линз во время ОРВИ и других инфекций;
- тщательное очищение линз во избежание проникновения в зрительные органы болезнетворных микроорганизмов;
- избегание контакта с больными людьми;
- укрепление иммунитета путем закаливания, правильного питания, спорта.
Трудно вкратце упомянуть все инфекционные заболевания, поражающие глаз. Первое, что нужно запомнить, – при каждой инфекции обязательно требуются лечебные меры во избежание развития осложнений. Поэтому при возникновении симптомов, характерных для конъюнктивита, блефарита и других инфекционных болезней глаз, надо сразу обратиться к офтальмологу, не заниматься самолечением.
Читайте также:

