Рубцовая алопеция при красной волчанке
Обновлено: 18.04.2024
ОПРЕДЕЛЕНИЕ
Гнездная алопеция (ГА) - хроническое органоспецифическое аутоиммунное воспалительное заболевание с генетической предрасположенностью, характеризующееся поражением волосяных фолликулов и иногда ногтевых пластин (у 7-66% больных), стойким или временным нерубцовым выпадением волос.
Классификация
L63.0 Алопеция тотальная
L63.1 Алопеция универсальная
L63.2 Гнездная плешивость (лентовидная форма)
L63.8 Другая гнездная алопеция
Этиология и патогенез
В основе развития заболевания предполагается местный аутоиммунный механизм повреждения волосяного фолликула, который ведёт к нарушению иммунной толерантности клеток, образующих фолликул, и прекращению специфической рецепции из его волосяного сосочка.
Заболеваемость и распространенность ГА зависят от географических и этнических различий, а также от иммуногенетического фона больных. Заболеванию подвержены лица обоего пола.
Предрасположенность к ГА является генетической. У 10-20% больных имеется семейный анамнез заболевания, а истинная частота заболевания, вероятно, еще выше, так как легкие случаи могут остаться незамеченными. Генетическая предрасположенность имеет полигенную природу. Прослеживается связь ГА с определёнными HLA аллелями II класса, особенно с DQB1*03 и DRB1*1104. HLA аллели DQB1*0301(HLA-DQ7) и DRB1*1104 (HLA-DR11) могут быть ассоциированы с тотальной и универсальной алопецией.
Триггерными факторами заболевания могут являться стрессы, вакцинация, вирусные заболевания, инфекционные заболевания, прием антибактериальных препаратов, наркозы и т.д.
У родственников больных ГА существует повышенный риск развития диабета 1 типа; напротив, коэффициент заболеваемости у самих больных по сравнению с общим населением может быть ниже. У больных ГА наблюдается высокий уровень психических заболеваний, особенно тревожных и депрессивных расстройств.
Частота встречаемости ГА составляет 0,7-3,8% от обращающихся за помощью к дерматологу больных. Риск возникновения заболевания в течение жизни составляет 1,7%. ГА в равной степени встречается как у мужчин, так и у женщин. Первый очаг облысения появляется у 20% больных в детском возрасте, у 60% больных – в возрасте до 20 лет, у 20% больных - в возрасте старше 40 лет.
Клиническая картина
Cимптомы, течение
В зависимости от объема и типа облысения различают следующие клинические формы ГА:
- локальная (ограниченная);
- субтотальная;
- тотальная;
- универсальная.
Другими формами ГА являются:
- многоочаговое (сетчатое) расположение участков алопеции;
- офиазиз;
- инверсный офиазиз (sisapho);
- диффузная форма.
При локальной (ограниченной) форме ГА на волосистой части головы определяют один или несколько чётко очерченных округлых очагов алопеции.
При субтотальной форме ГА на коже волосистой части головы отсутствует более чем 40% волос.
При офиазисе очаги алопеции имеют лентовидную форму, охватывают всю краевую зону роста волос в затылочной и височных областях.
При инверсном офиазизе (sisapho) очаги алопеции лентовидной формы распространяются на лобно-теменную и височную области.
Диффузная форма ГА характеризуется частичным или полным диффузным поредением волос на волосистой части головы.
При тотальной форме ГА наблюдается полная потеря терминальных волос на коже волосистой части головы.
При универсальной форме ГА волосы отсутствуют на коже волосистой части головы, в области роста бровей, ресниц, на коже туловища.
Стадия регресса.
В очаге алопеции наблюдается рост веллюса – пушковых депигментированных волос, а также частичный рост терминальных пигментированных волос. При возобновлении роста волос, как правило, первоначальные волосы гипопигментированы, но с течением времени цвет обычно возвращается.
У больных ГА могут наблюдаться специфические дистрофические изменения ногтей: точечное изъязвление ногтей, трахионихия, линии Бо, онихорексис, истончение или уплотнение ногтей, онихомадезиз, койлонихия, точечная или поперечная лейконихия, красные пятнистые лунулы.
До 50% больных даже без лечения выздоравливают в течение года (спонтанная ремиссия). При этом у 85% больных отмечается более одного эпизода заболевания. При манифесте ГА до пубертатного возраста вероятность развития тотальной алопеции составляет 50%. При тотальной/универсальной алопеции вероятность полного выздоровления составляет менее 10%.
Прогноз отягощают ранний возраст начала заболевания, его длительность, семейный анамнез, наличие сопутствующей атопии и других аутоиммунных заболеваний.
Диагностика
При сомнительном диагнозе, а также перед назначением лечения, рекомендуется проведение лабораторных исследований:
- микроскопического исследования кожи и волос на наличие патогенных грибов;
- микроскопического исследования волос, эпилированных из краевой зоны очага (выявление дистрофичных концов волос – признака, патогномоничного для ГА);
- гистологического исследования фрагмента кожи волосистой части головы. Гистологически ГА характеризуется состоящим в основном из Т-клеток воспалительным инфильтратом внутри и вокруг луковиц анагеновых волосяных фолликулов. Однако гистопатологические признаки ГА зависят от стадии заболевания, в случае хронического течения заболевания классические признаки могут отсутствовать;
- клинического анализа крови;
- серологических исследований для исключения красной волчанки и сифилиса;
- определения в крови уровня кортизола (при планировании лечения глюкокортикоидными средствами системного действия - до лечения и спустя 4 недели после его окончания);
- биохимического анализа крови: АЛТ, АСТ, общий белок, билирубин, холестерин, сахар крови, щелочная фосфатаза (при подозрении на токсическую алопецию, а также перед назначением фотохимиотерапии с применением фотосенсибилизаторов внутрь);
- обзорной рентгенографии черепа (для исключения объёмных образований области турецкого седла);
- анализа крови на гормоны щитовидной железы (Т3 свободного, Т4 свободного, ТТГ, АТ к ТПО, АТ к ТГ) для исключения патологии щитовидной железы и пролактин для исключения пролактинемии.
Реовазоэнцефалограмма (РЭГ) рекомендуется при распространённых формах ГА детям в возрасте до 12 лет с целью диагностики возможных нарушений кровообращения в системе церебральных сосудов.
По показаниям назначаются консультации других специалистов: невролога, эндокринолога, психотерапевта.
Дифференциальный диагноз
Дифференциальный диагноз проводят с трихотилломанией, диффузной токсической алопецией, трихофитией волосистой части головы, рубцовыми алопециями.
При трихотилломании очаги алопеции имеют неправильную форму, располагаются обычно в области висков, темени, в области бровей, ресниц. В центральной части очага нередко наблюдается рост терминальных волос. В очаге волосы могут быть обломаны на различной длине. При микроскопическом исследовании определяют корни волос в стадии анагена или телогена, дистрофичные волосы отсутствуют.
Диффузная токсическая алопеция обычно ассоциирована с острыми токсическими состояниями: отравлением солями тяжёлых металлов, химиотерапией, приёмом цитостатиков, длительном подъёме температуры до 39˚С и выше.
При рубцовой алопеции кожа в очаге поражения блестящая, фолликулярный аппарат не выражен. Клинические проявления рубцовой алопеции иногда вызывают затруднения в диагностике, в этом случае рекомендуется проведение гистологического исследования.
У детей с врожденным одиночным участком облысения в височной зоне следует проводить дифференциальную диагностику с темпоральной триангулярной алопецией.
В редких случаях ГА при поражении лобной линии роста волос и височной зоны следует исключить фронтальную фиброзную алопецию - выпадение волос рубцового характера, поражающее преимущественно женщин в постклимактерический период. Заболевание может сопровождаться перифолликулярной эритемой и шелушением, которые не наблюдаются при ГА.
Лечение
Схемы лечения
Медикаментозная терапия
1. Системная терапия при тяжелых формах ГА:
1.1. Глюкокортикостероидные препараты.
- преднизолон 200 мг в неделю перорально в течение 3 месяцев (В) [1, 2]
или
- преднизолон, начиная с 40 мг в сутки перорально (с постепенным снижением дозы) в течение 6 недель (В) [1, 3, 4]
или
- преднизолон 80-100 мг в сутки перорально в течение 3 последовательных дней ежемесячно каждые 3 месяца (С) [1, 5]
или
- метилпреднизолон 250 мг 2 раза в сутки внутривенно в течение 3 последовательных дней каждые 3 месяца (В) [1, 6-9].
1.2. Антиметаболиты
- метотрексат (С) 15-30 мг 1 раз в неделю перорально или подкожно в течение 9 месяцев; при получении положительного эффекта – продление терапии до 18 месяцев, при отсутствии положительного эффекта – отмена метотрексата
или
- метотрексат (С) 15-30 мг 1 раз в неделю перорально или подкожно в сочетании с преднизолоном 10-20 мг в сутки перорально до возобновления роста волос [1, 10, 11].
1.3. Иммунодепрессанты.
- циклоспорин (C) 2,5-6 мг на кг массы тела в сутки перорально в течение 2-12 месяцев. При достижении положительного клинического результата дозу постепенно понижают до полной отмены [44, 48].
2. Системная терапия при локальной (ограниченной) ГА:
- цинка сульфат (С) 5 мг на кг массы тела 3 раза в сутки перорально после еды в течение 3 месяцев 16.
3. Наружная терапия при тяжелых формах ГА:
- миноксидил, раствор 5% (С), 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос [1, 12, 13]
или
- клобетазола пропионат, мазь 0,05% (В) 2 раза в сутки наружно под окклюзионную повязку с продолжительностью терапии до 2 месяцев [1, 14].
4.2. Миноксидил (С) [1, 12, 26, 27]
- миноксидил, раствор 2% 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос
или
- миноксидил, раствор 5% 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос.
4.3. Топические глюкокортикостероидные препараты:
- флуоцинолона ацетонид, крем 0,25% (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев [28, 29]
или
- бетаметазона валерат, пена 0,1%, крем (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев [1, 30]
или
- бетаметазона дипропионат, лосьон 0,05%, крем (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев [1, 30]
или
- клобетазола пропионат, крем 0,05% (В) 2 раза в сутки наружно под окклюзионную повязку с продолжительностью терапии до 2 месяцев [31, 32]
или
- гидрокортизона бутират, крем 0,1%, эмульсия (В) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
или
- мометазона фуроат, крем 0,1%, лосьон (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
или
- метилпреднизолона ацепонат, крем 0,1%, эмульсия (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев.
4.4. Аналоги простагландина F2a применяются при формировании алопеции в области роста ресниц (С) [46, 47].
- латанопрост, раствор 0,03% ежедневно вечером наносить на основание ресниц верхнего века не менее 1 месяца до достижения клинического эффекта
или
- биматопрост, раствор 0,03% ежедневно вечером наносить на основание ресниц верхнего века не менее 1 месяца до достижения клинического эффекта.
Показания к госпитализации
Отсутствуют.
Требования к результатам лечения
Возобновление роста волос в очагах алопеции.
Тактика при отсутствии эффектов от лечения
Больным с длительным отсутствием бровей может предлагаться дерматография или медицинская татуировка. Волосяные протезы, парики, шиньоны и другие накладки рекомендуются больным с АГ на период терапии или при отсутствии эффекта от лечения.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
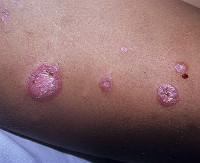
Дискоидная красная волчанка – это хроническое воспалительное аутоиммунное заболевание кожи, развивающееся на фоне фотосенсибилизации (повышенной чувствительности к свету). Клинические проявления включают эритему, рубцовую атрофию кожи, фолликулярный гиперкератоз, выпадение волос, поражение ногтей. Диагноз ставится на основании симптоматики, анамнестических данных, наличия волчаночных клеток в крови, иммунологических тестов и гистологического исследования биоптата кожи. В качестве лечения применяются синтетические противомалярийные препараты, топические глюкокортикоиды, системные ретиноиды, солнцезащитные средства.
МКБ-10
Общие сведения
Дискоидная красная волчанка (ДКВ), или рубцующийся эритематоз – заболевание, относящееся к диффузным болезням соединительной ткани (коллагенозам). Данная патология является наиболее частой формой кожной красной волчанки. Средняя распространенность рубцующегося эритематоза составляет 1:100 000 человек. Чаще страдают представители европеоидной расы. Начало болезни приходится на молодой возраст (от 20 до 40 лет). Заболеваемости дискоидной волчанкой больше подвержены лица женского пола (соотношение с мужчинами 3:1). В редких случаях (1-5%) ДКВ может перейти в системную красную волчанку (СКВ).

Причины ДКВ
Эритематоз протекает по типу аутоиммунной реакции, точная причина возникновения которой неизвестна. Важное значение в развитии заболевания имеет наследственная предрасположенность, о чем свидетельствует большая встречаемость дискоидной волчанки среди близких родственников. В ходе исследований была установлена ассоциация ДКВ с антигенами тканевой совместимости HLA A1, A3, A10, A11, A18, B7, B8. Наиболее серьезным провоцирующим действием обладает ультрафиолетовое излучение.
К факторам, способствующим возникновению дискоидной волчанки, относятся постоянная травматизация кожи, хронические инфекции в организме, наличие аллергических болезней, прием лекарственных препаратов, повышающих чувствительность кожи к ультрафиолету (сульфаниламидов, тетрациклина, фторхинолонов, гризеофульвина, нейролептиков). В группе повышенного риска находятся люди, чей род деятельности связан с длительным пребыванием на открытом воздухе (работники сельскохозяйственной промышленности, строители, рыбаки). Также в группу риска входят лица с 1 фототипом кожи (кельтским) – это люди с нежной, тонкой, иногда веснушчатой кожей, имеющие светлый или рыжий цвет волос.
Патогенез
При дискоидной красной волчанке наблюдается патогенетическое сходство с СКВ, однако патологические реакции ограничиваются кожными покровами. В основе заболевания лежит аутоиммунное воспаление. Под действием ультрафиолетовых лучей в совокупности с другими провоцирующими факторами в клетках кожи нарушаются процессы метилирования ДНК (механизма регуляции транскрипции генов). Это приводит к повышению экспрессии белков, индуцирующих апоптоз (запрограммированную клеточную гибель) - p53, Fas и Fas-лиганда и гамма-интерферона.
Т- и В-лимфоциты стимулируют синтез цитокинов и антител к компонентам клеточных ядер (нуклеиновым кислотам, нуклеосомам). Образующиеся иммунные комплексы оседают на эндотелии сосудов, вызывая их повреждение. Выработку аутоантител у генетически предрасположенных лиц также способны вызывать антигены некоторых вирусов (Эпштейна-Барр, цитомегаловирус, парвовирус 19), имеющие сходную молекулярную структуру с белками клеточных мембран. Дополнительным повреждающим агентом выступает индукция свободнорадикального окисления липидов. Результатом этих процессов является массивное воспаление и разрушение клеток кожи.
Классификация
Традиционно дискоидную красную волчанку подразделяют на очаговую и диссеминированную (распространенную) – эти формы различаются количеством очагов поражения кожи и их локализацией. Также при диссеминированной форме отмечается наличие общей симптоматики (слабости, повышения температуры тела, болей в суставах) и высокого риска трансформации в СКВ. Помимо перечисленных форм, в ревматологии выделяют следующие виды ДКВ:
Симптомы ДКВ
Дискоидная красная волчанка характеризуется хроническим течением, рецидивы возникают в основном летом или весной, когда длина солнечного дня максимальна. Чаще всего поражаются участки тела, подвергающиеся длительному солнечному излучению. Тремя наиболее типичными симптомами считаются эритема, фолликулярный гиперкератоз и рубцовая атрофия кожи.
При локализации очагов на волосистой части головы практически всегда возникает алопеция, которая оставляет после себя рубцы. При диссеминированной дискоидной волчанке очаги располагаются на груди, спине, локтях, ладонях, подошвах, обычно не имеют признаков шелушения и атрофии. Иногда поражаются ногтевые пластины. Ногти приобретают желтый цвет, становятся ломкими, деформируются. Очень редко в патологический процесс вовлекается слизистая оболочка полости рта. Очаги склонны к эрозированию, что вызывает жжение и боли во время приема пищи.
Осложнения
Серьезные осложнения дискоидной красной волчанки возникают редко. Иногда развивается вторичный гландулярный хейлит (воспаление мелких слюнных желез красной каймы губ). Диссеминированная форма ДКВ в некоторых случаях переходит в СКВ – тяжелое системное заболевание соединительной ткани, поражающее суставы и практически все внутренние органы (сердце, почки, легкие и центральную нервную систему). СКВ характеризуется упорным течением, трудно поддается терапии и имеет высокий риск летального исхода. Также может произойти трансформации стойких очагов дискоидной волчанки в плоскоклеточный рак кожи (сквамозно-клеточную карциному).
Диагностика
Пациентов с данной патологией курируют врачи ревматологи и дерматологи. При постановке диагноза дискоидной волчанки учитывается фототип кожи. На первичной консультации уточняется профессия пациента, прием фотосенсибилизирующих лекарственных средств, наличие инфекционных или аллергических заболеваний, близких родственников с ДКВ. Для диагностики проводят следующие методы исследования:
- Общие лабораторные тесты. В клиническом анализе крови отмечается увеличение скорости оседания эритроцитов, снижение уровня лейкоцитов, тромбоцитов, при инфекционных и аллергических патологиях - высокий уровень нейтрофилов и эозинофилов. При диссеминированной ДКВ возможен ложноположительный результат анализа на сифилис.
- Специальные ревматологические тесты. Примерно у 40% пациентов ДКВ обнаруживаются антинуклеарные антитела (ANA) и антитела к нуклеопротеинам (анти-Ro/SS-A, анти-La/SS-B). Волчаночные (LE) клетки встречаются у 5-7% пациентов. При реакции иммунной флюоресценции выявляются отложения иммуноглобулинов (IgG/IgM) и комплемента (положительный тест волчаночной полоски). Последний тест может быть положительным и при других заболеваниях, поэтому не является специфичным.
- Гистологическое исследование биоптата кожи. Биопсия кожи - наиболее достоверный метод для постановки диагноза. Характерны следующие признаки – атрофия эпидермиса, утолщение рогового слоя эпидермиса в устьях волосяных фолликулов, разрушение волокон коллагена, отек дермы, отложения в ней гиалина, периваскулярный лимфоцитарный инфильтрат.
Важно отличать диссеминированную форму ДКВ от системной красной волчанки, требующей более агрессивной терапии. Помощь в диагностике СКВ оказывает определение антител к двуспиральной ДНК и экстрагируемым ядерным ангигенам в крови пациента. Также дискоидную красную волчанку дифференцируют с другими формами кожной волчанки (острая, подострая), ревматологическими (дерматомиозит), дерматологическими заболеваниями (красный плоский лишай, псориаз, себорейный дерматит, экзема, фотодерматозы, эозинофильная гранулема лица, ангиолюпоид Брока-Потрие).
Лечение ДКВ
В большинстве случаев пациенты проходят лечение амбулаторно, но при тяжелом течении может потребоваться госпитализация в отделение ревматологии или дерматологии. Важным моментом является исключение приема фотосенсибилизирующих медикаментов и лечение сопутствующих аллергических или инфекционных заболеваний. Рекомендуется носить закрытую одежду, применять солнцезащитные крема или мази, содержащие вещества, которые задерживают ультрафиолетовые лучи (мексорил, двуокись титана, оксид цинка).
Основное патогенетическое лечение включает антималярийные аминохинолиновые препараты (Гидроксихлорохин), топические глюкокортикостероиды (тГКС), производные витамина А - ретиноиды (Изотретиноин, Ацитретин). Ввиду частого развития ретинопатий на фоне приема гидроксихлорохина обязателен регулярный осмотр офтальмолога. В зависимости от локализации дискоидных очагов применяются тГКС разной активности. При расположении очагов только на коже лица используют тГКС слабой и средней степени активности (Гидрокортизона ацетат, Метилпреднизолон), при поражении кожи конечностей и туловища рекомендуются тГКС сильной активности (Бетаметазон, Триамцинолон). Если дискоидные очаги имеются на ладонях и подошвах, назначаются тГКС сверхвысокой активности (Клобетазон).
Для подавления свободнорадикального повреждения клеток кожи эффективны антиоксиданты (альфа-токоферол). При неэффективности стандартного лечения прибегают к средствам, обладающим выраженным иммуносупрессивным действием – Такролимус, Метотрексат, Азатиоприн.
Прогноз и профилактика
В подавляющем большинстве случаев дискоидная волчанка имеет благоприятное течение. При грамотном подборе терапии и соблюдении всех рекомендаций наступает стойкая ремиссия. Основную проблему представляет трансформация ДКВ в более тяжелые заболевания, имеющие достаточно высокий процент летальности – СКВ и плоскоклеточную карциному. Профилактика рецидивов дискоидной волчанки заключается в ограничении времени пребывания на солнце, ношении закрытой одежды, применении солнцезащитных препаратов, исключении приема лекарств, повышающих чувствительность кожных покровов к ультрафиолетовому излучению.
1. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 2016.
3. Федеральные клинические рекомендации по ведению больных с поражениями кожи при красной волчанке/ Самцов А.В., Чикин В.В. - 2015.
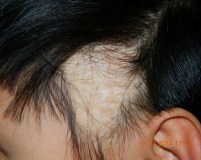
Рубцовая алопеция – это облысение, вызванное необратимой деструкцией волосяных фолликулов. Сопровождается образованием участков потери волос, зудом, шелушением, эритемой, болезненностью кожи в очагах, высыпаниями (пустулами, эрозиями, чешуйками, корочками). Диагноз подтверждается данными осмотра, трихоскопии, гистологического анализа биоптата, лабораторных тестов. Лечение может быть консервативным (системная антибактериальная, иммуносупрессивная терапия, внутриочаговые инъекции ГКС, озонотерапия) или хирургическим (пересадка волос).
МКБ-10


Общие сведения
Рубцовые алопеции (РА) включают большую группу различных по своей природе поражений кожи головы, сопровождающихся стойкой потерей волос вследствие гибели волосяных фолликулов (ВФ). Различные их формы диагностируются у 3,2% трихологических пациентов или в 7,3% случаев выпадения волос. Женское население страдает рубцовыми алопециями в 2,6 раз чаще, чем мужское. Средний возраст дебюта у мужчин приходится на 36 лет, у женщин – на 43 года. Клиническая значимость рубцовых алопеций в современной трихологии связана с их необратимостью и ограниченностью возможностей терапевтического лечения.

Причины
Рубцовая алопеция вызывается множеством различных причин наследственного и приобретенного характера. Генетически детерминированные формы связаны с такими врожденными заболеваниями, как аплазия кожи, эктодермальная дисплазия, буллезный эпидермолиз, ихтиоз, невус сальных желез и др.
Приобретенные рубцовые алопеции могут развиться на фоне иммунопатологических, инфекционных, опухолевых процессов, повреждений кожи головы Необратимая гибель волосяных фолликулов с их замещение фиброзной тканью вызывается следующими группами причин:
- Болезни соединительной ткани: дискоидная красная волчанка (ДКВ), склеродермия.
- Инфекции кожи головы: стафилодермии, микозы (фавус), фолликулиты (келоидный, некротический), лейшманиоз.
- Физические факторы и травмы: химические и термические ожоги, ранения головы, патомимия, лучевой дерматит.
- Неопластические процессы:базалиома кожи головы, раковые метастазы, лимфома.
- Гранулематозные процессы: туберкулез, саркоидоз кожи.
- Другие дерматозы: плоский волосяной лишай, амилоидоз кожи.
Патогенез
Большое разнообразие клинических форм рубцовой алопеции обусловливает различие в механизмах повреждения волосяных фолликулов (ВФ). Однако во всех случаях по тем или иным причинам происходит разрушение волосяных луковиц и их замещение фиброзной тканью. При первичных формах РА ведущая роль отводится воспалению в пилосебацейном юните (комплексе, образованном стержнем волоса, волосяной луковицей, мышцей, поднимающей волос и сальной железой), которое приводит к деструкции этих структур, а также фолликулярных стволовых клеток.
Воспаление запускается антигенными триггерами и носит иммуноопосредованный характер, что подтверждается обнаружением IgM в дермальных слоях, а также макрофагов, клеток Лангерганса и Т-лимфоцитов в перифолликулярных воспалительных инфильтратах. Жизнеспособность волосяного фолликула утрачивается невозвратно, вместо него формируется рубцовая ткань. Рост волос на пораженном участке кожи головы не возобновляется.

Классификация
По своему происхождению рубцовые алопеции делятся на наследственные и приобретенные. Последние могут быть первичными и вторичными:
1. Первичные ‒ поражение ВФ происходит изолированно, остальные дермальные структуры интактны. В зависимости от характеристик воспалительного инфильтрата первичные рубцовые алопеции подразделяются на:
- лимфоцитарные: псевдопелада Брока, волчанка, фолликулярный плоский лишай, центральная центробежная рубцовая алопеция (ЦЦРА), фолликулярный шиповидный декальвирующий кератоз;
- нейтрофильные: декальвирующий фолликулит, перифолликулит Гофмана, рубцующая себорейная экзема;
- смешанные: келоидный и некротический фолликулит, пустулезный дерматоз кожи головы, келоидные акне задней поверхности шеи.
2. Вторичные РА – волосяные фолликулы поражаются вместе с другими структурами кожи в результате аутоиммунного, инфекционного воспаления, неопластических процессов, травм.
Симптомы рубцовых алопеций
Плоский волосяной лишай
На фолликулярный красный плоский лишай (КПЛ) приходится примерно 40% всех случаев рубцовой алопеции. Участки выпадения волос разного размера (изолированные или сливные) чаще локализуются в области темени. Пациенты жалуются на болезненность, зуд и жжение кожи головы в очагах облысения. Иногда в них сохраняются единичные волосы или пучки волос. В активной стадии обнаруживается перифолликулярное шелушение и эритема. Алопеция может сочетаться с другими проявлениями КПЛ.
Фронтальная фиброзная алопеция (ФФА)
Данный вариант рубцовой алопеции характерен для женщин постменопаузального возраста. Часто выпадению волос на голове предшествует билатеральная потеря бровей или появление желтоватых папул на лице. При ФФА лобно-теменные границы роста волос постепенно смещаются кзади, оставляя полосы атрофичной бледной кожи, сквозь которую просвечивает венозный рисунок. Формируются лобно-височные залысины по мужскому типу. Иногда выпадают волосы на лобке и в подмышечных впадинах. Прогрессирование ФФА медленное.
Дискоидная волчанка
ДКВ представляет собой хронический аутоиммуный дерматоз, сопровождающийся рубцовой алопецией. В половине случаев поражение кожи головы предшествует другим клиническим проявлениям, а у 11-20% пациентов остается единственным признаком дискоидной волчанки.
Сначала на коже головы появляются зудящие красноватые пятна, покрытые чешуйками. На внутренней стороне чешуек расположены роговые шипики, исходящие из устьев фолликулов. Со временем эритема сменяется атрофией и депигментацией кожи, исчезновением устьев ВФ. У части пациентов возможна спонтанная ремиссия.
Псевдопелада Брока
При псевдопеладе Брока чаще поражается теменная область. Участки облысения представляют собой бляшки овальной или круглой формы до 1,5 см в диаметре. Кожа в очагах, лишенных волос, гладкая, здорового цвета. Отмечается незначительный зуд и гипестезия скальпа. Мелкие бляшки могут сливаться в обширные рубцовые очаги.
Декальвирующий фолликулит
Относится к гнойным фолликулитам, вызванным золотистым стафилококком. Начинается с появления на коже головы мелких, болезненно зудящих папул и пустул. Впоследствии несколько точечных пустул сливаются в микроабсцессы. На месте вскрывшихся гнойников образуются корки, а затем формируются участки рубцовой алопеции. Декальвирующий фолликулит постепенно, но неуклонно прогрессирует.
Перифолликулит Гофмана
Абсцедирующий (подрывающий) фолликулит манифестирует с образования фолликулярной пустулы на коже затылка или темени. Вскоре пустула превращается в болезненный флюктуирующий инфильтрат, из которого при надавливании выделяется гнойный экссудат. При острых неосложненных формах перифолликулита Гофмана развивается нерубцовая алопеция. Затяжное течение сопровождается формированием гипертрофических рубцов и алопеции рубцового типа.
Муцинозная алопеция
Фолликулярный муциноз также относится к алопециям, которые могут приводить как к рубцовой, так и нерубцовой потере волос. Обычно поражается голова, реже – брови. Заболевание характеризуется появлением розово-красных шелушащихся бляшек. Из расширенных устьев ВФ при надавливании выделяется прозрачная жидкость. В очагах утраты волос отмечается зуд, нарушение чувствительности, ангидроз.
Осложнения
Рубцовые алопеции приводят к формированию стойкого косметического дефекта, поскольку волосы утрачиваются безвозвратно. Некоторым больным серьезный дискомфорт причиняет зуд кожи, болезненность гнойников, насыхание корок, неприятных запах, исходящий от кожи головы. Эти обстоятельства, а также неуклонное прогрессирование облысения, отсутствие радикального лечения становятся причиной депрессий, социальной самоизоляции и даже суицидальных мыслей.
Некоторые виды рубцовой алопеции могут осложняться злокачественными процессами. Так, возможна трансформация дискоидной волчанки в плоскоклеточную карциному с высоким риском метастазирования (31%) и летального исхода (10,5%). Фолликулярный муциноз может предшествовать грибовидному микозу, лимфогранулематозу.
Диагностика
В диагностике рубцовых алопеций используются общеклинические и специальные исследования. Общие методы включают подробное изучение анамнеза, сопутствующих нарушений и факторов риска, лабораторные анализы крови, консультации ревматолога, иммунолога, онкодерматолога. Для оценки трихологического статуса проводится:
- Осмотр трихолога. При визуальном осмотре выявляются участки поредения/выпадения волос, кожа в пораженных очагах блестящая, устья ВФ не выражены. Также производится осмотр бровей, ногтевых пластин, волосяного покрова в подмышечной и лобковой области.
- Трихологические тесты. Тест натяжения положительный, по краю очагов определяются анагеновые волосы. Для получения дополнительных сведений выполняется обзорная фотосъемка, оценка выпадения волос при мытье головы.
- Трихоскопия. Дерматоскопическая картина при различных видах рубцовой алопеции имеет свои специфические признаки. Общие черты: гипопигментированные очаги рубцевания, в которых отсутствуют фолликулярные отверстия, перифолликулярная эритема и шелушение по периферии.
- Биопсия кожи. Гистология биоптатов из очагов алопеции обнаруживает отсутствие сальных желез и фолликулов. На их месте видны очаги склерозирования дермы. Этот метод является наиболее ценным для подтверждения рубцовой алопеции.
- Лабораторные тесты. Для выявления причин алопеции проводится общее и биохимическое исследование крови, гормональные анализы (тестостерон общий и свободный, ДГЭА), реакция Вассермана. Осуществляется культуральное исследование отделяемого пустул на S. aureus, микроскопическое исследование и посев соскобов кожи головы на грибы.
Дифференциальная диагностика
Разные формы рубцовых алопеций дифференцируют друг с другом, а также с другими нозологиями, сопровождающимися выпадением волос:
- нерубцовыми формами алопеции: гнездной, андрогенной, диффузной телогеновой, тракционной;
- трихотилломанией;
- себорейным дерматитом;
- псориазом кожи головы;
- микозами ВЧГ.

Лечение рубцовой алопеции
Основной целью терапии является устранение субъективных жалоб, замедление или стабилизация патологического процесса. При рубцовых алопециях применяют комбинацию системной и наружной терапии, в некоторых случаях прибегают к хирургическому лечению:
- Системная фармакотерапия. Включает назначение глюкокортикостероидов, противомикробных, антималярийных средств. При устойчивости к лечению в некоторых случаях используют ретиноиды внутрь.
- Местная терапия. Пациентам рекомендуют нанесение топических стероидов, нестероидных кремов (ингибиторы кальциневрина), по показаниям – антибактериальных мазей. Осуществляют внутрикожные инъекции ГКС, кислородно-озоновой смеси. Возможно проведение ПУВА-терапии.
- Трансплантация волос. Хирургическая коррекция рубцовых алопеций осуществляется как путем пересадки отдельных здоровых волосяных фолликулов из донорских зон, так и лоскутным методом. По желанию пациента с косметической целью может быть выполнена трихопигментация.
Прогноз и профилактика
Выпадение волос при рубцовых алопециях необратимо. При раннем начале терапии этот процесс можно приостановить, однако в некоторых случаях медленная потеря волос продолжается, несмотря на предпринимаемые меры. Пациенты с РА должны быть осведомлены о прогнозе заболевания и невозвратной потере волос.
Профилактика рубцового облысения направлена на своевременное лечение инфекций кожи головы, предупреждение ожоговых травм, поддержание ремиссии системных заболеваний. При правильном уходе за кожей головы, купировании воспалительных процессов можно избежать рецидивов основного заболевания и замедлить прогрессирование рубцовой алопеции. В косметических целях рекомендуется ношение париков, шиньонов, шляп.
1. Первичная рубцовая алопеция: случай из практики/ Тихоновская И.В., Мяделец В.О.// Вестник ВГМУ. – 2013. – Т. 12, №2.
2. К вопросу о рубцовых алопециях (обзор)/ Бакулев А.Л., Тальникова Е.Е.// Саратовский научно-медицинский журнал. – 2020.
3. Современные подходы к лечению рубцовых алопеций/ Воронкова М.В., Иванов О.Л., Кошелева И.В., Мареева Е.Б.// Российский журнал кожных и венерических болезней. – 2012.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Очаговое рубцовое облысение с необратимым выпадением волос, или псевдопелада, не является отдельной нозологической формой, а представляет собой конечный результат эволюции ряда атрофирующих дерматозов волосистой части головы (приобретенных или врожденных).
Причины и патогенез очагового рубцового облысения. Очаговое рубцовое облысение (ОРО) может быть вызвано травмой (механической, термической, химической, лучевой, включая ионизирующее облучение). В этих случаях время и вид воздействия можно легко выяснить из анамнеза. Другими его причинами являются инфекционные заболевания кожи (пиодермиты, дерматомикозы, вирусные дерматозы, туберкулез кожи, сифилис, лепра, лейшманиоз), невоидные образования и новообразования кожи, дефекты развития и генодерматозы, некоторые приобретенные дерматозы. Все они постепенно приводят к атрофии и склерозу кожи и волосяных фолликулов на голове и завершаются стойким атрофическим облысением. Чаще всего к очаговому рубцовому облысению приводят некоторые приобретенные дерматозы при локализации на волосистой коже головы: красный фолликулярный декальвирующий лишай (более 50% случаев), дискоидная красная волчанка, декальвирующий фолликулит (или люпоидный сикоз), дерматомикоз, ограниченная склеродермия. Гораздо реже очаговое рубцовое облысение развивается при саркоидозе кожи, липоидном некробиозе, лимфоме кожи, гистиоцитозе кожи из клеток Лангерганса, рубцующем пемфигоиде, а также при некоторых генодерматозах (рубцующие фолликулярные кератозы, дискератоз фолликулярный, ихтиоз врожденный, эпидермолиз врожденный буллезный дистрофический и др.). Таким образом, причины и механизмы развития очагового рубцового облысения разнообразны и соответствуют этиологии и патогенезу того дерматоза, который завершился очаговой атрофией кожи
Лечение очагового рубцового облысения. Рациональное лечение пациента возможно лишь после установления нозологии дерматоза, вызвавшего очаговое рубцовое облысение. При назначении препаратов врач всегда должен соизмерять реальную пользу и возможный вред от лечения, так как дерматозы, часто обусловливающие очаговое рубцовое облысение, имеют длительное хронически-рецидивирующее течение, необходимы курсовое лечение и диспансерное наблюдение за пациентами.
При заметных очагах рубцового облысения пациентам рекомендуют соответствующим образом моделировать прическу, носить шиньон или парик, применять другие способы камуфляжа. При стабилизации дерматоза, вызвавшего очаговое рубцовое облысение, пациентам, не удовлетворенным предложенными способами маскировки и не примирившимся со стойким косметическим дефектом, возможно проведение хирургической коррекции очага облысения (удаление очага или аутотрансплантация волос в очаг).

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Читайте также:

