Румикоз и еще что то при молочнице
Обновлено: 19.04.2024
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
- острый (свежий, спорадический) кандидоз (протекает не более 2 мес);
- хронический, в том числе: а) рецидивирующий (не менее 4 эпизодов в год); б) персистирующий (симптомы заболевания сохраняются постоянно, несколько уменьшаясь после лечения).
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
- для подтверждения диагноза при отрицательном результате микроскопии и наличии типичной клиники;
- для видовой идентификации при подозрении на нетипичную этиологию;
- для определения чувствительности к антимикотикам (обычно вместе с видовой идентификацией).
Выделение более 1•10 4 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандиданосительство), лечение при этом не назначается (10–25% населения являются транзиторными носителями Candida в полости рта, 65–80% — в кишечнике, 17% — в детрите гастродуоденальных язв). Однако при наличии предрасполагающих (провоцирующих) факторов (например, антибиотико-, химио-, лучевая, стероидная и др. иммуносупрессивная терапия) часто проводят профилактическое (превентивное) лечение. Широко применяемым профилактическим препаратом служит нистатин. Однако он эффективен для профилактики кандидоза только в просвете кишечника. Системная абсорбция его не более 3–5%, поэтому он не способен воздействовать на грибы, находящиеся не в просвете кишечника. Для профилактики урогенитального кандидоза предпочтение отдается местным формам антимикотиков (вагинальным таблеткам и свечам, растворам и мазям). В профилактике кандидоза у лиц, страдающих тяжелыми заболеваниями, которые рассматриваются в качестве предрасполагающих факторов (сахарный диабет), реально эффективными могут быть только системные азольные препараты и амфотерицин.
Противокандидозные препараты включают:
- полиены — нистатин, леворин, амфотерицин;
- имидазолы — кетоконазол, клотримазол, миконазол, бифоназол, изоконазол;
- триазолы — флуконазол, итраконазол;
- прочие — флуцитозин, нитрофунгин, декамин, препараты йода и др.
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
- травокорт — изоконазола нитрат + дифторкортолона-21-валерат;
- клион-Д — миконазол + метронидазол;
- макмирор комплекс 500 — нистатин + нифурател;
- полижинакс — нистатин + неомицин + полимиксин;
- тержинан — нистатин + неомицина сульфат + тернидазол + преднизолон.
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
- растворы соды, борной кислоты, тетрабората натрия, марганцовокислого калия (для спринцеваний и тампонов), анилиновых красителей (для смазывания в зеркалах);
- суппозитории — повидон-йодин (бетадин, вокадин, йодоксид) — на ночь;
- вагинальные капсулы — борная кислота 600 мг/сут;
- кортикостероидные кремы (I и II класса).
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
- Начальный курс: микофлюкан (флуконазол) по 50 мг ежедневно в течение 14 дней или по 150 мг 1 раз в 3 дня в течение 2 нед (всего на курс 14 таблеток по 50 мг или 5 таблеток по 150 мг).
- Профилактический курс: микофлюкан (флуконазол) по 150 мг 1 раз в неделю в течение 3–4 мес.
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Таблетки кишечнорастворимые, покрытые оболочкой: круглые, белого или почти белого цвета.
Суппозитории вагинальные: торпедовидной формы, от белого с желтоватым оттенком до светло-желтого с коричневатым оттенком цвета.
Крем для наружного применения: от белого до светло-желтого цвета.
Фармакологическое действие
Фармакодинамика
Противогрибковый полиеновый (тетраеновый) антибиотик группы макролидов. Оказывает преимущественно фунгицидный эффект. Натамицин необратимо связывается с эргостерином клеточной мембраны клетки гриба, что ведет к нарушению ее целостности, потере содержимого цитоплазмы и гибели клетки. К натамицину чувствительны большинство патогенных дрожжевых и плесневых грибов, включая роды Candida, Aspergillus, Cephalosporium, Fusarium и Penicillium, и некоторые простейшие (T.vaginalis). Менее чувствительны к натамицину дерматофиты и P.boydii.
Резистентность к натамицину среди дрожжевых грибов в клинической практике не встречается.
Натамицин в лекарственной форме таблетки кишечнорастворимые, покрытые оболочкой, действует только в просвете кишечника.
Фармакокинетика
Натамицин не всасывается из ЖКТ , не оказывает системного действия.
При наружном и местном применении практически не всасывается через неповрежденную кожу и слизистые оболочки.
Показания
Суппозитории вагинальные
вагинит, вульвит, вульвовагинит, вызванные главным образом грибами Candida.
острый псевдомембранозный и острый атрофический кандидоз у пациентов с кахексией, иммунной недостаточностью, а также после терапии антибиотиками, кортикостероидами, цитостатиками;
санация кишечного резервуара грибов рода Candida при кандидозе кожи и слизистых оболочек, в т.ч. при кандидозных вагинитах, вульвитах, вульвовагинитах.
Грибковые заболевания кожи и слизистых оболочек, вызванные чувствительными к препарату возбудителями, в т.ч.:
вульвит, вульвовагинит, баланопостит, вызванные главным образом грибами Candida;
кандидоз кожи и ногтей;
наружный отит, либо первично вызванный грибками, либо осложнившийся кандидозом;
Противопоказания
Повышенная чувствительность к компонентам препарата.
Применение при беременности и кормлении грудью
Пимафуцин ® может использоваться в период беременности и лактации.
Нет данных о неблагоприятном влиянии препарата на плод.
Побочные действия
Суппозитории вагинальные
Местные реакции: возможно легкое раздражение, ощущение жжения.
Со стороны пищеварительной системы: возможны тошнота и диарея, возникающие в первые дни приема таблеток и проходящие самостоятельно в ходе лечения.
Если любые из указанных в инструкции побочных эффектов усугубляются или замечены любые другие побочные эффекты, не указанные в инструкции, следует сообщить об этом врачу.
Местные реакции: редко — возможно легкое раздражение, ощущение жжения в месте нанесения препарата.
Взаимодействие
Лекарственное взаимодействие препарата Пимафуцин ® с другими ЛС не описано.
Способ применения и дозы
Суппозитории вагинальные
Интравагинально.
При вагините, вульвите, вульвовагините назначают по 1 супп. в течение 3–6 дней. Суппозиторий вводят во влагалище в положении лежа, как можно глубже, 1 раз в сутки на ночь. При упорном течении вагинита, вызванном Candida albicans, дополнительно назначают Пимафуцин ® в виде таблеток для приема внутрь (по 1 табл. 4 раза в сутки в течение 10–20 дней) для санации очага кандидозной инфекции в кишечнике.
Для лечения кандидозного поражения половых органов партнера используют Пимафуцин ® в форме крема. Продолжительность курса лечения устанавливают индивидуально. После исчезновения симптомов заболевания рекомендуется продолжать лечение еще несколько дней.
Меры предосторожности при применении. Особых мер предосторожности не требуется.
Внутрь. Прием пищи не оказывает влияния на эффективность препарата.
При кандидозе кишечника взрослым рекомендуется принимать по 1 табл. 4 раза в сутки, детям по 1 табл. 2 раза в сутки. Средняя продолжительность курса лечения — 1 нед.
При упорном течении вагинитов, вызванных грибами рода Candida, совместно с местными противогрибковыми препаратами (например, суппозитории Пимафуцин ® ) для санации очага кандидозной инфекции в кишечнике применяют таблетки Пимафуцин ® (по 1 табл. 4 раза в сутки в течение 10–20 дней). Продолжительность курса лечения устанавливают индивидуально. После исчезновения симптомов заболевания рекомендуется продолжать лечение еще несколько дней.
Меры предосторожности при применении. Пациентам с редкой врожденной непереносимостью галактозы, фруктозы, дефицитом лактазы Лаппа, глюкозо-галактозной мальабсорбцией или сахаразно-изомальтазной недостаточностью необходимо принимать во внимание, что препарат содержит лактозы моногидрат (66 мг) и сахарозу (122 мг). Если у пациента одно из перечисленных заболеваний, перед приемом препарата Пимафуцин ® обязательно следует проконсультироваться с врачом. Пимафуцин ® в данной лекарственной форме не рекомендуется для применения у детей грудного возраста ввиду возможного затруднения при проглатывании таблеток.
При вульвите, вульвовагините, баланопостите крем наносят на пораженные участки 1 или несколько раз в сутки. При упорном течении вульвита, вульвовагинита, вызванных Candida albicans, дополнительно назначают Пимафуцин ® в виде таблеток внутрь или суппозитории вагинальные.
При дерматомикозах (в т.ч. кандидозы кожи и ногтей, опрелости у детей) крем наносят на пораженную поверхность кожи и ногти один или несколько (до 4) раз в сутки.
При микозе наружного слухового прохода пораженную поверхность смазывают кремом один или несколько (до 4) раз в сутки. Перед применением препарата ухо очищают. После применения препарата в слуховой проход помещают турунду из натурального материала (хлопок, шерсть).
Продолжительность курса лечения устанавливают индивидуально. После исчезновения симптомов заболевания рекомендуется продолжать лечение еще несколько дней.
Передозировка
О случаях передозировки препарата Пимафуцин ® не сообщалось.
Особые указания
Суппозитории вагинальные
Суппозитории вагинальные под действием температуры тела быстро растворяются, образуя пенистую массу, что способствует равномерному распределению активной субстанции. В случае хронической или рецидивирующей инфекции местное лечение может быть дополнено назначением таблеток и крема Пимафуцин ® .
Цетиловый спирт, который входит в состав вагинальных суппозиториев, может вызвать чувство легкого жжения в генитальной области при повышенной чувствительности к данному компоненту. В период менструаций терапию суппозиториями прерывают. В период лечения суппозиториями нет необходимости в исключении половых контактов. Однако рекомендуется провести обследование половых партнеров и в случае выявления кандидозного поражения провести курс лечения препаратом Пимафуцин ® . Также следует предусмотреть использование в период лечения барьерных контрацептивов.
Влияние на способность управлять транспортными средствами и механизмами. Не влияет.
Форма выпуска
Суппозитории вагинальные, 100 мг. По 3 супп. в стрипе из алюминиевой фольги. 1 или 2 стрипа помещают в картонную пачку.
Таблетки кишечнорастворимые, покрытые оболочкой, 100 мг. По 20 табл. во флаконе из коричневого стекла, закрывающемся металлической навинчивающейся крышкой. По 1 фл. помещают в картонную пачку.
Крем для наружного применения, 2%. В тубах алюминиевых или пластиковых по 30 г. По 1 тубе помещают в картонную пачку.
Производитель
Суппозитории вагинальные, крем
Производитель/упаковщик/выпускающий контроль: Теммлер Италиа С.р.Л., Италия Виа деле Индустри, 2, 2006 Каругате, (Ми), Италия.
Владелец регистрационного удостоверения: ЛЕО Фарма А/С, Дания Индустрипаркен, 55, ДК — 2750 Баллеруп, Дания.
Тел.: (495) 789-11-60.
Астеллас Фарма Юроп Б.В., Нидерланды Хогемаат 2, 7942 JG Меппель, Нидерланды.
Упаковщик (первичная и вторичная (потребительская) упаковка): Астеллас Фарма Юроп Б.В., Нидерланды или Хаупт Фарма Берлин ГмбХ, Германия.
Выпускающий контроль качества: Астеллас Фарма Юроп Б.В., Нидерланды.
Условия отпуска из аптек
Условия хранения
Срок годности
суппозитории вагинальные 100 мг стрип — 2 года таблетки, покрытые кишечнорастворимой оболочкой 100 мг флакон — 4 года
Не применять по истечении срока годности, указанного на упаковке.
Заказ в аптеках
Капсулы: размер №0, двухцветные — корпус белый, крышечка розово-коричневая.
Содержимое капсул: сферические микрогранулы от светло-желтого до желтовато-бежевого цвета.
Фармакологическое действие
Фармакодинамика
Синтетическое противогрибковое средство широкого спектра действия, производное триазола.
Ингибирует синтез эргостерола, являющегося важным компонентом клеточной мембраны грибов.
Активен в отношении дерматофитов (Trichophyton spp., Microsporum spp., Epidermophyton floccosum), дрожжеподобных грибов и дрожжей (Cryptococcus neoformans, Pityrosporum spp., Trichosporon spp., Geotrichum spp., Candida spp., включая C. albicans, C. glabrata и C. krusei), Aspergillus spp., Histoplasma spp., Paracoccidioides brasiliensis, Sporothrix schenckii, Fonsecaea spp., Cladosporium spp., Blastomyces dermatitidis, Pseudallescheria boydii, Penicillium marneffei, а также других дрожжевых и плесневых грибов.
Фармакокинетика
При пероральном применении максимальная биодоступность итраконазола отмечается при приеме капсул сразу же после еды. Tmax в плазме — 3–4 ч после приема внутрь.
Распределение
Css итраконазола в плазме через 3–4 ч после приема препарата составляет 0,4 мкг/мл (при приеме 100 мг 1 раз в сутки), 1,1 мкг/мл (при приеме 200 мг 1 раз в сутки) и 2 мкг/мл (при приеме 200 мг 2 раза в сутки). При длительном приеме Css достигается в течение 1–2 нед. Связывание с белками плазмы — 99,8%.
Итраконазол хорошо проникает и распределяется в тканях и органах. Концентрация препарата в легких, почках, печени, селезенке, костях, желудке, скелетных мышцах в 2–3 раза превышает соответствующую концентрацию в плазме. Накопление препарата в кератиновых тканях, особенно в коже, примерно в 4 раза превышает накопление в плазме, а скорость выведения зависит от скорости регенерации эпидермиса. В отличие от концентрации в плазме, которая не поддается обнаружению уже через 7 дней после прекращения терапии, терапевтическая концентрация в коже сохраняется в течение 2–4 нед после прекращения 4-недельного курса лечения; в слизистой оболочке влагалища — в течение 2 дней после окончания 3-дневного курса лечения в дозе 200 мг 1 раз в сутки и в течение 3 дней после окончания 1-дневного курса лечения в дозе 200 мг 2 раза в сутки. Терапевтическая концентрация препарата в кератине ногтей определяется через 1 нед после начала лечения и сохраняется в течение 6 мес после завершения 3-месячного курса терапии. Итраконазол определяется также в секрете сальных и потовых желез.
Метаболизируется в печени с образованием активных метаболитов, один из которых — гидроксиитраконазол — оказывает сравнимое с итраконазолом противогрибковое действие in vitro.
Выведение из плазмы является двухфазным с конечным T1/2 — 24–36 ч.
Выведение с калом составляет от 3 до 18% дозы, почками — менее 0,03% дозы; примерно 35% дозы выделяется в виде метаболитов с мочой в течение 1 нед.
Фармакокинетика в особых клинических случаях
У пациентов с почечной недостаточностью, а также некоторых пациентов с нарушенным иммунитетом (например СПИД , после трансплантации органов, нейтропения) биодоступность итраконазола может снижаться. У пациентов с циррозом печени биодоступность итраконазола снижена, T1/2 увеличен.
Показания
онихомикозы, вызванные дерматофитами и/или дрожжами и плесневыми грибами;
- системный аспергиллез и кандидоз;
- криптококкоз, включая криптококковый менингит (пациентам с иммунодефицитом и криптококкозом ЦНС Румикоз ® должен назначаться только в случаях, если препараты первой линии лечения не применимы в данном случае или не эффективны);
- другие системные или тропические микозы;
кандидамикозы с поражением кожи и слизистых, в т.ч. вульвовагинальный кандидоз;
глубокие висцеральные кандидозы;
Противопоказания
индивидуальная повышенная чувствительность к препарату или его компонентам;
одновременный прием с препаратом Румикоз ® следующих ЛС:
- препараты, метаболизируемые ферментом CYP3A4, которые могут увеличивать интервал QT (терфенадин, астемизол, мизоластин, цизаприд, дофетилид, хинидин, пимозид, левометадон, сертиндол);
- ингибиторы ГМГ-КоА-редуктазы, расщепляемые ферментом CYP3A4 (симвастатин, ловастатин);
- мидазолам и триазолам (для приема внутрь);
- препараты алкалоидов спорыньи (дигидроэрготамин, эргометрин, эрготамин и метилэргометрин).
С осторожностью: детский возраст; тяжелая сердечная недостаточность; заболевания печени (в т.ч. сопровождающиеся печеночной недостаточностью); хроническая почечная недостаточность.
Применение при беременности и кормлении грудью
Беременным женщинам препарат Румикоз ® следует назначать только в угрожающих жизни случаях, если ожидаемая польза для женщины превышает потенциальный риск для плода. При назначении в период лактации необходимо прекратить грудное вскармливание.
Побочные действия
Со стороны ЖКТ: диспепсия, тошнота, рвота, снижение аппетита, боль в животе, диарея, запор.
Со стороны гепатобилиарной системы: обратимое повышение активности печеночных трансаминаз, гепатит; очень редко — тяжелое токсическое поражение печени, в т.ч. острая печеночная недостаточность с летальным исходом.
Со стороны нервной системы: головная боль, головокружение, периферическая нейропатия.
Аллергические реакции: кожная сыпь, кожный зуд, крапивница, ангионевротический отек, редко — мультиформная экссудативная эритема (синдром Стивенса-Джонсона).
Со стороны кожных покровов: алопеция, светочувствительность.
Прочие: нарушения менструального цикла, гипокалиемия, отечный синдром, застойная сердечная недостаточность и отек легких, гиперкреатининемия, окрашивание мочи в темный цвет.
Взаимодействие
ЛС, оказывающие влияние на абсорбцию итраконазола
Препараты, уменьшающие кислотность желудочного сока, снижают абсорбцию итраконазола.
ЛС, оказывающие влияние на метаболизм итраконазола
Итраконазол в основном расщепляется ферментом CYP3A4. При одновременном применении итраконазола с рифампицином, рифабутином, фенитоином, карбамазепином, изониазидом, являющимися мощными индукторами CYP3A4, биодоступность итраконазола и гидроксиитраконазола значительно снижается, что приводит к существенному уменьшению эффективности препарата. Одновременное применение Румикоза ® с данными препаратами, являющимися потенциальными индукторами печеночных ферментов, не рекомендуется.
Мощные ингибиторы фермента CYP3A4 (например ритонавир, индинавир, кларитромицин, эритромицин) могут увеличивать биодоступность итраконазола.
Влияние итраконазола на метаболизм других ЛС
ЛС, назначать которые одновременно с препаратом Румикоз ® не рекомендуется
БКК. В дополнение к возможному фармакокинетическому взаимодействию, связанному с общим путем метаболизма с участием фермента CYP3A4, БКК могут оказывать отрицательный инотропный эффект, который усиливается при одновременном приеме с препаратом Румикоз ® .
Препараты, при одновременном назначении которых рекомендуется следить за их концентрацией в плазме, действием, побочными эффектами. При необходимости дозу этих препаратов следует уменьшить:
- пероральные антикоагулянты;
- ингибиторы ВИЧ-протеазы (ритонавир, индинавир, саквинавир);
- некоторые противоопухолевые препараты (алкалоиды барвинка розового, бусульфан, доцетаксел, триметрексат);
- БКК , расщепляемые ферментом CYP3A4 (верапамил и производные дигидропиридина);
- некоторые иммуносупрессивные средства (циклоспорин, такролимус, сиролимус (также известный как рапамицин);
- некоторые ингибиторы ГМГ-КоА-редуктазы, расщепляемые ферментом CYP3A4 (аторвастатин);
- некоторые ГКС (будесонид, дексаметазон и метилпреднизолон);
- другие препараты: дигоксин, карбамазепин, буспирон, алфентанил, алпразолам, бротизолам, мидазолам для в/в введения, рифабутин, эбастин, ребоксетин, цилостазол, дизопирамид, элетриптан, галофантрин, репаглинид.
Взаимодействие между итраконазолом, зидовудином и флувастатином не обнаружено.
Не отмечалось влияние итраконазола на метаболизм этинилэстрадиола и норэтистерона.
Исследования in vitro продемонстрировали отсутствие взаимодействия между итраконазолом и такими ЛС, как имипрамин, пропранолол, диазепам, циметидин, индометацин, толбутамид и сульфамеразин, при связывании с белками плазмы.
Способ применения и дозы
Внутрь, после еды.
Биодоступность препарата при пероральном приеме может быть снижена у некоторых пациентов с нарушенным иммунитетом, например у больных с нейтропенией, СПИДом или перенесших трансплантацию органов. В данных случаях может потребоваться двукратное увеличение дозы.
Онихомикозы, вызванные дерматофитами и/или дрожжами, плесневыми грибами. Пульс-терапия (см. табл. 2). Один курс пульс-терапии заключается в ежедневном приеме 2 капс. 2 раза в сутки (по 200 мг 2 раза в сутки) в течение 1 нед.
Для лечения грибковых поражений ногтевых пластинок пальцев ног рекомендуется 3 курса.
Для лечения грибковых поражений ногтевых пластинок пальцев рук рекомендуется 2 курса.
Интервал между курсами составляет 3 нед. Клинические результаты становятся очевидны после окончания лечения по мере отрастания ногтей.
Поражение ногтевых пластинок пальцев ног с поражением или без поражения ногтевых пластинок пальцев рук. Непрерывное лечение — по 2 капс. в день (200 мг 1 раз в сутки) в течение 3 мес.
Выведение итраконазола из кожи и ногтевой ткани осуществляется медленнее, чем из плазмы. Таким образом, оптимальный клинический и микологический эффект достигается через 2–4 нед после окончания лечения при заболеваниях кожи и через 6–9 мес после окончания лечения заболеваний ногтей.
Передозировка
Лечение: при случайной передозировке следует провести промывание желудка в течение первого часа, при необходимости — назначение активированного угля. Итраконазол не выводится при гемодиализе. Специфический антидот препарата не существует.
Особые указания
Женщинам детородного возраста, принимающим Румикоз ® , необходимо использовать адекватные меры контрацепции на протяжении всего курса лечения вплоть до наступления первой менструации после его завершения.
При исследовании в/в лекарственной формы итраконазола отмечалось преходящее бессимптомное уменьшение фракции выброса левого желудочка, нормализовавшееся до следующей инфузии препарата.
Обнаружено, что итраконазол обладает отрицательным инотропным эффектом. Сообщалось о случаях развития сердечной недостаточности, связанных с приемом препарата Румикоз ® . Румикоз ® не следует принимать пациентам с хронической сердечной недостаточностью или наличием этого заболевания в анамнезе за исключением случаев, когда возможная польза значительно превосходит потенциальный риск.
БКК могут оказывать отрицательный инотропный эффект, который может усиливать подобный эффект итраконазола; итраконазол может снижать метаболизм БКК . При одновременном приеме итраконазола и БКК необходимо соблюдать осторожность.
У пациентов с почечной недостаточностью биодоступность итраконазола может быть снижена, что может потребовать коррекцию дозы.
При пониженной кислотности желудка абсорбция итраконазола нарушается. Пациентам, принимающим антацидные препараты (например гидроксид алюминия), рекомендуется их использовать не ранее чем через 2 ч после приема препарата Румикоз ® . Пациентам с ахлоргидрией или применяющим Н2-блокаторы гистаминовых рецепторов или ингибиторы протонной помпы рекомендуется принимать капсулы препарата Румикоз ® с кислыми напитками.
В очень редких случаях при применении препарата Румикоз ® развивалось тяжелое токсическое поражение печени, в т.ч. случаи острой печеночной недостаточности с летальным исходом. Это происходило с пациентами, у которых уже имелись заболевания печени, а также у пациентов, получавших другие ЛС, обладающие гепатотоксическим действием. Несколько таких случаев возникли в 1-й мес терапии, а некоторые — в 1-ю нед лечения. В связи с этим рекомендуется регулярно контролировать функцию печени у больных, получающих терапию итраконазолом.
Лечение следует прекратить при возникновении нейропатии, которая может быть связана с приемом капсул препарата Румикоз ® .
Нет данных о перекрестной гиперчувствительности к итраконазолу и другим азоловым противогрибковым препаратам. Румикоз ® в капсулах следует с осторожностью назначать пациентам с гиперчувствительностью к другим азолам.
У пациентов с нарушенным иммунитетом (СПИД, после трансплантации органов, нейтропения) может потребоваться увеличение дозы препарата Румикоз ® .
Влияние на способность управлять транспортными средствами и работать с механизмами. Не наблюдалось.
Форма выпуска
Капсулы, 100 мг. В контурной ячейковой упаковке из пленки ПВХ и фольги алюминиевой печатной лакированной по 5 или 6 шт. 1 упаковка по 6 шт. или 3 упаковки по 5 шт. в пачке из картона.
Производитель
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
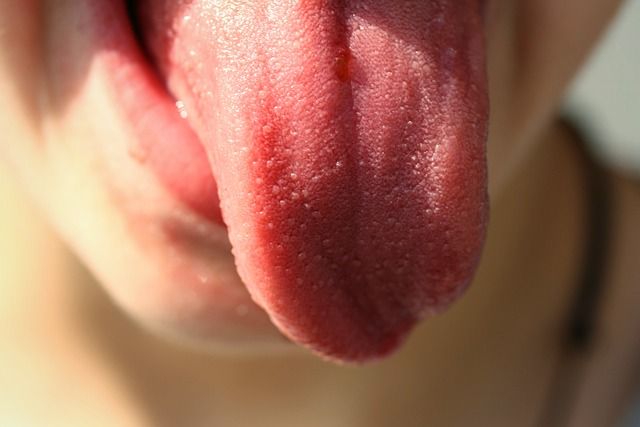
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
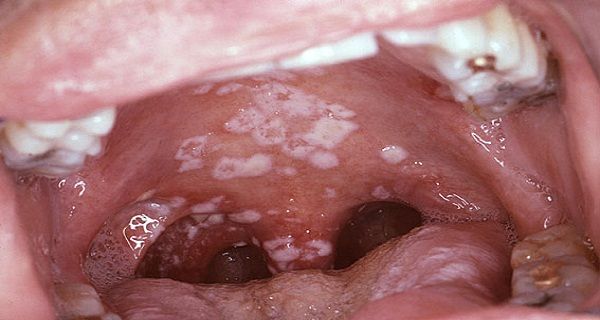
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Читайте также:

