Семинар по профилактике кори
Обновлено: 25.04.2024
Коревая инфекция является классическим примером болезни, при которой теоретическая обоснованность возможности ее ликвидации не вызывает сомнения. В основе этого положения лежит факт возникновения стойкого иммунитета после переболевания, единый во всем мире антигенный вариант вируса кори, типичная клиническая картина, отсутствие вирусоносительства и других резервуаров в природе кроме человека.
С учетом всех этих особенностей коревой инфекции и наличия безопасной и эффективной вакцины Всемирная Ассамблея здравоохранения в 1989 г. и Совещание Глав Государств по детскому здравоохранению в 1990 г. поставили задачу снижения заболевания и смертности соответственно на 90% и 95%, по сравнению с довакцинальным периодом [2]. По данным ВОЗ, в довакцинальный период ежегодно в мире заболевало корью от 135 до 140 млн. и умирало от 5 до 7 млн. детей.
Вакцинация ежегодно в мире предупреждает около 80 млн. случаев заболеваний и свыше 5 млн. случаев смерти. Вместе с тем, поскольку охват прививками не является высоким повсеместно, в настоящее время ежегодно регистрируется до 30 млн. случаев заболевания, и умирает от кори от 800 тыс. до 1 млн. детей (98% смертельных исходов регистрируются в развивающихся странах и более половины приходится на Африку). Поэтому Расширенная Программа Иммунизации ВОЗ поставила задачу по охвату прививками не менее 90% детей к одному году в каждой стране, области, населенном пункте и снижение смертности до 1%.
Консультативная группа ВОЗ в 1996 г. пришла к заключению, что возможна не только элиминация кори в отдельно взятых странах и регионах, но и ее ликвидация. Ликвидация подразумевает глобальное прекращение циркуляции вируса кори, то есть ликвидацию его резервуара, которая повлечет за собой прекращение вакцинации. Элиминация - это прекращение циркуляции вируса на значительной географической территории, такой как целая страна или регион, охватывающий несколько стран. При этом при элиминации вакцинация продолжается, поскольку постоянно существует угроза заноса (импорта) инфекции. Элиминация не означает полного отсутствия заболеваний корью. В целом глобальная ликвидация кори будет представлять сумму результатов программ элиминации во всех странах [1,3].
В последнее десятилетие корь элиминирована во многих странах Америки, ряде Европейских (Скандинавские страны, Великобритания и др.) и Восточно-Средиземноморских стран. Вместе с тем страны Африки и Азии продолжают оставаться странами эпидемического распространения кори с высокой летальностью.
Исходя из различий в эпидемиологии кори в развитых и развивающихся странах, ВОЗ рекомендовала вакцинировать против кори детей в возрасте 12-15 мес. в странах с высокой заболеваемостью.
Ранее стратегия борьбы ВОЗ с корью включала проведение одной прививки при высоком охвате (не менее 90%). К настоящему времени определено, что одна прививка против кори недостаточна для достижения и поддержания элиминации и ликвидации кори. Необходимость ревакцинации обусловлена тем, что при прививках в 9-месячном возрасте уровень сероконверсий составляет всего 85%, оставляя значительную часть детей (15%) незащищенными от кори. Когда число восприимчивых лиц достигает критического уровня, возникают вспышки кори, главным образом среди детей старших возрастных групп.
Вторая прививка предназначена для индукции иммунитета у тех детей, которые не развили невосприимчивости после первой и, естественно, тех детей, которые ранее не были привиты. К тому же установлено, что ревакцинация дает высокий уровень сероконверсий (>90%) у детей, которые не давали иммунного ответа на первую прививку.
Очевидно, что в странах с хорошо развитой системой вакцинопрофилактики, обеспечивающей высокий уровень охвата прививками при плановой иммунизации, двухдозовая схема иммунизации (вакцинация и ревакцинация) позволяет обеспечить элиминацию кори на национальном уровне.
Что касается необходимого уровня охвата прививками, то математическое моделирование показало, что, например, в США корь может быть элиминирована при условии, что 94% населения невосприимчиво к кори. Если учесть, что только 95% привитых приобретают защиту от кори, то охват прививками должен достигать 97-98% при однократной вакцинации (двукратная вакцинация облегчает задачу элиминации и ликвидации кори).
ВОЗ считает, что элиминацию кори в развивающихся странах будет осуществить труднее, чем в развитых странах, прежде всего, в связи с высокой рождаемостью и слабо развитой системой здравоохранения. Поэтому для развивающихся стран ВОЗ рекомендует иную стратегию, которая оправдала себя в странах Латинской Америки. Хотя плановая иммунизация с высоким охватом прививками является основой эффективной профилактики кори, ВОЗ для ускорения элиминации кори в странах, неспособных обеспечить высокий охват в плановом порядке, особую роль отводит кампаниям массовой иммунизации, которые уже показали свою эффективность во многих странах. В частности, элиминация кори включает 3 этапа: 1) кампания поголовной иммунизации детей от 1 до 14 лет; 2) плановая иммунизация не менее 90% детей в возрасте 9-15 мес.; 3) последующие кампании массовой иммунизации всех детей в возрасте 1-4 лет, повторяющиеся каждые 3-5 лет для охвата детей, не привитых в календарные сроки и не давших иммунного ответа на плановую прививку.
При этом ВОЗ для стран, поставивших также задачу вакцинации против краснухи, рекомендует использовать в кампаниях массовой иммунизации комбинированные ди- или тривакцины (корь-краснуха, корь-паротит-краснуха).
Кампании массовой иммунизации должны включать большие популяции населения (всю страну или большой регион) и охватывать более 90% восприимчивых контингентов. Африканский опыт показал, что массовые прививки только городского населения не оказывают существенного влияния на распространение кори.
Определение возрастных групп, подлежащих вакцинации во время массовых кампаний, зависит от восприимчивости контингентов, определяемых на основании ранее проведенных кампаний, возрастной заболеваемости и серологических исследований.
Основываясь на такой стратегии эндогенная корь практически элиминирована на американском континенте. Как и следовало ожидать, в отдельных странах возникают эпидемические вспышки, связанные с заносом инфекции из других регионов. Однако эти вспышки имели весьма ограниченное распространение и затухали весьма быстро.
После элиминации кори наблюдается два основных типа вспышек: вспышки среди дошкольников, при которых большой процент заболевших (обычно от 50 до 70%) отмечается среди детей младше 5 лет, большинство из которых не были привиты; вспышки среди школьников, которые регистрируются в популяциях с высоким охватом прививками. Во многих школьных вспышках более 95% случаев заболевания корью наблюдались у детей, в анамнезе которых вакцинация была в возрасте 1 года и вскоре после первого дня рождения. Поэтому была рекомендована ревакцинация перед поступлением в школу для предупреждения эпидемических вспышек в школах. Следует в связи с этим отметить, что увеличение возраста прививаемых с 9 до 12 мес. ведет к повышению эффективности вакцинации. Именно поэтому члены Панамериканской санитарной конференции в 1994 г. рекомендовали странам - членам Панамериканской Организации Здравоохранения (РАНО) проводить плановую иммунизацию не с 9 мес., а с 12 мес. При этом было принято во внимание, что риск заражения корью в возрасте 9 и 12 мес. после кампаний массовой иммунизации с охватом не менее 90% ничтожно мал [4, 5].
Важнейшим компонентом элиминации и ликвидации кори ВОЗ считает эпидемиологический надзор, который должен быть обеспечен уже на ранней стадии программы элиминации. Наиболее важной функцией эпиднадзора является оценка адекватности и эффективности принятой в стране стратегии элиминации и выявление циркуляции вируса кори в популяции. На последней стадии элиминации главной функцией эпиднадзора становится выявление каждого случая кори.
ВОЗ установила следующие индикаторы эпиднадзора:
- еженедельное извещение о наличии или отсутствии случаев кори каждым муниципалитетом
- полнота расследования подозрительных случаев в пределах 48 часов;
- удельный вес адекватно обследованных случаев;
- удельный вес случаев со взятыми пробами для лабораторного исследования и случаев, при которых лабораторное исследование проведено в первые 4 дня.
ВОЗ полагает, что при наличии специально обученных медицинских работников вполне достаточна пассивная система сбора информации о случаях кори. Система извещения должна исходить из следующей классификации случаев кори: а) подозрительный случай - острое заболевание, при котором имеется один или несколько типичных клинических признаков кори; б) вероятный случай - острое заболевание, при котором имеются клинические признаки, отвечающие стандартному определению случая кори и эпидемиологическая связь с другим подозрительным или подтвержденным случаем кори; в) подтвержденным считают случай кори, классифицированный первоначально как подозрительный или вероятный, после лабораторной верификации диагноза. Лабораторно подтвержденный случай необязательно должен отвечать клиническому определению случая в связи с возможностью возникновения атипичных или стертых форм инфекции.
При невозможности проведения лабораторного исследования вероятный случай автоматически классифицируется как подтвержденный.
Окончательный диагноз кори устанавливается при наличии лабораторного подтверждения диагноза и/или эпидемической связи с другим подтвержденным случаем кори.
По мере снижения заболеваемости корью все большую роль в идентификации вирусных изолятов и определении, являются ли выявленные случаи кори эндогенными или импортированными, играет лабораторная диагностика. ВОЗ считает, что методы молекулярной эпидемиологии должны стать стандартным инструментом в слежении за циркуляцией вируса в глобальном масштабе. Эта информация будет весьма необходимой по мере того, как страны добьются прекращения циркуляции эндогенного вируса. Как показывает опыт генетического типирования вирусов кори, выделенных после 1993 г. в США и других странах Америки, они, как правило, имели европейское и азиатское происхождение, отличаясь от штаммов, ранее циркулировавших на американском континенте.
Следует добавить, что до настоящего времени было идентифицировано 7 различных групп штаммов вирусов. Используемые в настоящее время вакцины эффективны против всех этих групп.
Другой важной функцией лабораторий является оценка состояния иммунитета населения к кори. Хотя уровень охвата прививками может служить косвенным показателем иммунитета в коллективе, он не дает ответа на вопрос, имеются ли среди привитых лица, не ответившие на прививку развитием иммунитета. Серологическое обследование населения позволяет объективно оценить степень защищенности населения от кори.
Обязательным условием элиминации кори является лабораторное подтверждение диагноза кори при всех спорадических случаях и, по меньшей мере, одного случая в эпидемической цепочке. В дополнение к пробам сыворотки крови и слюны, для лабораторного подтверждения также необходимо собрать от больного материал для выделения вируса. Вирус обычно выделяется, если материал собирают в первые 7 дней после появления сыпи. Для выделения вируса можно брать мочу, а также назофарингеальные мазки или кровь.
После элиминации в стране эндогенной кори необходимо уделять особое внимание импортируемым случаям кори. При этом занос заболевания может происходить даже из тех стран, в которых корь элиминирована. Кроме того, не всегда удается установить источник инфицирования. Поэтому ВОЗ рекомендует в этих условиях классифицировать случаи кори следующим образом: эндогенный (источник неизвестен); импортированный (источник известен); импортированный (источник неизвестен).
ВОЗ полагает, что проблема ликвидации кори является не технической проблемой, а политической и финансовой. Во многих странах, и особенно развитых, корь считается легким заболеванием. Этот подход может помешать ликвидации кори, поскольку в вышеупомянутых странах не будут прилагаться надлежащие усилия для элиминации кори.
До настоящего времени дата всемирной ликвидации кори не установлена. Три региона ВОЗ - Американский, Европейский и Восточно-Средиземноморский поставили задачей элиминацию кори к 2000, 2007 и 2010 гг. соответственно. Американский регион свою задачу выполнил [5]. Вместе с тем в некоторых странах этого региона возникают заносные вспышки болезни, - в Венесуэле в 2001-2002 гг. возникали распространенные эпидемии в связи с ослаблением внимания к сохранению выского уровня охвата прививками [6].

Корь(лат.Morbilli) - крайне заразная вирусная инфекция, болеют которой только люди.
Заболеть может как ребенок, так и взрослый. Чаще корью болеют дети до 5 лет.
Для взрослых, не привитых против кори, также высок риск заражения, причем заболевание у них в большинстве случаев протекает в более тяжелой форме, чем у детей.
Младенцы до 1 года, как правило, сохраняют в крови материнские антитела (если сама мама защищена от кори), но к году их количество уменьшается, соответственно повышая риск развития заболевания.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире. Большинство смертельных случаев происходит из-за осложнений кори. Чаще всего осложнения развиваются у детей до 5 лет и у взрослых старше 20.
Корь - это острое инфекционное заболевание с высоким уровнем восприимчивости. Индекс контагиозности (заразительности) приближается к 100%. Заболевание характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Как происходит заражение?
Течение кори происходит с последовательной сменой трех периодов: катарального, периода высыпаний, периода реконвалесценции.
На 4-5 день болезни за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала сыпь появляется на теле, а затем – на руках и ногах.

В период высыпания температура тела поднимается до 39 0 С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4-х дней сыпь исчезает в той же последовательности, как и появлялась.
Осложнения кори:
Коревой энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
Ларингиты и ларинготрахеиты, приводящие к развитию у детей ложного крупа
Корь может активизировать течение туберкулеза
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
Особенно тяжело корь протекает у часто болеющих, ослабленных детей.
Профилактика кори

Специфического лечения при кори нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Главным и наиболее эффективным средством профилактики кори является вакцинопрофилактика.
Детям прививка делается в возрасте 1 года и в 6 лет. Если вакцинация не была проведена вовремя или если отсутствуют сведения о прививках против кори, то она проводится взрослым также в 2 этапа с разницей в 3 месяца.
Вакцинация против кори показана взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
Помимо этого, вакцинацию против кори должны проходить взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
После двукратного введения вакцины, так же, как и после переболевания корью, в 95% случаев формируется стойкий длительный иммунитет к этой инфекции.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно - без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь - такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Коревая вакцина является слабореактогенным препаратом, именно поэтому перечень противопоказаний к ее проведению весьма ограничен. К противопоказаниям относятся первичные и вторичные иммунодефицитные состояния, аллергические реакции на предшествующее введение вакцины, содержащей коревой и/или паротитный компоненты, системные аллергические реакции на антибиотики из группы аминогликозидов. При легких формах ОРВИ и кишечных инфекций вакцинацию можно проводить после нормализации температуры.
Аллергические заболевания не являются противопоказанием к вакцинации. Корь у аллергиков может протекать в тяжелой форме.
Если по каким-либо причинам Вы не привили своего ребенка против кори, сделайте это без промедления, ведь корь совсем не безобидная инфекция.
Согласно стратегическим планам Всемирной организации здравоохранения по борьбе против кори, существует острая необходимость ранней диагностики и профилактики этого заболевания. Принимая во внимание рост заболеваемости корью в Российской Федерации и в мире
Features of measles diagnostics and prevention at the present stage Ya. M. Eremoshkina, T. K. Kuskova, E. T. Vdovina, A. V. Savina, M. V. Bogdanova, S. I. Kotiv
Considering the world health organization’s strategic plans to combat measles, there is an urgent need for early diagnostics and prevention of the disease. Taking into account the growing incidence of measles in the Russian Federation and in the world as a whole, there is a need to develop clear criteria for the diagnostics of measles. The algorithm for diagnosing measles, presented in this article, allows to suspect this disease at the early stages. This allows timely isolation and, if necessary, hospitalization of patients with measles.
В 2012 г. началось осуществление нового Глобального стратегического плана по борьбе против кори и краснухи, который охватывает период 2012–2020 гг. [1]. Стратегическая консультативная группа экспертов по иммунизации (СКГЭ) пришла к выводу, что глобальные промежуточные цели и цели элиминации кори, поставленные на 2015 г., не были достигнуты из-за сохраняющихся пробелов в охвате населения иммунизацией. Для стабилизации ситуации, достигнутой на сегодняшний день в области борьбы с корью, СКГЭ рекомендует уделять повышенное внимание улучшению систем иммунизации в целом. Цель на конец 2020 г. — достичь элиминации кори и краснухи по крайней мере в пяти регионах ВОЗ. Основываясь на нынешних тенденциях в охвате вакцинацией против кори и заболеваемости корью, ВОЗ будет продолжать укреплять глобальную лабораторную сеть для обеспечения своевременной диагностики кори и следить за международным распространением вирусов кори в целях применения более скоординированного подхода к проведению мероприятий по вакцинации и снижению смертности от этой предотвратимой с помощью вакцин болезни [1]. Однако, несмотря на все усилия мирового сообщества по борьбе с корью, заболеваемость корью продолжает расти.
За последние месяцы резкий рост заболеваемости происходит также в странах, в которых охват вакцинацией в целом является достаточно широким, в том числе в Соединенных Штатах Америки, Израиле, Таиланде и Тунисе.
В Европейском регионе регистрируется беспрецедентный рост заболеваемости кори за последние 10 лет. Известно о 37 смертельных случаях заболеваний. Наиболее пострадавшие страны — Украина и Грузия.
Только за последний год на Украине показатель больных корью составил 84,9 на 100 тыс. населения, в Грузии — 39,6, в Черногории — 32,4, в Греции — 26,1, в Румынии — 8,4, в Молдове — 7,7, во Франции — 4,3, в Италии 4,2 [2].
Случаи кори в России регистрируются преимущественно среди не привитых лиц, которые не получили прививки в связи с отказом, медицинскими противопоказаниями или при отсутствии постоянного места жительства. Большинство случаев кори связаны с завозом инфекции из-за рубежа, что подтверждается углубленными молекулярно-генетическими исследованиями.
С группами непривитого населения проводится системная работа. Особое внимание уделяется кочующему населению по причине сложности проведения плановой иммунизации, среди которого и возникают очаги распространения инфекции, а также родителям, не желающим прививать своих детей [3–5].
С началом 2019 г. ситуация с заболеваемостью корью в Москве не улучшается. Особую актуальность для врачей общей практики, терапевтов, инфекционистов приобретает умение дифференцировать корь с другими инфекционными заболеваниями. Необходимо принимать во внимание особенности течения болезни на современном этапе [6, 7]. Нарушение этапности высыпаний, наличие диарейного синдрома, тошноты, рвоты являются нередкими признаками течения кори сегодня.
Дифференциальная диагностика кори
Дифференциальную диагностику в катаральном периоде проводят с гриппом и другими ОРВИ. Решающим признаком является вид слизистой оболочки ротовой полости и ротоглотки. При гриппе и ОРВИ она чистая, блестящая, умеренно гиперемированная, влажная, пятна Филатова–Коплика отсутствуют.
При гриппе более выражены симптомы интоксикации, в том числе боль в области надбровных дуг, интенсивность головной боли, боль при движении глазных яблок, мышечная боль.
В период высыпаний корь дифференцируют чаще всего с краснухой, энтеровирусной и аллергической экзантемами, скарлатиной, менингококкемией, с токсико-аллергической реакцией на ампициллин у больных Эпштейна–Барр-вирусным инфекционным мононуклеозом.
Наибольшие трудности представляет дифференциальная диагностика митигированной кори с краснухой. Решающими являются данные эпидемиологического анамнеза (контакт с больным) и результаты исследования парных сывороток в реакции торможения гемагглютинации (РТГА) с коревым и краснушным диагностикумами. В настоящее время для разграничения данных болезней используют полимеразную цепную реакцию (ПЦР) и иммуноферментный анализ (ИФА).
Для повышения эффективности дифференциальной диагностики кори в амбулаторных условиях нами был разработан алгоритм диагностики кори (рис.) [6].
.jpg)
Особенности течения кори в разных возрастных группах
Следует принимать во внимание, что у взрослых болезнь протекает с высокой температурой и выраженной интоксикацией. Катаральный период может затягиваться до 6–8 суток. Пятна Филатова–Коплика–Бельского сохраняются дольше, чем у детей, до 3–4 дня высыпания на коже. Сыпь обильная, крупнопятнисто-папулезная, часто сливается, может иметь геморрагический характер.
При этом у детей корь протекает легче, менее выражена интоксикация и лихорадка. Сопровождается одутловатостью лица, катаральной ангиной, грубым, лающим кашлем, стенозированным дыханием. Пятна Филатова–Коплика–Бельского исчезают в первые два дня сыпи [8, 9].
Диагностические ошибки в периоде высыпания чаще бывают при атипичном течении болезни (митигированная корь, корь со злокачественным течением — гипертоксическая, геморрагическая).
Митигированная корь наблюдается у лиц, получивших иммуноглобулин человека нормальный или, в отдельных случаях, у привитых, но утративших иммунитет. Заболевание характеризуется легкими катаральными явлениями, пятна Филатова–Коплика–Бельского могут отсутствовать, температура нормальная или субфебрильная, сыпь необильная, неяркая.
Геморрагическая форма отличается тяжелой общей интоксикацией и сопровождается явлениями геморрагического диатеза: множественными кровоизлияниями в кожу, слизистые оболочки, кровавым стулом, гематурией. При этой форме может быстро наступить летальный исход.
Гипертоксическая форма кори характеризуется гипертермией, токсикозом, острой сердечно-сосудистой недостаточностью, менингоэнцефалитическими явлениями.
Осложнения
Из осложнений кори, требующих особой тактики, следует отметить наиболее частые — бронхиты, пневмонии, острый коревой ларинготрахеит с расстройством дыхания (ложный круп). Могут наблюдаться затяжные конъюнктивиты, кератиты, а также отиты, евстахеиты, синуситы, пиелонефриты, ангины, которые чаще появляются в периоде пигментации. Наиболее тяжелым и часто грозным осложнением кори являются менингоэнцефалит и серозный менингит. На фоне казалось бы типичного течения кори появляются общемозговые симптомы — резкая головная боль, рвота, двигательное возбуждение, спутанность и расстройства сознания, менингеальные знаки (ригидность мышц затылка, положительные симптомы Кернига, Брудзинского). Важным является тот факт, что чем в более ранний период возникает менингеальная симптоматика, тем тяжелее течение болезни.
Профилактика
Комплекс противоэпидемических и профилактических мероприятий включает выявление источников инфекции, определение границ эпидемических очагов, контактировавших с больным корью и не защищенных против кори среди них.
Восприимчивыми к кори считают тех, кто не болел корью и не прививался против нее или привит однократно, а также лиц с неизвестным прививочным анамнезом или тех, у которых при серологическом обследовании не выявлены антитела к вирусу кори в защитных титрах в РТГА — 1:5, в реакции торможения пассивной гемагглютинации (РТПГА) — 1:10 и выше.
Основным методом профилактики кори является вакцинопрофилактика, цель которой — создание невосприимчивости населения к этой инфекции [10–12]. Принятие мер по борьбе с корью требует различных подходов, призванных обеспечить своевременную вакцинацию детей, причем особое внимание должно уделяться обеспечению доступа к первичной медико-санитарной помощи, высокому качеству и ценовой доступности соответствующих услуг. Кроме того, необходимы информационно-разъяснительные кампании и мероприятия, направленные на повышение осведомленности населения относительно значения вакцинации и опасности предотвращаемых вакцинацией заболеваний.
Эффективность достигается от применения двух доз безопасной вакцины. Тем не менее на протяжении нескольких лет глобальный охват первой дозой вакцины от кори не меняется, оставаясь на уровне 85 процентов. Это меньше 95 процентов — показателя, необходимого для предотвращения вспышек заболевания, поэтому многие люди и многие группы населения подвергаются риску. Охват второй дозой вакцины, хотя и расширяется, составляет 67 процентов.
Согласно Национальному календарю профилактических прививок и календарю профилактических прививок по эпидемическим показаниям иммунизации подлежат:
- дети в возрасте 12 месяцев (вакцинация) и в 6 лет (ревакцинация);
- лица до 35 лет (включительно) ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори;
- взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы, лица, работающие вахтовым методом, и сотрудники государственных органов в пунктах пропуска через государственную границу РФ) ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори;
- лица в возрасте от 12 месяцев без ограничения возраста, имевшие контакт с больным корью (при подозрении на заболевание), ранее не привитые, не болевшие, не имеющие сведений или однократно привитые против кори.
Для иммунизации используют моновакцины: вакцина коревая культуральная живая сухая (Россия), Рувакс (Франция); комбинированные вакцины М-М-R II (для профилактики кори, паротита и краснухи) (США) и Приорикс (для профилактики кори, паротита и краснухи) (Великобритания).
На сегодняшний день вакцинация от кори показала высокую эффективность в предотвращении случаев заболевания инфекцией, а также значительное уменьшение количества смертельных исходов в результате неблагоприятного течения заболевания.
Применение алгоритма диагностики кори позволяет быстро и эффективно установить диагноз кори, провести дифференциальную диагностику и своевременно изолировать пациента, тем самым предупреждая распространение данной инфекции.
Литература
Я. М. Еремушкина* , 1 , кандидат медицинских наук
Т. К. Кускова*, кандидат медицинских наук
Е. Т. Вдовина**
А. В. Савина**
М. В. Богданова**
С. И. Котив**
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова Минздрава России, Москва
** ГБУЗ ИКД № 2 ДЗМ, Москва
Особенности диагностики и профилактики кори на современном этапе/ Я. М. Еремушкина, Т. К. Кускова, Е. Т. Вдовина, А. В. Савина, М. В. Богданова, С. И. Котив
Для цитирования: Лечащий врач № 11/2019; Номера страниц в выпуске: 32-35
Теги: вирус кори, дифференцирование, сыпь, диарея
В статье представлены современные сведения о кори — эпидемиология заболевания, краткие данные о патогенезе, клинике и тактике ведения больного. Представлен клинический пример кори с осложнением у взрослого из семейного очага. В статье отражены современны
Features of the course of measles in adults I. A. Ivanova, Zh. B. Ponezheva, M. S. Kozlova, E. T. Vdovina, N. A. Tsvetkova
The article presents a modern understanding of measles — the epidemiology of the disease, brief data on the tactics of treatment of pathogenesis, clinic and patient management. A clinical example of measles in an adult is presented. The article reflects the modern approaches to the diagnosis and prevention of this highly contagious infection.
Корь — высококонтагиозная антропонозная вирусная инфекция с аспирационным механизмом передачи возбудителя. Характеризуется лихорадочным, интоксикационным и экзантемным синдромами, наличием катаральных явлений, энантемы и нередко протекает с первичными и/или вторичными осложнениями. Возбудителем кори является РНК-геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, но он может сохраняться живым в течение нескольких часов в аэрозолях. По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде (в среднем за 4 дня до появления высыпаний и до 5-го дня от появления сыпи). Инкубационный период при кори составляет чаще всего 10–14 дней.
Одной из самых опасных вирусных инфекций для взрослых является корь, индекс контагиозности (заболеваемость после контакта с возбудителем) которой равен 90–95%, и заболевание переносится взрослыми значительно тяжелее, чем детьми. В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. Вирус кори, находясь в слизистой оболочке верхних дыхательных путей и в носоглоточной слизи, выделяется из организма при кашле, чихании, разговоре и даже дыхании в форме мельчайших капелек аэрозоля. Симптомы кори проявляются не сразу после заражения. Классическое клиническое течение кори разделяется на периоды: инкубационный (от 7 до 21 дня), катаральный (появляются первые симптомы кори: повышается температура тела, кашель, насморк) и периоды высыпаний, пигментации и выздоровления (реконвалесценции) [3].
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит. В конце продромального периода на слизистой щек появляются пятна Бельского–Филатова–Коплика, являющиеся специфичными для кори. Они имеют вид серо-белых крупинок, окруженных гиперемией, расположенных на уровне вторых моляров. Эти элементы сыпи сохраняются в течение нескольких дней, они начинают исчезать при появлении высыпаний на коже. Для высыпаний при кори характерна этапность: сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется до 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течение 2–3 недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище.
Корь может иметь типичные или атипичные проявления. К атипичным относят:
- Стертую форму.В этом случае заболевание проходит в очень легкой форме, без выраженных специфических клинических проявлений. Пациенты отмечают небольшое повышение температуры тела, симптомы простуды (першение в горле, кашель, слабость). Иногда стертая форма заболевания возникает после прививки от кори или введения гамма-глобулина.
- Геморрагическую форму, когда заболевание сопровождается множественными кровоизлияниями на кожных покровах, примесью крови в моче и стуле. Вследствие геморрагической формы нередко случается летальный исход из-за большой потери крови. При своевременной госпитализации в стационар и правильном лечении прогноз заболевания благоприятный.
- Гипертоксическую форму, которая возникает на фоне выраженной интоксикации организма и проявляется температурой до 40 °C и выше, симптомами менингоэнцефалита, сердечной и дыхательной недостаточности [3].
Атипичные проявления у взрослых встречаются чаще. Течение кори у взрослых имеет свои особенности: более выражен интоксикационный синдром (слабость, потливость, сонливость, заторможенность); из катаральных явлений (заложенность носа, явления конъюнктивита, кашель, першение и дискомфорт в горле) преобладает чаще сухой кашель и имеет место нарушение этапности высыпаний.
Корь у взрослых диагностируется на основании характерной симптоматики и результатов лабораторных исследований. По клиническим рекомендациям для лабораторной диагностики инфекции используются серологический и молекулярно-биологический методы. Исследование крови проводится иммуноферментным анализом (ИФА), и для определения антител (IgM, IgG) к вирусу кори кровь берется на 5-й день от начала высыпаний [4]. Для идентификации и определения типа вируса используется метод полимеразной цепной реакции (ПЦР). Для проведения исследования забор материала (носоглоточные смывы, моча, ликвор) производится на 1–3 день с момента высыпаний. В некоторых случаях используют особые вирусологические диагностические методы (микроскопия вируса, реакция иммунофлуоресценции).
Общий анализ крови при кори характеризуется уменьшением количества лейкоцитов, повышением показателя скорости оседания эритроцитов. Если присоединяется вторичная бактериальная инфекция, то в результатах исследования отмечают нейтрофильный лейкоцитоз. Рекомендуется выполнить также биохимический анализ крови и общий анализ мочи: они помогут определить наличие и степень тяжести поражения печени и мочевыделительной системы. При ведении пациента с корью обязателен контроль клинических и биохимических анализов крови в динамике. По необходимости проводится дополнительная диагностика — анализ спинномозговой жидкости, рентгенография и компьютерная томография органов грудной клетки, электрокардиография (ЭКГ), консультации ЛОР-врача, невролога и других специалистов по показаниям.
Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитие транзиторного вторичного иммунодефицита [5], что предполагает высокий риск возникновения тяжелых осложнений (бактериальной и/или вирусной этиологии), которые могут носить деструктивный характер. Чаще возникают острые и хронические заболевания ЛОР-органов, наиболее частым из которых является средний отит, встречающийся у 7–9% заболевших; поражения пищеварительной системы (энтероколит, диарея, гепатит, панкреатит) и мочевыделительной системы (пиелонефрит, цистит, гломерулонефрит), а также заболевания центральной нервной системы, чаще протекающие в виде острых инфекционных и постинфекционных энцефалитов с частотой 0,01–0,02%. Наблюдаются осложнения в виде инфекционной патологии нижних дыхательных путей, где пневмонии имеют место у 1–6% пациентов и могут быть как вирусной, так и бактериальной этиологии. Такие симптомы, как постоянная немотивированная слабость, головные боли, наличие сухого кашля, изменения аускультативной картины, длительная лихорадка и повторное повышение температуры позволяют насторожиться в отношении наличия воспаления легких. Объективную картину дает компьютерная томография органов грудной клетки, также следует проводить бактериологическое исследование мокроты (при наличии влажного кашля, с правильным и корректным сбором биоматериала), ПЦР-исследование на респираторные вирусы и бактерии для уточнения этиологии.
Специфического лечения кори не существует, поэтому терапия этого инфекционного заболевания направлена на облегчение состояния больного и борьбу с вторичными инфекциями, осложнениями. Пациенту назначают жаропонижающие лекарственные препараты для снижения температуры, устранения симптомов интоксикации и воспаления. Для этиотропной терапии рекомендуется применять интерфероны (интерферон-альфа) и иммуноглобулин человека нормальный при тяжелых формах инфекции. Для дезинтоксикационной терапии при среднетяжелых и тяжелых формах показаны растворы электролитов, для легкого течения используется оральная регидратация. Симптоматическая терапия направлена на купирование симптомов (деконгестанты, противокашлевые и отхаркивающие средства, жаропонижающие средства, антигистаминная терапия). При развитии осложнений проводится терапия, направленная на их предотвращение, в т. ч. антибактериальная терапия [6]. Такие группы антимикробных препаратов, как макролиды и фторхинолоны III и IV поколений, являются предпочтительными в отношении пневмоний, вызванных микоплазменной и хламидийной инфекциями, в то время как бактериальные пневмонии (стрептококковая, стафилококковая и др.) при кори успешно поддаются лечению бета-лактамными антибиотиками [6, 7].
Больной заболел 16.01.18, когда началось повышение температуры тела до 40 °С. Больной отрицал катаральные симптомы. Принимал жаропонижающие препараты, проводил симптоматическую терапию, название препаратов не помнил. В течение двух дней лихорадка сохранялась, эффекта от приема лекарств не было. 18.10.18 вызвал бригаду СМП, госпитализирован в ГБУЗ ИКБ № 2.
При поступлении пациент в состоянии средней тяжести, лихорадил до 40 °С, по данным объективного осмотра кожные покровы физиологической окраски, влажные, на ощупь горячие, чистые, сыпь отсутствовала. Склеры не инъецированы. Слизистая оболочка ротовой полости не гиперемирована. Миндалины не гиперемированы, не увеличены, без наложений. Язык чистый, влажный. Пальпировались мелкие шейные лимфатические узлы, до 1 см, эластичные, безболезненные при пальпации. Носовое дыхание свободное. В легких дыхание жесткое, проводится во все отделы, хрипы не выслушивались. Тоны сердца ясные, ритмичные, частота сердечных сокращений и пульс составляли 78 ударов в минуту. Артериальное давление 100/60 мм рт. ст. Живот при пальпации мягкий, безболезненный во всех отделах, печень и селезенка не увеличены. Симптом Щеткина–Блюмберга отрицательный. Мочеиспускание свободное, безболезненное, цвет мочи желтый, диурез достаточный. Стул регулярный, оформленный, без патологических примесей. Грубая менингеальная и очаговая симптоматика не выявлена.
Приведенный клинический пример подтверждает, что зачастую у непривитых лиц корь может протекать тяжелее и с осложнениями.
По данным О. В. Цвиркуна [8], очаги кори преимущественно формировались в стационарах (59%), в семьях (40%), реже (1%) по месту жительства или в детских домах, что свидетельствует о необходимости более тщательного соблюдения правил эпидемического надзора, своевременного выявления и изоляции больного, а также тщательного наблюдения за контактными, своевременная иммунопрофилактика [9].
При изоляции больного на дому обязательна ежедневная влажная уборка, по возможности, максимальное ограничение контакта больного с членами семьи, запрет на посещение больного родственниками или знакомыми. Все контактные подлежат медицинскому наблюдению до 21 дня с момента выявления больного [10].
Госпитализация больных проводится в случае тяжелого течения заболевания и по эпидемическим показаниям (лица, проживающие в общежитиях, гостиницах, хостелах и др., декретированные группы лиц). Больные госпитализируются в отдельный бокс и подлежат строгому постельному режиму. Лица, госпитализированные в стационар, подлежат выписке не ранее чем через 5 дней с момента появления сыпи. Медперсонал, контактирующий с больным корью, обязан перед посещением бокса соблюдать все меры безопасности: быть привитыми либо иметь высокий защитный титр антител, обязательно ношение шапочки, перчаток, масок и специальной медицинской одежды.
После выписки из стационара либо лечения в условиях изоляции дома, больные подлежат обязательному диспансерному учету по месту прикрепления к поликлинике сроком на 1 месяц. Кратность обязательных контрольных обследований врачом составляет 1 раз в две недели. Проводятся анализы крови и мочи через 2 и 4 недели соответственно, ЭКГ и другие лабораторные и инструментальные методы исследования по показаниям, как и консультации узких специалистов [10]. Через 1 месяц врачебного контроля при наличии хороших лабораторных показателей, отсутствии осложнений, пациент подлежит снятию с диспансерного учета.
Общеизвестно, что самым важным и эффективным способом профилактики кори является прививка. Главным и единственно правильным методом профилактики заболевания является активная иммунизация. Качественная вакцинация, проведенная по срокам Национального календаря прививок с соблюдением всех норм, и регулярная ревакцинация, нарастание защитных титров антител приводят к невозможности заражения инфекцией, а лица, привитые однократно, как правило, переносят легкую или атипичную форму заболевания [11, 12].
Вакцину прививают детям, не болевшим корью, с 12-месячного возраста. Ревакцинацию проводят однократно в 6 лет, перед поступлением в школу. Иммунизации против кори подлежат также подростки и взрослые до 35 лет, не болевшие, не привитые и привитые однократно, не имеющие сведений о профилактических прививках против кори. Продолжительность поствакцинального иммунитета до 8–10 лет [13]. Рекомендуется проводить каждые 10 лет ревакцинацию пациентам с низким титром защитных антител.
В качестве неспецифических мер профилактики рекомендуется ношение медицинской маски в общественных местах (метро, магазины и торговые центры, префектуры, поликлиники), особенно в эпидемический сезон, ведение здорового образа жизни, сбалансированное питание с высоким содержанием белков и витаминов, соблюдение режима труда и отдыха, закаливание, избегание переохлаждений и сквозняков. Необходимо своевременное лечение хронических заболеваний, которые способствуют ухудшению работы иммунной системы и повышенной восприимчивости к патогенным бактериям и вирусам.
Заключение
Своевременное выявление и изоляция больных, правильная госпитализация по клиническим и эпидпоказаниям, грамотная тактика ведения пациента и контактных лиц позволят остановить рост заболеваемости и передачи инфекции, предупредить риск развития осложнений и летальных исходов, а активная вакцинопрофилактика населения с широким охватом иммунизации приведет к полной элиминации и ликвидации кори.
Литература
И. А. Иванова* , 1
Ж. Б. Понежева*, доктор медицинских наук
М. С. Козлова**
Е. Т. Вдовина**, кандидат медицинских наук
Н. А. Цветкова**, доктор медицинских наук, профессор
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ГБУЗ ИКБ № 2 ДЗМ, Москва
Особенности течения кори у взрослых/ И. А. Иванова, Ж. Б. Понежева, М. С. Козлова, Е. Т. Вдовина, Н. А. Цветкова
Для цитирования: Лечащий врач № 11/2018; Номера страниц в выпуске: 36-39
Теги: вирусная инфекция, заражение, взрослые, клинический пример
По информации Европейского регионального бюро ВОЗ, в странах Европейского региона отмечается широкое распространение и рост заболеваемости корью.
Учитывая осложнение эпидемиологической ситуации по кори в мире на фоне активных миграционных процессов и международных туристических потоков, в настоящее время сохраняются высокие риски завоза и распространения на территории Российской Федерации указанного инфекционного заболевания.
Корь – крайне заразное острое вирусное заболевание. Передается воздушно-капельным путем. При контакте с больным корью заболевают все неиммунные лица.
Источник заражения - больной человек. Распространение вируса происходит при чихании, кашле, со слюной. Вирус кори отличается очень высокой летучестью, может распространяться по вентиляционным трубам и шахтам лифтов - одновременно могут заболеть, проживающие на разных этажах дома.
Основные симптомы: повышение температуры, насморк, кашель, покраснение глаз и слезотечение, мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь на лице и верхней части шеи, постепенно сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах.
Осложнения при кори. Самые серьезные осложнения – поражение центральной нервной системы (энцефалит, менингоэнцефалит), тяжелые инфекции дыхательных путей, такие как пневмония.
Профилактика.
Единственный способ защиты от инфекции - вакцинация.
В соответствии с Национальным календарем профилактических прививок иммунизация в плановом порядке проводится:
- детям двукратно в возрасте 12 месяцев и 6 лет;
- взрослым двукратно в возрасте с 18 лет до 35 лет (включительно), не болевшим, не привитым, привитым однократно;
- также двукратно иммунизируются лица в возрасте с 36 лет до 55 лет (включительно), которые относятся к группам риска (работники медицинских и образовательных учреждений, организаций торговли, транспорта, коммунальной и социальной сфер; лица, работающие вахтовым методом, сотрудники государственных контрольных органов в пунктах пропуска через государственную границу РФ), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори.
Если Вы или Ваш ребенок все же заболели необходимо:
- срочно обратиться за медицинской помощью;
- не посещать поликлинику самостоятельно, а дождаться врача;
- до прихода врача свести контакты с другими людьми до минимума;
- при кашле и чихании прикрывать рот и нос, используя носовой платок или салфетку, чаще мыть руки водой с мылом;
- использовать средства защиты органов дыхания (например, маску или марлевую повязку);
- не заниматься самолечением!
Корь
Корь — это широко распространенное острое инфекционное заболевание, встречающееся главным образом у детей и характеризующееся повышением температуры, катаральным воспалением слизистых оболочек носа, глаз и горла и появлением на коже пятнистой сыпи.

Общие сведения
Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью — вероятность заболеть чрезвычайно высока. Вот почему так важно строгое соблюдение сроков вакцинации и проведение противоэпидемических мероприятий в очаге инфекции.
Причины заболевания
Путь передачи инфекции воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны при разговоре, во время кашля, чихания. Несмотря на нестойкость к воздействию внешней среды известны случаи распространения вируса с током воздуха по вентиляционной системе здания.
Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным.
После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела.
Лица, не болевшие корью и не привитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
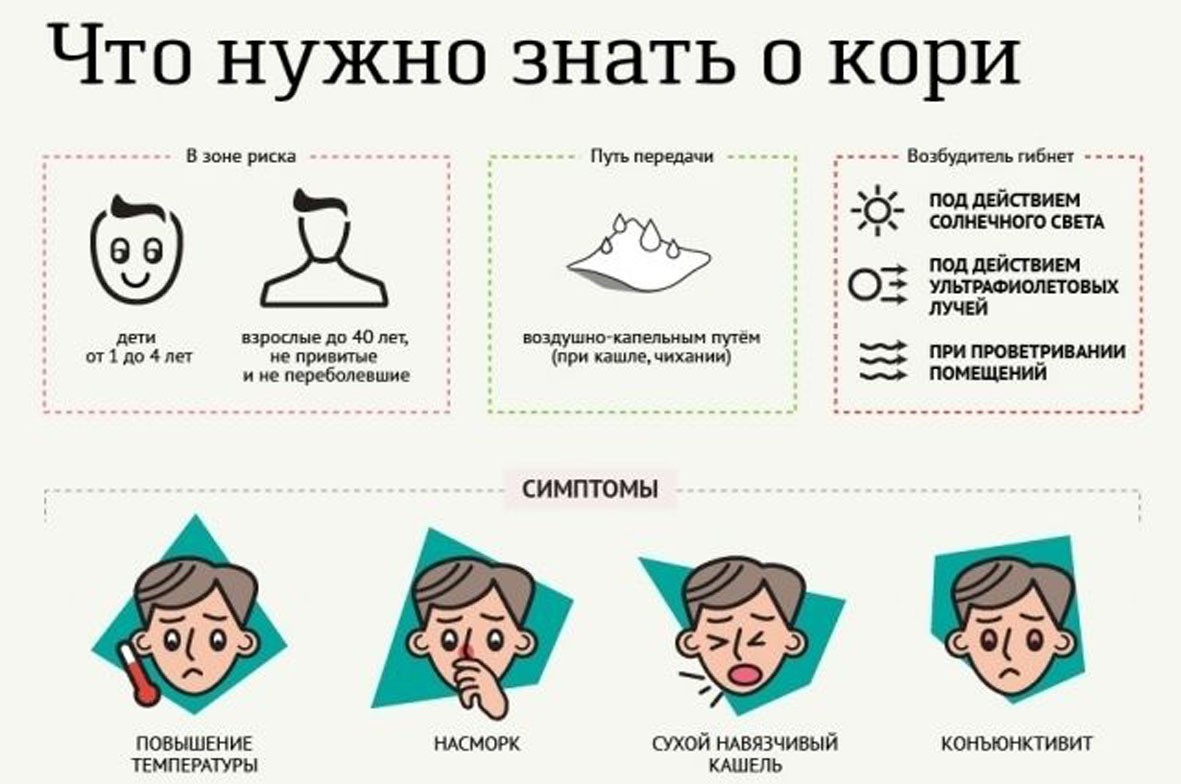
Симптомы кори
Примерно через 2-4 дня после первых симптомов болезни на слизистой оболочке щек (напротив коренных зубов) возникают мелкие беловатые высыпания.
На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются.
В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°.
Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
Осложнения
Осложнения развиваются чаще у детей в возрасте до пяти лет или у взрослых старше 20 лет. Наиболее распространенными являются воспаление среднего уха (отит), слепота, бронхопневмония, воспаление шейных лимфоузлов, ларингит, энцефалит. К сожалению, осложнения кори не так уж редки, поэтому лечение заболевания должно проводиться под медицинским контролем участковый врач посещает пациента раз в несколько дней.
Что можете сделать вы
При малейшем подозрении на развитие кори следует незамедлительно обратиться к врачу. Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
Что может сделать врач
В типичных случаях диагностика кори не вызывает затруднений. Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного).
Лечение неосложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Профилактика кори

Надежным и эффективным методом профилактики кори является вакцинация. Прививка от кори — это, по своей сути, искусственное инфицирование вирусом, но очень ослабленным, в результате которого организм вырабатывает защитный иммунитет.
У некоторых детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появления конъюнктивита и необильной сыпи. Эти симптомы сохраняются 2-3 дня, после чего все благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу.
Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным.
При выявлении кори проводят профилактические мероприятия в очаге инфекции т.е. в том коллективе, где находился ребенок.
Детям до 3 лет, беременным женщинам, больным туберкулезом и лицам с ослабленной иммунной системой обычно вводят противокоревой иммуноглобулин (пассивная иммунизация) в первые 5 дней после контакта с больным.
Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью.
На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Читайте также:

