Сепсис и тромбозы сигмовидного синуса
Обновлено: 18.04.2024
Причины синустромбоза. Отогенный сепсис
Изменения наружной стенки венозной пазухи очень редко приводят к распаду ее до момента образования тромба, чем и объясняется малый процент венозных кровотечений даже при тяжелых некротических поражениях. Образование тромба начинается на стенке сосуда в месте максимального изменения эндотелия. Даже распространяясь на значительном протяжении, он может сохранять свое пристеночное положение еще неопределенно долгое время.
По мере наслаивания на него новых порций свернувшейся крови тромб становится, наконец, обтурирующим. Реже возникает сразу же обтурирующий тромб, который в этих случаях имеет гомогенное строение (Бригер). Обычно тромб инфицируется вскоре же после его образования за счет внедрения бактерий со стороны стенки сосуда или оседания их из циркулирующей крови.
Распределение в нем микробов неравномерное. Чаще они преобладают в центральных отделах тромба, реже — в концах тромба, иногда бактерии находятся на всем протяжении тромба. Таким образом, если тромб и является как бы фактором защитного порядка, то функцию эту он выполняет лишь непродолжительное время. Макроскопический вид тромба, за исключением участков явного нагноения, не позволяет судить о степени его инфицированности.
В отдельных случаях тромб может первично возникнуть и в венах барабанной полости, и в венах сосцевидного отростка. Пери- и тромбофлебитические изменения таких сосудов постепенно продвигаются в сторону венозных пазух. При первичном поражении мелких вен тромбоз может распространиться не только на сигмовидный синус, но и на луковицу яремной вены, в пещеристую пазуху через сплетение в каналесонной артерии и в верхний и нижний каменистые синусы.
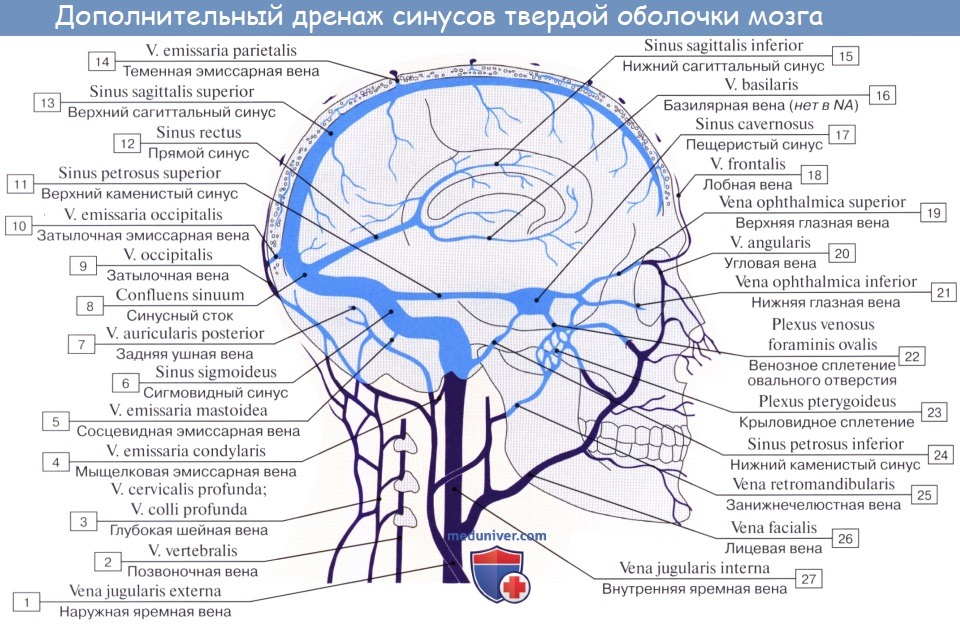
Такой способ развития септического процесса чаще всего наблюдается при острых средних отитах и при обострениях мезотимпанитов. По мере роста мелкие венозные тромбы достигают устья сосудов, открывающихся в один из венозных коллекторов, и образуют в них сначала пристеночный, а затем и обтурирующий тромбы.
По мнению Кернера, сепсис может развиться на почве тромбофлебита одних только мелких вен среднего уха, причем разрушение кости в этих случаях часто отсутствует. Такой характер процесса обнаруживал при гистологических исследованиях также Витгмак. Септическое отогенное осложнение возникает иногда и без тромбофлебитическнх изменений.
Положение Лейтерта об обязательности при этом заболевании наличия хотя бы небольшого пристеночного тромба опровергалось неоднократно. Непосредственное внедрение инфекции в ток крови без тромботического поражения венозной системы считали возможным Бригер, Витгмак, Гейман, Уффенорде и др. Распространение септического начала через лимфатический аппарат уха некоторые авторы считают маловероятным. Наоборот, В. И. Воячек указывает, что такой путь распространения инфекции, несомненно, имеет место в ряде случаев.
Клинические наблюдения в пользу этого взгляда приведены Рутином, Лейдлером, Миодонским, Н. Н. Усольцевым. Подробно изучил вопрос об отогенцой лимфосептикопиемии С. Ф. Летник.
Несмотря на множественность путей, по которым развивается отогенное септическое осложнение, наиболее частым все же является тромбоз крупных венозных пазух мозга. Наблюдения Г. Н. Николаевой, в материале которой сепсис без тромбоза встречался чаще, чем тромботические поражения, расходятся с данными других авторов.
Изредка симптомы септического процесса возникают впервые после трепанации сосцевидного отростка. Причина этого чаще лежит в недостаточно радикальном удалении пораженной кости, но порой требует и иного объяснения. Бруннер полагает, что причиной возникновения таких осложнений является либо активизация латентной инфекции в ранее существовавшем тромбе, либо сама операция и дефекты послеоперационного лечения.
Тромбофлебит и тромбоз сигмовидного синуса — эти осложнение является одними из наиболее частых при воспалительных заболеваниях уха, фурункулах на лице. Вследствие непосредственного контакта с задневнутренней стенкой сосцевидного отростка в воспалительный ушной процесс иногда вовлекается сигмовидный синус, тем более что в него вливаются мелкие вены кости сосцевидного отростка.
Другие венозные синусы (каменистый, пещеристый) поражаются первично очень редко. Тромбофлебит и тромбоз сигмовидного синуса встречается примерно одинаково часто при остром и хроническом гнойном среднем отите (преимущественно осложненном холестеатомой).
Причины развития тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Возбудители тромбофлебита и тромбоза сигмовидного синуса — это стрептококк, стафилококк, пневмококк и другие бактерии. Преобладает смешанная бактериальная флора.
Тромбофлебит сигмовидного синуса возникает чаще всего контактным путем (вследствие воспалительного процесса в прилежащей кости или перисинуозного абсцесса), значительно реже с током крови или лимфы (гематогенным и лимфогенным путем при фурункулах на лице).
Наружная стенка сигмовидного синуса утолщается и изменяет окраску. Из голубой стенка сигмовидного синуса становится белой или желто-серой. В дальнейшем образуются грануляции или некроз. Если своевременно не производится операция, то воспалительный процесс распространяется на внутренний эндотелиальный слой стенки сигмовидного синуса.
Повреждение эндотелия и изменение биохимического состава крови, вызванные проникшими микробами или их токсинами в сочетании с замедлением тока крови, ведут к образованию вначале пристеночного, а затем обтурирующего (закупоривающего) тромба (тромбоз сигмовидного синуса).

Диагностика магнитно-резонансная ангиография сосудов головного мозга производится при подозрении на тромбофлебит сигмовидного синуса.
Тромбоз сигмовидного синуса чаще бывает ограниченным, но он может иногда распространиться ретроградно на поперечный синус вплоть до слияния венозных синусов или даже на синусы противоположной стороны, а книзу — на луковицу яремной вены и яремную вену вплоть до безымянной вены. Возможно распространение процесса тромбофлебита и тромбоза на верхнюю и нижнюю каменистый и пещеристый синусы.
Образование тромба является защитной реакцией на проникновение инфекции, но вместе с тем и опасным осложнением тромбофлебита. При маловирулентной инфекции и хороших иммунобиологических реакциях организма тромб может остаться стерильным (известны случаи неожиданного нахождения старого тромба в сигмовидном синусе на МРТ головного мозга (ангиография) и у лиц, умерших от заболеваний, не связанных с ухом). Однако в преобладающем большинстве случаев тромб инфицируется, нередко нагнаивается и сам становится источником инфекции. С током крови инфицированные эмболы или бактерии попадают в малый или большой круг кровообращения.
При хроническом отите преобладают метастазы тромбов в легких. Возможно ретроградное распространение тромба на впадающие в поперечный синус вены мозговых оболочек с образованием абсцесса в мозжечке или затылочной доле мозга. Абсцесс мозжечка или головного мозга может возникнуть также при нагноившемся тромбе путем разрушения внутренней стенки пазухи и распространения процесса на субарахноидальное пространство и мозговую ткань.
Анатомия желудочков головного мозга с обозначением вен, значимых во время хирургических вмешательств.
Симптомы сепсиса
Сепсис в следствие отита — это общее инфекционное заболевание. Чаще сепсис (заражение крови) характеризуется следующей триадой синдромов:
- скачущий характер температуры (повышение до 40-41° С с быстрым снижением до нормы, сопровождающимся проливным потом, однократное, а иногда несколько раз в сутки)
- ознобы в фазе повышения температуры, чаще потрясающие
- метастатические абсцессы в легких, суставах, мышцах, подкожной клетчатке и т.д.
Реже сепсис протекает с высокой температурой типа continua без ознобов, без образования абсцессов, но с септическим поражением эндокарда, почек, печени, кишечного тракта и других органов, с тяжелой интоксикацией центральной нервной системы.
Течение сепсиса более тяжелое и быстро ведет к смерти. Однако чаще всего встречается смешанная форма сепсиса — так называемая септикопиемия.
Первый, наиболее частый, вид сепсиса (заражения крови) у детей обычно протекает без ознобов, с высокой температурой постоянного характера. У взрослых для представления об истинном характере температурной кривой необходимо измерять температуру каждые 3 ч. Пульс частый, малый, обычно соответствует температуре. Остающийся частым пульс после снижения температуры прогностически неблагоприятен. Лицо больного бледное, нередко имеет желтушный или землистый оттенок.
Иногда больные возбуждены, эйфоричны, иногда же вялы, апатичны. Вследствие циркуляторных нарушений, инфицирования мозговой ткани наблюдаются повышение внутричерепного давления, изменения глазного дна, очаговые мозговые симптомы. Возможен сопутствующий менингит или менингизм в результате токсического раздражения мозговых оболочек.
Изменения крови, выявляемые при сепсисе (заражении крови):
- снижается уровень гемоглобина
- появляются незрелые эритроциты и аномалийные формы с анизоцитозом, пойкилоцитозом, полихроматофилией, эритропенией
- характерны высокий лейкоцитоз, резкий сдвиг формулы влево, прогрессирующий при ухудшении
При тяжелых формах сепсиса (заражения крови) наблюдается также токсигенная зернистость нейтрофилов. Скорость оседания эритроцитов (СОЭ) при сепсисе резко повышена. Динамика изменений в крови имеет большое значение для оценки течения процесса и прогноза.
В зависимости от локализации метастазов могут возникать симптомы поражения тех или иных органов. Легочные метастазы чаще возникают при хроническом отите, они протекают по типу септической пневмонии с образованием множественных и мелких абсцессов, последние располагаются большей частью по периферии легкого (в местах конечного разветвления легочных артерий).
Абсцессы могут прорываться в бронх (благоприятный исход) или в полость плевры с образованием гнойного плеврита. Метастазы в суставные сумки могут привести к анкилозу суставов. Наиболее благоприятно протекают метастазы в подкожную клетчатку и мышцы.
Тромбоз сигмовидного синуса выявляется при:
- МРТ ангиографии сосудов головного мозга с контрастированием
Тромбоз сигмовидного синуса нужно дифференцировать от врождённой атрезии (недоразвития) синуса. В случае нормально развитой выемки для сигмовидного синуса на КТ головного мозга (рисунок А), можно предполагать синус-тромбоз справа. В случае недоразвитой выемки для сигмовидного синуса (рисунок В), можно предполагать врождённую атрезию (недоразвитие) правого сигмовидного синуса.
Симптомы тромбоза сигмовидного синуса
Местные симптомы тромбоза сигмовидного синуса большей частью мало или совсем не выражены. Иногда наблюдающаяся отечность и болезненность при пальпации по заднему краю сосцевидного отростка (симптом Гризингера) могут быть следствием как тромбоза, так и перисинуозного абсцесса. Тромбоз луковицы яремной вены очень редко проявляется в виде поражения IX—XII черепных нервов. Иногда же это поражение является следствием не тромбоза, а перифлебита.
Более достоверно тромбоз луковицы яремной вены выявляется во время операции на сигмовидной пазухе (отсутствие кровотечения после удаления тромба из нижнего отрезка пазухи).
Симптомы тромбоза внутренней яремной вены также не характерны, болезненность при пальпации и прощупывание плотного тяжа по ходу вены (особенно в верхнем ее отрезке) могут быть проявлением как тромбоза, так и перифлебита.
Сепсис при отите (заражение крови) иногда имеет затяжное течение. В прошлом исход был большей частью смертельным вследствие прогрессирующей сердечной слабости, гангрены легкого, пиоторакса или гнойного менингита, абсцесса головного мозга или мозжечка. С внедрением хирургического метода лечения, а позднее сульфаниламидов и особенно антибиотиков большую часть больных удается вылечить.
Однако антибиотики значительно изменили симптоматику и течение отогенного сепсиса (заражения крови), что во многих случаях затрудняет диагностику. В связи со скудностью, иногда даже отсутствием симптомов описанная выше классическая картина сепсиса при отите в настоящее время встречается редко. Так, теперь часто наблюдается безтемпературное или субфебрильное течение, отсутствие ознобов, симптомов общей интоксикации, менингеальных симптомов. Значительно меньше выражены лейкоцитоз, сдвиг в лейкоцитарной формуле при анализе крови.
Еще реже, чем раньше, отмечаются местные симптомы перисинуозного абсцесса, синустромбоза, тромбофлебита и перифлебита яремной вены. Наконец, все чаще встречаются больные синустромбозом с сопутствующим отеком мозга, негнойным энцефалитом головного мозга или мозжечка, гидроцефалией. Это те больные, у которые раньше распространение инфицированного тромбоза на вены мозговых оболочек осложнялось гнойным менингитом или абсцессом мозга, ведущим к смерти. Применение антибиотиков ликвидировало угрозу гнойных оболочечных и мозговых осложнений, но не устранило застойных явлений связанных со стерильным тромбозом.
Диагностика сепсиса
В типичных случаях отогенного сепсиса (заражения крови) с характерными изменениями крови диагноз можно довольно быстро поставить, в особенности при наличии острого или обострении хронического гнойного среднего отита. Важно установить начальные симптомы этого осложнения, так как своевременная операция на ухе позволяет предупредить развитие метастазов. Следует тщательно собрать анамнез с учетом начальных симптомов заболевания, наблюдавшихся до назначения антибиотиков.
При отсутствии острого или обострения хронического отита и неясной клинической картине необходимо исключить малярию, брюшной тиф, пневмонию, милиарный туберкулез.
Большое значение имеет нахождение микробов в крови, однако стерильность посева крови не свидетельствует против сепсиса. Посев крови на стерильность следует делать в первые дни повышения температуры.
Лечение тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Прежде всего производят операцию на ухе (простая или общеполостная — соответственно характеру среднего отита). Обязательно обнажается стенка сигмовидного синуса. Если последняя патологически изменена, то рекомендуется широкое обнажение ее кверху и книзу от здорового на вид участка.
Затем производят пункцию синуса. Пункция синуса обязательна и в том случае, если стенка его не изменена, но имеется выраженная картина сепсиса (заражения крови). При обнаружении тромба наружная стенка синуса резецируется с образованием широкого окна. Тромб по возможности весь удаляют до появления кровотечения из верхнего и нижнего отрезков синуса. Кровотечение останавливают вкладыванием тампона между обоими отрезками синуса и костью.
При отсутствии выраженного эффекта от операции на синусе, особенно тогда, когда не удалось полное удаление тромба из нижнего отрезка его, в ближайшие дни производят перевязку внутренней яремной вены, верхний отрезок ее вшивают в кожу и через него вымывают тромб из луковицы яремной вены и прилежащего отрезка синуса. Операцию на яремной вене (резекцию вены) производят и при явных признаках ее тромбоза.
Послеоперационное лечение состоит в введении антибиотиков с сульфаниламидами. В зависимости от эффекта лечения или выявленной чувствительности микроба к антибиотику дополнительно назначают и другие антибиотики.
Применяют также антикоагулянты. Антикоагулянты, рассасывая тромб, способствуют проникновению антибиотиков в участки венозной системы, пораженной септическим тромбофлебитом, и усиливают эффект воздействия антибиотиков.
Антикоагулянты особенно показаны при вовлечении в тромботический процесс мало доступных для хирургического вмешательства венозных синусов черепа (пещеристый синус) и при обширном распространении тромбоза по венозной системе вне черепа (безымянная, подключичная вены).
При подозрении на абсцесс головного мозга от применения антикоагулянтов следует воздержаться. При лечении антикоагулянтами не реже одного раза в 2-3 дня следует определять протромбин, исследовать мочу (учитывая возможность появления гематурии, что является ранним признаком передозировки). Для уменьшения возможности тромбообразования содержание протромбина нужно понизить до 35-40%. Длительное снижение уровня протромбина ниже 50-60% недопустимо, так как ведет к появлению спонтанной кровоточивости.
Для профилактики и лечения поражений, связанных с применением антикоагулянтов, показаны витамины К, Р и аскорбиновая кислота.
Антикоагулянты противопоказаны при нарушении функции печени, язвенной болезни желудка и двенадцатиперстной кишки. Их не следует назначать во время менструации. Питание должно быть легкоусвояемым, богатым витаминами. Показано обильное питье.
Тромбозы боковых или сагиттального венозных синусов, а также мелких кортикальных вен головного мозга возникают на фоне следующих причин:
- сепсис ("заражение крови") , воспаления придаточных пазух носа, открытых черепно-мозговых травм
- состояний, сопровождающихся повышением свёртываемости крови (гиперкоагуляцией), в том числе полицитемии, серповидно-клеточной анемии, во время беременности или приёма оральных контрацептивов
Венозные тромбозы приводят к повышению внутричерепного давления, распирающим головным болям и очаговым неврологическим симптомам (фокальные судорожные припадки, парезы, параличи и т.д.). Массивные инфаркты паренхимы головного мозга (ишемические инсульты) с вторичным его отёком могут оказываться фатальными для пациента, в том числе в виду возникновения грубых дислокационных синдромов срединных структур или ствола мозга с его защемлением под краем намёта мозжечка на уровне тенториального отверстия.

Системная гипотензия
Системная гипотензия в результате приступов Морганьи-Адамса-Стокса и других причин иногда может приводить к ишемии дистальнее участка стеноза (сужения просвета артерии). Инфаркт головного мозга (ишемический инсульт) развивается лишь в условиях длительно сохраняющейся гипотензии, как, например, при остановке сердца. Инфаркты головного мозга (ишемические инсульты) имеют тенденцию локализоваться в удалённых (дистальных) сегментах крупных внутримозговых артерий, в том числе в дистальных зонах бассейнов кровоснабжения средней, передней и задней мозговой артерий. Именно этим вызвано развитие инфарктов головного мозга (ишемических инсультов) в зонах смежного кровоснабжения средней и передней или средней и задней мозговых артерий. В пользу данного диагноза свидетельствуют слабость в проксимальных отделах конечностей и дистальный париетальный дефицит.
Расслоение артерий шеи и головного мозга (цервико-церебральных артерий)
Расслоение стенок крупных артерий шеи с последующим нарушение артериального кровотока по ним может вызвать инфаркт головного мозга (ишемический инсульт). Часто расслоение стенок артерий является причиной инсульта у детей и молодых взрослых людей. При расслоении стенок артерии разделяется средняя оболочка сосуда либо интима отделяется от медии. Транзиторная ишемическая атака (ТИА, микроинсульт) и инфаркт головного мозга (ишемический инсульт) возникают при закупорке сосуда или тогда, когда расслоение стенок артерий вызывает эмболии.
МРТ показывает гематому после расслоения левой внутренней сонной артерии, что сопровождается покраснением лица и повышенным потоотделением у пациента.
Значительное число случаев расслоения стенок артерий шеи и головного мозга обусловлено перенесённой пациентом ранее травмой головы и шеи. Травма может быть как значительной, так и лёгкой степени тяжести. Спонтанное расслоение стенки артерии может произойти при атеросклеротическом её поражении, как осложнение фиброзно-мышечной дисплазии или при гомоцистеинурии, артериите. Часто наблюдают расслоение стенки внутренней сонной артерии, но ему подвержены также позвоночные и основная артерии, ствол средней мозговой и передняя мозговая артерия.
Расслоение стенки внутренней сонной артерии приводит к окулосимпатическому параличу или синдрому Горнера, когда у пациента возникает птоз, миоз и энофтальм. Более чем в 50% случаев расслоений стенки внутренней сонной артерии приводит к появлению прослушивания самим больным шума артериальной крови. Может отмечаться болезненность над луковицей бифуркации сонной артерии.
Вышеперечисленные симптомы и преходящая слепота на один глаз или транзиторная ишемическая атака (ТИА, микроинсульт) часто предшествуют эмболическому инфаркту головного мозга (ишемическому инсульту) или инфаркту в зоне смежного кровоснабжения в каротидной системе. Это оставляет время для лечебного вмешательства. Однако механизм образования расслаивающих поражений сосудов шеи и головного мозга остаётся настолько неопределённым, что адекватная медицинская помощь со стороны медицинского персонала представляется проблематичной.
Лечебные подходы при расслоении стенки сонной артерии в области шеи включают хирургическое обследование и удаление расслаивающегося сгустка и интимы с помощью катетера Фогарти или медикаментозное лечение антикоагулянтами и антиагрегантами. Когда у больного с расслоением стенки сонной артерии отмечают окулосимпатический паралич (синдрому Горнера), или малый инсульт (ТИА, микроинсульт), то предпочтительнее проведение антикоагулянтной терапии варфарином. Хирургическое обследование рекомендуется больным, у которых нарастает тяжесть транзиторной ишемической атаки (ТИА, микроинсульта) или отмечается прогрессирование малого инсульта. После стабилизации неврологической симптоматики таким больным назначают варфарин натрия сроком на 6 месяцев.
МРТ показывает расслоение правой позвоночной артерии (белая стрелка), что сопровождается инсультом в стволе мозга (в продолговатый мозг, чёрная стрелка).
Больным с клинически проявляющимся расслоением позвоночной, средней мозговой или задней мозговой артерии в острой фазе заболевания также можно рекомендовать гепарин, а позднее — варфарин натрия.
Фиброзно-мышечная дисплазия артерий шеи (цервикальных сосудов)
Фиброзно-мышечную дисплазию артерий шеи чаще наблюдают у молодых женщин. В сонных или позвоночных артериях при этом обнаруживают множественные сегменты кольцевидного сужения, чередующиеся с участками дилятации (расширения). Закупорка просвета артерии (окклюзия) при фиброзно-мышечной дисплазии часто бывает неполной. Процесс закупорки просвета артерии протекает бессимптомно, но иногда ему сопутствуют различимый шум, транзиторная ишемическая атака (ТИА, микроинсульт) или инсульт. Артериальная гипертензия (гипертоническая болезнь), если таковая имеется, может быть следствием стеноза почечной артерии.
Причина возникновения и развитие заболевания (этиология и патогенез) фиброзно-мышечной дисплазии не установлены. Если просвет оставшегося суженного участка артерии составляет более 2 мм, то связывать с данным заболеванием симптомы преходящей ишемии (микроинсульта) или эмболический инсульт следует с осторожностью. Хирургическое расширение (дилятация) шейного отдела внутренней сонной артерии в случаях с имеющимися клиническими проявлениями технически возможно, но сопряжено с высоким риском осложнений. У больных с транзиторной ишемической атакой (ТИА, микроинсультом), которая характеризуется нарастающей тяжестью клинических проявлений, более эффективным (по сравнению с хирургическим методом лечения) может оказаться лечение антикоагулянтами.
Артерииты
В настоящее время артериит, вызванный бактериальным или сифилитическим заражением, не является распространённой причиной тромбоза сосудов мозга, как это было ранее в допенициллиновую эру. Другие артерииты также редко встречаются, но любой из них может вызвать тромбоз мозговых сосудов.
Некротический (гранулёматозный) артериит
Некротический, или гранулёматозный, артериит протекает как самостоятельно, так и одновременно с генерализованным узелковым периартериитом или гранулёматозом Вегенера. Он поражает мелкие дистальные ветви (диаметром менее 1 мм) основных внутримозговых артерий и вызывает малые ишемические инфаркты в головном мозге, зрительных нервах и спинном мозге. Некротический, или гранулёматозный, артериит — это редко встречающееся заболевание характеризуется неуклонным прогрессированием. У некоторых больных эффективна стероидная терапия (преднизон в дозе 40-60 мг в день). В последние годы стали применять препараты, угнетающие иммунитет (иммунодепрессанты), и при этом получены благоприятные результаты.
Идиопатический гигантоклеточный артериит (синдром Такаясу)
Идиопатический гигантоклеточный артериит, поражающий крупные сосуды, выходящие из дуги аорты (синдром Такаясу), может в редких случаях вызывать тромбозы сонных или позвоночных артерий. Это нечастая причина синдрома дуги аорты у населения в западном полушарии.
Височный артериит (черепной артериит)
Височный артериит довольно часто диагностируют у пожилых людей. При височном артериите поражается система наружных сонных артерий, особенно височные ветви, в которых развивается подострое гранулематозное воспаление с экссудатом. Эксудат при височном артериите содержт лимфоциты, моноциты, нейтрофилы и гигантские клетки. Обычно наиболее поражённые участки артерий тромбируются. Основной жалобой пациента при височном артериите служит головная боль (цефалгия). К системным проявлениям относятся так же анорексия, снижение массы тела, недомогание и ревматическая полимиалгия (распространённая фибромиалгия или боль в мышцах). О воспалительной характере височного артериита свидетельствуют один или несколько из следующих признаков:
- повышение температуры тела
- умеренный лейкоцитоз
- ускорение скорости оседания эритроцитов (СОЭ)
- анемия
Закупорка ветвей глазной артерии при височном артериите приводит к слепоте на один или оба глаза более чем у 25% больных. Иногда отмечают офтальмоплегию при вовлечении в процесс глазодвигательных нервов. В некоторых случаях при патологоанатомическом исследовании обнаруживали артериит аорты и её крупных ветвей, в том числе сонных, подключичных, коронарных и бедренных артерий. Выраженный воспалительный процесс во внутримозговых артериях (артериит) встречается редко. Иногда он приводит к развитию инсульта в связи с закупоркой внутренней сонной, средней мозговой или позвоночной артерии. Диагноз артериита основывается на обнаружении болезненной при пальпации тромбированной или уплотнённой черепной артерии и подтверждении характера поражения при исследовании биоптата.
Используемые при лечении височного артериита кортикостероиды дают поразительное субъективное улучшение состояния больного и часто предотвращают возникновение слепоты. Чаще всего назначают преднизон (преднизолон). Курс лечения артериита начинают с применения больших доз препарата (80-120 мг в день), затем дозу уменьшают под контролем величины скорости оседания эритроцитов (СОЭ).
Болезнь мойа-мойа
Мойа-мойа — недостаточно изученная окклюзирующая артерии болезнь, сопровождающаяся поражением крупных внутримозговых сосудов, особенно внутренней сонной артерии и ствола средней мозговой и передней мозговой артерий. Артерии чечевицеобразного ядра и полосатого тела образуют богатый источник коллатерального кровотока вокруг подвергшегося закупорке участка средней мозговой артерии, который при ангиографии сосудов мозга напоминает клуб дыма ("мойа-мойа"). Другие коллатерали включают трансдуральный анастомоз между поверхностными корковыми ветвями средней мозговой артерии и артериями мягких покровов черепа (скальпа). Это заболевание встречается главным образом среди народов Востока, но его следует подозревать при развитии транзиторных ишемических атак (ТИА, микроинсультах) или инсультов у детей и молодых людей.
Этиология болезни мойа-мойа неизвестна. Проведено несколько патологоанатомических исследований, в которых показано, что сужению просвета артерий сопутствует отложение гиалинового фиброзного материала. Назначать антикоагулянты больным с неврологической симптоматикой следует особенно осторожно, так как возможно субарахноидальное кровоизлияние при разрыве трансдуральных артериальных анастомозов. В некоторых случаях рекомендуются операции по созданию экстракраниально-интракраниальных обходных путей, но их эффективность не установлен. Необходимая для создания шунта краниотомия может привести к перерыву трансдурального анастомоза и теоретически способна вызвать нарастание неврологического дефицита. Кроме того, экстракраниально-интракраниальное шунтирование может спровоцировать закупорку (окклюзию) проксимального (вышележащего) участка средней мозговой артерии.
Оральные контрацептивы
С приёмом оральных контрацептивов связывают повышенную частоту инсульта у молодых женщин (13,2 на 100 000 среди женщин, принимающих оральные контрацептивы по сравнению с 2,8 на 100 000 среди тех, кто их не употребляет). В большинстве случаев при проведении пациенткам ангиографии просвет предполагаемой поражённой артерии оказывается свободным. Если же обнаруживается окклюзия (закупорка просвета артерии), то позднее свободная проходимость у этого сосуда восстанавливается. Данное обстоятельство позволяет рассматривать в качестве основной причины инсульта у женщин, принимающих оральные контрацептивы, эмболию (принесённый с током крови тромб). Однако источник происхождения эмболов остаётся невыясненным. При патологоанатомическом изучении вовлечённых в процесс артерий и сердечно-сосудистой системы показано, что они находятся в нормальном состоянии.
Инсульты у женщин молодого возраста объясняют также мигренью и курением сигарет, при этом предполагается развитие состояния повышенной свёртываемости крови (гиперкоагуляции), приводящее к тромбозам и эмболиям артерий головного мозга.
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия, серповидно-клеточная анемия
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия и серповидно-клеточная анемия могут приводить у больных к ишемическому инсульту (инфаркту головного мозга). Это обусловлено развитием тромбозов с последующими артериальными эмболиями, поскольку перечисленным болезням сопутствует состояние повышенной свёртываемости крови (гиперкоагуляции).
Болезнь Бинсвангера
Болезнь Бинсвангера (хроническая прогрессирующая субкортикальная энцефалопатия) — редкое состояние, при котором подвергается инфарктам субкортикальное белое вещество головного мозга. При болезни Бинсвангера остаются интактными U-волокна. При компьютерной томографии (КТ) головного мозга обнаруживают перивентрикулярные (вокруг желудочков головного мозга) участки низкой абсорбции рентгеновских лучей. В мелких артериях глубокого белого вещества, как это бывает и при артериальной гипертензии, неизменно развивается липогиалиноз. При болезни Бинсвангера могут наблюдаться инфаркты в глубоком белом и сером веществе головного мозга, относящемся к зоне смежного кровоснабжения пенетрирующих артерий виллизиева круга и мозговой коры. Патофизиологическая сущность заболевания и даже основополагающие патологоаиатомические изменения остаются невыясненными. Данное заболевание — это одна из причин абулии и инвалидности у пожилых людей.
Симптомы осложнения отита в виде тромбоза синуса и его лечение
а) Клиническая картина тромбоза синуса. Диагностика перисинусного абсцесса, перифлебита и начинающегося синус-тромбоза связана с теми же трудностями, что и диагностика эпидуральной эмпиемы. Эмболия фрагментами инфицированного тромба проявляется симптомами, характерными для сепсиса. К ним относятся:
• озноб;
• гектическая температура тела с несколькими пиками в течение суток;
• высокая ЧСС;
• головная боль;
• рвота;
• сонливость;
• ригидность затылочных мышц (при сопутствующем менингите);
• одышка, связанная с септическими метастазами в легких или септической пневмонией;
• желтуха, связанная с септическими метастазами в печень или неспецифическим реактивным гепатитом.
б) Этиология и патогенез. Гнойное воспаление при мастоидите и холестеатоме вызывает деструкцию кости в результате распространения инфекции per continuitatem. При прорыве ее в перисинусное пространство образуется перисинусный абсцесс и развивается перифлебит сигмовидного синуса с последующим синус-флебитом.
Тромб вначале бывает пристеночным, но, постепенно увеличиваясь, перекрывает просвет синуса и распространяется выше на поперечный и сагиттальный синусы и сосцевидные эмиссарные вены, а также вниз на внутреннюю яремную вену.
В результате инфильтрации бактериями тромб подвергается лизису, и отрывающиеся от него инфицированные фрагменты вызывают септическую эмболию.

Патогенез отогенной инфекции и пути ее распространения:
1 - распространение в среднюю черепную ямку с образованием субдурального абсцесса; 2 - менингит и абсцесс височной доли;
3 - распространение инфекции в заднюю черепную ямку с развитием менингита или абсцесса мозжечка. Деструктивные изменения в височной кости;
4 - лабиринтит; 5 - отогенный парез лицевого нерва; 6 - петрозит; 7 - синус-тромбоз с тромбофлебитом; 8 - сепсис.
Экстратемпоральные осложнения: 9 - прорыв гноя при мастоидите с образованием поднадкостничного абсцесса;
10 - прорыв гноя через верхушку сосцевидного отростка с образованием подвисочного абсцесса (абсцесс Бецольда).
в) Диагностика. О развитии синус-тромбоза при остром или хроническом отите говорят следующие симптомы:
• Лихорадка с повышением температуры тела до 40°С и более.
• Гектическая температура с ознобом.
• Отек и болезненность в проекции сосцевидной эмиссарной вены у заднего края сосцевидного отростка (симптом Гризингера).
• Индурация и болезненность внутренней яремной вены и переднего края грудино-ключично-сосцевидной мышцы.
• Петехиальная сыпь при септической коагулопатии.
• Спленомегалия.
- Лабораторные исследования. Посев крови дает рост патогенных бактерий. При анализе мочи выявляют гематурию, связанную с септическим интерстициальным очаговым нефритом, альбуминурию и цилиндрурию.
- Рентгнологическое исследование. На КТ отмечается деструкция кости в области синусов твердой мозговой оболочки. При каротидной ангиографии в венозной фазе выявляют стеноз или окклюзию сигмовидного синуса.
г) Дифференциальный диагноз тромбоза синуса. Дифференциальный диагноз включает в себя милиарный туберкулез, брюшной тиф, малярию, бруцеллез, вирусную пневмонию и цистопиелит.
д) Лечение. Лечение синус-тромбоза, осложнившего течение холестеатомы, состоит в незамедлительном выполнении мастоидэктомии с иссечением воспаленного тромбированного сигмовидного синуса. Сигмовидный синус широко обнажают, рассекают его стенку и удаляют образовавшийся в нем тромб. Внутреннюю яремную вену перевязывают и рассекают между лигатурами, которые следует накладывать на неизмененную стенку.
Проводят длительную внутривенную терапию высокими дозами антибиотиков (подбирая их, если возможно, с учетом результатов определения чувствительности микрофлоры) и назначают антикоагулянты.
е) Течение и прогноз тромбоза синуса. Для оценки изменений в окружающих тканях выполняют повторную КТ. Синус-тромбоз при неадекватном лечении или несвоевременном установлении причины приводит к смерти. При правильном лечении, начатом в ранней стадии синус-тромбоза, удается спасти жизнь 80% больных.
P.S. Во всех случаях сепсиса, когда явный источник инфекции отсутствует, необходимо внимательное исследование уха с выполнением рентгенографии, так как средний отит, который наиболее часто оказывается причиной инфекции, может остаться нераспознанным из-за отсутствия других его характерных симптомов.

Отогенный синус-тромбоз:
а - Болезненная припухлость в области сосцевидного отростка,
б - Фотография, сделанная после дренирования тромбофлебита:
1 - вскрытая сосцевидная пещера;
2 - лигированный сигмовидный синус с инфицированным тромбом;
3 - резко выраженное воспаление тканей, покрывающих сосцевидный отросток.
Видео урок анатомии и топографии синусов твердой мозговой оболочки
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отогенный тромбоз синуса. Лечение отогенного сепсиса
При тромбозе одного из синусов феномен на стороне заболевания отсутствует. Из 16 больных с доказанным тромбозом сигмовидного синуса у 13 проба оказалась показательной. Насколько нам известно, этот метод позднее использован не был. Наиболее популярным и ценным для диагностики является прием Квекенштедта, при котором истечение спинномозговой жидкости при люмбальной пункции усиливается после надавливания на яремные вены.
Прижимая при тромбозе синуса поочередно каждую из них, можно видеть, что усиление тока ликвора возникает л ишь при надавливании на стороне здорового синуса. Хладек и Войтисек (Chladek и Voitisek) смогли в одном случае послеродового тромбоза подключичной вены проследить при помощи флебографии распространение процесса на синус. Однако способ контрастирования сосудов ие нашел широкого применения в клинике отогенных синустромбозов, поскольку введение препарата в дозе, достаточной для выявления этих сосудов, может быть небезразличным для больного (М. Гальперин).
С. В. Долженко проводил у ряда больных отогенным сепсисом определение содержания в крови глютатиона. Автор считает такое исследование ценным прогностическим признаком. Диагностическая роль его, по-видимому, менее существенна.
Первый значительный сдвиг в сторону улучшения прогноза отогенного сепсиса наметился с момента внедрения хирургических методов лечения. Заболевание, считавшееся до этого почти безнадежным, стало заканчиваться выздоровлением (Л. Т. Левин, Гейман). Особенно улучшилось предсказание при септических осложнениях острого среднего отита, при которых смертность снизилась до 15—10%.
Применение современных антисептиков внесло в прогностику отогенного сепсиса дальнейшие сдвиги. Наиболее благоприятные статистические данные последних лет говорят о возможности почти стопроцентного излечения этого осложнения (А. С. Токман, М. И. Вольфкович, Г. Н. Николаева). По данным В. И. Воячека и В. Ф. Ундрица, смертность от сипустромбоза в настоящее время снизилась до 4%. Правда, при этом, очевидно, не учитывают больных с внутричерепными процессами, вторично возникающими при септическом синустромбозе.
В связи с этим результаты лечения у других авторов значительно хуже [Г. М. Стариков, Баблик (Bablik)]. По данным Г. М. Старикова, из 51 больного умерло 15. Смертельные исходы наблюдались преимущественно среди больных с вторичными абсцессами мозга и с септическими пневмониями, а также у тех, у кого тромбы оказывались ихорозно расплавленными и поражения яремной вены не устраненными при первом вмешательстве. Таким образом, мы видим, что антибиотики, резко улучшив прогноз отогенного сипустромбоза, все же не ликвидировали окончательно тяжелых форм последнего.
Несмотря на достижения современной медикаментозной терапии, основой лечения больных отогеиным сепсисом продолжает оставаться оперативное вмешательство. Правда, за последние годы увеличилось число выздоровевших больных, леченных консервативными методами. Так, например, Фиш (Fish, 1952) сообщил о выздоровлении ребенка, страдавшего острым средним отитом, в крови которого был обнаружен зеленящий стрептококк, после применения только антибиотиков.
Возможность таких излечений была, однако, известна и в досульфаниламидную эру. Таким образом, новые наблюдения лишь пополняют старую казуистику, но не дают нам права изменить самый принцип лечения больных отогенным сепсисом. Что же касается осложнений хронического отита, то при них вопрос о допустимости чисто консервативного лечения вообще не поднимается.
Читайте также:

