Сепсис при простатите что это
Обновлено: 24.04.2024
Если в предстательной железе обнаруживаются полости, заполненные гнойным содержимым, говорят об абсцессе простаты. Гной образуется из отмерших тканей, погибших иммунных клеток, тканевой жидкости и бактерий, которые стали причиной гноеобразования. Абсцесс — опасное состояние, способное привести к сепсису, хотя это не единственное опасное осложнение.
Почему может возникать абсцесс простаты
В группу риска входят мужчины, которые курят, ведут нерегулярную половую жизнь, сидячий образ жизни (ведет к застоям), подвергаются сильному переохлаждению или имеют ослабленный иммунитет. Но сам абсцесс вызывают не указанные факторы, а различные заболевания. Это могут быть не только проблемы с простатой. Абсцесс предстательной железы могут вызывать:
- Острый простатит. Причиной может стать неправильное лечение или неосторожное проведение диагностических вмешательств, проводимых через уретру.
- Камни, которые заблокировали выводные протоки простаты. Такое возможно при уретрите, аденоме предстательной железы, хроническом простатите.
- Хирургические вмешательства на простате, включая удаление через уретру.
- Инфекционные заболевания. Инфекция может попасть в простату из других очагов в организме. Причиной может быть ангина, фурункулез, гидраденит, тонзиллит, остеомиелит.
При переносе бактерий по кровяному руслу речь идет о первичном абсцессе. Он встречается в редких случаях. Чаще бывает вторичный абсцесс, связанным с острым и хроническим простатитом. При неправильном лечении или неосторожном вмешательстве воспаление затягивается, приводит к застою и отеку. В простате начинают формироваться небольшие гнойники, которые затем объединяются в более крупные, а в итоге — в один большой, который и представляет собой абсцесс.

Симптомы и осложнения абсцесса простаты
Абсцесс развивается в 2 стадии: инфильтративную и гнойно-деструктивную. На первой наблюдаются более яркие признаки. Характерным симптомом абсцесса простаты на этой стадии выступает гектическая лихорадка. Это колебания температуры тела в течение суток с изменением на 3-5 °C — сначала резкий подъем, а затем спад до нормальных значений, и это может происходить несколько раз за день. Такая лихорадка очень истощающая, значительно ухудшает общее состояние.
Кроме повышенной температуры абсцессы простаты сопровождают:
- учащенное сердцебиение;
- повышенная потливость;
- сильные ознобы;
- нарушения сознания и бред;
- резкая пульсирующая боль со стороны пораженной части простаты, отдающая в промежность и прямую кишку.
Следующая стадия — гнойно-деструктивная. На этом этапе полость с гноем отграничивается от здоровых тканей. Из-за этого состояние улучшается: проходит боль, снижается температура. Но это не говорит о выздоровлении, поскольку вскрытие абсцесса простаты может случиться в любой момент. Если это происходит в прямую кишку — в кале появляются примеси гноя и слизи, если в уретру — моча становится мутной и приобретает резкий запах. В обоих случаях образуется свищ, который крайне сложно вылечить.
Гнойная полость при вскрытии не опорожняется полностью, поэтому остается высокий риск рецидива. В самых тяжелых случаях это ведет:
- к перитониту (гной прорывается в тазовую полость);
- сепсису (заражению крови);
- флегмоне (острому разлитому гнойному воспалению в жировой клетчатке);
- параректальному абсцессу;
- тазовому венозному тромбозу;
- полному расплавлению тканей простаты (приходится проводить ее резекцию (удаление);
- гибели человека (при распространении инфекции по всему организму).
Как диагностируют и лечат абсцесс простаты
Диагностику состояния проводят с помощью ультразвукового исследования. На УЗИ абсцесс предстательной железы выглядит как гипоэхогенный очаг (пониженной плотности). Процедура помогает определить и размеры, и локализацию. Кроме УЗИ делают пальцевое ректальное исследование, анализ крови для определения воспаления.
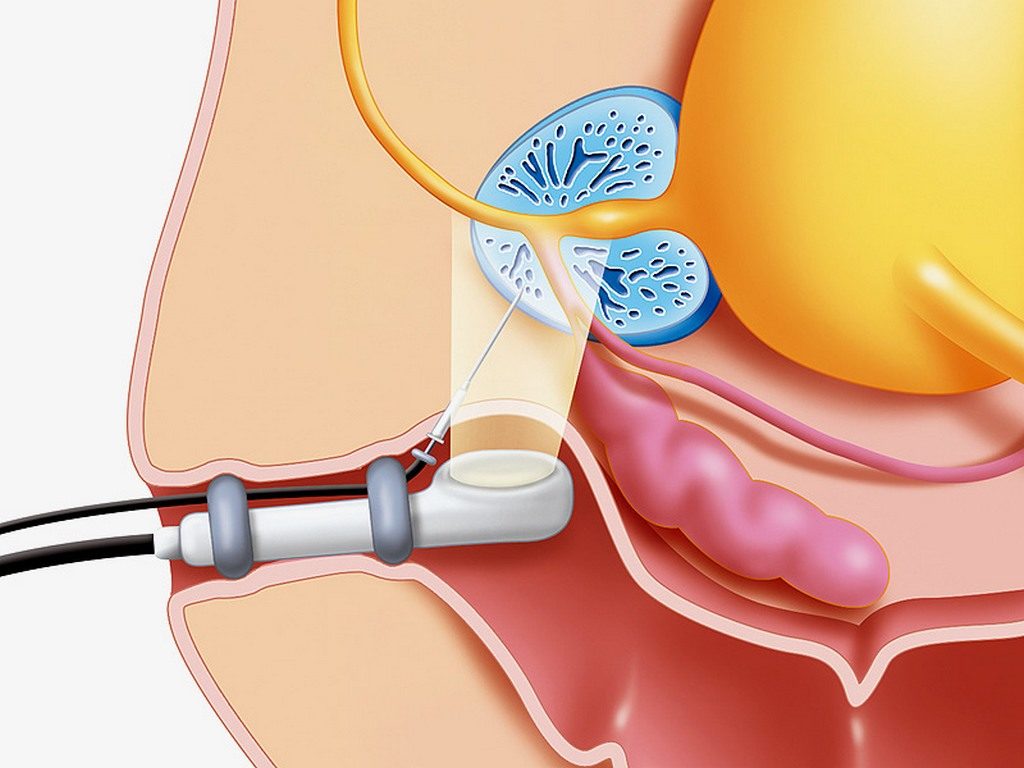
Лечение абсцесса предстательной железы проводится в условиях стационара. Пациента экстренно госпитализируют, назначают антибиотики, внутривенное введение растворов против интоксикации, иммуностимулирующие препараты.
Если на УЗИ был выявлен полностью сформировавшийся гнойный очаг — производят вскрытие дренирование абсцесса простаты (промежностное или трансректальное, т. е. через прямую кишку). После операции для профилактики назначают противомикробную и дезинтоксикационную терапию. Операция при абсцессе простаты проводится под общей анестезией.
Ввиду высокой опасности описанного состояния при появлении первых характерных симптомов нужно обратиться к врачу. В клинике урологии имени Р. М. Фронштейна Первого МГМУ имени И.М. Сеченова вы можете получить медицинскую помощь по полису ОМС. Для записи на прием воспользуйтесь онлайн-формой или позвоните по контактному номеру клиники.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Уросепсис — это генерализованный неспецифический инфекционно-воспалительный процесс, вызванный проникновением в кровяное русло уроинфекционных патогенов и их токсинов. Проявляется внезапным ухудшением состояния, гипертермией, ознобами, тахикардией, олигурией, симптомами общей интоксикации, усугубляющими основную уропатологию. Диагностируется с помощью общего и биохимического анализов крови и мочи, УЗИ, КТ мочевыводящих органов, экскреторной урографии, микробиологических методов исследования. Для лечения уросепсиса проводится хирургическая санация очага инфекции в комбинации с антибактериальной, инфузионной, дезинтоксикационной, иммуномодулирующей терапией.
МКБ-10
Общие сведения
Впервые о лихорадочных приступах, возникших после катетеризации и операций на уретре, в 1833-1837 годах сообщили французские хирурги А. Вельпо и Ж. Сивиаль. В 1899 году были описаны острая и хроническая формы мочевой лихорадки. В настоящее время распространенность уросепсиса в индустриально развитых европейских странах достигает 16,5-33 случаев на 100 тысяч населения, показатель продолжает ежегодно увеличиваться, при этом возрастает количество заболеваний, вызванных грамположительной флорой и кандидами.
По данным российских исследований, летальность при урогенной форме сепсиса остается стабильно высокой и составляет от 35 до 65%. Заболевание больше распространено у мужчин, что связано с более частым проведением эндоскопических инвазивных вмешательств у пациентов мужского пола.

Причины уросепсиса
Возбудителями заболевания являются те же микроорганизмы, которые обычно высеиваются у пациентов, страдающих острыми и хроническими инфекционными болезнями мочевыделительных органов. В 79-80% случаев уросепсис вызывается грамотрицательной условно-патогенной микрофлорой, в первую очередь – кишечной палочкой, реже — протеем, синегнойной палочкой, клебсиеллой, серратией, у 10-10,5% больных — грамположительными бактериями (энтерококками, эпидермальным стафилококком), в 0,75% наблюдений — кандидами. У 9% пациентов определяются полимикробные ассоциации. По мнению специалистов в сфере урологии и нефрологии, предпосылками, способствующими генерализации уроинфекции, являются:
- Воспалительные урологические заболевания. Обычно септическое состояние осложняет уже существующий инфекционный процесс. Более чем у половины больных уросепсис развивается на фоне острого и хронического пиелонефрита, особенно их апостематозных форм. Основной для генерализации инфекции также могут стать пионефроз, карбункул почки, паранефрит, острый абсцедирующий простатит, эпидидимит, гангрена Фурнье и др.
- Уростаз. Провоцирующим фактором активного размножения патогенной флоры является нарушение естественного пассажа мочи, обусловленное ренальными и постренальными причинами. Наиболее высок риск возникновения уросепсиса у пациентов с мочекаменной болезнью и обструкцией камнем мочеточника. Застой мочи возможен при стриктурах уретры, сморщенном мочевом пузыре, мочеточниково-влагалищных свищах, других обтурационных процессах.
- Медицинские манипуляции. Распространению инфекции способствует недостаточная санация мочевыводящих путей перед урологическими вмешательствами и нарушение техники их выполнения. Уросепсис может диагностироваться после грубой катетеризации мочевого пузыря, уретроскопии, цистоскопии, трансуретральной резекции простаты, мочевого пузыря, чрескожной нефролитотомии, других диагностических и лечебных вмешательств.
- Сопутствующая патология. Условно-патогенная микрофлора чаще активируется и бурно размножается у больных сахарным диабетом, хронической печеночной недостаточностью, кардиопатологией. Снижению иммунитета способствует прием иммуносупрессивных препаратов, применяемых для лечения аутоиммунных заболеваний, злокачественных опухолей, предотвращения отторжения трансплантированной почки или других органов.
Патогенез
По результатам последних исследований в области иммунологии и генетики, при уросепсисе бактериальный агент играет роль пускового фактора, запускающего каскадную гиперергическую воспалительную реакцию. В ответ на действие микробных эндотоксинов происходит активация комплемента, стимулирующая выделение гистамина. На фоне эндотоксемии повышается активность свертывающей системы крови, усиливаются адгезивные свойства тромбоцитов и нейтрофилов, в больших количествах выделяются медиаторы воспаления, кислородные радикалы, протеазы. В конечном итоге это приводит к множественному повреждению сосудистого эндотелия с последующим развитием полиорганной недостаточности. У части больных на фоне септицемии формируются вторичные гнойные метастазы в других органах.
Классификация
При выделении различных форм уросепсиса учитывают тип возбудителя, механизм его проникновения в кровоток, фазу и особенности клинического течения септического процесса. Различают бактериальные, вирусные, грибковые варианты заболевания. При наличии источника инфекции в органах мочевыводящего тракта уросепсис называют эндогенным, при инфицировании во время инвазивных процедур — экзогенным. Наиболее значимой для прогнозирования исхода и разработки оптимальной врачебной тактики является классификация процесса по динамике нарастания и выраженности симптоматики. Существуют следующие клинические формы септического состояния:
- Бактериемический уросептический шок. Самый неблагоприятный вариант течения расстройства. Отличается молниеносным нарастанием симптомов, выраженной полиорганной недостаточностью, высокими (до 60-65%) показателями летальности. Выявляется у 9,1% пациентов.
- Острый уросепсис. Обычно проявляется 2-3 общетоксическими атаками с ознобом и выраженной гипертермической реакцией. Хорошо поддается лечению. У некоторых больных принимает затяжной характер. Диагностируется в 56,6% случаев урогенных септических процессов.
- Подострый уросепсис. Интоксикационная симптоматика менее выражена. Заболевание имеет затяжной характер без четко ограниченных атак. Ведущим клиническим проявлением является стойкая гипертермия, сохраняющаяся до 2-3 месяцев. Определяется у 30% больных.
- Хронический уросепсис. Встречается у 4,3% пациентов. Не имеет острого периода. Симптоматика нарастает постепенно или проявляется волнообразно в виде обострений. Температура обычно повышается до субфебрильных цифр. Часто возникает почечная недостаточность.
Септический процесс развивается поэтапно и может быть стабилизирован на любой стадии. Начальная токсемическая фаза уросепсиса (синдром системной воспалительной реакции) характеризуется циркулированием в крови бактериальных эндотоксинов и развитием гиперергического воспаления. В септицемической фазе отмечается бактериемия, которая в дальнейшем может осложниться формированием гнойных метастазов (фаза септикопиемии).
Симптомы уросепсиса
Основными клиническими проявлениями молниеносной и острой форм заболевания являются резкое ухудшение состояния больного, длительно страдающего урологическим заболеванием либо перенесшего инвазивное вмешательство на мочевыводящих органах, высокая температура тела, сильный озноб, судороги, значительная тахикардия. Прогностически неблагоприятным симптомом считается гипотермия ниже 35,5° С. При уросепсисе часто наблюдается нарушение оттока мочи, уменьшение ее количества. Появляются и нарастают признаки общей интоксикации в виде головных болей, слабости, тошноты.
При присоединении сосудистых нарушений отмечается падение артериального давления, побледнение кожных покровов, оглушенность, спутанность, потеря сознания, мелкоточечные кровоизлияния. Для подострой и хронической форм уросепсиса характерен длительный субфебрилитет, который периодически можно сменяться кратковременными подъемами температуры до фебрильных цифр. У таких пациентов на фоне клинической симптоматики основного урологического расстройства сильно выражены интоксикационные астеновегетативные нарушения — быстрая утомляемость, слабость, головокружения, потливость, сердцебиение.
Осложнения
При стремительном прогрессировании симптомов, неадекватной терапии, нарастании коагулопатических расстройств уросепсис осложняется ДВС-синдромом. У 58,7% пациентов выявляется почечная недостаточность, у 55,5% появляются метастатические гнойные очаги в различных органах, у 42,2% поражается печень — возникает токсический гепатит, острая печеночная недостаточность, гепаторенальный синдром. В 14,8% случаев наблюдаются кровотечения разной локализации, в том числе из стрессовых язв желудка. На фоне полиорганной недостаточности повышается риск развития респираторного дистресс-синдрома, тяжелой энцефалопатии вплоть до септического психоза и мозговой комы. Уровень смертности при тяжелых септических процессах достигает 65%.
Диагностика
О возможном начале уросепсиса свидетельствует связь общетоксической реакции с предшествующим урологическим заболеванием или инвазивным вмешательством на органах мочевыделительной системы. Диагностический поиск направлен на выявление признаков системного воспаления, первичного инфекционного очага, определение возбудителя инфекционного процесса и его чувствительности к антибиотикам, оценку функциональной состоятельности почек. Рекомендованными методами обследований при подозрении на уросепсис являются:
- Общий анализ мочи. При наличии бактериальной уроинфекции определяется лейкоцитурия, бактериурия, возможна протеинурия. У пациентов, которые страдают мочекаменной болезнью, при микроскопии выявляют кристаллы солей (оксалатов, фосфатов, уратов). Присутствие неизмененных эритроцитов может указывать на травматическое повреждение слизистых при эндоскопии.
- Общий анализ крови. О развитии уросепсиса свидетельствуют выраженные воспалительные изменения показателей. Диагностически значимым является лейкоцитоз до 12х10 9 /л и более, лейкопения менее 4х10 9 /л, выявление более 10% незрелых форм лейкоцитов. СОЭ обычно ускоряется до 20 мм/ч и выше. При тяжелом течении снижаются уровни тромбоцитов и лимфоцитов.
- Сонография. УЗИ забрюшинного пространства позволяет обнаружить морфологические изменения почечной паренхимы, конкременты, обструкцию, скопления гноя. Преимуществами сонографии являются неинвазивность и возможность использования в качестве скринингового метода диагностики уропатологии. При необходимости УЗИ дополняют УЗДГ почек.
- Контрастная рентгенография. На основании данных о естественном пассаже рентгеноконтрастного вещества по мочевыводящему тракту оценивают особенности строения и функциональную активность почечной паренхимы, определяют конкременты в чашечно-лоханочной системе. В ходе экскреторной урографии выявляют обтурацию мочеточников и другие причины застоя мочи.
- КТ-урография. Благодаря созданию послойных изображений органов и тканей КТ мочевыделительных органов позволяет визуализировать абсцессы, кисты, опухоли, расширение чашечек и лоханок, другие морфологические нарушения в почках, забрюшинном пространстве. С учетом возможного нарушения фильтрации предпочтительным является бесконтрастное сканирование.
В качестве альтернативных или дополнительных методов диагностики могут быть рекомендованы МСКТ почек, МСКТ цистоуретрография, МРТ урография. Для определения возбудителя выполняется посев мочи на микрофлору и трехкратный бактериологический посев крови. Поскольку даже при самом тщательном проведении исследования микробиологическая верификация уросепсиса возможна лишь у половины пациентов, для выявления системного воспаления оценивают содержание в сыворотке крови прокальцитонина — суррогатного маркера генерализованной инфекционно-воспалительной реакции.
Меньшей специфичностью отличается повышение концентрации С-реактивного белка, альбуминов, отдельных фракций глобулинов. Для обнаружения возможной почечной дисфункции применяют биохимический анализ крови на креатинин, азот мочевины, мочевую кислоту, калий, назначают нефрологический комплекс. Дифференциальную диагностику уросепсиса проводят с хирургическими, акушерскими септическими состояниями, перитонитом, тяжелыми формами пиелонефрита, пионефроза, паранефрита, карбункулом и абсцессом почки, эндогенными интоксикациями (уремической, раковой). Диагностику и лечение осуществляет специалист-уролог или нефролог, по показаниям назначаются консультации других специалистов.
Лечение уросепсиса
Основными задачами при урогенных септических состояниях являются элиминация возбудителя, коррекция полиорганных расстройств, восстановление гомеостаза. С учетом тяжести состояния пациента рекомендуется госпитализация в палату интенсивной терапии урологического или реанимационного отделения и соблюдение строгого постельного режима. Этиотропное лечение уросепсиса предполагает эффективную санацию инфекционного очага и проведение адекватной антибактериальной терапии. Антибиотики назначают в два этапа:
- Эмпирическая антибиотикотерапия. Осуществляется до получения результатов бактериологического исследования. Схема лечения обычно включает комбинацию цефалоспоринов IV поколения с аминогликозидами или карбапенемы. При возможном инфицировании грамположительными микроорганизмами терапию дополняют трициклическими гликопептидами.
- Целенаправленная антибиотикотерапия. После получения данных о чувствительности возбудителя уросепсиса применяют соответствующий антибактериальный препарат узконаправленного действия. Во избежание формирования терапевтически резистентных штаммов микроорганизмов противомикробную терапию продолжают до 4-6 дня нормализации температуры.
Чтобы восстановить адекватную тканевую и органную перфузию, корректировать расстройства гомеостаза, уменьшить токсемию, проводят активную инфузионную и противошоковую терапию. При значительной артериальной гипотензии и дефиците ОЦК под контролем диуреза вводят кристаллоидные и коллоидные растворы, плазмозаменители, альбумин, прямые антикоагулянты, ксантиновые ингибиторы фосфодиэстеразы, селективные β₁-адреномиметики.
Пациенту с уросепсисом обеспечивают адекватное энтеральное питание специальными сбалансированными смесями. Для усиления иммунитета назначают заместительную терапию специфическими иммуноглобулинами, используют иммуномодуляторы. Эффективность лечения существенно возрастает при хирургической санации очага инфекции не позднее двух часов после диагностирования уросепсиса. С учетом состояния пациента выполняют чрескожную пункционную или классическую открытую нефростомию.
Для нормализации пассажа мочи при обструктивных состояниях может применяться эпицистостомия, уретеролитотомия, уретеролитоэкстракция. При значительной деструкции печеночной паренхимы показана экстренная нефрэктомия. С детоксикационной целью в предоперационном периоде и после операции рекомендованы экстракорпоральные методы: плазмаферез, плазмосорбция, гемофильтрация, гемодиафильтрация.
Прогноз и профилактика
Хотя при поздней диагностике и неэффективной терапии уросепсис характеризуется высокой вероятностью летального исхода, выявление расстройства на стадии токсемии позволяет снизить смертность с 65% до 7,5%. Профилактика основана на грамотной санации очагов уроинфекции, устранении обструкции мочевыводящих путей, проведении превентивной антибиотикотерапии перед диагностическими и лечебными урологическими вмешательствами, соблюдении техники выполнения медицинских процедур. Важную роль в предупреждении уросепсиса играют контроль своевременного опорожнения мочевого пузыря, снижающий риск избыточного накопления патогенов, укрепление иммунитета, исключение переохлаждений.
2. Уросепсис - актуальная проблема современной урологии/ Учваткин Г.В., Гайворонский Е.А. // Урологические ведомости. – 2017.
3. Этиопатогенетические аспекты развития гнойно-септических осложнений и уросепсиса у пациентов с урологическими заболеваниями до и после трансплантации почки: современный взгляд на проблему/ Крстич М., Зулькарнаев А.Б.// Альманах клинической медицины. - 2013 - №28.
4. Патогенетическое обоснование коррекции нарушений системного кровообращения в периоперационном периоде у больных с уросепсисом: Автореферат диссертации/ Адилбеков Е.А. – 2006.

Проявляется абсцесс предстательной железы сильной пульсирующей болью в прямой кишке и промежности, ознобами, интоксикацией, затрудненными дефекацией и мочеиспусканием. При неблагоприятном течении заболевания и неадекватной терапии может осложняться прорывом гноя в брюшную полость, мошонку, уретру, промежность. Иногда несвоевременное распознавание абсцесса предстательной железы может привести к перитониту, сепсису и даже летальному исходу.
Прогноз и профилактика абсцесса предстательной железы
Если лечение абсцесса предстательной железы проводится своевременно, то прогноз для жизни и сохранения репродуктивной функции самый благоприятный. Трудоспособность пациент утрачивает лишь на время болезни. Являясь осложнением острого простатита, нераспознанный вовремя абсцесс простаты или его неадекватная терапия могут привести к осложнению. Самое грозное, что ожидает пациента, — это прорыв капсулы и попадание гноя в кровь, что, в свою очередь, приводит к развитию септикопиемии. Такая тенденция позволяет отнести абсцесс к смертельно опасным заболеваниям, летальность при нем составляет 6-13%. Еще одно неприятное осложнение — формирование свищей.
Чтобы исключить появление или возобновление данной болезни, необходимо заниматься профилактикой абсцесса предстательной железы.
Поскольку абсцесс предстательной железы чаще всего возникает на фоне острого простатита, то его профилактика является, прежде всего, профилактикой острого простатита. Она подразумевает физическую активность, нормальный ритм половой жизни, исключение переохлаждений, своевременное лечение урологических болезней и других очагов инфекции. При начальных симптомах абсцесса простаты нужна неотложная консультация уролога.
Причины абсцесса предстательной железы
По причине своего появления абсцесс предстательной железы может быть первичным и вторичным. Первичный абсцесс простаты является самостоятельным заболеванием. Возникает такой процесс в результате переноса бактерий от очага инфекции к простате по кровяному руслу. Происходит это, например, при хроническом тонзиллите или ангине. Подобные случаи бывают крайне редко, чаще всего встречается вторичный абсцесс предстательной железы. При этом его развитие происходит на фоне острого или хронического простатита. Способствует этому неадекватное лечение простатита или неосторожное проведение инструментальных вмешательств. Воспаление затягивается, оно приводит к застою и отеку, скоплению продуктов обмена в простате, что и вызывает ее повреждение.
Сначала в предстательной железе формируются небольшие гнойники, затем происходит их развитие, и гнойники соединяются в более крупные, а те — в один огромный. Это и есть абсцесс предстательной железы. В некоторых случаях абсцесс простаты возникает как осложнение после проведения операции на мочевом пузыре или предстательной железе. Причиной абсцесса может стать и обструкция выводных протоков предстательной железы образовавшимися камнями.
Предрасполагающими факторами для развития абсцесса предстательной железы являются ослабление иммунитета, которое вызывается переохлаждением, застойными явлениями в тазу, курением, нарушением регулярности половой жизни.
Симптомы абсцесса предстательной железы
В развитии абсцесса простаты выделяют две стадии — инфильтративную и гнойно-деструктивную. Именно в инфильтративной стадии абсцесс предстательной железы имеет более выраженные симптомы. К ним относятся: высокая температура, ознобы, потливость, тахикардия, нарушение сознания, интоксикация. Боли при абсцессе предстательной железы локализуются, как правило, с одной стороны, в зависимости от пораженной доли простаты. Боль носит резкий, пульсирующий характер и может отдавать в промежность и прямую кишку. Процесс дефекации и мочеиспускания крайне затруднен, иногда при абсцессе предстательной железы может развиться острая задержка стула и мочи, неотхождение газов.
Во второй стадии абсцесса предстательной железы наступает улучшение состояния больного: спадает температура, стихает боль. Но это вовсе не значит, что болезнь отступила, ведь абсцесс предстательной железы может прорваться в любую минуту. При вскрытии абсцесса простаты в уретру моча становится мутной, с неприятным запахом и примесью гноя. В случае вскрытия абсцесса предстательной железы в прямую кишку происходит формирование свища, а в кале появляется примесь гноя и слизи. Но даже при прорыве абсцесса полного опорожнения гнойной полости не происходит, а это значит, что возможно повторное нагноение простаты. Обычно абсцесс предстательной железы развивается очень быстро. От первых симптомов до появления гнойников проходит чуть больше недели. Поэтому важно не пропустить начало развития абсцесса предстательной железы, чтобы провести консервативное лечение на первой стадии, не допуская хирургического вмешательства.
Диагностика абсцесса предстательной железы
Диагностировать абсцесс предстательной железы можно на основе клинических проявлений, инструментальных и лабораторных исследований. При абсцессе предстательной железы в крови определяются такие признаки воспаления, как увеличение СОЭ и количества лейкоцитов, а в анализе мочи — лейкоцитурия. При абсцессе предстательной железы бактериологическое исследование мочи, а также мазка из уретры выявляет наличие патогенной микрофлоры.
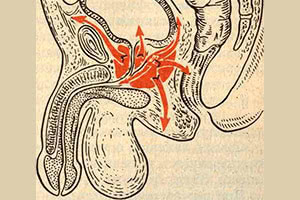
При пальпаторном обследовании предстательной железы через прямую кишку врач обнаруживает выступающее образование округлой формы и ощущает флюктуацию из-за жидкого содержимого абсцесса. Сама предстательная железа увеличена, напряжена и очень болезненна. Проводить пальцевое исследование при абсцессе предстательной железы нужно крайне осторожно, чтобы не вызвать бактериотоксический шок.
Для того чтобы диагностировать абсцесс предстательной железы и дифференцировать его с острым простатитом или пиелонефритом, назначается УЗИ. Это исследование позволяет выявить на фоне отечной увеличенной простаты очаг овальной или округлой формы. При помощи УЗИ определяют размеры гнойника, его локализацию, а также контролируют выполнение пункции абсцесса простаты. Пункцию абсцесса предстательной железы делают для того, чтобы идентифицировать возбудителя, ставшего причиной острого простатита и абсцесса предстательной железы, а также для эвакуации содержимого абсцесса.
Идентификация возбудителя в дальнейшем позволит назначить необходимую антибактериальную терапию. Несмотря на то, что данная процедура весьма полезна, выполняют ее редко, так как она очень травматична и может привести к инфицированию здоровых тканей. Если при абсцессе предстательной железы имеется подозрение на развитие свищей, то дополнительно проводится УЗИ мочевого пузыря, уретроскопия, аноскопия.
Лечение абсцесса предстательной железы
Лечение абсцесса предстательной железы зависит от стадии заболевания. В инфильтративной стадии для лечения абсцесса простаты применяют антибиотики, проводят иммуностимулирующую терапию. Для купирования острой боли производят парапростатические и пресакральные блокады, а для дезинтоксикации вводят внутривенные растворы.
Если пальпаторное исследование предстательной железы через прямую кишку или УЗИ показало сформировавшийся абсцесс, то проводятся вскрытие гнойника и дренирование. С целью профилактики повреждения уретры выполняется предварительное бужирование, то есть в мочеиспускательный канал вводится металлический буж. Чаще всего вскрытие гнойника делается в области промежности. Это позволяет широко вскрыть абсцесс предстательной железы и избежать повторного инфицирования или образования свищей. После операции пациенту назначается дезинтоксикационная и противомикробная терапия.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.

При заболевании образуется отек простаты, а в ее тканях возникают гнойные очаги. Статистические данные дают право утверждать, что острый простатит у мужчин является распространенным недугом, с возрастом риск его возникновения повышается.
Эффективность лечения острого простатита напрямую зависит от своевременности обращения пациента. Заболевание довольно быстро перетекает в хроническую форму, лечение которой длительнее и сложнее.
Формы острого простатита
Если говорить о клиническом развитии острого простатита у мужчин, существует три формы (стадии) заболевания:
- катаральная;
- фолликулярная;
- паренхиматозная.
Первым возникает катаральное воспаление, которое характеризуется расширением ацинусов, появлением реактивного отека интерстициальной ткани. Это приводит к значительному увеличению предстательной железы. Следующим этапом становится быстрое распространение воспалительных процессов на дольки и выводные протоки простаты. Речь идет, в частности, о выводных протоках простатических желез, ведущих в задний отдел мочеиспускательного канала. Воспалительные изменения касаются только слизистых оболочек. Выводные протоки утрачивают сократительную способность, они значительно сужаются или полностью закупориваются, создавая препятствия для выделения секрета простаты. Катаральная форма непосредственно связана с инфекционным возбудителем, переместившимся из заднего отдела мочеиспускательного канала. Поскольку воспалительный процесс касается и секрета простаты, он может спровоцировать появление заднего уретрита.
На протяжении фолликулярной стадии очаги воспаления доходят и распространяются по отдельным долькам или всей предстательной железе. Возникают гнойные очаги, гной проходит в мочеиспускательный канал. Увеличение простаты не прекращается, ткани претерпевают деструктивные изменения.
Во время паренхиматозной фазы острого простатита воспалительные процессы затрагивают интерстициальную ткань предстательной железы. Эта стадия возникает после проникновения инфекционного возбудителя контактным либо гематогенным путем, к примеру, после хирургического вмешательства.
Паренхиматозный простатит в начале заболевания сопровождается возникновением единичных гнойничков, которые в процессе развития объединяются, совмещаются с абсцессом предстательной железы.
Что касается фолликулярной и паренхиматозной форм, то при их развитии часто возникают воспалительные изменения в задней части мочеиспускательного канала и шейке мочевого пузыря.
Прогноз и профилактика острого простатита
В подавляющем большинстве случаев этиотропная терапия, проведенная вовремя, позволяет искоренить признаки острого простатита. Если лечение не проводить, вполне возможно возникновение абсцесса или перетекание заболевания в хроническую форму.
Под профилактикой этого заболевания принято подразумевать своевременное лечение любых инфекционных заболеваний в организме, а также выявление и лечение заболеваний, передающихся половым путем, и уретрита. Мужчине необходимо вести здоровый образ жизни, особенно уделяя внимания увеличению двигательной активности. Также развитию заболевания препятствует регулярная половая жизнь, отсутствие незащищенных случайных контактов. Неукоснительное следование правилам личной гигиены — еще одно важное требование к мужчине в любом возрасте.
Причины заболевания
Острый простатит у мужчин может возникнуть в любом возрасте. Причиной зачастую становится проникновение различных инфекционных возбудителей. Это кишечная палочка, но также могут быть стрептококки, стафилококки, грибы рода Кандида, хламидии, трихомонады. Путем проникновения чаще всего становятся выводные протоки. Также возбудитель может проникнуть в предстательную железу из мочевого пузыря, в котором проходит воспалительный процесс (к примеру, острый цистит). Также инфекция может распространиться из гнойных очагов, локализованных в непосредственной близости.
Воспалительный процесс в простате, вызванный наличием микроорганизмов, может возникнуть по различным причинам. Его риск повышают такие факторы, как:
- хирургические вмешательства в районе мочеиспускательного канала;
- незащищенные половые контакты, воспалительные заболевания мочеполовой сферы у партнера;
- применение уретрального катетера;
- камни простаты и пр.
Возникновение острого простатита может быть не связано с инфекциями. Он может возникнуть в качестве последствия сидячего образа жизни, переохлаждения, различных нарушений, приводящих к застою в области таза.
Симптомы острого простатита
Поскольку существуют различные стадии острого простатита, симптомы заболевания часто зависят от них. Но есть общие признаки, объединяющие все формы. Прежде всего, это боль, общая интоксикация, а также возникновение проблем с мочеиспускательным процессом.
Катаральная форма, как правило, сопровождается сильной болью, ощущением тяжести в области промежности, учащенным мочеиспусканием, сопровождаемым болезненными ощущениями. Во время ощупывания врач может заметить увеличение предстательной железы в размерах. Результаты анализов секрета могут показать высокий уровень лейкоцитов.
Симптомы острого простатита в фолликулярной форме выражены сильнее. Мужчина ощущает боль в промежности, отдающую в крестец или пенис. Процесс мочеиспускания сопровождается болью, моча задерживается, также часто возникают трудности с процессом дефекации. Наблюдается общее недомогание, у пациента наблюдается жар. Пальпация демонстрирует увеличенную простату, ее очертания становятся несимметричными. Может возникать очаговая боль. Анализы показывают повышение уровня лейкоцитов и наличие гнойных нитей в моче.
Паренхиматозная форма сопровождается резким повышением температуры тела, показатели могут достигать 39,5 градусов. Ярко выражены общие симптомы в виде озноба, потери аппетита, отсутствия сил. Мочеиспускание задерживается, процесс сопровождается сильными болевыми ощущениями. Также затрудняется дефекация, запоры приобретают тяжелую форму.
В таких случаях необходимо срочно начинать лечение острого простатита. Если процесс запущен, возникает высокая вероятность абсцесса предстательной железы, парапростатита, флебита парапростатического венозного сплетения. В случае, когда больной не обращается к врачу, заболевание становиться хроническим, вероятность полного выздоровления при этом снижается в разы.
Диагностика острого простатита
При обращении пациента к урологу, врач осуществляет диагностику острого простатита, выявляя, на какой стадии находится заболевание. Информацию специалист получает после проведения комплексного исследования. Методы, применяющиеся в диагностике, в этом случае заключаются в физикальном, инструментальном, лабораторном исследованиях.
Физикальное исследование заключается в изучении состояния предстательной железы со стороны прямой кишки. Таким образом, специалист получает возможность оценить размер, форму, консистенцию органа, наличие болезненных ощущений. В результате анализа выделенного секрета легко определить уменьшение количества лецитиновых зерен и повышение уровня лейкоцитов.
Проведение ощупывания железы также предусматривает сбор и передачу на исследование мочи. Об остром простатите в большинстве случаев сигнализирует повышение уровня лейкоцитов. Также назначается бакпосев мочи, ПЦР и посев крови, анализ отделяемого из уретры.
Инструментальные методы в случае с этим заболеванием представлены ультразвуковой диагностикой, осуществляемой трансректальным способом. При наличии у больного сильно выраженных болевых ощущений выбор исследования останавливается на трансабдоминальном способе.
Когда стает вопрос о проведении оперативного вмешательства, необходимым становится проведение КТ и МРТ малого таза.
Лечение острого простатита
Лечение острого простатита проводят в условиях стационара. Это объясняется двумя факторами. Во-первых, есть риск возникновения серьезных осложнений, которые могут повлиять на мужское здоровье и впоследствии сказаться на репродуктивной функции и качестве эрекции. Во-вторых, заболевание протекает сложно, сопровождается ярко выраженными симптомами и болезненными ощущениями. Лечение острого простатита начинается с медикаментозной терапии, назначения больному приема этиотропных препаратов. Самую важную роль играют антибактериальные средства, подавляющие функционирование микроорганизмов.
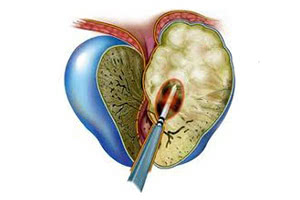
Для снижения остроты болевых ощущений, а также избавления от спазмов больному рекомендован прием спазмолитиков и анальгетиков. Иногда для облегчения состояния применяют тепловые клизмы, ректальные свечи. После преодоления острой симптоматики появляется возможность применения физиотерапии. Эти процедуры повышают микроциркуляцию, улучшают местный иммунитет, способствуют исчезновению воспаления. Среди физиотерапевтических методов лечения острого простатита наиболее эффективными являются массаж простаты, а также СВЧ-терапия и электрофорез. Особенно популярной мерой на протяжении многих лет считается массаж простаты, который позволяет устранить застойные явления, также его рекомендуют использовать регулярно в качестве профилактического средства мужчинам, достигшим сорокалетнего возраста.
В случае возникновения проблем с мочеиспускательным процессом к катетеру не прибегают, вместо этого отдается предпочтение троакарной цистостомии.
Выздоровлением принято считать регенерацию тканей предстательной железы, полное восстановление ее функций, при этом лабораторные исследования свидетельствуют о том, что инфекционные возбудители отсутствуют, а секрет простаты возвращается к его нормальному составу.
Оперативное вмешательство не является широко применяемым методом лечения при простатите. Оно не всегда приносит эффект. Положительную динамику хирургическое решение приносит менее чем в половине случаев. Наиболее частым побочным эффектом операции является эректильная дисфункция, нередко встречается и ретроградная эякуляция, при которой в процессе семяизвержения сперма попадает в мочевой пузырь, также иногда происходит сужение мочеточника. Хирургический метод не дает гарантии от возникновения рецидива. Поэтому к оперативному вмешательству прибегают только в определенных случаях, таких как:
- возникновение абсцесса простаты, который в обязательном порядке нужно вскрывать и очищать;
- отсутствие результата лечения консервативными способами в виде лекарственных средств, народной медицины, физиотерапевтических процедур;
- развитие серьезных осложнений;
- наличие очага воспаления в области малого таза;
- образование парапроктита (гнойного абсцесса в клетках, локализованных вокруг прямой кишки);
- наличие крови в моче;
- задержка мочеиспускательного процесса и прекращение мочеиспускания (анурия);
- наличие камней в мочевом пузыре, почках, причиной возникновения которых стал простатит;
- подозрение на наличие злокачественной опухоли.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:

