Сепсис всего организма на фоне гнойного холангита
Обновлено: 15.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Абсцесс: причины появления, симптомы, диагностика и способы лечения.
Определение
Абсцесс - это ограниченное скопление гноя, окруженное оболочкой (пиогенной капсулой).
Причины появления абсцессов
Абсцессы могут быть асептическими и септическими. Асептические абсцессы развиваются после подкожного введения некоторых раздражающих химических веществ (скипидара, керосина, хлоралгидрата, хлористого кальция), которые вызывают некроз тканей. При этом некротизированные ткани растворяются лейкоцитами с образованием гноя, не содержащего микробов. Септические абсцессы чаще всего формируются в результате внедрения в ткани микроорганизмов (стафилококков, стрептококков, кишечной палочки, синегнойной палочки и т.д.), вызывающих гнойное воспаление.
Инфекционные агенты (бактерии, грибы) могут проникать в организм экзогенно через поврежденный эпителий кожи или слизистые оболочки (входные ворота) или эндогенно (из очага инфекции в самом организме).
Открытые повреждения кожи, инородные тела, медицинские манипуляции (инъекции, блокады, пункции), гематомы, серомы, а также гнойно-воспалительные процессы в организме (сепсис, гнойный лимфаденит, гнойный лимфангит, гнойный тромбофлебит, фурункул, карбункул и др.) могут приводить к развитию абсцесса.
На месте внедрения инфекции и воспаления ткани отмирают, и формируется гнойная полость, вокруг которой на границе со здоровой тканью начинает образовываться пиогенная капсула. Эта капсула служит своеобразным биологическим барьером, препятствующим распространению инфекции по организму. Чем дольше существует абсцесс, тем толще становится пиогенная капсула.
По распространенности самым частым считается абсцесс кожи, подкожной жировой клетчатки и мышечной ткани, хотя возникнуть он может в любом органе и ткани.
При прогрессировании гнойного процесса повышается риск разрыва пиогенной капсулы, в результате чего инфекционный процесс распространяется за ее пределы.
Классификация абсцессов
По причине возникновения:
а) стафилококковые;
б) стрептококковые;
в) пневмококковые;
г) колибациллярные;
д) гонококковые;
е) анаэробные неспорообразующие;
ж) клостридиальные анаэробные;
з) смешанные;
и) грибковые и др.
По происхождению и путям проникновения инфекции:
- метастатические (гематогенные) абсцессы, возникающие из отдаленных гнойных очагов;
- контактные абсцессы, происходящие из близлежащих очагов воспаления;
- травматические абсцессы, являющиеся следствием открытых и проникающих повреждений;
- криптогенные абсцессы, происхождение которых и пути проникновения инфекции установить не представляется возможным.
- поверхностные (поражение кожи и подкожной клетчатки);
- глубокие (в органах и тканях):
- острые абсцессы;
- хронические абсцессы.
Симптомы абсцессов
В начальной стадии формирования поверхностного абсцесса определяется отграниченная болезненная припухлость, горячая на ощупь. Через 3-4 дня в центре появляется размягчение, кожа в центре инфильтрата становится более тонкой и темной, а границы абсцесса - более четкими. На 4-7 сутки абсцесс вскрывается и из него выходит гнойное содержимое. При этом болезненность воспаленного участка уменьшается.
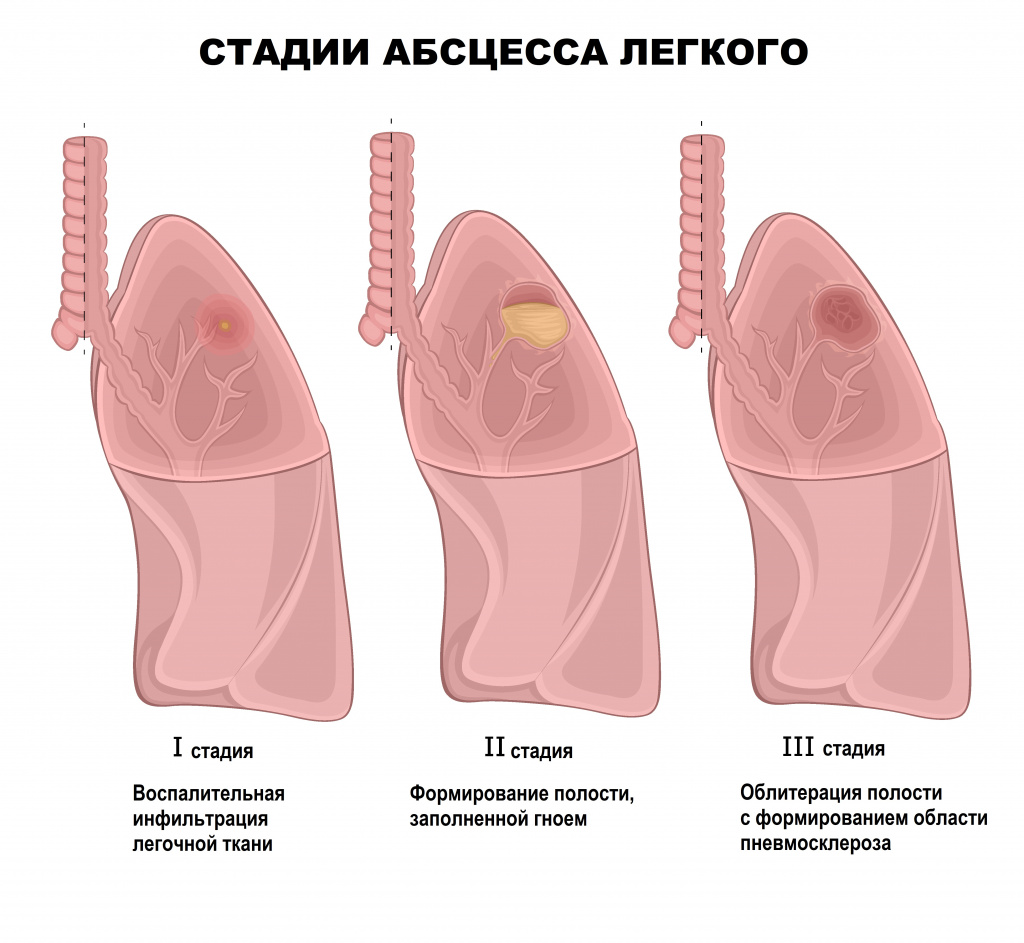
Абсцесс печени чаще всего возникает в результате распространения инфекции по сосудистому руслу из воспалительных очагов других органов или тканей брюшной полости (аппендицит, холангит, язвенный колит). Абсцессы могут быть одиночными или множественными. Для заболевания характерна высокая температура, озноб, боль и тяжесть в области печени, увеличение ее размеров.
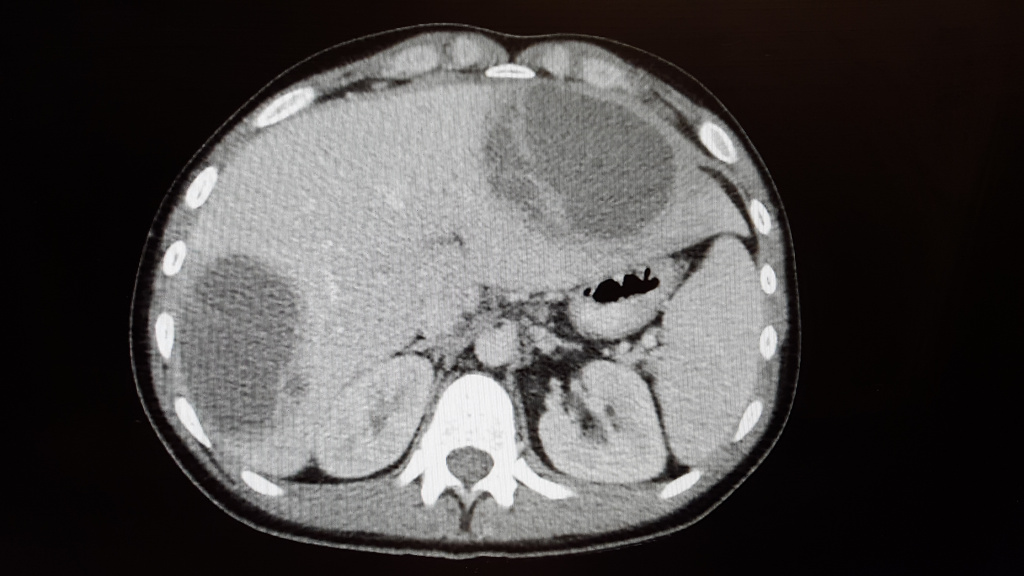
Абсцесс в печени
Абсцесс головного мозга может сформироваться в результате проникновения инфекции из среднего или внутреннего уха, придаточных пазух носа, из гнойных очагов мягких тканей головы. Абсцессы могут быть одиночными или множественными. Заболевание начинается с интоксикации, симптомов повышения внутричерепного давления (головной боли, тошноты и рвоты, сонливости, недомогания, нарушения памяти, расстройства внимания, нарушения зрения). Затем присоединяются общемозговые (головокружение, психомоторное возбуждение, галлюцинации) и очаговые симптомы (неврологические симптомы, свойственные местному поражению определенных структур центральной или периферической нервной системы).
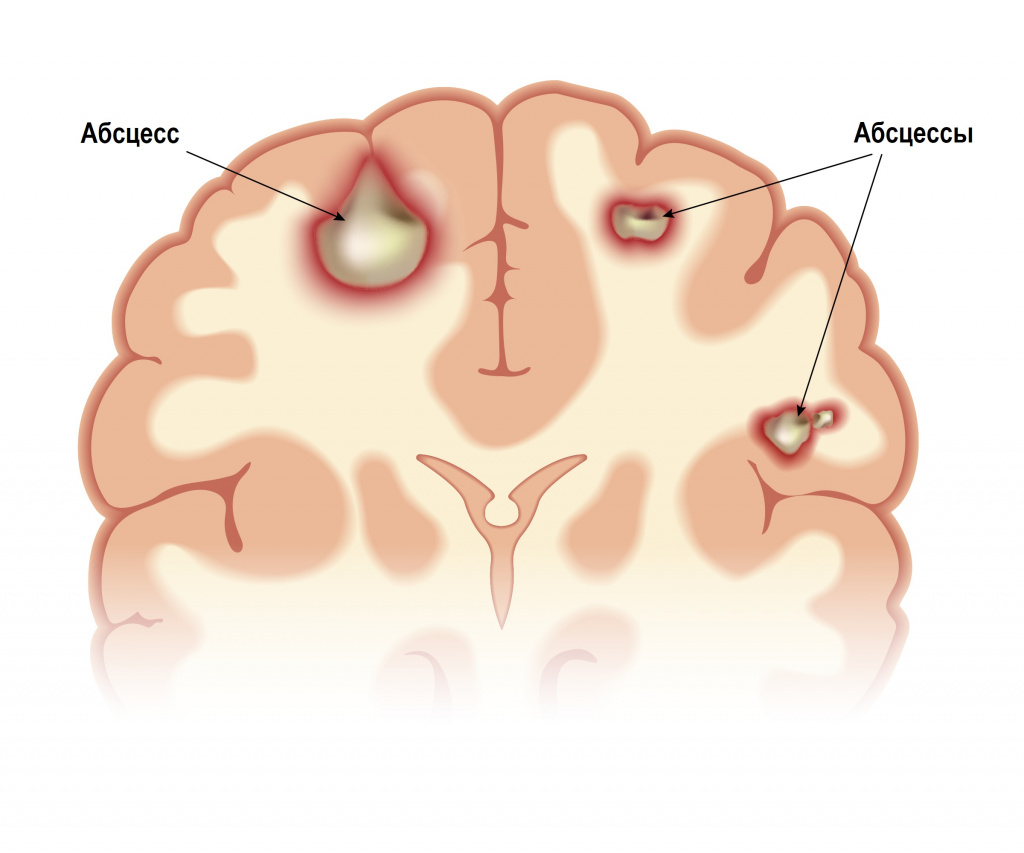
Внутримозговой абсцесс
Абсцессы брюшной полости встречаются в 30-35% у больных гнойным перитонитом. Обычно они располагаются в отлогих областях живота: подпеченочном, поддиафрагмальном пространстве, в подвздошных ямках и т.п. Клинике формирования абсцесса соответствует ухудшение состояния после небольшого светлого промежутка на фоне воспалительного заболевания брюшной полости (аппендицита, холецистита), наблюдается усиление интоксикации и боль в животе.
Внутрикостный абсцесс Броди – это отграниченный некроз губчатого вещества кости с преследующим расплавлением и образованием полости. Локализуется обычно в проксимальном отделе большеберцовой кости. Заболевание начинается с чувствительности к надавливанию. Нередко очаги ничем не проявляются, и боль носит эпизодический характер. Повышение температуры, озноб и другие симптомы интоксикации, как правило, отсутствуют, процесс может длиться годами.
Диагностика абсцессов
Диагностика поверхностного абсцесса не представляет трудностей. Диагноз устанавливается по совокупности жалоб и осмотра. Диагностика глубоких абсцессов может быть основана на результатах дополнительных лабораторных и инструментальных методов исследования.
-
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов) покажет присутствие в организме воспалительного процесса.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Гнойный холангит – это острое гнойное воспаление желчевыводящих путей, развивающееся вследствие нарушения или полной блокировки оттока желчи. Заболевание имеет характерную клиническую картину: стремительно нарастающая желтуха на фоне гипертермии с ознобами и боли в правом подреберье. При отсутствии декомпрессии быстро развивается билиарный сепсис с нарушением гемодинамики, сознания, работы почек и других органов. Диагностика основана на визуализации механического препятствия при УЗИ или КТ органов брюшной полости. Лечение хирургическое (декомпрессия желчных путей с устранением обструкции) в сочетании с антибиотикотерапией, коррекцией гемодинамики и других нарушений.
Общие сведения
Гнойный холангит является тяжелой хирургической патологией, которая без отсутствия адекватного лечения в 100% случаев приводит к летальному исходу. Считается, что 40-60% всех пациентов с нарушенной проходимостью желчевыводящих путей имеют гнойное воспаление протоковой системы. Морфологической основой острого процесса является наличие конкрементов в холедохе – наиболее частое осложнение желчнокаменной болезни.
Несмотря на постоянное совершенствование диагностических и лечебных методик, гнойный холангит остается острой проблемой, поскольку часто приводит к билиарному сепсису. Особенно тяжело заболевание протекает у пациентов старших возрастных групп, при наличии тяжелой сопутствующей патологии, которая препятствует эффективному хирургическому устранению причины заболевания.
Причины
Основной причиной развития острого гнойного холангита является перекрытие желчных протоков конкрементами (обтурация). К другим факторам, которые нарушают отток желчи и способствуют воспалительному процессу, относятся посттравматические сужения протоков, опухоли области большого дуоденального сосочка, фиброзные изменения, паразитарная инвазия. В условиях нарушения оттока желчи (или полного его прекращения) в желчевыводящих путях происходит активный рост бактериальной кишечной флоры. В небольшом количестве микроорганизмы содержатся в желчи, попадая туда при дуоденобилиарном рефлюксе либо гематогенно из тонкой кишки.
В норме данная флора поддерживает тонус иммунной системы, вызывая реагирование лимфоидных узлов кишечника и купферовских клеток печени. Микроорганизмы улавливаются ретикулоэндотелиальной системой, частично поступают в желчные пути, но при нормальном оттоке желчи инфицирование не развивается. В условиях нарушенного оттока, а тем более при полной обтурации, количество бактерий в желчи приравнивается к таковому в содержимом кишечника. Наиболее часто гнойный холангит вызывает грамотрицательная флора, реже – стафилококки, стрептококки, псевдомонады.
Важным патогенетическим механизмом развития гнойного холангита является бактериемия. Причина попадания микроорганизмов в кровяное русло - повышение давления внутри протокового аппарата печени, при котором нарушается сопротивление желчных протоков и их содержимое попадает в собирательные вены. В крови монобактериальная флора встречается намного чаще, чем полибактериальная; в большинстве случаев определяется кишечная палочка или клебсиелла.
Попадание микроорганизмов в системный кровоток приводит к выраженным гемодинамическим нарушениям – развивается билиарный септический шок. Причиной клинической картины сепсиса также является эндотоксемия. Эндотоксины бактерий обладают пирогенным действием, активируют систему свертывания крови и внутрисосудистое тромбообразование, гуморальный иммунный ответ, нарушают работу почек. Большая роль в развитии токсемии отводится нарушению механизмов местного кишечного и общего иммунитета.
Симптомы гнойного холангита
Патология имеет характерную клиническую картину. Заболевание всегда начинается остро, симптоматика развивается бурно. Основные признаки острого гнойного холангита объединены в триаду Шарко: гипертермия, боль в области правого подреберья и желтуха. Пациента беспокоит выраженная слабость, озноб. Всегда наблюдается билиарный сепсис - в абдоминальной хирургии и гастроэнтерологии этот термин применяется для описания крайне тяжелого состояния пациента при данном заболевании.
При острой обструкции желчевыводящих путей сепсис развивается быстро, в течение нескольких часов; может возникать молниеносно с формированием множественных абсцессов печени и полиорганной недостаточности. По сути, острый гнойный холангит и билиарный сепсис являются морфологическими субстратами одного и того же патологического процесса, но изменения во внутрипеченочных протоках – это местные проявления, а сепсис – генерализованное воспаление, ответ организма на инфекционный процесс. Основными симптомами билиарного сепсиса являются артериальная гипотония, нарушение сознания, олигурия.
Диагностика
Диагностическое обследование начинается с детальной оценки жалоб пациента и анамнеза. В пользу диагноза гнойного холангита могут свидетельствовать данные о перенесенных диагностических или лечебных эндоскопических вмешательствах в билиодуоденальной области, операциях на желчных путях. Консультация абдоминального хирурга позволяет с большой вероятностью определиться в предварительном диагнозе, поскольку симптоматика достаточно характерна: стремительное нарастание болевого синдрома, желтухи, повышение температуры тела.
При сочетании этих симптомов с тахикардией, тахипноэ, артериальной гипотензией идет речь о развитии билиарного сепсиса. Его критериями являются густой гной в желчевыводящих путях, подтвержденная бактериологическим исследованием бактериемия, отсутствие ответа организма на введение 0,5 л физиологического раствора хлорида натрия внутривенно. Лабораторные методы позволяют выявить симптомы острого воспаления. В общем анализе крови отмечается нейтрофильный лейкоцитоз, ускорение СОЭ, в печеночных пробах – гипербилирубинемия, повышение уровня холестерина, гиперфосфатемия. В случае остро развившейся обструкции холедоха возможно повышение активности трансаминаз.
Высокой информативностью обладает УЗИ органов брюшной полости, которое позволяет выявить причину гнойного холангита и визуализировать механическую преграду, признаки внутрипеченочной гипертензии (расширение желчных ходов выше уровня механического препятствия), а при формировании абсцессов печени – характерные изменения паренхимы. Для уточнения данных применяется КТ печени. Обязательным методом обследования является эзофагогастродуоденоскопия – на фоне изменений слизистой двенадцатиперстной кишки обнаруживается папиллит, а также отсутствие желчи в просвете ДПК. Возможна визуализация конкремента в большом дуоденальном сосочке, рубцовых изменений.
В случае, когда вышеописанные методы не дают полной информации, проводится ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), при невозможности ее осуществления – чрескожная чреспеченочная холангиография. В ходе данных исследований обязательно получают содержимое желчевыводящих путей для бактериологического исследования (выявляется возбудитель и его чувствительность к антибиотикам), визуально оценивается желчь: наличие в ней гноя подтверждает диагноз гнойного холангита.
Лечение гнойного холангита
Заболевание требует немедленного оказания адекватной помощи, причем в случае развившегося билиарного сепсиса только медикаментозного лечения недостаточно, обязательно проведение экстренной декомпрессии желчных путей. Несмотря на постоянное совершенствование хирургических методов, реанимационной помощи, классические полостные операции высокотравматичны для пациентов, очень часто сопровождаются осложнениями, имеют высокую летальность, особенно при наличии тяжелых сопутствующих заболеваний.
Поэтому в настоящее время предпочтение отдается малоинвазивным вмешательствам (эндоскопической папиллосфинктеротомии, чрескожной чреспеченочной холангиостомии, механической литотрипсии и другим). Выбор метода декомпрессии определяется индивидуально для каждого пациента и зависит от степени нарушения оттока желчи, уровня расположения механического препятствия. Если причиной гнойного холангита являются рубцовые изменения, адекватная декомпрессия обеспечивается установкой эндопротеза в холедохе.
Эндоскопическая папиллосфинктеротомия является методом выбора при калькулезно-воспалительной этиологии заболевания и полностью ликвидирует стаз желчи и механическую желтуху. Чрескожная чреспеченочная холангиостомия рассматривается как метод предоперационной подготовки, обеспечивает отведение желчи до хирургического устранения препятствия. При тяжелой сопутствующей патологии наружное дренирование холедоха может быть окончательным методом лечения. После экстренной декомпрессии может быть проведено радикальное лечение: холангиодуоденостомия, холецистэктомия. Если гнойный холангит вызван рубцовым сужением билиодигестивного анастомоза, производится его реканализация.
После экстренной декомпрессии решающая роль в лечении принадлежит адекватной антибиотикотерапии. Сложности антибактериального лечения гнойного холангита заключаются в том, что определение возбудителя является длительным процессом, а после наружного дренирования состав флоры может существенно меняться. Эмпирически антибиотики назначаются с первого дня заболевания для предупреждения бактериемии и сепсиса еще до получения результатов бактериологического исследования: на начальных этапах предпочтительно применение цефалоспоринов и уреидопенициллинов в сочетании с метронидазолом.
Поскольку одним из тяжелейших проявлений болезни является эндотоксемия, важным патогенетическим методом лечения считается детоксикация. Специфическим эндотоксин-связывающим антибиотиком является полимиксин В; высокой эффективностью обладает лактулоза, снижающая плазменную концентрацию липополисахарида.
С детоксикационной целью применяется плазмаферез, позволяющий удалить из плазмы эндотоксины, циркулирующие иммунные комплексы, цитокины. Используется энтеросорбция – сорбенты удаляют токсины из просвета желудочно-кишечного тракта, препятствуя их попаданию в портальный кровоток. Проводится коррекция гемодинамических и респираторных нарушений, иммунокоррекция, нутритивная поддержка.
Прогноз и профилактика
Гнойный холангит – тяжелая хирургическая патология, прогноз при которой определяется как степенью перекрытия желчевыводящих путей, так и своевременностью оказания специализированной помощи – декомпрессии и антибиотикотерапии. Летальность при данном заболевании очень высокая, часто развивается билиарный сепсис, эндотоксический шок, ДВС-синдром и полиорганная недостаточность. Однако совершенствование хирургической техники, своевременное эндоскопическое лечение желчнокаменной болезни, как метод профилактики, позволяют избежать тяжелых осложнений.
Пациенты с имеющимися в анамнезе эпизодами механической желтухи, а также после оперативного лечения гнойного холангита обязательно должны постоянно наблюдаться у гастроэнтеролога, регулярно проходить плановое обследование на предмет наличия конкрементов и рубцовых стриктур желчевыводящих путей, соблюдать все рекомендации врача по амбулаторному лечению и диете.
Что такое холецистит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический холецистит — это воспаление желчного пузыря, длящееся более полугода и характеризующееся изменением свойств желчи, дисфункцией желчных протоков и образованием конкрементов (камней). [1]
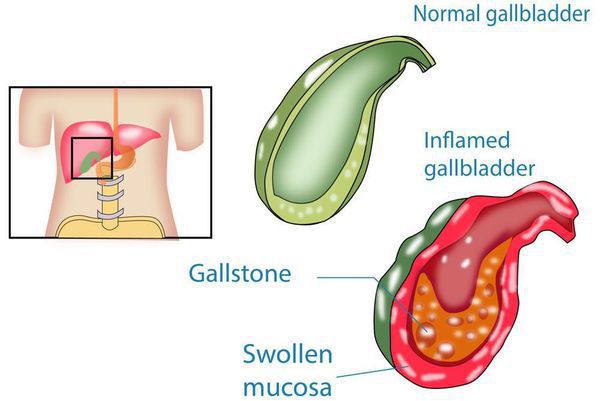
Формирование нерастворимых образований в системе выведения желчи является длительным процессом. Оно чаще протекает у женщин. Это связывают с определёнными особенностями желчных кислот, а также обмена холестерина, которые взаимосвязаны с женскими половыми гормонами — эстрогенами и прогестероном.
Существует несколько этиопатологических факторов, при которых повышается риск развития желчнокаменной болезни. К ним относятся:
- пол — как уже отмечалось, чаще возникает у женщин;
- генетическая предрасположенность — появляются особенности метаболизма соединений, которые являются структурной основой камней;
- систематическое нарушение диеты;
- хронический процесс воспаления, протекающий в желчном пузыре и протоках;
- нарушение процесса выхода желчи на фоне развития дискинезии структур и путей. [2]
Главными причинами хронического холецистита нужно считать:
- длительно существующее нарушение диеты (более шести месяцев), тонуса сфинктеров желчевыводящих путей и физико-химических свойств желчи с образованием конкрементов (в 90% случаев);
- инфицирование желчи и/или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими);
- наличие в анамнезе двух и более приступов острого холецистита (боли в правом подреберье, нарушение пищеварения, повышение температуры тела и другие симптомы), неоднократно купированные консервативной терапией.
Кроме того, причиной хронического холецистита могут быть токсины и генерализованные аллергические реакции. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического холецистита
Главенствующим синдромом по праву нужно назвать болевой. Пациент чаще всего чувствует боль в области правого подреберья (иногда в эпигастрии — области желудка). Она может быть как незначительной тянущей, так и сильной с чувством жжения и распирания. Те же ощущения могут локализоваться в области надплечья и/или во всей верхней конечности справа, правой половине шеи и нижней челюсти. Обострение может длиться от 20 минут до 5-6 часов. Боль появляется не сама по себе, а после воздействия вышеописанных провоцирующих факторов.
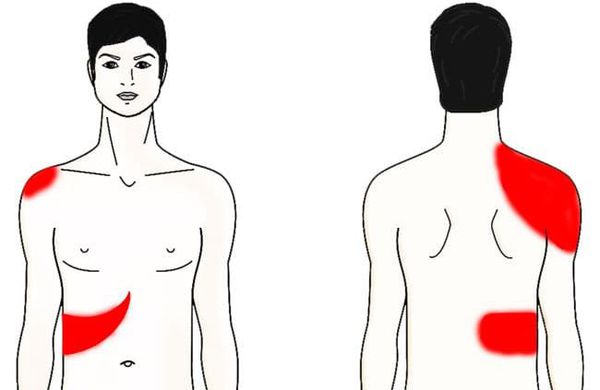
Следующим немаловажным синдромом является диспепсический — нарушение пищеварения. К наиболее частым проявлениям последнего стоит отнести диарею (частый жидкий стул), тошноту, рвоту с примесью желчи, нарушение (снижение) аппетита, вздутие живота.
Интоксикационный синдром характеризуется резким и значительным повышением температуры тела (до 39-40 о С), ознобом, потливостью и выраженной слабостью.
Вегетативная дисфункция также может сопутствовать обострению хронического холецистита, проявляясь эмоциональной нестабильностью, приступами сердцебиения, лабильностью артериального давления, раздражительностью и т.д.
У 10-20% пациентов с некалькулёзным (бескаменным) хроническим холециститом симптоматика может сильно варьировать и проявляться следующими признаками:
- боли в области сердца;
- нарушение сердечного ритма;
- затруднение глотания;
- боли по ходу всего пищевода и/или по всей области живота с метеоризмом и/или запорами.
Если говорить об обострении калькулёзного хронического холецистита, то следует отметить желтушный синдром:
- желтушность кожных покровов;
- иктеричность склер;
- потемнение мочи;
- обесцвечивание кала.
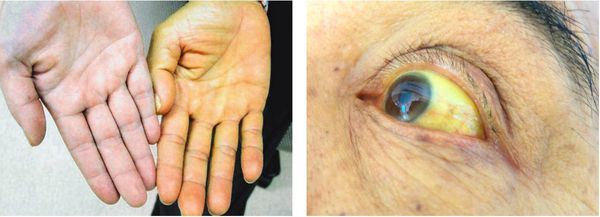
Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре — так называемая "механическая желтуха". [5]
Патогенез хронического холецистита
Развитие хронического холецистита начинается задолго до появления первых симптомов. Этиологические факторы воздействуют комплексно и длительно. Главным, как говорилось выше, является неправильное питание. Именно оно способствует формированию холестероза желчного пузыря (появлению холестериновых полосок/бляшек в его стенке), которые впоследствии перерастают в полипы и/или конкременты.
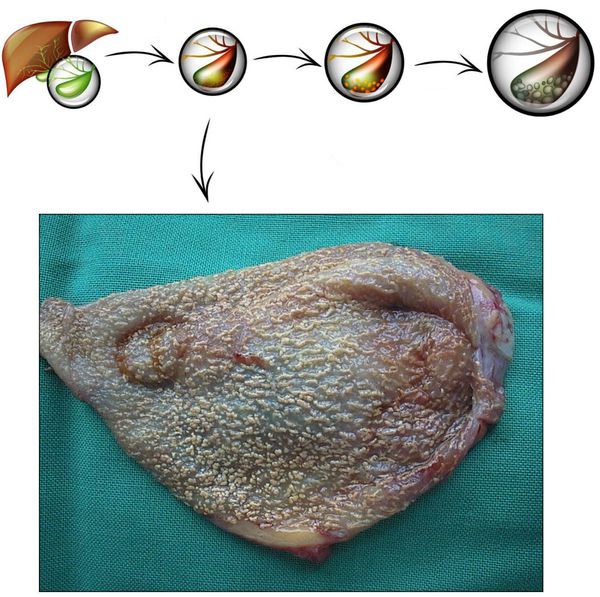
После этого и параллельно этому происходит нарушение тонуса стенки желчного пузыря и дисфункция сфинктерного аппарата желчевыводящих путей, по причине чего желчь застаивается, чем усугубляется формирование камней и диспепсия.
Симптомы хронического холецистита начинают проявляться при чрезмерном повреждении стенки желчного пузыря камнями (или обтурации желчных протоков конкрементами) и инфицировании желчи. Параллельно происходит изменение физико-химических свойств и биохимического состава желчи (дисхолии и дискринии), а также снижается внешнесекреторная функция печени вследствие угнетения активности клеток печени, что также усугубляет уже сформированные дисхолию и дискринию. [6]
Пути попадания патогенной флоры в желчный пузырь:
- энтерогенный — из кишечника при нарушениях моторики сфинктера Одди и повышении внутрикишечного давления (кишечная непроходимость);
- гематогенный — через кровь при хронических инфекционных (гнойных) заболеваниях различных органов и систем;
- лимфогенный — через лимфатические сосуды, по путям оттока лимфы от органов брюшной полости.
Классификация и стадии развития хронического холецистита
В Международной классификации болезней (МКБ-10) хронический холецистит кодируется как К81.1.
Главенствующим признаком, которым можно охарактеризовать и классифицировать хронический холецистит, конечно же, является наличие или отсутствие конкрементов (камней) в желчном пузыре. В связи с этим выделяют:
- калькулёзный холецистит;
- некалькулёзный (бескаменный) холецистит (здесь преобладают воспалительные явления и/или моторно-тонические расстройства желчного пузыря и его протоков).
Как уже отмечалось ранее, 85-95% людей (чаще всего женщины 40-60 лет), страдающих хроническим холециститом, имеют камни в жёлчном пузыре (т.е. больны хроническим калькулёзным холециститом). Образование конкрементов может быть либо первичным (при изменении физико-химических свойств желчи), либо вторичным (после первичного инфицирования желчи и развития воспаления). [5] [6]
Если говорить о причинном факторе воспалительного процесса, нужно выделить следующие формы заболевания (по частоте встречаемости):
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- иммуногенный (немикробный);
- ферментативный;
- неясного происхождения (идиопатический).
Течение воспалительного процесса также бывает неодинаковым и зависит от многих факторов, включая индивидуальные особенности каждого организма. В связи с этим выделяют четыре типа хронического холецистита:
- редко рецидивирующий (один приступ в год или реже);
- часто рецидивирующий (более двух приступов в год);
- монотонный (латентный, субклинический);
- атипичный (не входящий ни в одну из вышеописанных категорий).
Фазы воспаления значительно разнятся между собой, каждый пациент это может почувствовать на себе:
- обострение (яркая клиническая картина, выраженность всех симптомов);
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
Тяжесть течения основного заболевания и каждого из обострений тоже может варьироваться:
- лёгкая форма;
- средняя форма;
- тяжёлая форма;
- с осложнениями и без.
Осложнения хронического холецистита
Холецистит хронической формы развивается длительное время и его обострение происходит "не на ровном месте". Что же способствует этому обострению? В первую очередь неправильное питание: чрезмерное употребление жирной, жареной, солёной пищи, алкоголя и, как ни странно, даже голод приводят к застою и повышенной вероятности инфицирования желчи. Именно эти факторы являются главной причиной обострения и развития осложнений. Также к причинам обострения можно отнести пожилой возраст, хронические заболевания ЖКТ, дисфункцию желчных путей, хронический стресс, наличие камней в желчном пузыре и даже генетическую предрасположенность.
Однако обострение хронического холецистита (имеется ввиду желчная колика) является лишь звеном в развитии таких грозных осложнений, как:
- холедохолитиаз — закупорка конкрементом общего желчного протока, образованного соединением пузырного и общего печёночного желчных протоков, с формированием механической желтухи;
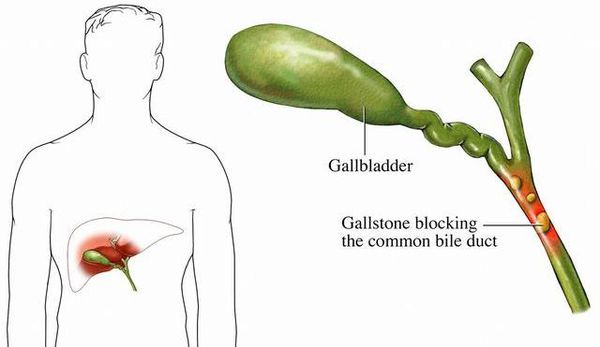
- деструкция стенки желчного пузыря с угрозой перфорации (вследствие повреждения желчного пузыря камнями и/или пролежнями от последних);
- холецистопанкреатит — формирование воспаления не только в желчном пузыре, но и в поджелудочной железе вследствие нарушения тонуса сфинктера Одди и/или закупоркой его камнем и невозможностью поступления панкреатического и желчного соков в двенадцатиперстную кишку;
- холангит — воспаление общего желчного протока с расширением последнего и возможным развитием гнойного процесса;
- водянка желчного пузыря (при длительно существующем заболевании в латентной форме, с редкими рецидивами лёгкой/стёртой формы и сохранении окклюзии пузырного протока);
- пузырно-кишечные свищи — формирование соустья между желчным пузырём и кишечником по причине длительно существующего воспаления в первом и прилегании этих органов друг к другу;
- абсцесс печени и подпечёночного пространства;
- рак желчного пузыря. [8]
Диагностика хронического холецистита
В связи с большим количеством возможных грозных осложнений хронического холецистита очень важно как можно раньше распознать болезнь самому и подтвердить в медицинском учреждении наличие данного заболевания.
Обследование начинается с осмотра пациента врачом-хирургом: обращается внимание на наличие желтушности кожных покровов, иктеричность склер, вынужденное положение больного в связи с выраженным болевым и интоксикационным синдромами и т.д.). Затем осмотр продолжается опросом пациента и пальпацией брюшной стенки: уточняются данные о соблюдении диеты, особенности и локализация болевого синдрома, определяются симптомы Мерфи, Мюсси и Шоффара (болезненные ощущения при определённых способах "прощупывания"), характерные для воспаления желчного пузыря.
В общем анализе крови можно проследить признаки неспецифического воспаления: увеличенная скорость оседания эритроцитов (СОЭ) и увеличенное количество лейкоцитов (лейкоцитоз) со сдвигом формулы влево.
Биохимический анализ крови может выявить повышение активности ферментов печени, а именно АЛаТ, АСаТ, ГГТП и щелочной фосфатазы.
Более подробную информацию для постановки диагноза хронического холецистита можно получить, конечно же, с помощью визуализирующих методик:
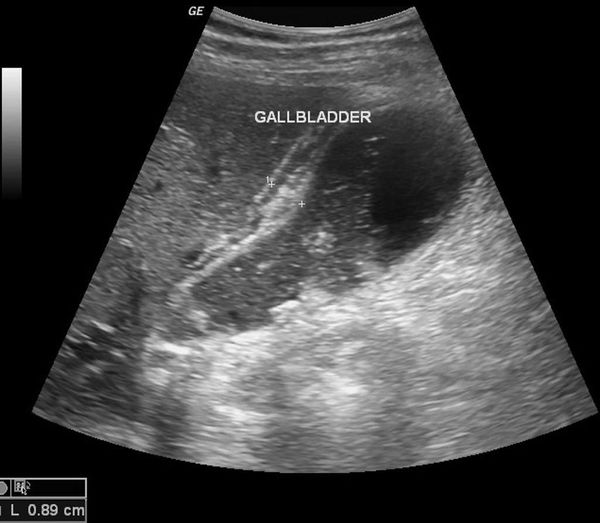
1. УЗИ органов брюшной полости (гепатобилиарной зоны) — определяется размер желчного пузыря, толщина его стенки, наличие деформации и конкрементов в просвете, расширенные внутри- и внепечёночные желчные протоки, различные нарушения моторики.
2. Холецистография и холеграфия — рентгенконтрастные исследования желчного пузыря и его протоков. За 12-16 часов до обследования пациент принимает контрастное вещество перорально (обычно накануне вечером). Выполняется несколько снимков в разных проекциях, после чего обследуемый получает желчегонный завтрак (яичные желтки и сливочное масло), и спустя 20 минут также выполняется несколько снимков. Производятся эти исследования с целью определения положения, формы, величины и смещаемости желчного пузыря, способности концентрации и выталкивания желчи (моторики).
3. Дуоденальное зондирование проводится с целью взятия пробы желчи, определения флоры и её чувствительности к антибиотикам для адекватного лечения. [9]
Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
Операция при холецистите
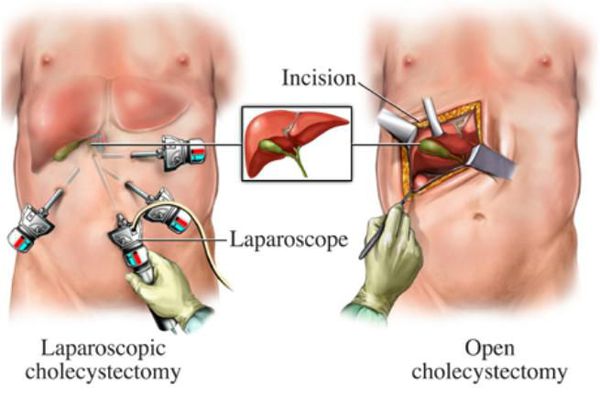
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией "по жизненным показаниям". В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через "проколы" — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки.
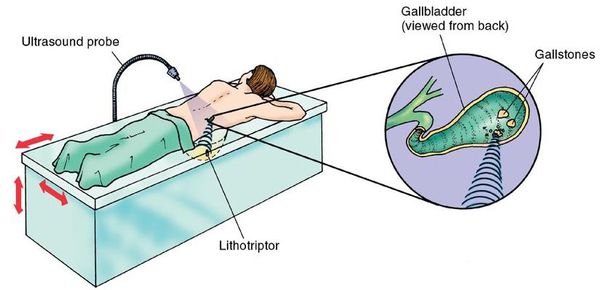
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты. [10]
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Прогноз. Профилактика
Нарушение диеты в повседневной жизни встречается сплошь и рядом, поэтому формирование конкрементов в желчном пузыре не является чем-то удивительным. Вероятность проявления симптомов и осложнений от образования камней в желчном пузыре на самом деле низкая. Очень часто камни в желчном пузыре обнаруживаются при обследовании пациентов с другими патологиями ЖКТ и других органов и систем.
Практически все пациенты, перенёсшие удаление желчного пузыря, больше никогда не испытывают симптомов, если только последние не были вызваны исключительно камнями в желчном пузыре.
Профилактические мероприятия не могут дать 100% гарантию предотвращения развития болезни, но значительно снизят риски её возникновения. Первично, конечно же, необходимо пропагандирование здорового образа жизни:
- соблюдение диеты;
- отказ от пристрастия к перееданию, жирной, острой и жареной пищи;
- ограничение или полный отказ от алкоголя;
- регулярные занятия физической культурой.
Нужно стремиться максимально избегать стрессов, недосыпаний, длительных и частых периодов голода.
Для профилактики обострений уже поставленного диагноза хронического холецистита необходимо:
- строжайшее соблюдение диеты и правил дробного питания;
- избегание гиподинамии, стрессов и тяжёлой физической нагрузки;
- два раза в год наблюдения у хирурга;
- не избегать санаторно-курортного лечения. [11]
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
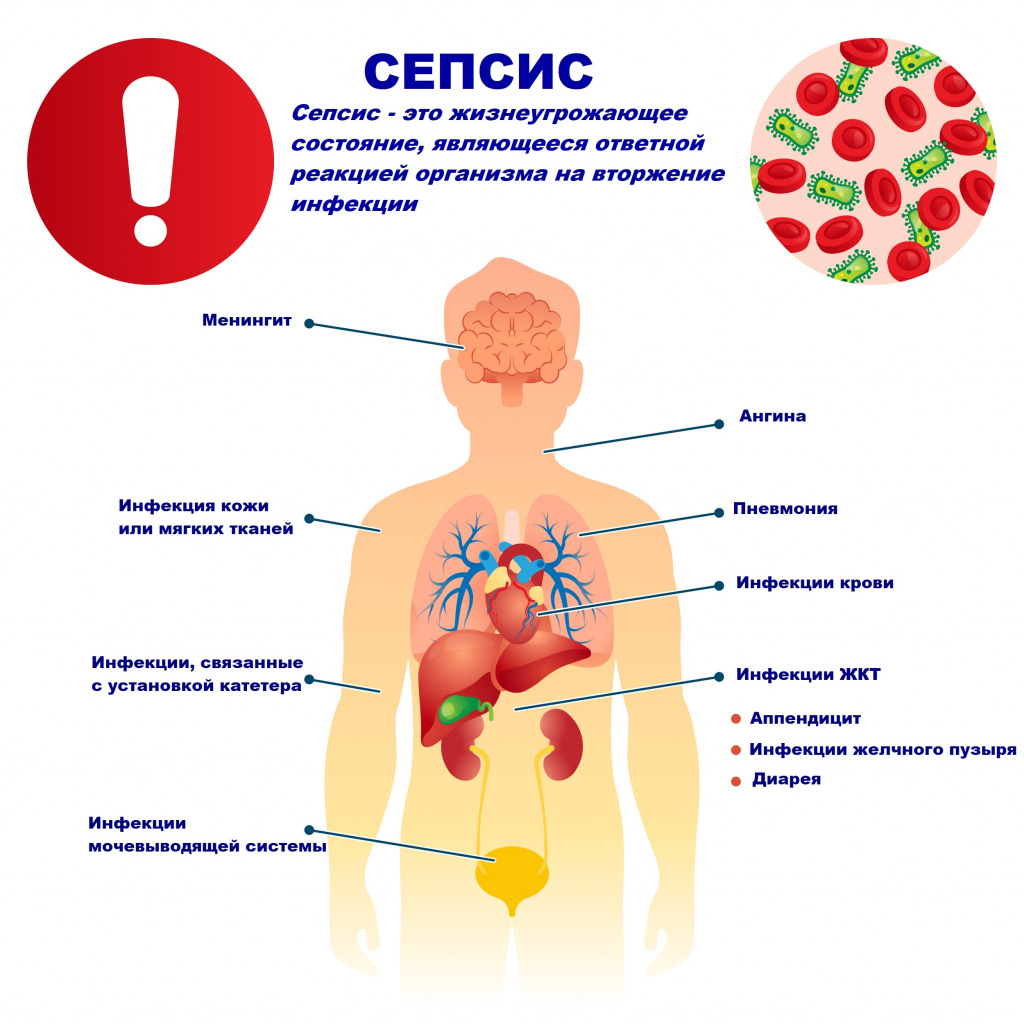
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

