Сергеев а ю системная терапия онихомикозов
Обновлено: 24.04.2024
Экономический аспект в терапии онихомикозов играет важную роль. Подчеркивается необходимость ранней диагностики и раннего начала терапии, когда процесс можно купировать наружной терапией с минимальными материальными потерями и отсутствием возможных лекарс
Economic aspect plays an important role in onichomycosis therapy. The authors emphasize the necessity of early diagnostics and early beginning of the therapy, when the process can be relieved with external therapy with minimum material losses and absence of potential drug interactions.
Необходимость своевременного выявления, лечения и профилактики онихомикозов, обусловленных дерматофитами, как наиболее массовой контагиозной грибковой инфекции человека уже не оспаривается в настоящее время [1]. Рост информированности населения по данной проблеме отражается на увеличении обращаемости населения с данной патологией ногтей и в свою очередь приводит к росту заболеваемости онихомикозом [2]. Самодиагностика, к сожалению, является основным фактором, приводящим человека на микологический прием специализированного учреждения. И действительно, клинически заподозрить онихомикоз не сложно не только медицинскому работнику, но и человеку, не связанному с медициной, так как любая деформация ногтевой пластины без видимой причины (например, травмой) будет подозрительной в первую очередь именно на грибковую инфекцию. То есть любое изменение ногтя — это повод обращения к дерматовенерологу, потому что не менее 50% таких изменений будут иметь грибковую этиологию, а остальные будут требовать диагностического поиска, осуществляемого в любом случае опять-таки дерматовенерологом [3].
Возникает вопрос: почему при очевидной простоте клинической диагностики онихомикоза или подозрении на него типичный портрет пациента на микологическом приеме в муниципальном учреждении здравоохранения все-таки чаще представлен запущенными формами заболевания? Портрет среднестатистического больного представлен по нашим данным: поражение 4–5 пальцев обычно стопы, при этом максимально пораженная ногтевая пластина (обычно первый палец стопы) будет изменена более чем на половину, а подногтевой гиперкератоз максимально пораженной пластины будет составлять около 2 мм [4]. Такая клиническая картина требует длительной, преимущественно комбинированной терапии, что отражается и на стоимости лечения. Факторы, которые приводят к такой ситуации, имеют многосторонний характер:
- Собственно, микоз ногтей субъективно асимптоматическое или малосимптомное вялотекущее заболевание, не приводящее к угрожающим для жизни состояниям, поражающее преимущественно пожилое население, которое нередко связывает изменения внешности с процессами старения.
- Сами больные нередко стесняются заболевания, не готовы к материальным затратам на его лечение, уверены в неизлечимости, занимаются самолечением, не видят в нем изначально повода для обращения к врачу, боятся чрезмерной токсичности терапии.
- Так как заболевание поражает преимущественно стопы, то даже во время диспансеризации или осмотров у врачей непосредственно до осмотра стоп, без конкретных жалоб больных на изменение ногтей, дело обычно не доходит. Этому способствует крайне малое время, отведенное на прием больных даже в профильных учреждениях, что вынуждает, к сожалению, врачей осматривать больных только по основной причине обращения.
Эта ситуация не может быть признана удовлетворительной. С учетом прогредиентного течения заболевания не вызывает сомнений, что чем раньше диагностируется и начинает лечиться онихомикоз, тем легче добиться положительного исхода. Кроме того, более раннее начало терапии позволяет ограничиться применением только наружных препаратов и ногтевых чисток (с применением кератолитических средств или скалера), ведь критериями выбора местного лечения является поражение единичных ногтевых пластин с дистального или боковых краев менее чем на 1/3–1/2 пластины [5].
Существует несколько причин выбора ранней местной терапии, среди них — стоимость системных препаратов, опасения возникновения побочных эффектов и лекарственных взаимодействий, наряду с понятным для больного принципом наружной терапии заболеваний кожи или ногтей. Раннее вмешательство, т. е. своевременное и эффективное лечение микоза стоп и начальных стадий онихомикоза вместе с принятыми профилактическими санитарными мерами может не только остановить заболевание, исключив из популяции потенциальный источник дерматофитии, но и окажется существенно менее затратным, чем лечение распространенного онихомикоза с многолетним анамнезом [1].
1) разработка модели лечения в соответствии с отраслевыми стандартами;
2) оценка стоимости лечения болезни.
При расчете стоимости лечения при простом анализе обычно принимаются во внимание следующие очевидные характеристики:
1) стоимость препарата;
2) стоимость курса лечения [7].
Анализируемые затраты делятся на прямые, непрямые и неосязаемые; они могут учитываться как по отдельности, так и суммироваться. Прямые затраты (Direct Costs) — это затраты, напрямую связанные с заболеванием или медицинским вмешательством. Прямые затраты, в свою очередь, делятся на медицинские (затраты непосредственно на лечение) и немедицинские (дополнительные расходы). К прямым медицинским затратам относятся:
- затраты на лекарственные препараты;
- затраты на расходные материалы;
- затраты на лабораторные и диагностические исследования;
- затраты на врачебные манипуляции и иные лечебные процедуры.
К прямым немедицинским затратам относятся:
- затраты на пребывание пациента на больничной койке;
- затраты на немедицинские услуги, оказываемые пациентам на дому (например, услуги социальных служб);
- затраты на лечебную диету и питание пациентов (медицинские столы № 1–15) и т. д.
Непрямые затраты (Indirect Costs) — это затраты, связанные со снижением или утратой трудоспособности пациентом и/или лицами, осуществляющими уход за ним. К непрямым затратам относятся:
- затраты, связанные с оплатой листков временной нетрудоспособности;
- затраты, связанные с выплатой пенсий по инвалидности;
- затраты, связанные с потерей ВВП;
- затраты, связанные с содержанием социальных сирот и т. д. [9].
В случае с онихомикозом прямые немедицинские и непрямые затраты практически не учитываются, так как это заболевание в основном носит амбулаторный характер, обычно не приводит к временной потере трудоспособности и тем более к инвалидности. Стандартные затраты при лечении онихомикоза различными подходами представлены в таблице.
Как видно из табл., использование системной монотерапии или системных препаратов в схеме комбинированной терапии сопряжено с дополнительными расходами, в том числе и на контроль безопасности лечения. Целесообразность некоторых мероприятий, сопровождающих лечение онихомикозов и, соответственно, обусловленных ими затрат, до конца не согласована. Так, в частности, не установлено однозначно, всем ли пациентам нужно проводить контроль функции печени и гемограммы; когда и сколько раз должен проводиться клинико-лабораторный контроль излеченности, и др. [10].
Сравнительное моделирование стандартных клинических ситуаций, встречающихся на микологическом приеме дерматовенерологов, условно можно свести к ситуациям с запущенной клиникой (поражение более 1/2 ногтевой пластины) и с начальными стадиями заболевания (рис.). При запущенных случаях онихомикоза использование только местной терапии обычно малоупотребимо и только фактически невозможность использования системных препаратов будет оправдывать выбор такой тактики лечения. Так как такая ситуация носит нетривиальный характер, в модель мы включили только системную и комбинированную терапию онихомикоза с поражением более 1/2 ногтевой пластины (ряды I и II). Начальные формы онихомикоза (ряды III, IV и V) возможно лечить, используя все доступные варианты терапии: системную, комбинированную и местную. В местной терапии онихомикоза предпочтение традиционно отдается растворам [11].
1) доминантный метод;
2) индифферентный метод;
3) экономически эффективный метод;
4) неприемлемый метод.
Наиболее часто о выборе местной терапии онихомикоза говорят в случаях (из доклада проф. А. А. Халдина):
- онихомикоз с площадью поражения до 30–50%;
- матрикс в процесс не вовлечен;
- избирательное поражение ногтевых пластинок (до 3–4);
- отсутствие гипертрофического поражения ногтей (менее 2 мм);
- поверхностный белый онихомикоз;
- дети с тонкой, быстрорастущей ногтевой пластиной;
- профилактическое применение у пациентов с риском рецидива;
- пациенты с противопоказаниями к системной антимикотической терапии.
Не менее важен и выбор местного препарата в виде раствора, который мы используем для такой терапии.
Личный опыт и множественные литературные данные об успешном применении противогрибковых растворов базируются преимущественно на использовании спиртового раствора нафтифина (Экзодерил® раствор) как в монотерапии, так и как местной составляющей комбинированной терапии онихомикоза. Сорокалетняя история препарата позволяет с оптимизмом смотреть в будущее, а появление относительно новой увеличенной упаковки создает предпосылки для роста комплаенса его использования в лечении поражений ногтей. По данным проф. Ю. В. Сергеева по разным показателям — спектру и особенностям действия — препараты Экзодерил® (крем и раствор) выделяются из числа многих современных антимикотиков, отличаясь рядом выгодных характеристик. Терапевтические показания к назначению препаратов нафтифина включают не только дерматофитии разных локализаций, но также кандидоз, Malassezia-инфекции кожи, плесневые дерматомикозы и онихомикозы, смешанную грибково-бактериальную инфекцию. В то же время можно выделить и другие показания к назначению Экзодерил®, обусловленные его доказанной противовоспалительной активностью: 1) воспалительные инфекционно-зависимые дерматозы, включая микробную экзему и микиды; 2) воспалительные дерматозы с подозрением на грибковую инфекцию, но без подтверждения в микологическом исследовании; 3) инфекционные осложнения хронических воспалительных дерматозов; 4) паронихии грибковой и смешанной этиологии [14].
В заключение хочется сказать, что целью наших теоретических изысканий было наглядно показать:
В комбинированной терапии стараются сочетать преимущества местной и системной терапии, избегая недостатков каждого из этих методов. Чаще всего средства местной и системной терапии сочетаются по желанию изобретательного врача, стремящегося повысить эффективность доступных ему методов лечения или сделать лечение более безопасным и удобным (табл. 9).
Таблица 9.
Факторы, влияющие на выбор комбинированной терапии
Категория
Факторы
Объективные клинические характеристики онихомикоза
Значения КИОТОС >16
Поражение отдельных медленно растущих ногтей. Безуспешная или недостаточно эффективная монотерапия системными или местными препаратами
Любые состояния, вынуждающие отменить системную терапию в дальнейшем
Возраст > 50 лет. Медленно растущие ногти
Несогласие пациента на длительную местную или системную терапию. Социально-экономические особенности, делающие невозможной полноценную системную или местную монотерапию
Само понятие "комбинированная терапия онихомикоза" воспринимается по-разному. Одни вслед за A. Polak-Wyss и др. зарубежными авторами подразумевают под этим сочетание местных и системных препаратов, вообще разных антимикотиков, как в комбинированной терапии глубоких микозов. Другие понимают комбинированную терапию как сочетание системной противогрибковой терапии с любыми приемами местной терапии онихомикозов (местные антимикотики и антисептики, кератолитики, удаление ногтя). Мы склоняемся к последнему определению, не включая в него, впрочем, механического удаления пораженных частей ногтевой пластинки, которое может производить сам пациент во время системной монотерапии.
3.1. Обоснование комбинированной этиотропной терапии
Теоретическими предпосылками сочетания различных антимикотиков являются возможный синергизм и расширение спектра их противогрибкового действия.
Синергизм действия проявляется в повышении эффективности от сочетания противогрибковых препаратов, обладающих разным механизмом действия. Как правило, это сочетание антимикотика - ингибитора синтеза эргостерола (из группы аллиламинов, азолов, или аморолфина) - с антимикотиком иного механизма действия (гризеофульвином или циклопироксом). Возможно сочетание 2 ингибиторов синтеза эргостерола, действующих на разных стадиях этого синтеза (например азолов или аморолфина с тербинафином). Большой выбор местных и системных противогрибковых средств - ингибиторов синтеза эргостерола делает возможным множество вариантов сочетания препаратов. В настоящее время доказан синергизм действия аморолфина с гризеофульвином, кетоконазолом и другими системными препаратами.
Расширения спектра действия системных препаратов, не обладающих его достаточной широтой, можно достичь за счет назначения местных средств. Те концентрации, которые создаются при нанесении местных средств, превосходят МПК в тысячи раз и губительны для большинства возбудителей. Кроме того, нами в 1998 г. была показана возможность последовательного назначения 2 системных препаратов разной широты спектра применения: тербинафина и итраконазола, позднее подтвержденная Gupta и соавт. (2001). Комбинации с расширением спектра действия препаратов целесообразно назначать при инфекциях смешанной или неизвестной этиологии.
3.2. Виды и возможности комбинированной этиотропной терапии
Мы выделяем 2 разновидности комбинированной этиотропной терапии: параллельную и последовательную. При параллельной комбинированной терапии оба препарата, системный и местный, применяют одновременно. Продолжительность лечения ими может быть одинаковой или различной. В последнем случае системный препарат дают на ограниченное время, а местный назначают и после его отмены. Большинство изученных комбинированных схем (табл. 10) относятся именно к параллельной терапии [5].
Внедрение методик комбинированного лечения возродило к жизни гризео-фульвин и кетоконазол, которые с появлением современных препаратов были исключены из списка средств выбора при онихомикозах. Несмотря на то,
что использование указанных препаратов в наши дни резко сократилось, их сочетание с готовыми или экстемпоральными местными формами антими-котиков либо антисептиков может стать выходом для той части пациентов, которой недоступны современные средства.
Таблица 10.
Исследования эффективности комбинированной этиотропной терапии онихомикоза
Авторы, год
Системный препарат, доза, схема назначения
Местный препарат, доза, схема назначения
Сергеев А.Ю., Сергеев Ю.В., 1998
Флуконазол (Дифлюкан), 150 мг/сут, 1 раз в неделю в течение 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 6 мес
Сергеев Ю.В., Сергеев А.Ю., 1998
Тербинафин (Ламизил), 250 мг/сут, 1 0 дней с последующим 10-дневным интервалом в течение 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 4-5 мес
Сергеев Ю.В., Владимиров В. В., 1996
Тербинафин (Ламизил), 250 мг/сут, 10 дней с последующим 10-дневным интервалом в течение 10 нед (3 мес)
Циклопирокс 8% (Батрафен), 1 раз в неделю в течение 3-5 мес
Вагап с соавт., 2000
Тербинафин (Ламизил), 250 мг/сут, ежедневно в течение 1 ,5 или 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 15 мес
Комбинированная терапия позволит повысить эффективность и ряда генериков современных системных противогрибковых средств, использование которых при онихомикозе было изучено недостаточно.
Следующим преимуществом комбинированного лечения является сокращение его сроков при сохранении эффективности лечения. Это делает системную терапию онихомикозов более безопасной и удобной. Назначение местных препаратов во время и после приема системных средств позволяет, во-первых, сократить продолжительность любых схем и, во-вторых, повысить эффективность укороченных и прерывистых схем.
Комбинированные схемы позволяют на 6-8 мес сократить срок лечения гризеофульвином и кетоконазолом.
Возможность сокращения продолжительности терапии современными системными антимикотиками за счет их комбинации с местными средствами изучена недостаточно. Так, при использовании тербинафина это не удалось [Вагап с соавт, 2000]. На основании собственного опыта мы можем заключить, что этот эффект может быть достигнут только при поражении относительно быстро растущих ногтей. В прочих случаях эффективной может оказаться интермиттирующая терапия (например, использование тербинафина 7-, 10- или 14-дневными циклами с промежутками аналогичной продолжительности). В связи с исключительно долгим сохранением итраконазола в ногтях мы не считаем целесообразным использование данного препарата в схемах параллельной комбинированной терапии. Широкий спектр действия и особенности фармакокинетики обусловливают высокую эффективность итраконазола уже при монотерапии.
3.3. Последовательная комбинированная терапия на основе КИОТОС
Последовательная комбинированная терапия онихомикоза заключается в том, что местный препарат назначается не одновременно с системным средством, а после него, так что процесс является двухфазным. Преимущество последовательной комбинированной терапии представляется нам очевидным, поскольку отпадает необходимость назначения местного препарата в начале лечения, на фазе системной терапии. Принцип последовательной комбинированной терапии - сохранение эффекта системных препаратов после их отмены до отрастания здоровой ногтевой пластинки за счет назначения местных средств. Однако в этом случае возникает вопрос: когда следует начинать местную терапию? Неясным и в данном случае, и при параллельной комбинированной терапии остается срок, в течение которого следует назначать местный антимикотик.
С внедрением индекса КИОТОС как средства для принятия терапевтического решения при онихомикозе стало возможным рассчитывать последовательные комбинации системных и местных препаратов. Сначала с помощью КИОТОС или его клинической части (КИ) врач определяет необходимый принцип лечения. Если требуется комбинированная противогрибковая терапия (значение КИ равно 3 или 4, значение КИОТОС - от 12 до 20), назначают системный противогрибковый препарат по стандартной схеме, например 3 цикла пульс-терапии или 3 мес укороченной схемы с тербинафином. Через 9-12 мес, в зависимости от значения КИОТОС, т.е. скорости роста ногтя, врач снова оценивает состояние ногтей. Если наступает клиническое улучшение и сохраняющиеся изменения соответствуют значениям КИ 1-2 (КИОТОС - не более 6), назначают местную терапию до отрастания здоровой ногтевой пластинки.
Особое преимущество последовательной комбинированной терапии проявляется при поражении многих ногтевых пластинок, включая медленно растущие (например, на больших пальцах). В данном случае системной терапии по стандартной схеме достаточно для быстро растущих ногтей. На ногти больших пальцев по достижении соответствующих значений КИОТОС дополнительно назначают местные противогрибковые средства. Например: у больного поражены ногти всех пальцев стоп. Значение КИОТОС для больших пальцев стоп равно 18 (нужна комбинированная терапия), а для осталь-12 (достаточно системной монотерапии). Назначают системный препарат. Через 12 мес на ногти больших пальцев назначают местную терапию до отрастания здоровой ногтевой пластины.
Нами была показана эффективность так называемой комбинированной пульс-терапии: назначения флуконазола по 150 мг 1 раз в неделю, а после его отмены - лака "Лоцерил" [Sergeev Y.V., Sergeev A.Y., 2001]. Таким путем удается избежать излишнего назначения местного препарата в начале лечения.
Общее преимущество и параллельной, и последовательной комбинированной терапии заключается в снижении вероятности рецидива. При назначении местного препарата на срок до отрастания здоровой ногтевой пластины удается покрыть тот период, когда концентрация системного антимико-тика ниже необходимой, а в ногте еще сохраняются элементы гриба.
3.4. Комбинированная терапия с удалением пораженных структур ногтя
В практике отечественных дерматологов очень часто удаление пораженных структур ногтя с помощью кератолитических пластырей и чисток ногтевого ложа производится в дополнение к назначению системных препаратов. С одной стороны, это обусловлено традицией, поскольку раньше, при наличии лишь относительно малоэффективных системных антимикотиков, без удаления ногтевой пластинки обойтись было нельзя. С другой стороны, значительную часть пациентов в настоящее время составляют пожилые с длительно существующим онихомикозом, обусловленным Т. rubrum, и, как правило, с более или менее выраженным гиперкератозом. Для таких пациентов назначение системных препаратов, продолжительность приема которых превышает стандартную схему, является нежелательным как в силу сопутствующих заболеваний и фоновых состояний, так и по причине невысокой ком-плаентности и социально-экономических особенностей пациентов. Кроме того, выраженный гиперкератоз зачастую обесценивает системную терапию у любых пациентов даже при продолжительном назначении системных препаратов и сочетании их с местными антимикотиками. В аморфной толще роговых масс, расположенных между пластинкой и ложем ногтя, в полостях и расщелинах сохраняются скопления грибов, зачастую недосягаемые для системных антимикотиков. В системе КИОТОС абсолютными показаниями к удалению пораженных частей ногтя являются значения выше 20 (КИ=5).
i этих случаях целесообразно сочетание кератолитической терапии или удаления ногтя с коротким курсом системной терапии. Назначение стандартных схем в дополнение к удалению ногтевых пластин с помощью кера-толитического пластыря и чисток ногтевого ложа оправдано лишь в тех случаях, когда поражено много ногтей, а удаляют ногтевые пластины лишь у одного или нескольких - наиболее измененных или медленно растущих. В прочих случаях достаточно назначения короткого курса системного антимикотика, например 1 цикла пульс-терапии итраконазолом (400 мг/сут в течение 1 нед). Тем самым ликвидируется источник возбудителя на коже, в том числе на участках, окружающих ноготь. Поскольку источник возбудителя в ногте - ногтевая пластинка и кератотические массы под ней удаляются, длительная системная терапия для данного ногтя не нужна. Если комбинация с местными антимикотиками позволяет предотвратить рецидив инфекции, т.е. ее возобновление за счет выживших в ногте грибов, то сочетание системной терапии с удалением ногтевых пластин проводится также для того, чтобы избежать реинфекции - проникновения возбудителя из других ногтей или окружающей кожи. Хирургическое удаление ногтевых пластин, на наш взгляд, имеет немного преимуществ перед кератолитиками как метод удаления полостей, содержащих скопления гриба.
После удаления ногтевых пластин возможно лечение и только местными противогрибковыми средствами до отрастания здорового ногтя, однако вероятность реинфекции в данном случае выше, чем при сочетании с системной терапией. Возможна также сочетанная с удалением ногтевой пластины параллельная или последовательная комбинированная этиотропная терапия. Преимущества различных видов комбинированной терапии приведены в табл. 11.
Таблица 11.
Преимущества разных видов комбинированной терапии
Этиотропное лечение онихомикозов бывает местным, когда противогрибковый препарат наносят на пораженный ноготь, или системным, когда препарат принимают внутрь. Каждый из подходов имеет свои преимущества и недостатки и свой перечень показаний и ограничений. Прежде чем приступить к описанию существующих средств местной и системной терапии и методик их применения, мы приведем главные характеристики этих средств и основания для их назначения [7].
Системная терапия
Системная терапия обеспечивает проникновение препаратов в ногти через кровь. Хотя она не позволяет сразу создавать в ногте такие высокие концентрации, как при местном нанесении, поступление препарата в ногтевое ложе и в матрикс при системной терапии гарантировано. Кроме того, многие системные препараты накапливаются в матриксе ногтя в концентрациях, намного превосходящих минимальные подавляющие концентрации (МПК), и способны сохраняться там после окончания лечения.
Ограничением к применению системной терапии является риск побочных, иногда токсических, явлений, связанный с длительным, многомесячным приемом препаратов. Поэтому беременным и кормящим матерям, лицам с заболеваниями печени или лекарственной аллергией системная терапия не показана. С появлением современных противогрибковых препаратов (например, Орунгал - итраконазол) и прогрессивных методик их применения риск развития побочных и токсических эффектов значительно сократился [8].
Местная терапия
Местная терапия позволяет создавать на поверхности ногтя очень высокие концентрации противогрибкового препарата. Такие концентрации, фунгицидные для большинства возбудителей онихомикоза, невозможно создать при системном назначении, поскольку это было бы сопряжено с токсическим действием на организм больного. При местном же нанесении препарат не всасывается в системный кровоток, поэтому такое лечение безопасно. Главное преимущество местной терапии - отсутствие побочных и токсических эффектов, наблюдаемых при применении системных препаратов. Второе преимущество - заведомо широкий спектр применения практически любого местного антимикотика вследствие того, что его концентрация превосходит концентрацию системных средств на 3-4 порядка.
Недостатком местной терапии является то, что при нанесении препарата на поверхность ногтя он не всегда достигает возбудителя - гриба, расположенного в ногтевом ложе, и, тем более, в матриксе. Чтобы провести препарат к зараженному ногтевому ложу при явлениях гиперкератоза прибегают к вспомогательным средствам - кератолитикам, удалению ногтевой пластинки, чисткам ложа. Если затронут матрикс, лечение местными средствами заведомо неэффективно. Кроме того, местная терапия более трудоемка. При поражении многих или всех ногтей целесообразно назначение системных препаратов.
Комбинированная терапия
О комбинированной терапии мы говорим, когда местное лечение сочетают с системным. Цели применения комбинированной терапии могут быть различными. Чаще всего местное лечение сочетают с системным, чтобы сократить дозировки и сроки назначения системного препарата, тем самым сокращая и риск побочных эффектов. Кроме того, местные препараты можно использовать для противорецидивной профилактики после лечения системным препаратом. Наконец, назначение местного препарата может расширять этиологические показания к применению системного препарата более узкого спектра действия.
1.2. Клиническая оценка онихомикозов и принципы терапии
Как показано данными мировой литературы и нашими исследованиями, при выборе и определении длительности лечения онихомикоза необходимо учитывать клиническую форму заболевания, выраженность подногтевого гиперкератоза при его дистальной форме, а также степень вовлечения ногтя, т.е. длину пораженной дистальной части ногтя от свободного края (1/3, 2/3 ногтевой пластинки и тотальное поражение). Выраженный гиперкератоз препятствует как доступу местных средств к ногтевому ложу, так и поступлению системных средств через ложе в ногтевую пластинку. Важность гиперкератоза как фактора, в значительной степени определяющего тактику лечения, неоднократно рассматривалась нами ранее. В частности, для подтверждения наличия проводника и устойчивого резервуара инфекции, т.е. полостей в кератотических массах и ногтевом ложе при выраженном гиперкератозе, нами было проведено исследование у больных онихомикозом с выраженными явлениями гиперкератоза при помощи системы видеодер-матоскопии "VideoScan". Данным методом нами были получены фотографии при достаточно большом увеличении фронтальной стороны пораженного ногтя с видимым просветом крупных полостей (рис. 1).
Рис. 1.
Видеодерматоскопическая картина гиперкератотических изменений при онихомикозе.
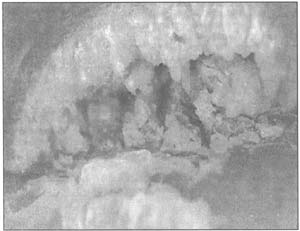
Таким образом, нам удалось получить наглядное свидетельство существования полостей под ногтевой пластинкой на клиническом материале без необходимости выполнять биопсию ногтя. Подобные полости под ногтевой пластинкой зачастую недоступны для действия противогрибковых средств. Это делает кератолитическую терапию - устранение подногтевого гиперкератоза - непременным условием излечения многих случаев онихомикоза.
Длина поражения указывает на его давность и возможность вовлечения в него матрикса. Эти параметры - клиническая форма, длина пораженной части и степень гиперкератоза - были использованы при разработке индекса для клинической оценки онихомикозов - КИОТОС.
Индекс представляет собой универсальную систему принятия терапевтических решений при онихомикозе. Каждой клинической форме онихомикоза, длине пораженной части ногтя и степени подногтевого гиперкератоза соответствует балл единой трехбалльной шкалы градации. Эти факторы оцениваются совместно с факторами, определяющими скорость роста ногтя: локализацией поражения и возрастом пациента. Совокупность указанных параметров составляет особую математическую формулу индекса КИОТОС, дающую диапазон значений. Терапевтический подход вырабатывается соответственно полученным значениям КИОТОС.
Для выбора метода терапии и расчета продолжительности системной терапии наиболее удобно определять индекс КИОТОС не с помощью расчетной формулы или таблицы значений, а по специально разработанной линейке (рис. 2).
Рис. 2.
Внешний вид линейки для расчета индекса КИОТОС.
Вращая круги линейки, врач сопоставляет имеющиеся клиническую форму поражения, длину вовлечения и степень гиперкератоза с локализацией поражения и возрастом больного и в прорези линейки получает значение КИО-ТОС. Схема и продолжительность лечения подбирается в зависимости от полученного значения (табл. 1).
Таблица 1.
Схемы системной противогрибковой терапии, определяемые по индексу КИОТОС [9]
Онихомикозы (ОМ) – грибковые инфекции ногтей – составляют 18–40% всех заболеваний ногтей, в связи с чем остаются актуальной проблемой, стоящей перед микологами. По данным ВОЗ, грибковыми заболеваниями ногтей страдает каждый пятый житель Земли [8,9].
Грибковые заболевания ногтей редко наблюдаются в детском возрасте. В основном это дети, страдающие тяжелыми соматическими заболеваниями. Заболеваемость ОМ у мужчин выше в 1,5–3 раза, чем среди женщин, однако женщины чаще обращаются к врачу. Распространенность ОМ повышается с возрастом в 2,5 раза через каждые 10 лет и наиболее высока у лиц пожилого возраста [1,23].
Основными возбудителями ОМ являются дерматофиты (68,3–90,7% случаев), представленные преимущественно Tr. rubrum. За ними следуют: Сandida spp. – 5–10% случаев (C. albicans вызывает более 90% случаев кандидоза ногтей) и плесневые грибы, такие как Aspergillus spp., Scopulariopsis brevicaulis, Fusarium spp., Acremonium spp., Scytalidium spp. и др., обусловливающие 10–15% случаев онихомикоза. Среди пациентов в возрасте до 60 лет, страдающих ОМ, дерматофиты обнаруживаются у 94,9%, недерматофиты – у 5,1%, в возрасте старше 60 лет – соответственно у 89,7% и 10,3% [3,23,1,11,20].
Патогенетические механизмы ОМ многообразны: метаболические нарушения в ногтевых пластинках, снижение сосудистого тонуса, развитие акроангионевроза и нейротрофических изменений ногтевого ложа, фокальная инфекция, соматическая патология, преклонный возраст и др. [1,2,4,5].
По данным О.Л. Иванова и Ю.В. Сергеева (2003 г.), чаще встречаются ониходистрофии I пальцев стоп (у 83% больных) с преобладанием дистальной формы ОМ (90%). Из сопутствующих заболеваний у больных онихомикозами превалируют болезни кровеносной системы, органов пищеварения, заболевания нервной, костно–мышечной систем, что значительно осложняет выбор адекватной антимикотической терапии.
Для манифестации ОМ возбудитель должен проникнуть в пластинку, ложе, матрикс и проксимальный валик ногтя. Визуально наблюдаемые изменения в ногтевой пластинке являются результатом инфицирования какой–нибудь из перечисленных структур, причем не обязательно самой пластинки.
Обычно возбудители проникают в ногти из очага грибковой инфекции на подошве, на который пациент не обращает внимания из–за отсутствия симптомов.
Чаще всего грибы внедряются в ноготь из–под дистального, т.е. свободного или латерального края ногтевой пластинки. Таким образом возникает дистально–латеральная подногтевая форма ОМ, при которой основные патологические процессы происходят не в пластинке, а под ней, в ложе ногтя. Ногтевое ложе отвечает на внедрение гриба ускоренной пролиферацией своих клеток – типичная реакция эпидермиса при грибковых инфекциях. Утолщение рогового слоя у краев ногтевого ложа нарушает соединение ложа с пластинкой ногтя, вследствие чего на ранних стадиях дистальной формы онихомикоза преобладают слабо выраженные явления онихолизиса (отделение пластинки от ложа ногтя). Из ногтевого ложа возбудители распространяются в проксимальном направлении. Распространение зоны онихолизиса приводит к отслоению все большей поверхности ногтевой пластинки. Проникая в пластинку ногтя, грибы вызывают ее медленное разрушение. Они могут проникать в матрикс, тем самым приводя к дистрофическим изменениям ногтя. Таким образом, заболевание переходит в новую форму – тотальный дистрофический онихомикоз.
Возбудителем дистально–латеральной формы онихомикоза, как правило, является Tr. rubrum. Данная форма может быть вторичной, вызванной грибами–недерматофитами (чаще – смешанной плесневой флорой). В этом случае возбудители проникают в ноготь с уже имеющейся зоны онихолизиса с дистрофией ногтевой пластинки. Грибы заселяют трещины в ногте, участки между гребешками ногтевого ложа, запустевающие сосуды, с дальнейшим развитием гиперкератоза ложа ногтя и медленным разрушением ногтевой пластинки. Такое развитие патологического процесса особенно характерно для пожилых пациентов с длительно существующими изменениями ногтей.
Из представителей рода Trichophyton spp. наибольшей агрессивностью по отношению к роговым структурам обладает Tr. mentagrophytes var. interdigitale. Если дистальная форма ОМ является, по существу, болезнью ногтевого ложа, то вызванная Tr. mentagrophytes, так называемая поверхностная белая форма – это инфекция собственно ногтевой пластинки с первичным поражением дорсальной поверхности. Обитающий на поверхности возбудитель разрушает пластинку перфорирующими гифами, пробивающими слои кератина, а также в результате действия кератиназ. Патологический процесс может захватывать все слои ногтевой пластинки.
Данную форму ОМ могут вызывать и грибы–недерматофиты Acremonium spp., Fusarium oxysporum и некоторые виды Aspergillus, способные разрушать ногтевую пластинку.
И, наконец, грибы могут проникать в ноготь через проксимальный ногтевой валик, оказываясь в конечной части матрикса. Отсюда они проникают под пластинку ногтя, в ложе или остаются в матриксе, вызывая дистрофические изменения в ногте.
От вида гриба–возбудителя зависит конкретный способ его прохождения через проксимальный валик, внедрения в матрикс и развитие дальнейших патологических процессов. Tr. rubrum обычно попадает через матрикс сразу в ногтевое ложе, предварительно инфицировав кожу проксимального валика и кутикулу ногтя. Повреждение матрикса приводит к изменениям пластинки – неровностям, бороздам и трещинам.
Известные российские микологи Сергеев Ю.В. и Сергеев А.Ю. выделяют и другой механизм развития проксимального подногтевого ОМ, который заключается в проникновении гриба–возбудителя в проксимальные отделы ногтевого ложа не через валик, а незаметным его продвижением из дистальных отделов через трещины пластинки или запустевающие каналы в ногтевом ложе, оставшиеся после мелких подногтевых геморрагий. Достигнув границы матрикса, гриб получает наилучшие условия для развития и активно размножается, захватывая всю зону матрикса.
Несколько иной способ проникновения в матрикс и пластинку ногтя наблюдается при кандидозе ногтей. При нем сначала возникает воспаление проксимального валика – паронихия. Отек, утолщение и изменения формы валика приводят к тому, что кожица ногтя – кутикула – отделяется от дорсальной поверхности пластнки. В результате грибы попадают в матрикс ногтя, затем проникают в пластинку и в ложе, что может проявляться, как онихолизис.
Онихомикоз, сочетающийся с паронихией, наблюдается не только при кандидозе ногтей, но и при недерматофитных плесневых инфекциях, особенно вызванных Scytalidium spp.
Изменения, наблюдаемые в матриксе при любом типе проксимального ОМ, могут приводить к дистрофии ногтя, разрушению и утрате ногтевой пластинки. Следует отметить, что проксимальная форма онихомикоза встречается редко.
Тотальная дистрофическая форма ОМ чаще развивается при дистальном типе поражения ногтей. При ней наблюдается повреждение ложа, пластинки и матрикса ногтя. Ногтевая пластинка отслаивается от ложа в результате выраженного подногтевого гиперкератоза. Иногда наблюдается распад ногтевой пластинки. Новая пластинка плохо отрастает из–за поражения матрикса.
Данная форма чаще наблюдается при длительном течении онихомикоза, вызванного Tr. rubrum, а также при хроническом кожно–слизистом (гранулематозном) кандидозе.
Классификации онихомикозов. Современная классификация онихомикоза, принятая в зарубежной литературе, было предложена N. Zaias в 1972 году. Она основана на принципах проникновения и распространения гриба–возбудителя в ногте и особенностях поражения ногтевой пластинки. Согласно данной классификации клинические формы ОМ включают [1,5]:
– дистальная (дистально–латеральная) подногтевая;
– поверхностная (поверхностная белая);
Кроме вышеуказанной классификации, в российской микологии различают три формы онихомикоза [2]:
Клинические проявления онихомикозов
Дистально–латеральная форма, встречаемая наиболее часто, начинается с поражения краев ногтевого ложа. Вначале наблюдается онихолизис у свободного и боковых краев ногтя, пластинка теряет прозрачность, становится белесой или желтой. Край ногтя крошится и истончается. Ноготь выглядит утолщенным за счет подногтевого гиперкератоза. Патологический процесс может долгое время протекать в виде краевого поражения, иногда, прогрессируя, захватывать все большие части ногтя. Чаще это выглядит как белые полоски, идущие от края ногтя к его проксимальной части. Завершающей стадией заболевания является поражение всей видимой поверхности ногтя и вовлечение в процесс матрикса, который приводит к дистрофии ногтя.
Следует отметить, что для инфекции, вызванной Tr. rubrum, характерно вовлечение всех ногтей на ногах. Ногти на руках поражаются реже.
Поверхностная форма онихомикоза, как правило, наблюдается на ногте большого пальца ноги, реже на ногте мизинца и почти никогда – на ногтях кистей.
Проксимальную форму онихомикоза часто отмечают у больных ВИЧ–инфекцией. Заболевание считают индикатором иммунодефицитного состояния. Описаны случаи руброфитии ногтя I пальца кисти, протекающей в проксимальной форме, у больных хроническим кожно–слизистым кандидозом [5].
Тотальная дистрофическая форма чаще развивается из дистальной, реже из проксимальной формы. При данной форме ногтевая пластинка утолщена, желтовато–серого цвета, с неровной поверхностью, может частично или полностью разрушаться. В большинстве случаев наблюдается различной степени выраженности подногтевой гиперкератоз.
При нормотрофической форме изменяется лишь окраска ногтей: в их латеральных отделах появляются пятна и полосы, цвет которых варьирует от белого до охряно–желтого; постепенно весь ноготь меняет окраску; сохраняя, однако, блеск и неизменную толщину.
Гипертрофическая форма характеризуется тем, что к измененному цвету ногтевой пластинки присоединяется нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза; частично разрушается, особенно с боков; больные могут испытывать боль при ходьбе.
Для онихолитической формы характерна буровато–серая окраска ногтя, отторжение, атрофия ногтевой пластинки от ложа; обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; проксимальная часть долгое время остается без существенных изменений.
Для успешной диагностики грибковых поражений ногтей необходимо подробное изучение анамнеза и проведение лабораторных исследований: микроскопическое и культуральное.
Оценка степени тяжести онихомикоза. Для объективной оценки тяжести грибкового поражения ногтей, учитывая его клинико–патогенетические особенности и физиологические характеристики ногтя, Сергеевым А.Ю. и Сергеевым Ю.В. предложен индекс КИОТОС [3,5,14]. Индекс является универсальной системой принятия терапевтических решений при онихомикозе. В основу системы КИОТОС положены наиболее значимые клинические характеристики онихомикоза (клиническую форму, выраженность подногтевого гиперкеротоза при дистальной форме, степень вовлечения ногтя, т.е. длину пораженной дистальной части ногтя от свободного края) и факторы поражения, определяющие скорость роста ногтя (локализация – кисти, стопы, возраст пациента). Значения КИОТОС представляют перечень постепенно возрастающих чисел, от 1 до 30. Данная система позволяет определить подход к лечению, основываясь на объективных клинических характеристиках заболевания, а также рассчитать приблизительную продолжительность системной терапии.
Единственно эффективным подходом к лечению грибковых инфекций ногтей является этиотропная терапия (местная, системная, комбинированная).
Преимущество местной терапии заключается в отсутствии побочных и токсических эффектов, наблюдаемых при применении системных препаратов, т.к. топические антимикотики не всасываются в системный кровоток. Однако при нанесении препарата на поверхность ногтевой пластинки он не всегда достигает гриба–возбудителя, расположенного в ногтевом ложе или/и в матриксе. Для того, чтобы подвести препарат к зараженному ложу при гиперкератозе, прибегают к вспомогательным средствам (кератолитические пластыри, удаление ногтевой пластинки механическим или хирургическим путем, чистка ложа). При вовлечении в патологический процесс матрикса лечение местными средствами неэффективно.
Показания к местной терапии [1]:
– дистально–латеральная форма ОМ, поверхностно–белая (начальные стадии);
– поражение менее половины ногтя;
– умеренный подногтевой гиперкератоз;
– поражение 1 или 2 ногтей.
Использование приборов Gerlach–5003, Berthold S–35, с фрезами различной дисперсности, для аппаратного удаления ногтей позволяет проводить процедуру быстро (занимает 10–15 мин.) и абсолютно безболезненно. Аппараты позволяют также обрабатывать участки гиперкератоза, омозолелости и трещины на коже подошв. Аппаратное удаление ногтевых пластинок обычно предпочитается пациентами, ведущими активный образ жизни. Кроме того, аппаратный медицинский уход за стопой показан в случаях, когда кератолитические средства нежелательны – например, при онихомикозе у больных сахарным диабетом, либо когда их применение невозможно из–за наличия у пациентов экземы, а также при наличии аллергических реакций на йод в анамнезе [26,19].
Внедрение современных антимикотиков в терапию онихомикозов значительно повысило ее эффективность. Препаратами выбора, оправдавшими свою эффективность в процессе многолетнего использования на практике отечественными микологами, являются интраконазол, тербинафин и флуконазол.
Показания к системной терапии [1]:
– дистально–латеральная форма ОМ (поздние стадии);
– поражение более половины ногтя;
– вовлечение в процесс матрикса;
– выраженные изменения ногтя (гиперкератоз, онихолизис);
– поражение более 2–3 ногтей;
– неэффективность местной терапии;
– сочетание ОМ с распространенным поражением кожи или волос.
Эффективность системной терапии определяется особенностями течения онихомикозов, клинико–этиологическими показаниями и схемами, адекватными течению каждого конкретного случая ОМ.
При онихомикозе, вызванном только дерматофитами, назначают тербинафин; вызванном грибами Candida – флуконазол или интраконазол, а при онихомикозе, вызванном плесневыми грибами – интраконазол. На выбор препарата влияют также клиническая форма онихомикоза, тяжесть и локализация поражения, определяемые в индексе КИОТОС. При лечении грибковых инфекций ногтей стоп, требующих продолжительного лечения, препаратами выбора являются интраконазол и тербинафин [17,27].
Еще одним немаловажным критерием, определяющим выбор системного препарата, является спектр его действия. В спектр действия должны попадать возбудители, выделенные из пораженных ногтей (этиологический принцип лечения онихомикоза), поскольку данные культурального исследования должны быть известны врачу. Если этиология ОМ неизвестна или выделено несколько грибов, назначают препарат широкого спектра, действующий на дерматофиты, грибы рода Candida, а также плесневые недерматофитные грибы [3]. В таких случаях наиболее активным препаратом зарекомендовал себя интраконазол.
Что касается схемы назначения препарата, наибольшими преимуществами обладает схема пульс–терапии. Увеличенную дозу препарата назначают короткими курсами с интервалами, превышающими длительность самих курсов (в частности, интраконазол назначают по 400 мг/сут. в течение 7 дней с последующим 3–недельным перерывом или флуконазол 150 мг 1 раз в неделю до полного отрастания ногтевой пластинки). Схема пульс–терапии является безопасной в отношении побочных и токсических эффектов и удобной для пациента, при сохранении высокой эффективности [6,11,21,22,24] .
На сегодняшний день накоплен большой опыт, свидетельствующий о высокой эффективности интраконазола у больных онихомикозами, страдающих сопутствующей патологией. В частности, при заболеваниях сосудов (варикозное расширение вен нижних конечностей, облитерирующий атеросклероз, диабетическая ангиопатия) [9], сахарном диабете [8,12,19], аллергодерматозах (истинной экземе, атопическом и себорейном дерматите) [13], бронхиальной астме, получающих длительную, поддерживающую гормонотерапию [8]. Следует также отметить, что методика пульс–терапии интраконазолом в лечении онихомикозов у пациентов старческого возраста является наиболее щадящей с учетом возрастной геронтологии [18,19].
Комбинированная терапия сочетает преимущества местной и системной терапии. Целью данного вида терапии может быть уменьшение дозы и сокращение сроков назначения системного препарата (для снижения вероятности побочных эффектов). Кроме того, местные препараты используют для профилактики рецидивов после завершения терапии системным препаратом.
Рекомендации по безопасному применению противогрибковых препаратов [3]:
· наименее опасны схемы пульс–терапии (прерывистые и укороченные схемы);
· назначение препарата должно быть этиологически обосновано, если спектр действия препарата не включает выделенного возбудителя, не следует назначать его даже и в больших дозах;
· продолжительность лечения традиционными средствами можно уменьшить, применяя комбинированную терапию или прерывистую схему;
· следует учитывать взаимодействие с другими препаратами;
· ни один системный препарат не следует назначать пациентам с заболеваниями печени;
· ни один системный препарат не следует назначать при беременности и лактации.
1. Сергеев Ю.В., Сергеев А.Ю. Онихомикозы. Грибковые инфекции ногтей. – М.: ГЭОТАР МЕДИЦИНА, 1998.
3. Сергеев А.Ю. Системная терапия онихомикозов (пособие для врачей). – М., 2000. – 28с.
4. Кожные и венерические болезни: Справочник / Под ред. О.Л.Иванова. – М.: Медицина, 1997. – С. 166–167.
6. Иванов О.Л., Новоселов В.С., Солнцева Н.А., Смирнов К.В.// Рос.журн. кож. и вен. бол.– 2000. – № 4. – С. 51–53.
7. Васенова В.Ю., Бутов Ю.С., Моржовцев В.Н // Там же.–1999.– №1.– С. 46–49.
8. Беличков А.Н. // Там же. – 2001.– №1. – С. 39–42.
9. Сундукова И.О., КурицынВ.П. // Там же. – 2001. – №1. – С. 42–43.
10. Сергеев А.Ю., Иванов О.Л., Сергеев Ю.В., Ларионова В.Н. и др. // Там же. – 2001. – №2. – С. 33–38.
11. Беличков А.Н. // Там же. – 2001. – №2. – С. 38–40.
12. Кулагин В.И., Бурова С.А., Дзуцева Э.И. // Там же. – 2002. – №6. – С.44–46.
13. Свечникова Н.Н. // Там же. – 2002. – №6. – С. 46–49.
14. Сергеев А.Ю. // Там же. – 2001. – №3. – С. 33–38.
15. Скурихина М.Е., Будумян Т.М., Ермолаев В.Л. // Там же. – 2001. – №3.–С. 38–42.
16. Лещенко Г.М., Богуш П.Г. // Там же. – 2001.–№3.–С. 42–44.
17. Потекаев Н.С., Потекаев Н.Н., Курдина М.И., Семенова В.Б. и др. // Вестн. дерматол. –1999. – № 5. –С. 12–15.
18. Новик Ф.К. // Там же. – 2001. – №6. – С. 5051.
19. Орлов Е.В., Шакуров И.Г., Захарова Т.А., Николашина О.Е. и др. // Там же. – 2002. – №1.– С. 57–58.
20. Курдина М.И., Маликов В.Е., Жарикова Н.Е., Бурова А.А. // Там же. – 2002. – №5.– С. 49–53
21. Новик Ф.К., Пономарев Б.А., Кулагин В.И. // Там же.– 1999.–№3.– С.46–48.
22. Степанова Ж.В. // Там же. –1999.– № 3. – С. 58–60
23. Тоскин И.А., Галустян С.М. // Там же. – 2001. – №6.– С. 15–19.
24. Соколовский Е.В., Тимоховский Ю.А., Кузнецов А.В., Игнатовский А.В. и др. // Клинич. дермат. и венерол..– 2003. – №1. – С.29–33
25. Новоселов В.С., Белоусова Т.А. // Успехи медицинской микологии: Материалы первого всероссийского конгресса по медицинской микологии. – М., 2003. – С.116.
Читайте также:

