Сестринский процесс при сепсисе у новорожденного
Обновлено: 18.04.2024
Неонатальный сепсис – системное инфекционное заболевание у ребенка первых 28 дней жизни, проявляющееся характерными клиническими симптомами и подтвержденное одной или несколькими положительными культурами крови (ЕРБ ВОЗ, 2002 г.).
Р 36.3 Сепсис новорожденного, обусловленный другими и неуточненными стафилококками
Р 36.4 Сепсис новорожденного, обусловленный кишечной палочкой (Escherichia coli)
Классификация
Этиология и патогенез
Факторы и группы риска
Диагностика
Физикальное обследование:
- нестабильность температуры;
- изменения в поведении / мышечном тонусе;
- бледность кожных покровов;
- плохо сосет, теряет в массе;
- рвота / диарея;
- тахикардия.
- лейкоцитарный индекс (ЛИ - сумма молодых форм нейтрофильных лейкоцитов, деленная на общую сумму молодых и зрелых нейтрофильных лейкоцитов) > 0,2-0,3;
Инструментальные исследования
Рентгенография органов грудной клетки и люмбальная пункция (ЛП) при наличии показаний (цитоз > 20/3, белок > 1 г/л):
1. Показания к ЛП: симптомы сепсиса + любой из симптомов менингита (выбухание родничка, любые неврологические симптомы и рвота) + лейкоцитов < 5 тыс. или >30 тыс. в 1-е сутки жизни или > 20 тыс. со 2-х суток жизни, или ЛИ > 0,4, или СРБ > 10 мг/100 мл, или ≥ 2 лабораторных показателя с явным отклонением от нормы.
2. У новорожденных с массой тела при рождении менее 1500 г с наличием симптомов сепсиса – люмбальная пункция рекомендуется в комплексном обследовании на сепсис.
Лечение
Цели лечения: улучшить диагностику и исходы, а также проведение своевременной адекватной терапии сепсиса.
3. Настоящая беременность с положительным результатом на СГБ (за исключением планового кесарева сечения при отсутствии родовой деятельности).
Алгоритм оказания помощи младенцам, рожденным матерями с вышеперечисленными факторами:
АБП* ≥ 4 час после введения АБ роженице.
** Факторы риска: СГВ+, хориоамнионит, длительность безводного периода > 18 час., температура у матери в родах ≥ 38ºС, гестационный возраст < 37 недель.
– цефалоспорины третьей генерации дополнительно используются при подозрении или при подтвержденном диагнозе менингита.
Общие принципы организации помощи новорожденному с сепсисом:
3. Проводить мониторинг жизненно важных функций (ЧД и тяжесть ДР, ЧСС, температура тела младенца; диурез; по возможности – SpO2, АД).
9. При наличии признаков улучшения в течение 3-х дней – продолжить антибактериальную терапию до конца 10 дня.
10. При отсутствии признаков улучшения или при ухудшении состояния новорожденного после 3-го дня лечения:
- при их отсутствии – назначить цефотаксим вместо ампициллина и продолжить лечение (цефотаксим + аминогликозид), в течение 7 дней после появления симптомов улучшения;
- решить вопрос о переводе ребенка в стационар третьего уровня или в отделение патологии новорожденных детской больницы.
11. После 12 часов лечения антибиотиками или как только состояние ребенка начнет улучшаться – попробовать приложить его к груди матери или использовать альтернативный метод кормления сцеженным материнским молоком.
13. После прекращения антибактериальной терапии наблюдать за ребенком в течение как минимум 24 часов. Если в течение этого времени состояние ребенка удовлетворительное и у него нет других проблем – выписать домой.
- учесть результаты бактериологического исследования крови и, в случае несоответствия, внести изменения в проводимую терапию.
Дальнейшее ведение: нет.
Индикаторы эффективности лечения: улучшение качества жизни.
Рабочие листы и материалы для учителей и воспитателей
Более 300 дидактических материалов для школьного и домашнего обучения
- Онлайн
формат - Диплом
гособразца - Помощь в трудоустройстве
Сестринский процесс при сепсисе новорожденного
План лекции
4. Клинические формы сепсиса.
5. Осложнения сепсиса
6. Диагностика. Лечение.
7. Прогноз и профилактика сепсиса.
8. Проблемы пациента на фоне сепсиса.
Сестринский процесс при сепсисе новорожденного
Сепсис — тяжелое общее инфекционное заболевание, возникающее вследствие недостаточности местного и общего иммунитета организма при наличии очага воспаления.
Этиология. Основными этиологическими факторами сепсиса у доношенных детей является: золотистый стафилококк (50-60%) и грамотрицательная флора (36%). У недоношенных его причиной в 60-70% случаев бывают грамотрицательные бактерии.
Факторы, способствующие развитию сепсиса:
ü хронические очаги инфекции у матери;
ü недоношенность, незрелость,
ü врожденная гипертрофия,
ü родовая травма, гемолитическая болезнь новорожденных;
ü нарушение ухода и санитарно-противоэпидемическая обстановка в роддоме и в домашних условиях;
ü заболевания кожи и пупка.
Патогенез. В месте внедрения инфекции возникает первичный очаг воспаления (омфалит, везикулопустулез и т. п.), поражаются близлежащие сосуды и окружающие ткани.
При ослаблении защитных факторов организма ребенка, микроорганизмы со свойственной им скоростью размножаются, часть бактерий и продуктов их жизнедеятельности попадает в кровь, — возникает массивная бактериемия, токсемия, приводящие к сенсибилизации.
Воздействие микробов и токсинов, извращение нервной регуляции приводят к поражению и дисфункции всех органов и систем.
По времени возникновения различают внутриутробный и постнатальный (неонатальный) сепсис.
В зависимости от входных ворот инфекции различают сепсис пупочный, легочный, кожный, кишечный, катетеризационный, криптогенный (входные ворота не установлены).
Клиника. По клиническому течению и патоморфологической картине различают две формы сепсиса новорожденных — септицемию и септикопиемию.
Предвестниками заболевания у новорожденных нередко являются следующие симптомы: позднее отпадение пуповинного остатка, упорные срыгивания и длительное сохранение желтухи новорожденных.
Характерными начальными клиническими симптомами заболевания является нарастающие признаки интоксикации.
Септицемия — форма сепсиса без явных гнойных очагов, чаще наблюдается у недоношенных детей. У ребенка снижается двигательная, рефлекторная и сосательная активность, наблюдаются субфебрилитет, гипотония, упорные срыгивания, метеоризм, диспепсические расстройства. Ребенок не прибавляет в весе, в последующем динамика нарастания массы тела становится отрицательной. Нарастает интоксикация.
Кожные покровы бледно-серого цвета с мраморным рисунком, появляется акроцианоз, что свидетельствует о недостаточности кровообращения и нарушении микроциркуляции. Тоны сердца глухие, аритмичные, границы сердца расширены. Увеличивается печень и селезенка. Отмечаются пастозность и отечность подкожно-жировой клетчатки, выражена сосудистая сеть на животе. В тяжелых случаях развивается геморрагический синдром.
Изменения со стороны почек – олигурия, белок, Эр, лейкоциты в моче
ЖК синдром – упорные срыгивания метеоризм, диспепсия.
Течение длительное, волнообразное. Признаки желтухи, анемии, дистрофии. В тяжелых случаях – геморрагический синдром. Петехии, мелена, рвота с кровью, кровоточивость слизистых, из пупочной ранки, мест инъекций – ДВС-синдром.
Септикопиемия характеризуется присоединением симптомов пораженного органа (т. е. развитием гнойных метастатических очагов). Чаще всего имеют место гнойный менингит, остеомиелит, пневмония, энтероколит, парапроктит и др.
Септикопиемия, как правило, протекает остро с высокой температурой, развитием токсикоза с последующей выраженной гипотрофией.
Нередко оба варианта септического процесса на разных этапах его развития переплетаются между собой.
Для клинического течения сепсиса у недоношенных детей характерно отсутствие четкой клинической картины начала заболевания, вялое, волнообразное, затяжное течение с явлениями постепенно нарастающего истощения. Общее состояние у этих детей, как правило, бывает тяжелым.
Выделяют молниеносное (1-7 дней), острое (4-8 недель) и затяжное (более 8 недель) течения заболевания. Для молниеносного течения характерно развитие септического шока.
Осложнения. Самые частые осложнения, которые наблюдаются при сепсисе — это ДВС-синдром, дисбиоз, язвенно-некротический энтероколит.
Диагностика. При постановке диагноза учитывают данные анамнеза (течение беременности, родов, наличие у матери хронических очагов инфекции, заболевания ребенка в периоде новорожденности и т. д.), особенности клинического течения сепсиса, изменения в общем анализе крови (лейкоцитоз, нейтрофилез, увеличение СОЭ, снижение эритроцитов и гемоглобина), данные исследования крови на стерильность (2-3 раза), результаты бактериологического исследования флоры из первичного очага инфекции с определением чувствительности к антибиотикам.
Большое значение имеет идентичность флоры в посевах крови и отделяемом из гнойного очага. Однако отрицательный результат посевов крови на стерильность не исключает диагноз сепсиса при наличии яркой клинической картины.
Лечение сепсиса должно быть направлено на подавление возбудителя, повышение свойств микроорганизма, санацию гнойных очагов.
Антибактериальная терапия проводится с учетом чувствительности возбудителя одновременно 2-3 антибиотиками в течение 10- 15 дней в максимальных возрастных дозах с последующей сменой препаратов. Предпочтение отдается полусинтетическим пенициллинам, цефалоспоринам, аминогликозидам.
Дезинтоксикационная терапия осуществляется методом форсированного диуреза, назначается обильное питье.
С целью повышения сопротивляемости организма проводится специфическое лечение антистафилококковой плазмой, антистафилококковым гамма-глобулином, стафилококковым бактериофагом.
Нормализации нарушенных обменных процессов способствует проведение витаминотерапии (витаминами группы С, В, А. Е).
Для профилактики дисбактериоза при массивной антибиотикотерапии важную роль приобретают биопрепараты: лактобактерин, бифидумбактерин, бификол.
Проводится посиндромная и симптоматическая терапия, местное лечение очагов инфекции.
Плазмоферез и гемосорбция, УФО крови
При ДВС-синдроме – гепарин, плазма, реополиглюкин, трентал, контрикал.
Исключительно важно обеспечить ребенка естественным вскармливанием. При отсутствии такой возможности используют сцеженное перед кормлением непастеризованное грудное молоко, которое вводят через соску или желудочный зонд.
В период реконвалесценции большое значение имеют массаж, лечебная гимнастика, прогулки на свежем воздухе, гигиенические процедуры, общее УФО.
Прогноз – зависит от вирулентности возбудителя, состояния иммунитета, возраста ребенка, своевременного и адекватного лечения.
Должна начинаться еще до рождения ребенка. Она включает: наблюдение за беременной женщиной с самых ранних сроков (в первые 1,5-2 мес.) беременности, выявление и лечение хронических и острых заболеваний, правильную организацию питания и режима беременной женщины, достаточное пребывание на воздухе, профилактику и своевременное лечение осложнений беременности.
В предупреждении сепсиса новорожденных большое значение имеет соблюдение гигиенических мероприятий матерью.
Необходимо тщательное соблюдение асептики при проведении родов, а также при обслуживании новорожденных.
Обязательно раннее прикладывание ребенка к груди.
Проблемы пациента на фоне сепсиса.
Настоящие: наличие гнойного очага, потеря веса, повышение температуры тела до 39С, срыгивание
Потенциальные: гипертермия, нарушение целостности кожного покрова. Снижении аппетита, генерализация процесса, похудение, слабость и вялость, снижение двигательной активности, раздражительность, беспокойство или апатия, вялость, рвота, жидкий стул, обезвоживание, сухость кожи и слизистых.
Сепсис новорожденных – генерализованная гнойно-септическая инфекция, характеризующаяся наличием первичного очага и циркуляцией инфекции в крови. Сепсис новорожденных проявляется признаками инфекционного токсикоза (температурной реакцией, вялостью, диспепсией, землистой окраской кожных покровов) и образованием гнойных метастатических очагов в различных органах (мозговых оболочках, легких, костях, печени и пр.). Диагноз сепсиса у новорожденных устанавливается на основании клинических критериев и выделения возбудителя при бактериологическом посеве крови. Лечение сепсиса новорожденных включает системную антибиотикотерапию, санацию первичного и метастатических гнойных очагов, посиндромную терапию.
Общие сведения
Сепсис новорожденных – общий инфекционный процесс, обусловленный попаданием условно-патогенной и гноеродной микрофлоры из локальных очагов в кровяное русло и сопровождающийся тяжелыми системными проявлениями. По данным зарубежной педиатрии, частота сепсиса новорожденных составляет 0,1-0,8%; среди недоношенных и детей с перинатальной патологией, находящихся в ОРИТ, - 14%. Неонатальная смертность, обусловленная сепсисом новорожденных, высока и стабильна – около 30-40%. Развитию сепсиса способствуют недостаточная сформированность барьерных механизмов и иммунитета у новорожденных, пограничные состояния периода новорожденности, патологическое протекание перинатального периода, сложность ранней диагностики септических состояний.

Причины
В настоящее время доминирующее место (около 50%) среди возбудителей сепсиса новорожденных принадлежит грамположительной флоре (главным образом, стафилококкам, гемолитическому стрептококку группы А). Чуть реже (до 40% случаев) выявляется грамотрицательная микрофлора (кишечная палочка, синегнойная палочка, клебсиелла и др.); в 10% этиологическими агентами выступает смешанная флора (часто ассоциация стафилококка с грибами Candida).
Со стороны матери факторами, способствующими бактериальной контаминации новорожденного, выступают бактериальный вагиноз, кольпиты, эндометрит. Большое значение имеет степень и характер иммуносупрессии у новорожденного, которые могут быть связаны с неполноценным питанием или приемом лекарств беременной, наследственным иммунодефицитом или ВИЧ-инфекцией. В отдельных случаях причиной вспышек сепсиса новорожденных становится несоблюдение санитарного режима в родильных или детских отделениях.
Классификация
По времени развития выделяют внутриутробный и постнатальный (ранний неонатальный и поздний неонатальный) сепсис новорожденных. Внутриутробный сепсис предполагает антенатальное или интранатальное инфицирование плода; при этом первичный гнойно-септический очаг располагается вне организма ребенка (чаще всего в его роли выступает плацентит, хорионит, хориоамнионит и т. д.). В случае постнатального сепсиса первичный гнойно-воспалительный очаг всегда располагается в организме самого новорожденного.
Ранний неонатальный сепсис новорожденных развивается в первые 4-ро суток жизни ребенка. Клинические течение заболевания обычно молниеносное, с быстрым развитием полиорганнной недостаточности, летальным исходом в 5-20% случаев. Поздний неонатальный сепсис новорожденных манифестирует на 5-й день и позднее. Характеризуется медленно прогрессирующим течением, возникновением вторичных септических очагов, 5-10%-ной летальностью.
Течение сепсиса новорожденных может быть молниеносным (3-7 дней), острым (до 4-8 недель), подострым (до 1,5-3 месяцев), затяжным (более 3 месяцев). С учетом локализации первичного септического очага и входных ворот различают: пупочный, кожный, легочный, ринофарингеальный, отогенный, риноконъюнктивальный, кишечный, урогенный, катетеризационный и др. виды сепсиса новорожденных. Сепсис новорожденных может протекать в форме септицемии или септикопиемии.
Симптомы сепсиса новорожденных
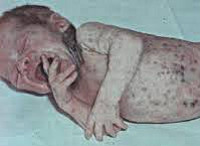
Септицемия или сепсис новорожденных без метастазов обычно развивается на фоне предшествующего мокнущего пупка, конъюнктивита, гнойничковой сыпи, опрелостей, стоматита. Предвестниками сепсиса новорожденных могут выступать вялость или беспокойство, снижение аппетита, обильные частые срыгивания, плохая прибавка в весе. В период разгара развивается температурная реакция (гипер- или гипотермия), отечный синдром или эксикоз, гипотрофия. Характерным признаком сепсиса новорожденных является грязновато-серый (землистый) оттенок кожных покровов, желтушность, мраморность кожи, сыпь.
Вследствие токсического поражения различных органов возникают гепатоспленомегалия, пневмопатия (тахипноэ, цианоз), кардиопатия (тахикардия или брадикардия, артериальная гипотензия), диспепсия, мочевой синдром (олигурия, анурия, ОПН), геморрагический синдром, надпочечниковая недостаточность. Чаще всего септицемия осложняется присоединением пневмонии, которая выступает как самостоятельное интеркуррентное заболевание.
Септикопиемия или сепсис новорожденных с гнойными метастазами характеризуется возникновением на фоне интоксикации вторичных очагов отсева в мозговых оболочках, легких, костях, печени, других органах. Чаще всего септикопиемия протекает с развитием гнойного менингита, абсцедирующей пневмонии, остеомиелита; реже – с формированием абсцесса печени, гнойного артрита, панофтальмита, медиастинита, флегмоны желудка или кишечника. В восстановительном периоде происходит санация пиемических очагов, стихание токсикоза, постепенное восстановление нарушенных функций.
Молниеносная форма сепсиса новорожденных протекает с развитием септического шока: стремительным ухудшением состояния ребенка, снижением температуры тела, брадикардией, кровоточивостью, отеком легких, острой почечной недостаточностью. Летальный исход при молниеносном течении сепсиса новорожденных наступает в течение 3-5 суток.
Диагностика сепсиса новорожденных
Диагноз сепсиса новорожденного может быть заподозрен неонатологом или педиатром на основании лихорадки свыше 3 дней или прогрессирующей гипотермии; гиперлейкоцитоза, сменяющегося лейкопенией; повышением содержания в крови маркеров инфекционного процесса (СРБ, интерлейкина-8, прокальцитонина).
Факт бактериемии при сепсисе новорожденных подтверждается путем посева крови на стерильность. Важное значение имеет выявление первичного гнойного очага и метастатических очагов, микробиологического исследование отделяемого из них (бактериологическое исследование мазка с конъюнктивы, мочи на микрофлору, соскоба/отделяемого с кожи на микрофлору, мазка из глотки, кала на дисбактериоз и т. п.).
Дифференциальная диагностика сепсиса новорожденных осуществляется с локализованными гнойно-воспалительными заболеваниями (пневмонией, медиастинитом, перитонитом, менингитом, энтероколитом), генерализованными вирусными инфекциями (цитомегалией, герпесом, энтеровирусной инфекцией) и микозами (кандидозом, аспергиллезом) и др. Для этого используются дополнительные лабораторные методы – ПЦР, ИФА, микроскопия.
Лечение сепсиса новорожденных
Терапия при сепсисе новорожденных проводится одновременно в нескольких направлениях и включает санацию септического и пиемических очагов, подавление циркуляции возбудителя в крови, коррекцию нарушенных функций.
Основу этиологического лечения сепсиса новорожденных составляет антибиотикотерапия: эмпирическая комбинированная до уточнения характера микрофлоры) и целенаправленная после получения антибиотикограммы. Противомикробные препараты вводятся внутривенно, в максимальных возрастных дозировках в течение 10-15 суток с последующей сменой. Чаще всего в клинической практике для лечения сепсиса новорожденных в различных сочетаниях используются цефалоспорины, аминогликозиды, аминопенициллины, карбапенемы и др.
С целью местного лечения гнойных очагов производится вскрытие фурункулов и абсцессов, перевязки с антибактериальными и ферментными препаратами; назначается УВЧ, СВЧ, электрофорез.
Патогенетическая терапия сепсиса новорожденных включает иммунокоррекцию (плазмаферез, гемосорбцию, введение иммуноглобулинов), проведение дезинтоксикационной терапии (внутривенной инфузии глюкозо-солевых растворов и свежезамороженной плазмы), адекватную кислородотерапию и т. д. При сепсисе новорожденных обязательно проводится мониторинг состояния жизненно-важных функций: АД, ЧСС, ЭКГ, КОС и газового состава крови, биохимических показателей (сахара крови, креатинина, электролитов), гематокрита.
В остром периоде сепсиса целесообразно пребывание новорожденных в кувезе, кормление материнским молоком, тщательный уход. В восстановительном периоде к лечению подключается гимнастика, массаж, лечебные ванны.
Прогноз и профилактика сепсиса новорожденных
Прогноз сепсиса новорожденных серьезный: летальность составляет от 30-40% до 60% среди глубоко недоношенных детей. У выздоровевших детей в отделенном периоде могут отмечаться частые ОРВИ, пиелонефрит, анемия, перинатальная энцефалопатия.
Профилактика сепсиса новорожденных включает выявление и санацию инфекций мочеполовой сферы у беременной, соблюдение противоэпидемических мероприятий медперсоналом родильных домов и отделений новорожденных, тщательный гигиенических уход за новорожденным, естественное вскармливание. Вопрос о сроках вакцинации новорожденных с сепсисом против туберкулеза и против гепатита В , проводимой в первые дни жизни, решается в индивидуальном порядке.
Неонатальный сепсис – системное инфекционное заболевание у ребенка первых 28 дней жизни, проявляющееся характерными клиническими симптомами и/или подтвержденной положительной культурой крови [9].
Пользователи протокола: неонатологи, педиатры, врачи общей практики, врачи скорой и неотложной медицинской помощи.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствуют о том, что лечение неполезно/неэффективно и, в некоторых случаях может быть вредным
В - результаты одного рандомизированного клинического исследования или крупных нерандомизированных исследований
С – общее мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
Классификация
Ранний неонатальный сепсис – реализация процесса происходит в возрасте 0 - 72 часа после рождения; [1.2]
Поздний сепсис новорожденных – инфекция новорожденного в возрасте> 72 часов после рождения, обусловленная горизонтальным переносом микроорганизмов из окружающей среды или реже через плаценту, во время родов [3,4].
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
• определение газов крови и электролитов.
Диагностические мероприятия, проводимые на этапе скорой помощи: не проводятся.
• плохое мытье рук медицинского персонала.
• изменения со стороны ЦНС – раздражительность, летаргия, гипотония, гипорефлексии, вялость, тремор, набухание большого родничка, судороги
• изменения со стороны ЖКТ - плохо сосет, теряет в массе тела, срыгивания, рвота, метеоризм, гепатоспленомегалия, диарея;
Лабораторные исследования:
• Общий анализ крови: анемия, лейкоцитоз или лейкопения, тромбоцитопения. ЛИ -> 0,2- 0,3, нейтропения, ускоренное СОЭ;
• Биохимический анализ крови: увеличение СРБ, гипогликемия, повышение АЛТ и АСТ, билирубина за счет прямой фракции, повышение мочевины, креатинина, азотемия;
• Бактериологическое исследование крови: рост бактерий для раннего – СГБ; грамм отрицательные бактерии, энтерококки и др., и для позднего: стафилококк золотистый, грамм отрицательные бактерии (клебсиелла, псевдомонас, ацинетобактер), грибы.
• рентгенография сустава при остеомиелите/остеоартрите: утолщение надкостницы, признаки разрушения кости, отек мягких тканей, накопление жидкости;
Читайте также:

