Шелушится кожа после моря инфекция
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
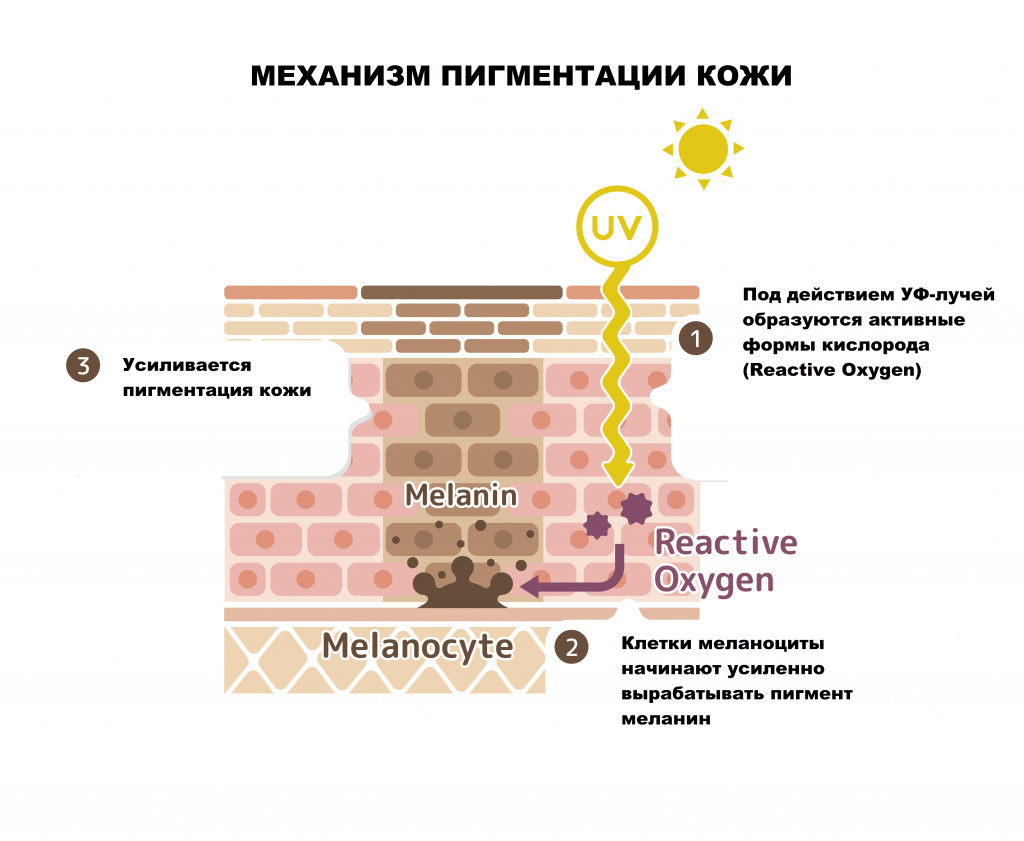
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Рассказывает врач-дерматовенеролог Светлана Якубовская.

Светлана Якубовская,
врач-дерматовенеролог Городского клинического
кожно-венерологического диспансера,
автор блога sovetydermatologa
Болезнь открытых водоемов
— В отношении открытых водоемов, рек и озер самая распространенная проблема — церкариоз . Это заболевание, которое возникает в результате попадания на кожу личинок паразитов водоплавающих птиц. Вот почему так важно купаться только в разрешенных для этого процесса водоемах.
Как правило, заболевание это чаще всего возникает летом, когда жарко, вода активно прогревается, и в тех местах, где рядом купаются птицы, где их подкармливают и так далее.
Симптомы церкариоза:
- высыпания возникают к вечеру после купания или на следующий день;
- высыпания выглядят как красные папулы или болячки, сильно зудят;
- локализация зуда в области бедер, голеней, то есть нижних конечностей, но нередко и на туловище, и на верхних конечностях, то есть в принципе в тех местах, где вода соприкасалась с кожей.
Меры безопасности
- После посещения водоема, особенно если вы не знаете, разрешено ли там купание, важно тщательно принять душ с обычной водой и хорошенько растереть тело полотенцем.
- Если вы или ваш ребенок столкнулись с подобными высыпаниями после купания, то, конечно, наиболее правильно — показаться врачу.
В летнее время, особенно когда жарко, мы нередко принимаем всевозможные высыпания за укусы. Но это может быть церкариоз или другое заболевание.

К сожалению, довольно часто при церкариозе процессы бывают распространенными, они очень беспокоят человека, так как сильно чешутся и проходят лишь в течение 7-14 дней. Поэтому так важно все-таки не купаться в водоемах, которые не исследованы либо где купание вовсе запрещено.
При сильном дискомфорте можно принимать внутрь антигистаминные препараты и наружно наносить крем с цинком либо гормональные кремы (по рекомендации специалиста).
Грибок — житель саун и аквапарков
— Как правило, в бассейнах достаточно хлорированная вода, поэтому в самом бассейне подцепить какую-то инфекцию — на грани фантастики. В основном, когда мы говорим о посещении аквапарков, общественных бань, саун, настороженность здесь мы должны проявлять в отношении грибковых инфекций.
Забыли тапочки, взяли не свои, прошлись босиком по деревянным влажным доскам в сауне или по коврикам… Все это повышает риск заразиться.

Несоблюдение, казалось бы, несущественных мер профилактики и личной гигиены может спровоцировать и повысить риск присоединения грибковой инфекции. Особенно если одновременно с этим есть усугубляющие факторы:
- микротрещины на коже;
- хронические кожные заболевания, особенно на стопах (например, экзема);
- сахарный диабет, при котором также нарушается кровообращение;
- венозная недостаточность.
То есть все предрасполагающие заболевания могут послужить фоном — ослаблять защитные функции кожного покрова и тем самым способствовать заражению грибковыми инфекциями.
Симптомы грибка :
- шелушение между пальцами стоп;
- зуд;
- единичные высыпания в виде подкожных пустул.

Меры безопасности
- Всегда брать с собой в бассейн, аквапарк, баню, сауну свои тапочки и ни с кем не меняться, не надевать чужие и никому не предлагать свои.
- Пользоваться только личным полотенцем и своей мочалкой.
- После посещения бани, сауны, аквапарка принимать душ и постараться не ходить босиком.
- После душа хорошо обработать стопы противогрибковым кремом, перед тем как надевать носки и обувь.
- По возвращении домой также желательно принять душ, тщательно вымыть стопы и снова обработать их кремом.
Особое внимание здесь — детям (детская кожа более чувствительна) и пожилым людям, так как с возрастом повышается риск развития хронических заболеваний — как кожных, так и всевозможных эндокринологических.
Лишай могут передать и домашние животные
— Что касается животных — это, конечно, очень распространенная тема. Летом происходит активный рост всевозможных грибковых заболеваний — в частности, микроспории, или, как говорят в народе, лишая. Это заболевание чаще всего действительно можно подхватить от животных.
Кожа взрослого человека, если у него нет хронических кожных заболеваний и никаких высыпаний на теле, синтезирует особое вещество — ундециленовую кислоту. Она защищает нашу кожу от присоединения нитей мицелия. Именно они, попадая на кожу, являются причиной развития характерных высыпаний и заболевания микроспории.
У детей этого защитного вещества нет. Вот почему дети чаще болеют микроспорией, чем взрослые. Также дети чаще жалеют ьездомных животных. Но если домашний кот гуляет по даче, возле дома, он может контактировать с дворовыми котами и заразиться от них. Далее по цепочке он заразит ребенка. Мы об этом забываем — и к концу лета-началу осени у дерматологов растет количество пациентов с микроспорией.
Главный симптом микроспории — появление характерных элементов округлой формы, красного цвета, которые шелушатся, зудят и увеличиваются в размерах.

Меры безопасности
Если диагноз микроспории подтверждается, лечение предстоит достаточно долгое (порядка 1 месяца) — в зависимости от количества высыпаний и их характера.
И чем раньше начнется лечение, тем больше шансов, что заболевание не усугубится и пациенту не придется пить таблетированные препараты.
Чесотка — болезнь объятий и рукопожатий
— Чесотка — заболевание, распространенное не только летом, а вообще во все времена года. Как правило, она передается от людей при близком контакте: например, от ребенка к маме, если они спят в одной кровати, от девушки — к парню, когда они обнимаются, от подруги — к подруге, если они меняются одеждой, и так далее. Контакт через предметы возможен, если он длительный.
Симптомы чесотки:
- появление высыпаний, которые беспокоят зудом в ночное время (днем его практически нет);
- высыпания — парные элементы, который возникают в области кистей рук, между пальцами, на запястьях, локтях, на животе, на ягодицах;
- зуд и высыпания появляются у кого-то одного в семье, а потом возникают и у других домашних.

Меры безопасности
- Соблюдать правила личной гигиены.
- При возникновении симптомов обращаться к врачу.
Укусы насекомых и клещей
— Укусы — вещь не заразная, но летом эта проблема слишком актуальна, чтобы о ней не сказать, она затрагивает и детей, и взрослых. Кусать могут мухи, мошки, осы, шершни, комары и т. д. Кожа детей и вообще людей с чувствительной кожей реагирует на это максимально активно и агрессивно.
Меры безопасности
- Использовать репелленты, особенно если собираетесь отдыхать на природе и знаете, что после укусов у вас возникают активные реакции в виде раздражений, папул, которые сильно зудят.
- Тип репеллента — химический или физический — выбирать строго по рекомендациям производителя в соответствии с возрастом.
- После укуса при появлении папулы, зуда, раздражения можно применять внутрь антигистаминные препараты, строго следуя инструкции.
- Наружно можно наносить средства с цинком. Они бывают в виде лосьона, пасты или крема.
Если реакция очень активная и агрессивная, то лучше проконсультироваться с врачом: в таком случае могут быть назначены наружные гормональные препараты, которые успокоят кожу и снимут воспаление.

Укусы клещей — самые страшные из этого списка.
Если вы обнаружили клеща у себя или у ребенка (в идеале — до 72 часов после его укуса), необходимо принять соответствующий антибактериальный препарат (тетрациклиновая группа для взрослых, препараты пенициллинового ряда — детям до 8 лет).
От того, как долго клещ находился на теле, зависит лечение или профилактика.
Поэтому всегда после прогулок в парке, отдыха на природе, в лесу, возле водоемов нужно внимательно осматривать себя и детей. Лучше, если клеща будет извлекать врач или медицинская сестра. Все эти меры важны для предотвращения возникновения и развития такого опасного заболевания, как боррелиоз.
В любом случае, я рекомендую при любых непонятных высыпаниях (а они чаще всего непонятные) идти на прием к врачу, а не пытаться лечиться самостоятельно. Ведь применение каких-то лекарственных средств может смазать клиническую картину, и время до постановки правильного диагноза может быть утеряно.


Наш эксперт - врач-косметолог, дерматовенеролог Анастасия Шарова.
Проблема: кожа стала шелушиться.
Почему так происходит? С шелушением и обезвоженностью кожи после пребывания под ярким солнцем могут столкнуться обладательницы как сухой, так и жирной кожи. Ведь дело здесь не в типе кожи, а в её реакции на раздражители, одним из которых является солнце.
Для его восстановления подойдут средства с линолиевой, линоленовой кислотой и натуральными увлажнителями, например с низкомолекулярной гиалуроновой кислотой. Такая косметика восстановит качество кожного сала, которое обязательно должно быть на поверхности кожи.
Также обязательно нужно снять чувствительность, приобретённую вследствие потери влаги. Для этого необходимы кремы с противовоспалительными компонентами. После устранения обезвоженности и гиперчувствительности можно начинать работать с шелушением. Для этого подойдут энзимные и ферментные пилинги.
Чего не делать? Не стоит брызгать на обезвоженную кожу водой, даже мицеллярной. Вносить в кожу влагу бессмысленно. Главная задача - сделать так, чтобы она не испарялась.
Также не стоит пытаться избавиться от шелушения при помощи кислотных пиллингов. Они слишком агрессивны для раздражённой кожи и могут усугубить проблему.

Проблема: появились морщины.
Почему так происходит? Морщины после загара - первый признак фотостарения. Вот почему так важно защищать кожу СПФ средствами. Наносят их за 15 минут до выхода на улицу, обновляют каждые 2-3 часа. Чтобы не портить макияж, в течение дня можно использовать минеральную пудру с СПФ. Делать это нужно не только на пляже, но и в городе.
Что делать? Появление мелких морщинок свидетельствует о том, что качество гиалуроновой кислоты кожи снижается. Помочь в этом случае может процедура биоревитализации (введение в кожу гиалуроновой кислоты при помощи инъекций или специальных аппаратов). Для реабилитации кожи нужно сделать три сеанса с перерывом в две недели. В качестве наружных средств можно использовать кремы с осветляющими и противовоспалительными компонентами.

Чего не делать? Бесполезно воздействовать на раздражённую солнцем кожу аппаратными методиками (при помощи лазерного или фотоомоложения). Кожа истощена, находится в стрессовом состоянии,и ей прежде всего нужно дать строительный материал для обновления клеток.
Проблема: возникли пигментные пятна.
Почему так происходит? Это тоже одно из проявлений фотостарения. Причём, если на коже появилось даже маленькое пятнышко, это означает, что вы склонны к пигментации и, возможно, со временем количество пятен и веснушек увеличится.
Что делать? Начать нужно с регулярного использования средств с СПФ. Можно сходить на приём к косметологу, который удалит пигментное пятно при помощи лазерных или фотометодик.
Чего не делать? Нельзя сразу же начать использовать тяжёлую артиллерию в виде кремов с гидрохиноном. Это вещество блокирует выработку пигмента меланина и входит в состав кремов с сильным отбеливающим эффектом. Но такие средства слишком агрессивны, их нельзя применять в течение долгого времени, есть сведения о том, что при неправильном использовании такая косметика может обладать токсическими и канцерогенными свойствами. Поэтому, выбирая отбеливающие средства, внимательно читайте этикетку!

Проблема: появились новые родинки.
Почему так происходит? Возникновение новых родинок и исчезновение старых - нормальный процесс. Важно не само их появление, а сколько их появилось, какого они качества, не изменились ли уже имеющиеся образования.
Что делать? При наличии подозрительных родинок нужно обратиться к врачу. Насторожить должны неровные края родинки, отсутствие на ней волос, лаковый блеск, большие размеры образования. Также необходимо избавиться от родинки, если она появилась в месте трения с одеждой и постоянно травмируется.

Чего не делать? Не пытайтесь удалить родинку самостоятельно при помощи народных средств, например сока чистотела. Любые травмы родинки опасны!
Проблема: южный загар слишком быстро сходит.
Почему так происходит? Спектр УФ-лучей, который идёт по касательной к земной поверхности, и УФ-лучей, который падает на неё под прямым углом, отличается. Это влияет на стойкость загара. Загар, полученный в средней полосе, имеет более холодный оттенок, но сохраняется дольше. Южный загар более яркий, но сходит быстрее.
Что делать? Не забывайте об увлажнении и питании кожи, это поможет сохранить загар. Если есть желание не расставаться с тёмным оттенком кожи всю зиму, можно пользоваться автозагаром.
Чего не делать? Не нужно отказываться от использования мочалки, пытаясь сохранить загар. Солнце усиливает образование роговых клеток эпидермиса, которые необходимо удалять, чтобы кожа обновлялась.

Домашние маски
Против морщин
1 чайную ложку мёда смешайте с яичным желтком и 1 чайной ложкой сливочного масла. Смесь нанесите на лицо, а сверху прикройте салфеткой. Через 20 минут смойте остаток смеси тёплой водой и нанесите на шею питательный крем. Эта маска питает кожу и разглаживает мелкие морщинки.

Увлажняющая
Натрите на тёрке 0,5 моркови и 0,5 яблока, добавьте 1 столовую ложку творога. Все компоненты, тщательно размешав, наложите на лицо. Держите 15 минут, а затем тщательно смойте. Эта маска придаст коже здоровый вид и улучшит её эластичность.
Отбеливающая
Лучшее домашнее средство против веснушек - огурец. Впрочем, пупырчатым плодам под силу не только очистить кожу от ненужных пятен, но и увлажнить её и избавить от мелких морщин. Самый простой способ сделать огуречную маску - очистить плоды от кожуры, натереть на тёрке и нанести полученную маску на лицо.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной А. А. работали литературный редактор Вера Васина , научный редактор Маргарита Тихонова и шеф-редактор Владимир Горский
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Читайте также:

