Сифилис воспалительные болезни женских тазовых органов
Обновлено: 24.04.2024
Вопреки распространенному заблуждению, сифилис далеко не всегда проявляется сразу после инфицирования – очень часто болезнь на первых порах протекает бессимптомно. Все это время зараженный человек может быть уверен, что совершенно здоров. Однако рано или поздно заболевание заявляет о себе крайне неприятными симптомами и последствиями. Именно поэтому сифилис важно вовремя диагностировать и начать своевременное лечение.
Как выявить болезнь – симптомы и диагностика
Сифилис – это заболевание инфекционной природы, передающееся преимущественно половым путем. Вызывает его бактерия вида бледная трепонема (Treponema pallidum). Опасность инфекции в том, что на начальных этапах она почти никак себя не проявляет, а вот запущенный сифилис может затронуть практически все органы и ткани больного.
Всего насчитывают четыре стадии сифилиса, включая инкубационный период.
Симптомы
Инкубационный период протекает бессимптомно. Начинается он с момента проникновения в организм возбудителя и продолжается в среднем 3 недели вплоть до появления первых признаков сифилиса. Для каждой стадии заболевания характерны свои особенности.
Первичный сифилис
Наиболее характерное проявление этой стадии – образование так называемого твердого шанкра, который представляет собой рельефную язву, не причиняющую болевых ощущений (рис. 1). Чаще всего шанкр образуется в месте внедрения возбудителя и спустя некоторое время (в среднем - через 3-5 недель) проходит.

Рисунок 1. Твердый шанкр. Источник: Jianjun Qiao/Hong Fang/CMAJ
Наиболее распространенные места изъязвления: половые органы, задний проход и губы. При этом следует помнить, что сифилис передается не только половым путем – заражение может произойти через порез или ссадину, поэтому появление шанкра возможно практически на любом участке тела. Еще одна характерная особенность этой стадии – увеличение лимфатических узлов.
Вторичный сифилис
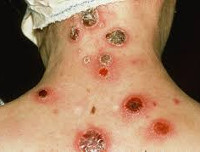
Обычно эта стадия начинается спустя 2 месяца с момента заражения. Для нее характерны кожные высыпания по всему телу (рис. 2). Они объясняются иммунным ответом организма на проникновение возбудителя. Поражаются внутренние органы, костная ткань, может незначительно повышаться температура, возникает чувство ломоты во всем теле. Лимфоузлы увеличиваются и становятся плотными. Сифилис заразен на любой стадии, однако именно этот этап развития болезни считается наиболее опасным в отношении передачи инфекции.

Рисунок 2. Высыпания при сифилисе. Источник: Jianjun Qiao/Hong Fang/CMAJ
Третичный сифилис
Отсутствие лечения на ранних этапах приводит к развитию последней, третьей стадии сифилиса, когда инфекция поражает почти все внутренние органы больного, его нервную систему, кости и кожу.
Третичный сифилис уродует человека, может полностью лишить зрения. Характерная особенность последней стадии болезни - образование гумм, которые представляют собой мягкие опухоли . Часто сифилис поражает головной мозг, в результате нарушается координация движений, развиваются слабоумие, двигательные и чувствительные нарушения. Большинство этих изменений необратимы.
В таблице 1 кратко приведены стадии сифилиса и характерные симптомы.
Диагностика
Диагностика сифилиса заключается в обнаружении в организме возбудителя болезни, бледной трепонемы, прямыми или непрямыми методами. В первом случае определяют саму бактерию (рис. 3), а во втором - исследуют кровь на наличие антител к ней (IgM/IgG).
Первоначально для подтверждения диагноза применялась реакция Вассермана , предполагающая введение антигена в образец биоматериала с образованием специфических антител. Неоспоримым достоинством этого метода была простота выполнения, но был и большой недостаток – реакция часто давала ложноположительный результат. На сегодняшний день этот метод считается устаревшим. Следует понимать, что даже современные методы имеют как преимущества, так и недостатки (табл. 2).
Методы диагностики
Материал для исследования
Достоинства
Недостатки
- Темнопольная микроскопия (ТПМ)
- Прямая иммунофлюоресценция (ПИФ)
- Полимеразная цепная реакция (ПЦР)
Образцы тканей пациента, отделяемое шанкра
Простота, низкая стоимость и удобство проведения
Не актуально при выявлении поздних и скрытых форм заболевания
- реакция микропреципитации
- ускоренный плазмареагиновый тест
- тест на реагины с непрогретой сывороткой
- иммуноферментный анализ
- реакция иммунофлюоресценции
- реакция иммобилизации бледных трепонем
Сыворотка крови, капиллярная кровь из пальца (только для экспресс-методов)
Удобство, дешевизна, возможность контроля излеченности
Недостаточная чувствительность при выявлении поздних форм заболевания, а также высокий процент ложноположительных результатов
Врач выбирает диагностические методы, основываясь на клинической картине и жалобах больного. При подтверждении диагноза пациента ставят на учет в кожно-венерический диспансер. Исключаются любые сексуальные отношения, запрещен прием алкоголя.
Важно! В случае положительного анализа следует поставить в известность не только половых партнеров, но и всех членов семьи – им тоже необходимо будет пройти соответствующую диагностику.
К какому врачу обратиться?
Диагностикой и лечением заболеваний, передающихся половым путем, занимается дерматовенеролог. Если по какой-либо причине не удается найти именно этого специалиста, женщинам следует обратиться к гинекологу, а мужчинам – к урологу.
Лечение
Лечение сифилиса предполагает в первую очередь воздействие на причину, то есть на причину возникновения - возбудителя - болезни (в медицине это называется этиотропной терапией). Условно лечение разделяют следующим образом:
- Специфическое – назначается в случае подтвержденного диагноза.
- Превентивное – проводится половым партнерам больного сифилисом, или людям, имевшим контакт с его кровью.
- Пробное – целесообразно в том случае, если врач заподозрил сифилитическое поражение тканей и органов, а диагноз при этом не удается подтвердить при помощи лабораторных исследований.
- Дополнительное – назначают при рецидиве болезни пациентам, ранее проходившим этиотропное лечение .
Однако с чего же начать лечение и какой именно специалист этим занимается?
Медикаментозное лечение
Для лечения сифилиса используют антибиотики – их действие направлено на устранение активности бледной трепонемы. Обычно врач назначает препараты пенициллинового ряда, однако эти антибиотики нередко дают аллергическую реакцию, поэтому современное лечение сифилиса предусматривает использование менее аллергенных антибиотиков – например, из групп тетрациклинов, цефалоспоринов (цефтриаксон) или макролидов (азитромицин).
Пенициллины
Антибиотики этой группы применяют при лечении сифилиса уже на протяжении нескольких десятилетий и за это время отлично себя зарекомендовали – бледная трепонема так и не выработала к ним устойчивость. Пенициллин выпускают в форме таблеток и раствора для инъекций, однако для лечения сифилиса предпочтительнее именно второй вариант. Больному делают инъекции 1 раз в 3 часа, поэтому лечение проводят в условиях стационара.
При использовании пенициллина нередко возникают побочные реакции:
- тошнота,
- рвота,
- диарея;
- повышение температуры тела,
- судороги.
Важно! Наиболее распространенное осложнение при использовании пенициллиновых антибиотиков – развитие аллергических реакций. Чаще всего они проявляются в виде крапивницы и отеков.
Пенициллин подходит не только для специфического, но и для превентивного лечения сифилиса.
Тетрациклины
Антибиотики этой группы наиболее эффективны при лечении первичной и вторичной формы заболевания. Они выпускаются в виде таблеток, капсул, мазей и раствора для инъекций (тетрациклина гидрохлорид). При лечении сифилиса также используют таблетированную форму – прием показан до 4 раз в день. Во время курса лечения нежелательно находиться под прямыми солнечными лучами, поскольку тетрациклины могут повышать чувствительность кожи к ультрафиолету. Очень важно не делать перерывов в приемах препарата – в этом случае возбудитель болезни может выработать устойчивость к антибиотику.
Цефалоспорины
При лечении сифилиса эти антибиотики используют внутримышечно и внутривенно. В зависимости от тяжести течения заболевания, курс лечения составляет от 5 до 20 дней. Цефалоспориныспособны провоцировать развитие таких побочных эффектов, как расстройства пищеварения, ухудшение сна и высыпания на коже. Чтобы снизить риск их развития, параллельно рекомендуется принимать витамины и пробиотики.
Макролиды
Макролиды позволяют быстро вылечить болезнь на ранних стадиях, однако при третичном сифилисе их применение не дает ожидаемого эффекта. Проще говоря, такие антибиотики не убивают бледную трепонему сразу, а постепенно делают ее нежизнеспособной. Препарат выпускают в форме таблеток. Прием показан раз в сутки, курс лечения продолжается 9-12 дней. Дозировку определяет лечащий врач, основываясь на клинической картине, возрасте и антропометрических данных пациента.
Реакция Яриша - Герксгеймера при приеме антибиотиков
Во время приема антибиотиков у пациента может развиться так называемая реакция Яриша — Герксгеймера. Она может проявляться следующими симптомами:
- озноб,
- повышение температуры тела,
- головная боль,
- учащенное сердцебиение,
- гипотония,
- боль в мышцах и суставах.
Важно понимать, что реакция Яриша — Герксгеймера не относится к аллергическим и не является поводом для прекращения лечения. Это иммунный ответ организма, возникающий в результате массовой гибели патогенных микробов, которая сопровождается высвобождением эндотоксинов.
Местное лечение
Местное лечение при сифилисе может включать мази, кремы или гели, направленные на смягчение кожных проявлений болезни.
Физиотерапия
Физиотерапию в лечении сифилиса применяют для общего укрепления организма и борьбы с неврологическими проявлениями заболевания. Физиотерапевтические методы не могут являться основными в борьбе с инфекцией.
Вспомогательное лечение
На правах вспомогательной терапии для лечения сифилиса применяют:
- витамины,
- БАДы,
- иммуномодуляторы.
Такое поддерживающее лечение не оказывает влияния на возбудитель сифилиса и является лишь дополнительной мерой в борьбе с заболеванием.
Народные методы
Народных методов лечения сифилиса не существует. Самостоятельное лечение сифилиса не дает необходимого эффекта. Схему лечения должен определять только профильный специалист.
Ртуть: применяют ли сейчас
Самый старый способ лечения – применение ртути (как перорально, так и в виде мазей). Ртуть эффективно уничтожает бледную трепонему, однако при этом, ввиду своей высокой токсичности, разрушительно действует и на организм пациента. Ртуть использовали для борьбы с сифилисом на протяжении нескольких столетий вплоть до середины прошлого века. В настоящее время препараты ртути назначаются крайне редко из-за большого количества побочных эффектов.
Лечение беременных
При обнаружении сифилиса у беременной женщины врачебная тактика будет зависеть от срока беременности и степени тяжести заболевания. В некоторых случаях велик риск развития у ребенка тяжелых врожденных патологий, тогда рекомендуют прервать беременность . Однако чаще всего назначают лечение антибиотиками. При своевременно начатой терапии прогноз для ребенка чаще всего благоприятный.
Лечение на разных стадиях болезни
В зависимости от стадии сифилиса врачебная тактика имеет свои отличия. На ранних стадиях назначают антибиотики, и, если лечение было начато своевременно, такой подход дает ожидаемый результат. На поздних же стадиях, когда происходят патологические изменения во внутренних органах, обязательна госпитализация, многие пациенты вынуждены проходить стационарное лечение в течение нескольких месяцев.
Дополнительно могут назначать препараты висмута и мышьяка, а при серьезных изменениях со стороны тканей и органов по окончании терапии может потребоваться и хирургическое вмешательство.
Важно! Чем раньше было начато лечение, тем быстрее удастся избавиться от болезни.
По окончании лечения необходимо сдать контрольные серологические тесты, чтобы убедиться в том, что пациент полностью здоров. Недолеченный сифилис чреват тяжелыми осложнениями, поэтому прохождение тестов после лечения обязательно.
Сколько длится лечение?
В случае, если сифилис был рано диагностирован, лечение антибиотиками обычно занимает 2-3 недели. При использовании внутримышечных препаратов курс может включать 1-3 или 5 инъекций, хотя есть препараты, которые нужно колоть каждые 4 часа.
Пациентам с диагностированной вторичной или ранней скрытой инфекцией придется пройти более длительную терапию - около 28 дней. В случае третичного или позднего скрытого сифилиса курс еще дольше, кроме 28 дней первичной терапии он включает повторное лечение в течение 14 дней, назначаемое через 2 недели по завершении первого.
Можно ли контактировать с людьми во время лечения?
Лечение сифилиса чаще всего проводится в стационаре, в инфекционном отделении. На ранних стадиях возможно амбулаторное лечение дома. В этом случае семье больного рекомендуют полную изоляцию. Если такой возможномти нет, необходимо ограничить контакты с заболевшим, не использовать общую с ним посуду, полотенца и средства гигиены. В квартире следует проводить влажную уборку с антисептиками минимум 2 раза в неделю.
Важно! Пот и моча больного не заразны. Слюна может быть инфицирована при наличии во рту больного сифилитических язв.
Излечим ли сифилис? Прогноз
При своевременно поставленном диагнозе и корректном лечении прогноз в большинстве случаев благоприятный. Сифилис излечим на ранних стадиях, а также у беременных в первом триместре. Скрытая форма заболевания при своевременно начатой терапии также излечима.
На поздних стадиях вылечить больного намного сложнее, поскольку в большинстве случаев происходит необратимое повреждение внутренних органов, и лечение по большей части ориентировано на то, чтобы остановить дальнейшее развитие патологических процессов.
Возможные осложнения
Осложнения сифилиса затрагивают практически все органы и системы. Чаще всего они развиваются при несвоевременном выявлении болезни или неправильном лечении. Вот список наиболее распространенных осложнений:
- гнездное или полное облысение (рост волос может восстановиться после лечения),
- фимоз (невозможность обнажения головки полового члена),
- гангрена полового члена,
- шрамы от язв на коже,
- жировое перерождение почек,
- сифилитический гепатит с последующим перерождением тканей печени,
- поражение костной и мышечной тканей (страдает весь опорно-двигательный аппарат),
- сифилитические поражения сердечной мышцы,
- деформация носа,
- поражение нервной системы (нейросифилис) – слабоумие, паралич, бессонница, нарушения зрения и слуха.
Что будет, если не лечить сифилис
При отсутствии лечения развивается третичный сифилис. Как уже говорилось выше, эта стадия болезни проявляется необратимыми нарушениями со стороны внутренних органов, кожных покровов и нервной системы. В большинстве случаев прогноз неблагоприятный – терапия направлена преимущественно на замедление развития инфекционного процесса.
Профилактика
Чтобы обезопасить себя от заражения сифилисом, следует придерживаться нескольких простых правил:
- Избегать случайных половых связей. В крайнем случае - использовать презерватив. Он не дает 100% защиты, но при этом все же существенно снижает риск передачи болезни.
- Использовать только свои собственные предметы личной гигиены (например, зубные щетки или полотенца).
- Если сифилисом заболел кто-либо из членов семьи, следует избегать тесных контактов с зараженным человеком, не пользоваться общими предметами обихода и регулярно проводить дезинфекцию в доме.
- В случае случайного полового контакта с потенциальным или явным носителем болезни следует обратиться к венерологу – он назначит профилактическое лечение антибиотиками.
Соблюдение этих профилактических мер поможет избежать заражения и обезопасить своих близких.
О повторном заражении
Если вы уже болели сифилисом и выздоровели, вы можете заразиться снова. После болезни не формируется защитный иммунитет. Обезопасить себя от повторного заражения можно только, исключив половые контакты с партнерами, не сдавшими лабораторных тестов на сифилис.
Заключение
Одной из главных опасностей сифилиса можно назвать бессимптомное течение болезни, которое создает у носителя ложное впечатление безопасности. А это, в свою очередь, чревато не только переходом заболевания в тяжелые формы, но и риском заражения других людей. При своевременном выявлении заболевания и правильно составленной терапевтической схеме прогноз на излечение благоприятный.
Антибиотик группы макролидов. Продуцируется актиномицетами Streptomyces narbonensis var. josamyceticus. Хорошо растворим в метаноле и этаноле, растворим в эфире и очень слабо в воде.
Фармакологическое действие
Фармакология
Обратимо связывается с 50S субъединицей рибосом, тормозит синтез белка и размножение микробных клеток (бактериостатический эффект). При создании в очаге воспаления высоких концентраций оказывает бактерицидное действие. Обладает широким спектром действия, включающим грамположительные (Staphylococcus spp., продуцирующие и не продуцирующие пенициллиназу, Streptococcus spp., в т.ч. Streptococcus pyogenes и Streptococcus pneumoniae, Bacillus anthracis, Corynebacterium diphtheriae) и грамотрицательные (Neisseria gonorrhoeae, Neisseria meningitidis, некоторые виды Shigella, Haemophilus influenzae, Bordetella pertussis) бактерии, внутриклеточные микроорганизмы (Mycoplasma spp., в т.ч. Mycoplasma hominis, Mycoplasma pneumoniae, Chlamydia spp., в т.ч. Chlamydia trachomatis, Chlamydia pneumoniae, Ureaplasma urealyticum, Legionella pneumophila) и некоторые анаэробы (Peptococcus, Peptostreptococcus, Clostridium perfringens, Bacteroides fragillis). Незначительно влияет на энтеробактерии, поэтому мало изменяет естественную бактериальную флору ЖКТ . Эффективен при резистентности к эритромицину. Резистентность к джозамицину развивается реже, чем к другим антибиотикам из группы макролидов.
При введении беременным самкам мышей и крыс в период органогенеза в высокой дозе (3 г/кг) увеличивал показатели смертности и вызывал задержку роста плодов без признаков тератогенного действия.
После приема внутрь быстро и полностью всасывается из ЖКТ , прием пищи не влияет на биодоступность. Cmax в сыворотке достигается через 1–2 ч и составляет при однократной дозе 400 мг — 0,33 мг/л, 500 мг — 0,67–0,71 мг/л, 1000 мг — 2,4 мг/л, 1250 мг — (2,08±1,13) мг/л, 2000 мг — (5,79±2,47) мг/л. Связывание с белками плазмы — около 15%. Хорошо растворяется в жирах и мало ионизируется при обычных значениях рН крови и тканевых жидкостей, хорошо проникает через гистогематические барьеры в различные органы и ткани. Объем распределения — 300,56 л. Особенно высокие концентрации обнаруживаются в легких, миндалинах, слюне, поте и слезной жидкости. Концентрация в мокроте превышает концентрацию в плазме крови в 8–9 раз. Накапливается в костной ткани. Способен проникать и накапливаться в аденоидах, экссудате среднего уха, секрете околоносовых пазух, деснах, предстательной железе. Практически не проникает в спинно-мозговую жидкость, проходит через плаценту и секретируется в грудное молоко. Биотрансформируется в печени с образованием менее активных метаболитов. Обнаружено не менее трех метаболитов: 14-гидроксиджозамицин, гидроксиджозамицин и деизовалерилджозамицин. T1/2 — 4 ч. Экскретируется в основном с желчью, менее менее 20% — с мочой.
Применение вещества Джозамицин
Острые и хронические инфекции, вызванные чувствительными микроорганизмами — инфекции верхних дыхательных путей и лор-органов (ангина, фарингит, паратонзиллит, ларингит, средний отит, синусит, дифтерия — дополнительно к лечению дифтерийным анатоксином, скарлатина в случае повышенной чувствительности к пенициллину); инфекции нижних дыхательных путей (острый бронхит, обострение хронического бронхита, пневмония, в т.ч. вызванная атипичными возбудителями, коклюш, пситтакоз); стоматологические инфекции (гингивит и болезни пародонта); инфекции в офтальмологии (дакриоцистит, блефарит); инфекции кожных покровов и мягких тканей (пиодермия, фурункулез, сибирская язва, рожа — при повышенной чувствительности к пенициллину, угри, лимфангит, лимфаденит, венерическая лимфогранулема); инфекции мочеполовой системы (простатит, уретрит, гонорея, сифилис — при повышенной чувствительности к пенициллину, хламидийные, микоплазменные, в т.ч. уреаплазменные, и смешанные инфекции).
Противопоказания
Гиперчувствительность (в т.ч. к другим макролидам), тяжелые нарушения функции печени, недоношенность детей.
Применение при беременности и кормлении грудью
Разрешено применение при беременности и в период грудного вскармливания по показаниям. Европейское отделение ВОЗ рекомендует джозамицин в качестве препарата выбора при лечении хламидийной инфекции у беременных женщин.
Категория действия на плод по FDA — не определена.
Побочные действия вещества Джозамицин
Со стороны органов ЖКТ: отсутствие аппетита, тошнота, изжога, рвота, дисбактериоз и диарея, метеоризм, обложенность языка, спазмы в животе, нарушение функции печени, транзиторное повышение активности печеночных трансаминаз (АСТ, АЛТ), нарушение оттока желчи и желтуха.
Прочие: отек стоп, дозозависимое преходящее нарушение слуха, кандидоз, кожные аллергические реакции (крапивница, сыпь), очень редко — лихорадка, общее недомогание.
Взаимодействие
Передозировка
Симптомы: усиление выраженности побочных эффектов.
Лечение: симптоматическая терапия.
Способ применения и дозы
Внутрь, между приемами пищи. Покрытые оболочкой таблетки следует проглатывать целиком, запивая небольшим количеством воды. Диспергируемые таблетки можно принимать двумя способами: проглатывать целиком, запивая водой, или предварительно перед приемом разводить водой (не менее 20 мл), образовавшуюся суспензию тщательно перемешивать. Взрослым и детям старше 14 лет — 1–2 г/сут (в случае необходимости доза может быть увеличена до 3 г/сут) в 2–3 приема, начальная рекомендуемая доза — 1 г. Суточную дозу для детей устанавливают из расчета 40–50 мг/кг, разделенные на 3 приема.
В случае, если пропущен один прием, необходимо немедленно принять дозу препарата. Если пришло время приема следующей дозы, не надо принимать предыдущую дозу, не увеличивать и не удваивать дозу. Перерыв в лечении или преждевременное прекращение приема препарата уменьшают вероятность успеха лечения.
Обычно продолжительность лечения определяется врачом. В соответствии с рекомендациями ВОЗ по применению антибиотиков длительность лечения стрептококковых инфекций должна составлять не менее 10 дней.
Лечение обыкновенных и шаровидных угрей — по 500 мг 2 раза в сутки в течение 2–4 нед, далее — 500 мг 1 раз в сутки в течение 8 нед.
Меры предосторожности
При назначении джозамицина следует учитывать возможность перекрестной устойчивости к различным антибиотикам-макролидам (микроорганизмы, устойчивые к лечению родственными по химической структуре антибиотиками, могут также быть резистентны к джозамицину).
Во время терапии необходим мониторинг ЭКГ (особенно у больных, одновременно получающих дигоксин). С осторожностью под контролем функции почек следует назначать на фоне почечной недостаточности.
В случае стойкой тяжелой диареи следует иметь в виду возможность развития на фоне антибиотиков опасного для жизни псевдомембранозного колита.
Людям пожилого возраста назначают в меньших дозах и проводят лечение под контролем врача.
Антибиотик группы макролидов. Продуцируется актиномицетами Streptomyces narbonensis var. josamyceticus. Хорошо растворим в метаноле и этаноле, растворим в эфире и очень слабо в воде.
Фармакологическое действие
Фармакология
Обратимо связывается с 50S субъединицей рибосом, тормозит синтез белка и размножение микробных клеток (бактериостатический эффект). При создании в очаге воспаления высоких концентраций оказывает бактерицидное действие. Обладает широким спектром действия, включающим грамположительные (Staphylococcus spp., продуцирующие и не продуцирующие пенициллиназу, Streptococcus spp., в т.ч. Streptococcus pyogenes и Streptococcus pneumoniae, Bacillus anthracis, Corynebacterium diphtheriae) и грамотрицательные (Neisseria gonorrhoeae, Neisseria meningitidis, некоторые виды Shigella, Haemophilus influenzae, Bordetella pertussis) бактерии, внутриклеточные микроорганизмы (Mycoplasma spp., в т.ч. Mycoplasma hominis, Mycoplasma pneumoniae, Chlamydia spp., в т.ч. Chlamydia trachomatis, Chlamydia pneumoniae, Ureaplasma urealyticum, Legionella pneumophila) и некоторые анаэробы (Peptococcus, Peptostreptococcus, Clostridium perfringens, Bacteroides fragillis). Незначительно влияет на энтеробактерии, поэтому мало изменяет естественную бактериальную флору ЖКТ . Эффективен при резистентности к эритромицину. Резистентность к джозамицину развивается реже, чем к другим антибиотикам из группы макролидов.
При введении беременным самкам мышей и крыс в период органогенеза в высокой дозе (3 г/кг) увеличивал показатели смертности и вызывал задержку роста плодов без признаков тератогенного действия.
После приема внутрь быстро и полностью всасывается из ЖКТ , прием пищи не влияет на биодоступность. Cmax в сыворотке достигается через 1–2 ч и составляет при однократной дозе 400 мг — 0,33 мг/л, 500 мг — 0,67–0,71 мг/л, 1000 мг — 2,4 мг/л, 1250 мг — (2,08±1,13) мг/л, 2000 мг — (5,79±2,47) мг/л. Связывание с белками плазмы — около 15%. Хорошо растворяется в жирах и мало ионизируется при обычных значениях рН крови и тканевых жидкостей, хорошо проникает через гистогематические барьеры в различные органы и ткани. Объем распределения — 300,56 л. Особенно высокие концентрации обнаруживаются в легких, миндалинах, слюне, поте и слезной жидкости. Концентрация в мокроте превышает концентрацию в плазме крови в 8–9 раз. Накапливается в костной ткани. Способен проникать и накапливаться в аденоидах, экссудате среднего уха, секрете околоносовых пазух, деснах, предстательной железе. Практически не проникает в спинно-мозговую жидкость, проходит через плаценту и секретируется в грудное молоко. Биотрансформируется в печени с образованием менее активных метаболитов. Обнаружено не менее трех метаболитов: 14-гидроксиджозамицин, гидроксиджозамицин и деизовалерилджозамицин. T1/2 — 4 ч. Экскретируется в основном с желчью, менее менее 20% — с мочой.
Применение вещества Джозамицин
Острые и хронические инфекции, вызванные чувствительными микроорганизмами — инфекции верхних дыхательных путей и лор-органов (ангина, фарингит, паратонзиллит, ларингит, средний отит, синусит, дифтерия — дополнительно к лечению дифтерийным анатоксином, скарлатина в случае повышенной чувствительности к пенициллину); инфекции нижних дыхательных путей (острый бронхит, обострение хронического бронхита, пневмония, в т.ч. вызванная атипичными возбудителями, коклюш, пситтакоз); стоматологические инфекции (гингивит и болезни пародонта); инфекции в офтальмологии (дакриоцистит, блефарит); инфекции кожных покровов и мягких тканей (пиодермия, фурункулез, сибирская язва, рожа — при повышенной чувствительности к пенициллину, угри, лимфангит, лимфаденит, венерическая лимфогранулема); инфекции мочеполовой системы (простатит, уретрит, гонорея, сифилис — при повышенной чувствительности к пенициллину, хламидийные, микоплазменные, в т.ч. уреаплазменные, и смешанные инфекции).
Противопоказания
Гиперчувствительность (в т.ч. к другим макролидам), тяжелые нарушения функции печени, недоношенность детей.
Применение при беременности и кормлении грудью
Разрешено применение при беременности и в период грудного вскармливания по показаниям. Европейское отделение ВОЗ рекомендует джозамицин в качестве препарата выбора при лечении хламидийной инфекции у беременных женщин.
Категория действия на плод по FDA — не определена.
Побочные действия вещества Джозамицин
Со стороны органов ЖКТ: отсутствие аппетита, тошнота, изжога, рвота, дисбактериоз и диарея, метеоризм, обложенность языка, спазмы в животе, нарушение функции печени, транзиторное повышение активности печеночных трансаминаз (АСТ, АЛТ), нарушение оттока желчи и желтуха.
Прочие: отек стоп, дозозависимое преходящее нарушение слуха, кандидоз, кожные аллергические реакции (крапивница, сыпь), очень редко — лихорадка, общее недомогание.
Взаимодействие
Передозировка
Симптомы: усиление выраженности побочных эффектов.
Лечение: симптоматическая терапия.
Способ применения и дозы
Внутрь, между приемами пищи. Покрытые оболочкой таблетки следует проглатывать целиком, запивая небольшим количеством воды. Диспергируемые таблетки можно принимать двумя способами: проглатывать целиком, запивая водой, или предварительно перед приемом разводить водой (не менее 20 мл), образовавшуюся суспензию тщательно перемешивать. Взрослым и детям старше 14 лет — 1–2 г/сут (в случае необходимости доза может быть увеличена до 3 г/сут) в 2–3 приема, начальная рекомендуемая доза — 1 г. Суточную дозу для детей устанавливают из расчета 40–50 мг/кг, разделенные на 3 приема.
В случае, если пропущен один прием, необходимо немедленно принять дозу препарата. Если пришло время приема следующей дозы, не надо принимать предыдущую дозу, не увеличивать и не удваивать дозу. Перерыв в лечении или преждевременное прекращение приема препарата уменьшают вероятность успеха лечения.
Обычно продолжительность лечения определяется врачом. В соответствии с рекомендациями ВОЗ по применению антибиотиков длительность лечения стрептококковых инфекций должна составлять не менее 10 дней.
Лечение обыкновенных и шаровидных угрей — по 500 мг 2 раза в сутки в течение 2–4 нед, далее — 500 мг 1 раз в сутки в течение 8 нед.
Меры предосторожности
При назначении джозамицина следует учитывать возможность перекрестной устойчивости к различным антибиотикам-макролидам (микроорганизмы, устойчивые к лечению родственными по химической структуре антибиотиками, могут также быть резистентны к джозамицину).
Во время терапии необходим мониторинг ЭКГ (особенно у больных, одновременно получающих дигоксин). С осторожностью под контролем функции почек следует назначать на фоне почечной недостаточности.
В случае стойкой тяжелой диареи следует иметь в виду возможность развития на фоне антибиотиков опасного для жизни псевдомембранозного колита.
Людям пожилого возраста назначают в меньших дозах и проводят лечение под контролем врача.
Сифилис у женщин — хроническое венерическое заболевание, которое вызывается бледной трепонемой и в 90—99% случаев передается половым путем. Проявляется специфическими кожными высыпаниями, увеличением лимфоузлов, медленным, прогрессирующим поражением различных органов и систем. Для диагностики сифилиса используют клинические данные, результаты физикального обследования, микроскопической и серологической диагностики. Специфическое лечение предполагает назначение антитрепонемных препаратов, подобранных в соответствии со стадией и особенностями течения заболевания.
Общие сведения
Хотя первые документальные упоминания о сифилисе зафиксированы в XV-XVI в.в., его возбудитель был открыт только в 1905 году австрийцами Фрицем Шаудином и Эрихом Гоффманом. В последние годы отмечается тенденция к снижению заболеваемости сифилисом. В 2013 году в России ежегодно фиксировалось 28,9 заболеваний на 100 тыс. жителей с увеличением числа латентных и поздних форм. Группу повышенного риска составляют проститутки, гомосексуалисты и люди, ведущие беспорядочную половую жизнь. Сифилис чаще выявляют у 20-39-летних пациентов. Женщины болеют реже мужчин. Рост заболеваемости отмечается летом и осенью после незащищенного секса со случайными знакомыми в турпоездках и на летнем отдыхе.

Причины сифилиса у женщин
Заболевание вызывает бледная трепонема (бледная спирохета, Treponema pallidum), получившая свое название благодаря характерной тонкой спиралевидной форме и низкой чувствительности к красителям. Являясь тканевым паразитом, микроорганизм сохраняет жизнеспособность при проникновении в клетки и их ядра. Спирохеты обладают повышенной тропностью к соединительной, нервной и лимфоидной ткани. Возбудитель существует в организме человека в нескольких формах:
- Классической спириллярной форме. Обладает высокой патогенностью. Выявляется на заразных стадиях сифилиса. Высокочувствительна к повышению температуры более +55°С, высыханию, обработке спиртом и антисептиками, поэтому быстро погибает во внешней среде.
- Форме длительного выживания (цистообразная с защитной оболочкой и фильтрующаяся L-форма). Возбудители высокоустойчивы к антибактериальным препаратам, выявляются на латентных и поздних этапах.
Женщина заражается сифилисом через повреждения кожных покровов или слизистых оболочек. Обычно инфицирование происходит половым путем при незащищенном вагинальном, анальном, оральном сексе с зараженным партнером. Возбудитель также может передаваться бытовым путем (через поцелуи, сигареты, белье, личные принадлежности и предметы, которыми пользуется заболевший), через плаценту (от зараженной беременной плоду) и гематогенно при трансфузии инфицированной донорской крови или использовании загрязненных шприцев, иголок, капельниц и т. п. (в свежей крови микроорганизм сохраняется до 3—4 суток).
Патогенез
Для сифилиса характерно стадийное течение с чередующимися латентными и клинически выраженными периодами. Возбудитель проникает в лимфатическую систему и распространяется лимфогенным, гематогенным, нейрогенным путем. Спустя несколько часов после заражения трепонемы выявляются в лимфоузлах, крови, тканях, где начинают активно размножаться. По мере накопления возбудителя и действия его токсинов заболевание манифестирует клинически. Сначала увеличиваются и уплотняются лимфоузлы, после чего в месте первичного внедрения формируется твердый шанкр или атипичный вариант первичной сифиломы. В организме интенсивно продуцируются антитела, атакующие трепонем: микроорганизмы массово гибнут в крови, вследствие чего развивается интоксикация. Нарастание концентрации антител в тканях вызывает местное воспаление, которое проявляется генерализованными высыпаниями. Нелеченный сифилис течет волнообразно с периодическим ослаблением гуморального иммунитета и рецидивами сыпи. В последующем развивается гранулематозное воспаление, вызывающее грубые органические изменения в различных органах и тканях.
Классификация
Классификация учитывает стадию заболевания, особенности поражения тканей и органов, серологические данные. Различают следующие формы сифилиса у женщин:
- Первичный (с возникновением твердого шанкра):
- Серонегативный — с отрицательными результатами серологических тестов
- Серопозитивный — с положительными результатами серологических тестов
- Вторичный (с генерализованными высыпаниями):
- Свежий (ранний) — первая генерализация сыпи
- Скрытый — период между высыпаниями
- Повторный (рецидивный), ранее леченный или не леченный — повторная генерализация сыпи
- Скрытый с положительными серологическими пробами, наличием следов от первичной сифиломы, но без генерализованной сыпи и грубой органной патологии:
- Ранний — при давности заболевания до 2 лет
- Поздний — при давности сифилиса 2 года и более
- Третичный (с бугорковыми сифилидами, гуммами и органными поражениями):
- Активный — период обострения
- Скрытый — носительство L-форм
При висцеральном сифилисе поражаются аорта, сердечные клапаны, кости, суставы и др. Также отдельно различают сифилитическое повреждение нервной системы (нейросифилис), которое проявляется нарастающим слабоумием (прогрессивный паралич), снижением чувствительности, мышечной гипотонией, другой неврологической симптоматикой (спинная сухотка) и др. Существует несколько форм заболевания, возникающих при трансплацентарном заражении, — сифилис плода, плаценты, ранний, поздний и латентный врожденный сифилис.
Симптомы сифилиса у женщин
Инкубационный бессимптомный период продолжается от 2 до 12 недель (в среднем 21—28 дней). Заболевание манифестирует в виде первичной сифиломы (твердого шанкра) — плотного и безболезненного наощупь темно-красного узла до 1,0 см в диаметре, расположенного в месте начального проникновения возбудителя. На поверхности узелка есть округлая язва с твердым хрящеподобным дном и приподнятыми краями. У женщин шанкр чаще всего расположен на вульве, стенках влагалища, шейке матки, в анальной зоне, намного реже — в ротовой полости, на губах, сосках. Спустя 28—35 дней шанкр исчезает самостоятельно, оставляя небольшой рубец, атрофию, реже — неизмененную кожу.
Спустя 3—6, а в ряде случаев и больше лет с момента инфицирования развивается третичный сифилис. Формируются поверхностные бугорки размерами с вишневую косточку или подкожные гуммы диаметром 3—4 см. Обычно они имеют плотную структуру, четкие границы, не сопровождаются болью, жжением, зудом. Период созревания сифилид при третичном кожном сифилисе длится от нескольких недель до нескольких месяцев. Бугорки разрешаются путем сухого некроза или в виде изъязвления с неподрытыми краями, гладким чистым дном, плотноэластичной инфильтрацией тканей. На их месте возникает слегка западающий рубец с пигментированной каймой. После самопроизвольного вскрытия гумм образуются язвы с вязким отделяемым, а затем — характерные звездчатые рубцы. При поражении гранулематозным воспалением внутренних органов и нервной системы нарушается чувствительность, женщину беспокоят мышечная слабость, боли в суставах, падение зрения, ухудшение памяти, одышка, загрудинная боль и т. п.
Осложнения
Первичный и вторичный сифилис у женщин может стать причиной заражения других членов семьи, привести к внутриутробному инфицированию или смерти ребенка. Крайне опасен сифилитический менингит, при котором высока вероятность летального исхода. При отсутствии адекватного лечения заболевание в 1/3 случаев переходит в третичный сифилис. Его наиболее серьезными осложнениями, кроме грубых косметических дефектов кожи, являются слепота, парезы и параличи, патологические переломы костей, слабоумие, смертельные кровотечения при разрыве крупных сосудов.
Диагностика
Для постановки диагноза сифилиса у женщин в гинекологии используют анамнестические и эпидемиологические данные, результаты физикального обследования и анализов. План комплексной диагностики включает:
- Осмотр гинеколога. При первичном сифилисе во время гинекологического осмотра на слизистой наружных половых органов, влагалища, шейки матки выявляется твердый шанкр. У женщин со скрытым или вторичным сифилисом врач может обнаружить рубец или атрофию тканей на месте первичной сифиломы.
- Физикальное обследование. Сифилис проявляется специфической кожной сыпью, соответствующей стадии развития заболевания. Характерна лимфаденопатия.
- Лабораторную диагностику. При микроскопии трепонема выявляется в отделяемом сифилид, пунктате лимфоузлов, цереброспинальной жидкости. Позитивные результаты RPR-теста, реакции Вассермана (RW), РИБТ, РПГА, РИФ, ИФА — специфичные маркеры заболевания. Чувствительность этих методов составляет от 90 до 98%. Данные ПЦР-исследования важны при серонегативных формах сифилиса и контроле эффективности лечения.
Дифдиагностика сифилиса у женщин зависит от стадии заболевания. Твердый шанкр иногда необходимо отличать от эрозии шейки матки, вторичные сифилиды — от кожных заболеваний, клинику третичного сифилиса — от туберкулеза, воспалительных и объемных процессов, стенокардии и др. При необходимости к постановке диагноза привлекают дерматовенеролога, инфекциониста, невролога, кардиолога, фтизиатра, гастроэнтеролога, окулиста, оториноларинголога и назначают инструментальное обследование — УЗИ органов брюшной полости, ЭКГ, рентгенографию легких, МРТ или КТ, гастроскопию и др. Если диагноз сифилиса подтвержден, женщину обследуют на другие ИППП.
Лечение сифилиса у женщин
Основная задача терапии — уничтожение возбудителя. Пациенткам назначают курс бензилпенициллина, бициллина или других антибиотиков. Трепонемоцидная концентрация препарата должна поддерживаться в течение 7—10 дней и более, в зависимости от продолжительности заболевания. Основаниями для назначения курса противотрепонемной терапии являются:
- Клиническая картина, которая подтверждена лабораторно. В таких ситуациях применяют схему, соответствующую конкретной стадии сифилиса.
- Тесный бытовой или половой контакт с больным, у которого выявлена одна из ранних форм сифилиса, либо переливание зараженной крови. Антибактериальный курс проводят превентивно при отсутствии клинико-лабораторных признаков заболевания и давности контакта или гемотрансфузии не позднее 90 дней.
- Беременность. Терапию назначают беременным с впервые установленным диагнозом или пролеченным от сифилиса при наличии положительных серологических тестов.
- Выявление характерных для сифилиса очагов во внутренних органах. Пробное лечение проводится в диагностических целях.
Кроме специфической терапии, женщинам с третичным сифилисом дополнительно назначают симптоматическое лечение (нестероидные противовоспалительные средства, ноотропы и пр.).
Прогноз и профилактика
При первичном и вторичном сифилисе прогноз заболевания благоприятный. Спустя 24 часа от назначения этиотропной терапии пациентка становится незаразной. У женщины формируется нестерильный (инфекционный) иммунитет к сифилису с возможностью повторного заражения (реинфекции). Третичный сифилис сопровождается тяжелыми системными и органными поражениями, смертность на этой стадии достигает 25%. После завершения курса лечения проводятся контрольные серологические тесты в установленные протоколами сроки. Для профилактики заражения рекомендуется избегать половых связей со случайными партнерами или использовать при таких контактах презервативы. При наличии в окружении заболевшего сифилисом необходимо выделить ему отдельную посуду, исключить совместное использование предметов гигиены, тесные физические контакты и поцелуи.
А51.0 –А51.3 Первичный сифилис - это начальная стадия течения сифилиса, проявляющаяся твердым шанкром, чаще генитальным, с сопутствующим лимфаденитом. Могут встречаться экстрагенитальные и атипичные первичные поражения3.
А 51.3 Сифилис вторичный кожи и слизистых оболочек - это разновидность сифилиса, для которого характерна специфическая сыпь: пятнистые, папулезные, пустулезные и везикулезные сифилиды на коже и/или слизистых оболочках (диффузные и локальные розеолезные и папулезные сифилиды); лейкодерма (пятнистая, сетчатая, мраморная); алопеция (мелкоочаговая, диффузная, смешанная). На фоне вторичных кожных проявлений могут развиваться ранние висцеральные поражения - кардиоваскулярный сифилис, гепатит, гастрит и др., поражения опорно-двигательного аппарата (ночные боли в длинных трубчатых костях конечностей, синовиты, остеоартриты) [1- 6].
А51.5 Сифилис скрытый ранний без клинических проявлений с положительной серологической реакцией и отрицательной пробой спинномозговой жидкости, давностью менее двух лет после заражения3.
А51.9 Сифилис ранний скрытый неуточненный без клинических проявлений с положительной серологической реакцией и отрицательной пробой спинномозговой жидкости, с неопределенной давностью заболевания1.
Название протокола: Ранний сифилис
Код(ы) МКБ-10 [1]
| Код | Название |
| А51 | Ранний сифилис |
| А51.0 | Первичный сифилис половых органов |
| А51.1 | Первичный сифилис анальной области |
| А51.2 | Первичный сифилис других локализаций |
| А51.3 | Вторичный сифилис кожи и слизистых оболочек |
| А51.4 | Другие формы вторичного сифилиса |
| А51.5 | Ранний скрытый сифилис |
| А51.9 | Ранний скрытый неуточненный |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
Пользователи протокола: дерматовенерологи, гинекологи, врачи общей практики, неврологи, окулисты, стоматологи, психиатры.
Категория пациентов: взрослые, дети.
Шкала уровня доказательности:
доказательной базой для рекомендаций являются публикации, международные протоколы ВОЗ, СДС, Европейской и американской ассоциации дерматовенерологов, вошедшие в Кокрановскую библиотеку, базы данных EMBASE, PUBMED и MEDLINE.
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Классификация
Классификация (наиболее распространенные подходы, например: по этиологии, по стадии и т.д.) 3:
А51 Ранний сифилис
А51.0 Первичный сифилис половых органов
Сифилитический шанкр БДУ.
А51.1 Первичный сифилис анальной области
А51.2 Первичный сифилис других локализаций
А51.3 Вторичный сифилис кожи и слизистых оболочек
- широкая кондилома;
- сифилитическая алопеция (L99.8);
- сифилитическая лейкодерма (L99.8);
- сифилитические очаги на слизистых оболочках.
По стадии течения:
1. сифилис вторичный свежий
2. сифилис вторичный рецидивный
3. сифилис скрытый ранний
По форме:
1. розеолезный сифилид;
2. папулезный сифилид;
3. сифилитическая алопеция;
4. сифилитическая лейкодерма;
5. очаги поражения на слизистых оболочках;
6. широкая кондилома;
7. пустулезный сифилид
А51.4 Другие формы вторичного сифилиса
- воспалительное заболевание женских тазовых органов (N74.2);
- иридоциклит (Н22.0);
- лимфоаденопатия;
- менингит (G01);
- миозит (М63.0);
- окулопатия НКДР (Н58.8);
- периостит (М90.1).
А51.5 Ранний сифилис скрытый
А51.9 Ранний сифилис неуточненный
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии:
Жалобы: язва на половых органах, в ротовой полости и других локализаций, увеличение лимфатических узлов, высыпания на коже и слизистых оболочках, выпадение волос
Физикальное обследование: наличие твердого шанкра на половых органах и других локализациях, увеличение регионарных лимфатических узлов, высыпания на коже и слизистых оболочках.
Лабораторные исследования
Для диагностики раннего сифилиса используются следующие тесты: Прямая детекция Treponema pallidum - темнопольная микроскопия или ПЦР отделяемого кожи и слизистых при первичном и вторичном сифилисе
ИФА – иммуноферментный анализ ИХЛА – иммунохемолюменисценция
РПГА – реакция пассивной гемагглютинации
Дополнительные:
При наличии клинических проявлений и отрицательных или сомнительных результатах первого и второго этапа диагностики трепонемными тестами, рекомендуется провести дополнительно РИФ (реакция иммунофлуоресценции, в том числе в модификациях РИФабс или РИФ200)
Исследование цереброспинальной жидкости (ЦСЖ) при сифилисе раннем скрытом неуточненном
К рекомендуемым методам исследования ЦСЖ относятся: цитологическое исследование с подсчетом количества форменных элементов, определение количества белка, а также серологические тесты для выявления антител к T. pallidum: НТТ, РИФц (РИФ с цельным ликвором), РПГА, ИФА.
Определение в 1 мм3 ликвора свыше 5 клеток лимфоцитарного ряда свидетельствует о наличии патологических изменений в нервной системе. Содержание белка в ликворе взрослого человека в норме составляет 0,16– 0,45 г/л. Трепонемные тесты обладают высокой чувствительностью (90- 100%), но недостаточно специфичны и могут быть положительными с ликвором при формах сифилиса, не сопровождающихся поражением нервной системы, однако отрицательные результаты трепонемных тестов с ЦСЖ исключают нейросифилис [2].
Нетрепонемные (количественные, полуколичественные) тесты используются для контроля излеченности:
офтальмолога, невролога — по показаниям;
при подозрении на специфическое поражение внутренних органов, опорно- двигательного аппарата и др. — консультации специалистов в соответствии с жалобами и/или патологическими изменениями при инструментальном обследовании.
Диагностический алгоритм: (схема)
Алгоритм диагностики и клинико-серологического контроля раннего сифилиса [6,7].
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 1. Дифференциальная диагностика твердого шанкра при первичном сифилисе
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Банальный отек | индуративный отек - атипичная форма шанкра | Один из трепонемных тестов | При сифилисе резко увеличена, уплотнена, при надавливании на область инфильтрата - ямки не оставляет, т. к. уплотнение имеет в основании не скопление жидкости, а клеточный инфильтрат |
| Вульгарная ангина | шанкр-амигдалит - твердый шанкр расположен на миндалине | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | При сифилисе имеется одностороннее поражение; при этом миндалина резко увеличена и уплотнена, отсутствуют болезненность, повышение температуры тела другие субъективные симптомы; протекает с безболезненным увеличением регионарных лимфоузлов |
| Панариций | шанкр-панариций - язва на конце пальца кисти (чаще указательного) | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | Предположить первичный сифилис в таких случаях помогает отсутствие выраженного покраснения и наличие плотной инфильтрации пораженной области. Поражение напоминает банальный панариций (может встречаться у медицинских работников - акушерок, врачей гинекологов, хирургов, патологоанатомов) |
| Эрозивный баланопостит | Отек полового члена | один из трепонемных тестов | боль в области поражения незначительная при сифилисе |
| Генитальный герпес | Везикулезные высыпания на половых органах, часто эрозивные | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | Простой герпес, в отличие от сифилиса, протекает остро и в большинстве случаев носит рецидивирующий характер. В сомнительных случаях прибегают к лабораторной диагностике и тестируют отделяемое эрозии на наличие бледной трепонемы |
| Мягкий шанкр | Язва на половых органах | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | В развитом виде у язвы мягкого шанкра округлая или неправильная форма, подрытые, зазубренные, изъеденные, мягкие, несколько нависающие края, неровное, покрытое гноем дно. По периферии язвы расположен острый отечно-воспалительный венчик. При пальпации основание язвы мягкое, лишь при локализации в венечной борозде оно может быть уплотнено. Язвы отличаются склонностью к кровотечению; у мужчин пальпация и даже прикосновение вызывают резкую боль, у женщин болезненность незначительна |
| Чесотка | Высыпания на половых органах | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | Наличие зуда, который усиливается в вечерне-ночное время и наличие характерных линейных расчесов, небольших папул и положительный симптом Арди позволяют заподозрить наличие чесотки |
| Венерическая лимфогранулема | Высыпания или язвы на половых органах | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | В области наружных половых органов, появляются множественные папулы, везикулы, пустулы с венчиком гиперемии. Возможно их возникновение на слизистой оболочке прямой кишки, полости рта, миндалинах, пальцах кистей. Через несколько дней элементы эрозируются, сливаются, образуя герпетиформную язвочку без инфильтрации, которая заживает в течение недели без образования рубца. Процесс безболезненный |
| Донованоз | Язва на половых органах | Темнопольная микроскопия тканевой жидкости из язвы или один из трепонемных тестов | На головке полового члена, коже крайней плоти, малых половых губах, в промежности и области ануса и значительно реже — в других местах появляется островоспалительная плотноватая плоская папула или папуловезикула диаметром до 3–4 см. Вскоре в результате размягчения первичного элемента формируется язва. Обычно язвы мягкие на ощупь, почти безболезненные, сочного ярко-розового цвета. Дно язвы имеет зернистую поверхность, края приподнятые и неровные. На поверхности дефекта скудное, серозно-гнойное отделяемое, иногда с примесью крови и с характерным зловонным запахом экссудата |
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Краснуха | Высыпания бледно-розового цвета, размером до 2-3 мм, имеют округлую или овальную форму, не склонны к слиянию, часто несколько выстоят над уровнем кожи, существуют 2-3 дня и бесследно исчезают; одновременно аналогичные высыпания бывают на слизистой оболочке зева | Один из трепонемных тестов |
Таблица 4. Дифференциальная диагностика пустулезных высыпаний вторичного сифилиса (включая угревидный (акнеподобный), оспенновидный, импетигинозный, эктиматозный, рупиоидный):
Таблица 5. Дифференциальная диагностика сифилитической лейкодермы и сифилитической алопеции при вторичном сифилисе:
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Витилиго | Отсутствие пигмента в очагах поражения | Один из один из трепонемных тестов | При витилиго отмечается полное отсутствие пигмента в очагах поражения, более крупные размеры очагов депигментации, имеющих склонность к периферическому росту и слиянию |
| Вторичная лейкодерма (обусловленная отрубевидным лишаем) | Депигметные пятна располагаются на туловище | Один из трепонемных тестов |
Таблица 6. Дифференциальная диагностика поражений слизистых оболочек рта и гортани при вторичном сифилисе:
Читайте также:

