Симптомы лишая у человека от животного по
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стригущий лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Стригущий лишай - это ненаучное название микроспории - распространенной и очень заразной грибковой инфекции кожи и волос, общей для человека и животных. Ее возбудитель - гриб рода Microsporum - может длительное время сохраняться в окружающей среде, устойчив к воздействию физических и химических факторов и способен к заражению в течение нескольких лет. Болеют в основном дети, в том числе и новорожденные, а также подростки. Однако в последние годы заметно увеличилось число взрослых больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
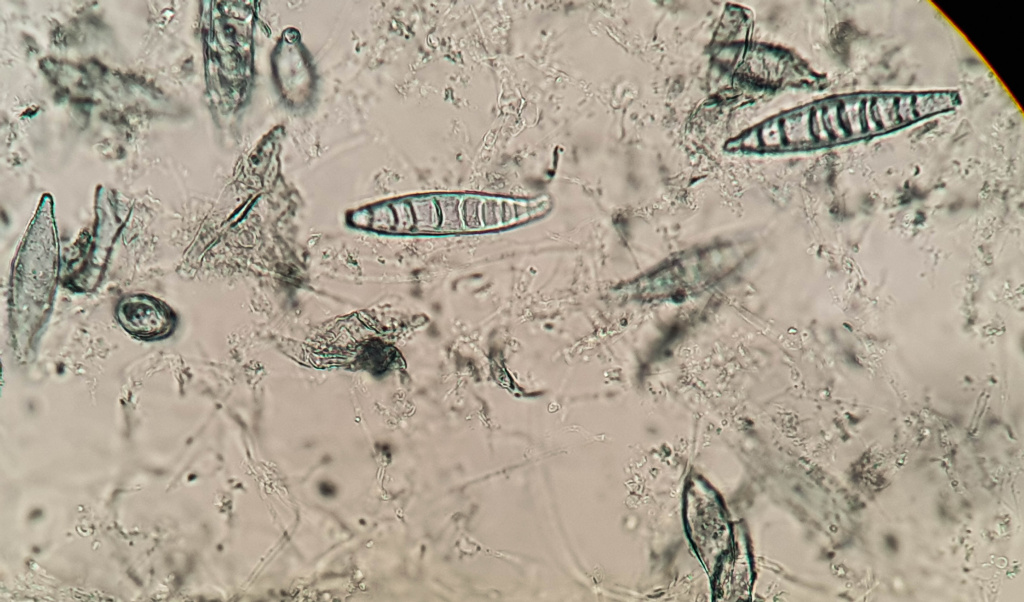
Гриб рода Microsporum canis, общий для человека и животных
Причины возникновения стригущего лишая
Всплеск микроспории в большинстве регионов Российской Федерации приходится на май-июнь и сентябрь-ноябрь.
Заражение наступает при контакте с больными животными (чаще всего с уличными непривитыми кошками и собаками, а также кроликами, морскими свинками, хомяками), через инфицированные ими предметы, реже болезнь передается от человека человеку (через расческу, головной убор и т.д.).
Классификация заболевания
По виду возбудителя выделяют:
- микроспорию, обусловленную антропофильными грибами M. audouinii, M. ferrugineum;
- микроспорию, обусловленную зоофильными грибами M. canis, M. distortum;
- микроскопию, обусловленную геофильными грибами M. gypseum, M. nanum.
- поверхностную микроспорию (поражает верхние слои эпидермиса);
- экссудативную микроспорию (наблюдается мокнутие очагов поражения);
- нагноительную микроспорию (поражаются глубокие ткани).
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
Чаще всего стригущий лишай гладкой кожи локализуется на лице, шее, предплечьях, плечах. Реже - на спине, груди, в подмышечных и паховых областях, на бедрах, голенях и гениталиях.
В случае поражения волосистой части головы клиническая картина зависит от вида гриба, вызвавшего заболевание. Если это зоофильный гриб, то количество очагов невелико (1-2), но они большие (3-5 см в диаметре), округлой или овальной формы, с четкими границами. Волосы в очагах обломаны примерно на одной высоте (4-5 мм). Рядом с крупными могут располагаться мелкие очаги поражения размером от 0,3 до 2 см.
При поражении антропофильными грибами формируется несколько мелких круглых очагов поредения волос с обильным шелушением, расположенных по краю волосистой части головы с переходом на гладкую кожу лица и шеи. Волосы, как правило не обламываются.
При атипичных формах в одних случаях наблюдаются малосимптомные, стертые, вялотекущие формы микроспории гладкой кожи - очаги поражения не имеют четких границ, шелушение и воспаление выражены слабо. В других - заболевание сопровождается сильным отеком, эритемой и даже нагноением очагов.
Инкубационный период при зоонозной микроспории составляет 5-7 дней, при любой другой - до 4-6 недель.
Диагностика стригущего лишая
Наличие стригущего лишая определяют, основываясь на данных клинической картины и результатах лабораторных и инструментальных исследований:
- проводится микроскопическое исследование соскобов кожи из очага поражения на наличие грибков (не менее 5 раз);
- проводится осмотр очага поражения под люминесцентным фильтром - лампой Вуда (не менее 5 раз);
- проводится культуральное исследование (посев) для определения вида возбудителя.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
Стригущий лишай — грибковое заболевание, которое поражает кожу, ногти и волосы человека. Возбудитель заболевания — грибок Microsporum. Стригущий лишай очень заразен, может возникать в любом возрасте, но чаще всего поражает детей и подростков. Пик заболеваемости наблюдается в конце осени.

Особенности заболевания. Причины возникновения и развития
Грибок рода Microsporum очень заразен. Он выживает в условиях внешней среды. Особенности его строения обеспечивают устойчивость и к различным препаратам с противогрибковым действием. Гриб может сохранять жизнеспособность в волосах до 10 лет и в кожных чешуйках — до 7.
Источники заражения — почва, животные, человек. Среди животных носителями этого грибка чаще всего выступают коты, особенно котята, реже — собаки.
В большинстве случаев заражение микроспорией происходит при контакте с больным животным: игре, купании. Если зараженный кот или собака спят на постели человека, то риск повышается почти до 100%. Также инфицирование происходит при прикосновении к предметам, на которых остались шерсть или чешуйки кожи зараженного животного.
Микроспория передается от человека к человеку при непосредственном близком контакте, а также при совместном использовании предметов, на которых есть чешуйки кожи или перхоть инфицированного (головные уборы, маникюрные принадлежности, мочалки, постельное белье).
При простом попадании на кожу грибок не вызывает серьезного поражения: если иммунитет и микрофлора в норме, он будет уничтожен и просто смыт с поверхности при гигиенических процедурах. Риск заражения повышается при:
- наличии повреждений на коже (раны, царапины, ожоги);
- снижении общего и местного иммунитета;
- размягчении кожи, вызванном длительным воздействием воды;
- гормональных сбоях;
- игнорировании гигиенических процедур.
Дети в наибольшей степени подвержены развитию этого грибкового заболевания, так как чаще контактируют с бездомными животными, которые могут оказаться инфицированными. Кроме того, у детей рН кожи более щелочной, а не кислый, а это создает благоприятные условия для развития грибка.
Проявления
После попадания грибка в организм он некоторое время остается в скрытом состоянии. Инкубационный период при микроспории составляет 1-2 недели.
Симптоматика грибкового поражения зависит от того, на каком участке кожи паразитирует микроспория.
В зависимости от локализации различают грибок гладкой кожи и волосистой части головы.
На коже вначале образуется небольшое красное пятно. Этот участок чешется, но в большинстве случаев не беспокоит человека. Если не начать лечение на этом этапе, то пятно постепенно увеличивается, по его краям образуется граница из мелких прыщей. Далее вокруг первичного пятна образуются новые очаги поражения. Они чаще всего возникают на лице, шее, руках.
Если стригущий лишай поражает волосистую часть головы, то на участке, куда попал грибок, портятся волосы. Вначале они становятся тусклыми, теряют объем. Со временем они обламываются из-за разрушения структуры на уровне 5-8 мм. Эта область выглядит как пятно, слегка присыпанное мукой.
Ногти поражаются микроспорией гораздо реже. Если это происходит, то на поверхности пластин появляются белые пятна. Со временем они становятся мягкими и крошатся.
Формы стригущего лишая
Организм каждого человека по-разному реагирует на микроспорию. В зависимости от этого различают такие формы стригущего лишая:
- Папулезно-сквамозную. На коже груди и лица образуются пузырьки, из-за чего поверхность становится бугристой. Элементы сыпи покрываются чешуйками и вызывают сильный зуд.
- Абортивную. Симптоматика выражена слабо. Пятна не слишком яркие, не имеют четких границ.
- Эритоматозно-отечную. На месте пятен лишая возникает сильный воспалительный процесс. Поверхность очагов поражения слегка шелушится. Чаще всего эта форма наблюдается у детей и молодых женщин.
- Глубокую. Под кожей формируются узлы диаметром до 3 см. Они локализуются в области голеней, чаще всего возникают у женщин.
- Нагноительно-инфильтративную. Это наиболее тяжелая форма микроспории. Ярко-красные бляшки диаметром до 10 см отекают и уплотняются, из пор кожи выделяется гной.
При появлении симптомов стригущего лишая, вне зависимости от формы, необходимо немедленно обращаться к врачу для диагностики и определения схемы лечения.
Диагностика
При подозрении на стригущий лишай вначале проводят визуальное обследование пациента. Для подтверждения диагноза назначают такие исследования:
- анализ соскоба кожи из очага поражения;
- осмотр пораженных участков кожи или волосистой части головы под лампой Вуда (люминесцентным фильтром);
- посев на определение типа возбудителя.
Микроспорию необходимо дифференцировать от красного плоского лишая, псориаза и экземы. Если заболевание протекает в нетипичной глубокой форме, то проводят дифференциальную диагностику с флегмоной, стафилококковым импетиго и стафилококковым сикозом. Поражение грибком волосистой части головы дифференцируют от алопеции.
Лечение
Единственным эффективным способом борьбы со стригущим лишаем является консервативная терапия. Пациенту назначают противогрибковые и противозудные препараты местного и внутреннего применения.
Дополнительно в схему лечения включают иммуномодуляторы для укрепления защитных сил организма, витаминные комплексы.
Для системного лечения назначают антимикотики узкого спектра действия, направленные против грибов, поражающих кожу, включая микроспорию.
Если грибок поражает кожу головы, избавиться от него сложнее. На участке активности микроспории нужно сбривать волосы не реже раза в неделю. Иногда требуется удалить волосы вместе с волосяными луковицами, чтобы на их месте выросли новые, здоровые. Для этого используют специальные пластыри, которые наклеивают и оставляют на несколько дней. При снятии пластырь легко удаляет волосы вместе с луковицами.
Лечение обычно проводится в домашних условиях. Комнату, в которой находится больной, нужно ежедневно убирать с использованием дезинфицирующих средств. Все предметы, которыми он пользуется, также нужно дезинфицировать.
Профилактика стригущего лишая
Чтобы не заразиться грибком, поражающим кожу и волосы, нужно соблюдать простые меры профилактики:
- не контактировать с бездомными животными;
- отказаться от использования чужих предметов личной гигиены и одежды;
- систематически осматривать кожные покровы и волосистую часть головы на предмет высыпаний и покраснений.
Если у ребенка или взрослого был выявлен стригущий лишай, его белье (постельное и нательное) нужно стирать отдельно от других вещей. Предварительно его нужно замочить в дезинфицирующем растворе. После стирки все белье нужно тщательно прогладить.
Клещевой энцефалит — природно-очаговое инфекционное заболевание, которое может протекать в острой или хронической форме, развивающееся при повреждении головного и спинного мозга флавивирусом. Заражение происходит при укусе человека иксодовом клещом. Заболевание имеет неблагоприятное течение и может завершиться летальным исходом.

Характеристика возбудителя заболевания
Вирус клещевого энцефалита был выделен в 1937 году. Он подразделяется на 6 генотипов, наиболее значимыми из которых являются дальневосточный (наиболее опасный, с тяжелым лечением и летальностью до 30-40%), западный и урало-сибирский.
Флавивирус представляет собой РНК-вирус, локализующийся в нервной ткани. Он хорошо сохраняется во внешней среде при пониженных температурах, проявляет устойчивость к высушиванию. Вирус клещевого энцефалита сохраняется в молоке в течение двух недель, в масле и сметане — до двух месяцев.
Губительным для вируса является кипячение в течение двух минут или воздействие температурой +60 градусов в течение 20 минут. Ультрафиолетовые лучи и бытовые средства дезинфекции также вызывают быструю гибель микроорганизма.
Иксодовый клещ, который переносит это вирусное заболевание, распространен преимущественно в Сибири, на Дальнем Востоке, в Китае и Монголии. Вспышки заболевания также регистрируются в лесных районах стран Восточной Европы и Скандинавского полуострова.
Инфекция возникает в весенне-летний период. Особую активность клещи проявляют в мае-июне и августе-сентябре.

Второстепенный резервуар вирусного клещевого энцефалита в природе — теплокровные млекопитающие и птицы. Инфекцию могут переносить лисы, бурундуки, зайцы, белки, козы, снегири, тетерева.
Вирус циркулирует таким образом: клещ-животные и птицы-клещ. Если происходит заражение вирусом человека, этот цикл прерывается, так как энцефалит не передается от человека другим живым организмам.
Пути заражения
Вирус клещевого энцефалита в большинстве случаев передается человеку при укусе зараженных иксодовых клещей. Это может произойти не только на природе: паразитов приносят домой собаки или кошки. Также их может принести на одежде человек после прогулки по лесу.
Еще один возможный путь проникновения возбудителя заболевания в организм человека — алиментарный, через употребление некипяченого молока от зараженных животных.
К заражению клещевым энцефалитом восприимчивы абсолютно все люди, вне зависимости от пола и возраста.
В наибольшей степени заражению подвержены:
- работники леспромхозов;
- строители железнодорожных и автомобильных путей;
- охотники;
- туристы.
Жители городов могут заразиться в пригородных зонах, лесопарках, на садово-огородных участках.

Чем старше человек и чем уязвимее его иммунитет, тем более он подвержен заражению и развитию неблагоприятных для здоровья и жизни последствий.
Особенности течения клещевого энцефалита
В зависимости от преобладающих симптомов, это заболевание протекает в таких формах:
- лихорадочная, с преобладанием лихорадки (развивается в 50% случаев);
- менингеальная, с поражением оболочек головного и спинного мозга (30% случаев);
- очаговая, с вовлечением в инфекционный процесс вещества головного мозга и развитием очаговой неврологической симптоматики (до 20% случаев).
Клиническая картина клещевого энцефалита
Симптоматика заболевания зависит от того, в какой форме оно протекает.
От заражения до проявления первых признаков инфекционного процесса проходит 1-2 недели, но в некоторых случаях энцефалит развивается без инкубационного периода и имеет молниеносное течение. В таком случае первые признаки появляются уже через 24 часа. Также иногда встречаются затяжные формы клещевого энцефалита, когда инкубационный период длится около месяца.
Вне зависимости от формы, в которой протекает заболевание, начальный период практически всегда имеет одинаковые симптомы. Клиническая картина разворачивается остро. Изначально состояние напоминает грипп. У зараженного отмечаются:
- ломота в мышцах;
- озноб;
- суставные боли;
- головные боли;
- общая слабость.

Температура тела резко поднимается, на этом фоне могут возникать рвота и судороги. Это особенно часто проявляется у детей.
Проявления лихорадочной формы клещевого энцефалита
Лихорадочное состояние может сохраняться от 2 до 10 дней. Обычно после первого подъема температуры наблюдается стихание симптомов, но затем они возобновляются с новой силой. Примерно через 10 дней после начала развития заболевания общее состояние больного улучшается, температура нормализуется, но общая слабость, повышенная потливость и учащенное сердцебиение могут сохраняться на протяжении месяца с момента выздоровления.
Симптомы менингеальной формы
Для этой формы клещевого энцефалита характерна симптоматика менингита. Проявления возникают на 3-4 день после заражения. Основные признаки:
- сильные головные боли, усиливающиеся при малейшем движении головы;
- головокружения;
- тошнота, рвота (может быть как одно-, так и многократной);
- светобоязнь;
- общая слабость, вялость, заторможенность;
- сильное напряжение затылочных мышц, приводящее к непроизвольному запрокидыванию головы назад.
Перечисленные симптомы свидетельствуют о том, что вирус клещевого энцефалита достиг оболочек спинного и головного мозга. Клиническая картина сохраняется в течение двух недель.

После выздоровления у больного в течение некоторого времени сохраняются слабость и вялость. Он плохо переносит яркий свет и громкие звуки.
Особенности очаговой формы
Очаговая форма, которую также называют менингоэнцефалитической, считается наиболее опасной и неблагоприятной в плане течения и прогноза. В этом случае возбудитель заболевания проникает непосредственно в вещество головного и спинного мозга. Изначально у больного повышается температура до 40 градусов, возникают общая слабость, вялость, сонливость. Возможны рвота, судороги и озноб.
Характерные проявления очаговой формы клещевого энцефалита:
- галлюцинации;
- расстройства сознания;
- бред;
- нарушения дыхания и сердечной деятельности;
- нарушение симметрии лица;
- нарушения координации;
- тремор рук;
- дрожь в ногах;
- нарушение функции речевого аппарата;
- парезы и параличи мышц шеи, плеч, верхней части груди (при поражении спинного мозга);
- радикулит (при проникновении вируса энцефалита в корешки спинного мозга).
Осложнения клещевого энцефалита
Прогноз заболевания и возможные последствия зависят от формы, в которой протекает энцефалит, а также возраста и общего состояния пациента. К осложнениям после этого заболевания относят следующее:
- нарушение концентрации внимания;
- постоянное чувство усталости;
- полная или частичная потеря памяти;
- личностные изменения;
- нарушения координации;
- отек головного мозга с развитием комы, нарушением функции дыхания и кровообращения (высок риск летального исхода);
- кровоизлияние в мозг, часто приводящее к мгновенной смерти;
- сепсис;
- пневмония;
- отит;
- миокардит.

При лихорадочной форме клещевого энцефалита прогноз наиболее удачный: обычно все больные выздоравливают. При менингиальной форме прогноз менее благоприятный, но выздоровление также наступает в большинстве случаев, при этом часто наблюдаются стойкие осложнения со стороны ЦНС (мигрень, хронические головные боли). Очаговая форма наименее благоприятна в плане прогноза: около 30 человек из заболевших умирают.
Что делать, если вы обнаружили на себе клеща?
Если после прогулки или отдыха на природе вы обнаружили на себе клеща, нужно вынуть его из кожи. Действовать нужно аккуратно. Для начала нужно вымыть руки с мылом, надеть защитные перчатки и подготовить пинцет, предварительно продезинфицировав его. Существуют специальные инструменты для удаления клещей — выкручиватели, но они есть не у каждого.
Концами пинцета нужно захватить тельце клеща как можно ближе к коже. Его нужно тянуть очень аккуратно и медленно, чтобы не оторвать головку.
После извлечения клеща руки, инструмент и место, к которому присосался паразит, продезинфицировать.
Еще один способ извлечь клеща — воспользоваться ниткой. После подготовки места прикрепления клеща и рук продезинфицировать нитку и завязать ее узлом у самого хоботка. Плавно потянуть клеща вверх, не скручивая, чтобы не оторвать головку.
Ни в коем случае нельзя брать паразита руками, пытаясь убрать его с кожи или с животного. Делать это можно только в перчатках. Также запрещено лить на клеща растительное масло, бензин и алкоголь, чтобы задушить его. В таких условиях он может из-за нехватки воздуха выпустить еще больше слюны в рану, а это увеличивает риск инфицирования.
После удаления клеща нужно поместить в пробирку или любую небольшую емкость с плотно закрывающейся крышкой. Желательно поместить его на ватку, смоченную водой, чтобы он оставался жив. Паразита нужно доставить в лабораторию на анализ не позднее, чем через 3 дня после удаления.
Диагностика
Диагностика клещевого энцефалита начинается с внешнего осмотра пациента. Врач обращает внимание на такие характерные симптомы, как отечность лица и шеи, тремор рук, судорожный синдром, дезориентацию в пространстве.
Лабораторные исследования при подозрении на клещевой энцефалит включают:
- анализ спинномозговой жидкости;
- метод ИФА на определение повышенного уровня антител класса IgM к вирусу клещевого энцефалита;
- метод ПЦР (выявление РНК вируса в крови и ликворе).
Также проводится ряд инструментальных диагностических мероприятий. Это:
- электроэнцефалография;
- КТ головного мозга;
- МРТ головного мозга.

Клещевой энцефалит дифференцируют от энцефалитов и менингитов другой инфекционной природы (менингококковые, коревые, герпетические), абсцесса и опухолевых новообразований головного мозга, деменции, болезни Лайма, травматических повреждений ЦНС.
Лечение клещевого энцефалита
Все пациенты с выявленным клещевым энцефалитом госпитализируются в инфекционное или неврологическое отделение (в зависимости от того, какая форма заболевания была выявлена).
Этиотропное лечение, направленное непосредственно на вирус, предусматривает введение специфического противоклещевого иммуноглобулина. Лечебный эффект наблюдается спустя 12-24 часов после введения препарата.
В случае раннего выявления энцефалита эффект дает применение препаратов интерферона. Для предотвращения острого отека головного мозга вводят комплекс диуретиков.
В остром периоде заболевания показаны покой и строгий постельный режим.
При лихорадочной и менингеальной формах клещевого энцефалита проводят патогенетическое лечение, направленное на уменьшение интоксикации. Суть заключается в пероральном и парентеральном введении жидкости для восстановления водно-электролитного баланса и кислотно-щелочного состояния организма.
Для уменьшения отека мозга вводят инъекции глюкокортикоидов.

Пациентам с очаговой формой клещевого энцефалита назначают ноотропные препарата для уменьшения возможного неврологического эффекта. При проявлении судорожного синдрома показан длительный прием (в течение 4-6 месяцев) противоэпилептических препаратов.
Профилактика
При нахождении в местах, потенциально опасных в плане обитания иксодовых клещей, нужно тщательно закрыть тело, чтобы не оставалось открытых участков. Нужно, чтобы:
- воротник плотно прилегал к коже;
- свитер или куртка были заправлены в брюки (верх обязательно должен иметь длинные рукава);
- брюки были заправлены в обувь, которая должна быть высокой.
Для похода в лес лучше выбирать однотонную светлую одежду: на ней легче заметить клеща.
Для защиты от паразита рекомендуется использовать специальные отпугивающие средства — репелленты. Его наносят на открытые участки кожи. На одежду нужно наносить акарициды — средства, которые оказывают паралитическое воздействие на клещей.
Читайте также:

