Симптомы при отравлению смеси
Обновлено: 24.04.2024
Отравление растворителями — это патология, возникающая при вдыхании токсичных паров или приеме химического соединения внутрь. Может протекать в острой или хронической форме. Основными симптомами длительной интоксикации являются тремор, ухудшение памяти, эмоциональная лабильность. При одномоментном поступлении большого количества ксенобиотика развивается аритмия, блокада дыхательного центра, нарушение сознания, гемолиз эритроцитов. Диагноз устанавливается на основании анамнеза, клинической картины, данных токсикологического анализа крови и мочи. Специфическое лечение: промывание желудка, экстракорпоральная детоксикация, форсированный диурез.
МКБ-10
X46 Случайное отравление и воздействие органическими растворителями, галогенсодержащими углеводородами и их парами
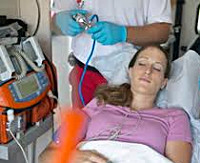
Общие сведения

Причины
Наиболее распространенная причина хронического поражения — долговременное вдыхание паров растворителя малярами. Если во время приготовления лакокрасочных смесей человек не использует средства защиты для носа и рта (респиратор, ватно-марлевую повязку, противогаз), спустя несколько лет у него развивается характерная клиническая картина. Другие возможные пути отравления:
- Попытка алкоголизации. В качестве токсиканта обычно выступает метиловый и этиловый спирт в промышленных жидкостях. Этанол вызывает острые состояния только при одномоментном употреблении чрезмерного количества (4-7 г/л). Метанол — сильнейший яд, тяжелые экзотоксикозы возникают при пероральном приеме 10-20 мл. Группа риска – алкозависимые люди.
- Токсикомания. Благодаря способности молекул растворителя адсорбироваться на поверхности нейронов и ослаблять их спонтанную активность, растворители используются для достижения наркотического эффекта. Путь поступления яда ингаляционный, тип поражения хронический. Группа риска – подростки из неблагополучных семей.
- Ошибочный прием. Отравление растворителями может быть результатом их случайного приема. Подобное возможно, если токсикант хранится в емкостях из-под пищевых продуктов. Случаи ошибочного употребления редки, так как вещество имеет резкий неприятный запах. Группа риска включает детей, стариков и людей, страдающих психическими заболеваниями.
- Аварии на производстве. Поражение возможно при повреждении емкостей большого объема, в которых растворитель хранится на предприятиях. Вещество испаряется, делая воздух непригодным для дыхания. Подобные происшествия особенно опасны, если резервуары с токсикантом находятся внутри закрытого помещения. Группа риска – работники предприятий.
- Попытка суицида. Как средство самостоятельного ухода из жизни обычно применяется дихлорэтан, обладающий максимальной отравляющей способностью. Смерть наступает в течение нескольких часов с момента приема яда через рот. Группа риска – лица с психической патологией, пациенты с депрессией на этапе разрешения, подростки.
Патогенез
Хлорорганические соединения быстро всасываются и распределяются в тканях с высоким содержанием липидов (печень, головной мозг, почки, надпочечники, подкожная жировая клетчатка). Уже через 6 часов в паренхиме органов депонируется около 70% токсиканта. Он связывается с клеточными мембранами, снижает сократительные возможности миокарда, способствует разрушению эритроцитов. Далее яд начинает преобразовываться с образованием токсичных метаболитов.
Продукты распада растворителя стимулируют процесс перекисного окисления жиров, обладают алкирующими свойствами, нарушают работу ферментативных систем. Кроме того, происходит дезорганизация цикла трикарбоновых кислот, активируется кальциевый механизм гибели клеток. На макроуровне отмечается нарушение дыхания по центральному или аспирационно-обтурационному типу. Развивается недостаточность паренхиматозных органов, экзотоксический шок, расстройства гемодинамики. Возникает ДВС, некротические и дистрофические изменения почек, печени, головного мозга.
Классификация
Отравление растворителями подразделяется по причинам (суицидальное, бытовое, профессиональное), характеру (острое, хроническое), токсическому агенту (спирты, алифаты, гликоли), состоянию пострадавшего (легкое, средней тяжести, тяжелое). Наибольшее клиническое значение имеет классификация по стадии заболевания:
- Латентная. Отмечается только при хроническом поражении. Явная симптоматика отсутствует, однако в организме формируются патологические изменения. Этап может длиться от нескольких месяцев до 5-10 лет, продолжительность зависит от интенсивности и частоты поступления яда.
- Токсикогенная. Начинается с момента проникновения ксенобиотика в организм, заканчивается при снижении его концентрации до показателей, неспособных оказывать токсическое влияние. Характеризуется непосредственным отравляющим действием яда. Возникают соматические реакции компенсаторно-приспособительного типа.
- Соматогенная. Наступает после выведения или разрушения яда. Определяется остаточным поражением различных систем организма. Клинические проявления напрямую не связаны с влиянием отравляющей субстанции. У больного развивается почечная и печеночная недостаточность, энцефалопатия, панкреатит, миокардиодистрофия.
Симптомы отравления растворителями
Непосредственно после приема яда патология проявляется развитием слюнотечения, рвоты, тошноты, головокружения, психомоторного возбуждения. Через 1-3 часа возникают признаки энтерита: боли в нижних отделах живота, хлопьевидный жидкий многократный стул. Отмечается эйфория, бред, галлюцинации. Позже эти явления сменяются угнетением сознания вплоть до комы. Возможны судороги. На начальном этапе токсикант угнетает активность дыхательного центра, что становится причиной респираторной недостаточности, брадипноэ, апноэ.
Коматозные состояния при поражении хлорорганическими веществами вначале обусловлены непосредственным наркотическим влиянием токсиканта. Далее они приобретают вторичный характер. Продолжительность составляет несколько часов. У больного выявляется расширение зрачков, гипертонус мышц, сохранение болевой чувствительности, нарушение дыхания, гемодинамики. В выдыхаемом воздухе присутствует резкий запах использованного растворителя, особенно заметный после приема дихлорэтана через рот.
Экзотоксический шок, возникающий при употреблении высоких доз отравляющего вещества, проявляется централизацией кровообращения и нарушением гемодинамики. Кожа пациента приобретает мраморный оттенок, АД снижается до критических величин, присутствует тахикардия. Одновременно с этим развивается ДВС-синдром, который чаще диагностируется на стадии гипокоагуляции, сопровождается кровотечениями, геморрагической сыпью, просачиванием крови вокруг катетеров и из мест инъекций.
Клиническая картина соматогенного этапа отличается полиморфизмом симптомов, видоизменяется в зависимости от повреждения тех или иных структур, степени патологических изменений. Наиболее часто определяются признаки поражения печени (желтуха, асцит, печеночный запах изо рта, увеличение размеров органа), почек (снижение диуреза), сердца (аритмии, левожелудочковая недостаточность с появлением одышки, вынужденного положения, пены изо рта), центральной нервной системы (психоз, сопор, кома).
Постепенное отравление растворителями — причина повышенной утомляемости, депрессии, раздражительности. Формируется специфический мозжечковый и пирамидальный симптомокомплекс: головные боли, тремор конечностей, нарушение координации. Могут отмечаться жалобы на ухудшение сна, онемение ног. Наиболее ранние явления — сенсорная анестезия, уменьшение скорости прохождения нервного импульса. Все описанные признаки постепенно прогрессируют на протяжении нескольких лет.
Осложнения
Наиболее распространенное осложнение — экзотоксический шок, который встречается в 35-40% случаев тяжелых интоксикаций. Патология может сопровождаться внутренними кровотечениями на фоне выраженной коагулопатии, подобные явления встречаются у 3-5% больных, поступающих в реанимационный блок. Кардиотоксическое действие ксенобиотика приводит к развитию фибрилляции с последующей асистолией. Токсикогенная стадия осложняется подобными явлениями в 2-3% случаев.
Диагностика
Определение патологии осуществляется врачом СМП. Токсиколог специализированного центра подтверждает диагноз, основываясь на результатах токсико-химического и клинико-инструментального обследования, характерного симптомокомплекса. Может потребоваться консультация кардиолога, гастроэнтеролога, дифференциальная диагностика с пищевой токсикоинфекцией, отравлением наркотиками, острой неврологической патологией. Применяются следующие виды обследования:
- Физикальное. При осмотре врач обнаруживает характерные клинические признаки: запах токсиканта, психическое возбуждение или угнетение сознания, сыпь на теле, следы рвотных масс. АД ниже 100/60, пульс выше 90 ударов в минуту. При аускультации могут прослушиваться влажные легочные хрипы. Большое значение при диагностике хронических процессов имеет сбор анамнеза жизни и болезни.
- Лабораторное. Токсико-химический анализ биологических жидкостей позволяет выявить ядовитую субстанцию в течение 1-3 суток. Затем для исследования используют биоптат подкожной жировой клетчатки. В острой стадии у больного определяются водно-электролитные нарушения, смещение pH в кислую сторону. Далее диагностируется повышение активности печеночных ферментов, накопление креатинина и мочевины.
- Аппаратное. При сонографии брюшной полости выявляется гепатомегалия, на ЭКГ присутствуют нарушения ритма (тахикардия, блокады проводимости, фибрилляция). Проведение ЭЭГ при комах позволяет обнаружить признаки угнетения коры больших полушарий. КТ при хронической интоксикации подтверждает уменьшение объемов головного мозга, увеличение его желудочков.
Лечение отравления растворителями
Патология требует комплексного лечения. В токсикогенной стадии лечебные мероприятия направлены на связывание и выведение ксенобиотика из организма. Цель дальнейшей терапии — коррекция имеющихся соматических нарушений, восстановление работы всех систем, устранение клинических симптомов. Пострадавший нуждается в стационарном лечении в условиях специализированного токсикологического центра. При отсутствии такого подразделения больного размещают в ОРИТ ближайшего ЛПУ. Хронические поражения устраняют амбулаторно.
Первая помощь
Основа первой помощи — промывание желудка. Осуществляется бригадой СМП с применением толстого или назогастрального зонда. В качестве промывной жидкости используется вода. Процедуру проводят до получения чистого субстрата, для этого требуется 12-15 литров H2O. После окончания манипуляции через зонд в желудок вводят активированный уголь из расчета 1 таблетка на 10 кг веса. Для удобства препарат можно измельчить и размешать в воде до получения мелкодисперсной взвеси.
Дальнейшая терапия определяется с учетом имеющихся симптомов. Может потребоваться искусственная вентиляция легких посредством комбитьюба или ларингеальной маски, введение дофамина с целью поддержания сердечной деятельности и АД, инфузионная терапия кристаллоидными и коллоидными растворами. Транспортировка осуществляется на носилках с подключением к анестезиологическому монитору. Требуется динамический контроль жизненно важных показателей (артериальное давление, пульс, сатурация, уровень сознания).
Плановое лечение
В течение 2-х суток терапия направлена на скорейшее удаление токсиканта из организма. Пострадавшему назначается активированный уголь курсом 10 дней по 3 раза в сутки. В первые 4 часа результативна гемосорбция. Если с момента отравления прошло много времени, используется перитонеальный диализ, который позволяет удалить депонированный субстрат из жировой клетчатки живота. Форсированный диурез как самостоятельный метод детоксикации неэффективен, но может применяться в составе комплексной терапии.
Медикаментозная схема зависит от имеющихся повреждений. Пациенту могут быть назначены глюкокортикоиды, ингибиторы протеолиза, инотропные средства, унитиол или натрия тиосульфат. Для предотвращения ДВС используют антикоагулянты. Необходимы витамины группы B, медикаменты, предназначенные для коррекции водно-солевого баланса, глюкоза. Умеренно эффективна гипербарическая оксигенация с избытком давления 0,7-1 атмосфер. Рекомендована диета с пониженной энергетической ценностью: количество белка не более 20 граммов/сут, отказ от продуктов, богатых калием.
Лечение хронических отравлений осуществляется амбулаторно или после плановой госпитализации пострадавшего. Требуется полное исключение контакта с токсикантом, смена рода деятельности. Терапия симптоматическая, применение антидотов необоснованно. Необходимо курсовое введение ноотропных средств, антиоксидантов, антидепрессантов, анальгетиков, медикаментов, улучшающих проведение нервного импульса. Проведенные мероприятия купируют часть симптомов, полного восстановления пораженных функций не происходит.
Экспериментальные методы
Прогноз и профилактика
Прогноз при отравлениях дихлорэтаном, четыреххлористым углеродом, трихлорэтиленом резко неблагоприятный. Летальность достигает 60% от общего количества госпитализированных пациентов. Интоксикация метанолом частично корректируется при внутривенном введении этилового спирта, что повышает шансы на выживание. При проглатывании этиленгликоля, экзотоксикозе сложными эфирами смертность не превышает 20-25%. Поражение этанолом становится причиной гибели не более чем в 1-3% случаев, в отдаленном периоде чаще наблюдается полное восстановление.
Отравление растворителями хронического типа обычно не приводит к гибели больного, однако достаточного восстановления функций ЦНС также не происходит. Наблюдения показывают, что через 2 года после прекращения контакта с отравляющим веществом субъективная симптоматика уменьшается, степень атрофии мозга и снижения интеллектуальных функций остается прежней в 70%, прогрессирует в 30% случаев. В промежутке 3-9 лет объективные признаки болезни усиливаются у большинства пострадавших.
Профилактика заключается в использовании специальных средств защиты органов дыхания. Дома растворитель должен храниться в заводской таре вне жилого помещения. Запрещается переливать вещество в емкости из-под съедобных продуктов. Дети, старики и люди с психическими заболеваниями не должны иметь доступа к отравляющим субстанциям. При попадании растворителя на кожу нужно удалить его ветошью, протереть пораженный участок спиртом и промыть водой с мылом. При ухудшении самочувствия после работы с ЛКМ следует вызвать СМП или посетить врача самостоятельно.
Пищевое отравление у ребенка – острое инфекционно-токсическое поражение, возникающее вследствие употребления в пищу недоброкачественных продуктов, содержащих болезнетворные микроорганизмы и их токсины, растительных или иных ядов. Пищевое отравление у ребенка проявляется диареей, рвотой, лихорадкой, интоксикацией, обезвоживанием. Диагностика пищевого отравления у детей предполагает выяснение эпидемиологического анамнеза; идентификацию возбудителя или токсина в крови, испражнениях, рвотных массах, пробах продуктов. Лечение пищевого отравления у детей требует незамедлительного промывания желудка или постановки очистительной клизмы, приема энтеросорбентов, регидратации.

Общие сведения
Пищевое отравление у ребенка – пищевая токсикоинфекция или интоксикация, связанная с употреблением инфицированной пищи, воды либо ядовитых (растительных, химических, лекарственных) веществ. Пищевые отравления у детей занимают ведущее место в ряду инфекционной патологии и токсикологии детского возраста и представляют серьезную проблему практической педиатрии.
Пищевое отравление у ребенка протекает гораздо тяжелее, чем у взрослых, что объясняется особенностями детского организма: низкой кислотностью желудочного сока, незаконченным формированием микрофлоры кишечника, более быстрым всасыванием яда и его распространением по всему организму, относительно низкой дезинтоксикационной способностью печени и фильтрационной функцией почек и т. д. Нередко одни и те же продукты, не вызывающие у взрослого никаких признаков отравления, служат причиной пищевого отравления у ребенка.

Классификация
У ребенка могут встречаться следующие виды пищевых отравлений:
- Инфекционные пищевые отравления, вызванные микробами и их токсинами (пищевые токсикоинфекции и пищевые токсикозы - бактериотоксикозы, ботулизм).
- Неинфекционные пищевые отравления, вызванные ядовитыми продуктами растительного, животного происхождения, ядовитыми примесями.
В клиническом течении пищевого отравления у ребенка различают 3 стадии:
Причины
Инфекционные пищевые отравления у ребенка (пищевые токсикоинфекции) могут вызываться стафилококком, протеем, клебсиеллами, клостридиями, цитробактерами, энтеротоксигенными штаммами кишечной палочки и др. Данные возбудители проникают в организм исключительно с пищей, в которой предварительно размножаются и вырабатывают токсины. Контаминации пищи и накоплению токсинов благоприятствует несоблюдение санитарно-гигиенических норм в процессе хранения, приготовления и реализации пищи. При этом продукты могут выглядеть как недоброкачественные (неприятный запах, вкус, измененный цвет, консистенция) или иметь нормальные органолептические качества.
Микробными источниками, обсеменяющими пищу, могут выступать лица, страдающие кишечными инфекциями, гнойными заболеваниями (ангинами, фурункулезом, стрептодермией, панарициями, маститом и др.), а также животные, загрязняющие своими испражнениями воду, почву, растения и другие объекты внешней среды. Пищевое отравление у ребенка может быть вызвано употреблением некипяченой воды, инфицированного молока и молочных продуктов, яиц, кондитерских изделий с кремом, рыбы и морепродуктов, колбас, мяса (говядины, свинины, кур и др.), консервов домашнего приготовления и т. д.
Пищевые отравления у детей могут протекать в виде спорадических, семейных случаев или массовых вспышек. Для них характерен подъем заболеваемости в летне-осенний период, когда имеются благоприятные условия для размножения микробных возбудителей и накопления токсинов.
Неинфекционные пищевые отравления обычно связаны со случайным употреблением ребенком ядовитых ягод (паслена, волчьей ягоды, бузины черной, вороньего глаза и др.), растений (болиголова, белены, веха ядовитого, дурмана и др.), грибов (бледной поганки, мухоморов, ложных лисичек или опят). Пищевое отравление у ребенка может возникать при употреблении в пищу сельхозпродуктов, загрязненных ядовитыми химическими примесями (фунгицидами, инсектицидами, неорганическими соединениями).
Симптомы пищевого отравления у ребенка
Клиническая картина пищевого отравления у ребенка при различных токсикоинфекциях очень похожа. Обычно латентная стадия продолжается 2-6 часов; иногда укорачивается до 30 мин. или удлиняется до 24 ч. Пищевое отравление у ребенка проявляется признаками гастроэнтерита, общеинфекционными симптомами, интоксикацией, обезвоживанием.
Начинается заболевание остро, с тошноты, многократной рвоты съеденной пищей, болей в животе (главным образом, в области желудка), водянистой диареи с примесями зелени, слизи, прожилками крови. Частота стула достигает 5-10 раз в сутки.
Течение пищевого отравления короткое; в большинстве случаев симптомы регрессируют через 2–3 дня, хотя слабость, боли в животе могут сохраняться дольше. Тяжелые формы пищевого отравления может наблюдаться у детей раннего возраста, ослабленных лиц с сопутствующим фоном (недоношенность, гипотрофия, дисбактериоз и др.). В тяжелых случаях у ребенка может развиться некротический энтерит, инфекционно-токсический или гиповолемический шок, эндокардит, сепсис.
При пищевом отравлении ядовитыми растениями у ребенка нередко поражается ЦНС, что может проявляться заторможенностью, эйфорией, галлюцинациями, нарушениями зрения, расстройствами речи, судорогами, комой. При токсическом воздействии на сердечно-сосудистую систему возникает тахикардия или брадикардия, аритмия, артериальная гипотония. Большинство растений главным образом поражает ЖКТ, что делает пищевое отравление у ребенка менее опасным.
При отравлении мухоморами возникают повышенное слюноотделение, рвота, одышка, бронхоспазм, галлюцинации, судорожный синдром. Смертность при отравлении мухоморами составляет 1%. С клинической картиной, диагностикой и лечением ботулизма можно ознакомиться здесь.
Диагностика пищевого отравления у ребенка
Пищевое отравление у ребенка может обычно диагностируется педиатром или детским инфекционистом. Постановке диагноза пищевого отравления у ребенка способствует выяснение эпидемиологического анамнеза, типичная клиническая картина, указание на групповые случаи отравления лиц, употреблявших одну и ту же пищу.
Специфические диагностические тесты включают выделение возбудителя из бактериологического посева испражнений, рвотных масс, промывных вод желудка, остатков зараженного продукта. В случае подозрения на генерализованную форму инфекции проводится бакпосев крови. При массовых вспышках пищевых токсикоинфекций в детских коллективах обследованию подлежат кухонные работники, у которых берутся мазки с рук, из носоглотки, прямой кишки. Экспресс-методы выявления возбудителя (РИФ, ИФА, ПЦР) имею вспомогательное значение.
В отдельных случаях ребенку с пищевым отравлением может потребоваться консультация детского невролога, детского гастроэнтеролога, детского хирурга. Дифференциальную диагностику пищевого отравления осуществляют с острым гастритом, острым аппендицитом, холециститом, панкреатитом, лямблиозом, ОКИ, менингитом у ребенка.
Лечение пищевого отравления у ребенка
Неотложная помощь при установлении факта пищевого отравления у ребенка состоит в промывании желудка до чистых вод и постановке очистительной клизмы для удаления токсинов из ЖКТ. С этой же целью показано назначение энтеросорбентов (активированного угля, комбинированных препаратов).
Для ликвидации обезвоживания необходимо проведение пероральной регидратации (сладкий чай, солевые растворы) при среднетяжелых формах – парентеральной регидратационной терапии солевыми растворами. При пищевом отравлении ребенку назначается заместительная терапия полиферментными препаратами с панкреатином. Противомикробная терапия ребенку с пищевым отравлением проводится только при тяжелых токсикоинфекциях под контролем врача.
Целесообразно воздержание от приема пищи в течение 12–24 часов. После прекращения рвоты ребенку рекомендуется щадящая диета (жидкие каши, слизистые супы, сухари, компоты, кефир).
При отравлении бледной поганкой ребенку требуется проведение экстренной экстракорпоральной гемокоррекции (гемосорбции).
Прогноз и профилактика пищевого отравления у ребенка
Пищевое отравление у ребенка, протекающее в легкой или средней степени тяжести обычно заканчивается полным выздоровлением. Последствиями пищевого отравления у ребенка могут являться различные нарушения функции органов и систем. Так, исходом пищевой токсикоинфекции нередко служит дисбактериоз, а отравления грибами - почечная и печеночная недостаточность. При тяжелом пищевом отравлении у ребенка может развиваться тяжелая полиорганная недостаточность, требующая проведения интенсивной терапии. При токсикоинфекциях летальность невелика (около 1%), чего нельзя сказать об отравлениях грибами.
Профилактика пищевого отравления у ребенка диктует необходимость правильного хранения и проведения адекватной термической обработки пищевых продуктов, употребления только кипяченой воды, тщательного мытья рук и продуктов питания под проточной водой. Необходимо регулярное гигиеническое обследование лиц, работающих на детских кухнях и в общепите; недопущение на пищеблок работников с гнойничковыми заболеваниями кожи (пиодермией), инфекциями дыхательных путей, кишечными инфекциями.
Необходимо знакомить детей с ядовитыми растениями и грибами, строжайшим образом запрещать им употреблять в пищу неизвестные ягоды, плоды, семена т. д.
То, что стиральные порошки, средства для мытья посуды и отбеливатели токсичны, известно каждому. Но отравление бытовой химией происходит с пугающей регулярностью, и часто в больничной палате оказываются маленькие дети. Их привлекают яркие флаконы, красивые этикетки и фруктовые ароматы, с помощью которых производители заманивают потенциальных покупателей. Чтобы оказать первую помощь до приезда скорой помощи, важно знать некоторые особенности лечения при таких отравлениях.
Почему бытовой химией можно отравиться?

30% случаев отравлений токсическими химическими веществами приходится на долю бытовой химии:
- жидкие пятновыводители;
- чистящие, моющие, дезинфицирующие средства;
- лакокрасочные изделия;
- инсектициды, фунгициды;
- декоративная и ухаживающая за кожей косметика.
Несомненно, все эти средства облегчают жизнь человека, но в состав многих из них входят агрессивные химические вещества. Они имеют большое количество противопоказаний и требуют соблюдения правил при использовании. К сожалению, после приобретения коробки или флакона, мало кто читает инструкцию на обратной стороне упаковки. А ведь многие средства бытовой химии необходимо применять только в перчатках, а иногда требуется защитная маска.
При отравлении больше всего страдают малыши. Средства попадают к ребенку в результате серьезного попустительства со стороны родителей. Нельзя хранить бытовую химию в тех местах, куда маленькие дети могут проникнуть без труда. Если мать или отец заняты уборкой, то следует убирать флаконы на верхние полки шкафов.
Отравление средствами бытовой химии среди взрослых тоже не редкость. Для экономии места люди переливают остатки средств в небольшие флаконы без опознавательных надписей и забывают об этом. Спустя некоторое время использование жидкости или порошка не по назначению может стать причиной тяжелой интоксикации организма.
Какой бытовой химией можно отравиться?

Чтобы произошло отравление, совсем необязательно проглотить немного бытовой химии. Большинство соединений, входящих в состав порошков и отбеливателей, обладают накопительным эффектом. Можно использовать очиститель для унитаза несколько месяцев, а затем обнаружить красные пятна на коже рук. Дело в том, что эти вещества токсичны:
- Глянцевый блеск унитаза образуется под действием паров аммиака, который выделяется в процессе химической реакции. У человека могут вызвать тяжелейший аллергический дерматит.
- Почти все чистящие средства содержат свободный хлор – его повышенная доза способна привести к остановке дыхания.
- Часто производители включают в состав средств щавелевую кислоту, которая отбеливает эмали. Наряду с этим она образует на коже изъязвления и ожоги.
Приобретая новое чистящее средство, перед покупкой следует обратить внимание на его состав. Повышенное содержание хлора и щавелевой кислоты служит сигналом повышенной токсичности продукта.
Использование таких бытовых моющих средств в непроветриваемых помещениях может привести к серьезным последствиям для организма человека, вплоть до нарушения кровообращения. Головокружение и тошноту многие списывают на обычное отравление пищевыми продуктами, но такие симптомы часто возникают после уборки с хлорсодержащими моющими средствами.
Симптоматика отравления
Каждый год на прилавках магазинов появляются средства для стирки или уборки, которые содержат новые активные химические соединения. Симптомы, вызванные этими веществами, могут проявиться сразу или появляются спустя несколько дней и даже месяцев.

К часто проявляющимся симптомам относятся кожные высыпания. Они могут возникать в местах непосредственного контакта агрессивного вещества с кожей рук с образованием красных пятен, мелких прыщиков или крупных волдырей с жидким содержимым.
При появлении первых признаков раздражения кожи необходимо промыть руки под струей воды. Следует обратить внимание на состав средства – бытовую химию с таким содержанием приобретать в дальнейшем не следует.
Если произошло отравление газообразным химическим соединением, то такие высыпания локализуются на других участках тела. Покраснения возникают на животе, лице, груди и предплечьях.
При появлении следующих симптомов пострадавшему требуется срочная госпитализация и лечение:

- Повышенная слабость и сонливость.
- Рвота, иногда с примесями крови.
- Проблемы с дыханием, стойкое ощущение нехватки воздуха.
- Обильное потоотделение.
- Цианоз кожных покровов.
- Потеря ориентации в пространстве.
- Снижение остроты зрения.
- Обморок.
- Судороги конечностей.
К редко появляющимся признакам отравления относятся сбой работы сердечно-сосудистой системы – тахикардия, брадикардия, сердечная недостаточность, артериальная гипертензия.
Какие осложнения вызывает отравление
При постоянном контакте с бытовой химией, вызывающей раздражение, у человека может возникнуть контактный дерматит. Спустя короткое время заболевание принимает хроническую форму: на коже появляются незаживающие раны и язвы. Кожа на руках становится грубой, утолщается, покрывается глубокими трещинами.
Использование бытовой химии в непроветриваемом помещении увеличивает риск отравления. Концентрация токсических соединений повышается многократно, а при вдохе у человека может возникнуть химический ожог слизистых оболочек полости носа и гортани.

Существуют и более опасные последствия интоксикации.
- Ожоги различных отделов желудочно-кишечного тракта, после которых на стенках пищевода образуются грубые рубцы из соединительной ткани.
- Через слизистые ротовой полости и гортани химические соединения быстро проникают в полости легких, вызывая отек и остановку дыхания.
- Попадая в кровяное русло, токсичное вещество начинает разрушать красные тельца (тромбоциты). Прекращается снабжение головного мозга кровью, возможна полная остановка сердца.
- Почки человека не справляются со своей задачей по очищению крови от чужеродных веществ: появляется кровь в моче.
Расстройство пищеварительной системы при интоксикации бытовой химией приводит к параличу гладких мышц внутренних органов.
Оказание первой помощи при отравлении
При подозрении, что человек отравился бытовой химией, необходимо незамедлительно вызвать бригаду скорой помощи. Отсутствие незамедлительной госпитализации или отказ от лечения приведут к необратимым нарушениям работы всех систем организма. Безобидный кашель, появившийся на первой стадии отравления, через несколько часов приведет к остановке дыхания.
Пока скорая помощь находится в пути, нужно связаться с диспетчером и попросить телефон фельдшера. Он подскажет, какие лечебные мероприятия родственники пострадавшего могут провести в ближайшее время.
Отравление химией часто сопровождается потерей сознания. Нужно обеспечить приток свежего воздуха к пострадавшему и уложить его на бок. Нельзя вызывать рвоту при интоксикации:

- Кислотами, щелочами, азотом, хлором.
- Неизвестным токсичным соединением.
- Бытовой химией, содержащей ацетон или бензин.
При рвоте такие вещества вызовут отек гортани и пищевода, что неизбежно приведет к остановке дыхания. Промыть желудок сможет только доктор, используя специальный зонд. Что можно предпринять до приезда врача:
- если произошло отравление кислотами, следует развести 5 столовых ложек пищевой соды в одном литре воды и давать больному по 50 мл каждые 10 минут. При интоксикации кислотосодержащей бытовой химией помогает молоко: больному нужно давать по глотку молока каждые 10-15 минут;
- если отравление вызвано едкими щелочами, необходимо развести в литре воды 4 столовые ложки 3%-ного уксуса и давать раствор пострадавшему по 1 ложке каждые 15 минут. Поможет растительное масло – по 1 столовой ложке принимать каждые полчаса;
- дать больному 1-2 стакана воды. Большее количество жидкости вызовет нежелательную рвоту;
- очистить ротовую полость при помощи влажного полотенца;
- промыть глаза чистой водой.
Сильнодействующие яды, содержащиеся в бытовой химии, способны вызвать серьезное отравление с тяжелыми осложнениями. При обнаружении симптомов не стоит начинать самостоятельное лечение – это может быть смертельно опасно. Только опытные врачи могут провести быструю и эффективную медикаментозную терапию, а при необходимости и реанимационные мероприятия.
Курительные смеси, широко рекламируемые в качестве полностью безопасной альтернативы табакокурению, на самом деле далеко не так безвредны, как принято думать. Всё чаще наркологические центры сталкиваются с ситуациями, когда пациентам (как правило, молодым людям 14-25 лет) требуется срочная детоксикация после курительных смесей для снятия симптомов острого отравления. И простых решений проблема эта, увы, не имеет.

Основные сложности диагностики и терапии
Главная сложность проведения детоксикационных мероприятий при отравлении курительными смесями заключается в точном определении вещества, ставшего причиной интоксикации. То есть, говоря проще, когда в наркологическое отделение поступает очередной пациент, отравившийся такого рода смесью, врачам сначала нужно разобраться в том, чем именно вызвано отравление, чтобы подобрать правильный антидот, который бы не причинил организму дополнительного вреда.

В России курительные смеси находятся под запретом, однако запрет распространяется не на сами смеси, как таковые, а на конкретные формулы смесей. Продавцы спайсов и аромамиксов обходят эти запреты путём изменения формулы, вследствие чего никогда нельзя угадать что именно добавлено в ту смесь, которой и имел несчастье отравиться пациент.
Невозможность быстрой диагностики сильно осложняет детоксикацию, что иногда становится причиной развития негативных последствий для организма курильщика.
О вреде курительных смесей
Помимо возникновение откровенной наркозависимости, с которой потом приходится работать врачам-наркологам, курительные смеси оказывают следующее негативное воздействие:
- нарушения работы сердечно-сосудистой системы: аритмия (тахикардия) вплоть до инфаркта;
- нарушения в работе мочевыделительной системы, с развитием острой или хронической почечной недостаточности;
- нарушения в системы дыхания: бронхиты, эмфиземы, ожоги, иногда — онкологические разрастания;
- многочисленные дерматологические расстройства, как результат нарушения системы обмена веществ;
- неврологические дисфункции: тремор, бессонница и т. д.; развитие психических отклонений: бред, галлюцинации, шизофрения.

Кроме этого, курильщики спайсов или аналогичных по действию смесей, чаще попадают в автомобильные аварии, или становятся участниками других несчастных случаев или происшествий.
Признаки отравления
Симптомы отравления курительными смесями достаточно неспецифичны, и мало чем отличаются от признаков интоксикации другими веществами, что тоже осложняет проведение диагностики:
- кожные покровы бледные или красные;
- головокружение;
- тошнота, иногда — рвота;
- тахикардия;
- перепады давления от критически низких до аномально высоких значений; боли за грудиной;
- выраженная мышечная слабость;
- заторможенность;
- слабая реакция зрачков на свет;
- полнокровные склеры;
- спутанность сознания вплоть до наступления ступора или развития комы.

Способы детоксикации
Существует два основных метода проведения детоксикации после курительных смесей: медикаментозная и аппаратная.
Медикаментозная детоксикация — это всегда искусственно вызванный форсированный диурез, в ходе которого психоактивные вещества выводятся из организма пациента с мочой. Достигается это путём введения в кровь больного специальных инфузионных растворов (капельниц), в состав которых включены гепатопротекторы, кардиопротекторы, препараты метаболической группы, витаминные комплексы, спазмолитики и успокоительное. Проведение медикаментозной детоксикации предполагает сохранность у пациента почечной функции и чаще применяется для снятия острых состояний.

Аппаратная детоксикация — это очищение организма посредством специальных устройств. В частности, к методам аппаратной детоксикации относятся: гемодиализ — принудительная фильтрация крови от посторонних веществ; плазмаферез — выделение и последующее удаление плазмы крови, в которой содержится большая часть токсических веществ; гемосорбция — очистка крови веществом-сорбентом.
Такая практика очищения организма может использоваться для облегчения состояния больного при хронической зависимости.

Ещё один, новый и пока только набирающий популярность метод: это ультрабыстрая детоксикация, в ходе которого пациента на 6-8 часов погружают в наркоз, и за это время проводят ему полную инфузионную терапию. Как правило, ультрабыстрая детоксикация применяется только в самых тяжёлых случаях отравления, когда больной ведёт себя неадекватно или когда его состояние оценивается как критическое.
Что делать при отравлении
При отравлении психоактивными веществами оказать действенную помощь в домашних условиях удаётся далеко не всегда. Наиболее правильным решением будет незамедлительно вызвать скорую наркологическую помощь, а во время ожидания приезда врача дать больному активированного угля (1 таблетка на каждый полные 10 кг веса), обеспечить его обильным питьём и удерживать от совершения суицидальных или других потенциально опасных поступков.
После того, как детоксикация будет проведена, и угроза жизни или здоровью курильщика окажется позади, следует начинать с ним работу по избавлению от привычки или зависимости курения спайсов или других смесей. Если этого не сделать, то ситуация с отравлением очень скоро повторится.
Читайте также:

