Синехии и мочеполовые инфекции
Обновлено: 19.04.2024
Детский уретрит — это воспаление мочеиспускательного канала, имеющее инфекционно-воспалительное происхождение. Возникает в результате попадания в уретру патогенных микроорганизмов (вирусы, бактерии, простейшие). Вероятность развития данной патологии увеличивается при несоблюдении правил интимной гигиены, нарушениях мочеиспускания, врожденных аномалий развития органов мочевыделительной системы.
Клинически уретрит проявляется частым болезненным мочеиспусканием. Моча мутная, имеет зловонный запах. Наблюдается общая интоксикация организма. Для диагностики заболевания пациенту назначают анализы мочи (бактериологический, клинический), УЗИ мочевого пузыря, уретры. Основные клинические рекомендации при лечении уретрита у детей включают прием лекарственных препаратов (НПВС, противоаллергические средства, антибиотики, антиоксиданты), общеукрепляющее лечение и физиотерапию.
Причины заболевания
Основными причинами развития уретрита у детей являются:
1. Снижение иммунной защиты организма.
2. Медицинские процедуры:
- мазок из уретры;
- цистоскопия — исследование мочевого пузыря при помощи специального прибора, в корпус которого вмонтирована камера;
- катетеризация — введение в мочевой пузырь специальной трубки (катетера) для промывания, введения лекарств, выведения мочи.
4. Неправильное питание (раздражение и воспаление уретры происходит в результате злоупотребления кислой, острой, соленой, маринованной пищей).
5. Несоблюдение правил интимной гигиены.
6. Инфекционно-воспалительные патологии органов мочеполовой системы:
- пиелонефрит (воспаление почек, обычно возникает на фоне бактериальной инфекции);
- цистит (воспаление мочевого пузыря);
- воспаление наружных половых органов у девочек;
- баланопостит (воспаление головки полового члена), простатит (воспаление предстательной железы) у мальчиков.
7. Врожденные аномалии развития органов мочевыделительной системы.
Симптомы
Заболевание обычно проявляется повышением температуры тела (у детей младше 5 лет), зудом и жжением в области репродуктивных органов, болями при мочеиспускании, покраснением и отеком слизистой половых органов.
Уретрит у детей-мальчиков проявляется следующими клиническими признаками:
- темная, мутная моча с примесями крови;
- учащенное мочеиспускание;
- появление гноя из уретры.
Уретрит у детей-девочек проявляется болями внизу живота, резями при мочеиспускании, зудом в половых органах, частыми походами в туалет.
При появлении первых симптомов заболевания необходимо немедленно показать ребенка урологу и пройти обследование. Если уретрит не лечить, то он быстро переходит в хроническую форму, а также вызывает развитие воспалительных процессов в мочевом пузыре, почках, яичках. Со временем хроническое воспаление может привести к развитию бесплодия.
Виды заболевания
По причине возникновения выделяют следующие виды уретрита:
1. Инфекционный. Возникает в результате воздействия патогенной и условно-патогенной микрофлоры:
- неспецифический — вызван кишечной палочкой, стафилококками, стрептококками;
- специфический — вызван особыми возбудителями (хламидии, гонококки, трихомонады и другие).
2. Неинфекционный. Возникает в результате аллергических реакций, травм уретры.
По виду возбудителя выделяют следующие виды уретрита:
- гонорейный (возбудителем является гонококк);
- негонорейный (возбудителями являются вирусы, бактерии, простейшие, грибки рода Кандида).
По локализации воспаления уретрит бывает:
- задним (поражается задняя часть уретры);
- передним (поражается передняя часть уретры);
- тотальным (поражается весь мочеиспускательный канал).
По механизму развития выделяют следующие виды заболевания:
- первичный уретрит — воспаление начинается в мочеиспускательном канале;
- вторичный уретрит — инфекция проникает в мочеиспускательный канал из другого очага воспаления, который может располагаться в мочевом пузыре, головке пениса, влагалище, предстательной железе.
По клиническому течениюуретрит может быть острым (до 14 дней) и хроническим (от 14 дней и более). Хроническая форма заболевания обычно развивается при отсутствии своевременной терапии.
Диагностика
На первом приеме уролог проводит сбор анамнеза, узнает, на что жалуется пациент, определяет возможные провоцирующие факторы. Далее врач проводит физикальный осмотр, который включает в себя пальпацию поясницы, живота, осмотр наружного отверстия уретры.
Для более точной диагностики заболевания используют следующие лабораторные и инструментальные методы исследования:
- УЗИ почек и мочевого пузыря. Это базовый метод диагностики. При помощи УЗИ диагностируют врожденные аномалии развития органов мочевыделительной системы, которые могли привести к воспалению уретры. Если воспалительный процесс сильный, то на УЗИ можно увидеть утолщение стенки уретры, но такие данные не всегда информативны.
- Анализы мочи. При воспалении уретры наблюдаются следующие лабораторные симптомы — осадок, мутность, смещение показателя рН в щелочную сторону. Для подтверждения наличия воспаления в мочеиспускательном канале назначают анализ мочи по Нечипоренко. Для установления точной локализации очага воспаления показано проведение трехстаканной пробы.
- Цистоуретерография. Обычно назначается малышам до года с признаками хронического уретрита для проведения дифференциальной диагностики спузырно-мочеточниковым рефлюксом. Если у врача имеются подозрения на врожденные пороки развития органов мочевыделительной системы, то дополнительно назначается экскреторная урография. Важно! Все диагностические манипуляции должны выполняться строго в фазе ремиссии.
- Микробиологические методы диагностики. Для определения типа возбудителя проводят бакпосев мочи, бактериологическое и микроскопическое исследование мазков из мочеиспускательного канала. Для диагностики специфических инфекций проводят исследования ПЦР и ИФА. Чтобы правильно назначить лечение, показано проведение теста на антибиотикорезистентность.
На основании клинических симптомов уретрита у ребенка, данных лабораторных и инструментальных исследований врач назначает курс лечения.
Методы лечения уретрита у детей
Основными задачами терапии при воспалении мочеиспускательного канала являются купирование воспалительного процесса и устранение патогенной микрофлоры. После этого неприятные симптомы исчезают, и ребенок выздоравливает. Неосложненный уретрит можно лечить в амбулаторных условиях. Дети в тяжелом состоянии, с сильной интоксикацией организма, а также с сопутствующими патологиями органов мочевыделительной системы подлежат госпитализации.
Чем лечить уретрит у ребенка?В зависимости от причин возникновения и степени тяжести заболевания врач может назначить прием следующих лекарственных средств:
- противогрибковые препараты — назначаются, если доказана микотическая природа воспаления, у детей чаще всего возникает кандидозный уретрит на фоне снижения иммунитета;
- антибиотики — назначаются, если возбудителем заболевания являются патогенные и условно-патогенные бактерии, продолжительность курса терапии составляет 7-14 дней, после чего проводятся контрольные лабораторные обследования;
- НПВС — оказывают сильное противовоспалительное действие, быстро снимают боли, улучшают состояние ребенка, НПВС обычно назначают совместно с антигистаминными средствами для снятия аллергического компонента воспаления;
- общеукрепляющие средства — при уретрите показан прием витаминов, антиоксидантов, фитопрепаратов, они усиливают эффективность основной терапии и ускоряют процесс выздоровления детей;
- местное лечение (орошения, инстилляции, мази при уретрите у детей)— может применяться только при хроническом уретрите, в периоды ремиссии, при остром воспалении использование местных лекарственных средств запрещено.
После купирования воспаления активно используют физиотерапию. При воспалении уретры наибольший эффект дают электрофорез, СВЧ, озокеритовые и парафиновые аппликации. Также показан прием хвойных ванн, которые оказывают общеукрепляющее и антисептическое действие.
Профилактика
Чтобы избежать развития заболевания необходимо соблюдать следующие рекомендации:
- не переохлаждаться;
- соблюдать питьевой режим;
- правильно питаться, избегать употребления фастфуда, острой, соленой, копченой, жареной, маринованной пищи;
- соблюдать режим труда и отдыха, не переутомляться;
- регулярно и правильно проводить интимную гигиену.
Последствия уретрита
Если вовремя не начать терапию или не долечить болезнь, то уретрит может перейти в хроническую форму. Кроме этого, воспалительный процесс может перекинуться на соседние органы, что приводит к возникновению следующих патологических состояний организма:
- пиелонефрит (воспаление почек);
- баланопостит (воспаление крайней плоти и головки пениса у мальчиков);
- цистит (воспаление мочевого пузыря);
- простатит (воспаление предстательной железы);
- орхит (воспаление яичек);
- вульвит (воспаление слизистой оболочки наружных репродуктивных органов у девочек).
Хронический уретрит во взрослом возрасте может стать причиной бесплодия.
Источники:
- Инфекция мочевых путей у детей: что нужно знать педиатру и нефрологу. Захарова И.Н., Османов И.М., Мумладзе Э.Б., Свинцицкая В.И., Бекмурзаева Г.Б. Медицинский совет №14, 2015. с. 114-118
- Фармакотерапия инфекции мочевой системы у детей. Коровина Н.А., Захарова И.Н,,Заплатников А.Л., Мумладзе Э.Б., Горяйнова А.Н. Руководство для врачей-педиатров, 2006.
- Диагностика и лечение инфекций мочевых путей у детей: что нового? Захарова И.Н., Мачнева Е.Б., Мумладзе Э.Б., Ивахненко Ю.И. Медицинский совет №1, 2017. с. 180-185
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Что такое синехии половых губ? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской Анны Юрьевны, детского гинеколога со стажем в 6 лет.
Над статьей доктора Барковской Анны Юрьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
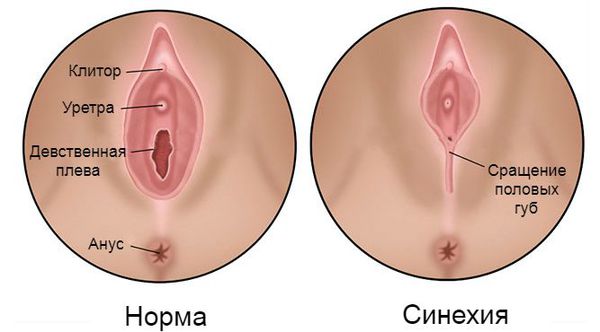
Синехии вульвы — это соединительнотканная мембрана или перемычки, возникшие между малыми половыми губами, которые полностью или частично закрывают преддверие влагалища и уретру.
Проблемы лечения таких синехий имеют важное медицинское и социальное значение, поскольку осложнения данной патологии могут приводить к нарушению репродуктивной функции и формированию хронических заболеваний мочеполовой системы, таких как цистит , пиелонефрит , вагинит и др.
Это заболевание характерно для детей в возрасте от 3 месяцев до 6 лет. Пик заболеваемости приходится на период младенчества от 13 до 23 месяцев [2] [8] [9] . По данным различных исследований, частота встречаемости патологии среди девочек до 7 лет варьирует от 21 % до 39 % [2] [3] [10] .
Формирование синехий может занимать от нескольких дней до нескольких месяцев. Девочки подвержены этой патологии вплоть до адренархе — стадии раннего полового созревания (т. е. до 10-12 лет) . Но чем старше ребёнок, тем меньше риск возникновения синехий.
Одной из частых причин обращения к детскому гинекологу являются острые и хронические вульвовагиниты . Они составляют 35-93 % случаев [4] [6] . При этом более 60 % хронических вульвовагинитов сопровождаются синехиями малых половых губ. В таких случаях синехии являются исходом вагинита и чаще всего их течение абсолютно бессимптомно. Поэтому пациенты, обращающиеся к врачу по поводу признаков вульвовагинита, и не подозревают о наличии у них синехий.
За последние десятилетия распространённость данной патологии увеличилась. Многие авторы объясняют эту тенденцию активным введением средств гигиены в быт семьи: повсеместное использование подгузников, агрессивных мыльных средств. Также к причинам синехий относится слишком частое ежедневное подмывание наружных половых органов.
Факторы риска развития болезни :
- характерный семейный анамнез: наличие родственников с патологиями соединительной ткани и аутоиммунными заболеваниями (склероатрофическим или красным плоским лихеном);
- характерный аллергологический анамнез: наличие у пациентки атопического дерматита, диатеза, пищевой или лекарственной аллергии, паразитарных кишечных инфекций (например энтеробиоза);
- характерный анамнез заболевания: наличие у пациентки воспалительных заболеваний вульвы (вульвита, вульвовагинита) или инфекции, передаваемой половым путём, точнее — от матери к ребёнку во время родов (хламидиоза, уреаплазмоза, трихомониаза);
- анатомические особенности: неполное прикрытие малых половых губ большими. Такая особенность встречается у некоторых недоношенных детей (стоит помнить, что у ребёнка, рождённого в срок, тоже могут присутствовать признаки недоношенности — об этом матери сообщают в роддоме).
Особую роль в профилактике синехий половых губ играет длительность грудного вскармливания: чем оно дольше, тем меньше риск развития данной патологии. Как показали исследования, это связано с поступлением материнских эстрогенов в организм ребёнка вместе с молоком [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синехий половых губ
Зачастую болезнь протекает бессимптомно: в 60 % случаев патология выявляется в ходе рутинного осмотра педиатром, в 10 % случаев её обнаруживают родители [5] .
Клиническая картина появляется тогда, когда сформировавшаяся мембрана нарушает нормальный пассаж мочи. Часто в анатомическом "кармане", образованном синехиями, скапливается моча. В таких случаях родители замечают, что уже после акта мочеиспускания у ребёнка мокнет белье. Также может измениться характер струи: она становится "бьющей" или несформированной.
При полном сращении вульвы возникает острая задержка мочи. Это состояние требует неотложной помощи, так как оно приносит ребёнку выраженные физические страдания.
Появление острых симптомов также может быть обусловлено возникновением инфекционных осложнений. При этом ребёнок становится беспокойным, наблюдается дискомфорт, зуд и жжение в зоне промежности, обильные выделения из половых путей с неприятным запахом, болезненность при мочеиспускании, нарушения сна [1] [2] . В норме у детей не должно быть выделений из половых путей, максимум в межгубных валиках может скапливаться смегма — белое вещество, сочетающее в себе секрет сальных желёз и отмершие клетки эпителия, которые скапливаются в течение дня.
Патогенез синехий половых губ
Для полного понимания патогенеза синехий малых половых губ необходимо обратиться к обсуждению нормальной анатомии вульвы у детей допубертатного возраста (примерно до 9-12 лет). В норме она представлена такими анатомическими элементами, как большие и малые половые губы, клитор, отверстие уретры, преддверие влагалища и девственная плева.
Большие половые губы с хорошо развитой подкожно-жировой клетчаткой, как правило, прикрывают малые половые губы и преддверие влагалища.
Малые половые губы, в отличие от больших, атрофичны. Они покрыты тонким слоем многослойного плоского эпителия, через который просвечивает богатая капиллярная сеть сосудов. Вот почему покровы этой области имеют ярко красный цвет, что иногда ошибочно трактуется как признак воспаления.
Зачастую малые половые губы плотно прилегают к большим половым губам, из-за чего межгубная борозда не прослеживается на всём протяжении или в некоторых участках. Эта особенность также часто ошибочно трактуется как патология, хотя данный вариант строения вульвы считается нормой [6] .
Под передней спайкой малых половых губ расположен атрофичный клитор. Под ним открывается отверстие уретры.
В целом слизистая вульвы у детей тонкая, атрофичная, легко подвержена травматизации . Это обусловлено тем, что в норме концентрация эстрогена в крови у девочек очень низкая. Однако при грудном вскармливании (особенно в период новорождённости) или на фоне гормональной терапии слизистая вульвы может становиться более сочной и розовой под воздействием эстрогена, поступающего с молоком матери.
Среда влагалища у детей, как правило, слабокислая, нейтральная или щелочная. Флора представлена условно-патогенными микроорганизмами, лактофлора и бифидобактерии практически не представлены [1] [2] [6] .
При возникновении неблагоприятных факторов (воспаления, аллергической реакции, механической травмы — например, расчёсов) слизистая малых половых губ повреждается. Если в процессе заживления эпителия (пролиферации соединительной ткани) малые половые губы плотно прилегают друг к другу, то между ними могут возникнуть спайки. Формирование синехий может занимать от несколько дней до нескольких месяцев.
Классификация и стадии развития синехий половых губ
Различают полную или частичную форму синехий половых губ.
Частичную форму разделяют на два типа:
- сращение высотой 1 см и более;
- сращение высотой 0,5 см и менее [1] .
Как правило, в обоих случаях частичного сращения наблюдается бессимптомное течение.
Осложнения синехий половых губ
К осложнениям патологии относят инфекционно-воспалительные заболевания органов мочеполовой системы. Их появление связано с нарушением нормального пассажа мочи.
Воспаление уретры и мочевого пузыря. Из-за затруднения оттока мочи и присоединения условно- патогенной флоры у девочек развиваются такие острые воспалительные заболевания, как уретрит и цистит . Возникновению и прогрессированию восходящей инфекции способствуют:
- анатомически широкая и короткая уретра (мочеиспускательный канал);
- воронкообразный переход мочевого пузыря в уретру;
- широко развитая венозная сеть в подслизистом слое уретры.
Строение почек, характерное для детей (преобладание мозгового слоя над корковым, дольчатое строение ), также является фактором риска тяжёлых инфекционных осложнений с исходом в острый и хронический пиелонефрит [6] .
При тотальном или субтотальном сращении малых половых губ происходит острая задержка мочи. Она проявляется болями распирающего характера над лоном (из-за чего ребёнок плачет и кричит), сильными позывами к мочеиспусканию и невозможностью самостоятельно помочиться.
Воспаление вульвы и влагалища. Моча является агрессивной средой для слизистой вульвы и влагалища, поскольку её кислотно-щелочной баланс, как правило, ниже физиологического для данных органов. Такое воздействие приводит к травматизации эпителия и присоединению условно-патогенной флоры. Поэтому часто первым проявлением синехий малых половых губ являются обильные выделения из половых путей с неприятным запахом, дискомфортом в промежности и зудом, т. е. симптомы вульвовагинита [6] .
Диагностика синехий половых губ
Диагностика данного заболевания основывается на визуальном осмотре. Щипковым захватом большого и указательного пальца врач отводит большие половые губы в противоположные в стороны и осматривает половую щель. При наличии синехий визуализируется фиброзная ткань белёсого цвета, которая при полном сращении перекрывает половую щель на высоту малых половых губ. В случае частичного сращения обнаруживаются участки соединительнотканных перемычек между малыми половыми губами с образованием "шва". При этом клитор не гипертрофирован, т.е. не увеличен (в отличие от клитора при ложном гермафродитизме), большие половые губы имеют нормальное строение. Синехии, как правило, начинаются от задней спайки малых половых губ и со временем распространяются выше [1] [2] [3] .
В целом синехии половых губ видны невооружённым глазом. Дополнительные методы исследования необходимы для выявления осложнений и причины, а также дифференциальной диагностики с пороками развития.
Дифференциальная диагностика
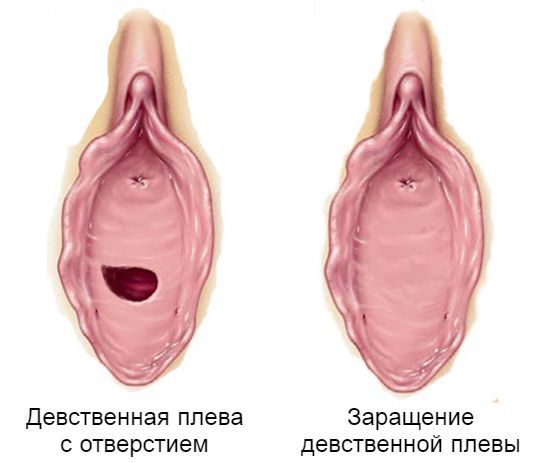
Дифференциальный диагноз должен проводиться с пороками развития мочеполовой системы, такими как атрезия девственной плевы, урогенитальный синус и женский псевдогермафродитизм. Чтобы понять, как возникают данные патологии, вспомним механизм формирования влагалища и мочеполового тракта в эмбриональный период развития.
Основой для формирования женской половой системы служат мюллеровы протоки. Они представляют собой две парные трубки, верхний конец которых остаётся свободным, а нижний впадает в урогенитальный синус. При отсутствии угнетающего действия тестостерона нижние концы мюллеровых протоков соединяются, в результате чего формируется матка, шейка матки и верхняя треть влагалища. Нижняя треть влагалища и девственная плева образуются из урогенитального синуса. Затем мочеполовой синус сливается с нижним концом мюллеровых протоков, формируя единый тракт. В дальнейшем, п о мере развития эмбриона, девственная плева спонтанно прорывается. Если под воздействием неблагоприятных факторов (осложнений беременности, соматических патологий матери, генетических нарушений у плода, физических, химических, биологических факторов) этот процесс нарушен, то у ребёнка формируется атрезия девственной плевы — отсутствие физиологического отверстия. В этом случае у рождённой девочки будет визуализироваться свободная уретра, но половая щель будет прикрыта плотной соединительнотканной перепонкой, которую можно ошибочно принять за полное сращение малых половых губ [6] . При атрезии, в отличие от синехии, прикрыт только вход во влагалище, для осмотра доступны уретра, малые и большие половые губы.
При приёме матерью андрогенов или необоснованном назначении высоких доз синтетического прогестерона во время беременности нормальной дифференцировки урогенитального синуса на влагалище и уретру не происходит. В этом случае при рождении уретра и влагалище девочки будут представлять собой единый тракт, что визуально похоже на полное сращение малых половых губ, что может затруднить дифференциальную диагностику. В данном случае необходима консультация детского уролога и проведение УЗИ органов малого таза через переднюю брюшную стенку и промежность. Иногда необходимо выполнение урографии [7] [8] . Данные исследования позволяют выявить отсутствие перегородки между влагалищем и уретрой, что будет свидетельствовать об урогенитальном синусе .

Женский псевдогермафродитизм — это состояние, которое сопровождает клиническое течение врождённой гиперплазии коры надпочечников (кариотип ребёнка 46 ХХ). При этой патологии у девочки визуализируется гипертрофированный клитор, напоминающий пенис, также часто обнаруживается гипоспадия (изменение расположения мочеиспускательного канала) и сращение малых половых губ. Иногда эта патология сопровождается наличием урогенитального синуса [6] .
Для диагностики осложнений синехий половых губ может быть назначен контроль общего анализа мочи, взят мазок и посев на флору с определением чувствительности к антибиотикам и выполнена ПЦР на скрытые инфекции, передаваемые половым путём.
Лечение синехий половых губ
Синехии малых половых губ, клиническое течение которых не сопровождаются яркой симптоматикой, зачастую не требуют лечения, так как они могут пройти самостоятельно [1] [2] .
Например, бессимптомные синехии высотой менее 5 мм подлежат динамическому наблюдению : родители следят за течением заболевания самостоятельно, частота посещений детского гинеколога определяется индивидуально [1] [2] . В случае выраженного увеличения высоты синехий и/или при появлении жалоб показана медикаментозная терапия .
"Золотым стандартом" консервативного лечения является назначение мазей с конъюгированным эстрогеном или эстриолом. Эти препараты являются первой линией терапии. Механизм их действия заключается в увеличении количества железистых клеток и клеток эпителия, усилении восстановления под воздействием экзогенного эстрогена.
Мазь назначается курсом, применяется местно 1 раз в сутки. Побочные эффекты могут проявиться в виде гиперпигментации вульвы, сыпи, нагрубания молочных желёз и кровянистых выделений из половых путей. Данные побочные эффекты требуют отмены препаратов.
Предпочтительнее использовать мази, содержащие эстриол. Они также могут вызвать гормонозависимые побочные эффекты, но риск их развития доказано ниже, чем при использовании препаратов с конъюгированными эстрогенами [1] [2] .
За рубежом активно используют мази, в состав которых входят топические стероиды (например бетаметазон). Данная группа препаратов также демонстрирует хороший клинический ответ у пациенток. Возможно комбинированное использование топических стероидов с эстрогенсодержащими препаратами [2] .
Доказана неэффективность травяных ванночек, антибактериальных мазей (за исключением вульвовагинита с выявленным возбудителем), аппликаций с животными жирами, ферментативных средств [2] .
Замечено, что чем раньше начата консервативная терапия синехий (т. е. в более младшем возрасте), тем выше частота выраженного терапевтического ответа, однако выше и частота рецидивов [2] .
Повторное образование синехий при консервативном лечении встречается в 41 % случаев [3] . Причина рецидива болезни — неустранённое хроническое воспаление, которое стало причиной образования синехий. Устранить его — не такая простая задача.
Хирургическим методом лечения является механическое или инструментальное разведение малых половых губ [2] . Показаниями к рассечению синехий являются:
- полное сращение малых половых губ;
- наличие выраженных признаков нарушения оттока мочи;
- наличие упорного рецидивирующего течения синехий;
- неэффективность консервативной терапии.
Операция производится в амбулаторных условиях. За 5-10 минут до манипуляции для обезболивания используют аппликационную анестезию с применением мази, содержащей лидокаин. Иногда хирургическому вмешательству предшествует назначение седативных препаратов, чтобы успокоить ребёнка. В ходе операции врач разводит большие половые губы в противоположные стороны и подсекает соединительную мембрану скальпелем или ножницами. В сформировавшееся отверстие вводится желобчатый зонд, по жёлобу которого скальпелем полностью рассекается соединительнотканная мембрана.
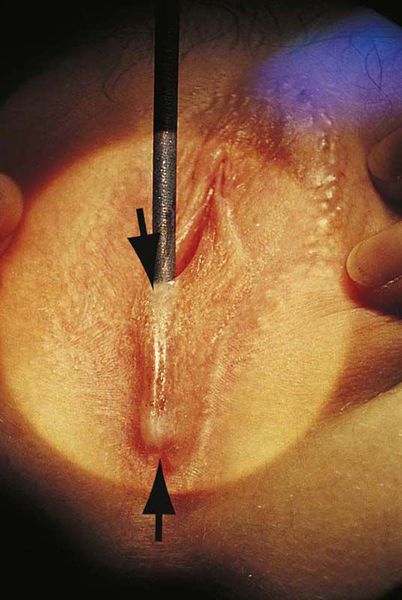
Некоторые авторы предлагают на раневую поверхность малых половых губ накладывать непрерывные обивные швы для профилактики рецидивирования [3] . Считается, что такой метод позволяет снизить частоту повторного возникновения синехий до 17 % [3] .
При наличии "свежих" тонких синехий зачастую достаточно механического разведения малых половых губ в противоположные стороны без использования режущих инструментов: под воздействием силы натяжения соединительнотканные перемычки разрываются без возникновения болезненных ощущений.
Родители могут самостоятельно устранить "свежие" синехии, не обращаясь к врачу. Для этого рекомендуется половые губы разводить при помощи ватных палочек с использованием эмолентов. Чаще всего такой способ эффективен.
Для снижения риска рецидива на раневую поверхность до заживления рекомендовано наносить мазь с конъюгированным эстрогеном или эстриолом. Как правило, после манипуляции дети не предъявляют жалоб на боль, но иногда могут ощущать дискомфорт во время мочеиспускания в течение первых двух суток.
Частота рецидивов при хирургическом рассечении синехий малых половых губ достигает 50 %, поэтому использовать хирургическую тактику лечения как первую линию терапии нецелесообразно [1] [2] [3] .
Высокая частота рецидивов при лечении синехий малых половых губ диктует необходимость в поиске альтернативных методов терапии. Сейчас активно исследуются возможности применения гелей с гиалуроновой кислотой, так как она участвует в заживлении тканей и улучает их трофику. Преимуществом таких гелей является низкий аллергологический потенциал, иммунная нейтральность и отсутствие системных побочных эффектов. Проведённые исследования демонстрируют хороший терапевтический ответ при использовании гелей с гиалуроновой кислотой в качестве монотерапии и в комбинации с хирургическим рассечением синехий [8] [9] [10] [11] . Изучение данной группы препаратов является перспективным направлением в разработке новых методов лечения синехии малых половых губ.
Прогноз. Профилактика
Прогноз для жизни и здоровья благоприятный, однако возможны рецидивы.
Методом первичной и вторичной профилактики синехий малых половых губ является соблюдение правил интимной гигиены :
Синехии – это сращение у девочек половых губ. Чаще срастаются малые половые губы, реже – малые с большими. Это заболевание выявляется у 10% девочек в возрасте от 0 до 2 лет, однако возникать оно может до 7-8 лет. К нему приводят особенности строения малых половых губ (они покрыты тонкой и очень ранимой кожей) и их расположение – во влажной, теплой среде и в постоянно сомкнутом положении. Эти факторы повышают риск воспалений, результатом которых нередко становятся синехии.
Из-за синехий у младенцев неправильно формируются половые губы, оказывая воздействие на всю репродуктивную систему. В будущем из-за срастания могут быть проблемы с зачатием и вынашиванием. Появляется высокая вероятность бесплодия. Поэтому заболевание нужно своевременно вылечить.
Причины появления синехий
Симптомы и признаки сращения больших и малых половых губ у ребенка
При полном слипании:
- Возникают трудности с мочеиспусканием. Ребенок сильно нервничает при возникновении позывов, сильно тужится на горшке, плачет, отказывается ходить в туалет.
- Застой мочи вызывает инфекции в уретре, которые проявляются:
- сыпью;
- покраснением и шелушением кожи в интимной зоне;
- выделениями.
Диагностика болезни
Синехии выявляются во время осмотра гинекологом. Чтобы установить их причину, врач дополнительно назначит анализы:
Как лечить заболевание?
Если у девочки небольшие (до 5 мм) синехии между малыми и большими половыми губами, то это неопасно. Отток мочи не нарушен, исключены негативные последствия. Поэтому в этом случае нужно лишь раз в полгода показывать ребенка детскому гинекологу. При синехии малых половых губ может быть назначено консервативное или хирургическое лечение. Доктор даст рекомендации по правильной гигиене, уходу за ребенком.
Консервативная терапия – это применение мазей с эстрогеном курсом, который рассчитывается индивидуально (от 1 недели до 2 месяцев). В результате половые губы расходятся, а мазь постепенно заменяют на детский крем, рекомендованный врачом.
Если случай запущен, нужна операция. Синехии разделяют хирургически под местным обезболиванием или в состоянии общего наркоза. Чтобы не случилось рецидива, далее делают ванночки с травами, используют мази.
Профилактика у девочек
Важно! Всех новорожденных девочек в возрасте до 2 лет нужно обязательно показывать детскому гинекологу, чтобы выявить синехии как можно раньше и обойтись без операции. Особенно это касается девочек с аллергией, которые находятся в группе риска.
Синехии малых и больших половых губ у девочек склонны к многократным рецидивам даже после хирургического лечения. Полностью проблема уходит только после того, как ребенок достигнет половой зрелости. Однако риск рецидива можно сократить, соблюдая основные правила профилактики – гигиены и режима дня. Источник:
Gayle O. Fischer
Vulval disease in pre-pubertal girls
// Australasian Journal of Dermatology. 2001, 42, 225-236Этиология развития синехий до конца неясна. Большинство физиологов полагают, что основной причиной служит низкий уровень эстрогена у новорожденных девочек. Вероятно, свою роль играет и низкий уровень гигиены, а также воспаление любой природы, повреждающее нежный слизистый слой. В любом случае исходом становится слипание внутренних поверхностей половых губ, видимое невооруженным глазом.
Основную роль эстрогена подтверждают клинические наблюдения, показавшие, что синехии не встречаются у новорожденных девочек, когда в крови ребенка высок уровень материнского эстрогена. Эти исследования опровергли существовавшее когда то мнение, относившее синехии половых губ к врожденным патологиям. В пользу этой теории говорит и тот факт, что к моменту полового созревания, когда у девочки повышается собственный уровень эстрогена, как минимум, 80% даже самых тяжелых случаев разрешаются самостоятельно и бесследно.Как ставится диагноз.
![]()
Для постановки диагноза достаточно обычного осмотра. Большинство случаев выявляется случайно при врачебном осмотре или внимательном осмотре родителями. После аккуратного разведения больших половых губ, видно, что малые губы склеены вместе на некотором протяжении серой или белой тонкой полупрозрачной пленкой.
Никакие другие исследования не требуются. Для исключения некоторых иных состояний внешне похожих на синехии также достаточно обычного визуального осмотра. Лабораторные исследования не показаны.
Подавляющее число случаев синехий малых половых губ протекает бессимптомно. Только в некоторых случаях к внешней клинике синехий прибавляются картина инфекции мочевых путей или вульвовагинита. Нет причинной связи между неосложненными синехиями и возрастанием риска инфекции мочевыводящих путей и только в случае застоя мочи во влагалище и выше уровня слипания этот риск возрастает.Что делать?
При бессимптомном течении процесса никакая дополнительная, кроме обычной гигиены, помощь – не требуется. Поскольку подавляющее большинство случаев благополучно и без последствий разрешаются самостоятельно, оправдана наблюдательная тактика.
И только в случае выраженных симптомов – обширное слипание, затрудняющее отток мочи и/или присоединение инфекционного процесса могут потребовать лечения.
Стандартом помощи при синехиях половых губ, является местное использование кремов, содержащих эстроген. Оптимальным кремом, доступным в нашей аптеке является Овестин. Показано использование кремов в течение нескольких недель с постепенным замещением их нейтральными парфюмерными кремами (мазями), препятствующими повторному слипанию, которые применяют после каждого купания. В качестве "нейтрального крема" можно использовать любой детский крем с ланолином, не содержащий ароматизаторов.![]()
Стандартный протокол предусматривает использование эстрогенсодержащих мазей в течение 2-х недель два раза в день, с последующей оценкой результата, следующие 2 недели можно использовать мазь 1 раз в день, добавляя нейтральную мазь после купания. Как только синехии будут разделены, лечебный крем можно отменить, продолжая использовать смягчающие мази.
Техника нанесения эстрогенсодержащего крема чрезвычайно важна – разведя большие половые губы, необходимо пальцем (не ватой, ушной палочкой, марлей и т.д. – пальцем!) нанести мазь строго по линии склеивания, не нанося крем на неповрежденные ткани. При этом палец продвигается по линии синехии мягко, с небольшим, не травмирующим, деликатным давлением.Помимо использования мазей важно ограничить травмирующее нежные ткани промежности воздействия тканей и парфюмерных средств.
Использование местного эстрогена безопасно даже в случае длительного курса (2-3 месяца). Длительными наблюдениями не выявлено серьезных побочных эффектов. Кратковременные изменения, вызванные действием эстрогенов (пигментация слизистой вульвы, появление волосков, набухание грудных желез) описаны только в нескольких случаях и проходят самостоятельно и без последствий после прекращения лечения. Однако, учитывая даже минимальный риск побочных эффектов, содержащие его мази, должны использоваться только по показаниям, минимальными по продолжительности курсами, а оценка состояния слизистых половых органов и молочных желез девочки должны проводиться при каждом посещении врача.
Хирургическое лечение синехий оправдано только в тяжелых, вызывающих обширную симптоматику и устойчивых к терапии эстрогеном, случаях.
Хирургическое разделение рекомендуется для тех случаев с существенным прилипанием, которое является безразличным к терапии эстрогена. Есть несколько методик хирургического разделения синехий, конкретную методику выберет врач, который и ответит на все вопросы родителей. Однако, при любом вмешательстве родителям стоит помнить, что современная медицина позволяет проводить вмешательства абсолютно безболезненно и не травматично для девочки. Поскольку после хирургического разделения синехий риск рецидива составляет примерно 30% врач может принять решение о применении эстрогенов после вмешательства.
При любом методе терапии тщательное соблюдение гигиены – обязательное условие эффективности лечения. Применение смягчающих мазей оправдано во всех случаях.
Повторим – лечение требуется только в случаях синехий, затрудняющих отток мочи или на фоне выраженной инфекции мочевыводящих путей. Во всех остальных случаях достаточно наблюдения
![]()
Ниже приведены рекомендации, разработанные европейскими педиатрами для родителей, столкнувшихся с проблемой синехий малых половых губ у своих дочек.
1. Используйте мазь, содержащую эстроген 2 раза в день, в течение 2 недель, если Ваш доктор не назначил другого режима.
2. Разводите большие половые губы одной рукой и наносите мазь пальцем другой руки только и строго по линии слипания.
3. Используйте только свой палец для нанесения мази. Ничего другого.
4. Наносите мазь с небольшим давлением, не беспокоящим ребенка. Давление также важно, как и само лекарство.
5. Немедленно обратитесь к врачу, если в зоне применения мази разовьется яркая краснота или девочка перестанет мочиться
6. Как только половые губы будут разведены, переходите на режим 1 раз в день и начинайте использовать нейтральную, не содержащую лекарства мазь после каждого купания. Это важно для предотвращения рецидива. Поддерживайте такой режим в течение недели (если доктор не назначил других сроков), после чего прекратите использование эстрогена.
7. Для профилактики рецидивов используйте следующие простые правила:Синехии вульвы – частичное либо полное сращение малых и/или больших половых губ у девочек. Мягкие ткани наружных половых органов при этом соединяются тонкой перепонкой и закрывают вход во влагалище. При полной спайке перекрывается мочеиспускательное отверстие.
Срок формирования аномалии – от нескольких дней до нескольких месяцев. Распространенность – 0,5-3 %. Вероятность ее возникновения снижается после 6-8 лет.
Причины возникновения
Синехии возникают в раннем детском возрасте на фоне физиологически низкого уровня женских половых гормонов эстрогенов. Стимулирующие факторы – воспаления, инфекции, аллергия на продукты, средства гигиены, синтетические ткани, а также слишком частые подмывания с мылом.
Как проявляется и диагностируется
Между половыми губами на всем протяжении или в нижней трети формируется тонкая эпителиальная мембрана. Она затрудняет процесс мочевыделения: при каждом акте мочеиспускания ребенок тужится и испытывает дискомфорт. В тяжелых случаях возможны сильные боли внизу живота, частые позывы к мочеиспусканию и полная задержка мочи.
Диагноз ставят по результатам врачебного осмотра.
Методы лечения синехий
Существуют консервативные и хирургические способы избавиться от синехий. Консервативные методы – золотой стандарт лечения – эффективны на ранних стадиях, когда пленка еще тонкая и прозрачная. На ночь в течение 1-2 недель на наружные половые органы накладывают прокладку, пропитанную мазью с эстрогенами. Для ускорения процессов регенерации применяют кремы с пантенолом. Дополнительно назначают массаж наружных половых губ.
На более поздних стадиях процесса показано хирургическое разделение синехий половых органов. Процедуру проводят под местной анестезией. Недостаток метода – травмирующее действие на ткани вульвы. Кроме этого, риск рецидива после хирургического разведения детских синехий достигает 30 %. С целью не допустить повторного слипания, после вмешательства врач может назначить аппликации эстрогенов и/или пантенола.
Без лечения синехий возможны осложнения – вторичные инфекции мочевыводящих путей и деформация половых органов.
- Синехии разводят узкопрофильные специалисты – детские гинекологи.
- Используем специальное оборудование и инструментарий для гинекологического осмотра девочек в соответствии с возрастом.
- По показаниям применяем успокаивающие и обезболивающие препараты, рекомендованные в педиатрии.
- Чтобы ребенок не ждал в очереди, ведем прием по предварительной записи.
- Работаем с 7 до 22 без выходных.
- К нам удобно добираться – все 4 филиала удобно расположены возле станций метро.
Чтобы уточнить стоимость процедуры с учетом действующих акций, позвоните нам.
Читайте также:




