Синий йод при молочнице отзывы
Обновлено: 19.04.2024
Проблема очаговых заболеваний, вызванных бактериальными патогенами, актуальна для медицины в целом, однако особое значение она приобретает для медицинских специальностей, где основные нозологические формы представлены гнойно-воспалительными заболеваниями. Такой специальностью, в частности, является оториноларингология. Несмотря на большое количество лекарственных средств и современных технологий, летальность от развившихся генерализованных септических осложнений остается высокой. Острые респираторные вирусные инфекции (ОРВИ) являются наиболее частой патологией и в структуре общей заболеваемости занимают одно из ведущих мест. Их распространение в периоды сезонной заболеваемости принимает масштабы эпидемий. Так как для лечения большинства ОРВИ применения антибиотиков не требуется, следует обращаться к эффективным антисептическим средствам.
Роль инфекционного агента в развитии гнойно-септических инфекций очень важна, т. к. именно от вида микроорганизма, вызывающего инфекционный процесс, зависит специфика клинической картины и особенность морфологических изменений в органах. Появление в последние годы новых антисептических препаратов предоставляет возможность наиболее эффективного местного воздействия в оториноларингологической практике. Представляем препарат Бетадин ® – антисептик широкого спектра действия, обладающий бактерицидными, спороцидными и антивирусными свойствами.
Ключевые слова: антисептики, Бетадин, оториноларингология, ОРВИ.
The use of antiseptics in otorhinolaryngology
Kryukov A.I., Kunelskaya N.L., Tsarapkin G.Yu., Tovmasyan A.S.
Scientific Research Clinical Institute of Otorhinolaryngology named after L.I. Sverzhevskiy, Moscow
The problem of local diseases caused by bacterial pathogens is relevant for medicine in general, but it acquires special significance for medical specialties, where the main nosological forms are represented by purulent-inflammatory diseases. One of these specialties, in particular, is otorhinolaryngology. Despite the large number of medicines and the use of modern technologies, the lethality from the developed generalized septic complications remains high. Acute respiratory viral infections (ARVI) are the most frequent pathology and occupy one of the leading positions in the structure of the overall morbidity. The incidence of these infections remains at a high level, acquiring epidemic proportions during periods of seasonal diseases. As for the treatment of the majority of acute respiratory viral infections, the use of antibiotics is not required, excessive use should be avoided, and antiseptic drugs may be an effective option of the therapy.
The role of the infectious agent in the development of purulent-septic infections is very important, since it is known, that specificity of the infectious process and morphological changes in the organs depend the type of microorganism, causing the disease. In recent years some new antiseptic preparations have appeared, that provides the possibility of the most effective local antibacterial therapty in otorhinolaryngological practice. The article is devoted to the description of the preparation Betadine ® . It is a broad-spectrum antiseptic drug with bactericidal, sporicidal and antiviral properties.
Key words: antiseptics, Betadine, otorhinolaryngology, ARVI.
For citation: Kryukov A.I., Kunelskaya N.L., Tsarapkin G.Yu., Tovmasyan A.S. The use of antiseptics in otorhinolaryngology //
RMJ. 2018. № 3(II). P. 78–81.
Статья посвящена возможностям применения антисептических средств в оториноларингологии. Показано, что при лечении большинства ОРВИ применения антибиотиков не требуется и необходимо обращаться к эффективным антисептическим средствам (препарат Бетадин).
Введение
Антисептики
Антисептическими (от лат. antisepticus – против гниения) называют противомикробные средства, которые задерживают развитие микроорганизмов, а дезинфицирующими – вещества, которые убивают микробы. Соответственно различают бактериостатическое действие, когда происходит остановка развития микроорганизмов, и бактерицидное действие, когда микроорганизмы полностью погибают.
При использовании антисептиков обеспечивается доставка оптимальной дозы активного ингредиента непосредственно на слизистую оболочку дыхательных путей или в очаг воспаления. При этом преимуществами местной терапии при инфекционно-воспалительных заболеваниях верхних дыхательных путей и уха являются простота и доступность введения в зону патологических изменений, высокая концентрация лекарственного вещества в очаге воспаления при малой общей дозе препарата, минимальный риск системных побочных эффектов.
Местные антисептики подразделяются на 11 основных групп: 1 – галоиды, в т. ч. препараты йода, 2 – окислители, 3 – кислоты, 4 – альдегиды, 5 – фенолы, 6 – спирты, 7 – гипертонические растворы, 8 – красители, 9 – соли тяжелых металлов, 10 – детергенты и 11 – производные нитрофуранов. Важной особенностью современной инфекции является наличие нескольких возбудителей – аэробных и анаэробных [7, 8], как правило, устойчивых к большинству антибиотиков. К сожалению, все чаще стала встречаться резистентность и ко многим антисептическим препаратам [9, 10].
Антисептические средства должны обладать: а) минимальной всасываемостью в месте их нанесения; б) низкой токсичностью; в) бактерицидным действием с сильным антимикробным и антипаразитарным эффектом; г) кратким латентным периодом действия, высокой активностью, в т. ч. в присутствии биологических субстратов, т. е. быть химически стойкими. Они не должны обладать повреждающим действием на ткани и процесс регенерации, а также аллергенными свойствами.
В настоящее время известно большое количество таких антисептических средств [11]. Однако в последнее время результаты исследований демонстрируют, что некоторые штаммы микроорганизмов, в особенности госпитальные, становятся устойчивыми ко многим антисептикам (водный раствор хлоргексидина, раствор калия перманганата, фурацилин и др.). В связи с этим активно ведется поиск новых препаратов, надежно предупреждающих распространение госпитальной инфекции.
Препараты йода
Так, все более широкое применение находят хорошо нам известные препараты йода и его комплексных соединений. В этом отношении особого внимания заслуживает препарат Бетадин ® (фармацевтическая компания Egis, Венгрия). Этот йодофор является антисептиком широкого спектра действия, обладающим бактерицидными, спороцидными и антивирусными свойствами [12]. Биологически активное вещество препарата – повидон-йод (в форме комплекса поливинилпирролидон-йода), антимикробный эффект которого обусловлен окислительным повреждением и блокированием мембраны клетки микроорганизма. Повидон-йод широко используется в хирургической практике уже более 30 лет, начиная с 1970–80-х годов [13, 14].
Действие Бетадина основано на повреждении йодом клеточной стенки патогенных микроорганизмов за счет окисления аминокислоты бактериальных белков, содержащих SH и OH-группы. В основном это бактериальные ферменты и трансмембранные белки. При окислении изменяется их четвертичная структура и они теряют каталитическую и энзимную активность [15]. Соединение йода с поливинилпирролидоном – синтетический полимер, не обладающий токсичными и антигенными свойствами, который способен обратимо присоединять другие вещества, такие как лекарственные токсины, препараты, гормоны [12]. В комплексе с поливинилпирролидоном йод теряет свойство вызывать жжение при нанесении, но сохраняет высокую бактерицидную активность, что позволило расширить область его применения как антисептического средства. Благодаря полимерной молекуле йод проникает глубоко в воспаленные ткани. Бетадин ® оказывает широкий спектр антимикробного действия, проявляя высокую активность в отношении грамотрицательных (Escherichia coli, Klebsiella pneumoniae, Mycobacterium tuberculosis, Neisseria gonorrhoeae, Proteus spp., Pseudomonas aeruginosa, Salmonella typhi, Shigella spp.), грамположительных (Bacillus subtilis, Clostridium perfringens, C. tetani, Propionibacterium acnes, Staphylococcus aureus, S. pyogenes) микроорганизмов, грибов (Aspergillus niger, Candida albicans, Microsporum audouinii, Nocardia spp., Penicillium spp., Triсhophyton spp.), а также спорообразующей флоры, простейших, трепонем, некоторых вирусов [14, 16, 17]. Особенно важным является тот факт, что, несмотря на длительный период применения повидон-йода в хирургической практике, наиболее часто встречающиеся возбудители инфекций не приобрели устойчивости к этому препарату [14, 18–21].
По сравнению с другими антисептиками препарат Бетадин ® обладает рядом важных преимуществ: сохраняет антисептические свойства в течение длительного периода нахождения на слизистой оболочке; сохраняет высокие антисептические свойства даже в присутствии крови и плазмы; не вызывает развития резистентных форм микроорганизмов; хорошо растворим в воде; нетоксичен при длительном и частом применении; редко вызывает аллергические реакции и устойчив при хранении [15].
Бетадин® выпускается в виде 10% раствора по 30, 120 и 1000 мл (соответственно содержит 3, 12 и 100 г комплексного соединения йода с поливинилпирролидоном) и 10% мази по 20 г (2 г комплексного соединения йода с поливинилпирролидоном). Несмотря на длительный период активного использования повидон-йода, проблемные возбудители гнойной инфекции не приобрели устойчивость к нему [14].
Применение препаратов йода при патологии глотки
Раствор Бетадин ® для полоскания глотки используется как дезинфицирующий при тонзиллите (обострении тонзиллита – ангине), фарингите, ларингите.
Для промывания лакун небных миндалин и полоскания глотки Бетадин ® необходимо развести в кипяченой воде или физиологическом растворе. Добавлять раствор при этом в горячую воду нельзя из-за снижения эффективности препарата; обычно 1 часть Бетадина разводят в 10 частях воды. При этом должен получиться желтый или светло-коричневый цвет раствора. Для предотвращения побочных эффектов полоскать следует 2 р./сут в течение 3 мин. Полоскать горло раствором Бетадина допустимо у детей старше 5 лет, поскольку дети младшего возраста не смогут правильно выполнить процедуру. При этом необходимо следить, чтобы ребенок не проглатывал жидкость. После полоскания следует воздержаться от приема воды и пищи на протяжении 20–30 мин для закрепления эффекта. Использовать следует только свежеприготовленный раствор, нельзя полоскать горло заранее приготовленной жидкостью. Длительное полоскание йодсодержащими растворами нежелательно и даже опасно, поэтому при отсутствии лечебного эффекта спустя 3–5 дней следует проконсультироваться с врачом. Эффективно применение повидон-йода, содержащегося в препарате Бетадин ® , при тонзиллитах для промывания и полоскания лакун миндалин в дозе 20 капель на 200 мл физраствора (1:10) 1 р./сут через день в течение 10 дней.
При местном лечении хронического тонзиллита препарат Бетадин ® способствует более быстрому купированию воспалительного процесса [22]. Результаты исследования содержимого лакун небных миндалин на наличие флоры и чувствительность к антибиотикам свидетельствуют об отсутствии патогенной микрофлоры на фоне применения повидон-йода у 78% больных, а при использовании раствора фурацилина – у 48,2%. Таким образом, на основании полученных данных можно сделать вывод о более выраженной эффективности местного применения препарата Бетадин ® в сравнении с фурацилином при лечении хронического тонзиллита [22].
Применение препарата Бетадин ® при лечении синуситов
При лечении синуситов ежедневно производят пункцию верхнечелюстной пазухи, промывают ее 0,01% раствором Бетадина, а затем вводят в пазуху 0,1% раствор Бетадина в количестве 10 мл. Курс лечения составляет 3–4 пункции. Способ эффективен при лечении острого синусита без назначения общей антибактериальной терапии за счет одновременного воздействия Бетадина на бактериальную и вирусную составляющие патогенной микрофлоры [23, 24].
Клинический случай
Больной Г., 35 лет, обратился в консультативно-диагностическое отделение ГБУЗ НИКИО им. Л.И. Свержевского по поводу двустороннего острого гнойного верхнечелюстного синусита. При поступлении: жалобы на затруднение носового дыхания, ощущение тяжести, распирания в проекции верхнечелюстных пазух, гнойные выделения из обеих половин носа, головную боль, пониженное обоняние, общую слабость. При пункции верхнечелюстных пазух с двух сторон получено жидкое гнойное отделяемое. Микробиологическое исследование выявило в содержимом верхнечелюстных пазух Staph. aureus 104 КОЕ/мл и Str. pneumoniae 105 КОЕ/мл. Больному назначено лечение: амоксициллин клавуланат по 1,0 г 2 р./сут в течение 7 дней, сосудосуживающие капли в нос. Ежедневно больному производились пункции верхнечелюстных пазух с промыванием их 0,01% раствором Бетадина и введением в просвет пораженной пазухи 5 мл 0,1% раствора Бетадина. После первой процедуры у больного исчезли головная боль, ощущение тяжести в проекции верхнечелюстных пазух. При передней риноскопии было отмечено значительное уменьшение отека слизистой оболочки полости носа и количества гнойного отделяемого в средних носовых ходах. После второй пункции верхнечелюстных пазух получены единичные слизисто-гнойные сгустки. При 3-й пункции на 3-и сутки лечения – промывная жидкость чистая. При микробиологическом исследовании отделяемого из верхнечелюстных пазух отмечается отсутствие в промывной жидкости патогенной микрофлоры. На 4-е сутки лечения больной отметил исчезновение выделений из носа и восстановление носового дыхания.
Таким образом, современные антисептические препараты, содержащие повидон-йод, в частности Бетадин ® , являются высокоэффективными средствами профилактики и лечения гнойно-воспалительных процессов в оториноларингологии. Препарат Бетадин ® обладает широким спектром антимикробной, фунгицидной активности и, что немаловажно, хорошо переносится больными при минимальном количестве побочных реакций. Высокая клиническая и бактериологическая эффективность в сочетании с высоким профилем безопасности говорит в пользу более широкого применения антисептического препарата Бетадин ® в практике врача-оториноларинголога.
Для цитирования: Тихомиров А.Л., Сарсания С.И., Тускаев К.С. Актуальность применения повидон-йода в практике акушера-гинеколога. РМЖ. Мать и дитя. 2014;22(1):50.
За последнее десятилетие инфекционно-воспалительные заболевания не утратили своей значимости в структуре гинекологических заболеваний. На протяжении времени меняется только приоритет того или иного возбудителя, частота, значимость различных осложнений, появление и выделение новых штаммов и патогенных микроорганизмов в различных биоптатах. Частое и подчас избыточное, не всегда обоснованное использование антибиотиков привело к тому, что произошел целый ряд изменений как характеристик патогенных микроорганизмов, так и состава микрофлоры человека.
В настоящее время обращает на себя внимание частота рецидивов вирусных заболеваний, специфических и неспецифических вульвовагинитов, бактериального вагиноза (БВ). Отмечено, что вагиниты относятся к заболеваниям, которые сами по себе не представляют прямой угрозы здоровью женщины, однако при данных состояниях в нижних отделах полового тракта накапливаются и постоянно сохраняются в высоких концентрациях условно-патогенные микроорганизмы, которые являются основными возбудителями гнойно-воспалительных заболеваний органов малого таза [16]. Доказана роль БВ как триггера воспалительных заболеваний органов малого таза. Остаются актуальными вопросы ранней и адекватной диагностики, профилактики распространения инфекционно-воспалительных заболеваний.
Так, все более широкое применение находят хорошо всем известные препараты йода, в особенности его различные комплексные соединения.
Биологически активное вещество повидон-йод представляет собой свободный комплекс элементарного йода с нейтральным, амфипатическим органическим соединением – поливинилпирролидоном, который служит в качестве резервуара с замедленным высвобождением йода. Повидон-йод – антисептик широкого спектра действия, обладающий бактерицидными, спороцидными и антивирусными свойствами (т. е. спектр действия распространяется на грамположительные и грамотрицательные бактерии, грибы, вирусы, простейшие и даже прионы). Прионы – особый класс инфекционных агентов, представленных белками с аномальной третичной структурой и не содержащих нуклеиновых кислот. Прионы не являются живыми организмами, но они могут размножаться, используя функции живых клеток (в этом отношении прионы схожи с вирусами). Прион – это белок с аномальной трехмерной (третичной) структурой, способный катализировать конформационное превращение гомологичного ему нормального клеточного белка в себе подобный (прион).
Повидон-йод (Бетадин) является антисептическим и дезинфицирующим препаратом, антимикробное действие которого обусловлено бактерицидностью. Бактерицидное действие йода объясняется его сильными окислительными свойствами. Йод повреждает клеточные стенки патогенных микроорганизмов за счет окисления аминокислот бактериальных белков, содержащих SH- и OH-группы. В основном это бактериальные ферменты и трансмембранные белки, не имеющие мембранной защиты. При окислении изменяется их четвертичная структура, и они теряют каталитическую и энзимную активность. Интрацеллюлярно йод блокирует систему транспорта электронов в цитоплазматической мембране бактерий. Эффект развивается быстро, обычно в течение 15–60 с. Спектр действия Бетадина представлен в таблице 1.
Среднее время антимикробного воздействия на микроорганизмы:
- Грам+/грам- – 15–30 с;
- вирусы – 15 с;
- грибы – 15–30 с;
- трихомонады – 30–60 с.
Бетадин – это комплексное соединение йода и поливинилпирролидона (ПВП), который является инертным синтетическим полимером и выполняет роль носителя, не обладающего токсичными и антигенными свойствами, способен обратимо присоединять другие вещества, такие как лекарственные токсины, препараты, гормоны. Все фармакологические свойства препарата связаны непосредственно с йодом, при этом теряется свойство вызывать жжение тканей при нанесении, но сохраняется высокая бактерицидная активность, что позволило расширить области его применения как антисептического средства. В ходе соприкосновения с кожей и слизистыми находящийся в комплексе с ПВП йод высвобождается постепенно и равномерно, что проявляется тонким окрашенным слоем, который сохраняется до тех пор, пока не освобождается все количество йода, действует более медленно и продолжительно [Никулин В.Н., Герасименко В.В., Свирская Е., 2008]. Благодаря полимерной молекуле йод проникает глубоко в рану, в воспаленные ткани и под струп. Проникновение в ткани на глубину около 1 мм не препятствует нормальным процессам регенерации.
По сравнению с другими антисептиками у повидон-йода есть ряд существенных преимуществ:
- эффективнее других антисептиков подавляет размножение микроорганизмов даже в большом разведении (вплоть до 1/256);
- физико-химические условия в очаге воспаления, обусловливаемые рН, белком, кровью, ферментами, мало влияют на действие повидон-йода;
- обладает наиболее высокой специфической активностью в отношении большинства инфекций и более широким противовирусным спектром действия (энтеровирусы, вирусы полиомиелита, герпеса, аденовирусы, вирусы гриппа, а также HРV).
Доказана высокая эффективность повидон-йода в местной терапии герпетических поражений слизистых оболочек [15] и высокая активность в профилактике передачи папилломавирусной инфекции половому партнеру [14]. При этом отмечено, что папилломавирус не чувствителен к другим антисептикам. В некоторых исследованиях повидон-йод проявил себя как более эффективное средство в лечении и профилактике вирусных инфекций по сравнению со специфическими противовирусными средствами.
По данным S. Tsutomu, S. Junko (1996–1998), R. Kawana и соавт. (1998), E. Shanbrom (1996):
- противоинфекционные средства, содержащие повидон-йод, могут использоваться для борьбы с болезнями, вызванными ВИЧ, хламидиями, гонококками, трепонемой и вирусом простого герпеса (табл. 2);
- не описано ни одного факта развития резистентности микроорганизмов к повидон-йоду, несмотря на длительный период применения в хирургической практике;
- отсутствие системного эффекта за счет больших размеров комплекса (400–4000 kDa) повидон-йода;
- повидон-йод, в отличие от других антисептиков, нормализует кислотность вагинальной среды, чем создает условия для быстрого восстановления нормальной микрофлоры влагалища, что является важным фактором отсутствия рецидивов вагинальной инфекции после лечения.
- для лечения банальных вагинитов;
- для профилактики в повседневной жизни (незащищенный половой акт при случайной связи, посещение сомнительного бассейна в сауне, изнасилование и т. д.);
- перед введением внутриматочной спирали (ВМС);
- перед плановыми хирургическими гинекологическими вмешательствами и далее совместно с приемом антибиотиков в течение всего курса антибиотикотерапии;
- перед лечением миомы матки методом эмболизации маточных артерий;
- перед чрезвлагалищной микрокатетерной баллонной рентгеноконтрастной реканализацией маточных труб при лечении бесплодия;
- в комплексном лечении поражений шейки матки.
В отношении профилактики послеоперационных осложнений показательно одно из наших исследований. Перед проведением аборта или диагностического выскабливания 80 женщинам был назначен Бетадин в течение 7 дней по 1 свече на ночь, а непосредственно перед процедурой проведена ультразвуковая резонансная инстилляция цервикального канала 10% раствором Бетадина в течение 2 мин. В результате мы не зафиксировали ни одного случая воспалительных изменений ни в день выписки, ни через 10 дней. Из 80 женщин, которым не проводилась превентивная терапия Бетадином, 45% в послеоперационном периоде пришлось назначать современные антибиотики. Проведенное нами исследование свидетельствует о том, что около 45% больных в оперативной гинекологии имеют нарушения микроценоза влагалища, что может стать причиной развития инфекционных осложнений после хирургических вмешательств на органах малого таза. При этом не оправдано введение антибиотиков задолго до операции (не обеспечивают предоперационную деконтаминацию больной, существенно возрастает риск появления антибиотикорезистентных микроорганизмов).
Эффективности Бетадина посвящено большое количество исследований, тем не менее, в них не уделяется должного внимания индивидуальной переносимости данного препарата женщинами. С этой целью нами было проведено еще одно изучение. В исследовании приняли участие 60 женщин. У 20 из них свечи Бетадин назначали перед инвазивными процедурами (аборт, раздельное диагностическое выскабливание, установка ВМС), у 20 – параллельно приему антибиотиков, 10 женщин использовали Бетадин с профилактической целью и 10 пациенткам Бетадином проводили лечение вагинита.
Широкий спектр действия Бетадина дает большие возможности его применения при таких заболеваниях, как:
- вагиниты любой этиологии (бактериальной, грибковой, вирусной, трихомониаз);
- бактериальный вагиноз;
- хламидийная, уреаплазменная и микоплазменная инфекция (в комплексе этиотропной терапии);
- генитальный герпес и остроконечные кондиломы (в качестве местного этиотропного препарата и для профилактики суперинфекции);
- вагиниты смешанной этиологии (до 30% всех вагинитов – смешанные!) – препарат выбора.
При применении Бетадина важно помнить: им можно начать лечение сразу после взятия мазка. Чем раньше начат использоваться препарат, тем реже возникает необходимость в антибиотиках. Длительное антибактериальное лечение хронических неспецифических вульвовагинитов изменяет эндогенную микрофлору, обусловливая увеличение числа устойчивых к действию антибактериальных препаратов штаммов. Именно поэтому большинство исследователей главную роль отводят местному лечению вульвовагинитов. Преимущества местного лечения заключаются в минимальном риске побочных реакций, простоте и удобстве применения, в отсутствии противопоказаний (кроме индивидуальной непереносимости препарата) и возможности применения при экстрагенитальной патологии [2].
Учитывая определенную чувствительность папилломавирусной инфекции и способность повидон-йода проникать под струп, мы использовали Бетадин при хирургических методах лечения патологии шейки матки в объеме эксцизий/конизаций. В первой группе (20 чел.) после хирургического лечения шейки матки назначали Бетадин по 1 свече на ночь в течение 10 дней, во второй (20 чел.) – перед деструктивным лечением в течение 3 дней и после лечения шейки матки в течение 7 дней Бетадин по 1 свече на ночь, в третьей (20 чел.) – после хирургического лечения шейки матки назначали свечи, содержащие декспантенол + хлоргексидина биглюконат. В первой и второй группе отмечена более быстрая эпидермизация шейки матки на 5±3 дня, причем существенной разницы в эпидермизации шейки матки в 1-й и 2-й группах (с применением Бетадина) не отмечено.
Бетадин имеет большое значение в прегравидарной деконтаминации женщин, может применяться с целью лечения БВ и смешанных вагинитов в I триместре беременности, когда нежелательно использовать антибактериальные препараты. Бетадин применяют для дезинфекции на этапах подготовки к родам или кесареву сечению, во время родов, для обработки кожи, пуповины и глазной щели у новорожденных. Клинический опыт показал, что обработка кожи новорожденных 0,1% раствором Бетадина полностью исключает возможность развития нозокомиальной инфекции. Важно отметить также, что раствор Бетадина более эффективен и менее токсичен, чем традиционные средства для профилактики конъюнктивита у новорожденных. Белорусские исследователи [Сафина М.Р., Солошкина Д.А., 2006] сообщают об убедительных результатах применения Бетадина для лечения смешанных вагинальных инфекций у беременных в I триместре. Оценка эффективности терапии проводилась через 7–8 сут. Критериями излеченности считались субъективная оценка пациентки, уменьшение влагалищных выделений и нормализация бактериоскопической картины при контрольном исследовании мазка. В группе беременных, у которых применяли Бетадин, клиническая излеченность смешанных инфекций достигала 91%, что совпадает с данными литературы. Применение этого препарата в течение 7 дней на сроке 37–40 нед. беременности является эффективным способом профилактики септических осложнений после родов через естественные родовые пути, а также после оперативного родоразрешения. Предродовая профилактика снижает частоту возникновения в родах травматического повреждения тканей родового канала и улучшает результаты заживления послеродовых травм [12].
Кроме профилактики воспалительных заболеваний при проведении инвазивных процедур Бетадин незаменим в ситуациях незащищенного полового акта, изнасилования или разрыва презерватива, когда существует вероятность заражения от полового партнера. В этих случаях скорейшее введение Бетадина с последующим его использованием по 1 свече на ночь в течение 7 дней позволяет избежать развития воспалительного процесса.
Бетадин может заменить частые влагалищные души и спринцевания у женщин, склонных к мизофобии (боязнь заражения). Кроме этого, с профилактической целью Бетадин может применяться в предменструальный период у женщин с частыми рецидивами БВ, поскольку именно в этой фазе рН влагалища повышается, что может способствовать активации роста анаэробов.
Таким образом, необходимо четко обозначить основные области применения препарата Бетадин. Во-первых, Бетадин является антисептиком, его задача – не лечение, а профилактика, хотя в отношении БВ Бетадин может рассматриваться с терапевтической точки зрения. Бетадин применяется для профилактики воспалительных заболеваний органов малого таза при инвазивных вмешательствах и инфекционных осложнениях в акушерстве. Использование Бетадина в комбинации с антибиотиками позволяет снизить частоту развития кандидозного вульвовагинита. В повседневной жизни женщины Бетадин – это профилактика БВ и инфекций, передающихся половым путем.
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
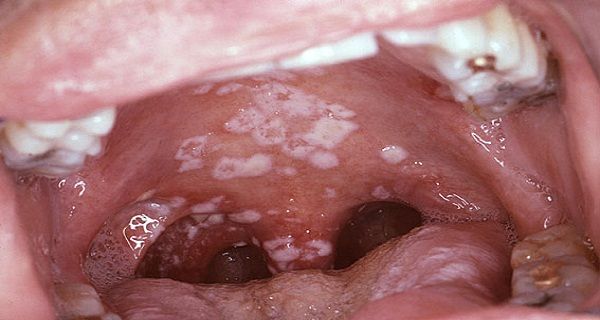
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Зачем нам нужен йод
Самое главное, почему нашему организму так необходим этот элемент: он — залог нормальной работы нашей щитовидной железы. Если йода хватает, то щитовидная железа вырабатывает необходимое количество гормонов, которые контролируют углеводный и жировой обмен, нервную и мышечную системы, а также температуру тела.
Кроме того, йод участвует в формировании защитных клеток организма — фагоцитов, — которые ликвидируют поврежденные и чужеродные клетки, в синтезе белка, образовании костно-хрящевых тканей, стимулирует работоспособность и умственные способности человека.
Недостаток йода в организме опасен. В этом случае могут возникнуть серьезные нарушения психического и умственного развития, обмена веществ, развитие зоба и онкологических заболеваний.

Беременные женщины особенно внимательно должны следить за уровнем йода в организме. Согласно выводам Всемирной организации здравоохранения, недостаточное количество этого элемента — одна из главных причин умственной отсталости у новорожденных во всем мире.
По словам большинства эндокринологов, рекомендуемая суточная доза для профилактики йодной недостаточности — 100 мкг для детей и подростков, 150 мкг для взрослых и 200 мкг для беременных женщин.
Примерные симптомы: что должно насторожить
С учетом того, что нам с нашим регионом проживания йода не хватает, нужно быть внимательными. Точно его дефицит можно выявить только с помощью лабораторного исследования.

Но мы все же советуем прислушиваться к своему организму.
Недостаток этого микроэлемента может сопровождаться следующими симптомами:
- апатия, сонливость, плохое настроение или раздражительность, быстрая утомляемость;
- сердечно-сосудистые нарушения: артериальная гипертензия и аритмия;
- ухудшение памяти, внимания, сильная подверженность стрессам и изменению погоды;
- повышение внутричерепного давления, головная боль;
- снижение аппетита, выпадение волос.
Подобные симптомы могут возникать и по другим причинам, но если у вас есть какие-то подозрения, стоит обратиться к эндокринологу.
Йодосодержащие продукты
К сожалению, наш организм не может вырабатывать йод, поэтому нуждается в том, чтобы его запасы пополнялись извне — из продуктов питания или из минеральных комплексов.
Последний вариант возможен только после консультации с врачом, а первый можем обеспечить сами.

Многие покупают йодированную соль, считая, что такой вариант решит все проблемы. Он хорош, но одной йодированной солью вы точно не обойдетесь. Йод быстро разрушается от влажности, света и высоких температур, чему часто подвергается соль. То есть после варки или жарки его остается очень мало.
Используйте йодированную соль в комплексе с другими продуктами. Можно чередовать ее с морской, в которой также содержится йод и которая более полезна сама по себе.

Во времена Советского Союза это был эффективный, по мнению родителей, и отвратительный, по мнению детей, способ уберечься от рахита и пополнить содержание йода. Количество йода в рыбьем жире может достигать 770 мг в 100 граммах продукта.
Сейчас необязательно покупать жидкий и не самый приятный жир, можно приобрести его в аптеке в виде капсул.
Морские водоросли

Наибольшее количество йода содержится в морских водорослях. В самой популярной у нас морской капусте может быть от 300 до 3000 мкг. Пусть у нас нет возможности точно измерить содержание йода в разных видах водорослей, но это точно отличный продукт. Кроме того, в морской капусте всего 25-40 калорий (на 100 граммов), почти нет жиров и углеводов — настоящая находка для тех, кто следит за фигурой.
Морская рыба и морепродукты

Дары моря тоже богаты этим элементом, и чем жирнее рыба, тем лучше. Лосось (от 50 до 200 мкг), пикша (от 240 до 270 мкг), горбуша, камбала (от 50 до 200 мкг), треска, особенно ее печень (от 130 до 370 мкг) и другие виды морской рыбы.
Кальмары, креветки и гребешки не отстают от своих рыбных собратьев (содержание йода в них — от 110 до 250 мкг).
Также эти продукты богаты омега-3 и омега-6 полиненасыщенными жирными кислотами.
Только не стоит долго жарить или варить рыбу, потому как при излишне агрессивной термической обработке йод распадается.
Отличный продукт, который не подвергается термической обработке и содержит неплохое количество йода, — икра (например, мойвы, красная или черная икра).
Орехи и сухофрукты

Ягоды и фрукты

Из ягод — неплохое количество йода есть в клубнике (от 13 до 20 мкг), винограде (от 8 до 10 мкг), чернике (от 10 до 30 мкг) и клюкве. Клюква — ягодный гигант по содержанию йода (от 220 до 350 мкг).
Что касается фруктов, то самые йодные — сезонная хурма (до 20 мкг) и экзотический фейхоа (до 230 мкг).
Также небольшое количество йода есть в грудке индейки, яйцах, гречневой крупе, овсянке, шампиньонах, картошке, кефире, редисе и свекле.
Как нельзя получать йод

Чем опасен переизбыток йода
При этом отмечаются следующие симптомы:
- аллергическая сыпь и ринит, повышение потливости с резким запахом;
- бессонница;
- повышенное слюноотделение и отеки слизистых;
- дрожь и учащенное сердцебиение.
Самое распространенное заболевание, связанное с увеличенным количеством йода в организме, — базедова болезнь (которая приводит к тому, что глаза будут буквально выпирать из орбит).
Следите за своим рационом и в случае подозрений сразу идите к врачу.
Вредно ли часто пользоваться гигиеническими прокладками, бывает ли молочница у мужчин, опасен ли кандидоз для беременных? Врач акушер-гинеколог Диана Мардас комментирует распространенные мифы и рассказывает, что правда, а что — ложь.

Молочница может именоваться по-разному. Например, вульвовагинальный кандидоз, урогенитальный кандидоз, кандидозный кольпит. Эти неприятные словосочетания звучат страшновато. И все же в панику впадать не стоит. Примерно 85% женщин всей планеты периодически страдают молочницей. Такова проблема 21 века. И она вполне решаема, главное — вовремя обратиться к врачу.
Помимо этих микроорганизмов, в минимальном количестве тут могут присутствовать и другие, которых называют транзиторными. К ним относится и кандида — грибок, провоцирующий появление молочницы.

Причины молочницы могут быть самыми разными: гормональный дисбаланс, прием антибиотиков, стресс, снижение иммунитета. Причем чаще всего данные причины работают в комплексе. И все же какие на эту тему бытуют мифы?
Миф 1. Молочница — это норма. Все само пройдет
— Здесь все зависит от ситуации. Если женщину ничего не беспокоит, а в анализе нашлись кандиды в мизерном количестве, лечить ничего не нужно. Ведь лечим мы пациента, а не его анализы.
Но если все симптомы указывают на то, что лечение необходимо, конечно, будут предприняты необходимые меры.
Миф 2. Любые выделения — это молочница
— Совершенно неверное утверждение. Да, обычно для кандидоза характерны белые творожистые выделения с кисловатым запахом, но поставить окончательное заключение лишь по этим показателям невозможно. Так как за подобными симптомами могут скрываться и более серьезные проблемы.
Кстати, выделения для женщины, особенно после овуляции, — это нормально. Волноваться стоит в том случае, если они вызывают дискомфорт. При любом беспокойстве необходимо сдать мазок и определить причину.
Миф 3. Кандидоз — частая проблема сладкоежек
— Не совсем так. Если вы очень любите тортики, это не значит, что постоянно придется страдать молочницей. Все зависит от иммунитета. Если он в порядке, кушайте то, что вам нравится. В умеренном количестве, конечно.
Однако сладости могут стать последней каплей на чаше весов. Если есть совокупность других факторов (гормональный сбой, стресс, ослабленный организм), то те самые тортики просто усугубят ситуацию.
Миф 4. Причиной проблемы может стать синтетическое белье
Миф 5. Ежедневные гигиенические прокладки вредны
— Если использовать их 24 часа в сутки 7 дней в неделю, тогда — да, вредны. А если еще и замена прокладки происходит раз в день, то — чрезвычайно вредны. Применять ежедневные прокладки надо по показаниям.
Есть женщины, для которых постоянные обильные выделения — это нормально, такой организм. И при этом по мазкам все идеально. Они не могут обходиться без гигиенических прокладок. Тогда рекомендую хотя бы ночью о них забыть.
Миф 6. Средства личной гигиены предупреждают кандидоз
— Соблюдать гигиену необходимо. Причем важно выбирать только специально предназначенные средства, а не гель для душа. Но, к сожалению, даже суперсовременное средство для интимной гигиены не защитит нас от молочницы. Ведь кандиды, так же, как и лактобактерии, очень любят кислую среду, которую и поддерживает хорошее гигиеническое средство.
Миф 7. У мужчин не бывает молочницы
— Неправда. Бывает. Симптомы те же: зуд, покраснение, жжение и даже выделения. А бывает, что кандиды живут совсем в малом количестве. Тогда и жалоб нет, и лечить не надо. В общем, все, как у нас, у дам. Отличие лишь в том, что кандидам у женщин больше нравится. У мужчин все же не так тепло и комфортно.

Миф 8. Кандидоз передается половым путем
— Да, но это не значит, что у партнера начнутся серьезные проблемы. Повторяю, если иммунитет сильный, никакие кандиды не страшны.
Миф 9. Заниматься сексом во время молочницы нельзя
— С использованием презерватива можно. Правда, если беспокоит зуд или боль, вряд ли захочется это делать. В зоне риска только беременные женщины. Есть вероятность заброса влагалищных выделений к околоплодному пузырю. Из-за чего пузырь даже может лопнуть. Поэтому будущим мамам стоит быть особенно осторожными.
Миф 10. Кисломолочные продукты полезны для профилактики молочницы
— Нет. Это миф. Меня, кстати, удивляет, как легко некоторые женщины верят различным рекомендациям интернета. Одно из последнего: девушка лечила молочницу тампонами, смоченными в кефире. Долго лечила, пока не поняла, что безрезультатно.
Мне иногда кажется, что сами кандиды зарегистрировались на форумах и раздают всем советы, чтобы им распрекрасно жилось. Не стоит тратить время на все эти народные средства. Обращайтесь к специалистам.
Миф 11. Болезнь может вылечить всего одна таблетка
— Да, такое возможно. Если женщина с молочницей столкнулась впервые и быстро обратилась к гинекологу, ей может помочь всего одна таблетка. А вот с беременными сложнее, так как для них более безопасны свечи или вагинальные таблетки.
Миф 12. Лекарственные средства убивают не только кандиду, но и полезные микроорганизмы
— Да, часто так бывает. Именно поэтому важно не просто взять у врача рецепт с лекарствами, но и не забыть обязательно вернуться к нему снова для контрольных анализов. И далее уже разбираться, как сработало лечение и надо ли заселять влагалище нормальными микроорганизмами.

Миф 13. Бороться с хронической молочницей невозможно
— А что же женщине делать? Жить с постоянным зудом и неприятными выделениями? Так не пойдет! А наслаждаться всеми прелестями жизни когда? Бороться надо обязательно. Но если прицельное лечение не помогает, стоит подумать, все ли нормально с иммунитетом.
Миф 14. Молочница у беременных — это опасно
— Я уже говорила про попадание вредных микроорганизмов к околоплодному пузырю. Кроме того, кандидоз — это воспаление слизистой влагалища, а воспаленные ткани могут травмироваться во время родов. Поэтому так важно в течение беременности вовремя сдавать контрольные мазки и стараться не допустить молочницы.
Кстати, именно в этот период кандидоз случается очень часто, ведь иммунитет будущей мамы трансформируется. Из-за того что организм ребенка на 50% генетически чужероден (ведь имеет и папины гены), происходит перестройка иммунитета, чтобы не было отторжения. Поэтому здоровье женщины уязвимо.
Миф 15. Кандидоз может передаться младенцу, даже если он появился на свет с помощью кесарева сечения
Типичные женские ошибки в борьбе с молочницей
- Проблема мне знакома, я знаю, как ее решать
— Нередко женщины применяют тот же препарат, который был назначен во время предыдущей молочницы вместо того, чтобы повторно посетить гинеколога. Это в корне неправильно. Так как, во-первых, вы сами себе можете поставить ошибочный диагноз, даже если симптомы очень похожи.
— Если у вашей знакомой была точно такая же проблема, не забывайте, что каждый организм индивидуален и система лечения, которую прописал врач именно для нее, может не подойти вам. Прежде чем следовать рекомендациям подруг, все же обратитесь к гинекологу.
— Имеется в виду не частота похода к гинекологу, а то, как женщина готовится к этому визиту. Не стоит совершать личную гигиену так, что от неприятных выделений нет и следа. Это может затруднить диагностику. Поэтому не делайте никаких спринцеваний и других подобных процедур перед походом к врачу.
— Когда врач назначает десять свечей, значит, нужно использовать именно десять. Если после первых трех вам стало легче, это не повод бросать лечение. Скорее всего, просто ушли симптомы, а решена ли проблема — большой вопрос. Строго придерживайтесь полного курса лечения.
Читайте также:

