Системная красная волчанка амилоидоз
Обновлено: 25.04.2024
Рассмотрен случай системной красной волчанки c многообразными клиническими проявлениями, нарастающей симптоматикой по мере течения болезни, в которой присоединение инфекции явилось причиной утяжеления состояния, развития ДВС-синдрома и летального исхода в течение года от начала заболевания.
Case of systemic lupus erythematosus with polysindrom debut under a mask renal amyloidosis, a polymorphic clinical manifestations, progressive course and refractory to therapy
Considered the case of systemic lupus erythematosus with varied clinical manifestations, increasing symptoms of the disease, in which secondary infection caused worsening state of development of disseminated intravascular coagulation, and death within one year from the onset.
Системная красная волчанка (СКВ) — частая и наиболее тяжелая патология из группы диффузных заболеваний соединительной ткани, развивающаяся на основе генетического несовершенства иммунной системы с выработкой широкого спектра аутоантител к компонентам клеточного ядра и цитоплазмы, с нарушением клеточного звена иммунитета и развитием иммунокомплексного воспаления [1, 2, 3, 4]. В 90% случаев заболевание поражает молодых женщин репродуктивного возраста, однако может развиваться как в детском, так и пожилом возрасте у лиц обоего пола. За последние десятилетия отмечен рост частоты СКВ, что обусловлено выявлением латентно протекающих форм [2, 4]. Изучение особенностей течения, диагностики и лечения СКВ является важной и актуальной проблемой [4].
Этиология СКВ неизвестна, однако с развитием заболевания ассоциируются многочисленные факторы, включая генетические, расовые, гормональные и факторы внешней среды [1]. Для СКВ характерно многообразие клинических проявлений, вариантов течения, как в дебюте заболевания, так и в период самой болезни, что нередко вызывает диагностические трудности [1, 2], когда приходится дифференцировать СКВ с другими системными заболеваниями, неопластическими лимфопролиферативными и инфекционными процессами и др. [4]. Традиционно диагноз СКВ базируется на критериях Американской коллегии ревматологов (ACR, 1982), по которым при клиническом обследовании для установления диагноза необходимо наличие, по крайней мере, 4 из 11 критериев, выявляющихся последовательно или одновременно в течение любого периода наблюдения за больным. Пристальный интерес к СКВ в последние десятилетия позволил усовершенствовать методы диагностики заболевания, однако ведение больных продолжает оставаться сложной задачей [3].
Тяжесть течения и прогноз СКВ определяются развитием поражения в первую очередь почек – волчаночным нефритом (ВН), возникновение которого во многом определяют иммунные механизмы [5]. ВН является одним из серьезных и прогностически значимых проявлений СКВ. Клинически почечная патология выявляется у 50-70% больных, морфологические изменения – чаще [6, 7]. В соответствии с классификацией ISN (2004), выделяют 6 классов ВН: класс I – нормальные клубочки при световой микроскопии, депозиты при иммуногистохимии или электронной микроскопии; II – расширение и/или гиперклеточность мезангия; III – очаговый (50% клубочков) пролиферативный гломерулонефрит с фокальными или глобальными изменениями, А, А/С, С; V – мембранозный +/- изменения III или IV класса; VI – склерозирующий (>90% склерозированных клубочков). Течение ВН ухудшается при сочетании V класса с III или IV [1].
Вопрос ведения больных СКВ остается актуальным и на современном этапе, поскольку заболеванию свойственна непредсказуемость течения, рецидивирование даже на фоне терапии и отсутствие четких предикторов развития обострения. Нередко наблюдается рефрактерность к традиционным методам лечения. Разработку методов лечения затрудняют, прежде всего, неизвестная этиология заболевания, большая вариабельность клинических проявлений, возможность как длительных спонтанных ремиссий, так и злокачественного, быстро прогрессирующего, иногда молниеносного течения [3]. Развитие побочных эффектов лекарственных препаратов лимитирует применение у части больных адекватных схем лечения. Около четверти больных СКВ с поражением почек не поддаются стандартным методам лечения, погибая от прогрессирования заболевания и/или осложнений терапии, вызывающей тяжелую иммуносупрессию, присоединение инфекций [8]. Интеркуррентные инфекции встречаются при СКВ чаще, чем в популяции, и являются одной и ведущих причин морбидности и летальности, порой опережая активность СКВ и развитие сердечно-сосудистых осложнений. Частота инфекционных осложнений у больных СКВ (14-45%) в 10 раз превышает таковую у больных ревматоидным артритом и в 5 раз – у больных с идиопатическим нефротическим синдромом [2].
Ниже представлен клинический случай течения СКВ c полисистемными клиническими проявлениями в дебюте и при дальнейшем течении заболевания, обусловленными развитием васкулита, поражения почек, сердца, легких, головного мозга, глаз, органов пищеварения, высокой активностью заболевания, прогрессирующим течением с нарастающей симптоматикой по мере течения болезни, в котором присоединение инфекции явились причиной утяжеления состояния, развития ДВС-синдрома и летального исхода в течение года от начала заболевания.
Рисунок 1. Обзорная рентгенограмма органов грудной клетки (08.01.12)

Рисунок 2. Обзорная рентгенограмма органов грудной клетки (20.01.12)

7.01.11 пациентка переводится в ревматологическое отделение Республиканской клинической больницы (РКБ). Состояние крайне тяжелое: фебрильная лихорадка, слабость, головная боль, одышка, генерализованные периферические отеки, олигурия. В крови: СОЭ — 60-70 мм/час, лейкопения; в моче: массивная протеинурия, эритроцитурия, лейкоцитурия.
Дообследование проведено с целью исключения системной красной волчанки, волчаночного нефрита (женский пол, нефрит, полисерозит, синдром ускоренного СОЭ, анемия, панцитопения), амилоидоза почек (синдром ускоренного СОЭ, массивная протеинурия, генерализованные отеки) и криоглобулинемического васкулита (высыпания, синдром ускоренного СОЭ, нефрит):
12.01.11 – волчаночный антикоагулянт слабый (1,32); LE-клетки – гематоксилиновые тельца вне- и внутриклеточные, единичные в препарате; криоглобулины – 0,026 ед.опт.пл.; креатинин крови – 289 мкмоль/л; мочевина – 16,6 ммоль/л; мочевая кислота – 920 мкмоль/л; общий белок – 53 г/л; суточная протеинурия –4,4 г.
Установлен диагноз: «Первичный амилоидоз с поражением почек (острая почечная недостаточность на фоне хронической болезни почек III стадии), серозных оболочек (плеврит, перикардит, асцит), сердца (концентрическая гипертрофия, синусовая тахикардия), гематологическими нарушениями (анемия средней степени тяжести, лейкопения и тромбоцитопения в анамнезе), центральной нервной системы (судорожный синдром), полилимфоаденопатией, иммунными нарушениями (LE-позитивность), гепатоспленомегалией, криоглобулинемией. Симптоматическая гипертензия 2 степени. Геморрагический синдром (носовые кровотечения в анамнезе, кровоизлияние в конъюнктиву правого глаза). Гиперурикемия. Двухсторонняя нижнедолевая пневмония, тяжелое течение, стадия разрешения. Состояние после трахеостомии. Паралич левой половины гортани. Синдром системного воспалительного ответа.
Проводится патогенетическая терапия: преднизолон 45 мг/сут и мелфалан 4 мг/сут в течение 7 дней, симптоматическая терапия, гемодиализ. На фоне лечения уменьшается одышка, снижается температура тела, уменьшаются отеки, самостоятельный диурез 800-950 мл/сутки. 17.02.11 пациентка выписывается с улучшением состояния на амбулаторное лечение с рекомендациями: преднизолон 40 мг/сут без снижения дозы в течение 3 мес., мелфалан – 4 мг/сут в течение 7 дней каждого месяца (3 мес.).
02.05.11 вновь ухудшение состояния: появление отеков на нижних конечностях до уровня нижней трети бедра, симметричная боль в пояснице, повышение артериального давления до 150/100 мм рт. ст. С 16.05.11 по 26.05.11 – лечение в нефрологическом отделении РКБ (преднизолон, мелфалан, симптоматическая терапия) с положительным эффектом, рекомендовано проведение нефробиопсии (назначена на 30.09.11).
30.09.11 проведена нефробиопсия — заключение от 12.10.11: Люпус-нефрит с сочетанием классов V (наличие интра- и эпимембранозных депозитов) и III, индекс активности 5, индекс хронизации 5.
Пересмотрен диагноз: СКВ, подострое течение, активность 3, с поражением почек (хронический гломерулонефрит с нефротическим синдромом, обострение, хроническая болезнь почек IV стадия), органов дыхания (перенесенная пневмония), сердечно-сосудистой системы (диффузный миокардит с иммунологическими нарушениями (антитела к ДНК), гематологическими нарушениями (анемия, лейкопения). Сахарный диабет 2 типа легкой степени в стадии субкомпенсации.
Пациентке проведена пульс-терапия циклофосфаном 800 мг в/в, продолжено лечение преднизолоном 30 мг/сут. Состояние без динамики по сравнению с 26.05.11.
В связи с отсутствием эффекта от лечения циклофосфаном с начала декабря пациентка переведена на микофенолат мофетил по 500 мг 2 раза в день в течение 7 дней, затем по 1 000 мг 2 р/сут; преднизолон 500 мг внутривенно № 3 с последующим приемом 40 мг в сутки внутрь.
С 3.01.12 после небольшого переохлаждения появилась общая слабость, сухой кашель, субфебрилитет с эпизодическими повышениями до 39ºС. Появился малопродуктивный кашель с мокротой слизистого характера и прожилками крови, головные боли с повышением АД до 160/90 мм рт. ст., умеренные боли в эпигастрии, тошнота, рвота. 8.01.12 – ухудшение состояния (нарастание общей слабости, появление генерализованных отеков, боли в эпигастрии и правом подреберье, тошнота с эпизодической рвотой, не приносящей облегчения; повышение температуры тела до 39-40ºС, сухой кашель с прожилками крови.
Госпитализирована в нефрологическое отделение РКБ 8.01.12. Состояние средней тяжести, температура 38ºС. Периферические лимфатические узлы не увеличены, пастозность голеней. Кожные покровы бледные, единичные геморрагические высыпания преимущественно на нижних конечностях. Легкие: перкуторно звук легочной, дыхание жесткое, проводится по всем полям, хрипов нет. ЧДД – 20 в минуту. Сердце: границы в пределах нормы, тоны ясные, ритмичные. АД 150/80 мм рт. ст.; пульс – 90 в минуту. Живот мягкий, умеренно увеличен за счет отека передней брюшной стенки, болезненный в правом подреберье. Печень увеличена +1 см. Селезенка не увеличена, перкуторно 6×4 см. Отеки на нижних конечностях до уровня нижней трети бедра. Симптом Пастернацкого отрицательный.
08.01.2012 – УЗИ органов брюшной полости: печень, селезенка, желчный пузырь – без особенностей. Желчный пузырь: размер: 67×30 мм, с перегибом ближе к шейке, стенки гиперэхогенные, ровные. Содержимое гомогенное. УЗИ почек: левая – контуры волнистые, размер 114×59 мм, паренхима19 мм, эхогенность паренхимы повышена; ЧЛС слева – структура деформированная, эхогенность повышена, в проекции визуализируются мелкие гиперэхогенные структуры до 2-3 мм, полость не расширена; правая почка – контуры волнистые, размер 115×56 мм, паренхима17 мм, эхогенность паренхимы повышена; ЧЛС справа – картина аналогичная. Корково-медуллярная дифференциация не прослеживается с обеих сторон.
08.01.2012 – обзорная рентгенограмма органов грудной клетки: пневматизация легких сохранена с обеих сторон, усиление рисунка корня легких с обеих сторон, расширение корня легких, расширение границ сердца влево, талия сглажена (рис. 1).
Произведен двукратный забор крови на стерильность (результат отрицательный от 18.01.12).
08.01.2012 – анализ крови: Hb – 86 г/л, Er – 3,02×10 12 /л, Лейк. – 11,6×10 9 /л, L-формула: нейтр. – 8,07×10 9 /л, л – 0,52×10 9 /л, м – 0,12×10 9 /л, Тромб. – 217×10 9 /л. Общий белок – 51 г/л, креатинин – 245 мкмоль/л, С-реактивный белок – 15,6 мг/мл, антитела к нативной ДНК – 13,4 Ед/мл.
Диагноз: СКВ, подострое течение, активность 3. Волчаночный нефрит, острая почечная недостаточность. Хроническая болезнь почек IV стадия. Анемия смешанного генеза (уремическая, аутоиммунная). Острый трахеобронхит. Susp. на очаговую пневмонию. Гипотония желчного пузыря, дискинезия желчевыводящих путей.
16.01.12 в нижних отделах левого легкого выслушиваются мелкокалиберные влажные хрипы. РКТ: признаки 2-сторонней пневмонии, наличия небольшого количества жидкости в полости перикарда. 16.01.2012 – снижение зрения на правый глаз. Подозрение на волчаночный нейроваскулит. Заключение МРТ: атрофические изменения коры больших полушарий. ОАК: Hb – 67 г/л, Er – 2,42×10 12 /л, Лейк. – 1,3×10 9 /л, L-формула: нейтр. – 0,7×10 9 /л, л – 2,3×10 9 /л, м – 0,59×10 9 /л, Тромб. – 192×10 9 /л. Общий белок – 59 г/л, креатинин – 246 мкмоль/л, IgА – 1,8 мг/мл, IgМ – 0,6мг/мг, IgG – 5,6 мг/мл. С учетом цитопении отменен микофенолат мофетил.
17.01.12 – ухудшение состояния: анорексия, нарастание слабости, анемии, лейкопении, быстрое нарастание уровня креатинина в крови – нарастание тяжести ОПН. 17, 18 и 19.01.12 проведено 3 пульса преднизолоном 600 мг/сут. Трансфузии свежезамороженной плазмы, эритроцитарной массы.
20.01.12 – состояние крайне тяжелое, нарастание легочно-сердечной недостаточности: одышка, ортопноэ, тахипноэ, тахикардия, АД 100-90/80-60 ммрт. ст. Анализ крови: Hb – 69 г/л, Er – 2,41×10 12 /л, Лейк. – 0,3×10 9 /л, L-формула: нет элементов, Тr – 128×10 9 /л. Общий белок – 49 г/л, креатинин – 295 мкмоль/л. При рентгенологическом обследовании легких: субтотальные деструктивные изменения левого легкого, полисегментарная пневмония правого легкого (рис. 2). Больная переведена в отделение реанимации и интенсивной терапии. Цефоперазон/сульбактам заменен на ципрофлоксацин (200 мг 2 раза в день внутривенно) и меронем (1 г 3 раза в день внутривенно). В связи с лейкопенией (0,3×10 9 /л) введен стимулятор лейкоцитарного ростка костного мозга филграстим (480 мг/сут в/в) – положительная динамика лейкоцитов крови с 0,3×10 9 /л (21.01.12) до 2,7×10 9 /л (23.01.12). Антибактериальная терапия, преднизолон. Трансфузии свежезамороженной плазмы, эритроцитарной массы.
С 22.01.12 – усугубление симптомов сердечно-легочной недостаточности: АД 80-70/60-50 ммрт. ст., 23.01.12 – перевод на ИВЛ. ДВС-синдром, дальнейшее нарастание тяжести ОПН на фоне ХПН.
24.01.12 – на фоне прогрессирующей дыхательной недостаточности и нарастания сердечно-сосудистой недостаточности произошла остановка сердечной деятельности, в 11.00 констатирована смерть.
Патолого-анатомический диагноз: Двусторонняя полисегментарная пневмония с тенденцией к абсцедированию. СКВ, волчаночный нефрит, смешанная форма. Склероз, атрофия клубочкового и канальцевого аппарата почек. Агранулоцитоз, цитопения. Анемия смешанной этиологии. Геморрагический синдром с множественными кровоизлияниями в кожные покровы, слизистые оболочки. Ренальная гипертензия с выраженной гипертрофией левого желудочка.
Заключение
СКВ – системное заболевание, сложное для диагностики и лечения, с непредсказуемым прогнозом. Атипичные варианты дебюта и течения, прогрессирующее течение, резистентность даже к агрессивным методам патогенетической терапии, обширный спектр сопутствующей патологии – вот далеко не весь перечень проблем, с которыми приходится сталкиваться при ведении больных СКВ.
Е.В. Архипов, О.Н. Сигитова, О.Ю. Фахрутдинова, З.А. Хасанова
Казанский государственный медицинский университет
Республиканская клиническая больница МЗ РТ, г. Казань
Сигитова Ольга Николаевна — доктор медицинских наук, профессор, заведующая кафедрой общей врачебной практики
Рассмотрен случай системной красной волчанки c многообразными клиническими проявлениями, нарастающей симптоматикой по мере течения болезни, в которой присоединение инфекции явилось причиной утяжеления состояния, развития ДВС-синдрома и летального исхода в течение года от начала заболевания.
Case of systemic lupus erythematosus with polysindrom debut under a mask renal amyloidosis, a polymorphic clinical manifestations, progressive course and refractory to therapy
Considered the case of systemic lupus erythematosus with varied clinical manifestations, increasing symptoms of the disease, in which secondary infection caused worsening state of development of disseminated intravascular coagulation, and death within one year from the onset.
Системная красная волчанка (СКВ) — частая и наиболее тяжелая патология из группы диффузных заболеваний соединительной ткани, развивающаяся на основе генетического несовершенства иммунной системы с выработкой широкого спектра аутоантител к компонентам клеточного ядра и цитоплазмы, с нарушением клеточного звена иммунитета и развитием иммунокомплексного воспаления [1, 2, 3, 4]. В 90% случаев заболевание поражает молодых женщин репродуктивного возраста, однако может развиваться как в детском, так и пожилом возрасте у лиц обоего пола. За последние десятилетия отмечен рост частоты СКВ, что обусловлено выявлением латентно протекающих форм [2, 4]. Изучение особенностей течения, диагностики и лечения СКВ является важной и актуальной проблемой [4].
Этиология СКВ неизвестна, однако с развитием заболевания ассоциируются многочисленные факторы, включая генетические, расовые, гормональные и факторы внешней среды [1]. Для СКВ характерно многообразие клинических проявлений, вариантов течения, как в дебюте заболевания, так и в период самой болезни, что нередко вызывает диагностические трудности [1, 2], когда приходится дифференцировать СКВ с другими системными заболеваниями, неопластическими лимфопролиферативными и инфекционными процессами и др. [4]. Традиционно диагноз СКВ базируется на критериях Американской коллегии ревматологов (ACR, 1982), по которым при клиническом обследовании для установления диагноза необходимо наличие, по крайней мере, 4 из 11 критериев, выявляющихся последовательно или одновременно в течение любого периода наблюдения за больным. Пристальный интерес к СКВ в последние десятилетия позволил усовершенствовать методы диагностики заболевания, однако ведение больных продолжает оставаться сложной задачей [3].
Тяжесть течения и прогноз СКВ определяются развитием поражения в первую очередь почек – волчаночным нефритом (ВН), возникновение которого во многом определяют иммунные механизмы [5]. ВН является одним из серьезных и прогностически значимых проявлений СКВ. Клинически почечная патология выявляется у 50-70% больных, морфологические изменения – чаще [6, 7]. В соответствии с классификацией ISN (2004), выделяют 6 классов ВН: класс I – нормальные клубочки при световой микроскопии, депозиты при иммуногистохимии или электронной микроскопии; II – расширение и/или гиперклеточность мезангия; III – очаговый (50% клубочков) пролиферативный гломерулонефрит с фокальными или глобальными изменениями, А, А/С, С; V – мембранозный +/- изменения III или IV класса; VI – склерозирующий (>90% склерозированных клубочков). Течение ВН ухудшается при сочетании V класса с III или IV [1].
Вопрос ведения больных СКВ остается актуальным и на современном этапе, поскольку заболеванию свойственна непредсказуемость течения, рецидивирование даже на фоне терапии и отсутствие четких предикторов развития обострения. Нередко наблюдается рефрактерность к традиционным методам лечения. Разработку методов лечения затрудняют, прежде всего, неизвестная этиология заболевания, большая вариабельность клинических проявлений, возможность как длительных спонтанных ремиссий, так и злокачественного, быстро прогрессирующего, иногда молниеносного течения [3]. Развитие побочных эффектов лекарственных препаратов лимитирует применение у части больных адекватных схем лечения. Около четверти больных СКВ с поражением почек не поддаются стандартным методам лечения, погибая от прогрессирования заболевания и/или осложнений терапии, вызывающей тяжелую иммуносупрессию, присоединение инфекций [8]. Интеркуррентные инфекции встречаются при СКВ чаще, чем в популяции, и являются одной и ведущих причин морбидности и летальности, порой опережая активность СКВ и развитие сердечно-сосудистых осложнений. Частота инфекционных осложнений у больных СКВ (14-45%) в 10 раз превышает таковую у больных ревматоидным артритом и в 5 раз – у больных с идиопатическим нефротическим синдромом [2].
Ниже представлен клинический случай течения СКВ c полисистемными клиническими проявлениями в дебюте и при дальнейшем течении заболевания, обусловленными развитием васкулита, поражения почек, сердца, легких, головного мозга, глаз, органов пищеварения, высокой активностью заболевания, прогрессирующим течением с нарастающей симптоматикой по мере течения болезни, в котором присоединение инфекции явились причиной утяжеления состояния, развития ДВС-синдрома и летального исхода в течение года от начала заболевания.
Рисунок 1. Обзорная рентгенограмма органов грудной клетки (08.01.12)

Рисунок 2. Обзорная рентгенограмма органов грудной клетки (20.01.12)

7.01.11 пациентка переводится в ревматологическое отделение Республиканской клинической больницы (РКБ). Состояние крайне тяжелое: фебрильная лихорадка, слабость, головная боль, одышка, генерализованные периферические отеки, олигурия. В крови: СОЭ — 60-70 мм/час, лейкопения; в моче: массивная протеинурия, эритроцитурия, лейкоцитурия.
Дообследование проведено с целью исключения системной красной волчанки, волчаночного нефрита (женский пол, нефрит, полисерозит, синдром ускоренного СОЭ, анемия, панцитопения), амилоидоза почек (синдром ускоренного СОЭ, массивная протеинурия, генерализованные отеки) и криоглобулинемического васкулита (высыпания, синдром ускоренного СОЭ, нефрит):
12.01.11 – волчаночный антикоагулянт слабый (1,32); LE-клетки – гематоксилиновые тельца вне- и внутриклеточные, единичные в препарате; криоглобулины – 0,026 ед.опт.пл.; креатинин крови – 289 мкмоль/л; мочевина – 16,6 ммоль/л; мочевая кислота – 920 мкмоль/л; общий белок – 53 г/л; суточная протеинурия –4,4 г.
Установлен диагноз: «Первичный амилоидоз с поражением почек (острая почечная недостаточность на фоне хронической болезни почек III стадии), серозных оболочек (плеврит, перикардит, асцит), сердца (концентрическая гипертрофия, синусовая тахикардия), гематологическими нарушениями (анемия средней степени тяжести, лейкопения и тромбоцитопения в анамнезе), центральной нервной системы (судорожный синдром), полилимфоаденопатией, иммунными нарушениями (LE-позитивность), гепатоспленомегалией, криоглобулинемией. Симптоматическая гипертензия 2 степени. Геморрагический синдром (носовые кровотечения в анамнезе, кровоизлияние в конъюнктиву правого глаза). Гиперурикемия. Двухсторонняя нижнедолевая пневмония, тяжелое течение, стадия разрешения. Состояние после трахеостомии. Паралич левой половины гортани. Синдром системного воспалительного ответа.
Проводится патогенетическая терапия: преднизолон 45 мг/сут и мелфалан 4 мг/сут в течение 7 дней, симптоматическая терапия, гемодиализ. На фоне лечения уменьшается одышка, снижается температура тела, уменьшаются отеки, самостоятельный диурез 800-950 мл/сутки. 17.02.11 пациентка выписывается с улучшением состояния на амбулаторное лечение с рекомендациями: преднизолон 40 мг/сут без снижения дозы в течение 3 мес., мелфалан – 4 мг/сут в течение 7 дней каждого месяца (3 мес.).
02.05.11 вновь ухудшение состояния: появление отеков на нижних конечностях до уровня нижней трети бедра, симметричная боль в пояснице, повышение артериального давления до 150/100 мм рт. ст. С 16.05.11 по 26.05.11 – лечение в нефрологическом отделении РКБ (преднизолон, мелфалан, симптоматическая терапия) с положительным эффектом, рекомендовано проведение нефробиопсии (назначена на 30.09.11).
30.09.11 проведена нефробиопсия — заключение от 12.10.11: Люпус-нефрит с сочетанием классов V (наличие интра- и эпимембранозных депозитов) и III, индекс активности 5, индекс хронизации 5.
Пересмотрен диагноз: СКВ, подострое течение, активность 3, с поражением почек (хронический гломерулонефрит с нефротическим синдромом, обострение, хроническая болезнь почек IV стадия), органов дыхания (перенесенная пневмония), сердечно-сосудистой системы (диффузный миокардит с иммунологическими нарушениями (антитела к ДНК), гематологическими нарушениями (анемия, лейкопения). Сахарный диабет 2 типа легкой степени в стадии субкомпенсации.
Пациентке проведена пульс-терапия циклофосфаном 800 мг в/в, продолжено лечение преднизолоном 30 мг/сут. Состояние без динамики по сравнению с 26.05.11.
В связи с отсутствием эффекта от лечения циклофосфаном с начала декабря пациентка переведена на микофенолат мофетил по 500 мг 2 раза в день в течение 7 дней, затем по 1 000 мг 2 р/сут; преднизолон 500 мг внутривенно № 3 с последующим приемом 40 мг в сутки внутрь.
С 3.01.12 после небольшого переохлаждения появилась общая слабость, сухой кашель, субфебрилитет с эпизодическими повышениями до 39ºС. Появился малопродуктивный кашель с мокротой слизистого характера и прожилками крови, головные боли с повышением АД до 160/90 мм рт. ст., умеренные боли в эпигастрии, тошнота, рвота. 8.01.12 – ухудшение состояния (нарастание общей слабости, появление генерализованных отеков, боли в эпигастрии и правом подреберье, тошнота с эпизодической рвотой, не приносящей облегчения; повышение температуры тела до 39-40ºС, сухой кашель с прожилками крови.
Госпитализирована в нефрологическое отделение РКБ 8.01.12. Состояние средней тяжести, температура 38ºС. Периферические лимфатические узлы не увеличены, пастозность голеней. Кожные покровы бледные, единичные геморрагические высыпания преимущественно на нижних конечностях. Легкие: перкуторно звук легочной, дыхание жесткое, проводится по всем полям, хрипов нет. ЧДД – 20 в минуту. Сердце: границы в пределах нормы, тоны ясные, ритмичные. АД 150/80 мм рт. ст.; пульс – 90 в минуту. Живот мягкий, умеренно увеличен за счет отека передней брюшной стенки, болезненный в правом подреберье. Печень увеличена +1 см. Селезенка не увеличена, перкуторно 6×4 см. Отеки на нижних конечностях до уровня нижней трети бедра. Симптом Пастернацкого отрицательный.
08.01.2012 – УЗИ органов брюшной полости: печень, селезенка, желчный пузырь – без особенностей. Желчный пузырь: размер: 67×30 мм, с перегибом ближе к шейке, стенки гиперэхогенные, ровные. Содержимое гомогенное. УЗИ почек: левая – контуры волнистые, размер 114×59 мм, паренхима19 мм, эхогенность паренхимы повышена; ЧЛС слева – структура деформированная, эхогенность повышена, в проекции визуализируются мелкие гиперэхогенные структуры до 2-3 мм, полость не расширена; правая почка – контуры волнистые, размер 115×56 мм, паренхима17 мм, эхогенность паренхимы повышена; ЧЛС справа – картина аналогичная. Корково-медуллярная дифференциация не прослеживается с обеих сторон.
08.01.2012 – обзорная рентгенограмма органов грудной клетки: пневматизация легких сохранена с обеих сторон, усиление рисунка корня легких с обеих сторон, расширение корня легких, расширение границ сердца влево, талия сглажена (рис. 1).
Произведен двукратный забор крови на стерильность (результат отрицательный от 18.01.12).
08.01.2012 – анализ крови: Hb – 86 г/л, Er – 3,02×10 12 /л, Лейк. – 11,6×10 9 /л, L-формула: нейтр. – 8,07×10 9 /л, л – 0,52×10 9 /л, м – 0,12×10 9 /л, Тромб. – 217×10 9 /л. Общий белок – 51 г/л, креатинин – 245 мкмоль/л, С-реактивный белок – 15,6 мг/мл, антитела к нативной ДНК – 13,4 Ед/мл.
Диагноз: СКВ, подострое течение, активность 3. Волчаночный нефрит, острая почечная недостаточность. Хроническая болезнь почек IV стадия. Анемия смешанного генеза (уремическая, аутоиммунная). Острый трахеобронхит. Susp. на очаговую пневмонию. Гипотония желчного пузыря, дискинезия желчевыводящих путей.
16.01.12 в нижних отделах левого легкого выслушиваются мелкокалиберные влажные хрипы. РКТ: признаки 2-сторонней пневмонии, наличия небольшого количества жидкости в полости перикарда. 16.01.2012 – снижение зрения на правый глаз. Подозрение на волчаночный нейроваскулит. Заключение МРТ: атрофические изменения коры больших полушарий. ОАК: Hb – 67 г/л, Er – 2,42×10 12 /л, Лейк. – 1,3×10 9 /л, L-формула: нейтр. – 0,7×10 9 /л, л – 2,3×10 9 /л, м – 0,59×10 9 /л, Тромб. – 192×10 9 /л. Общий белок – 59 г/л, креатинин – 246 мкмоль/л, IgА – 1,8 мг/мл, IgМ – 0,6мг/мг, IgG – 5,6 мг/мл. С учетом цитопении отменен микофенолат мофетил.
17.01.12 – ухудшение состояния: анорексия, нарастание слабости, анемии, лейкопении, быстрое нарастание уровня креатинина в крови – нарастание тяжести ОПН. 17, 18 и 19.01.12 проведено 3 пульса преднизолоном 600 мг/сут. Трансфузии свежезамороженной плазмы, эритроцитарной массы.
20.01.12 – состояние крайне тяжелое, нарастание легочно-сердечной недостаточности: одышка, ортопноэ, тахипноэ, тахикардия, АД 100-90/80-60 ммрт. ст. Анализ крови: Hb – 69 г/л, Er – 2,41×10 12 /л, Лейк. – 0,3×10 9 /л, L-формула: нет элементов, Тr – 128×10 9 /л. Общий белок – 49 г/л, креатинин – 295 мкмоль/л. При рентгенологическом обследовании легких: субтотальные деструктивные изменения левого легкого, полисегментарная пневмония правого легкого (рис. 2). Больная переведена в отделение реанимации и интенсивной терапии. Цефоперазон/сульбактам заменен на ципрофлоксацин (200 мг 2 раза в день внутривенно) и меронем (1 г 3 раза в день внутривенно). В связи с лейкопенией (0,3×10 9 /л) введен стимулятор лейкоцитарного ростка костного мозга филграстим (480 мг/сут в/в) – положительная динамика лейкоцитов крови с 0,3×10 9 /л (21.01.12) до 2,7×10 9 /л (23.01.12). Антибактериальная терапия, преднизолон. Трансфузии свежезамороженной плазмы, эритроцитарной массы.
С 22.01.12 – усугубление симптомов сердечно-легочной недостаточности: АД 80-70/60-50 ммрт. ст., 23.01.12 – перевод на ИВЛ. ДВС-синдром, дальнейшее нарастание тяжести ОПН на фоне ХПН.
24.01.12 – на фоне прогрессирующей дыхательной недостаточности и нарастания сердечно-сосудистой недостаточности произошла остановка сердечной деятельности, в 11.00 констатирована смерть.
Патолого-анатомический диагноз: Двусторонняя полисегментарная пневмония с тенденцией к абсцедированию. СКВ, волчаночный нефрит, смешанная форма. Склероз, атрофия клубочкового и канальцевого аппарата почек. Агранулоцитоз, цитопения. Анемия смешанной этиологии. Геморрагический синдром с множественными кровоизлияниями в кожные покровы, слизистые оболочки. Ренальная гипертензия с выраженной гипертрофией левого желудочка.
Заключение
СКВ – системное заболевание, сложное для диагностики и лечения, с непредсказуемым прогнозом. Атипичные варианты дебюта и течения, прогрессирующее течение, резистентность даже к агрессивным методам патогенетической терапии, обширный спектр сопутствующей патологии – вот далеко не весь перечень проблем, с которыми приходится сталкиваться при ведении больных СКВ.
Е.В. Архипов, О.Н. Сигитова, О.Ю. Фахрутдинова, З.А. Хасанова
Казанский государственный медицинский университет
Республиканская клиническая больница МЗ РТ, г. Казань
Сигитова Ольга Николаевна — доктор медицинских наук, профессор, заведующая кафедрой общей врачебной практики
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения. Лечение и диагностика системной красной волчанки осуществляются совместными усилиями ревматолога и дерматолога. Диагноз СКВ устанавливается на основании типичных клинических признаков, результатов лабораторных анализов.




Общие сведения
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения.
Развитие и предполагаемые причины системной красной волчанки
Точная этиология красной волчанки не установлена, но у большей части пациентов обнаружены антитела к вирусу Эпштейна-Барр, что подтверждает возможную вирусную природу заболевания. Особенности организма, вследствие которых вырабатываются аутоантитела, также наблюдаются почти у всех больных.
Гормональная природа красной волчанки не подтверждена, но гормональные нарушения ухудшают течение заболевания, хотя спровоцировать его возникновение не могут. Женщинам с диагностированной красной волчанкой не рекомендован прием пероральных контрацептивов. У людей, имеющих генетическую предрасположенность и у однояйцевых близнецов заболеваемость красной волчанкой выше, чем в остальных группах.
В основе патогенеза системной красной волчанки лежит нарушение иммунорегуляции, когда в качестве аутоантигенов выступают белковые компоненты клетки, прежде всего ДНК и в результате адгезии мишенью становятся даже те клетки, которые изначально были свободны от иммунных комплексов.
Клиническая картина системной красной волчанки

При красной волчанке поражается соединительная ткань, кожа и эпителий. Важным диагностическим признаком является симметричное поражение крупных суставов, и, если возникает деформация суставов, то за счет вовлечения связок и сухожилий, а не вследствие поражений эрозивного характера. Наблюдаются миалгии, плевриты, пневмониты.
Но наиболее яркие симптомы красной волчанки отмечаются на коже и именно по этим проявлениям в первую очередь и ставят диагноз.

На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер. При красной волчанке особенностью фотодерматозов является наличие гиперемированного венчика, участка атрофии в центре и депигментации пораженной области. Отрубевидные чешуйки, которыми покрывается поверхность эритемы, плотно спаяны с кожей и попытки их отделить, очень болезненны. На стадии атрофии пораженных кожных покровов наблюдается формирование гладкой нежной алебастрово-белой поверхности, которая постепенно замещает эритематозные участки, начиная с середины и двигаясь к периферии.
У некоторых пациентов с красной волчанкой поражения распространяются на волосистую часть головы, вызывая полную или частичную алопецию. Если поражения затрагивают красную кайму губ и слизистую оболочку рта, то очаги поражения представляют собой синюшно-красные плотные бляшки, иногда с отрубевидными чешуйками сверху, их контуры имеют четкие границы, бляшки склонны к изъязвлениям и причиняют боль во время еды.
Красная волчанка имеет сезонное течение, и в осенне-летние периоды состояние кожи резко ухудшается из-за более интенсивного воздействия солнечного излучения.

При подостром течении красной волчанки наблюдаются псориазоподобные очаги по всему телу, ярко выражены телеангиэктазии, на коже нижних конечностей появляется сетчатое ливедио (древоподобный рисунок). Генерализованная или очаговая алопеция, крапивница и кожный зуд наблюдаются у всех пациентов с системной красной волчанкой.
Во всех органах, где имеется соединительная ткань, со временем начинаются патологические изменения. При красной волчанке поражаются все оболочки сердца, лоханки почек, желудочно-кишечный тракт и центральная нервная система.
Если помимо кожных проявлений пациентов мучают периодические головные боли, суставные боли без связи с травмами и погодными условиями, наблюдаются нарушения со стороны работы сердца и почек, то уже на основании опроса можно предположить о более глубоких и системных нарушениях и обследовать пациента на наличие красной волчанки. Резкая смена настроения от эйфоричного состояния до состояния агрессии тоже является характерным проявлением красной волчанки.
У больных красной волчанкой пожилого возраста кожные проявления, почечный и артралгический синдромы менее выражены, но чаще наблюдается синдром Шегрена – это аутоиммунное поражение соединительной ткани, проявляющееся гипосекрецией слюнных желез, сухостью и резью в глазах, светобоязнью.
Дети, с неонатальной формой красной волчанки, родившиеся от больных матерей, уже в младенческом периоде имеют эритематозную сыпь и анемию, поэтому следует проводить дифференциальный диагноз с атопическим дерматитом.
Диагностика системной красной волчанки
Реакция Вассермана может быть ложноположительной, как и другие серологические исследования, что порой приводит к назначению неадекватного лечения. При развитии пневмонии проводят рентгенографию легких, при подозрении на плеврит - плевральную пункцию. Для диагностики состояния сердца - ЭКГ и эхокардиографию.
Лечение системной красной волчанки

Как правило, первоначальное лечение красной волчанки бывает неадекватным, так как ставятся ошибочные диагнозы фотодерматозов, экземы, себореи и сифилиса. И только при отсутствии эффективности назначенной терапии проводятся дополнительные обследования, в ходе которых и диагностируется красная волчанка. Полного излечения от этого заболевания добиться невозможно, но своевременная и корректно подобранная терапия позволяет добиться улучшения качества жизни пациента и избежать инвалидизации.
Пациентам с красной волчанкой нужно избегать прямых солнечных лучей, носить одежду, прикрывающую все тело, а на отрытые участки наносить крема с высоким защитным фильтром от ультрафиолета. На пораженные участки кожи наносят кортикостероидные мази, так как использование негормональных препаратов не приносит эффекта. Лечение необходимо проводить с перерывами, чтобы не развился гормонообусловленный дерматит.
В при неосложненных формах красной волчанки для устранения болевых ощущений в мышцах и суставах назначаются нестероидные противовоспалительные препараты, но с осторожностью следует принимать аспирин, так как он замедляет процесс свертывания крови. Обязателен прием глюкокортикостероидов, при этом дозы препаратов подбираются таким образом, чтобы при минимизации побочных эффектов защитить внутренние органы от поражений.
Метод, когда у пациента делают забор стволовых клеток, а потом проводят иммунодепрессивную терапию, после чего для восстановления иммунной системы вновь вводят стволовые клетки, эффективен даже в тяжелых и безнадежных формах красной волчанки. При такой терапии аутоиммунная агрессия в большинстве случаев прекращается, и состояние пациента с красной волчанкой улучшается.
Здоровый образ жизни, отказ от алкоголя и курения, адекватная физическая нагрузка, сбалансированное питание и психологический комфорт позволяют пациентам с красной волчанкой контролировать свое состояние и не допустить инвалидизации.
Лекарственная волчанка – обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата; в тяжелых случаях назначаются кортикостероидные препараты.
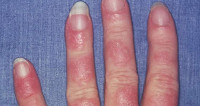
Общие сведения
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.

Причины лекарственной волчанки
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы лекарственной волчанки
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
В отличие от идиопатической системной красной волчанки, при лекарственно индуцированном синдроме редко встречаются бабочковидная эритема на щеках, язвенный стоматит, синдром Рейно, алопеция, нефротический синдром, неврологические и психические расстройства (судорожный синдром, психозы). Вместе с тем, для лекарственной волчанки, вызванной приемом апрессина, характерно развитие гломерулонефрита.
Диагностика лекарственной волчанки
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B. Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение лекарственной волчанки
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее - в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.
Дискоидная красная волчанка – это хроническое воспалительное аутоиммунное заболевание кожи, развивающееся на фоне фотосенсибилизации (повышенной чувствительности к свету). Клинические проявления включают эритему, рубцовую атрофию кожи, фолликулярный гиперкератоз, выпадение волос, поражение ногтей. Диагноз ставится на основании симптоматики, анамнестических данных, наличия волчаночных клеток в крови, иммунологических тестов и гистологического исследования биоптата кожи. В качестве лечения применяются синтетические противомалярийные препараты, топические глюкокортикоиды, системные ретиноиды, солнцезащитные средства.
МКБ-10
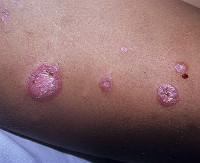
Общие сведения
Дискоидная красная волчанка (ДКВ), или рубцующийся эритематоз – заболевание, относящееся к диффузным болезням соединительной ткани (коллагенозам). Данная патология является наиболее частой формой кожной красной волчанки. Средняя распространенность рубцующегося эритематоза составляет 1:100 000 человек. Чаще страдают представители европеоидной расы. Начало болезни приходится на молодой возраст (от 20 до 40 лет). Заболеваемости дискоидной волчанкой больше подвержены лица женского пола (соотношение с мужчинами 3:1). В редких случаях (1-5%) ДКВ может перейти в системную красную волчанку (СКВ).

Причины ДКВ
Эритематоз протекает по типу аутоиммунной реакции, точная причина возникновения которой неизвестна. Важное значение в развитии заболевания имеет наследственная предрасположенность, о чем свидетельствует большая встречаемость дискоидной волчанки среди близких родственников. В ходе исследований была установлена ассоциация ДКВ с антигенами тканевой совместимости HLA A1, A3, A10, A11, A18, B7, B8. Наиболее серьезным провоцирующим действием обладает ультрафиолетовое излучение.
К факторам, способствующим возникновению дискоидной волчанки, относятся постоянная травматизация кожи, хронические инфекции в организме, наличие аллергических болезней, прием лекарственных препаратов, повышающих чувствительность кожи к ультрафиолету (сульфаниламидов, тетрациклина, фторхинолонов, гризеофульвина, нейролептиков). В группе повышенного риска находятся люди, чей род деятельности связан с длительным пребыванием на открытом воздухе (работники сельскохозяйственной промышленности, строители, рыбаки). Также в группу риска входят лица с 1 фототипом кожи (кельтским) – это люди с нежной, тонкой, иногда веснушчатой кожей, имеющие светлый или рыжий цвет волос.
Патогенез
При дискоидной красной волчанке наблюдается патогенетическое сходство с СКВ, однако патологические реакции ограничиваются кожными покровами. В основе заболевания лежит аутоиммунное воспаление. Под действием ультрафиолетовых лучей в совокупности с другими провоцирующими факторами в клетках кожи нарушаются процессы метилирования ДНК (механизма регуляции транскрипции генов). Это приводит к повышению экспрессии белков, индуцирующих апоптоз (запрограммированную клеточную гибель) - p53, Fas и Fas-лиганда и гамма-интерферона.
Т- и В-лимфоциты стимулируют синтез цитокинов и антител к компонентам клеточных ядер (нуклеиновым кислотам, нуклеосомам). Образующиеся иммунные комплексы оседают на эндотелии сосудов, вызывая их повреждение. Выработку аутоантител у генетически предрасположенных лиц также способны вызывать антигены некоторых вирусов (Эпштейна-Барр, цитомегаловирус, парвовирус 19), имеющие сходную молекулярную структуру с белками клеточных мембран. Дополнительным повреждающим агентом выступает индукция свободнорадикального окисления липидов. Результатом этих процессов является массивное воспаление и разрушение клеток кожи.
Классификация
Традиционно дискоидную красную волчанку подразделяют на очаговую и диссеминированную (распространенную) – эти формы различаются количеством очагов поражения кожи и их локализацией. Также при диссеминированной форме отмечается наличие общей симптоматики (слабости, повышения температуры тела, болей в суставах) и высокого риска трансформации в СКВ. Помимо перечисленных форм, в ревматологии выделяют следующие виды ДКВ:
Симптомы ДКВ
Дискоидная красная волчанка характеризуется хроническим течением, рецидивы возникают в основном летом или весной, когда длина солнечного дня максимальна. Чаще всего поражаются участки тела, подвергающиеся длительному солнечному излучению. Тремя наиболее типичными симптомами считаются эритема, фолликулярный гиперкератоз и рубцовая атрофия кожи.
При локализации очагов на волосистой части головы практически всегда возникает алопеция, которая оставляет после себя рубцы. При диссеминированной дискоидной волчанке очаги располагаются на груди, спине, локтях, ладонях, подошвах, обычно не имеют признаков шелушения и атрофии. Иногда поражаются ногтевые пластины. Ногти приобретают желтый цвет, становятся ломкими, деформируются. Очень редко в патологический процесс вовлекается слизистая оболочка полости рта. Очаги склонны к эрозированию, что вызывает жжение и боли во время приема пищи.
Осложнения
Серьезные осложнения дискоидной красной волчанки возникают редко. Иногда развивается вторичный гландулярный хейлит (воспаление мелких слюнных желез красной каймы губ). Диссеминированная форма ДКВ в некоторых случаях переходит в СКВ – тяжелое системное заболевание соединительной ткани, поражающее суставы и практически все внутренние органы (сердце, почки, легкие и центральную нервную систему). СКВ характеризуется упорным течением, трудно поддается терапии и имеет высокий риск летального исхода. Также может произойти трансформации стойких очагов дискоидной волчанки в плоскоклеточный рак кожи (сквамозно-клеточную карциному).
Диагностика
Пациентов с данной патологией курируют врачи ревматологи и дерматологи. При постановке диагноза дискоидной волчанки учитывается фототип кожи. На первичной консультации уточняется профессия пациента, прием фотосенсибилизирующих лекарственных средств, наличие инфекционных или аллергических заболеваний, близких родственников с ДКВ. Для диагностики проводят следующие методы исследования:
- Общие лабораторные тесты. В клиническом анализе крови отмечается увеличение скорости оседания эритроцитов, снижение уровня лейкоцитов, тромбоцитов, при инфекционных и аллергических патологиях - высокий уровень нейтрофилов и эозинофилов. При диссеминированной ДКВ возможен ложноположительный результат анализа на сифилис.
- Специальные ревматологические тесты. Примерно у 40% пациентов ДКВ обнаруживаются антинуклеарные антитела (ANA) и антитела к нуклеопротеинам (анти-Ro/SS-A, анти-La/SS-B). Волчаночные (LE) клетки встречаются у 5-7% пациентов. При реакции иммунной флюоресценции выявляются отложения иммуноглобулинов (IgG/IgM) и комплемента (положительный тест волчаночной полоски). Последний тест может быть положительным и при других заболеваниях, поэтому не является специфичным.
- Гистологическое исследование биоптата кожи. Биопсия кожи - наиболее достоверный метод для постановки диагноза. Характерны следующие признаки – атрофия эпидермиса, утолщение рогового слоя эпидермиса в устьях волосяных фолликулов, разрушение волокон коллагена, отек дермы, отложения в ней гиалина, периваскулярный лимфоцитарный инфильтрат.
Важно отличать диссеминированную форму ДКВ от системной красной волчанки, требующей более агрессивной терапии. Помощь в диагностике СКВ оказывает определение антител к двуспиральной ДНК и экстрагируемым ядерным ангигенам в крови пациента. Также дискоидную красную волчанку дифференцируют с другими формами кожной волчанки (острая, подострая), ревматологическими (дерматомиозит), дерматологическими заболеваниями (красный плоский лишай, псориаз, себорейный дерматит, экзема, фотодерматозы, эозинофильная гранулема лица, ангиолюпоид Брока-Потрие).
Лечение ДКВ
В большинстве случаев пациенты проходят лечение амбулаторно, но при тяжелом течении может потребоваться госпитализация в отделение ревматологии или дерматологии. Важным моментом является исключение приема фотосенсибилизирующих медикаментов и лечение сопутствующих аллергических или инфекционных заболеваний. Рекомендуется носить закрытую одежду, применять солнцезащитные крема или мази, содержащие вещества, которые задерживают ультрафиолетовые лучи (мексорил, двуокись титана, оксид цинка).
Основное патогенетическое лечение включает антималярийные аминохинолиновые препараты (Гидроксихлорохин), топические глюкокортикостероиды (тГКС), производные витамина А - ретиноиды (Изотретиноин, Ацитретин). Ввиду частого развития ретинопатий на фоне приема гидроксихлорохина обязателен регулярный осмотр офтальмолога. В зависимости от локализации дискоидных очагов применяются тГКС разной активности. При расположении очагов только на коже лица используют тГКС слабой и средней степени активности (Гидрокортизона ацетат, Метилпреднизолон), при поражении кожи конечностей и туловища рекомендуются тГКС сильной активности (Бетаметазон, Триамцинолон). Если дискоидные очаги имеются на ладонях и подошвах, назначаются тГКС сверхвысокой активности (Клобетазон).
Для подавления свободнорадикального повреждения клеток кожи эффективны антиоксиданты (альфа-токоферол). При неэффективности стандартного лечения прибегают к средствам, обладающим выраженным иммуносупрессивным действием – Такролимус, Метотрексат, Азатиоприн.
Прогноз и профилактика
В подавляющем большинстве случаев дискоидная волчанка имеет благоприятное течение. При грамотном подборе терапии и соблюдении всех рекомендаций наступает стойкая ремиссия. Основную проблему представляет трансформация ДКВ в более тяжелые заболевания, имеющие достаточно высокий процент летальности – СКВ и плоскоклеточную карциному. Профилактика рецидивов дискоидной волчанки заключается в ограничении времени пребывания на солнце, ношении закрытой одежды, применении солнцезащитных препаратов, исключении приема лекарств, повышающих чувствительность кожных покровов к ультрафиолетовому излучению.
1. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 2016.
3. Федеральные клинические рекомендации по ведению больных с поражениями кожи при красной волчанке/ Самцов А.В., Чикин В.В. - 2015.
Читайте также:

