Склерозирующий остеит что это
Обновлено: 23.04.2024
Лучевая диагностика периапикального рарефицирующего остеита зуба
а) Терминология:
• Определение: разрежение костной ткани вокруг вершины корня зуба в ответ на девитализацию и некроз пульпы
• Перипапикальный рарефицирующий остеит: периапикальный абсцесс, гранулема, киста
б) Визуализация:
• У вершины нежизнеспособного зуба
• Ранние поражения: расширение апикального пространства ПДС
• Постепенная утрата апикальной твердой пластинки
• Может возникать в области фуркации временных моляров
• Может возникать на латеральной поверхности корня, если воспаление связано с латеральным каналом
• Радикулярная киста ограничена кортикальной пластинкой
• Патологический участок может быть окружен зоной остеосклероза (склерозирующий остеит)
• Метод выбора - периапикальная рентгенография
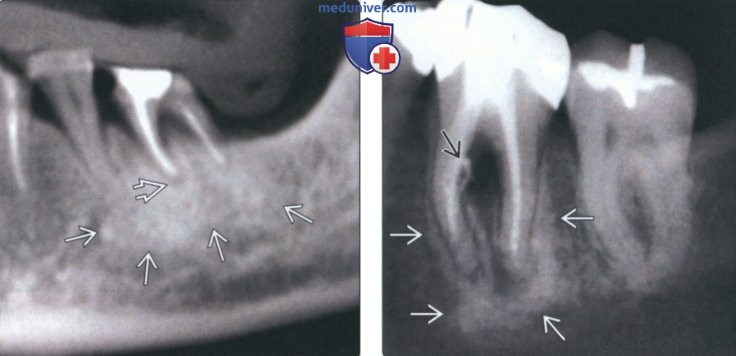
(Слева) На аксиальной КЛКТ определяется периапикальный рарефицирующий остеит вокруг верхушечной трети корня клыка нижней челюсти справа. Рарефицирующий остеит выглядит как неровный гиподенсный ободок вокруг вершины корня зуб.
(Справа) На аксиальной КЛКТ в области моляров верхней челюсти справа определяется рарефицирующий остеит у вершин всех трех корней первою моляра. Видны дефекты лицевой и язычной кортикальных пластинок альвеолярной кости. Определяется также утолщение слизистой оболочки верхнечелюстной пазухи. (Слева) На панорамной реформатированной КЛКТ определяется рарефицирующий остеит у вершины второго премоляра верхней челюсти слева и мезиального щечного корня первою моляра. Все корни были ранее пролечены, но на данный момент требуется повторное лечение или апикоэктомия. Обратите внимание на большую муцинозную псевдокисту в пазухе.
(Справа) На профильном срезе (КЛКТ) определяется расширение периапикального пространства ПДС моляра верхней челюсти. Обратите внимание на снижение плотности кортикальной пластинки дна верхнечелюстной пазухи с воспалительными изменениями в ней, которые могут иметь одонтогенную природу.
в) Дифференциальная диагностика:
• Периапикальная оссеозная дисплазия
• Периапикальный рубец
• Острый остеомиелит
• Одонтогенная кератокиста
• Злокачественная опухоль/метастаз
• Частично сформированная вершина корня
г) Клинические особенности:
• Необходимо выполнить тест на жизнеспособность
• Симптомы могут отсутствовать (при хронизации)
• Спонтанная или продолжительная боль (в острой стадии)
• Может обнаруживаться синусный тракт и парулис (абсцесс десны)
• Эндодонтическое лечение или повторное лечение ± апикоэктомия
• Удаление зубов, не подлежащих восстановлению
д) Диагностическая памятка:
• КТ: исследуйте вершины корней зубов в аксиальной плоскости на предмет просветлений, означающих расширение ПДС
• Возможна иррадиация боли в окружающие мышцы и ВНЧС; исключите заболевания зубов как причину дисфункции ВНЧС
Лучевая диагностика периапикального склерозирующего остеита зуба
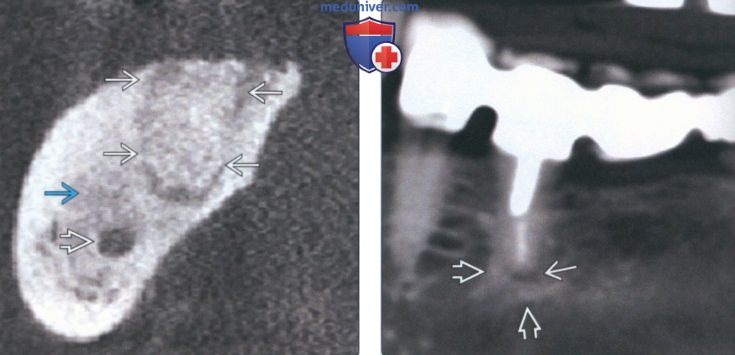
(Слева) На панорамной реформатированной КЛКТ определяется разрежение костной ткани возле периодонта зуба, подвергнутою эндодонтическому лечению, а также расширение периапикальною пространства ПДС с наличием широкой зоны склероза вокруг участка разрежения.
(Справа) На периапикальной рентгенограмме определяется склерозирующий остеит вокруг верхушечной и средней трети корней первого моляра нижней челюсти слева. В области фуркации определяется разрежение структуры костной ткани возле периодонта с выходом заполнителя вследствие перфорации мезиальною корня при неудачной попытке эндодонтическою лечения. (Слева) На профильном срезе (КЛКТ) визуализируется трансплантат, закрывающий дефект после удаления зуба. Некроз пульпы стал причиной выраженною склерозирующею остеита вокруг зуба. Склероз сохраняется даже после удаления зуба, достигая кортикальных пластинок нижней челюсти и распространяясь в канал НАН.
(Справа) На панорамной реформатированной КЛКТ определяется легкий периапикальный склероз вокруг расширенного пространства ПДС у вершины корня зуба. СО стороны зубов, подвергшихся эндодонтическому лечению, не должны обнаруживаться признаки воспаления до реставрации коронок.
в) Дифференциальная диагностика:
• Идиопатический остеосклероз
• Периапикальная оссеозная дисплазия
• Цементобластома
• Гиперцементоз
г) Клинические особенности:
• Лечение: удаление связанного зуба или лечение его корневых каналов — расширение пространства ПДС исчезает, но остеосклероз обычно сохраняется
д) Диагностическая памятка:
• Учитывайте: время, прошедшее с момента лечения каналов (если таковое осуществлялось); в случае недавнего эндодонтического лечения зубов склерозирующий остеит может быть связан с процессом заживления
• Если в данной области планируется имплантация зубов, укажите плотность костной ткани:
о Ухудшение кровоснабжения склерозированной кости может приводить к замедлению заживления после имплантации
а) Терминология:
1. Синонимы:
• Конденсирующий остеит, склерозирующий остеит, фокальный склерозирующий остеомиелит, фокальный склерозирующий остеит
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Повышение плотности кости в области вершины зуба, пораженного кариесом; зуба с большими восстановленными участками; или зуба после неудачного лечения корней
• Локализация:
о Вокруг вершины корня нежизнеспособного зуба
о Возможно распространение на кортикальные пластинки альвеолярного отростка и в соседние структуры
• Размер:
о Варьирует от нескольких миллиметров до вовлечения всего альвеолярного отростка в области зуба
• Морфология:
о Плотное поражение с увеличением количества трабекул, периапикальным расширением пространства перидонтальной связки (ПДС)
о Неровный контур
о Постепенное уменьшение количества трабекул от центра поражения по направлению к нормальной трабекулярной кости
о Твердая пластинка может быть неотличима от зоны остеосклероза
(Слева) На панорамной реформатированной КЛКТ определяется разрежение костной ткани возле периодонта зуба, подвергнутою эндодонтическому лечению, а также расширение периапикальною пространства ПДС с наличием широкой зоны склероза вокруг участка разрежения.
(Справа) На периапикальной рентгенограмме определяется склерозирующий остеит вокруг верхушечной и средней трети корней первого моляра нижней челюсти слева. В области фуркации определяется разрежение структуры костной ткани возле периодонта с выходом заполнителя вследствие перфорации мезиальною корня при неудачной попытке эндодонтическою лечения.
2. КТ при периапикальном склерозирующем остеите:
• КЛКТ:
о Режим анализа зубных имплантов или профильные срезы: плотная костная ткань вокруг лунки зуба
о Можно оценить размер поражения между лицевой и язычной поверхностью:
- Патологический участок может быть неотличим от окружающей его кортикальной пластинки на профильном срезе
о Может распространяться в канал нижнего альвеолярного нерва и даже окружать его
о Может обнаруживаться наружная резорбция корня 3. Рекомендации по визуализации:
• Лучший метод визуализации:
о Периапикальная рентгенография:
- Позволяет оценить тонкие детали морфологии ПДС и целостность твердой пластинки
в) Дифференциальная диагностика периапикального склерозирующего остеита:
1. Идиопатический остеосклероз (эностоз):
• Может возникать рядом с вершиной корня зуба и выглядеть аналогично
• ПДС не изменена, твердая пластинка интактна; зуб жизнеспособен
• Трабекулярная картина и край очага выглядят аналогично, но без распространения в окружающие трабекулы
3. Цементобластома:
• Опухоль смешанной плотности с гиперденсным ободком и гиподенсным тяжом внутри
• Вершина корня в опухоли не видна
4. Гиперцементоз:
• Луковицеобразные отложения цемента вокруг корня
• Пространство ПДС вокруг корня не изменено
(Слева) На профильном срезе (КЛКТ) визуализируется трансплантат, закрывающий дефект после удаления зуба. Некроз пульпы стал причиной выраженною склерозирующею остеита вокруг зуба. Склероз сохраняется даже после удаления зуба, достигая кортикальных пластинок нижней челюсти и распространяясь в канал НАН.
(Справа) На панорамной реформатированной КЛКТ определяется легкий периапикальный склероз вокруг расширенного пространства ПДС у вершины корня зуба. СО стороны зубов, подвергшихся эндодонтическому лечению, не должны обнаруживаться признаки воспаления до реставрации коронок.
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Возможно бессимптомное течение с редкими обострениями:
- Хроническое воспалительное поражение зубов может обостряться:
Пациент жалуется на периодически возникающую боль
2. Течение и прогноз:
• Периапикальное воспаление начинается с расширения ПДС и рарефицирующего остеита, затем вокруг патологического участка нарастает остеосклероз как ограничительная реакция на воспаление и лизис кости
• В отсутствие лечения может прогрессировать до остеомиелита
3. Лечение периапикального склерозирующего остеита:
• Устранение причины: удаление зуба или лечение корневых каналов:
о Расширение пространства ПДС исчезает, но остеосклероз обычно сохраняется
д) Диагностическая памятка:
1. Следует учесть:
• Время, прошедшее с момента лечения каналов (если таковое осуществлялось):
о Зуб после недавнего лечения — процесс заживления
о После лечения зуба прошло некоторое время → новое поражение (особенно при наличии просветлений в области вершин корней)
• Первичные и метастатические злокачественные опухоли могут обусловливать расширение пространств ПДС; отсутствие другие рентгенологических признаков злокачественности помогает в дифференциальной диагностике
2. Советы по интерпретации изображений:
• Склерозирующий остеит может возникать не только в периапикальной области:
о В ответ на воспаление периодонта, перикоронит, инфицирование тканей вокруг доброкачественных опухолей/кист о Наиболее типично поражение тканей вокруг вершин корней
3. Заключение:
• Если планируется имплантация зубов в исследуемой области, укажите плотность костной ткани:
о Ухудшение кровоснабжения склерозированной кости может приводить к замедлению заживления после имплантации
Остеомиелит – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите - удаление полостей, свищей и секвестров.
МКБ-10


Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые – чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже – грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно – в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение – значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация – образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Лечение
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
4. Острый остеомиелит: клинический протокол/ Экспертная комиссия по вопросам развития здравоохранения - 2013
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
МКБ-10

Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.

Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
Читайте также:

