Сколько дней держится температура при инфекционном миокардите
Обновлено: 24.04.2024
Миокардит — воспаление сердечной мышцы, сопровождающееся её дисфункцией. Статистические данные. Распространённость неизвестна, поскольку заболевание часто протекает субклинически, заканчиваясь полным выздоровлением. У мужчин миокардит возникает чаще, чем у женщин (1,5:1).
Классификации • По распространённости выделяют очаговый и диффузный миокардит • По течению — острый (длительность до 3 мес), подострый (длительность до 6 мес) и хронический миокардит с рецидивирующим течением.
Этиология • Вирусы (Коксаки, ECHO, аденовирусы, вирусы гриппа, герпеса, ЦМВ, гепатита В и С, краснухи, арбовирусы) — более чем в 50% случаев • Бактерии (стрептококки, стафилококки, боррелии, коринебактерии дифтерии, сальмонеллы, микобактерии туберкулёза, хламидии, легионеллы, риккетсии) • Простейшие (трипаносомы, токсоплазмы) • Паразиты (эхинококки, трихинеллы) • Грибы (кандиды, аспергиллы, кокцидиоидомицеты, гистоплазмы) • Неинфекционные заболевания (коллагенозы, васкулиты) • Токсические вещества (антрациклины, катехоламины, кокаин, парацетамол, литий) • Радиоактивное излучение • Аллергия (в т.ч. лекарственная — на пенициллины, ампициллин, гидрохлоротиазид, метилдопу, сульфаниламиды).
Патогенез
• После воздействия какого-либо агента в миокарде возникает воспалительный инфильтрат (следствие прямого воздействия инфекционных агентов либо результат иммунного ответа организма). Воспалительный инфильтрат состоит преимущественно из лимфоцитов, но могут содержать также нейтрофилы, эозинофилы и макрофаги.
• При значительном поражении миокарда возможны нарушения систолической или диастолической функции сердца, нарушения ритма и проводимости.
• Миокардит может приобретать хроническое течение, что обычно связано с развитием аутоиммунного процесса (вырабатываются АТ против миозина сердечной мышцы). Миокардит может приводить к возникновению дилатационной кардиомиопатии.
• В развитии хронического миокардита важную роль играют иммунные нарушения.
Патоморфология. Морфологические критерии воспалительной реакции в миокарде (сходна с реакцией отторжения пересаженного сердца): инфильтрация лимфоцитами и гистиоцитами, но иногда нейтрофилами и эозинофилами, отложения иммуноглобулинов и комплемента в сарколемме и интерстиции с повреждением эндотелия капилляров. В более редких случаях преобладает дистрофия миокардиоцитов, сопровождающаяся незначительной клеточной реакцией и иногда завершающаяся некробиозом и миоцитолизом.
Клинические проявления. Клиническая картина инфекционного миокардита варьирует от незначительных ЭКГ-изменений до острейшей сердечной недостаточности.
• Проявления зависят от распространённости и локализации поражения •• Даже небольшой очаг в проводящей системе может привести к выраженным клиническим симптомам, например выраженным нарушениям проводимости •• Диффузный миокардит характеризуется прежде всего дилатацией камер сердца и сердечной недостаточностью. Предшествующее повреждение миокарда любой природы повышает его чувствительность к инфекции.
• Обычно доминируют проявления основного инфекционного заболевания, чаще с лихорадкой, иногда — общей интоксикацией и другими симптомами.
• Симптомы изолированного острого миокардита обычно появляются в период выздоровления у больных, перенёсших острую вирусную инфекцию (интервал между ОРВИ и появлением миокардита обычно составляет около 2 нед) •• В лёгких случаях (очаговый миокардит) — одышка, тахикардия, кардиалгии, изменения на ЭКГ •• В более тяжёлых (диффузный миокардит) развиваются дилатация камер сердца и застойная сердечная недостаточность (одышка, слабость, сердцебиение) •• Тяжёлое течение миокардита характеризуется дилатацией камер сердца проявлениями сердечной недостаточности, возникающей в течение нескольких дней или недель и сопровождающейся соответствующими симптомами (одышка, отёки ног).
• Наиболее тяжёлая форма течения — внезапная сердечная смерть в результате фатальных аритмий (в 10% случаев внезапной сердечной смерти на аутопсии обнаруживают миокардит).
Миокардит может симулировать острый ИМ с соответствующими симптомами (боль, изменения ЭКГ, ферментные изменения).
• Аускультация сердца •• Тоны при миокардите могут быть не изменены. При значительном поражении миокарда отмечают уменьшение звучности I тона, выслушивают патологический III тон •• Определяют систолический шум относительной недостаточности митрального клапана •• При присоединении перикардита может выслушиваться шум трения перикарда •• Иногда развивается плеврит, сопровождающийся возникновением шума трения перикарда.
Лабораторные данные • В ОАК у 60% больных острым миокардитом отмечают увеличение СОЭ. Лейкоцитоз возникает только у 25% больных • В биохимическом анализе крови у 10–12% больных острым миокардитом обнаруживают увеличение содержания MB-изофермента КФК. Характерно нарастание титра вируснейтрализующих АТ.
Инструментальные данные
• ЭКГ •• К основным ЭКГ-признакам миокардита относят синусовую тахикардию, изменения сегмента ST и зубца T, нарушения проводимости (АВ-блокада разной степени, блокада ножек пучка Хиса), наджелудочковые и желудочковые аритмии •• В ряде случаев на ЭКГ имеются инфарктоподобные изменения •• Снижение вольтажа также может быть одним из проявлений миокардита •• Для миокардита при болезни Лайма характерна АВ-блокада.
• ЭхоКГ: можно выявить нарушения сократимости миокарда, дилатацию полостей сердца. У 15% больных при ЭхоКГ выявляют пристеночные внутрижелудочковые тромбы. Нормальная ЭхоКГ не исключает диагноза миокардита.
• Рентгенологическое исследование: при значительном поражении миокарда может наблюдаться увеличение размеров сердца, появление признаков застоя в лёгких.
• Биопсия миокарда: воспалительная инфильтрация миокарда с дегенеративными изменениями прилежащих кардиомиоцитов. Обнаружение инфекционного агента в биоптатах весьма редкое явление.
• Сцинтиграфия или однофотонная эмиссионная КТ с галлием, лейкоцитами, меченными индием или технецием, — высокочувствительный метод диагностики миокардита.
Диагностика
• Диагноз миокардита может быть предположен при возникновении сердечной недостаточности, развившейся через несколько недель после вирусной инфекции.
• Окончательный диагноз миокардита возможен только при ревматической его природе. Во всех остальных случаях диагноз во многом условен и определяется лишь квалификацией и опытом врача, даже при использовании всего спектра современных инструментальных и лабораторных методов исследования.
• Диагностика инфекционного процесса определяется как клинической картиной, так и данными специальных лабораторных методов. Характерно развитие признаков миокардита на высоте острой инфекции.
• Заподозрить миокардит у больного с клинической картиной дилатационной кардиомиопатии позволяют наличие общих симптомов воспаления, например повышения температуры тела, стойкого увеличения СОЭ, которое нельзя объяснить сопутствующими заболеваниями (в т.ч. проявлениями тромбоэмболий); поражение других органов иммуновоспалительного происхождения — артралгии или артрит, миалгии, плеврит.
Дифференциальная диагностика • Кардиомиопатия • ИБС • Миокардиодистрофия • Перикардит • Гипертиреоз.
Лечение. При установленном диагнозе острого миокардита рекомендуется ограничение физической активности. Обязательна госпитализация; режим, как правило, постельный, а при тяжёлом течении — строгий постельный на 2–3 нед. При выявлении причины проводят этиотропное лечение. При наличии снижения сократимости левого желудочка лечение аналогично таковому при дилатационной кардиомиопатии. Следует помнить, что больные миокардитом обладают повышенной чувствительностью к сердечным гликозидам (риск гликозидной интоксикации). В ряде случаев может быть эффективной иммунодепрессивная терапия (азатиоприн, циклоспорин, преднизолон).
Течение. Миокардит может излечиваться самостоятельно (при лёгком течении) или переходить в хроническую сердечную недостаточность. У некоторых больных проявления миокардита могут выражаться длительно в виде сохраняющейся дисфункции миокарда и блокады левой ножки пучка Хиса, синусовой тахикардии, снижении толерантности к физической нагрузке.
Осложнения миокардита • дилатационная кардиомиопатия • внезапная сердечная смерть (вследствие возникновения полной АВ-блокады или желудочковой тахикардии).
Прогноз при остром миокардите лёгкого течения благоприятный; его проявления нередко исчезают без лечения. При тяжёлом миокардите полное выздоровление наблюдается реже; миокардит обычно принимает хроническое течение, а по клинической картине его сложно дифференцировать от дилатационной кардиомиопатии.
МКБ-10 • I01.2 Острый ревматический миокардит • I09.0 Ревматический миокардит • I40 Острый миокардит • I41* Миокардит при болезнях, классифицированных в других рубриках • I51.4 Миокардит неуточнённый
Что такое ангина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
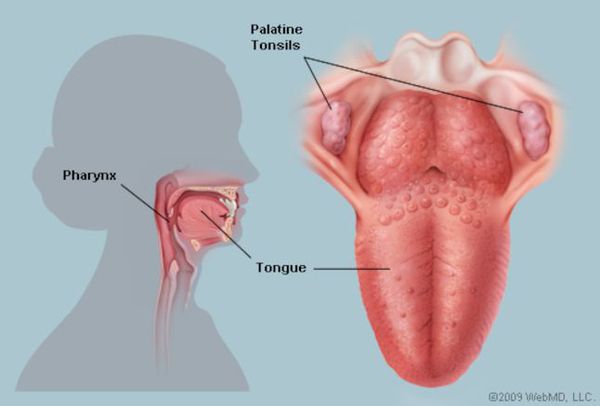
Этиология (причина ангины)
Впервые стрептококк был обнаружен т. Бильротом в 1874 году.
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
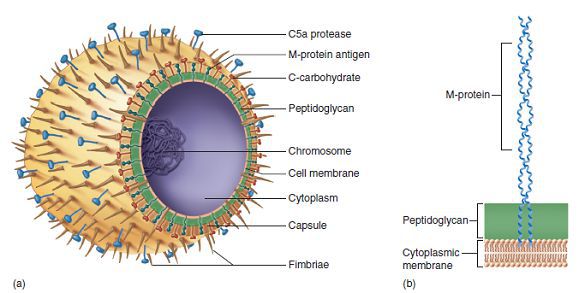
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах. [2] [3] [4]
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения. [1] [3] [5]
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ангины
Инкубационный период — до 2-х суток. Начало острое.
- общей инфекционной интоксикации;
- тонзиллита (острый, гнойный);
- углочелюстного лимфаденита.
Повышение температуры, озноб и общая утомляемость
Головные боли и ломота в мышцах
При ангине появляется головная боль (тупая, без чёткой локализации) и выраженная ломота в мышцах и суставах.
Боли в горле
В первые сутки заболевания боли в горле проявляются при глотании, затем переходят в постоянное проявление и могут отдавать в ухо.
Увеличение и болезненность лимфатических узлов
Увеличиваются углочелюстные лимфоузлы, становятся очень болезненными, плотноэластической консистенции, не спаяны между собой и окружающими тканями.
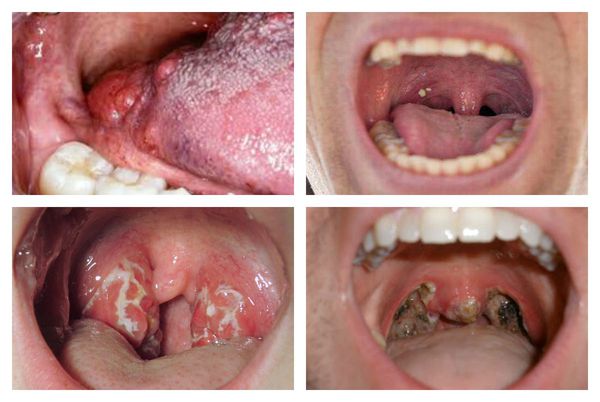
Очень характерными являются данные, получаемые при фарингоскопии:
- открывание рта свободное;
- нёбные дужки, язычок, миндалины и мягкое нёбо в первые дни ярко гиперемированы.
Основные проявления тонзиллитов
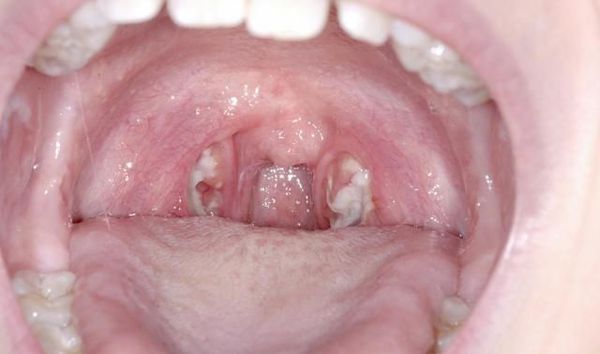
С третьего дня в лакунах появляется отделяемое жёлто-белого цвета (гной) — фолликулярно-лакунарный тонзиллит.
Как выглядит горло при ангине:
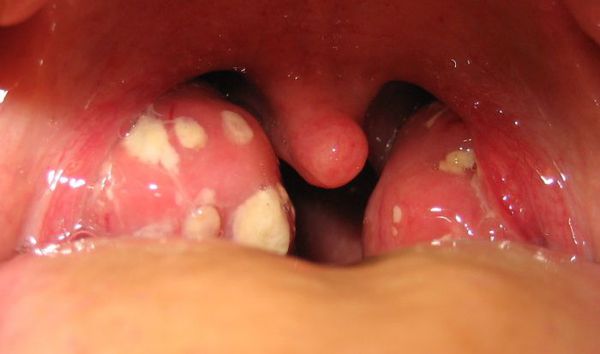
Далее при тяжёлых формах возникает некротический тонзиллит: тёмно-серый цвет миндалин, после отторжения гнойно-некротических масс остаются дефекты ткани.
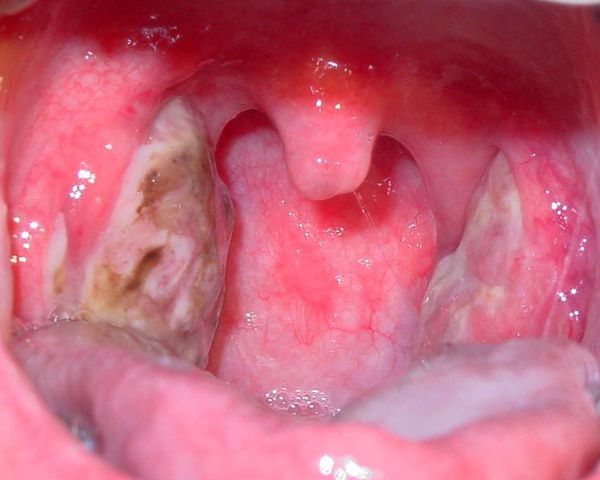
Необходимо помнить, что гнойный налёт при ангине не распространяется за пределы миндалин, легко снимается, не тонет в воде — появление каких-либо других вариантов течения является поводом для сомнения в диагнозе. [2] [3] [5] [6]
Флегмонозный тонзиллит
Флегмонозный тонзиллит — наиболее тяжёлая форма ангины. Характеризуется развитием в ткани миндалин чаще одностороннего гнойного очага без чётких границ. Резко усиливается интоксикация, возникает выраженная болезненность на стороне поражения и отёк, становится сложно открыть рот. Заболевание требует срочного хирургического лечения.
Язвенно-плёнчатая форма тонзиллита
При язвенно-плёнчатой форме ангины возникают изъязвления на поверхности ткани миндалин, сильная болезненность и налёт, который легко снимается шпателем.
Как протекает вирусная и герпесная ангина
"Вирусные ангины" не имеют ничего общего с классической стрептококковой ангиной. Они являются лишь отдельными синдромами при вирусных заболеваниях: аденовирусной, цитомегаловирусной и энтеровирусной (герпангина) инфекции и множестве других. Термин "ангина" применим только к заболеваниям, вызванным бета-гемолитическим стрептококком группы А. Все остальные воспаления ткани миндалины следует называть острым или хроническим тонзиллитом.
По этой причине выделять герпетическую ангину, ангину при дифтерии, гриппе, скарлатине и инфекционном мононуклеозе некорректно.
Как протекает ангина у детей
У детей симптомы ангины более выражены, чем у взрослых. Сильнее интоксикация, ребёнок вялый, отказывается от еды, возможны боли в животе, сильные головные боли, тошнота и рвота.
При каких симптомах ангины стоит бить тревогу
Когда обратиться к врачу:
- при подъёме температуры свыше 37,5 °C;
- сильной и мучительной боли в горле;
- выраженной интоксикации;
- болезненности углочелюстных лимфатических узлов.
Патогенез ангины
Ворота инфекции — лимфоидные образования кольца Пирогова — Лангханса. Происходит проникновение в них стрептококков, воспалительная реакция и дальнейшее распространение возбудителя, его токсинов и продуктов распада бактерий и клеток организма по лимфатическим путям в углочелюстные лимфоузлы (углочелюстной лимфаденит).
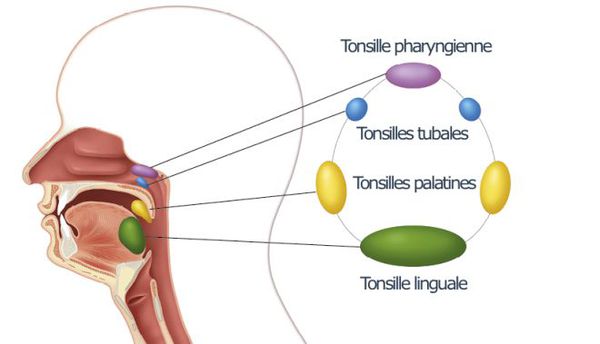
При благоприятном течении этим процесс ограничивается. При барьерной недостаточности стрептококки проникают в околоминдаликовую клетчатку (паратонзиллит, паратонзиллярный абсцесс), вызывают токсическое поражение всего организма. При проходе через слуховую трубу в среднее ухо возбудитель способен вызвать развитие отита и синусита. Достаточно редко при выраженном иммунодефиците развивается сепсис.
В ответ на проникновение бактериальных антигенов в организме больного образуются антитела, которые при взаимодействии с антигенами образуют циркулирующие иммунные комплексы антиген-антитело (АГ-АТ). В норме они разрушаются путём фагоцитоза, комплементом и не вызывают иммунопатологических реакций. Однако бывают ситуации, когда механизмы элиминации не срабатывают.
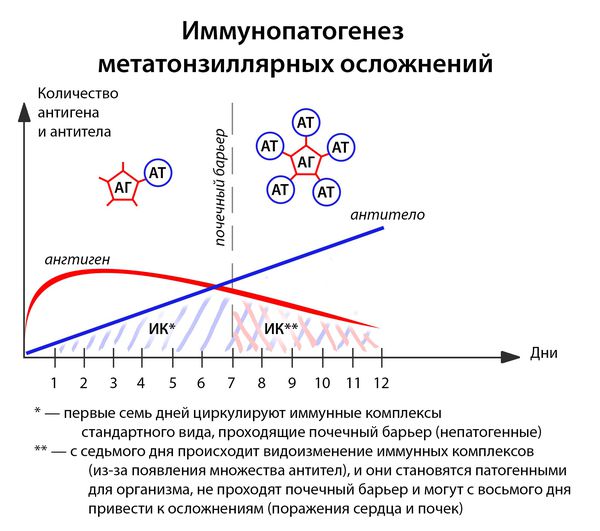
Иммунные комплексы оседают на базальной мембране сосудов (почек) и разрушают её. Далее происходит разрушение подлежащей соединительной ткани. Условиями для этого являются:
- большое количество образующихся иммунных комплексов (при сильном иммунитете, например, у подростков до 17 лет);
- массивная антигенемия (при несвоевременном лечении, высокой вирулентности возбудителя);
- частые повторные заболевания (2 года после перенесенной ангины — это период повышенного риска).
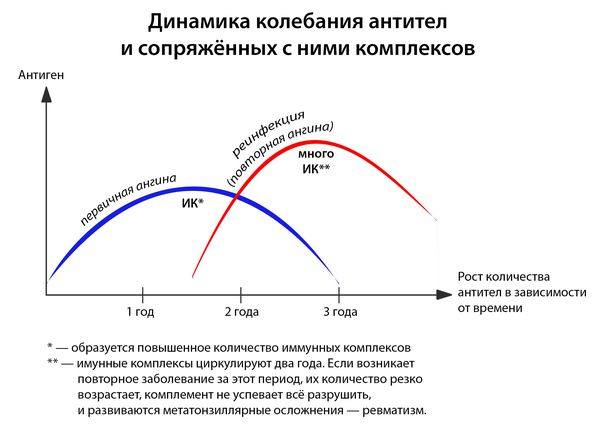
Иммунитет развивается с третьего дня: макрофаги подготавливают антигены, образуется суперантиген, и лишь затем передают его Т- и В-лимфоцитам, вырабатывающим специфические антитела. [1] [3] [4]
Классификация и стадии развития ангины
По степени тяжести ангина бывает:
- лёгкой;
- среднетяжёлой;
- тяжёлой.
По клинической форме:
- первичная — возникшая впервые или не раньше двух лет после ангины, перенесённой ранее);
- повторная — результат реинфицирования людей с повышенной восприимчивостью в течении двух лет от первичной ангины.
По характеру воспаления миндалин:
- катаральная ангина — покраснение и отёк миндалин;
- фолликулярная ангина — фолликулы белого цвета в ткани миндалин;
- лакунарная ангина — гнойное отделяемое из лакун миндалин;
- некротическая ангина — некроз ткани миндалин;
- гнойно-некротическая ангина — некроз и гнойное расплавление ткани миндалин.
- ангина язычной миндалины;
- ангина гортанных валиков;
- ангина нёбных миндалин;
- комбинированная ангина. [3][4]
Осложнения ангины
Осложнения ангины включают пара и метатонзиллярные процессы.
В острый период могут возникнуть:
- паратонзиллит, паратонзиллярный абсцесс (усиление лихорадки, односторонний характер болей, гиперсаливация, болезненность при открывании рта, асимметрия язычка, односторонний отёк, выраженная гиперемия мягкого нёба);
- инфекционно-токсический миокардит (боли в сердце, перебои в его работе, изменение размеров сердца, появление шумов, одышка, повышение ЛДГ на 1-2 нормы); (воспаление придаточных пазух носа);
- медиастенит (воспаление органов средостения — появление боли за грудиной, одышка);
- заглоточный абсцесс (нагноение лимфатических узлов и клетчатки заглоточного пространства — затруднение глотания, одышка, усиление инотоксикации);
- сепсис (полиорганное заражение, циркуляция возбудителя в крови).
В период выздоровления:
Диагностика ангины
Подготовка к посещению врача
При повышении температуры свыше 37,5 °С, сильной и мучительной боли в горле, болезненности углочелюстных лимфатических узлов и выраженной интоксикации нужно как можно скорее посетить терапевта. Специальная подготовка для этого не требуется.
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общий анализ мочи (мочевой синдром при осложнениях);
- ЭКГ (выполняется в день поступления и при выписке, могут быть признаки гипоксии, нарушения проводимости);
- бактериальный посев с миндалин (мазок) на бета-гемолитический стрептококк (и дифтерию);
- биохимия крови (АСЛО, РФ, СРБ). [3][4]
Дифференциальная диагностика
Боли в горле и повышение температуры тела являются достаточно частыми симптомами множества заболеваний, поэтому вопросы отличия ангины от других патологий являются основополагающими в практике любого врача:
Как отличить ангину от ОРЗ или фарингита
При остром респираторном заболевании поражается не паренхима миндалин, а в основном слизистая оболочка ротоглотки и других отделов респираторного тракта, отсутствует углочелюстной лимфаденит. При фарингите затрагиваются поверхностные слои гортани (слизистая оболочка).
Лечение ангины
Как долго лечится ангина
Режим и диета. Рекомендации и противопоказания для заболевших
Лечение осуществляется в домашних условиях, тяжёлые и осложнённые формы ангины лечатся в стационаре.
Режим палатный, диета — общий стол, при выраженном болевом синдроме показана механически и химически щадящая пища, обильное питьё.
Народные методы терапии. Лечение ангины народными способами и средствами недоказательной медицины недопустимо — это опасно для жизни и здоровья.
Антибиотики — лекарства для лечения ангины
Несмотря на длительное и широкое применение антибактериальных препаратов первого поколения бета-гемолитический стрептококк остаётся высокочувствителен к пенициллиновой и аминопенициллиновой группе антибиотиков, которые и являются препаратами первого выбора терапии — к концу вторых суток применения антибиотиков возбудитель уже погибает. При невозможности использования препаратов данных групп возможна замена на цефалоспориновый или макролидный ряд антибиотиков.
Уход на дому
При лечении ангины на дому первые три дня показано активное ежедневное наблюдение врача в целях своевременного выявления развития осложнений и исключения дифтерии зева.
В качестве патогенетической и симптоматической терапии широко используется:
- антисептические растворы — орошение ротоглотки и миндалин;
- полоскания горла;
- антигистаминные препараты;
- общеукрепляющие средства для повышения иммунитета;
- дезинтоксикационная парентеральная инфузионная терапия — при выраженном синдроме общей инфекционной интоксикации.
Основа лечения ангины — это высокоэффективная антибактериальная терапия. Поэтому применение трав, снимающих боль в горле, и ингаляций при болезни являются лишь вспомогательными. Противогрибковые препараты и компрессы при патологии не используются.
Выписка больных
Выписка пациентов осуществляется не ранее семи дней нормализации температуры тела при условии нормальных анализов крови, мочи и ЭКГ. [2] [3] [6]
Лечение гнойной ангины
В большинстве случаев ангина — это гнойно-воспалительное заболевание, которое требует скорейшего применения антибиотиков и при необходимости нестероидных противовоспалительных и противоаллергических средств.
Лечение простой и хронической ангины
Ангина — это острое заболевание без хронических форм. Однако есть термин "стрептококковое носительство" — отсутствие болезни как таковой, чаще на фоне хронической ЛОР-патологии. В этом случае проводят санирование очага, применяют антибиотики с учётом чувствительности к ним и аппаратно промывают миндалины.
Стоит ли удалять гланды
При ангине не удаляют миндалины. Хирургическое лечение возможно лишь при флегмонозной форме ангины и при редких случаях тяжёлого течения заболевания. При развитии осложнений, например, паратонзиллярного абсцесса производится вскрытие гнойника под местной анестезией и его санация.
Прогноз. Профилактика
Прогноз обычно благоприятный. У людей с тяжёлым иммунодефицитом повышенный риск развития осложнений в острый период болезни.
Поможет ли профилактика
Методы профилактики ангины не разработаны. Основное значение при возникновении очага заболевания имеют:
- изоляция больного и его лечение;
- обследование и санация контактных лиц (бактерионосителей);
- при частых повторных заболеваниях — бициллинопрофилактика, по показаниям — удаление миндалин (решение принимает ЛОР-врач);
- здоровый образ жизни, закаливание, приём витаминов.[reference:] [4]
Кормление грудью при болезни
Грудное вскармливание при ангине можно продолжить. Однако необходимо соблюдать меры профилактики заражения ребёнка:
- не дышать и не кашлять на него;
- чаще мыть руки;
- пользоваться защитной маской, не забывать постоянно менять её;
- регулярно проветривать помещение.
Также следует принимать индивидуально подобранный антибиотик, разрешённый при грудном вскармливании.
Миокардит может возникнуть при любом остром или хроническом вялотекущем инфекционном заболевании. Чаще всего миокардит развивается при вирусных инфекциях. К неинфекционным факторам, вызывающим миокардит, относятся некоторые лекарственные средства, в том числе антибиотики, сульфаниламиды и др., а также вакцины и прививки. Кроме того миокардит зачастую сопутствует системным заболеваниям соединительной ткани, например, системной красной волчанке, ревматиодному артриту, васкулитам. Среди причин воспаления миокарда особое место отводят ревматизму, при котором миокардит – одно из основных и ведущих проявлений болезни наряду с эндокардитом и перикардитом – воспаление внутренней и внешней оболочки сердца соответственно.
Также выделяют идиопатический (то есть без явной известной причины) миокардит, который носит название Абрамова-Фидлера. При этом при классическом течении болезни по данным осбледования и анализов крови не выявляется инфекция, которая спровоцировала воспаление миокарда.
По течению различают острый, подострый и хронический миокардит. При хроническом течении в зависимости от частоты рецидивов функция сердца может значительно снижаться и развивается хроническая сердечная недостаточность.
Достаточно часто миокардит не сопровождается существенными симптомами болезни и распознается только при инструментальном обследовании, проведенном иногда по другому поводу. Жалобы могут ограничиваться общей слабостью, дискомфортом в груди, сердцебиением, небольшим повышением температуры тела – неспецифические жалобы, при которых далеко не все обращаются к врачу, и практически никто не приходит к кардиологу.
В типичных, клинически выраженных случаях характерны жалобы на длительные, не связанные с физической нагрузкой, боли в области сердца, слабость, повышенную утомляемость, одышку и сердцебиение даже в покое, перебои в работе сердца. Температура тела чаще субфибрильная: 37-37,90С.
Миокардит начинается на фоне острого инфекционного заболевания или вскоре после него. Усиливается недомогание и появляются указанные выше жалобы. Иногда боль в сердце носит упорный длительный характер. Температура тела нормальная или слегка повышенная Степень выраженности симптомов определяется распространенностью воспалительного процесса в миокарде – какой объем сердечной мышцы вовлечен в воспаление и начинает хуже работать – сокращаться. Из за снижения тонуса миокарда увеличиваются размеры сердца, нарушается нормальная работа клапанов, снижается сердечный выброс. Миокардит может осложниться развитием острой сердечной недостаточности – повод для экстренной госпитализации и интенсивной терапии.
Миокардит может протекать в виде двух клинических форм: инфекционно-токсической (поражения сердца появляются в период выраженной интоксикации на фоне инфекции) и инфекционно-аллергической (инфекционный агент запускает избыточный иммунный ответ организма и собственные иммунные клетки начинают бороться и уничтожать свои же клетки в разных органах, в том числе сердца, которые по ряду признаков немного похожи на бактерии и вирусы. Поэтому иммунитет не может отличить клетки организма от вредоносных микробов. Именно поэтому инфекционно-аллергический миокардит может возникнуть и продолжаться и после окончания, вызвавшего его, инфекционного процесса.
Идиопатический миокардит
Миокардит у детей
1. Врожденный - в данном случае у ребенка со дня его рождения проявляется вялость, бледность, одышка, изменения на ЭКГ, низкое артериальное давление, слабый сосательный рефлекс и пр. Ребенок не набирает в весе. Затягивается желтуха из-за недостаточного кровоснабжения печени. Ситуация требует незамедлительного лечения. Чаше всего такое состояние связано или с внутриродовой инфекцией – тогда вполне эффективны антибиотики и процесс обратим. Если же врожденный миокардит связан с нарушением иммунитета и течет в рамках аутоиммунного процесса, лечение более сложное, прогноз хуже, возможны летальные исходы.
2. Приобретенный. Данный вид миокардита, как и у взрослых, подразделяется на острый, подострый и хронический, является следствием, чаще всего, ОРВИ. У ребенка снижается аппетит, возникает беспокойство днем и нарушение сна ночью, эпизоды цианоза - (посинение лица) и одышки, повышение температуры тела. В таком случае обследование и наблюдение кардиолога обязательно.
Инструментальные методы обследования
В анализе крови повышается уровень показателей воспаления – лейкоциты, СОЭ, С-реактивный белок и т.д., но, в отличие от банальной инфекции при миокардите повышается уровень ферментов в крови – МВ-КФК и тропонин. Эти ферменты в норме находятся внутри мышечных клеток именно сердца. При воспалении, которое ведет, в том числе, к нарушению целостности мембран клеток, ферменты попадают в кровь и их уровень пропорционален числу поврежденных клеток. Так происходит при воспалении или повреждении миокарда во время инфаркта.
По ЭКГ регистрируются определенные изменения, характерные именно для миокардита, хотя, зачастую, сложно отличимые от ишемических. Практически всегда при миокардите по ЭКГ выявляются нарушения сердечного ритма и проводимости.
УЗИ сердца – снижение сократимости миокарда, расширение полостей сердца, накопление жидкости вокруг сердца и другие специфические изменения.
Прогноз
При миокардите Абрамова—Фидлера, миокардите на фоне сепсиса (тяжелейшая генерализованная инфекция и поражением практически всех органов) прогноз для жизни неблагоприятный – смертность до 50-60%.
При инфекционном миокардите, при своевременном и адекватном лечении в большинстве случаев миокардит протекает малосимптомно и заканчивается полным выздоровлением. Изредка изменения ЭКГ или по данным УЗИ сердца сохранятся надолго. Чаще всего признаков перенесенного миокардита нет через 2-3 месяца после окончания болезни. Другие формы миокардита с острым и подострым течением не менее чем в 1/3 случаев завершаются полным выздоровлением, а смертность в России достигает 5-10%.
Профилактика
Показания к госпитализации
В этом вопросе все предельно просто. Подозрение на острый миокардит или обострение хронического миокардита является неоспоримым показанием к госпитализации. Дома миокардит не лечат, какой бы степени тяжести он не был. Тяжелейшие нарушения ритма и острая сердечная недостаточность может развиться внезапно, и вы упустите момент начала адекватного лечения.
Лечение миокардита проводится исключительно в стационаре при динамическом наблюдении врача. Назначаются антибиотики и противовоспалительные препараты вплоть до гормональных, снижается частота пульса и назначаются, при необходимости, препараты против нарушения сердечного ритма и проводимости.
Врач кардиолог, к.м.н. Зайкина Александра
Код вставки на сайт
Миокардит может возникнуть при любом остром или хроническом вялотекущем инфекционном заболевании. Чаще всего миокардит развивается при вирусных инфекциях. К неинфекционным факторам, вызывающим миокардит, относятся некоторые лекарственные средства, в том числе антибиотики, сульфаниламиды и др., а также вакцины и прививки. Кроме того миокардит зачастую сопутствует системным заболеваниям соединительной ткани, например, системной красной волчанке, ревматиодному артриту, васкулитам. Среди причин воспаления миокарда особое место отводят ревматизму, при котором миокардит – одно из основных и ведущих проявлений болезни наряду с эндокардитом и перикардитом – воспаление внутренней и внешней оболочки сердца соответственно.
Также выделяют идиопатический (то есть без явной известной причины) миокардит, который носит название Абрамова-Фидлера. При этом при классическом течении болезни по данным осбледования и анализов крови не выявляется инфекция, которая спровоцировала воспаление миокарда.
По течению различают острый, подострый и хронический миокардит. При хроническом течении в зависимости от частоты рецидивов функция сердца может значительно снижаться и развивается хроническая сердечная недостаточность.
Достаточно часто миокардит не сопровождается существенными симптомами болезни и распознается только при инструментальном обследовании, проведенном иногда по другому поводу. Жалобы могут ограничиваться общей слабостью, дискомфортом в груди, сердцебиением, небольшим повышением температуры тела – неспецифические жалобы, при которых далеко не все обращаются к врачу, и практически никто не приходит к кардиологу.
В типичных, клинически выраженных случаях характерны жалобы на длительные, не связанные с физической нагрузкой, боли в области сердца, слабость, повышенную утомляемость, одышку и сердцебиение даже в покое, перебои в работе сердца. Температура тела чаще субфибрильная: 37-37,90С.
Миокардит начинается на фоне острого инфекционного заболевания или вскоре после него. Усиливается недомогание и появляются указанные выше жалобы. Иногда боль в сердце носит упорный длительный характер. Температура тела нормальная или слегка повышенная Степень выраженности симптомов определяется распространенностью воспалительного процесса в миокарде – какой объем сердечной мышцы вовлечен в воспаление и начинает хуже работать – сокращаться. Из за снижения тонуса миокарда увеличиваются размеры сердца, нарушается нормальная работа клапанов, снижается сердечный выброс. Миокардит может осложниться развитием острой сердечной недостаточности – повод для экстренной госпитализации и интенсивной терапии.
Миокардит может протекать в виде двух клинических форм: инфекционно-токсической (поражения сердца появляются в период выраженной интоксикации на фоне инфекции) и инфекционно-аллергической (инфекционный агент запускает избыточный иммунный ответ организма и собственные иммунные клетки начинают бороться и уничтожать свои же клетки в разных органах, в том числе сердца, которые по ряду признаков немного похожи на бактерии и вирусы. Поэтому иммунитет не может отличить клетки организма от вредоносных микробов. Именно поэтому инфекционно-аллергический миокардит может возникнуть и продолжаться и после окончания, вызвавшего его, инфекционного процесса.
Идиопатический миокардит
Миокардит у детей
1. Врожденный - в данном случае у ребенка со дня его рождения проявляется вялость, бледность, одышка, изменения на ЭКГ, низкое артериальное давление, слабый сосательный рефлекс и пр. Ребенок не набирает в весе. Затягивается желтуха из-за недостаточного кровоснабжения печени. Ситуация требует незамедлительного лечения. Чаше всего такое состояние связано или с внутриродовой инфекцией – тогда вполне эффективны антибиотики и процесс обратим. Если же врожденный миокардит связан с нарушением иммунитета и течет в рамках аутоиммунного процесса, лечение более сложное, прогноз хуже, возможны летальные исходы.
2. Приобретенный. Данный вид миокардита, как и у взрослых, подразделяется на острый, подострый и хронический, является следствием, чаще всего, ОРВИ. У ребенка снижается аппетит, возникает беспокойство днем и нарушение сна ночью, эпизоды цианоза - (посинение лица) и одышки, повышение температуры тела. В таком случае обследование и наблюдение кардиолога обязательно.
Инструментальные методы обследования
В анализе крови повышается уровень показателей воспаления – лейкоциты, СОЭ, С-реактивный белок и т.д., но, в отличие от банальной инфекции при миокардите повышается уровень ферментов в крови – МВ-КФК и тропонин. Эти ферменты в норме находятся внутри мышечных клеток именно сердца. При воспалении, которое ведет, в том числе, к нарушению целостности мембран клеток, ферменты попадают в кровь и их уровень пропорционален числу поврежденных клеток. Так происходит при воспалении или повреждении миокарда во время инфаркта.
По ЭКГ регистрируются определенные изменения, характерные именно для миокардита, хотя, зачастую, сложно отличимые от ишемических. Практически всегда при миокардите по ЭКГ выявляются нарушения сердечного ритма и проводимости.
УЗИ сердца – снижение сократимости миокарда, расширение полостей сердца, накопление жидкости вокруг сердца и другие специфические изменения.
Прогноз
При миокардите Абрамова—Фидлера, миокардите на фоне сепсиса (тяжелейшая генерализованная инфекция и поражением практически всех органов) прогноз для жизни неблагоприятный – смертность до 50-60%.
При инфекционном миокардите, при своевременном и адекватном лечении в большинстве случаев миокардит протекает малосимптомно и заканчивается полным выздоровлением. Изредка изменения ЭКГ или по данным УЗИ сердца сохранятся надолго. Чаще всего признаков перенесенного миокардита нет через 2-3 месяца после окончания болезни. Другие формы миокардита с острым и подострым течением не менее чем в 1/3 случаев завершаются полным выздоровлением, а смертность в России достигает 5-10%.
Профилактика
Показания к госпитализации
В этом вопросе все предельно просто. Подозрение на острый миокардит или обострение хронического миокардита является неоспоримым показанием к госпитализации. Дома миокардит не лечат, какой бы степени тяжести он не был. Тяжелейшие нарушения ритма и острая сердечная недостаточность может развиться внезапно, и вы упустите момент начала адекватного лечения.
Лечение миокардита проводится исключительно в стационаре при динамическом наблюдении врача. Назначаются антибиотики и противовоспалительные препараты вплоть до гормональных, снижается частота пульса и назначаются, при необходимости, препараты против нарушения сердечного ритма и проводимости.
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
Общие сведения
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
Частота заболеваемости миокардитом намного выше статистической из-за поздней диагностики и латентных форм, когда заболевание протекает стерто или в легкой форме. Признаки воспалительного процесса в миокарде в 4–9% случаев обнаруживаются только на аутопсии (по результатам патологоанатомических исследований). От острого миокардита умирает от 1 до 7% больных, у людей молодого возраста в 17-21% случаев он становится причиной внезапной смерти.
Миокардит приводит к развитию сердечной недостаточности и нарушению ритма сердца, что является ведущими причинами летального исхода. Миокардиты встречаются чаще у молодых людей (средний возраст пациентов 30 – 40 лет), хотя заболевание может возникнуть в любом возрасте. Мужчины заболевают миокардитом несколько реже женщин, но у них чаще развиваются тяжелые формы заболевания.

Причины миокардита
Миокардиты включают большую группу заболеваний сердечной мышцы воспалительного генеза, проявляющихся поражением и нарушением функции миокарда. Частой причиной миокардита являются различные инфекционные заболевания:
- вирусные (вирусы Коксаки, гриппа, аденовирусы, герпеса, гепатита В и С);
- бактериальные (коринеобактерии дифтерии, стафилококки, стрептококки, сальмонеллы, хламидии, риккетсии);
- грибковые (аспергиллы, кандиды),;
- паразитарные (трихинеллы, эхинококки) и др.
Тяжелая форма миокардита может возникать при дифтерии, скарлатине, сепсисе. Высокой кардиотропностью обладают вирусы, вызывающие миокардит в 50% случаев. Иногда миокардит развивается при системных заболеваниях соединительной ткани: системной красной волчанке, ревматизме, васкулитах, ревматоидном артрите, при аллергических заболеваниях. Также причиной миокардита может служить токсическое воздействие некоторых лекарственных препаратов, алкоголя, ионизирующее излучение. Тяжелое прогрессирующее течение отличает идиопатический миокардит невыясненной этиологии.
Провоцирующими моментами возникновения миокардита являются острые инфекции (чаще вирусные), очаги хронической инфекции; аллергозы, нарушенные иммунологические реакции; токсическое воздействие на организм (лекарств, алкоголя, наркотиков, ионизирующего излучения, при тиреотоксикозе, уремии и др.).
Патогенез
Миокардит в большинстве случаев сопровождается эндокардитом и перикардитом, реже воспалительный процесс затрагивает только миокард. Повреждение миокарда может возникать при прямом миокардиоцитолитическом действии инфекционного агента; под влиянием токсинов, циркулирующих в крови (в случае системной инфекции); и как результат аллергической или аутоиммунной реакции. Нередко встречаются инфекционно-аллергические миокардиты.
Иммунные нарушения, наблюдаемые при миокардите, проявляются расстройством всех звеньев иммунитета (клеточного, гуморального, фагоцитоза). Инфекционный антиген запускает механизм аутоиммунного повреждения кардиомиоцитов, приводящий к значительным изменениям миокарда: дистрофическим изменениям мышечных волокон, развитию экссудативных или пролиферативных реакций в интерстициальной ткани. Следствием воспалительных процессов при миокардите является разрастание соединительной ткани и развитие кардиосклероза. При миокардите заметно снижается насосная функция сердечной мышцы, что часто носит необратимый характер и приводит к тяжелому состоянию недостаточности кровообращения, нарушениям сердечного ритма и проводимости, служит причиной инвалидности и летального исхода в молодом возрасте.
Классификация
В зависимости от механизма возникновения и развития миокардита выделяют следующие формы:
- инфекционные и инфекционно-токсические (при гриппе, вирусах группы Коксаки, дифтерии, скарлатине и др.);
- аллергические (иммунные) (сывороточный, инфекционно-аллергический, трансплантационный, лекарственный, миокардиты при системных заболеваниях);
- токсико-аллергические (при тиреотоксикозе, уремии и алкогольном поражении сердца);
- идиопатические (невыясненной природы).
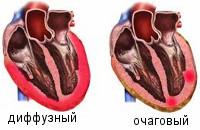
По распространенности воспалительного поражения миокардиты делятся на диффузные и очаговые. По течению различают острые, подострые, хронические (прогрессирующие, рецидивирующие) миокардиты. По степени тяжести - легкий, миокардит средней тяжести, тяжелый.
По характеру воспаления выделяют экссудативно-пролиферативный (воспалительно-инфильтративный, васкулярный, дистрофический, смешанный) и альтернативный (дистрофически-некробиотический) миокардиты. В развитии инфекционного миокардита (как наиболее часто встречающегося) выделяют 4 патогенетические стадии:
- Инфекционно-токсическая
- Иммунологическая
- Дистрофическая
- Миокардиосклеротическая
По клиническим вариантам (по преобладающим клиническим симптомам) различают миокардиты:
- малосимптомный
- болевой или псевдокоронарный
- декомпенсационный (с нарушением кровообращения)
- аритмический
- тромбоэмболический
- псевдоклапанный
- смешанный
Симптомы миокардита
Клиническая симптоматика миокардита зависит от степени поражения миокарда, локализации, остроты и прогрессирования воспалительного процесса в сердечной мышце. Она включает проявления недостаточности сократительной функции миокарда и нарушения ритма сердца. Инфекционно-аллергический миокардит в отличие от ревматического начинается обычно на фоне инфекции или сразу после нее. Начало заболевания может протекать малосимптомно или латентно.
Основные жалобы пациентов - на сильную слабость и утомляемость, одышку при физической нагрузке, боли в области сердца (ноющие или приступообразные), нарушения ритма (сердцебиение, перебои), повышенную потливость, иногда боль в суставах. Температура тела обычно субфебрильная или нормальная. Характерными проявлениями миокардита являются увеличение размеров сердца, понижение артериального давления, недостаточность кровообращения.
Кожные покровы у больных миокардитом бледные, иногда с синюшным оттенком. Пульс учащенный (иногда уреженный), может быть аритмичным. При выраженной сердечной недостаточности наблюдается набухание шейных вен. Возникает нарушение внутрисердечной проводимости, которое даже при небольших очагах поражения может стать причиной аритмии и привести к летальному исходу. Нарушение сердечного ритма проявляется суправентрикулярной (наджелудочковой) экстрасистолией, реже приступами мерцательной аритмии, что заметно ухудшает гемодинамику, усиливает симптомы сердечной недостаточности.
В большинстве случаев в клинической картине миокардита преобладают лишь отдельные из перечисленных выше симптомов. Примерно у трети пациентов миокардит может протекать малосимптомно. При миокардитах, возникающих на фоне коллагеновых заболеваний, а также вирусной инфекции часто возникает сопутствующий перикардит. Идиопатический миокардит имеет тяжелое, иногда злокачественное течение, приводящее к кардиомегалии, тяжелым нарушениям ритма и проводимости сердца и сердечной недостаточности.
Осложнения
При длительно текущем миокардите развиваются склеротические поражения сердечной мышцы, возникает миокардитический кардиосклероз. В случае острого миокардита при тяжелых нарушениях работы сердца быстро прогрессирует сердечная недостаточность, аритмия, становящиеся причиной внезапной смерти.
Диагностика
Существенные трудности в диагностике миокардитов вызывает отсутствие специфических диагностических критериев. Мероприятия по выявлению воспалительного процесса в миокарде включают:
- Сбор анамнеза
- Физикальное обследование пациента - симптомы варьируют от умеренной тахикардии до декомпенсированной желудочковой недостаточности: отеки, набухание шейных вен, нарушение ритма сердца, застойный процесс в легких.
- ЭКГ - нарушение сердечного ритма, возбудимости и проводимости. ЭКГ-изменения при миокардите не являются специфичными, так как сходны с изменениями при различных заболеваниях сердца.
- ЭхоКГ - выявляется патология миокарда (расширение полостей сердца, снижение сократительной способности, нарушение диастолической функции) в разной степени в зависимости от тяжести заболевания.
- Общий, биохимический, иммунологический анализы крови не являются столь специфичными при миокардите и показывают увеличение содержания α2 и γ - глобулинов, повышение титра антител к сердечной мышце, положительную РТМЛ (реакцию торможения миграции лимфоцитов), положительную пробу на С-реактивный белок, повышение сиаловых кислот, активности кардиоспецифичных ферментов. Исследование иммунологических показателей должно проводиться в динамике.
- Рентгенография легких помогает обнаружить увеличение размеров сердца (кардиомегалию) и застойные процессы в легких.
- Бакпосев крови для выявления возбудителя, или ПЦР диагностика.
- Эндомиокардиальная биопсия при помощи зондирования полостей сердца, включающая гистологическое исследование биоптатов миокарда, подтверждает диагноз миокардита не более чем в 37% случаев в связи с тем, что может иметь место очаговое поражение миокарда. Результаты повторной биопсии миокарда дают возможность оценить динамику и исход воспалительного процесса.
- Сцинтиграфия (радиоизотопное исследование) миокарда является физиологичным исследованием (прослеживается естественная миграция лейкоцитов в очаг воспаления и нагноения).
- Магнитно-резонансная томография (МРТ сердца) с контрастированием дает визуализацию воспалительного процесса, отека в миокарде. Чувствительность данного метода составляет 70-75%.
Лечение миокардита
Острая стадия миокардита требует госпитализации в отделение кардиологии, ограничения физической активности, строгого постельного режима на 4 - 8 недель до достижения компенсации кровообращения и восстановления нормальных размеров сердца. Диета при миокардите предполагает ограниченное употребление поваренной соли и жидкости, обогащенное белковое и витаминизированное питание для нормализации метаболических процессов в миокарде.
Терапию миокардита проводят одновременно по четырем направлениям, осуществляя этиологическое, патогенетическое, метаболическое симптоматическое лечение. Этиологическое лечение направлено на подавление инфекционного процесса в организме. Терапию бактериальных инфекций проводят антибиотиками после выделения и определения чувствительности патогенного микроорганизма. При миокардитах вирусного генеза показано назначение противовирусных препаратов.
Необходимым условием успешного лечения миокардитов служит выявление и санация инфекционных очагов, поддерживающих патологический процесс: тонзиллита, отита, гайморита, периодонтита, аднексита, простатита и др. После осуществления санации очагов (хирургической или терапевтической), курса противовирусной или антибактериальной терапии необходимо проведение микробиологического контроля излеченности.
В патогенетическую терапию миокардитов включают противовоспалительные, антигистаминные и иммуносупрессивные препараты. Назначение нестероидных противовоспалительных средств осуществляется индивидуально, с подбором дозировок и длительности курса лечения; критерием отмены служит исчезновение лабораторных и клинических признаков воспаления в миокарде. При тяжелом, прогрессирующем течении миокардита назначаются глюкокортикоидные гормоны. Антигистаминные средства способствуют блокированию медиаторов воспаления.
Для улучшения метаболизма сердечной мышцы при миокардитах применяют препараты калия, инозин, витамины, АТФ, кокарбоксилазу. Симптоматическое лечение миокардитов направлено на устранение аритмий, артериальной гипертензии, симптомов сердечной недостаточности, профилактику тромбоэмболий. Длительность лечения миокардита определяется тяжестью заболевания и эффективностью комплексной терапии и составляет в среднем около полугода, а иногда и дольше.
Прогноз
При латентном малосимптомном течение миокардита возможно самопроизвольное клиническое излечение без отдаленных последствий. В более тяжелых случаях прогноз миокардитов определяется распространенностью поражения миокарда, особенностями воспалительного процесса и тяжестью фонового заболевания.
При развитии сердечной недостаточности у 50% пациентов отмечается улучшение по результатам лечения, у четверти наблюдается стабилизация сердечной деятельности, у оставшихся 25% состояние прогрессирующе ухудшается. Прогноз при миокардитах, осложненных сердечной недостаточностью, зависит от выраженности дисфункции левого желудочка.
Неудовлетворительный прогноз отмечается при некоторых формах миокардитов: гигантоклеточном (100%-ая смертность при консервативной терапии), дифтерийном (смертность составляет до 50–60%), миокардите, вызванном болезнью Шагаса (американским трипаносомозом) и др. У этих пациентов решается вопрос о трансплантации сердца, хотя и не исключается риск развития повторного миокардита и отторжения трансплантата.
Профилактика
Для снижения риска заболеваемости миокардитом рекомендуется соблюдать меры предосторожности при контакте с инфекционными больными, санировать очаги инфекции в организме, избегать укусов клещей, осуществлять вакцинацию против кори, краснухи, гриппа, свинки, полиомиелита.
Пациенты, перенесшие миокардит, проходят диспансерное наблюдение у кардиолога 1 раз в 3 месяца с постепенным восстановлением режима и активности.
Читайте также:

