Сквамозно-гиперкератотической форме микоза стоп лечение
Обновлено: 24.04.2024
Mикозы стоп (МС) являются актуальной проблемой дерматологии. Это обусловлено, в первую очередь, их широким распространением среди населения [1–6]. МС часто возникают на фоне различных дерматозов и соматических заболеваний, при приеме антибиотиков, иммунодепрессантов, гормонов, что делает эту проблему уже междисциплинарной [7–12].
Эффективность лечения МС напрямую зависит от особенностей клиники заболевания: формы микоза, топики и распространенности процесса, поражения ногтевых пластинок, наличия микосенсибилизации, сопутствующих осложнений (вторичной пиодермии, микотической экземы и др.), переносимости препарата.
В нашей стране с начала XXI в. основной классификацией микозов кожи и слизистых оболочек является МКБ-10. Она учитывает только топику процесса: В35.1 – микоз ногтей, B35.2 – микоз кистей, В35.3 – МС. Однако в зависимости от вида возбудителя и стадии процесса эти микозы имеют различия в клинических проявлениях, и, естественно, разный подход к выбору тактики лечения.
В нашей стране с дидактической целью используется классификация, предложенная А.М. Ариевичем и Н.Д. Шеклаковым [13]. Применительно к МС выделяют эпидермофитию (ЭС) и рубромикоз стоп (РС). По этой классификации ЭС клинически может протекать в виде сквамозной, интертригинозной, дисгидротической, острой форм и онихомикоза (ОС). Рубромикоз подразделяется на РС, стоп и кистей и ногтевых пластинок. При РС выделяют сквамозно-гиперкератотическую, дисгидротическую и экссудативную формы [13]. В других справочниках указывается на наличие при ЭС еще и стертой формы, а сквамозный процесс дополняется гиперкератотическим (сквамозно-гиперкератотическая форма). У РС выделяют классическую (сочетание сквамозно-гиперкератотической, интертригинозной форм и ОС), а также стертую, сквамозно-гиперкератотическую, интертригинозную и дисгидротическую формы. Их течение не отличается от аналогичных форм ЭС [14].
Единый подход к классификации клинических форм отсутствует. Одни авторы выделяют межпальцевую, подошвенную, дисгидротическую, глубокую дерматофитию [18], другие – межпальцевую, острую везикулезную дерматофитию стоп и хроническое шелушение подошв [19]. Глубокая дерматофития стоп представляет собой осложнение бактериальной инфекцией интертригинозной дерматофитии с поражением дермы и изъязвлением. В некоторых источниках подразделение МС на клинические формы вообще отсутствует, а план лечения включает только топические антимикотики (ТА) [20, 21]. В то же время в ряде отечественных публикаций используется международная классификация МС с выделением интертригинозной, кератотической и везикулобуллезной форм [22].
Отсутствие единого подхода к классификации МС порождает трудности как для врачей практического здравоохранения, так и для специалистов, занимающихся научными исследованиями. Это, в первую очередь, касается сравнения эффективности различных антимикотиков при лечении МС. Большинство авторов проводят оценку эффективности противогрибковых препаратов в целом по выборке без подразделения МС на клинические формы и варианты их течения (без учета наличия осложнений, поражений ногтевых пластинок). Это нелогично, т. к. скрытая форма разрешается быстрее, чем везикуло-буллезная, а сквамозная быстрее, чем гиперкератотическая.
Второй аспект данной проблемы состоит в том, что и выбор тактики лечения напрямую зависит от клинической формы МС. При одних формах (скрытая, сквамозная, интертригинозная с минимальными проявлениями) лечение начинают сразу ТА. При формах, сопровождающихся появлением экссудативных морфологических элементов, ТА должна предшествовать противовоспалительная терапия – анилиновые красители, примочки, присыпки, аэрозоли. При выраженном гиперкератозе используют кератолитические препараты или антимикотики с их содержанием. Микоз, осложненный вторичной пиодермией или микотической экземой, требует комплексной терапии, и, естественно, на излечение пациента необходимо больше времени.
Целью настоящего исследования явилось изучение по данным многоцентрового исследования эффективности лечения сертаконазолом (Залаин) МС с учетом его типа, клинической формы, наличия минимального ОС и осложнений.
Материалы и методы исследования
Отработаны критерии включения больных в исследование: больные МС, в т. ч. при неэффективности предыдущего лечения; МС с минимальным поражением ногтевых пластинок, когда индекс КИОТОС позволял проводить только местную терапию [15].
Встречаемость клинических форм ЭС и РС представлена на рисунке 1. В структуре ЭС (рис.1а) лидировала интертригинозная форма (41,2%), треть (31,3%) больных имели сквамозную форму, около четверти (23,4%) – дисгидротическую, единичные (4,1%) – стертую. Клинические формы ЭС у больных представлены на рисунке 2.
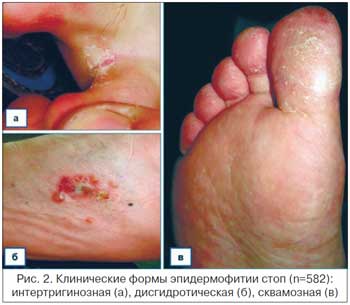
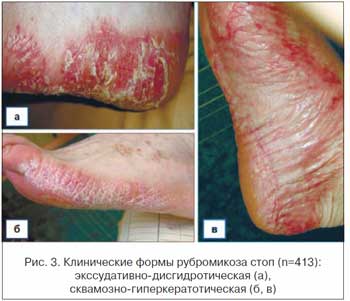
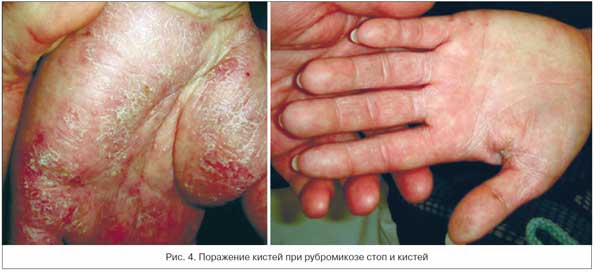
Следует отметить, что сквамозно-гиперкератотическая форма РС в 2 раза преобладала над сквамозной формой ЭС (63,2% против 31,3%). А интертригинозная и дисгидротическая формы ЭС, наоборот, в 2,2 раза (64,6% против 29,1%) над экссудативно-дисгидротической формой РС. Одновременное поражение кистей и стоп при РС наблюдалось у 30 (7,3%) больных (рис. 4).
Использование коэффициента корреляции Spearman показало зависимость встречаемости типа МС от гендерных характеристик (рис. 5). Установлено, что ЭС (57,4% против 42,6%) и РС (58,4% против 41,6%) в 1,3 раза чаще регистрировались у мужчин (p=0,002). Встречаемость ЭС и РС зависела и от возраста больных (р=0,05). Оба варианта МС преобладали в возрасте от 35 до 55 лет – встречаемость ЭС составляла 42,6%, РС – 40,7%. В возрастных группах от 18 до 35 лет и старше 55 лет ЭС (27,7% и 24,7%) и РС (24,9% и 28,6%) регистрировались у ¼ пациентов.
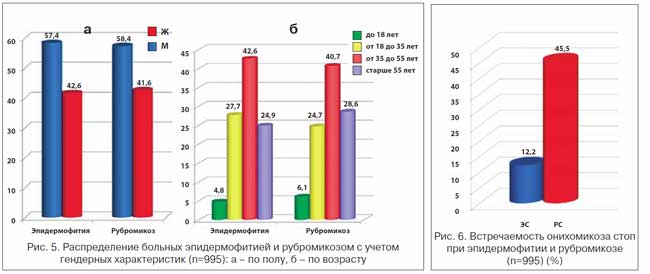
Встречаемость ОС при ЭС и РС представлена на рисунке 6. При РС минимальный ОС регистрировался достоверно в 3,6 раза (45,5 против 12,2%) чаще, чем при ЭС. При ЭС и РС одинаково часто регистрировались гипертрофический (52,1% и 58,3% соответственно) и нор-мотрофический (47,9% и 41,7%) типы ОС (рис. 7).
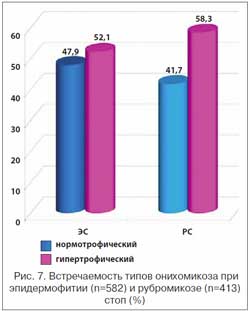
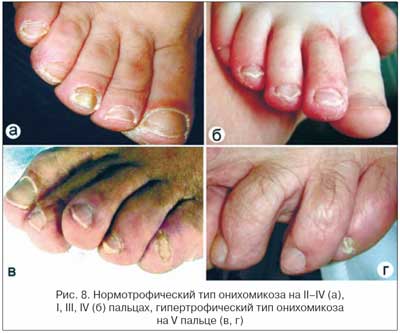
Клинические варианты ОС у больных с МС, включенных в исследование, представлены на рисунке 8.
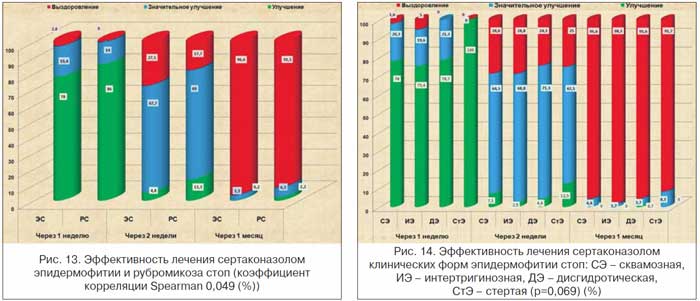
Оценка эффективности сертаконазола (Залаин) с учетом клинической формы ЭС показала отсутствие отличий в скорости разрешения высыпаний (p=0,069) (рис. 14). Через 2 нед. выздоровление достигнуто у 28,6% больных со сквамозной эпидермофитией, 28,8% – интертригинозной, 24,3% – дисгидротической и 25% – стертой. Через 1 мес. эти показатели составляли уже 100%, 100%, 99,3% и 100% соответственно.
Различия выявлены в динамике разрешения клинических форм РС (р=0,024) (рис. 15). Через 2 нед. выздоровление достигнуто только у 8,4% больных сквамозно-гиперкератотической формой, 30,8% – экссудативно-дисгидротической и 43,8% – стертой (p
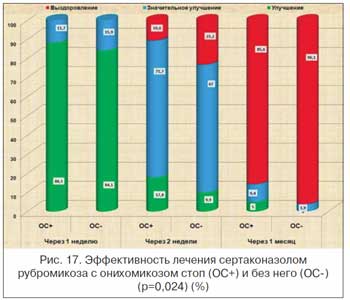
Сравнение эффективности терапии сертаконазолом (Залаин) МС с ОС и без него показало наличие достоверных различий только при РС (р=0,05). Так, через 2 нед. при ЭС выздоровление, как при поражении только кожи, так и кожи с минимальным ОС, наступило у 31% и 27% больных (р>0,05) (рис. 16). Через 1 мес. проявления ЭС без ОС разрешились у 99,6% больных, с его наличием – у 96,6%. При РС через 2 нед. различия были существенными – в 2,2 раза: 23,2% без ОС и 10,6% – с ОС (p=0,024) (рис. 17). Однако через 1 мес. при отсутствии достоверных отличий (96,1% и 85,6% соответственно) процент выздоровления больных РС с ОС был все же на 10,5% ниже.
Выводы
Российская дерматологическая школа с момента ее основания отличалась клинической направленностью. Ее основоположники на основании клинической картины заболевания могли с достаточной долей вероятности предположить этиологический фактор МС и назначить рациональную терапию. Дерматологам следует помнить, что классификация МС по МКБ-10 по своей сути является статистической и ее цель – унифицировать учет заболеваемости. Для выбора тактики лечения необходимо пользоваться клинической классификацией МС. Это позволит избежать диагностических ошибок, правильно выбрать метод лечения, последовательно назначить лекарственные препараты и унифицировать оценку эффективности лечения МС.
Результаты проведенных нами исследований позволяют сделать несколько выводов.
1. Сертаконазол (Залаин) является эффективным ТА для лечения МС, в т. ч. с минимальным поражением ногтевых пластинок, когда индекс КИОТОС позволяет проводить только местную терапию.
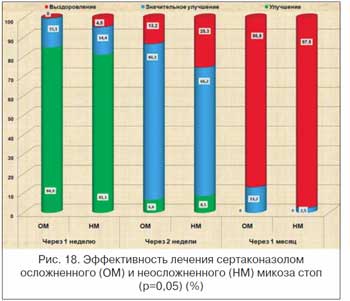
2. Скорость разрешения патологического процесса зависит от типа МС и наличия осложнений. При РС через 2 нед. выздоровевших больных было в 1,3 раза меньше, чем при ЭС, а при наличии осложнений независимо от типа МС – в 1,9 раза меньше, чем при их отсутствии.
3. Скорость разрешения клинических проявлений только при РС достоверно зависела от клинической формы заболевания и наличия ОС. Через 2 нед. выздоровление достигнуто у 8,4% больных сквамозно-гиперкератотической формой, 30,8% – экссудативно-дисгидротической и 43,8% – стертой, а при наличии ОС – только у 10,6% (при его отсутствии – у 23,2%).
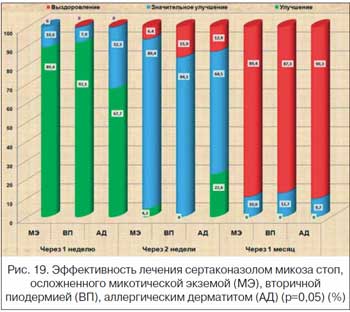
4. Через 1 мес. клиническое выздоровление наступило практически у всех пациентов, в т. ч. с минимальным ОС. При наличии осложнений этот показатель составлял 89,4% (МС, осложненный микотической экземой), 87,3% (вторичная пиодермия) и 90,3% (аллергический дерматит). При наличии осложнений микоаллергиды регистрировались в 2,5 раза чаще (69% против 29%). Возможно, сенсибилизация организма грибковым аллергеном несколько замедляла процесс разрешения МС.
6. При осложненном МС по показаниям необходимо сочетать специфическую терапию ТА с назначением противовоспалительных и кератолитических средств.
7. Обязательным условием профилактики рецидивов является дезинфекция обуви.
Литература
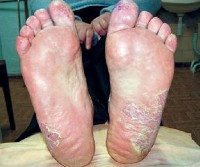
Сквамозная эпидермофития – одна из форм грибкового поражения ладоней или стоп, вызываемая грибком Trichophyton mentagrophytes и характеризующаяся умеренным воспалением с признаками гиперкератоза. Симптомами этого заболевания являются образование на коже стоп или ладоней бляшек размером 1-4 сантиметра, гиперкератоз и умеренный зуд. В некоторых случаях бляшки могут отсутствовать, единственными проявлениями патологии выступают зуд и шелушение. Диагностика сквамозной эпидермофитии основывается на результатах дерматологического осмотра и микроскопического изучения соскобов с очагов поражения. Лечение заболевания проводится аналогично терапии других микозов стоп или ладоней, но имеет выраженную этапность.
Общие сведения
Сквамозная эпидермофития (сквамозно-гиперкератотическая эпидермофития) – разновидность ладонно-стопного дерматомикоза, при которой наблюдаются нарушение процессов ороговения кожи в виде шелушения и гиперкератоза. Само по себе заражение Trichophyton mentagrophytes кожи стоп и (в меньшей степени) ладоней является очень распространенным состоянием, наблюдающимся у огромного количества людей по всей планете. При этом доля именно сквамозной эпидермофитии в общей структуре данного заболевания точно неизвестна, выяснение осложняется еще и тем, что различные формы патологии (включая сквамозно-гиперкератотическую) могут переходить друг в друга. Данный тип стопного микоза считается в дерматологии наиболее контагиозным, так как на обильно выделяющихся чешуйках кожи длительное время может сохраняться возбудитель, что увеличивает вероятность заражения других лиц. Заразность сквамозной эпидермофитии значительно повышается при стертых формах заболевания, когда выраженных клинических симптомов не наблюдается, и больной может, сам того не зная, инфицировать огромное количество людей.

Причины сквамозной эпидермофитии
Как уже было сказано выше, причиной сквамозной эпидермофитии является заражение кожи микроскопическим сапрофитным грибком Trichophyton mentagrophytes, который внедряется через микроповреждения тканей. Инфицирование обычно происходит при ношении обуви больного, в местах общественного пользования с повышенной температурой и влажностью (бани, сауны, бассейны). В некоторых случаях грибок может жить на поверхности кожи на протяжении многих лет в составе сапрофитной флоры, не вызывая заболевания, но при появлении провоцирующих факторов (ношение неудобной обуви, снижение иммунитета, нарушение микроциркуляции в тканях кожи) приводить к выраженным клиническим проявлениям.
Сквамозная эпидермофития редко развивается в результате первичного заражения грибком, обычно ей предшествует другая форма патологии, например, дисгидротическая или эпидермофития ногтей. Причины, по которым в ходе жизнедеятельности грибка развивается гиперкератотическая реакция кожи, достоверно неизвестны – дерматологи предполагают, что свою роль играют реактивность организма, уровень метаболизма и микроциркуляции в тканях кожи, генетические факторы. Нарушение процессов ороговения при сквамозной эпидермофитии отражается на подходах к лечению данного микоза, так как значительная доля возбудителя защищена утолщенным роговым слоем как от системно используемых противогрибковых препаратов, так и от наружно применяемых средств.
Симптомы сквамозной эпидермофитии
В подавляющем большинстве случаев сквамозная эпидермофития развивается на коже стоп – описаны случаи ее возникновения на ладонях, но некоторые исследователи полагают, что такая форма возможна только на фоне выраженного иммунодефицита. Обычно поражаются подошвы и боковые поверхности стоп, развитию заболевания могут предшествовать другие формы микозов – поражение ногтей, иные типы эпидермофитии. Собственно очаг поражения выглядит как бляшка неправильной формы красноватого, реже багрового цвета, не возвышающаяся над окружающей кожей. Поверхность элемента покрыта крупными грязно-серыми чешуйками. При длительно протекающих случаях сквамозной эпидермофитии вокруг очагов формируются выраженные гиперкератотические наслоения. Субъективные симптомы на этом этапе обычно ограничиваются умеренным зудом и иногда болезненностью.
Гиперкератоз значительно ухудшает эластические свойства кожи, поэтому вокруг очагов микоза нередко формируются болезненные трещины, которые могут стать входными воротами для вторичной инфекции. Течение сквамозной эпидермофитии очень длительное, порой занимает многие месяцы и годы. Иногда данная разновидность заболевания трансформируется в дисгидротическую эпидермофитию. Самопроизвольно или на фоне недостаточного лечения сквамозно-гиперкератотическая форма микоза может переходить в стертую, которая проявляется преходящим зудом и шелушением кожи. Сквамозная эпидермофития такого типа наиболее опасна в плане заразности больного. Иногда к симптомам этого состояния присоединяются проявления заболеваний, провоцирующих микоз кожи стопы, – сахарного диабета, трофических нарушений, плоскостопия и ряда других.
Диагностика сквамозной эпидермофитии
Для определения сквамозной эпидермофитии применяют метод дерматологического осмотра пораженных участков кожи и соскоб с последующей микроскопией. В ряде случаев для идентификации возбудителя производят посев образцов соскоба на патогенные грибы в селективные питательные среды. Осмотр лучше всего выполнять при помощи лампы Вуда, которая позволяет определить границы грибкового поражения. Также можно использовать метод простой дерматоскопии. При расспросе больного сквамозной эпидермофитией выясняется, что заболевание протекает длительно, зуд умеренный, при наличии трещин гиперкератотических участков кожи определяется выраженная болезненность. В ходе осмотра можно произвести измерение рН кожи, которое при сквамозной эпидермофитии (как и при любой другой форме этого состояния), будет смещено в щелочную сторону.
Соскоб и его последующая микроскопия осуществляются микологом или дерматологом для подтверждения диагноза микоза и последующих более точных методов диагностики. При микроскопии в случае наличия сквамозной эпидермофитии помимо клеток эпителия и ороговевших чешуек определяются нити мицелия или споры грибка. Однако точная идентификация типа или вида возбудителя при этом практически невозможна, поэтому для дифференциального диагноза эпидермофитии от других микозов (кокцидиомикоза, трихофитии, кандидоза) применяют метод посева соскоба на селективные питательные среды. Дифференциальную диагностику сквамозной эпидермофитии, помимо других микозов, следует производить также с псориазом и некоторыми типами лишая.
Лечение сквамозной эпидермофитии
Особенностью лечения сквамозной эпидермофитии является его проведение в несколько этапов, поскольку простое использование противогрибковых средств, как системных, так и местных, неспособно уничтожить возбудителя. Первоначально необходимо уменьшить выраженность гиперкератоза и его наслоений, так как грибок может располагаться среди роговых масс, будучи надежно защищен от кровотока (то есть, от системно использующихся препаратов) и от местно назначаемых лекарств. Для устранения роговых наслоений при сквамозной эпидермофитии применяют компрессы из растворов молочной, салициловой или фруктовой кислот, механическое удаление. После этого можно приступать к этиотропной (противогрибковой) терапии заболевания.
В ряде случаев лечение сквамозной эпидермофитии может быть ограничено длительным (до 6-ти недель) назначением местных противогрибковых препаратов – фунгицидных мазей и растворов (тербинафин, клотримазол), регулярными ножными ваннами, поддержанием гигиены кожи стоп. При рецидиве после ранее проведенного местного лечения или при тяжелом течении заболевания могут использоваться системно действующие противогрибковые средства. В тех случаях, когда сквамозная эпидермофития осложняется вторичной инфекцией, в программу терапии могут быть добавлены антибиотики из группы пенициллинов или макролидов.
Прогноз и профилактика сквамозной эпидермофитии
Сквамозная эпидермофития характеризуется длительным течением и склонностью к частому рецидивированию, однако прогноз относительно выздоровления при правильном и упорном лечении обычно благоприятный. Для того чтобы снизить вероятность рецидива, помимо вышеуказанных терапевтических мер необходимо обработать изнутри всю обувь больного (и, желательно, обувь членов семьи) слабым раствором формальдегида. Обувь должна носиться по сезону, чрезмерно теплые или тесные туфли и ботинки могут спровоцировать развитие сквамозной эпидермофитии.
Нужно избегать ношения чужой обуви, посещения общественных бань, саун и бассейнов. Администрации подобных заведений также следует производить регулярную санитарную обработку полов, предметов мебели и принадлежностей для купания, выявлять среди рабочих (банщиков, тренеров в бассейне) больных с эпидермофитией. Крайне важна правильная гигиена ног: ежедневные ножные ванны (желательно с использованием хозяйственного мыла), замена носков или чулок. Если сквамозная эпидермофития возникла на фоне общего провоцирующего заболевания, его своевременная терапия будет способствовать излечению кожной патологии.
Гиперкератоз – это чрезмерное утолщение рогового слоя эпидермиса. Понятие гиперкератоз происходит от двух греческих слов hyper – много и keratosis – образование кератина. Клетки рогового слоя начинают усиленно делиться, что в сочетании с нарушениями слущивания эпидермиса и приводит к утолщению, которое может быть от нескольких миллиметров до нескольких сантиметров. Различают фолликулярный, лентикулярный и дессеминированный гиперкератоз. В основе заболевания лежит нарушение процесса слущивания поверхностного эпителия кожи, которое может возникнуть при избыточном сдавливании участка кожи, например, тесной одеждой или обувью.



Общие сведения
Гиперкератоз – это чрезмерное утолщение рогового слоя эпидермиса. Понятие гиперкератоз происходит от двух греческих слов hyper – много и keratosis – образование кератина. Клетки рогового слоя начинают усиленно делиться, что в сочетании с нарушениями слущивания эпидермиса и приводит к утолщению, которое может быть от нескольких миллиметров до нескольких сантиметров.
Причины гиперкератозов
Гиперкератоз не является самостоятельным заболеванием. Утолщение рогового слоя и нарушение процесса ороговения наблюдаются при ихтиозе, лишаях, эритродермиях и других заболеваниях. Даже у здоровых людей гиперкератоз проявляется в той или иной мере на локтях, стопах, иногда на коленях.
Экзогенные причины гиперкератозов, то есть причины, возникающие извне – это длительное и избыточное давление на кожу стоп, иногда на кожу тела из-за тесной или грубой одежды. Давление, как и любая внешняя агрессия, провоцирует защитные механизмы организма, в данном случае – усиленное деление клеток. Нарушается естественный процесс слущивания клеток: когда поверхностные клетки отшелушиваются, а вновь образующиеся клетки приходят на их место. И, как результат, происходит утолщение рогового слоя эпидермиса – гиперкератоз.
Поскольку большая часть нагрузки приходится на ступни, то именно они подвержены образованию гиперкератоза. Узкая, тесная и наоборот обувь большего, чем нужно, размера вызывают утолщение кожи стопы. Избыточная масса тела, особенно при высоком росте так же многократно увеличивают нагрузку на стопу. У людей с патологиями стопы, например при плоскостопии, из-за нарушений амортизационных свойств позвоночника гиперкератоз ступней встречается гораздо чаще. Приобретенные патологии стопы, а так же хромота приводят к перераспределению нагрузок на стопу, вследствие чего возникают зоны повышенного давления и локализованный гиперкератоз.
К эндогенным причинам гиперкератозов относятся различные системные заболевания, протекающие хронически. Наиболее часто эндогенной причиной гиперкератоза является сахарный диабет, так как в результате нарушения обмена веществ развивается целый комплекс причин ведущих к нарушению чувствительности. Притупляется тактильная и болевая чувствительность, развиваются нарушения обменных процессов, нарушается питание кожи и развивается ее сухость. Эти факторы являются основными при развитии гиперкератоза стоп при сахарном диабете.
Более редкими причинами гиперкератозов являются наследственные нарушения в образовании кератина, кератодермии, ихтиоз кожи, псориаз и другие заболевания при которых изменяется состояние эпидермиса.
Фолликулярный гиперкератоз

Фолликулярный гиперкератоз – это один из клинических симптомов кожных заболеваний, хотя гиперкератоз фолликулов наблюдается и как самостоятельный симптомом. В результате избыточного ороговения и нарушения отслойки верхних слоев эпидермиса происходит закупорка протока фолликула чешуйками кожи. У людей, чьи родственники страдали фолликулярным гиперкератозом, процент заболеваемости выше. Дефицит витамина А и С, а так же нарушения личной гигиены тоже являются факторами риска. При воздействии на кожу холода, жесткой воды и других физических факторов фолликулярный гиперкератоз может развиваться и у людей с неизмененными функциями кожи. После восстановления прежнего режима жизни симптомы гиперкератоза исчезают.
Клинически фолликулярный гиперкератоз проявляется в виде мелких красных прыщиков-бугорков на месте фолликулов, кожа становится похожей на гусиную. Поражаются участки тела склонные к сухости кожи. Это область локтевых и коленных суставов, ягодицы и наружная поверхность бедер. При длительном воздействии неблагоприятных факторов гиперкератоз фолликулов приобретает распространенный характер, поражается кожа рук и нижних конечностей. Вокруг узелков формируется красный, иногда воспаленный, ободок. Если же наряду с симптомами гиперкератоза имеется постоянное механическое воздействие, например грубой одеждой, то кожа становится шершавой и напоминает жабью кожу. Узелки фолликулярного гиперкератоза инфицируются при самостоятельном выдавливании или же при непроизвольной травматизации, что может привести к пиодермиям вторичного характера.
Фолликулярный гиперкератоз не является опасным для жизни состоянием, но между тем требует лечения, так как косметические дефекты могут послужить причиной психологических травм. Диагноз ставится на основании клинических проявлений. На сегодняшний день нет препаратов, которые бы могли решить проблему пациентов с фолликулярным гиперкератозом. В том случае, если этот симптом является одним из проявлений заболеваний внутренних органов, то их лечение или коррекция способны полностью устранить проявления фолликулярного гиперкератоза. А потому пациентам с фолликулярным гиперкератозом, который имеет длительное течение, необходимо обследование, как у дерматолога, так и у эндокринолога и терапевта.
Лечение фолликулярного гиперкератоза направлено на коррекцию работы внутренних органов и в применении смягчающих мазей и местных препаратов, которые содержат молочные и фруктовые кислоты, обладающие эффектом пилинга. Использование механических скрабов и пемзы при фолликулярном гиперкератозе противопоказано, так как травматизация может привести к инфицированию или к прогрессированию симптоматики.
Витамины А и С, принимаемые как внутрь, так и наружно в виде мазей способны скорректировать процесс слущивания эпителия и процесс образования новых клеток. Лечением фолликулярного гиперкератоза занимаются косметологи и дерматокосметологи, но с возрастом симптоматика гиперкератоза фолликулов обычно снижается или исчезает полностью. Это связано со снижением салообразования и снижением скорости деления клеток эпидермиса.
Лентикулярный и диссеминированный гиперкератоз
Причины этих гиперкератозов не изучены, в основе патогенеза лежит нарушение процессов образования кератина неясного происхождения, связанных с изменениями генома человека. Эти виды гиперкератозов диагностируются в основном у мужчин старшего возраста, но нередко симптомы начинают проявляться в юности.
Заболевание протекает хронически, без тенденций к регрессу, после инсоляции отмечаются обострения. В местах фолликулов появляются роговые папулы размером от 1 до 5 мм красновато-коричневого или желто-оранжевого цвета. Поражается тыльная поверхность стоп, голени и бедра, реже поражаются фолликулы рук, туловища и ушных раковин. В единичных случаях лентикулярный гиперкератоз диагностируют на слизистой оболочке рта. При удалении роговой пробки обнажается слегка влажное углубление с точечным кровотечением в центре. Папулы носят рассеянный характер, не склонны к слиянию, болезненных ощущений не вызывают. Незначительная часть пациентов отмечает небольшой зуд на пораженных лентикулярным гиперкератозом участках.
При диссеминированном гиперкератозе на коже появляются полиморфные элементы, напоминающие короткие и толстые волосы, которые располагаются изолированно без тенденции к слиянию на коже туловища и конечностей. Иногда имеются скопления группами в виде кисточки из 3-6 пораженных фолликулов. Для дифференциации диссеминированного и лентикулярного гиперкератозов от папиллом, ихтиоза и бородавок прибегают к гистологическому исследованию.
Лечение заключается в применении мазей, содержащих глюкокортикостероиды и ароматические ретиноиды. Опасности для жизни гиперкератозы не несут, однако являются косметическим дефектом. Химические пилинги, проводимые дерматокосметологами и процедуры, направленные на увлажнение и смягчение кожи при регулярном применении способны решить проблему. Следует помнить, что механическое воздействие, применение скрабов и пемзы являются крайне нежелательными, так как ведут к обострениям и к присоединению вторичных пиодермий.
Гиперкератоз стоп

Подошвенный гиперкератоз чаще всего является косметическим дефектом, хотя состояние кожи стопы часто свидетельствует о состоянии организма в целом. Поскольку гиперкератоз стопы может достигать нескольких сантиметров, то сухая кожа из-за давления тела склонна к образованию болезненных и кровоточащих трещин, что ведет к болям при ходьбе и к инфицированию.
Около 40% женщин и 20% мужчин после двадцати лет отмечают у себя клинические проявления подошвенного гиперкератоза, который помимо утолщения кожи клинически проявляется трещинами, болью и жжением при ходьбе и чувством скованности стоп.
Основными причинами гиперкератоза стоп является тесная и неудобная обувь, нерегулярный уход за ногами, наследственные и приобретенные патологии стопы, избыточная масса тела и заболевания внутренних органов при которых нарушается образование кератина.
Если подошвенный гиперкератоз и появление омозолелостей наблюдается по всей поверхности пяток, то наиболее вероятной причиной является грибковое заболевание стоп или же эндокринные нарушения. Гиперкератоз по наружному краю пятки свидетельствует о развороте пятки вовнутрь вовремя ходьбы. И, чем отчетливее клинические проявления, тем больше изменен двигательный стереотип; основной причиной является врожденная или приобретенная косолапость и травмы двигательного аппарата.
Гиперкератоз внутреннего края стопы появляется при неправильном положении пятки, слабых связках голеностопного сустава и мышц голени. Избыточная масса тела, плоскостопие и высокие нагрузки на голеностопный сустав, как правило, являются основными причинами появления подошвенного гиперкератоза этой зоны. У пациентов с подобными проблемами быстро изнашивается внутренняя часть каблука, и обувь приходит в негодность. При гиперкератозе заднего края пятки достаточно изменить обувь на более удобную, чтобы состояние кожи стопы нормализовалось, так как обувь, при ношении которой единственной точкой опоры является пятка или основание пальцев является непригодной для постоянного ношения. Продольное плоскостопие ведет к огрубению средней части стопы.

Лечение подошвенного гиперкератоза проводится в кабинете врача-подолога. Это является симптоматической терапией, а потому необходимо устранить основную причину гиперкератоза стопы. Если это связано только с неудобной обувью, то необходимо выбирать для ежедневного ношения обувь, при которой нагрузка на стопу распределяется равномерно. Если имеются ортопедические заболевания, то их коррекцией должен заниматься врач-ортопед. Так же необходимо лечение или коррекция эндокринных нарушения, противогрибковая терапия, в том случае если причиной гиперкератоза является микотические поражения стоп.
При появлении трещин используют аппликации с синтомициновой мазью и смазывание пораженных участков раствором ретинола. После заживления трещин необходимо удалить избыток кожных масс. Лечение в домашних условиях несколько длительное и требует терпения. Применяются солевые ножные ванночки с прохладной водой, пемза и механическая шлифовка. Увлажнение кожи стоп и применение кератолитических мазей так же входят в схему лечения.
При устранении симптомов гиперкератоза в условиях кабинета подолога применяются более агрессивные размягчители, что позволяет за несколько процедур полностью избавиться от проявлений подошвенного гиперкератоза. Однако без должного ухода и профилактических процедур гиперкератоз стоп может вернуться вновь. Следует помнить, что с возрастом огрубение кожи стоп проявляется более отчетливо, а профилактикой гиперкератоза стоп является должный уход за ногами и ношение удобной обуви. Коррекция избыточной массы тела и профилактика грибковых заболеваний тоже помогают сохранить красоту и здоровье ног.
При сквамозных проявлениях микоза назначают наружно на кожу стоп и кистей (на всю поверхность ладони или подошвы, включая ногти) до разрешения клинических проявлений:
- Йод-салициловый спирт (смесь 5% спиртового раствора йода и 2% салицилового спирта в равных частях) 1 раз в день или,
- Через день, в сочетании противогрибковыми средствами (кетоконазол крем или мазь, или тербинафин крем (спрей), или эконазол крем и др.).
Показания для системной противогрибковой терапии
- Поражение более одной трети (по площади) одной ногтевой пластинки;
- Вовлечение в процесс более 2-х ногтевых пластинок;
- Отсутствие эффекта от местной терапии;
- Сопутствующее поражение волос.
Лечение противопоказано в период беременности и лактации, а также при гепатитах с декомпенсацией функции печени!
Для системной терапии используются две основных группы препаратов: аллиламины (тербинафин) и азолы (итраконазол).
В процессе лечения один раз в месяц проводят мониторинг функции печени (АЛТ, АСТ, билирубин и его фракции).
Наряду с системной противогрибковой терапией иногда практикуется удаление ногтевых пластинок (для повышения эффективности лечения). Однако эта процедура требует госпитализации, а в процессе операции нередко травмируется матрикс ногтя, что может приводить впоследствии к ониходистрофиям. При всех методах терапии микоза стоп (кистей) и микоза ногтей обязательно проводится дезинфекция обуви (перчаток) 1 раз в месяц (можно чаще) до отрастания здоровых ногтей с использованием в качестве дезинфектантов:
Критерии эффективности лечения
Клиническое и микологическое излечение оценивается по разрешению высыпаний на коже, отрастанию здоровых ногтей и отрицательным результатам микроскопического исследования на грибы.
Показания для госпитализации
Длительное неэффективное амбулаторное лечение.
Наиболее частые ошибки в лечении
Назначение антимикотиков системного действия при микозе ногтей без лабораторного подтверждения диагноза, необоснованно не назначается антимикотик системного действия, недостаточный по продолжительности курс лечения антимикотиком системного действия.
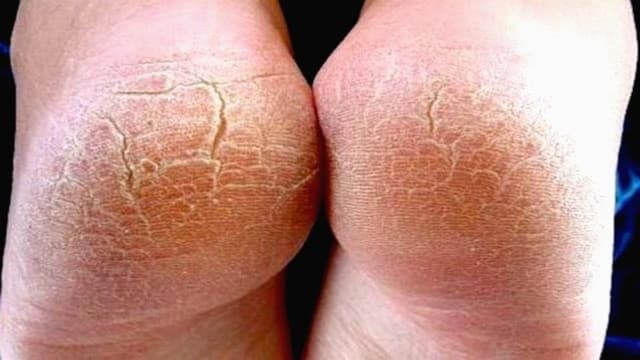
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.
Читайте также:

