Спринцевание марганцовкой при трихомониазе
Обновлено: 23.04.2024
Вагинальное спринцевание – процедура, так или иначе знакомая всем женщинам. Она применяется в качестве самостоятельного метода лечения ряда заболеваний и в составе комплексной терапии, а также используется при подготовке к различным гинекологическим манипуляциям, родам и др. Но важно знать, что от выбора раствора для проведения этой процедуры, алгоритма спринцевания, продолжительности курса лечения и других обстоятельств зависит то, окажется ли спринцевание полезным для здоровья или навредит ему. Поэтому перед процедурой необходимо проконсультироваться со своим врачом, чтобы точно знать, как делать спринцевание влагалища.
Основные правила спринцевания в домашних условиях
Основные правила, помогающие провести процедуру правильно и без риска для здоровья, несложны – их соблюдение не требует от женщины специальных знаний или навыков. Но важно учитывать все требования к правильному влагалищному спринцеванию. Только так можно быть уверенной, что процедура пойдет на пользу.
Температура раствора. В большинстве случаев температура раствора для спринцевания при выделениях и других неприятных ощущениях в интимной зоне не должна превышать температуру тела. Для ее измерения лучше использовать термометр для воды, предварительно обработанный антисептиком.
Длительность процедуры. Продолжительность женского спринцевания не должна превышать 15 минут. Этого времени достаточно для того, чтобы поверхность слизистой оболочки была полностью обработана раствором, но при этом не произошло вымывания полезной микрофлоры.
Длительность курса. Как долго должен продолжаться курс процедур, решает лечащий врач. Это зависит от состояния здоровья женщины и особенностей применения препарата для спринцеваний.
Уровень давления. Раствор должен поступать на слизистую оболочку интимной зоны, не оказывая на нее давления. В противном случае, если струя раствора очень сильная, она может преодолеть барьер в виде слизистой пробки в шейке матки и стать причиной нежелательных последствий.
Специальные приспособления. Для проведения спринцеваний может использоваться кружка Эсмарха. Она представляет собой баллон с выходящей из него гибкой трубкой. Регулировать напор струи достаточно легко: для этого следует поднять или опустить баллон. Также популярным средством для спринцеваний является специальная резиновая груша с наконечником.
Поза во время введения. Наиболее удобная для женщины поза, при которой можно сделать спринцевание, – лежа в ванне с ногами, закинутыми на ее бортики. Это напоминает положение, которое женщина занимает в кресле гинеколога. Также спринцевание можно проводить, сидя на унитазе или на корточках над тазиком. Но если предстоит продолжительная процедура, в такой позе можно быстро устать, что делает спринцевание дискомфортным.
Особенности приготовления растворов. Раствор для спринцевания в домашних условиях следует готовить непосредственно перед процедурой и в точном соответствии с инструкцией к препарату.
Особенности спринцеваний во время месячных
Лучше отказаться от спринцеваний во время критических дней (если это не назначено врачом). В данный период шейка матки приоткрыта – это позволяет менструальным выделениям свободно выходить наружу. Но это же обстоятельство повышает риск инфицирования: болезнетворные микроорганизмы, которые вымываются раствором для спринцевания, могут проникнуть в матку и стать причиной развития ее заболеваний.
Спринцевание отварами и настоями лекарственных трав
Спринцевания как средство от нежелательной беременности
Спринцевания, популярные в качестве средства контрацепции (раствором уксуса, лимонной кислоты, соды, минеральной водой и пр.), неэффективны. Кроме того, подобная процедура вполне может навредить здоровью женщины. Щелочные или кислые растворы, применяемые без медицинских показаний, нарушают кислотно-щелочной баланс слизистой интимной зоны, что подавляет активность полезных бактерий, которые сдерживают рост патогенной микрофлоры.
Раствор и порошок для приготовления раствора Тантум® Роза
Препарат Тантум® Роза, представленный в виде раствора и порошка для приготовления раствора, – это средство, которое:
Стрессовые ситуации, обострение хронических заболеваний, игнорирование правил личной гигиены, частая смена партнёров, нарушение обменных и иммунных процессов, гормональный дисбаланс, микротравмы, химические и термические ожоги — всё это может спровоцировать развитие гинекологических заболеваний различной этиологии и симптоматики.
Необходимо внимательно относиться к своему организму, при возникновении проблем следует немедленно обращаться к специалисту, не занимаясь самолечением.
Воспаления влагалища, его слизистых оболочек и наружных/внешних половых органов одна из наиболее частых причин обращения к врачу-гинекологу.
По статистике, с этими заболеваниями сталкивается 60-65% [1] женского населения самого разного возраста.
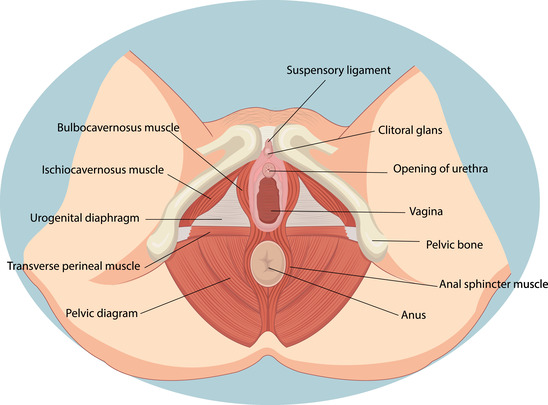
ОБЛАСТЬ ВОСПАЛЕНИЯ
Воспаления в интимной области могут охватывать наружные половые органы (вульва) и влагалище женщины как по отдельности, так и одновременно.
Какая область половых органов поражается зависит от типа заболевания, вида инфекции, здоровья, возраста и особенностей организма женщины.
РАЗНОВИДНОСТИ ВОСПАЛЕНИЙ:
О них и пойдет разговор в нашей статье. Читая информацию, не спешите ставить себе диагноз самостоятельно. Помните! Пока вас не осмотрел врач и не проведено обследование, вы не можете установить верный диагноз и назначить лечение, поэтому при появлении симптомов заболевания обратитесь к врачу.
Прочитав текст до конца, вы узнаете: как избежать заболевания, какие меры профилактики применять, как продиагностировать и как помочь организму быстрее выздороветь.
Диагностика проводится при помощи микроскопического исследования кожного покрова, с получением культуры дрожжеподобных грибков Candida.
СИМПТОМЫ И ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ВОСПАЛИТЕЛЬНЫХ ГИНЕКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ
выделения разного характера, неприятный запах. Их характер может существенно отличаться, зависит от заболевания и вида инфекции.
Они зависят от того, подвержена воспалению только вульва или задействованы ткани слизистой оболочки влагалища.
Несоблюдение правил гигиены (недостаточный или чрезмерный уход за половыми органами (частое, бесконтрольное спринцевание половых органов и влагалища), ношение синтетического белья, редкая смена прокладок и тампонов)
Травмы: аборт, жесткий половой акт, мастурбация, тесное белье, термические ожоги (горячая ванна), химические – спринцевание раствором марганцовки и другими агрессивными растворами;
Несвоевременное обращение к врачу, самолечение и игнорирование первых признаков заболевания (может привести к острой или хронической форме болезни и другим осложнениям).
Заболевание может развиться на фоне существующих предрасположенностей организма или в результате каких-либо изменений в его работе, а именно:
Заболевания, сопровождающиеся длительным течением, в том числе хронические: сахарный диабет, нарушение работы эндокринной системы, аллергия, онкология, авитаминоз, заболевания мочеполовой системы, болезни кожи (псориаз), лейкемия, заболевания желудочно-кишечного тракта, глисты, СПИД;
Лишний вес тела (ожирение), что приводит к увеличенному потоотделению и появлению кожных опрелостей в интимных местах;
Период менопаузы с 45 до 65 лет. Может развиваться на фоне гормональной недостаточности гормона эстрогена и атрофии поверхностного слоя влагалища;
Период беременности. Спровоцировать заболевание могут гормональные изменения, снижение общего иммунитета.
Важно!
Один из важных факторов женского здоровья – состояние естественной бактериальной защиты её организма. Эта защита представляет собой сообщество полезных лактобактерий и условно-патогенной микрофлоры.
Микрофлора женских половых органов на 95-98% [6,7] состоит из полезных лактобактерий (бактерий семейства Lactobacillaceae, второе название — палочками Дедерлейна), их основная задача обеспечивать кислую среду во влагалище. Остальные 5-2% это условно-патогенные организмы, называемые условно-патогенная микрофлора.
Условно-патогенная микрофлора находится в организме в подавленном состоянии, стимулирует иммунитет и активизируется только при ослаблении иммунной системы, вызванной разнообразными факторами, в том числе перечисленными выше.
Большое количество лактобактерий в организме женщины свидетельствует о её здоровье; в случае сокращения этого количества и вытеснения полезных бактерий вредоносными микроорганизмами, у женщины будут возникать жалобы и проблемы, в том числе нарушение микрофлоры половых органов.
Важную роль в механизме возникновения патологических воспалительных процессов в половых органах женщины играет изменение микрофлоры половых органов в ответ на различные неблагоприятные воздействия.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ВОСПАЛЕНИЙ
Важно!
При возникновении любых из вышеперечисленных симптомов обратитесь к врачу.
- мазок из влагалища с анализом на микрофлору и бактерии;
- забор материала на бактериальный посев,
- анализ по методу ПЦР, на присутствие венерических заболеваний;
- анализ крови и мочи;
- другие анализы - при необходимости, врач может назначить посев на гонококк и кольпоскопию, забор материала на гистологию, УЗИ.
- Назначается диета, подбираются витаминно-минеральные комплексы повышающие иммунитет.
- Если заболевание протекает в острой форме, женщине рекомендуется постельный режим.
- Весь период лечения обязателен половой покой (отсутствие интимной близости).
- Выписываются безрецептурные препараты для местного лечения (снижение очага воспаления в половых органах).
- смотрит результаты анализа на чувствительность к антибиотикам, какие бактерии или вирусы провоцируют заболевание в большей или меньшей степени;
- назначает программу лечения, состоящую из рецептурных и безрецептурных препаратов местного действия и орального применения. Подбор лекарственных средств, их концентрацию, длительность лечения врач определяет исходя из данных анализов и осмотра.
- выраженности клинических проявлений;
- возрастных особенностей;
- длительности течения заболевания наличия сопутствующих заболеваний и состояния иммунитета;
- метода контрацепции;
- наличия/отсутствия беременности или самой возможности того, что пациентка может быть беременной.
ПРОФИЛАКТИКА ЗАБОЛЕВАНИЙ ВУЛЬВЫ И ВЛАГАЛИЩА
Для большинства заболеваний интимной зоны характерны ярко выраженные болезненные симптомы, лечение которых предполагает обязательную консультацию у врача-гинеколога. В целях предупреждения воспалений специалисты рекомендуют:
укреплять иммунитет. Фактором, укрепляющим иммунитет женщины, также будут систематические занятия спортом.

Важно!
Меры профилактики, принятые своевременно, способны предотвратить развитие заболеваний ещё на самой ранней стадии их развития.
Правила гигиены половой жизни:
Правила личной гигиены:
Ежедневно утром и вечером омывать половые органы, менять нижнее белье каждый день, не использовать ежедневные синтетические прокладки без необходимости, тампоны, во время месячных менять прокладки каждый 3-4 часа.
Не заниматься чрезмерной гигиеной. Вредно часто и бесконтрольно спринцевать (промывать) влагалище, особенно агрессивными растворами, что может привести к вымыванию хороших бактерий и размножению инфекции.
Спринцевание также может быть эффективной мерой профилактики и лечения воспалений вульвы и влагалища. Однако его необходимо применять как способ доставки лекарственного средства именно в период профилактики либо лечения заболевания, но не следует использовать его бесконтрольно и часто, если в этом нет необходимости. При спринцевании имеет значение степень орошения – равномерное, мягкое орошение (мягкий душ), чтобы избежать травмирования слизистой. Также должны применяться лекарственные препараты, которые показаны, не стоит использовать агрессивные средства, чтобы не навредить лактобактериям и микрофлоре влагалища.
Важно!
Если Вы выявили у себя симптомы заболевания, то для подбора лечения необходимо обратиться к врачу-гинекологу, который предварительно проведет диагностику заболевания! Самостоятельный выбор рецептурных лекарств может принести вред организму.
При этом, существует ряд безрецептурных препаратов с широким спектром действия на грибы и бактерии, используя которые женщина получает возможность быстро облегчать болезненные симптомы и почувствовать себя хорошо.
В таких случаях удобно подобрать наиболее действенное и безопасное для здоровья средство. К ним относится Тантум Роза, который является безрецептурным, быстродейственным средством.

Тантум Роза - лекарственный препарат, разработанный на основе бензидамина (нестероидное противовоспалительное средство) с обезболивающим, антибактериальным, противогрибковым и антимикробным действием [4] .
Показания к применению: бактериальный вагиноз, вульвовагинит, цервиковагинит, профилактика послеродовых осложнений, а также послеоперационных инфекционных осложнений. Применяется интравагинально; дозировка устанавливается специалистом.
КАК РАБОТАЕТ ТАНТУМ РОЗА?
Благодаря действию активного вещества бензидамина подавляет болезнетворные бактериальные и грибковые микроорганизмы. Бензидамин действует на причину воспаления, уменьшает патологические выделения [9] .
Действует избирательно, подавляя только заражённую микрофлору влагалища - болезнетворные микробы и бактерии, сохраняя жизнь полезным лактобактериям.
Применение препарата Татнум Роза при комплексном лечении заболеваний снижает риск повторных заболеваний.
В состав Тантум Розы также входит масло розы, дополняющее терапевтические эффекты препарата приятной свежестью и ароматом розы.
Показания к применению
Тантум Роза помогает при вульвитах, кольпитах, любых видах вульвовагинитов, неспецифическом бактерильном вагинозе. В зависимости от вида возбудителя используются разные курсы лечения препаратом Тантум Роза.
Препарат Тантум Роза может применяться без возрастных ограничений, а также на любом сроке беременности и грудном вскармливании [5] , что расширяет сферу его применения.
Технология проведения процедуры
Процедуру желательно проводить лежа, чтобы препарат дольше находился во влагалище (несколько минут). Процедуру можно проводить либо в ванне, либо с использованием впитывающей салфетки, либо в душе.
Важно использовать весь объем разового спринцевания, чтобы препарат успел проникнуть и в слизистую и в подслизистый слой.
Рекомендуемые дозы и курс лечения [5]
- При бактериальном вагинозе: 1-2 раза/сутки в течение 7-10 дней.
- При специфических вульвовагинитах (в составе комплексной терапии): 2 раза/сутки 3-5 дней.
- При неспецифических вульвовагинитах и цервиковагинитах любой этиологии, включая вторично развившиеся на фоне химиотерапии и радиотерапии: 2 раза/сутки не менее 10 дней.
- При профилактике родовых и постоперационных осложнений дозировка устанавливается специалистом.
Важно не прекращать применения препарата Тантум Роза, почувствовав облегчение, и провести соответствующий полный курс лечения.
Широкие возможности применения Тантум Розы при любом виде воспаления вульвы и влагалища делают его препаратом первой помощи при интимном дискомфорте в женской аптечке.
ЛИТЕРАТУРА
[1] Прилепская В.Н., Абакарова П.Р., Мухамбеталиева Д.Д. Вульвовагинальные инфекции и женское здоровье // Эффективная фармакотерапия. 2020. Т. 16. № 7. С. 40–46.
[3] Памела, Патрик Новотны Женщинам о половых инфекциях / Памела Патрик Новотны. - Москва: Крон-Пресс, 1995.
[4] Czajka, R. et al. Assessment of the efficacy of benzydamine (Tantum Rosa) in form of vaginal lavage in the treatment of perineal complaints in the early puerperium. Pol J. Gun Invest 2001; 4(2): 99-105.
[5] Согласно инструкции по медицинскому применению препарата Тантум Роза. Рег. Номер: П N014275/01-2002, П N014275/02.
[6] Кузнецова И.В. Вопросы диагностики и лечения инфекционных заболеваний влагалища. // Эффективная фармакотерапия. 2016. № 14. С. 12–21.
[7] Слукин П.В., Фурсова Н.К., Брико Н.И. Антибактериальная активность бензидамина гидрохлорида против клинических изолятов бактерий, выделенных от людей в России и Испании. Эпидемиология и вакцинопрофилактика. 2018 №6.
[9] Magliano E. et al. The role of benzydamine in the topical treatment of the so called non specific vaginitis. Int J Tiss React 1987; XI(2): 151-156.
[10] Kosian K et al. Therapeutische Aspekte vaginaler und zervikaler Infektionen bei adjuvanter Benzydaminapplikation. Der Frauen arzt 221/1992.
[11] Инфекционно-воспалительные заболевания женских половых органов: общие и частные вопросы инфекционного процесса: учебное пособие / С. В. Рищук, Е. И. Кахиани, Н. А. Татарова, В. Е. Мирский, Т. А. Дудниченко, С. Е. Мельникова. — СПб.: Изд-во СЗГМУ им. И. И. Мечникова, 2016. — 84 с


Вагинальные препараты Тантум® Роза помогут снять дискомфорт в интимной зоне у женщин. Показания к применению: воспаление, зуд и жжение, сухость в интимной зоне. Более подробную информацию о готовом растворе для спринцевания и порошке читайте в инструкциях по применению.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
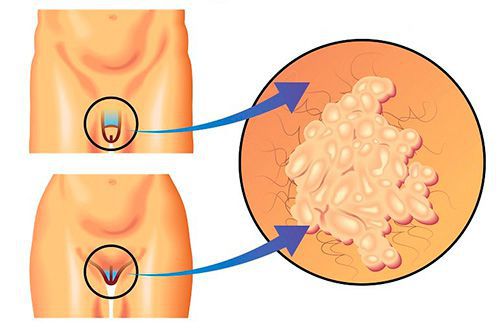
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
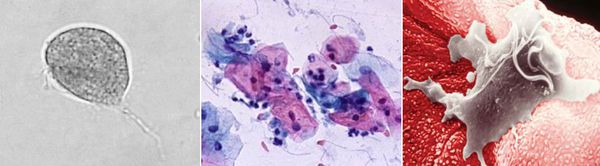
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
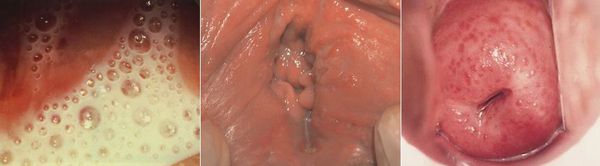
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
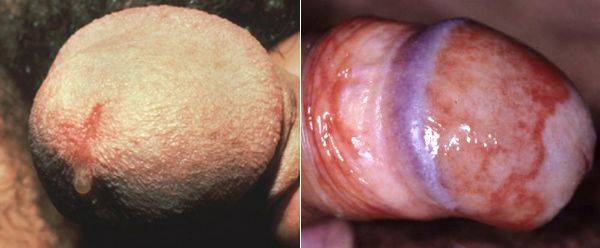
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
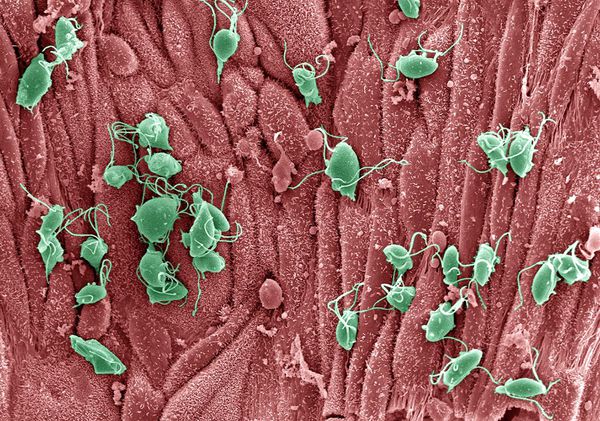
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
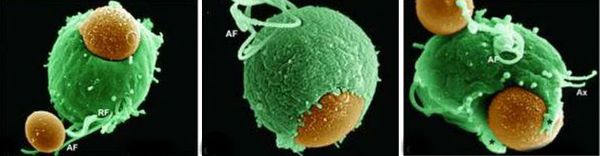
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
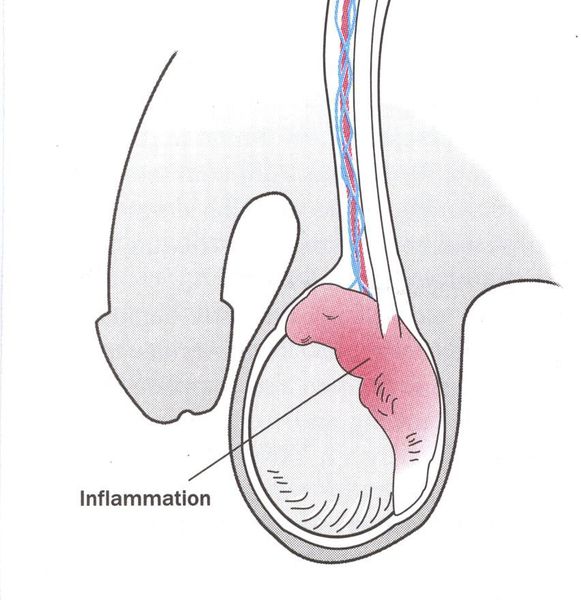
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
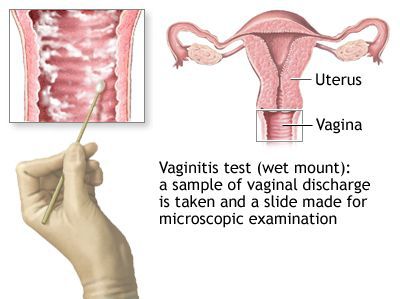
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
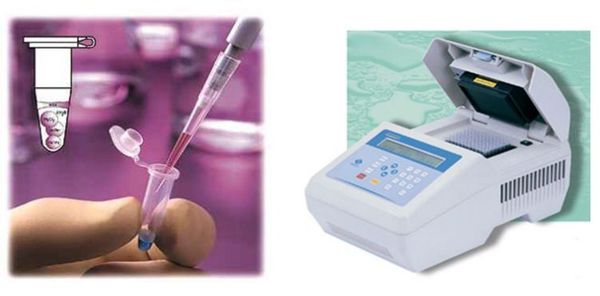
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Лечение хронического трихомониаза — одно из основных направлений работы нашей клиники. Пациентов с такой патологией очень много. Связано это с частым неправильным лечением свежего острого трихомониаза или вообще не выявлением его на фоне гнойного гонорейного уретрита у мужчин или вагинита у женщин, либо при хламидиозе.
Для начала перечислим ошибки, приводящие к заболеванию хронический трихомониаз, и если бы их не было, этого диагноза можно было бы избежать:
- Неполная диагностика ЗППП, ограниченная лишь микроскопией окрашенного мазка из уретры и влагалища. А нужно еще смотреть свежий нативный мазок, теплую мочу и проводить ПЦР анализ на ИППП, где вероятность выявления трихомонад выше.
- Неиспользование комбинированной провокации перед забором анализов на половые инфекции при хронических урогенитальных заболеваниях. То есть стандартный подход — пациент пришел, сдал сразу анализ, ничего не нашли, и пациент ушел дальше жить со своим не выявленным хроническим трихомониазом. А сделали бы сначала провокацию, нашли бы трихомонаду.
- Назначение таблетированных форм противотрихомонадных препаратов в малых дозировках при лечении острого трихомониаза. Внутривенное капельное введение этих лекарств себя зарекомендовало гораздо лучше.
Лечение хронического трихомониаза у мужчин и женщин в нашей клинике проводится в 2–3 этапа и зависит от уровня поражения мочеполового тракта. Заболевание у мужчин в виде уретрита лечится, естественно, быстрее и проще, чем в виде хронического простатита или везикулита.
Длительность лечения хронического трихомониаза составляет в основном от 14 до 28 дней.
Хронический трихомониаз у женщин, протекающий с вовлечением маточных труб и угрозой развития бесплодия, требует и более долгого и основательного подхода.
Что происходит после данного комплексного лечения трихомонадной инфекции:
- Полная элиминация возбудителя из организма
- Восстановление нормальной микрофлоры
- Подтвержденное лабораторно купирование воспалительного процесса
- Отсутствие зуда в половых путях
- Устранение патологических выделений из уретры и влагалища
- Купирование болевого синдрома, дискомфорта в промежности, тазу, паховой области, внизу живота
- Нормализация мочеиспускания
- Восстановление половой функции и нормального ритма половой жизни
По сути то, что беспокоило пациента многие годы уходит вместе с возбудителем этого венерического заболевания.
Можно ли вылечить хронический трихомониаз в домашних условиях?
Практически нереально. Необходим комплексный подход с применением ряда врачебных процедур и инъекционных препаратов. Обычный прием таблеток трихопола или метронидазола очень часто приводит лишь к уменьшению выраженности клинических проявлений, а не излечению. Плюс, невылеченные трихомонады приобретают устойчивость к лекарствам и еще хуже поддаются новому курсу терапии.
Хронический трихомониаз симптомы у мужчин и женщин
Проявления этого венерического заболевания зависят от уровня поражения половой системы, состояния иммунитета и количества активных трихомонад.

Хронический трихомониаз протекает в двух фазах: ремиссия — когда жалоб пациент практически не предъявляет, и обострение — когда появляются симптомы, характерные для острого воспалительного процесса, но выраженные менее интенсивно.
У мужчин болезнь протекает в виде хронического трихомонадного уретрита, простатита, везикулита или эпидидимита, реже цистита. У лиц, практикующих гомосексуальные контакты, может возникнуть проктит — воспаление прямой кишки.
Основной жалобой является зуд в мочеиспускательном канале, резь при отделении мочи, слизистые или выделения, часто пенистые, с пузырьками.
При осмотре губки уретры отечные, красные, слипшиеся. Может быть воспаление крайней плоти с отеком, трещинами, налетом.
Если трихомонада проникла в предстательную железу, семенные пузырьки, то возникает дискомфорт, тянущие боли в промежности, надлобковой области, в паху. Могут появиться частые позывы к мочеиспусканию. Мужчину начинает беспокоить преждевременная эякуляция, нарушение эрекции, определяется примесь крови в сперме.
Трихомонадное поражение придатка яичка сопровождается увеличением объема мошонки, болезненностью ее пальпации. Данная ситуация может привести к мужскому бесплодию.
Для диагностики применяется:
- микроскопия, ПЦР анализ, посев на трихомонаду мазка из уретры, секрета простаты и семенных пузырьков, спермы, мочи,
- определение антител к ней в крови.
- при необходимости этими же методами исследуется соскоб из анального канала.
Инновационным методом взятия секрета семенных пузырьков для исследования на трихомониаз является их массаж ректальным ультразвуковым датчиком под визуальным контролем врача УЗД. Метод активно внедрен в наших клиниках и позволил в разы повысить выявляемость этого заболевания у мужчин.
У женщин трихомоноз поражает влагалище, цервикальный канал, уретру, матку и ее придатки, мочевой пузырь.
Опять же при обострении беспокоит сильный зуд, жжение во влагалище, на половых губах, в прямой кишке. Определяются пенистые выделения с неприятным запахом. Кожа и слизистая оболочка гениталий гиперемированная, отечная, иногда атрофированная, с трещинами.
Если инфекция проникла в матку, маточные трубы, женщину беспокоят боли внизу живота, болезненная менструация.
При поражении мочевого пузыря возникает резь при мочеиспускании, учащение позывов, кровь и слизь в моче.
Для установления диагноза врач венеролог берет из влагалища, цервикального канала, уретры, прямой кишки. Также исследуется моча.
Определяют трихомонаду теми же методами, что и мужчин: нативный и окрашенный мазок под микроскопом, ПЦР, посев.
Также проводится обследование все остальные виды ЗППП и посев на микрофлору. Из инструментальных методов применяется УЗИ диагностика трихомонадного простатита, везикулита, эпидидимита, аднексита.
Обнаружить эту инфекцию при хроническом процессе бывает очень сложно. Уже пролеченные трихомонады переходят в атипичные формы и цисты, которые могут не выявляться при рутинной диагностике. Поэтому лучше всего проходить обследование на трихомониаз в специализированных клиниках, а не в сетевых лабораториях.
Перед забором анализов обязательно делать провокацию и смотреть мазок и мочу сразу же после забора материала, что однозначно делается в клинике при подозрении на трихомонадную инфекцию. Стоимость этой услуги 900 руб.
Лечение хронического трихомониаза проводится амбулаторно в клинике, пациенты приходят 1 раз в день на процедуры, которые длятся от 15 до 40 минут:
Опыт терапии трихомоноза показал, что даже острую, свежую форму вылечить одними лишь таблетками с первого раза не всегда получается, а хронический процесс так и вообще практически не поддается такому лечению.
Но есть некоторые моменты, которые дают надежду пациентам, страдающим этой патологией. Дело в том, что резистентность трихомонад после неуспешного лечения очень часто является дозозависимой. То есть при повторном курсе можно использовать те же препараты, но в более высоких дозах, внутривенно капельно и на фоне иммуностимулирующей и местной терапии.
Для создания высоких концентраций метронидазола в очаге поражения (уретре, простате, мочевом пузыре, матке), которых нельзя добиться приемом таблеток и даже инъекций, проводится введение противотрихомонадного препарата при помощи электрофореза через прямую кишку.
- Иммуностимуляция для перевода вялотекущего процесса в активный. Применяется пирогеналотерапия и другие модуляторы по специальным схемам. Доза подбирается постепенно и дома ни в коем случае заниматься этим нельзя. Также практикуются введения в уретру колларгола и нитрата серебра в небольших концентрациях.
- Противотрихомонадные препараты вводятся внутривенно капельно. Одновременно назначаются таблетки для обеспечения поддерживающей дозы в течение суток.
- Местно назначаются препараты серебра в виде инстилляций в уретру у мужчин и ванночек у женщин. При поражении прямой кишки растворы вводятся ректально.
- Физиотерапевтическое лечение назначается в зависимости от пораженных органов. Применяется вибромассаж простаты, терапия на придатки яичников, матку, во влагалище, на простату и яички.
- Ферментные препараты типа лонгидазы, химотрипсина, лидазы назначаются для улучшения проникновения имидазолов в слизистые оболочки и уменьшения образования рубцовой ткани.
- Дополнительное лечение подразумевает простатические, противовоспалительные лекарства в таблетках, свечах и инъекциях.
Схема лечения хронического трихомониаза у мужчин
Длительность терапии зависит от уровня поражения мочеполовой системы и составляет от 20 до 30 дней в среднем.
При наличии обострения лечебные мероприятия начинаются сразу с применения противотрихомонадных препаратов. Если процесс вялотекущий или имеется скрытая форма, то первый этап — это провокация, то есть меры, направленные на обострение заболевания, что делает половую инфекцию более доступной для специфической терапии.
| Этап | Препараты | Процедуры |
|---|---|---|
| 1. Провокация 3–5 дней | — иммуностимуляторы (пирогенал, продигиозан) по схеме | — терапия ректально и на низ живота — инстилляции в уретру |
| 2. Основной этап лечения 14–20 дней | — продолжение иммуностимуляции — имидазолы внутривенно капельно 1–3 раза в день с индивидуальным подбором дозы и контролем переносимости (в том числе по анализу крови) — антибиотики при наличии сопутствующей микрофлоры — ферментные (лонгидаза, химотрипсин, лидаза) — простатотропные в/м — биогенные стимуляторы (экстракт алоэ, стекловидное тело) | — электрофорез на микроамперах ректально с метронидазолом, димексидом и лидазой — инстилляции в уретру, мочевой пузырь препаратов серебра, метрогила — терапия на простату, уретру — массаж простаты и семенных пузырьков пальцевой- массаж семенных пузырьков ультразвуковым ректальным датчиком при везикулите |
| 3. Заключительный этап лечения | — иммуномодуляторы внутривенно (полиоксидоний, циклоферон), внутримышечно (тималин) — таблетированные противотрихомонадные препараты в максимальных терапевтических дозах: орнидазол, атрикан, нитрофураны, макмирор | — инстилляции — терапия — массаж простаты |
| 4. Провокация перед контролем | — пирогенал через 2 недели после окончания терапии | — инстилляция |
| 5. Контрольные анализы | — мазок — секрет простаты — секрет семенных пузырьков — моча |
Схема лечения хронического трихомониаза у женщин
Этапы терапии те же самые. Единственное, добавляется этап восстановления микрофлору влагалища, который необходим для профилактики развития хронического кандидоза — молочницы, и бактериального вагиноза.
Процедуры основного этапа лечения:
- Ванночки с хлоргексидином, мирамистином, метрогилом, которые завершаются аппликацией или тампоном с гелем метронидазола, таблетками макмирор комплекс.
- Инстилляции в уретру и мочевой пузырь метрогила и колларгола.
- терапия на область матки, маточных труб, вагинально.
- Электрофорез вагинальный, накожный с метрогилом, лидазой и димексидом.
Процедуры для восстановительного этапа лечения трихомониаза:
- Ванночки с лактобактерином.
- Влагалищные обработки с озонированным раствором хлорида натрия.
- Общая озонотерапия.
Результаты лечения хронического трихомониаза гораздо хуже, чем при других ЗППП. Это связано с тем, что практически имеется только одна группа лекарственных препаратов, действующая на трихомонаду. Соответственно, при неудачном первоначальном лечении по поводу острого трихомониаза может выработаться устойчивость к лекарствам и лечить хронический процесс становится нечем. Приходится выходить из положения при помощи описанного выше комплексного лечения и повышением дозы. Имеются данные об альтернативных методах лечения, но имеющих сильные побочные эффекты.
Как вылечить хронический трихомониаз
Однозначно заниматься этим нужно под контролем опытного врача венеролога.
Многие пациенты, прочитав массу источников о случаях избавления от трихомонадной инфекции (инвазии), пробуют одну схему за другой, загоняя болезнь все глубже и глубже. Причина тому — невыдерживание последовательности и курсовой дозы применяемых препаратов и игнорирование местного и физиотерапевтического лечения. А именно они позволяют достичь максимальных концентраций действующих веществ непосредственно в очаге поражения, что и является губительным для возбудителя болезни.
Когда воспаление существует долго, в тканях половой системы образуются инфильтраты, микрокисты (особенно в простате, шейке матки), в которых содержатся трихомонады. В эти кисты не проникнет ни один препарат. Это еще является одной из причин длительного течения хронического трихомоноза.
Во время проведения местного лечения врач венеролог дренирует эти псевдокисты, вскрывает образовавшиеся гнойники, убирает инфильтраты, что делает возбудителя доступным для лечения противотрихомонадными средствами.
Стоимость лечения хронического трихомониаза составляет от 10000 руб. за курс. При поражении простаты и маточных труб может увеличиваться.
Эффективность метода в разных случаях составляет от 70 до 90%. При хроническом трихомонадном простатите мужчины нуждаются в периодических курсах терапии, так как он протекает с частыми обострениями и образованием камней в предстательной железе.
Главный врач клиники "Частная практика" уролог-дерматовенеролог, врач высшей категории Волохов Евгений Александрович рассказывает о лечении хронического трихомониаза.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники "Частная Практика"
Читайте также:


