Сроки изоляции больного при дизентерии
Обновлено: 05.05.2024
Дизентерия - инфекционная болезнь, характеризующаяся учащением стула, примесью слизи и крови в кале, схваткообразными болями в животе, повышением температуры тела и симптомами общей интоксикации. Частота стула может быть от 3-5 до 15-20 раз в сутки и более. Для дизентерии характерны усиление болей в животе перед актом дефекации, появление болезненных и ложных позывов "на низ" (на дефекацию) - тенезмов.
Что является возбудителем заболевания?
Возбудителями дизентерии являются бактерии рода шигелл.
Кто является источником инфекции?
Болеют дизентерией только люди. Источник инфекции - больной человек.
Как происходит заражение?
Заражение дизентерией происходит при попадании возбудителя в организм человека через рот с пищей, водой или через грязные руки.
Как осуществляется госпитализация, изоляция и выписка больных?
Обязательной госпитализации подлежат больные среднетяжелыми формами заболевания, с наличием тяжелых сопутствующих заболеваний, а также больные из числа работников пищевых предприятий, детских учреждений и водопроводных сооружений. Распределение больных по палатам внутри отделения производится по срокам заболевания и виду выделенного возбудителя. Изоляция прекращается в соответствии с установленными правилами. Лица, перенесшие острую дизентерию, могут быть выписаны из стационара по исчезновении клинических признаков, но не ранее чем через 3 дня после нормализации стула. Реконвалесценты, у которых диагноз подтвержден бактериологически, выписываются после однократного отрицательного посева кала. Работники пищевых предприятии и лица, к ним приравненные, выписываются после однократного отрицательного посева кала, если диагноз не подтвержден бактериологически. В случаях бактериологически подтвержденного диагноза выписка их проводится после двукратных отрицательных бактериологических исследований кала. Бактериологическое обследование начинают проводить не ранее чем через 2 дня после окончания этиотропного лечения.
Каковы особенности ухода за больными дизентерией?
При уходе за больными дизентерией, как и при других острых кишечных инфекциях, большое значение приобретают тщательное выполнение больными и персоналом правил личной гигиены и текущей дезинфекции. Больные должны мыть руки перед каждым приемом пищи, после посещения туалета. В отделении каждый больной пользуется индивидуальным горшком, номер которого соответствует номеру кровати. Палатная медицинская сестра должна следить за стулом больных и отмечать на температурном листе истории болезни кратность стула и его характер, количество испражнений, наличие в них патологических примесей: слизи, крови и гноя. Утром до обхода стул больных в горшечной осматривает врач вместе с медицинской сестрой или санитаркой.
Палаты следует хорошо и часто проветривать, но температура в них должна быть не ниже 19-20 °С вследствие нарушения у больных дизентерией теплорегуляции.
Очень важно содержать больного в чистоте. Тяжелобольные при частом стуле укладываются на резиновое судно. Для облегчения ухода под таз больного подкладывается медицинская клеенка шириной не более 1 м, которая обязательно застилается сложенной вдвое простыней или пеленкой. Белье меняется по мере необходимости; нельзя допускать, чтобы на больном было белье, загрязненное испражнениями. Во избежание образования опрелостей и пролежней необходимо тщательное обмывание области ягодиц, заднего прохода и промежности после каждой дефекации.
Какое лечение и диета назначаются больным?
В назначении режима руководствуются состоянием больного. В начале заболевания назначаются диета № 4 и обильное питье.
Выбор других патогенетических лечебных средств и длительность их назначения определяются тяжестью течения заболевания. В случаях преобладания симптомов гастроэнтерита больным дизентерией в первую очередь проводят дезинтоксикационную терапию и восполнение утраченной жидкости: внутривенное вливание солевых растворов (квартосоль, трисоль, лактосоль, раствор Рингера-Локка) в объеме 1,5-2 л. В случае продолжающихся рвоты и поноса количество жидкости увеличивается в зависимости от объема потерянной больным жидкости, который учитывает медицинская сестра.
Для воздействия на возбудителя при тяжелом течении дизентерии используются антибиотики широкого спектра (тетрациклины, левомицетин) в сочетании с сульфаниламидами, например с фталазолом. При легких и среднетяжелых формах используются энтеросептол, фуразолидон, фурадонин, интестопан. Кроме этиотропных средств, важное место занимают биологические препараты (вакцина, колибактерин, лактобактерин).
Как проводится бактериологическое исследование?
Важнейшим методом подтверждения диагноза является бактериологическое исследование испражнений. Для увеличения высеваемости дизентерийных палочек рекомендуется соблюдение следующих правил: горшки и судна, откуда берется материал, должны хорошо промываться горячей водой, чтобы на них не оставалось следов дезинфицирующих средств; кал на посев должен забираться до начала этиотропной терапии, лучше всего в первые дни болезни; забор материала на посев желательно производить из свежевыделенных испражнений, отбирая слизисто-гнойные комочки кала (без крови), содержащие наибольшее количество возбудителя. Необходимо как можно быстрее доставлять материал в лабораторию; если это невозможно, то кал нужно помещать в пробирку с консервантом (30 % глицерина и 70 % изотонического раствора натрия хлорида) или хранить его в холодильнике (при температуре 1-4 °С). Целесообразно посев кала на плотные питательные среды (Плоскирева, Эндо или Левина, среды с добавлением левомицетина) делать непосредственно в отделении.
Какие дополнительные методы лабораторной диагностики можно использовать для подтверждения диагноза?
К вспомогательным методам диагностики дизентерии относится внутрикожная аллергическая проба Цуверкалова с дизентерином, имеющая большее значение в диагностике дизентерии у детей. Проба ставится обычно с 3-4-го дня заболевания. Внутрикожно вводится 0,1 мл дизентерина. Результаты читаются через 24 часа. Реакция считается положительной, (Если гиперемия и инфильтрат на месте введения дизентерина не менее 10-20 мм в диаметре; выраженная положительная реакция - при диаметре 20-35 мм; резко положительная - если диаметр местных изменений более 35 мм. В случае гиперемии без инфильтрата реакция считается сомнительной.
Из серологических методов диагностики используется реакция непрямой гемагглютинации, для чего кровь берут из вены в количестве 3-5 мл в первые дни болезни и повторно через 10-12 дней. Реакция становится положительной с конца 1-й недели болезни, максимальный титр антител наблюдается на 3-й неделе заболевания.
Сроки изоляции инфекционных больных
Больных, леченных антибиотиками, выписывают на 21-й день с момента нормализации температуры. не леченных антибиотиками — на 14-й день при условии клинического выздоровления, троекратного отрицательного результата исследования кала и мочи с интервалом 5 дней и однократного — желчи через 10 дней после исчезновения клинических явлений.
С целью обнаружения бактерионосителей не позднее 10-го дня после выписки реконвалесцентов из больницы у них исследуют пятикратно с интервалом 1—2 дня кал и мочу. Работники пищевых и приравненных к ним предприятий до окончании обследования к работе не допускаются. В дальнейшем, при отрицательном результате исследования, они подлежат ежемесячному исследованию (однократно—кал и моча) на протяжении года, в последующем на протяжении всей трудовой деятельности — ежеквартально (однократно — кал и моча). Бактерионосителей-реконвалесцентов, если они являются работниками пищевых и приравненных к ним предприятий, берут на постоянный учет на санитарно-эпидемиологической станции и направляют на один месяц в стационар для долечивания.
В случае, если они продолжают выделять бактерии после долечивания в стационаре, их временно (на 2 мес) переводят на работу, не связанную с пищевыми продуктами, питьевой водой и непосредственно с обслуживанием людей. По истечении 3 мес после выздоровлении таких лиц подвергают бактериологическому обследованию (пятикратно—кал и моча с интервалом 1— 2 дня и однократно — желчь). При отрицательном результате эти лица допускаются к работе, но на протяжении всей последующей трудовой деятельности они подлежат ежеквартальному бактериологическому обследованию (однократно — кал и моча). К концу второго года после перенесенного заболевания у таких.
В случае положительной реакции (1:100 и выше)проводят обследование в стационаре, где на протяжении 12—15 дней пятикратно исследуют кал и мочу, однократно желчь и кровь на Вигемагглютинацию. При отрицательном результате бактериологических анализов и положительном результате реакции Вигемагглютинации цикл бактериологических обследований кала, мочи и желчи повторяют.
Лица, у которых по истечении 3 мес после их выздоровления повторно выделены возбудители, относятся к числу хронических бактерионосителей и к работе на пищевые и приравненные к ним предприятия не допускаются. Такие лица должны переменить свою профессию.
Дети-бактерионосители допускаются в организованные детские коллективы, но за ними устанавливают эпидемиологическое наблюдение. Таких детей не разрешается привлекать к работам, связанным с транспортировкой, приготовлением и раздачей пищи и воды
Лиц, имевших общение с больным, обследуют однократно (моча и кал) на бактерионосительство, но если у них в анамнезе было заболевание брюшным тифом и паратифами. длительные лихорадочные заболевания или они страдают воспалительными заболеваниями печени и желчных путей, то троекратно исследуют мочу и кал и однократно — дуоденальное содержимое.
При заболевании почек и мочевыводящих путей троекратно исследуют мочу и кал. Кроме того, лица, имевшие общение с больным, подлежат исследованию крови на Вигемагглютинацию.
Дети дошкольного возраста не допускаются в детские учреждения, а работники пищевых и приравненных к ним предприятий подлежат отстранению от работы до получения отрицательного результата исследования на бактерионосительство. Выявленные бактерионосители не допускаются к посещению детских учреждений и работе, подлежат такому же обследованию и наблюдению, как и реконвалесценты — бактерионосители брюшного тифа
Выписывают больных после исчезновения острых клнических явлений. Контрольные исследования на бактерионосительство не производят
Разобщение не применяется
Выписывают выздоравливающих не ранее 21-го дня с момента окончания последнего приступа
Разобщение прекращается после тщательной санитарной обработки и дезинфекции белья, одежды, постельных принадлежностей больного и помещения, где он находился, с установлением термометрии и медицинского наблюдения за лицами, общавшимися с ним в течение 25 дней
Изоляция прекращается после исчезновения клинических проявлений болезни, восстановления функции печени, нормализации содержания билирубина в крови и уробилина в моче, но не ранее чем через 3 нед от появления желтухи и 30 дней от начала заболевания.
Учащиеся, переболевшие эпидемическим гепатитом, допускаются в школы не ранее чем через 10 дней после выписки из стационара
Разобщение не применяется, проводится медицинское наблюдение в течение 45 дней от момента последнего общения с больным. Доноры отстраняются от сдачи крови на 3 мес
Изоляция больного прекращается после проведения не менее одного курса лечения, исчезновения клинических проявлений болезни, однократного бактериологического исследования с последующим лечением и диспансерным наблюдением участкового врача в течение 3—6 мес. Выписку из больницы работников центрального водоснабжения, детских учреждении, пищевых и приравненных к ним предприятий, а также детей, посещающих дошкольные детские учреждения, производят после клинического выздоровления (7—10 дней нормального стула), повторных (не менее пяти) отрицательных результатов бактериологических исследований с промежутками между исследованиями 1—2 дня, ректороманоскопии и копрологического обследования.
Лица, перечисленные выше, после выписки из больницы не допускаются к работе по специальности в течение 5 дней. За этот период они исследуются двукратно на бактерионосительство и однократно копрологически. При наличии положительных результатов исследовании на дизентерию такие лица отстраняются от работы по специальности. Через 5 дней после окончания повторного лечения проводится повторно пятикратное исследование на бактерионосительство и ректороманоскопии. Детей из отделения реконвалесцентов выписывают непосредственно в детские коллективы при условии стойкой нормализации стула течение 15 дней, удовлетворительного общего состояния, пяти отрицательных бактериологических и одного копрологического исследования.
Дети, посещающие дошкольные учреждения, специализированные санатории, после выписки из инфекционных больниц (минуя группу реконвалесцентов) допускаются в здоровые детские коллективы не ранее чем через 15 дне после выписки после пятикратного отрицательного результата исследования на бактерионосительство и однократного копрологического исследования.
Если бактерионосительство продолжается более 3 мес или отмечается кишечная дисфункция и обнаруживаются патологические изменения на слизистой оболочке прямой кишки, то эти лица (больные хронической формой дизентерии) отстраняются от работы по специальности, а дети н e допускаются в детские учреждения. Такие лица переводятся на другую работу, а дети направляются в специализированные учреждения, где подвергаются наблюдению и лечению согласно общим правилам
Разобщение не применяется. Устанавливается медицинское наблюдение в течение 7 дней и проводится однократное исследование на бактерионосительство. Дети, посещающие детские учреждения, и лица, работающие на пищевых и приравненных к ним предприятиям, подлежат разобщению до получения двух отрицательных результатов исследования на бактерионосительство, проведенных в течение 2 дней подряд. Выявленные бактерионосители не допускаются к посещению детских учреждений и работе, наблюдаются и обследуются как бактерионосители дизетерии
Изоляция больного прекращается после его клинического выздоровления и двукратного, с двухдневным интервалом, контрольного бактериологического исследования отделяемого зева и носоглотки с отрицательным результатом. При продолжающемся бактерионосительстве изоляция реконвалесцента продолжается не менее 30 дней со дня выздоровления.
После указанного срока рекопвалесценты — носители нетоксигенных дифтерийных палочек допускаются и детские, пищевые и приравненные к ним учреждения. Носители токсигенных палочек или палочек, токсичность которых не определена, допускаются в указанные учреждения не ранее 60 дней с момента клинического выздоровления
Дети, работники пищевых учреждений и приравненные к ним, находившиеся в контакте с больным, допускаются в эти учреждения после изоляции больного, дезинфекции помещения в отрицательном результате бактериологического исследования на бактерионосительство. При бактерионосительстве pa зобщение прекращается после отрицательного результата двукратного бактериологического исследования, проведенного с двухдневным интервалом. При продолжающемся бактерионосительстве носители нетоксигенных палочек допускаются в детские и приравненные к ним учреждения.
Носители токсигенных палочек или палочек. токсигенность которых не определена, допускаются в детские учреждения, где все дети привиты против дифтерии, через 30 дней с момента установления бактерионосительства. В детские учреждения, где имеются непривитые дети (санаторий для больных туберкулезом, нервными заболеваниями и др.), носители токсигенных дифтерийных палочек допускаются через 60 дней после установления бактерионосительства
Изоляция больного коклюшем прекращается по истечении 25 дней от начала заболевания. Изоляция больного паракоклюшем проводится только в возрасте до года на 25 дней
Дети до 10 лет, не болевшие коклюшем, подлежат разобщению в течение 14 дней с момента последнего контакта с больным. Если больной оставлен дома, разобщение прекращается к моменту окончания его изоляции. Все дети, находившиеся в контакте с больным, подлежат обследованию на бактерионосительство.
При выявлении бактерионосительства (у некашляющих детей) их допускают в детские учреждения после троекратного отрицательного бактериологического исследования, проводимого с интервалами 3 дня, и с предъявлением справки из поликлиники о том, что ребенок здоров. За детьми старше10 лет и взрослыми, обслуживающими детские учреждения, устанавливается наблюдение в течение 14 дней, а если больной не изолирован, то до окончания его изоляции
Изоляция больного прекращается через 4 дня от начала высыпания, а при наличии пневмонии — не ранее 11-го дня
Дети, не болевшие корью, разобщаются на 17 дней, пассивно имунизированные — на 21 день.
Изолиния больного прекращается через 4 дня от начала высыпания.
При появлении повторных заболеваний в детском учреждении заболевший допускается в данное детское учреждение после исчезновении острых явлений болезни
Разобщение не применяется
Выписывают больного из стационара не ранее 21-го дня от начала заболевания после троекратного отрицательного результата бактериологического исследовании слизи из носоглотки
Дети, а также взрослые,обслуживающие детские учреждения и детские больницы,подлежат разобщению до получения двукратного отрицательного результата бактериологического исследования отделяемого носоглотки. При невозможности произвести бактериологическое исследование разобщенно прекращается через 7 дней после изоляции больного
Изоляции выздоравливающих прекращается после отпадения корок.
При появлении повторных заболеваний в детском учреждении заболевший допускается в данное детское учреждение после исчезновения острых явлений болезни
Для детей в возрасте до 7 лет, не болевших ранее ветряной оспой, разобщение применяется в течение 21 дня с начала контакта независимо от того, изолирован больной или нет. При точном установлении времени контакта разобщение производится с 11-го по 21-й день предполагаемой инкубаци
Изоляция больного прекращается после полного отпадения корок, но не ранее 40 дней от начала заболевания
Все лица,находившиеся в тесном контакте с больным, должны быть немедленно независимо от предшествовавшей вакцинации и ревакцинации привиты против оспы и изолированы в отдельные помещения на 14 дней. Находившиеся в непрямом контакте с больным подлежат немедленной вакцинации или ревакцинации и медицинскому наблюдению: разобщение их прекращается после прививки
Изоляция больного прекращается через 9 дней от начала заболевания.
При появлении повторных заболеваний в детском учреждении заболевший допускается в учреждение после исчезновения острых явлений болезни
Разобщение устанавливается для детей до 10 лет, нe болевших паротитом, в течение 21 дня от начала контакта с больным. Для детей, перенесших паротит, и для детей старше 10 лет, а также для взрослых разобщение не применяется. При точном установлении времени контакта дети, не болевшие паротитом, допускаются в детские учреждения и первые 10 дней предполагаемой инкубации; с 11-го по 21-й день инкубации они подлежат разобщению
Изоляция больных прекращается после исчезновении острых явлений болезни,но не ранее 21-го дня от начала болезни
Дети в возрасте до 15 лет, не болевшие полиомиелитом, и взрослые, работающие в дошкольных детских учреждениях,на пищевых предприятиях и производствах, подлежат разобщению на 20 дней после изоляции больного и проведения дезинфекции помещения. Разобщение прекращается лишь при отсутствии у них воспалительных явлений в носоглотке и кишечнике
Изоляция больных при острой форме прекращается после клинического выздоровления, при хронической формы на все время наличия у больного незаживших язв
Разобщение не применяется, но устанавливается медицинское наблюдение в течение 15 дней после прекращения общения с больным
При кожной форме изоляция до момента отпадении струпьев, эпителизации и рубцевания язв; при септической, легочной и кишечной форме — после клинического выздоровления и двукратного отрицательного результата бактериологического исследования, проводимого с интервалами 5 дней в зависимости от формы болезни проводят исследование крови, мочи, мокроты, испражнении)
Разобщение не применяется. За лицами, соприкасавшимися с больным человеком или больным животным, устанавливают медицинское наблюдение в течение 8 дней после контакта
Изоляция (в больнице или на дому) прекращается после клинического выздоровления, но не ранее 10 дней от начала заболевания. Посещение детьми-реконвалесцентами дошкольных учреждений и первых двух классов школы, в также работа взрослых в этих учреждениях.
В хирургических и родильных отделениях и на молочном производстве допускается после дополнительной изоляции на дому в течение 12 дней. Больные ангиной из очагов скарлатины не допускаются в эти учреждения в течение 22 дней
Не болевшие скарлатиной дети,посещающие дошкольные детские учреждения и первые два класса школы, не допускаются в эти учреждения в течение 7 дней от момента изоляции больного в больнице, в случае изоляции больного на дому— 17 дней
За детьми, переболевшими скарлатиной, а также за школьниками старших классов и взрослыми, работающими в хирургических, родильных отделениях и на молочных производствах, устанавливается медицинское наблюдение в течение 7 дней после изоляции больного
Изоляция больного прекращается после исчезновения острых клинических явлений
Разобщение не применяется
Изоляция больного прекращается после полного клинического выздоровления и троекратного отрицательного наследования испражнений на холерные вибрионы с пятидневным перерывом между исследованиями. Пepвoe исследование производят не ранее чем через 6 дней после клинического выздоровления
Изоляция прекращается после двукратного отрицательного исследования на холерные вибрионы (с интервалом 5 дней), но не ранее чем через 5 дней после соприкосновения с больным.
В случае обнаружения среди людей, соприкасавшихся с больным, вибрионосителей для них устанавливаются те же сроки изоляции, что и для больного
Выписка допускается не ранее чем через месяц после исчезновения всех клинических симптомов и при отрицательных результатах бактериологического исследования. При бубонной форме чумы бактериологическое исследование пунктатов бубонов производится двукратно с промежутком 2 дня; при первичной легочной чуме и метастатической пневмонии необходимы многократные бактериологические исследования мокроты. После выписки необходимо медицинское наблюдение в течение 3 мес
При легочной форме чумы проводится индивидуальная изоляция. Изоляция прекращается через 6 дней после разобщения с больным при нормальной температуре (2 раза в день утром и вечером). Всем контактировавшим с больным проводится курс профилактического лечения стрептомицином. При бубонной форме проводится медицинское наблюдение с обязательной термометрией 2 раза в день в течение 6 дней и профилактическое лечение всех контактировавших
Управление Роспотребнадзора по Республике Марий Эл
Дизентерия Зонне и ее профилактика - Эпидемиологический надзор
Эпидемиологический надзор
Дизентерия Зонне и ее профилактика
Дизентерия (или шигеллез) – острая бактериальная кишечная инфекция, характеризующаяся синдромом общей интоксикации организма и диареей, поражающая толстый кишечник, преимущественно конечный его отдел.
Возбудителем дизентерии Зонне является бактерия из рода шигелл Sh. sonnei (шигелла Зонне). Она из всех видов обладает низкой патогенностью.
Механизм заражения при дизентерии – фекально-оральный, т.е. бактерии из кишечника больного человека попадают в желудочно-кишечный тракт здорового человека, тем самым вызывая заболевание.
Существует несколько путей передачи возбудителя:
контактно-бытовой – через грязные руки при несоблюдении правил личной гигиены;
пищевой – при употреблении в пищу продуктов питания, обсемененных бактериями;
водный – при попадании бактерий в организм человека через инфицированную воду.
Источником инфекции является больной человек, который опасен для окружающих с 1-го дня болезни, поскольку выделение возбудителя в окружающую среду в этот период наиболее интенсивное, а также бактерионосители.
Инкубационный период — от 1 до 7 дней. Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания). Острая дизентерия также может перейти в хроническую стадию, если болезнь продолжается более 3 месяцев. При этом заболевание может протекать как непрерывно, так и периодами.
Основные меры неспецифической профилактики дизентерии:
соблюдайте правила личной гигиены: тщательно мойте руки с мылом перед каждым приемом пищи, после посещения общественных мест, прихода домой с улицы;
при хранении продуктов питания в холодильнике соблюдайте условия и сроки хранения;
не приобретайте и не употребляйте пищу с истекшим сроком годности;
не покупайте продукты в местах несанкционированной торговли;
тщательно мойте фрукты и овощи перед употреблением под проточной водой и ополаскивайте кипяченой водой;
не используйте для питьевых целей воду из водоисточников, не предназначенных для питья (колодцы, фонтаны, ключи, озера, реки и т.д.), употребляйте для питья только кипяченую или бутилированную воду и напитки в фабричной расфасовке;
не заглатывайте воду при водных процедурах и купании в открытых водоемах.
Одним из видов предупреждения дизентерии является вакцинация. Она проводится детям с 3-х лет и взрослым, выезжающим в регионы с высоким уровнем заболеваемости дизентерией Зонне, лицам из групп риска – работникам сферы общественного питания, предприятий по производству пищевых продуктов, коммунального благоустройства. Вакцинация проводится однократно, иммунитет формируется в течение 2-3 недель, вырабатывается невосприимчивость к инфекции в течение 1 года.
По эпидемическим показаниям прививки проводят при угрозе возникновения эпидемии или вспышки (стихийные бедствия, крупные аварии на водопроводной и канализационной сети), а также в период эпидемии, при этом в угрожаемом районе проводят массовую иммунизацию населения.
Помните, ваше здоровье – в ваших руках! Лучше предупредить заболевание, чем лечить его последствия.
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
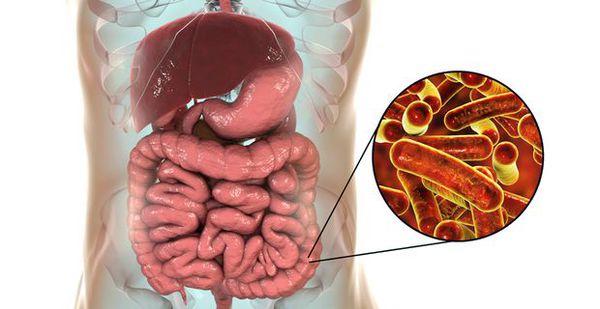
Возбудитель дизентерии
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
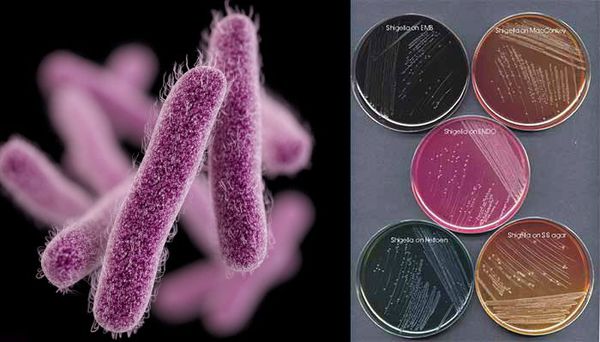
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Читайте также:

