Стафилококки могут вызывать пузырчатку новорожденных
Обновлено: 23.04.2024
Пузырчатка эпидемическая новорождённых — острое контагиозное заболевание кожи, чаще наблюдают в первые 7–10 дней жизни.
Этиология: золотистый стафилококк. Факторы риска: недоношенность, родовая травма, пиодермия у медицинского персонала.
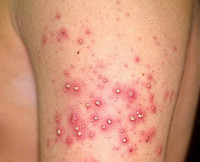
Клиническая картина: пузыри размером с горошину, окружённые узким розовым венчиком; сначала содержимое пузырей серозное, затем быстро мутнеет и становится гнойным; пузыри распространяются по всему кожному покрову, вскрываясь с образованием ярко-красных эрозий; повышение температуры тела до 39 °С; потеря аппетита; диарея; возможен сепсис. Методы исследования: анализ крови (лейкоцитоз, увеличение СОЭ), исследование крови на стерильность.
Лечение и тактика ведения: изоляция больных, дезинфекция помещения, антибиотики, инфузионная детоксикация (гемодез, альбумин), антистафилококковая плазма, -глобулин, местно — анилиновые красители, мази с антибиотиками.
Синонимы: пемфигоид пиококковый, пузырчатка гангренозная.
МКБ-10 • L00 Синдром стафилококкового поражения кожи в виде ожогоподобных пузырей • L10.8 Другие виды пузырчатки • L10.9 Пузырчатка неуточнённая
Код вставки на сайт
Пузырчатка эпидемическая новорождённых — острое контагиозное заболевание кожи, чаще наблюдают в первые 7–10 дней жизни.
Этиология: золотистый стафилококк. Факторы риска: недоношенность, родовая травма, пиодермия у медицинского персонала.
Клиническая картина: пузыри размером с горошину, окружённые узким розовым венчиком; сначала содержимое пузырей серозное, затем быстро мутнеет и становится гнойным; пузыри распространяются по всему кожному покрову, вскрываясь с образованием ярко-красных эрозий; повышение температуры тела до 39 °С; потеря аппетита; диарея; возможен сепсис. Методы исследования: анализ крови (лейкоцитоз, увеличение СОЭ), исследование крови на стерильность.
Лечение и тактика ведения: изоляция больных, дезинфекция помещения, антибиотики, инфузионная детоксикация (гемодез, альбумин), антистафилококковая плазма, -глобулин, местно — анилиновые красители, мази с антибиотиками.
Синонимы: пемфигоид пиококковый, пузырчатка гангренозная.
МКБ-10 • L00 Синдром стафилококкового поражения кожи в виде ожогоподобных пузырей • L10.8 Другие виды пузырчатки • L10.9 Пузырчатка неуточнённая
Стафилодермия – группа пиодермий бактериальной этиологии, вызываемых микроорганизмами из группы стафилококка. Симптомы этого состояния и их выраженность различаются в зависимости от формы кожного поражения, типа реактивности организма, наличия сопутствующих нарушений (снижения активности иммунитета, повреждений кожи). Диагностика различных форм стафилодермии осуществляется на основании результатов дерматологического осмотра, микробиологических исследований кожи и гноя. Вспомогательную роль могут играть общеклинические анализы крови и мочи. Лечение стафилодермии производится разнообразными местными и системными антибактериальными средствами, поддерживающими препаратами, физиотерапией.
Общие сведения
Стафилодермия (стафилококковая пиодермия) – совокупность гнойно-воспалительных поражений кожи, вызванных стафилококками. Является очень широко распространенным дерматологическим состоянием – практически у каждого человека в течение жизни возникают гнойные воспаления кожи различной степени тяжести, вызванные этими бактериями. Столь частая встречаемость обусловлена тем, что стафилококки довольно широко представлены в окружающей среде – они могут долго находиться в воздухе и на предметах быта, входить в состав микрофлоры кожных покровов и слизистых оболочек человека. Кроме того, стафилодермия иногда провоцируется заносом болезнетворных бактерий из других гнойных очагов в организме. Поражение может возникать в любом возрасте, но у детей стафилодермия протекает иначе, чем у взрослых (эпидемическая пузырчатка новорожденных) вследствие определенных анатомических особенностей строения кожи. Из-за бактериальной природы заболевания и устойчивости стафилококков во внешней среде подобные состояния обладают выраженной контагиозностью, способны передаваться при прикосновении или через общие предметы (полотенца, постельное белье, мочалки), что необходимо учитывать при лечении патологии.

Причины стафилодермии
Причиной развития всех форм стафилодермии является проникновение стафилококков (как правило, золотистого или белого) в ткани кожи через микротрещины, протоки сальных и потовых желез или открытые раны (ссадины и порезы). Реже наблюдается гематогенный или лимфогенный метастатический занос возбудителя из других очагов гнойной инфекции (кариозных зубов, абсцессов внутренних органов, лимфаденитов). При этом от глубины проникновения стафилококков, их активности (особенно в плане выделения протеолитических ферментов и экзотоксинов) и типа реактивности организма зависит форма стафилодермии.
Если гнойное воспаление имеет обширный характер, в кровь проникает значительное количество токсинов, что приводит к развитию общих симптомов – слабости, повышения температуры, головной боли. В большинстве случаев стафилодермии рано или поздно естественным путем формируется дренаж для оттока гноя (прорыв абсцесса), воспалительные проявления постепенно угасают. Если патологический процесс затронул базальную мембрану эпидермиса, на месте патологического очага формируется более или менее заметный рубец. При поверхностных формах стафилодермии базальная мембрана остается неповрежденной, что способствует полному заживлению и восстановлению нормального кожного покрова.
Классификация и симптомы стафилодермии
Разные формы стафилодермии имеют достаточно много различий в своем клиническом течении, что позволяет дерматологу по одной только симптоматике заболевания определить его тип. Именно на этих различиях построена классификация данного гнойно-воспалительного состояния. Стафилодермия может быть поверхностной, глубокой и детской. К поверхностным формам относят различные разновидности фолликулитов (остиофолликулит, поверхностный и глубокий фолликулиты), а также вульгарный сикоз. Глубокие типы стафилодермии объединяют в себе фурункулы, карбункулы и стафилококковые гидрадениты. Детская форма этого поражения кожи представлена эпидемической пузырчаткой новорожденных, которая патоморфологически относится к поверхностным типам, но имеет ряд особенностей, обусловленных строением кожных покровов маленьких детей.
Остиофолликулит (стафилококковое импетиго Бокхарта) – достаточно легкая разновидность поверхностной стафилодермии. Чаще всего она поражает мужчин, возникает на лице в зоне роста усов и бороды, всегда поражает область вокруг стержня волоса, может иметь множественный или одиночный характер. Начало патологического процесса характеризуется появлением пустулы красного цвета диаметром около 1 миллиметра, на месте которой со временем формируется полушаровидный желтоватый гнойник. Через 2-3 дня он трансформируется в грязно-желтую корочку диаметром 2-3 миллиметра. Еще через 2-3 дня корочка отпадает, на ее месте около недели может сохраняться розовое пятнышко, которое затем полностью исчезает.
Поверхностный фолликулит условно можно назвать осложненной формой предыдущего варианта стафилодермии, поскольку он характеризуется более глубоким поражением волосяных фолликулов. Клиническая картина напоминает остиофолликулит, но при этом является более выраженной – размер папулезных элементов достигает 2-3 миллиметров в диаметре, а полное заживление может занимать до 2-3 недель. Вокруг очагов поражения, как правило, наблюдается воспалительный валик и покраснение кожи, нередко отмечается местная болезненность, но общих симптомов (слабости, повышения температуры) при поверхностном фолликулите не наблюдается.
Глубокий фолликулит – выраженная форма поверхностной стафилодермии, при которой гнойно-воспалительный процесс охватывает всю толщу волосяного фолликула. Проявляется одиночными или множественными гнойничками диаметром до 10-15 миллиметров различной локализации. В некоторых случаях наблюдается значительное по площади поражение кожи, обусловленное множественными фолликулитами, что может свидетельствовать о наличии иммунодефицита, сахарного диабета и других общих заболеваний. При этом варианте стафилодермии отмечается умеренная болезненность кожи, при обширных поражениях могут регистрироваться общие симптомы: слабость, головная боль, повышение температуры.
Вульгарный сикоз – это хроническая разновидность стафилодермии, чаще всего имеющая рецидивирующий характер течения. Преимущественно поражает мужчин, возникает на лице и шее, иногда в области лобка или на спине. В развитии вульгарного сикоза можно выделить несколько стадий. Первоначально на коже образуются единичные поверхностные фолликулиты, самопроизвольно исчезающие через несколько дней. После этого появляются более глубокие гнойные поражения дисковидной формы, которые сливаются между собой, формируя обширные зеленовато-желтые корки. При их отделении на коже определяются болезненные эрозивные поверхности с длительным периодом заживления.
Фурункул – вариант глубокой стафилодермии, особенностью которой является гнойно-некротический характер воспаления. Чаще всего он образуется на лице, шее, плечах, иногда возможно появление фурункулов на спине и ягодицах. Длительность развития этой формы стафилодермии составляет около 14-ти дней, процесс включает в себя три стадии. Сначала возникает выраженный воспалительный инфильтрат, сопровождающийся покраснением, болезненностью, уплотнением кожи в области поражения. Затем начинается формирование гнойника с некротическим стержнем посередине, размер абсцесса может достигать 5 сантиметров, наблюдается повышение температуры тела и ухудшение общего состояния организма. Третья стадия данной формы стафилодермии (заживление) характеризуется развитием грануляций и рубцеванием. В некоторых случаях может иметь место множественное образование фурункулов, которое носит название фурункулез – обычно данный процесс выявляется при общем ослаблении организма.
Карбункул – разновидность стафилодермии, напоминающая фурункул, но отличающаяся от него поражением сразу нескольких близко расположенных фолликулов с вовлечением обширного объема тканей кожи. Процесс характеризуется более выраженными симптомами – инфильтрация может достигать в диаметре 10-20 сантиметров, размер гнойников составляет 2-6 сантиметров. После формирования воспалительного очага и абсцесса происходит его размягчение с выделением большого количества гноя и нескольких некротических стержней. Эта форма стафилодермии всегда сопровождается значительным ухудшением общего состояния (повышенной температурой, ознобом) и регионарным лимфаденитом.
Эпидемическая пузырчатка новорожденных – форма стафилодермии, поражающая исключительно детей в первые недели их жизни. Может быть следствием заноса стафилококков из половых путей матери, внутрибольничной инфекции, иногда – первичного иммунодефицита. Симптомом пузырчатки новорожденных является развитие на теле многочисленных папул с прозрачным содержимым. Нередко папулы сливаются между собой и могут захватывать почти всю поверхность тела ребенка. После разрушения папул остается сильно эрозированная поверхность кожных покровов.
Диагностика
В дерматологии для определения стафилодермии используют методы дерматологического осмотра и бактериологического исследования гноя, вспомогательную роль играет общий анализ крови. При осмотре врач может определить глубину и характер гнойно-воспалительного поражения, а также его стадию, на основании чего принимает решение о характере дальнейшего лечения. Бактериологическое исследование основано на посеве гнойного отделяемого и дальнейшей идентификации возбудителя – в первую очередь это необходимо для исключения стрептококковых пиодермий. Также в рамках этого исследования может определяться чувствительность возбудителя стафилодермии к антибиотикам для дальнейшей терапии. Общие анализы могут характеризовать тяжесть воспалительного процесса – в крови обнаруживается нейтрофильный лейкоцитоз, резкое увеличение скорости оседания эритроцитов.
Лечение стафилодермии
Лечение большинства форм поверхностной стафилодермии, как правило, местное, основывается на применении мазей с антибиотиками, антисептиками и другими противомикробными средствами. При хронических типах заболевания, таких как вульгарный сикоз, также применяют ультрафиолетовое облучение и другие физиотерапевтические методики. При глубоких формах стафилодермии практически всегда назначают системные антибиотики из группы макролидов или тетрациклинов – это делается не только для скорейшего выздоровления больного, но и для профилактики осложнений (метастатического распространения инфекции или сепсиса). В тех случаях, когда стафилодермия обусловлена общими заболеваниями (иммунодефицитом, сахарным диабетом), их терапия также вносит свой вклад в скорейшее выздоровление.
Прогноз и профилактика
Прогноз стафилодермии, особенно ее поверхностных форм, чаще всего благоприятный – после разрешения гнойно-воспалительного очага на коже не остается следов. При глубоких формах заболевания возможно формирование грануляций, более или менее заметных рубцов и длительно существующих инфильтратов. Потенциально любой тип стафилодермии может привести к тяжелым осложнениям, таким как сепсис, гнойный лимфаденит, абсцессы внутренних органов, что создает угрозу жизни человека. Крайне редко при обширных поражениях возникает токсический шок, обусловленный продуктами жизнедеятельности стафилококков и распада тканей. Избежать таких проявлений поможет только своевременно начатая антибактериальная терапия. Для профилактики стафилодермии необходимо поддерживать иммунитет на должном уровне, сохранять чистоту кожных покровов, обрабатывать кожные повреждения антисептиками, избегать использования чужих бритв, полотенец, мочалок.
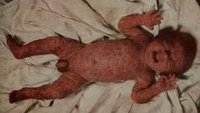
Эпидемическая пузырчатка новорожденных — это высоко контагиозное стафилококковое поражение кожи новорожденных, проявляющееся возникновением мелких пузырьков с гнойным содержимым, которые увеличиваются и лопаются с образованием эрозий. Может сопровождаться поражением слизистых оболочек. Диагностировать эпидемическую пузырчатку новорожденных позволяет возраст заболевших, типичная клиника и результаты бактериологических исследований жидкости из пузырей и отделяемого эрозий. Лечение включает применение антибиотиков, витаминов, альбумина, ванны с марганцовкой, УФО, вскрытие пузырей и обработку эрозий. Учитывая контагиозность эпидемической пузырчатки новорожденных, обязательно проведение карантинных мероприятий и дезинфекции.
МКБ-10
Общие сведения
Эпидемическая пузырчатка новорожденных (пемфигоид пиококковый) - острая стафилодермия, протекающая с образованием множественных пустул на кожном покрове и нарушением общего состояния младенца. Заболевание является высоко заразным и может быстро распространяться среди новорожденных, вызывая эпидемические вспышки в родильных домах. До начала эры антибиотикотерапии смертность детей от пиококкового пемфигоида достигала 50-60%. Несмотря на достижения современной педиатрии, заболевание не утратило своей актуальности и эпидемиологической опасности.

Причины
Возбудителем эпидемической пузырчатки новорожденных является золотистый стафилококк. Инфицирование происходит от медицинского персонала или матерей, которые переболели пиодермией или являются носителями стафилококка. Наиболее предрасположены к развитию заболевания:
- дети, получившие родовую травму;
- дети, матери которых перенесли тяжелый токсикоз беременных.
Высокая контагиозность заболевания обуславливает его быструю передачу от одного ребенка к другому через руки медперсонала, что может стать причиной вспышки эпидемической пузырчатки новорожденных в родильном доме.
Симптомы пузырчатки новорожденных
Эпидемическая пузырчатка новорожденных возникает в первые 10 дней жизни ребенка. Она начинается с подъема температуры тела и беспокойства новорожденного. Затем на коже появляются высыпания в виде мелких пузырьков, содержащих серозно-желтоватую жидкость. Элементы сыпи при эпидемической пузырчатке новорожденных чаще всего располагаются в околопупочной области, на животе, ягодицах и спине, а также на коже конечностей. Наиболее редко встречаются высыпания на коже ступней и ладоней. Пузырьки быстро растут в размерах, их содержимое становиться гнойным и мутным. Процесс интенсивно распространяется по телу ребенка и может захватывать слизистую ротовой полости, глаз, преддверия носа и гениталий.
Вскрытие пузырей сопровождается излитием гнойного содержимого и образованием ярких эрозивных поверхностей красного цвета. Эрозии покрываются серозно-гнойными корочками и эпителизуются. Характерно толчкообразное течение заболевания с высыпаниями новых пузырьков через короткие промежутки времени. При неосложненном варианте эпидемической пузырчатки новорожденных через 3-5 недель наблюдается выздоровление ребенка.
У ослабленных новорожденных заболевание протекает с общей симптоматикой (потерей аппетита, беспокойством, нарушением сна) и сопровождается признаками воспаления в клиническом анализе крови. Возможно присоединение септических осложнений: флегмоны, отита, пневмонии, пиелонефрита и пр. Как отдельное заболевание в дерматологии выделяют тяжелую клиническую форму эпидемической пузырчатки новорожденных — эксфолиативный дерматит Риттера.
Диагностика
Характерная клиническая картина и развитие заболевания в первые дни жизни ребенка, как правило, позволяют сразу диагностировать эпидемическую пузырчатку новорожденных. Для выявления вызвавшего ее возбудителя производится бакпосев отделяемого эрозивных поверхностей.
Важное значение имеет исключение сифилитической пузырчатки, являющейся проявлением врожденного сифилиса. С этой целю дерматолог назначает микроскопию содержимого пузырей на бледную трепонему, проведение RPR-теста и ПЦР диагностики. Дифдиагностика проводится также с врожденным эпидермолизом, другими клиническими формами буллезного дерматита, герпетической инфекцией.
Лечение эпидемической пузырчатки новорожденных
Стафилококки, вызывающие эпидемическую пузырчатку новорожденных, как правило, резистентны к пенициллину. Поэтому лечение проводится устойчивыми к пенициллиназе пенициллинами (амоксиклав, оксациллин и др.) и цефалоспоринами (цефалоридин, цефазолин). Применяются инфузии 5% альбумина из расчета на килограмм массы тела новорожденного, а также введение витаминов группы В, ретинола, аскорбиновой кислоты.
Обработку кожи вокруг пузырей производят салициловым или борным спиртом. Пузыри прокалывают и тушируют растворами анилиновых красителей. На подсохшие эрозивные поверхности накладывают синтомициновую эмульсию, аэрозоли и мази с антибиотиками: гентамициновую, неомициновую, эритомициновую и пр. При эпидемической пузырчатке новорожденных эффективны ежедневные ванны с раствором перманганата калия, общее и локальное УФО.
Профилактика
Эпидемическая пузырчатка новорожденных способна быстро распространяться, используя контактный путь передачи. Возбудитель достаточно устойчив во внешней среде и может сохраняться на коже рук медицинских работников, белье и предметах ухода. Основная задача профилактики - не допустить заражения здоровых детей. С этой целью обязательно проводится изоляция больного ребенка, выявление стафилококковой инфекции или носительства у матери и медицинского персонала, стерилизация белья и дезинфекция помещений. Родильный дом, в котором отмечалась вспышка эпидемической пузырчатки, закрывают для полной санитарно-гигиенической обработки.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
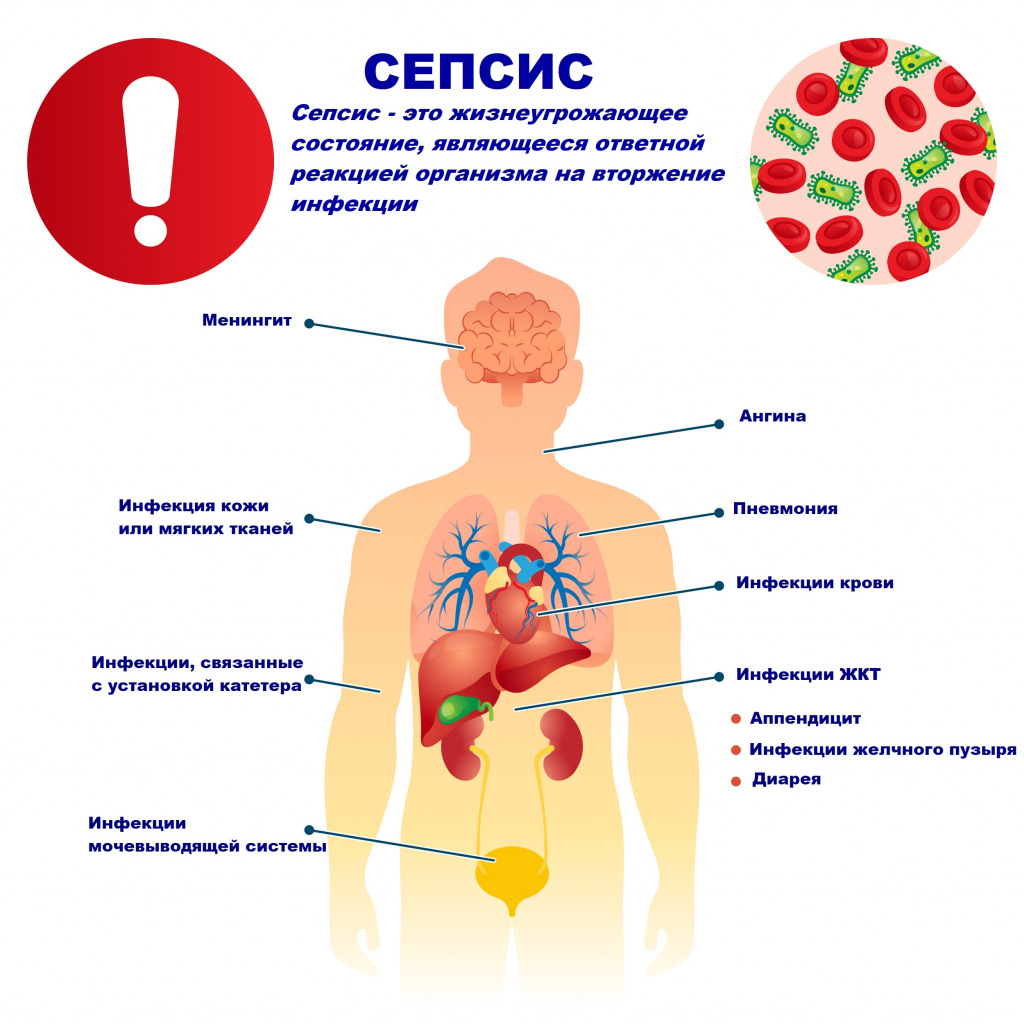
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
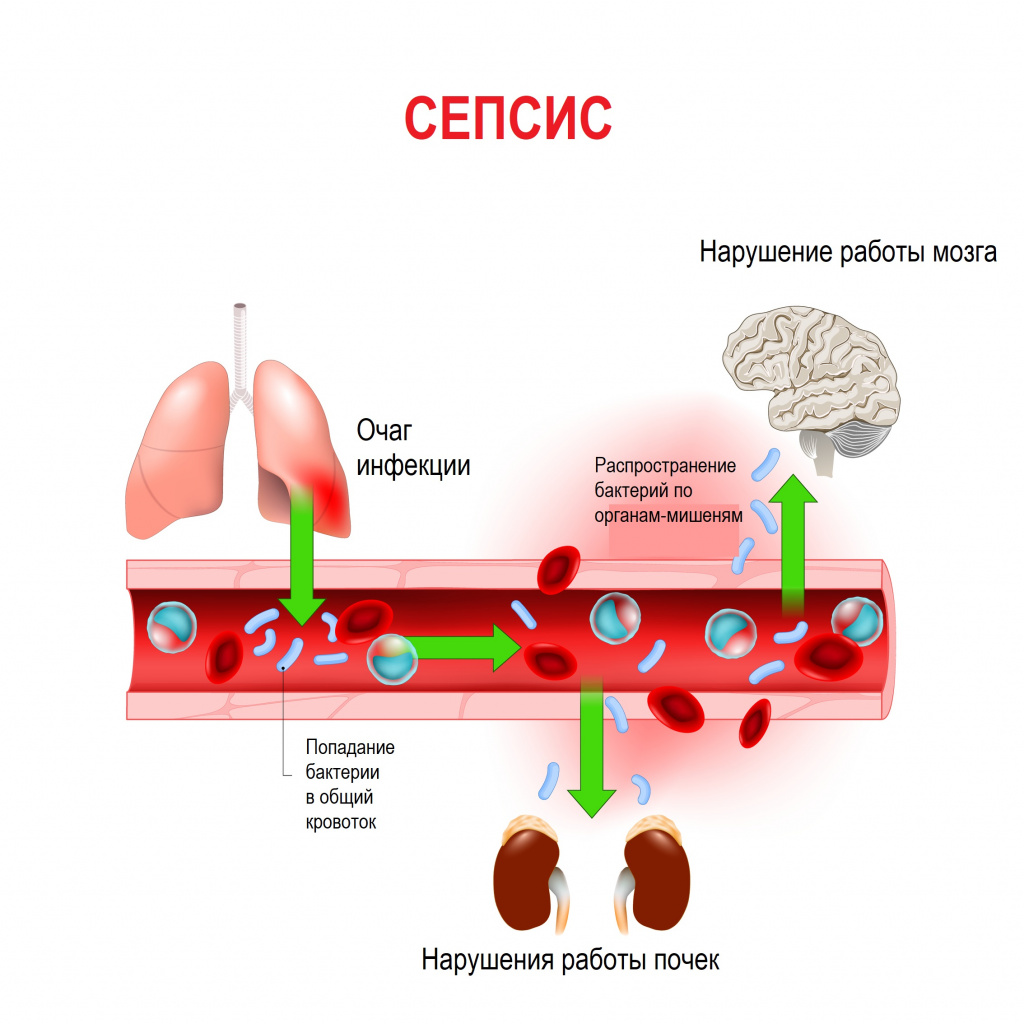
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Это остропротекающее заболевание, которое является очень контагиозным и быстро развивающимся.
Что провоцирует / Причины Эпидемической пузырчатки новорожденных:
Возбудителем является золотистый стафилококк. Однако некоторые ученые в качестве возбудителей этого заболевания рассматривают особый вид стафилококка, стрептококка или фильтрующийся вирус.
Патогенез (что происходит?) во время Эпидемической пузырчатки новорожденных:
Большую роль в механизме развития болезни играет необычная реактивность кожи новорожденных детей. Эта особенность заключается в том, что на некоторые неблагоприятные факторы, такие как токсикозы беременности, родовая травма, недоношенность, проникновение бактерий через кожный барьер, кожа реагирует образованием пузырей.
Главной особенностью эпидемической пузырчатки новорожденных является ее чрезвычайная заразительность. Основным источником инфекции является медицинский персонал родильных домов, матери новорожденных, страдающие пиодермией, инфицированная пуповина. Это заболевание может давать эпидемические вспышки в роддомах, так как инфекция очень быстро передается от одного ребенка к другому через руки медперсонала или белье. При таких вспышках роддом срочно закрывают на дезинфекцию. При единичных случаях заболевших детей обязательно изолируют.
Симптомы Эпидемической пузырчатки новорожденных:
Заболевание поражает новорожденных детей первых дней жизни или спустя 7-10 дней. В течение нескольких часов на нормальной или слегка покрасневшей коже образуются пузырьки небольшого размера, величиной с горошину или чуть больше, которые покрыты тонкой покрышкой и наполнены прозрачным серозно-желтоватым содержимым. У ребенка до их появления отмечается повышение температуры, беспокойство. Достаточно быстро содержимое пузырьков становится гнойным, а сами пузыри увеличиваются в размерах, распространяются по всей поверхности тела. Покрышка их вскрывается, содержимое истекает, и на их месте остаются эрозированные поверхности ярко-красного цвета, влажные и сильно зудящие. Чаще всего поражаются область пупка, живота, груди, спины, ягодиц и конечностей, а также слизистые оболочки рта, глаз, носа, гениталий. У ослабленных, а также недоношенных детей происходит быстрое развитие заболевания с высокой температурой, беспокойством, потерей аппетита, плохими показателями крови. У таких детей часты осложнения в виде отеков, воспаления легких, флегмон и даже сепсиса.
Если болезнь протекает без осложнений, то она продолжается в течение 3-5 недель. В течение этого времени периоды прекращения высыпаний сменяются рецидивами заболевания.
Диагностика Эпидемической пузырчатки новорожденных:
Эпидемическая пузырчатка новорожденных диагностируется в случае появления высыпаний пузырей у детей первых 2 недель жизни в виде приступов с быстрой их эволюцией и при отсутствии инфильтрата их основания. Заболевание следует дифференцировать с сифилитической пузырчаткой новорожденных, врожденным эпидермолизом, ветряной оспой.
Лечение Эпидемической пузырчатки новорожденных:
Проводят осторожное вскрытие пузырей с удалением обрывков эпидермиса. Эрозии обрабатывают мазями, содержащими сульфаниламидные препараты и антибиотики, а также анилиновыми красителями, раствором марганцовки. В тяжелых случаях проводят общее лечение антибиотиками, сульфаниламидами. При эритродермической форме применяют кортикостероиды для спасения жизни ребенка. Лечение и уход за больным проводятся с обязательным соблюдением чистоты.
Зависит от формы процесса и от общего состояния организма новорожденного ребенка. Благоприятный прогноз наблюдается при доброкачественном течении заболевания, серьезный прогноз - при злокачественной форме.
Профилактика Эпидемической пузырчатки новорожденных:
Состоит в регулярных осмотрах всего персонала родильных домов, матерей с целью выявления очагов пиодермитов, обследовании на бациллоносительство материала из зева и носа. Необходимы влажная уборка и кварцевание палат, пользование марлевыми повязками при контакте с новорожденными, частая смена белья.
К каким докторам следует обращаться если у Вас Эпидемическая пузырчатка новорожденных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпидемической пузырчатки новорожденных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

