Стафилококковая инфекция и пиелонефрит
Обновлено: 18.04.2024
Под пиелонефритом понимают неспецифический воспалительный процесс, в который оказываются вовлечены не только лоханка и чашечки почки, но и, главным образом, почечная паренхима с преимущественным поражением интерстициальной ее ткани. Под острым
Под пиелонефритом понимают неспецифический воспалительный процесс, в который оказываются вовлечены не только лоханка и чашечки почки, но и, главным образом, почечная паренхима с преимущественным поражением интерстициальной ее ткани.
Под острым пиелонефритом следует понимать острый инфекционно-воспалительный процесс в почечной паренхиме различной степени интенсивности.
Хронический пиелонефрит может быть следствием перехода острого пиелонефрита в хроническую стадию либо с самого начала возникать как первичный хронический процесс. Хронический пиелонефрит представляет собой вялотекущее, периодически обостряющееся бактериальное воспаление почки и уротелия лоханки с последующим склерозом паренхимы, осложненным гипертонией и почечной недостаточностью.
Пиелонефрит может рассматриваться как самостоятельное заболевание, а также как осложнение самых различных заболеваний (острая почечная недостаточность, мочекаменная болезнь, гиперплазия и рак простаты, гинекологические заболевания). Возникает пиелонефрит в самых различных обстоятельствах: послеоперационный период, беременность. Уровень заболеваемости пиелонефритом среди мужчин и женщин разных возрастов неодинаков. В целом среди больных пиелонефритом преобладают женщины. В возрасте от 2 до 15 лет девочки болеют пиелонефритом в 6 раз чаще, чем мальчики, почти такое же соотношение сохраняется между мужчинами и женщинами молодого и среднего возраста. В пожилом возрасте пиелонефрит чаще возникает у мужчин. Это связано с тем, что для мужчин и женщин разных возрастов существуют характерные нарушения уродинамики и именно для этой группы больных заболевания, связанные с инфицированием мочевыводящих путей. У молодых женщин чаще встречаются воспалительные заболевания гениталий, дефлорационный цистит и гестационный пиелонефрит, у пожилых мужчин — гиперплазия предстательной железы. Важную роль играет возрастная физиологическая перестройка органов мочевыделительной системы: снижаются эластические свойства тканей мочевыводящих путей, их тонус, появляются дискинезии, ведущие к расстройствам уродинамики. Важной в практическом отношении представляется проблема взаимосвязи бактериурии и пиелонефрита.
Единой классификации пиелонефрита не существует. В клинической практике принято по характеру течения разделять пиелонефрит на острый и хронический, первичный и вторичный (то есть неосложненный или осложненный). Осложненным считается пиелонефрит, возникающий на почве уже существующей урологической патологии, нарушений уродинамики. Выделяют также пиелонефрит детского возраста, беременных, пожилых (старческий пиелонефрит), пиелонефрит, развивающийся при сахарном диабете, и т. д.
Классификация пиелонефрита (Н. А. Лопаткин)
- односторонний или двусторонний;
- первичный или вторичный;
- острый или хронический;
- серозный, гнойный или некротический папиллит;
- фаза активного воспаления, латентная, ремиссии;
- апостематозный пиелонефрит, карбункул почки, абсцесс почки, сморщивание почки, или пионефроз.
Этиология и патогенез
Патологическая анатомия
Для острого и хронического пиелонефрита характерны очаговость и полиморфность морфологических изменений. При двустороннем процессе поражение почек оказывается неравномерным, что же касается одностороннего процесса, то и в этом случае отмечается неодинаковая степень поражения разных участков. Наряду со здоровыми участками у пациента можно обнаружить очаги воспаления и склероза. При остром пиелонефрите почка увеличивается в размерах, а ее капсула утолщается. При декапсуляции поверхность почки кровоточит и, как правило, имеют место явления перинефрита. На разрезе почки видны клиновидные участки желтоватой окраски, сужающиеся по направлению к гилюсу. Микроскопически в межуточной ткани определяются многочисленные периваскулярные инфильтраты с тенденцией к образованию абсцессов. Гной и бактерии из межуточной ткани проникают в просвет канальцев. Милиарные абсцессы в корковом веществе, считающиеся характерной чертой апостематозного нефрита, образуются в клубочках. Одновременно на почве эмболий капилляров вокруг канальцев могут возникать гнойнички и в мозговом веществе почки. Кроме того, в мозговом веществе почки образуются гнойные серо-желтые полоски, распространяющиеся вплоть до сосочков. При микроскопическом исследовании скопления лейкоцитов находят как в прямых канальцах, так и в окружающей ткани. Этот процесс может привести к некрозу сосочка, что, однако, более характерно для хронического пиелонефрита (Пытель Ю. А., 1967). Причиной некроза сосочка считают нарушение кровоснабжения в нем. Мелкие абсцессы могут слиться, образуя гнойник.
Диагностика пиелонефрита
Клиническая картина острого пиелонефрита характеризуется сочетанием общих и местных признаков болезни. К первым относятся тяжелое общее состояние, чрезвычайно сильный озноб, высокая температура тела, сильное потоотделение, изменения со стороны крови, признаки общей интоксикации (тошнота, рвота, мышечные и суставные боли). Местные симптомы: боли, спонтанные и провоцируемые при исследовании больного, мышечное напряжение со стороны поясницы и подреберья, изменения мочи. Иногда отмечается учащенное и болезненное мочеиспускание. В последние годы прослеживается тенденция к малосимптомному и латентному течению пиелонефрита, что затрудняет распознавание не только его хронической, но подчас и острой формы. Острый пиелонефрит может оставаться нераспознанным, а обострения ставшего уже хроническим процесса в ряде случаев проходят незамеченными или трактуются неправильно (ОРЗ, обострение гинекологической патологии, люмбаго).
Лабораторная диагностика
Клинический анализ мочи — характерное повышение количества лейкоцитов (лейкоцитурия). Прямая корреляционная связь между степенью лейкоцитурии и тяжестью пиелонефрита существует не всегда. Данные анализов всегда следует сопоставлять с жалобами, анамнезом и клинической картиной. Так, например, бессимптомная лейкоцитурия до 40, 60 и даже 80 или 100 лейкоцитов в поле зрения, выявляемая у женщины, не имеющей ни клинических проявлений, ни анамнеза пиелонефрита, требует исключения гинекологической патологии. В другой ситуации, например при сочетании высокой температуры и минимальной лейкоцитурии, необходимы данные анамнестического, клинического, лабораторного и инструментального обследования. Протеинурия при пиелонефрите, как правило, оказывается минимальной или вовсе отсутствует, хотя в ряде случаев этот показатель превышает 1 г/л. Заслуживает внимания показатель рН мочи. Так, в норме кислая реакция мочи при мочевой инфекции может меняться на щелочную (резко щелочную). Щелочная реакция мочи, однако, может наблюдаться и при других состояниях: нарушении способности почек к ацидификации мочи (при уремии), употреблении молочно-растительной пищи, беременности и т. д. Кроме того, при щелочной реакции мочи происходит разрушение лейкоцитов крови, что может приводить к ошибочной трактовке результатов анализа мочи.
Посев мочи. Теоретически этот метод почти идеален для выявления возбудителя и подбора адекватного антибактериального препарата. Однако в реальной клинической практике этому препятствует ряд объективных причин.
Во-первых, однократный посев мочи дает не менее 20% ложноположительных результатов, в связи с чем общепринятым является троекратный посев; в то же время на получение результатов троекратного посева тратится от нескольких дней до недели, а в этих условиях нередко приходится начинать лечение, не дожидаясь результатов посева.
Во-вторых, проблематичным представляется сбор средней порции мочи, необходимой для посева, у младенцев, детей, стариков, лиц с параплегией, женщин с менструальными или гнойными выделениями из влагалища, у больных после операции и родильниц. Собирать мочу с помощью катетера в настоящее время не рекомендуется в связи с большим риском внесения восходящей инфекции.
В-третьих, в отсутствие бактериурии вероятность высевания бактериальной культуры снижается. И наконец, остается неразрешенным вопрос о том, те ли именно микробы, которые дали рост, на самом деле поддерживают воспалительный процесс в почках. Тем не менее посев мочи применяется для идентификации возбудителя пиелонефрита и имеет значение для выбора антибактериальной терапии. Достоверным считается обнаружение не менее 100 000 микробных тел на 1 мл мочи (10 2 –10 3 /мл). Инструментальная диагностика проводится с использованием ультразвуковых, рентгенологических, радионуклидных методов, реже — эндоурологических методов (цистоскопия и пр.).
Ультразвуковое исследование (УЗИ). При УЗИ у больных с пиелонефритом можно наблюдать расширение почечной лоханки, огрубение контура чашечек, неоднородность паренхимы с участками ее рубцевания (последнее обычно определяется лишь спустя годы хронического течения пиелонефрита). К отсроченным проявлениям заболевания относят деформацию контура почки, уменьшение ее линейных размеров и толщины паренхимы, что, однако, не вполне специфично и может наблюдаться при других нефропатиях. Так, при гломерулонефрите рубцевание и сморщивание почки всегда протекает достаточно симметрично, тогда как при пиелонефрите даже двусторонний процесс может характеризоваться асимметрией. УЗИ позволяет выявить сопутствующие уролитиаз, ПМР, нейрогенный мочевой пузырь, поликистоз почек, обструктивную уропатию (для диагностики которой может применяться контрастирование мочевыводящих путей) и некоторые другие состояния, явившиеся причиной или поддерживающие хроническое течение пиелонефрита.
Обзорная урография недостаточно информативна: она лишь позволяет идентифицировать положение и контуры почек (если их не закрывают тени петель кишечника) и рентгенопозитивные конкременты. В то же время рентгеноконтрастные методы имеют перед УЗИ ряд преимуществ по части визуализации мочевыводящих путей, выявления обструктивной уропатии, мочевых затеков, а также в ряде других ситуаций. Как и при УЗИ, рентгенологическая картина при хроническом пиелонефрите также не вполне специфична и заключается в огрубении или деформации чашечек, дилатации и гипотонии лоханки, деформации контуров почки и утоньшении паренхимы.
Компьютерная томография может применяться для диагностики пиелонефрита, однако этот метод не имеет существенных преимуществ перед УЗИ и используется в основном для дифференциации пиелонефрита с опухолевыми процессами.
Радионуклидные методы диагностики включают использование 123I–натрия йодогиппурата (гиппурана), 99mTc–димеркаптосукциновой кислоты (DMSA) и 99mTc–диэтилентриамин пентауксусной кислоты (DTPA). Считается, что радионуклидные методы позволяют идентифицировать функционирующую паренхиму, отграничивая участки рубцевания, что имеет дифференциально-диагностическое и прогностическое значение.
Лечение пиелонефрита
Важное место в лечении больных острым пиелонефритом занимают режим, питание, использование антибактериальных средств. При уриногенной инфекции с наличием препятствия к оттоку мочи перечисленные мероприятия оказываются эффективными только при устранении непроходимости мочевых путей и стаза мочи. Также в периоды обострения заболевания используются методы, направленные на улучшение микроциркуляции, дезинтоксикацию. В период ремиссии проводится фитотерапия.
Антибиотикотерапия. При остром пиелонефрите продолжительность терапии составляет от 5 дней до 2 недель. Начинать лечение предпочтительнее с парентерального введения антибактериальных средств, переходя потом на прием внутрь. Из современных препаратов применяются фторхинолоны (таваник 250—500 мг 1 раз в сутки) или β-лактамы. Используют также III и IV генерацию цефалоспоринов, полусинтетические или уреидопенициллины, монобактамы, пенемы и ингибиторы β-лактамазы: цефтриаксон (2 г 1 раз в сутки внутримышечно), цефазолин (1 г 3 раза в сутки), амоксициллин (0,5 — 1 г 3 раза в cутки внутримышечно, 0,25 или 0,5 г 3 раза в сутки внутрь), ипипенем/циластин (0,5 г/0,5 г 3 раза в сутки внутримышечно), амоксициллин/клавулановая кислота (амоксиклав, аугментин; 1 г 3 раза в сутки внутривенно, 0,25—0,5 г 3 раза в cутки внутрь), ампициллин/сульбактам (сультасин). Несмотря на потенциальную ото- и нефротоксичность (требующую контроля функции почек), сохраняют свои позиции аминогликозиды: гентамицин, тобрамицин (старое поколение). Нетилмицин (новое поколение) обладает низкой токсичностью, но применяется нечасто из-за высокой стоимости. Амикацин следует назначать при лечении больных с резистентными штаммами. В начале лечения аминогликозидами рекомендуют высокие дозы (2,5—3 мг/ кг в сутки), которые потом могут быть снижены до поддерживающих (1 — 1,5 мг/кг в сутки). Кратность введения может колебаться от 3 до 1 раза в cутки (в последнем случае рекомендуют введение препаратов в дозе 5 мг/кг, которая считается более эффективной и менее токсичной). Эффективны в лечении пиелонефрита и современные тетрациклины (доксициклин, доксибене), и макролиды (сумамед, рулид). Терапевтическая тактика лечения острых и обострений хронических пиелонефритов сходна; в дополнение к упомянутым химиопрепаратам перорально назначают также триметоприм (бисептол; 0,48 г 2 — 4 раза в сутки) или препараты налидиксовой кислоты (невриграмон, неграм; 1 г 4 раза в cутки) и ее модификации (палин, пимидель; 0,4 г 2 раза в сутки). При хроническом пиелонефрите невозможно стерилизовать мочевой тракт, поэтому лечение оказывается направлено на купирование обострений и профилактику рецидивов. Для этого рекомендуют применять курсы превентивной химиотерапии, менее интенсивной, чем та, которая назначается в случае обострений. Такая тактика, однако, чревата развитием резистентности флоры и побочных эффектов в результате приема лекарств, поэтому альтернативой в этом случае в какой-то степени может служить фитотерапия. При выборе антибиотика следует учитывать:
- данные предшествующего лечения;
- необходимость дозирования антибактериальных средств в зависимости от функции почек;
- особенности фармакокинетики антибиотиков;
- кислотность мочи;
Продолжительность лечения зависит от клинического эффекта и элиминации возбудителя; терапию следует проводить в сочетании с бактериологическими исследованиями мочи.
Химиотерапевтическая профилактика рецидивов и повторных инфекций
Профилактика обострений проводится у больных с хроническим пиелонефритом, протекающим без выраженных обострений или на фоне постоянно действующих провокационных факторов (например, при наличии камня в почечной лоханке). Как правило, антибактериальные средства назначаются короткими курсами по 7—10 дней каждый месяц в течение 0,5—1 года. Обычно в промежутке между курсами антибактериальной терапии проводится лечение травами. Используются антибактериальные средства бактериостатического действия — сульфаниламиды, нитрофураны, налидиксовая кислота. На фоне такой терапии идентифицировать возбудителя не удается, так как имевшийся в начале микроорганизм изменяется, равно как и его резистентность к антибактериальным препаратам. Поэтому терапию желательно проводить последовательно препаратами различных групп, чередуя назначение антибактериальных средств с различным спектром антибактериальной активности. У больных пожилого возраста профилактическое применение антибактериальных средств, как правило, не показано, учитывая тот факт, что риск осложнений терапии может превысить потенциальную пользу от лечения.
Профилактическое применение антибактериальных средств у больных пиелонефритом старше 60 лет может быть признано оправданным при частых и тяжелых рецидивах инфекции, а также при осложненном пиелонефрите (аденома простаты, мочекаменная болезнь, декомпенсированный диабет, неврологическая патология с нарушением функции тазовых органов), при наличии бессимптомной бактериурии, при наличии цистостомы или наложении мочеточнико-кишечного анастомоза. У пожилых больных первостепенное значение в профилактике рецидивов и повторных инфекций почек имеют немедикаментозные мероприятия, включающие подбор адекватного питьевого режима — 1,2—1,5 л ежедневно (с осторожностью следует применять у больных с нарушенной функцией сердца), использование фитотерапии.
Хирургическое лечение
В тех случаях когда консервативная терапия с использованием антибиотиков и других препаратов, а также катетеризации мочеточника с целью добиться восстановления проходимости верхних мочевых путей не приносят успеха, а состояние больного остается тяжелым или ухудшается, показано хирургическое лечение. Оперируют в основном гнойные формы пиелонефрита — апостемы и карбункулы почки. Вопрос о характере операции окончательно решается в момент самого хирургического вмешательства и определяется как масштабом поражения, так и патогенезом заболевания. Цель операции — остановить прогрессирование гнойно-воспалительного процесса в пораженной почке, предотвратить его возникновение в здоровой контрлатеральной почке, восстановить отток мочи по верхним мочевым путям в том случае, если он оказывается нарушенным. Хирургическое пособие состоит в обнажении почки (люмботомия, декапсуляция) и в дренировании ее путем нефростомии.
Заключение
Лечение больных пиелонефритом должно быть комплексным. При остром пиелонефрите оно должно завершаться выздоровлением, необходимо также исключить возможность перехода заболевания в хроническую стадию. При хроническом пиелонефрите необходимы ликвидация активного воспалительного процесса, устранение возможности повторных атак, длительное диспансерное наблюдение за больным. Для достижения этих целей должны использоваться как этиотропная, так и патогенетическая терапия. В борьбе с инфекцией также не следует забывать о повышении сопротивляемости организма. Своевременное устранение предрасполагающих к возникновению пиелонефрита патологических изменений в почках и мочевых путях создает возможность не только предупредить пиелонефрит, но и добиться лучшего терапевтического эффекта в том случае, если заболевание уже возникло. Все эти меры могут быть признаны максимально эффективными при условии плодотворного сотрудничества врачей всех специальностей — урологов и терапевтов, хирургов и гинекологов — в деле лечения больных пиелонефритом.
А. Д. Каприн, доктор медицинских наук
Р. А. Гафанов, К. Н. Миленин
РНЦ рентгенорадиологии МЗ РФ, Москва
Для цитирования: Могутов А.В. Особенности антибактериальной терапии пиелонефритов. РМЖ. 2003;24:1336.
Главный военный клинический госпиталь им. Н.Н. Бурденко, Москва
П иелонефрит – неспецифическое инфекционно–воспалительное заболевание почек, при котором в процесс вовлекаются почечная лоханка, чашечки и паренхима почки с поражением в первую очередь и в основном ее межуточной ткани. В конечной стадии заболевания в процесс вовлекаются кровеносные сосуды и клубочки. В итоге развивается так называемый бактериальный вариант интерстициального нефрита (Руководство по урологии под ред. Лопаткина Н. А., т.2 1998 г).
Существует много разнообразных классификаций пиелонефрита. Различают первичный и вторичный пиелонефрит. Вторичный пиелонефрит встречается в 5 раз чаще первичного. В его основе лежат органические или функциональные изменения в почках и мочевых путях. Пиелонефрит делят на острый и хронический, одно– или двусторонний и т.д.
Рис. 1. Классификация пиелонефрита
В приведенной ниже классификации, разработанной в урологической клинике Российского государственного медицинского университета им. Н.И. Пирогова, наиболее полно отражены стадии и формы инфекционно–воспалительного процесса в почке.
Пиелонефрит – заболевание бактериальной природы, однако специфического возбудителя не существует. Пиелонефрит вызывают различные микроорганизмы – бактерии, микоплазмы, вирусы, грибы.
Наиболее частым этиологическим фактором являются грамположительные и грамотрицательные условно патогенные бактерии, многие из которых принадлежат нормальной микрофлоре человека. Пиелонефрит вызывают кишечная палочка, протей, энтеробактер, клебсиелла, синегнойная палочка, стафилококки (золотистый, эпидермальный), энтерококки и др. Вид и характер бактериальной флоры имеют большое значение в возникновении пиелонефрита. Так, например, белый и золотистый плазмокоагулирующие стафилококки способны вызвать гнойно–воспалительный процесс в неизмененной почке, в то время как другие микроорганизмы, как правило, вызывают пиелонефрит при наличии предрасполагающих факторов. К ним относятся: бактериурия; рефлюксы на различных уровнях; инструментальное обследование мочевых путей; обструкция мочевых путей; заболевания простаты и парауретральных желез; возраст больных (особенно пожилой и старческий); беременность; сахарный диабет; гипертоническая болезнь с ангионефросклерозом; предшествующие болезни почек (интерстициальные нефриты различного генеза, врожденная патология и др.); подагра; миеломная болезнь; воздействие лекарств.
Необходимо отметить, что в настоящее время редко определяется один вид микроорганизмов, вызывающих пиелонефрит. Необходимо также помнить о роли протопластов и L–форм микроорганизмов. Установлена возможность развития L–форм практически у всех видов микроорганизмов, участвующих в развитии пиелонефрита. L–формы более устойчивы к внешним воздействиям, не растут на обычных питательных средах, поэтому их очень трудно идентифицировать.
Пиелонефрит, вызванный протопластными формами микроорганизмов, хуже поддается лечению, способствуя переходу острого пиелонефрита в хронический.
В последние годы особенно возросла роль госпитальных штаммов микроорганизмов в качестве возбудителей пиелонефрита.
При пиелонефрите, как при любом инфекционно–воспалительном заболевании, основными патогенетическими звеньями являются проникновение бактерий в пораженный орган и состояние противоинфекционной защиты макроорганизма.
Основные пути проникновения инфекции в почку – гематогенный и уриногенный. Гематогенный путь возможен на фоне острых заболеваний бактериальной природы как вне мочевых путей (тонзиллит, фурункулез, кариозные зубы, инфицированная рана и др.), так и в них (уретрит, цистит), в половых органах (эпидидимит, простатит, сальпингооворит и др.). Однако для возникновения пиелонефрита, кроме бактериурии, необходимо наличие предрасполагающих факторов, наиболее существенными из которых являются нарушения оттока мочи, крово– и лимфообращения. Основными причинами нарушения оттока мочи являются врожденное или приобретенное сужение мочеточника, нефроптоз, камни, опухоли; сдавление мочеточников снаружи опухолью, воспалительными инфильтратами или функциональными нарушениями при повреждении позвоночника.
Уриногенный (восходящий) путь имеет место при инфицировании нижних отделов мочевыделительного тракта или за счет активации сапрофитной флоры, обычно находящейся в дистальном отделе уретры.
Наряду с местными факторами в патогенезе пиелонефрита большое значение имеют и общие: снижение сопротивляемости организма к инфекции в результате гипо– и авитаминоза, переутомления, эндокринных, простудных заболеваний и т.д.
При любом пути проникновения инфекции микробы обычно задерживаются в венозных капиллярах почки, откуда распространяются на межуточную ее ткань, вызывая в ней развитие гнойно–воспалительного процесса.
Важным звеном патогенеза хронического пиелонефрита могут быть процессы, вызывающие повышение внутрилоханочного давления, что осложняется лоханочно–почечными рефлюксами с флебо– и лимфостазом в паренхиме почки. Кроме того, воспалительно–склеротические изменения клетчатки почечного синуса (педункулит), предшествуя пиелонефриту или осложняя его течение, могут привести к расстройству венозного и лимфатического оттока через магистральные сосуды почек. Флебостаз и лимфостаз, связанный с ними отек интерстиция способствуют фиксации в паренхиме патогенных микроорганизмов, а гипоксия паренхимы – их выживанию.
Раньше всего поражается мозговой слой почки. Это связывают с менее интенсивным его кровоснабжением по сравнению с кровоснабжением коркового слоя и высокой осмолярностью, способствующей выживанию в нем L–форм бактерий, а также с большим содержанием аммония, подавляющего один из компонентов комплемента, что может задерживать фагоцитоз и снижать бактерицидное действие антител. Важное значение придают также ранимости тонкостенных венозных сплетений, расположенных близко к эпителию чашечек, благодаря чему при резком повышении внутрилоханочного давления инфицированная моча поступает в интерстиций и венозную сеть, а возникающие отек и нарушение венозного и лимфатического оттока способствуют фиксации микрофлоры в мозговом слое.
Клиническая картина
Примерно в 80% случаев начало острого пиелонефрита характеризуется резким и значительным повышением температуры тела (до 39–40°C, иногда и выше), потрясающими ознобами, потами, артралгиями, быстрым нарастанием симптомов общей интоксикации – слабости, вялости, разбитости, тошноты, рвоты и т.д. Лихорадка обычно ремиттирующего характера, иногда – постоянная, может сопровождаться высыпаниями простого герпеса.
Типичным проявлением заболевания являются боли в области поясницы, иногда тупые, иногда достигающие значительной интенсивности. Весьма часто, как следствие и одновременно текущего цистита, появляются дискомфорт при мочеиспускании, поллакиурия или дизурия.
Начальной стадией заболевания является интерстициальный серозный нефрит, который не сопровождается деструкцией почечной ткани. Более поздняя – стадия гнойного воспаления, характеризующаяся разрушением почечной ткани в очаге воспаления. В зависимости от характера изменений в почечной паренхиме при остром пиелонефрите развивается апостематозный пиелонефрит, карбункул или абсцесс почки. Симптоматика острого пиелонефрита во многом зависит от наличия и степени нарушения пассажа мочи.
Клиническая картина хронического пиелонефрита имеет тенденцию к волнообразному течению: периоды обострения чередуются с периодами ремиссии. Клиника хронического пиелонефрита во многом зависит от активности проявлений и распространения воспалительного процесса в почке. В стадии активного воспалительного процесса клиническая картина идентична острому пиелонефриту. В стадии ремиссии проявления хронического пиелонефрита неспецифичны: головная боль, слабость, утомляемость, отсутствие аппетита, похудание, тянущие ощущения в реберно–позвоночном углу и т.д.
Для диагностики острого и хронического пиелонефрита большое значение имеют правильный сбор анамнеза, данные объективного осмотра (лихорадка, интоксикационный синдром, боли в пояснице с признаками поражения почки), лабораторные данные. В клиническом анализе крови выявляют лейкоцитоз, увеличение количества нейтрофилов, а через 3–5 дней и позже – увеличение СОЭ. При выраженной гнойной интоксикации – анемия с патологическими изменениями в морфологии эритроцитов (анизоцитоз, пойкилоцитоз и т.д.). Возможна гипергаммаглобулинемия, повышение уровня ЩФ, мочевины, креатинина и остаточного азота.
В общем анализе мочи выявляется лейкоцитурия (однако не у всех пациентов), могут быть обнаружены повышенное содержание белка, свежие и выщелоченные эритроциты (вследствие наличия конкремента, некротического папиллита или других причин). Лабораторная диагностика включает также посев мочи с последующей идентификацией возбудителя и определение чувствительности микроорганизмов к антибактериальным препаратам.
С целью уточнения диагноза и выработки терапевтической тактики приходится прибегать к методам дополнительного обследования, наиболее информативными из которых являются хромоцистоскопия, обзорная и экскреторная урография, ультразвуковая диагностика почек, радионуклидные методы. По специальным показаниям применяются абдоминальная аортография, селективная почечная артериография и компьютерная томография.
Лечение пиелонефрита должно быть комплексным, включающим следующие аспекты: устранение причины, вызывающей нарушение пассажа мочи, антибактериальную и симптоматическую терапию.
Несмотря на продолжительный период широкого применения антибактериальные препараты пенициллинового ряда и в настоящее время сохраняют высокую эффективность для лечения инфекции мочевыводящих путей. Группа пенициллинов включает целый ряд препаратов, которые в зависимости от происхождения, химической структуры и антимикробной активности подразделяются на несколько подгрупп. Однако в связи с широким распространением микроорганизмов, продуцирующих b -лактамазы, целесообразно применение представителей группы ингибиторзащищенных пенициллинов (например, амоксициллина/клавуланата, ампициллина/сульбактама и др.).
Цефалоспорины III–го поколения справедливо занимают одну из ключевых позиций в химиотерапии инфекционных заболеваний мочевыводящих путей. Цефалоспорины III–го поколения кардинально отличаются от пенициллинов и цефалоспоринов I–II поколений высокой эффективностью в отношении большинства энтеробактерий, стабильностью к действию b -лактамаз грамотрицательных бактерий. Кроме того, у цефалоспоринов III–го поколения отмечены лучшие фармакокинетические свойства. Поэтому данные препараты применяют при более тяжелом течении воспалительного процесса мочевыводящих путей – при осложненных инфекциях, обострении хронических инфекций мочевыводящих путей.
Цефтриаксон, например, обладает широким спектром антимикробного действия (особенно чувствительны: Proteus mirabilis, Haemophilus influenzae, Neisseria gonorrhoeae, Neisseria meningitidis.
Высокочувствительны: E. coli, Salmonella spp., Shigella spp., Klebsiella spp. (включая К. pneumoniae), Enterobacter spp., индолположительные Proteus spp. (Proteus vulgaris, morganii, rettgeri, inconstans), Streptococcus viridans, Streptococcus pneumoniae. Среди b -лактамов цефтриаксон оказывает самое мощное действие на Strep. pneumoniae.
Частично чувствительны: Pseudomonas aeruginosa, Staphilococcus aureus, Bacteroides fragilis, Clostridia spp. (включая Clostridia perfringens), Chlamydia trachomatis.
Слабочувствительны: Pseudomonas strains (за исключением Ps. aeruginosa), Streptococcus faecalis, Mycoplasma hominis, pathogenic fungi. и т.д.
Применяется как высокоэффективный препарат при лечении нозокомиальных инфекций, вызываемых чувствительными к нему микроорганизмами. Многие штаммы вышеуказанных микроорганизмов, полирезистентные к другим антибиотикам, таким, как аминопенициллины, цефалоспорины первого и второго поколения и аминогликозиды, чувствительны к цефтриаксону. В связи с длительным периодом полувыведения (около 8 часов у взрослых), для достижения терапевтического эффекта достаточно однократного введения этого препарата в сутки.
Однако если лечение нозокомиальной инфекции начинают эмпирически, то следует помнить о возможном участии в развитии инфекционного процесса резистентной к цефалоспоринам III–го поколения микрофлоры (некоторые штаммы синегнойной палочки, метициллинрезистентные стафилококки – MRSA, энтерококки). В связи с этим при проведении инициальной эмпирической терапии тяжелой нозокомиальной инфекции, как правило, предполагается сочетанное назначение цефалоспоринов и аминогликозидов.
Аминогликозиды имеют основное клиническое значение при лечении нозокомиальных инфекций, вызванных аэробными грамотрицательными возбудителями. Для аминогликозидов II (гентамицин) и III (амикацин) поколения характерна дозозависимая бактерицидная активность в отношении грамотрицательных микроорганизмов семейства Enterobacteriaceae (E.coli, Proteus spp., Klebsiella spp., Enterobacter spp., Serratia spp. и др.), а также неферментирующих грамотрицательных палочек (P.aeruginosa, Acinetobacter spp.). При совместном использовании с пенициллинами или цефалоспоринами наблюдается синергизм в отношении некоторых грамотрицательных и грамположительных аэробных микроорганизмов, что позволяет назначать меньшую дозу аминогликозидов и тем самым снижать риск развития побочных эффектов.
Особое место среди антибактериальных препаратов широкого спектра действия занимают фторхинолоны (левофлоксацин, офлоксацин, пефлоксацин, ципрофлоксацин). Они активны в отношении ряда грамположительных аэробных бактерий (Staphylococcus spp.), большинства штаммов грамотрицательных, в том числе Е.coli (включая энтеротоксигенные штаммы), Shigella spp., Salmonella spp., Enterobacter spp., Klebsiella spp., Proteus spp., Serratia spp., Providencia spp., Citrobacter spp., M.morganii, Vibrio spp., Haemophilus spp., Neisseria spp., Pasteurella spp., Pseudomonas spp., Legionella spp., Brucella spp., Listeria spp. Кроме того, одним из несомненных достоинств препаратов этого ряда является редкое развитие побочных эффектов.
Карбапенемы обладают сверхшироким спектром действия: активны в отношении большинства грамположительных, грамотрицательных и анаэробных микроорганизмов. Поэтому данные препараты являются препаратами второго ряда при лечении тяжелых форм воспалительных процессов мочевыводящих путей.
Тетрациклины высокоактивны в отношении большинства грамположительных и грамотрицательных микроорганизмов, а также микроорганизмов с преимущественно внутриклеточной локализацией – хламидий, микоплазм, листерий, уреаплазм и т.д. Несмотря на достаточно высокую активность в отношении представителей рода Enterobacteriaceae, тетрациклины не эффективны в отношении протея и синегнойной палочки.
Макролиды обладают хорошей чувствительностью по отношению грамположительной микрофлоре и атипичным микроорганизмам – микоплазмам, уреаплазмам, хламидиям и т.д. В настоящее время на основе эритромицина созданы новые макролиды – рокситромицин, азитромицин и т.д. У данных препаратов значительно улучшились фармакокинетические показатели: период полувыведения колеблется от 19 до 24 ч (у азитромицина), поэтому возможен двух– или одноразовый прием.
Наряду с антибиотиками используют и другие антибактериальные средства: нитрофураны, налидиксовую кислоту, триметоприм, сульфаметоксазол и др. Несмотря на широкое применение нитрофуранов и нитроксолина, микрофлора мочи больных хроническим пиелонефритом сохраняет чувствительность к ним практически на том же уровне, что и 10 лет назад.
Хорошие перспективы в антибактериальной терапии имеют препараты бактериофагов.
Что такое хронический пиелонефрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лычагин А. С., уролога со стажем в 17 лет.
Над статьей доктора Лычагин А. С. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
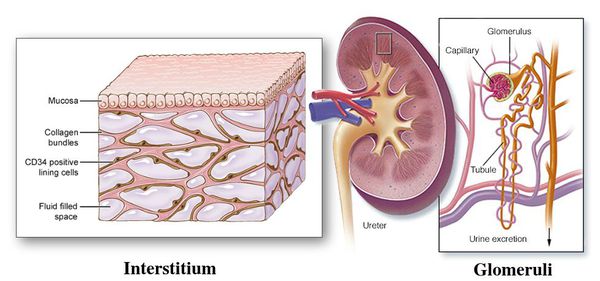
Хронический пиелонефрит — почечная патология, характеризующаяся длительно протекающим воспалительным процессом в почках. Вызывается воспаление разными видами бактерий, процесс затрагивает как чашечно-лоханочные структуры, так и интерстиций (соединительную ткань) почек. [1] [3]
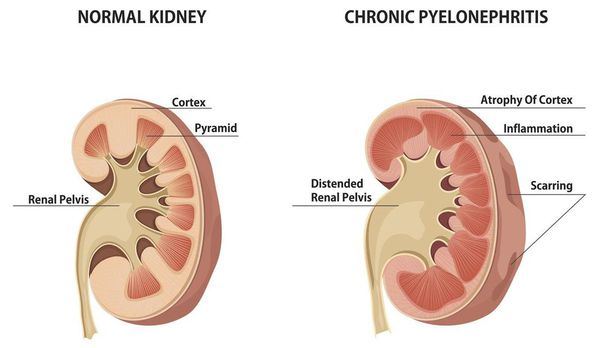
Эпидемиология хронического пиелонефрита такова, что на его долю приходится до 65% всех воспалительных заболеваний мочеполового тракта. Примерно в трети случаев описываемому заболеванию предшествует острый пиелонефрит. Отчетливо отмечено гендерное различие в частоте заболеваемости — преимущественно болеет женский пол (в 3-5 раз чаще). Объясняется этот факт особенностями анатомии женской мочевыделительной системы: короткая уретра, которая облегчает инвазию микроорганизмов в мочевыводящую систему.
Средняя заболеваемость составляет 18 случаев на 1000 населения. [2] [3]
Ведущий этиологический фактор, провоцирующий развитие хронического пиелонефрита — бактериальная флора. Хронический пиелонефрит вызывается как одним видом микроорганизмов, так и микробными ассоциациями, когда при бактериологическом исследовании выделяется сразу несколько видов микроорганизмов. [4] [7] Среди возбудителей выделяют:
- Escherichia coli (высевается у 75-95% пациентов);
- Staphylococcus saprophyticus (определяется в 5-10% случаев);
- Klebsiella pneumoniae
- прочие энтеробактерии (род Enterobacteriaceae);
- Proteus mirabilis;
- грибки;
- стафилококки;
- синегнойная палочка.
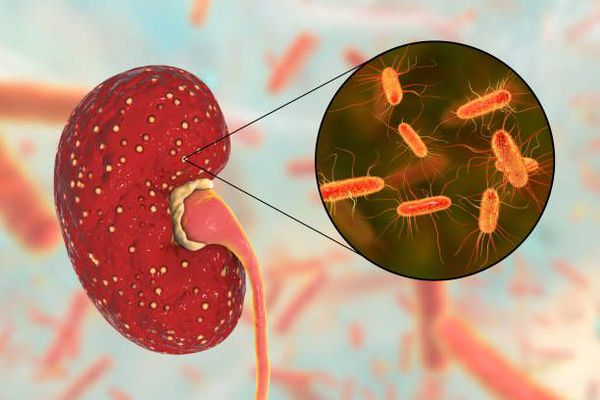
Особую роль в патогенезе хронического пиелонефрита играют так называемые L-формы возбудителей. Они отличаются высокой резистентностью к химиопрепаратам и возникают под действием нерациональной антибиотикотерапии. Именно их активизация в определённых условиях вызывает очередное обострение пиелонефрита. [4] [7]
Хронизации процесса в большинстве случаев предшествует острая атака пиелонефрита. Этому способствуют разнообразные факторы (большинство из них вызывают значимые нарушения уродинамики):
-
;
- переохлаждение; (опущение почки); ;
- стриктуры мочеточников;
- уретрит;
- пузырно-мочеточниковый рефлюкс (обратный заброс мочи из пузыря в мочеточники).
Вялотекущий воспалительный процесс любой другой локализации (тонзиллит, отит, абсцесс, стоматит, гастроэнтерит) способен длительное время поддерживать и провоцировать обострение хронического пиелонефрита. Хронические интоксикации (алкогольная, наркотическая и другие), иммунодефициты, соматические заболевания (сахарный диабет, метаболический синдром) также способствуют формированию хронического пиелонефрита.
У девушек в качестве провоцирующего фактора нередко выступает половая жизнь, а у женщин — беременность и роды.
В детском возрасте развитие данной патологии связано с аномалиями развития мочеполовой системы, например, с уретероцеле.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического пиелонефрита
Клинические проявления пиелонефрита зависят от активности воспалительного процесса.
Для латентной фазы характерна скудная симптоматика. Больных беспокоит незначительное повышение температуры, отмечается повышенная утомляемость, периодические головные боли. Патологические проявления со стороны почек и других органов отсутствуют либо выражены в минимальной форме. Часть пациентов жалуются на полиурию и повышение артериального давления. В анализе мочи выявляется незначительная протеинурия, бактериурия, периодически появляются лейкоциты. [1] [3] [7]
Фаза активного воспаления проявляется следующими симптомами:
- чувство тяжести и боли в пояснице (в области почек) ноющего характера;
- дизурические явления в виде учащённого мочеиспускания;
- анемический синдром;
- стойкая гипертония;
- в анализе мочи определяется большое количество белка, лейкоцитов и бактерий, в тяжёлых случаях возникает гематурия (попадание крови в мочу).
При выраженном повышении артериального давления говорят о гипертоническом варианте хронического пиелонефрита, при этом гипертония носит злокачественный характер и с трудом поддаётся коррекции.
Хроническое поражение почек зачастую сопровождается гипохромной анемией. Это свидетельствует о развитии анемического варианта патологии.
В стадии стойкой ремиссии какие-либо значимые симптомы отсутствуют.
Для более наглядного восприятия симптомы разных фаз хронического пиелонефрита отображены в табличном виде. [4]
Что такое пиелонефрит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Закуцкий А. Н., уролога со стажем в 16 лет.
Над статьей доктора Закуцкий А. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Причина пиелонефрита — бактериальная инфекция. Среди возбудителей заболевания лидирует кишечная палочка (Escherichia coli). Реже встречаются другие микробы, такие как протей, энтерококк, синегнойная палочка и стафилококк. [4]
Острый пиелонефрит может возникнуть в любом возрасте и у любого пола. Чаще всего заболевание возникает у женщин активного репродуктивного возраста, что объясняется особенностями строения женской мочеполовой системы. Однако нередко пиелонефрит выявляют у детей и половозрелых мужчин, поэтому возраст и пол заболевавшего не могут быть использованы в качестве дифференциального признака данного заболевания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого пиелонефрита
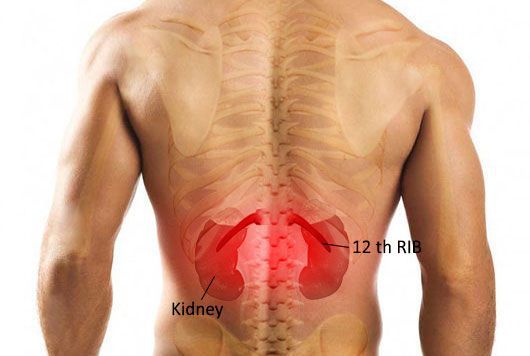
Для острого пиелонефрита типично сочетание высокой температуры с болями в области воспалённой почки. Если почка располагается на своём месте, то боль беспокоит в проекции рёберно-позвоночного угла. При опущении почки боль возникает по фланкам живота. Пиелонефрит может затрагивать как одну почку, так и обе почки, соответственно боль может беспокоить как с одной стороны, так и с обеих сторон одновременно.
Выраженность боли может быть различной — от умеренной до интенсивной. Как правило, боль носит постоянный характер и не зависит от положения тела или движений. Иными словами, невозможно найти такое положение в кровати, когда боль будет беспокоить меньше или пройдет совсем. Также верно и то, что движения туловищем в виде сгибания, разгибания или поворотов не приводят к обострению болей.
В отдельных случаях боль носит приступообразный характер. Это характерно для пиелонефритов, которые возникают на фоне закупорки мочевых путей камнем. Если при классической почечной колике боль между приступами отступает совсем, то при сопутствующем пиелонефрите болевой синдром сохраняется и между приступами.
Развитие острого пиелонефрита может сопровождаться изменения со стороны мочеиспускания, хотя это не является обязательным условием. Можно отметить появление мути в моче и неприятного запаха. Кроме того, воспалённая моча потенциально способна спровоцировать учащённое мочеиспускание. В целом мочевые симптомы выходят на первый план только в том случае, если острый пиелонефрит осложняет уже имеющееся воспаление мочевого пузыря. [1] [4]
Патогенез острого пиелонефрита
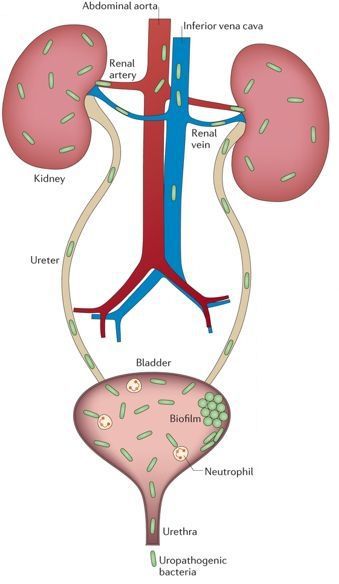
Уриногенный путь передачи особенно характерен для детей из-за широкого распространения пузырно-мочеточникового рефлюкса. Так называют заброс мочи из мочевого пузыря обратно в почку. Несмотря на широкое распространение рефлюкса именно в детском возрасте, многие взрослые страдают аналогичным заболеванием. Особенно часто рефлюкс, то есть обратный заброс мочи, наблюдается при переполнении мочевого пузыря. Поэтому очень важно своевременно опорожнять мочевой пузырь. [8]
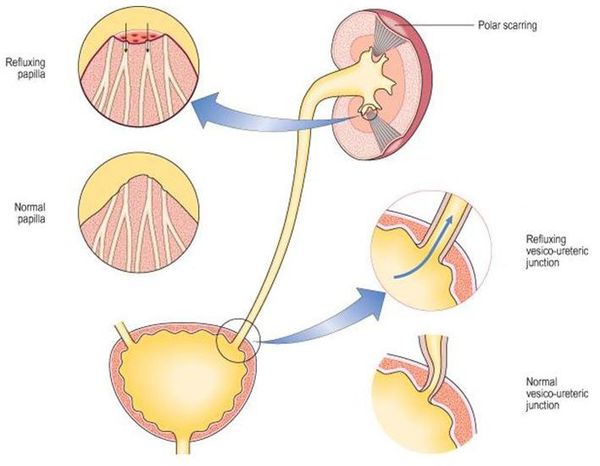
Классификация и стадии развития острого пиелонефрита
Традиционно острый пиелонефрит подразделяют на серозный и гнойный, хотя гнойный пиелонефрит является скорее осложнением острого пиелонефрита.
Существует несколько форм гнойного пиелонефрита:
- апостематозный пиелонефрит;
- абсцесс почки;
- карбункул почки;
- некротический папиллит;
- эмфизематозный пиелонефрит.
Если гнойников много, и они небольшие по размеру, то говорят об апостематозном пиелонефрите. В том случае, если гнойник большой и одиночный, то мы имеем дело с абсцессом почки.
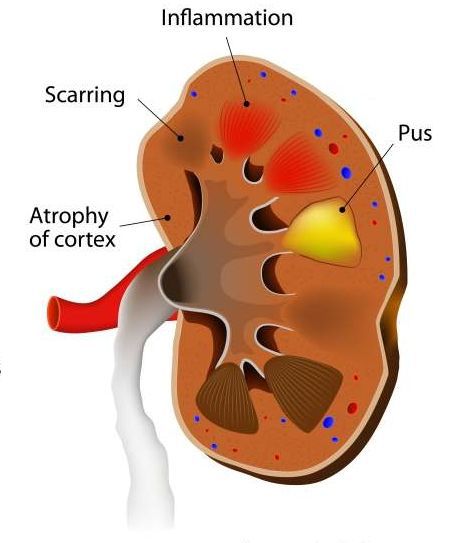
Почечный абсцесс нужно дифференцировать с карбункулом почки. Карбункул — это часть почечной паренхимы, погибшая вследствие закупорки крупного почечного сосуда микробным эмболом. Рано или поздно погибшие от эмболии ткани подвергаются гнойному расплавлению, что приводит к абсцедированию карбункула.
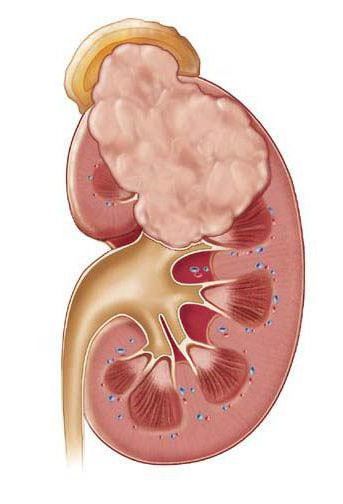
Особой формой острого пиелонефрита является некротический папиллит — это грозное и смертельно опасное заболевание. К счастью, эта болезнь встречается настолько редко, что даже опытные урологи со стажем работы в несколько десятков лет могут вспомнить лишь несколько случаев данной формы острого пиелонефрита. При некротической папиллите происходит некроз, то есть омертвление и гибель почечного сосочка. Это сопровождается почечной недостаточностью и появлением крови в моче. Причина некротического папиллита сходна с причиной карбункула: закупорка почечного сосуда микробным эмболом. Только при папиллите страдает сосуд, питающий почечный сосочек. [4]
Осложнения острого пиелонефрита
Местные осложнения острого пиелонефрита включают апостематоз, абсцесс почки, эмфизематозный пиелонефрит, а также тромбоз почечных сосудов либо в виде карбункула почки, либо в виде некротизирующего папиллита. [10]
Эмфизематозный пиелонефрит является исключительно редким заболеванием и отличается от прочих гнойных осложнений пиелонефрита появлением пузырьков газа. Воздушные скопления могут быть в почечной паренхиме, полостной системе почек или даже в паранефральной клетчатке. К счастью, эмфизематозный пиелонефрит встречаются существенно реже других гнойных осложнений почки. [7]
Среди системных осложнений нужно отметить острую почечную недостаточность и синдром системной воспалительной реакции (сепсис). Именно поэтому часть пациентов нуждается в госпитализации в урологические стационары. В условиях стационара проводится регулярный контроль анализов и УЗИ для своевременного выявления осложнений острого пиелонефрита. [4]
Некоторые осложнения пиелонефрита в большей степени ассоциированы с хронической формой этого заболевания, но так как острый пиелонефрит может перейти в хронический, то нельзя не упомянуть о таком важном осложнении как мочекаменная болезнь. В некоторых ситуациях воспаление почечной паренхимы вызывают уреаза-продуцирующие микробы. Уреаза — это фермент, который позволяет бактериям расщеплять мочевину из мочи. После срабатывания фермента мочевина расщепляется до углекислоты и аммиака. Именно эти два компонента запускают сложный биохимический каскад, который приводит к образованию инфекционных камней: струвита и гидроксиапатита. К счастью, самый частый возбудитель пиелонефрита — кишечная палочка — не умеет производить уреазу, этой способностью обладают другие более редкие возбудители пиелонефрита — протей, клебсиелла и синегнойная палочка.
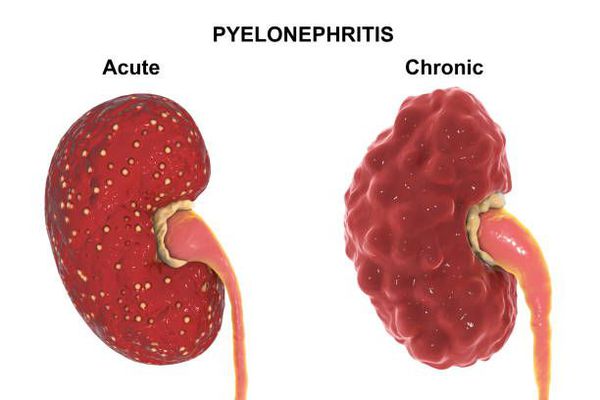
Диагностика острого пиелонефрита
Минимальный объём обследований:
- общий анализ мочи;
- посев мочи на флору с определением чувствительности к антибиотикам;
- клинический анализ крови;
- анализ крови на креатинин;
- УЗИ почек и мочевого пузыря.
Общий анализ мочи
Типичным для пиелонефрита является повышение уровня лейкоцитов и обнаружение бактерий. Могут быть и другие неспецифичные для данного заболевания изменения, включая повышенный уровень белка или положительный тест на нитриты. Обнаружение большого количества эритроцитов требует проведения дифференциальной диагностики с мочекаменной болезнью и гломерулонефритом.
Посев мочи на флору и чувствительность к антибиотикам
Этот анализ имеет смысл сдавать до назначения антибиотиков. Посев мочи позволяет выявить возбудитель пиелонефрита и определить наиболее эффективные антибактериальные препараты.
Клинический анализ крови
Неспецифическим признаком пиелонефрита является повышенный уровень лейкоцитов со сдвигом лейкоцитарной формулы влево. Как правило, больной с острым пиелонефритом повторяет клинический анализ крови два или три раза во время лечения. Данный анализ позволяет оценить эффективность антибактериальной терапии и своевременно сигнализировать о развитии гнойных осложнений в воспаленной почке.
Анализ крови на креатинин
Этот анализ является обязательным для всех пациентов с пиелонефритом прежде всего потому, что в ряде случаев острый пиелонефрит может осложниться развитием острой почечной недостаточности. Кроме того, анализ крови на креатинин необходим для решения вопроса о рентгенологическом исследовании почек с применением контраста.
УЗИ почек и мочевого пузыря
Ультразвуковое исследование позволяет исключить обструктивный пиелонефрит, связанный с нарушением оттока мочи из почки. Кроме того, УЗИ почек необходимо для своевременного выявления апостематоза, абсцесса и карбункула в паренхиме почки. Все вышеперечисленные термины используются для описания осложнений острого пиелонефрита.
Важнейшим преимуществом ультразвукового исследования является возможность повторения этого исследования в динамике без нанесения какого-либо вреда или даже дискомфорта организму. Важно помнить, что нормальные результаты УЗИ не исключают наличие острого пиелонефрита.
Рентгеновское обследование почек: внутривенная урография или компьютерная томография почек с внутривенным контрастированием.
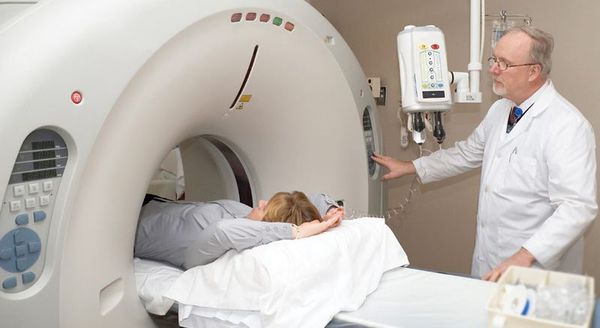
Рентгеновское обследование почек является самым точным и достоверным методом диагностики. Традиционный рентген в виде внутривенной урографии подразумевает обязательное внутривенное введение йодсодержащего контраста. Это не всегда возможно из-за сопутствующих причин: аллергия на йод, приём гормонов щитовидной железы и повышенный уровень креатинина в крови. По сути, в настоящее время внутривенная урография необходима только для установления степени нефроптоза при опущении почек.
Значительно более широко применяется КТ почек (компьютерная томография). КТ относится к рентгеновским методам исследования, однако его информативность значительно выше, чем у обычного рентгена. Вопрос о введении йодсодержащего внутривенного контраста решается лечащим урологом индивидуально с каждым пациентом. [2] [4]
Лечение острого пиелонефрита
Стационарное лечение обычно требуется для беременных, детей, пожилых людей, пациентов с ослабленным иммунитетом, плохо контролируемым диабетом, после трансплантации почек и, конечно же, всех людей с обструкцией мочевых путей. Также желательно госпитализировать людей с острым пиелонефритом единственной существующей или единственно функционирующей почки. Здоровые, молодые, небеременные женщины, которые болеют неосложнённым пиелонефритом, могут лечиться амбулаторно.
Обычно острый пиелонефрит требует исключительно медикаментозного лечения. Показания к хирургическому лечению возникают крайне редко.
Первоначальный выбор антибиотика при остром пиелонефрите является эмпирическим. Через 4-7 дней антибактериальная терапия может быть скорректирована по результатам посева мочи. Эмпирический выбор антибиотика остаётся на усмотрение лечащего врача.
В национальных рекомендациях в качестве средства выбора при остром пиелонефрите указаны фторхинолоны второго и третьего поколения. [4] Тоже самое сказано и в рекомендациях Европейской ассоциации урологов. Между тем, ещё в 2016 году FDA (Управление по контролю качества пищевых продуктов и лекарственных препаратов) рекомендовала отказаться от использования данных антибиотиков из-за большого количества осложнений в отношении связок, суставов и периферических нервов. [6] Поэтому в качестве первой линии терапии рекомендуют использовать цефалоспорины третьего поколения.
Часто можно встретить комбинацию из двух антибиотиков для лечения острого пиелонефрита. Как правило, комбинируют цефалоспорины с фторхинолонами или аминогликозидами. Аминогликозиды в виде амикацина обладают явным нефротоксическим действием, поэтому их использование для эмпирической терапии оправдано только в тяжёлых случаях. В целом выбор антибиотика — на усмотрение лечащего врача. [9]
Показания к оперативному лечению возникают при гнойной форме воспаления и остром вторичном пиелонефрите. При вторичном пиелонефрите главная цель хирургического вмешательства состоит в дренировании мочи. Это можно сделать как путём установки почечного стента, так и благодаря чрезкожной пункционной нефростомии.
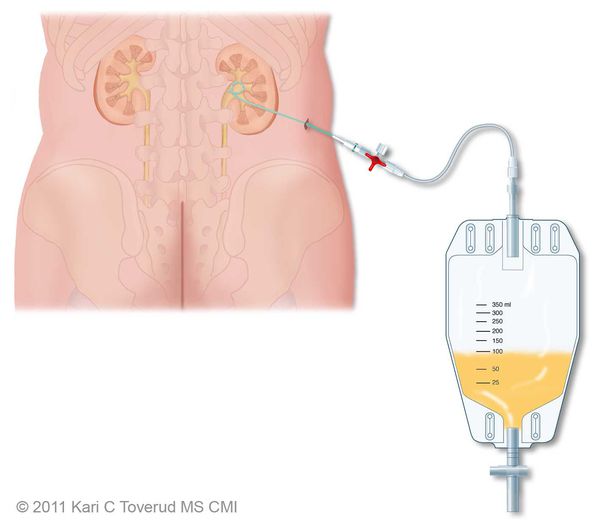
Гнойная форма острого пиелонефрита требует ревизии и декапсуляции почки, вскрытия гнойных очагов или даже нефрэктомии при гнойном разрушении большей части почки. [4]
Прогноз. Профилактика
Прогноз при пиелонефрите благоприятный. Большинство острых пиелонефритов успешно лечатся амбулаторно, и лишь небольшая доля случаев требует госпитализации. Тем не менее сохраняется определённый процент летальный исходов. Причиной неблагоприятного течения заболевания являются возраст старше 65 лет, присоединение острой почечной недостаточности, несвоевременно выявленные гнойные осложнения, требующие хирургического вмешательства, и тяжёлые сопутствующие заболевания наподобие декомпенсированного сахарного диабета. [5]
Составление плана индивидуальной профилактики начинается с изучения истории конкретного заболевания. В частности, необходимо ответить на вопрос, каким образом бактерии попали в почку: с кровью или с мочой? При гематогенном пути заражения необходимо санировать имеющиеся в организме очаги хронической инфекции, исключить переохлаждение и проводить профилактику сезонных простудных заболеваний. При уриногенном пути заражения необходимо заняться профилактикой воспалительных заболеваний мочевого пузыря.
В случае вторичной формы острого пиелонефрита целесообразно восстановить нормальный отток мочи из поражённой почки.
Вне зависимости от пути попадания микробов в почку всем пациентам рекомендуется потреблять достаточное количество жидкости и разнообразные урологические сборы растительного происхождения. [4]
Читайте также:

