Статистика заболеваемости менингококковой инфекцией
Обновлено: 19.04.2024
Менингококковая инфекция - одна из опасных для жизни и непредсказуемых по молниеносности течения инфекций, вызывающая менингит – гнойную инфекцию оболочек головного и спинного мозга. Наибольшую угрозу она представляет для детей. Дети ей болеют чаще, чем взрослые. Чем младше ребенок, тем выше риск развития летального исхода.
Показатель заболеваемости менингококковой инфекцией за 2018 год составляет 0,1 на 100 тыс. населения (1 случай), что ниже показателя 2017 г. на 91,6% (в 2017г. - 10 случаев или 1,2 на 100т.н.), в го Саранск – заболевание не регистрировалось ( 2017- 3 случая или 0,8 на 100 тыс. населения).
Дети в возрасте до 14 лет составляют – 0,9 на 100т.н. (1 случай), (2017г- 6 случаев или 5,2 на 100т.н.) данного возраста, по го Саранск в 2018 г. заболевание не регистрировалось (2017г. – 2 случая или 4,0 на 100т.н.).
Статистические данные подтверждают, что каждый 10-й пациент, заразившийся менингококковой инфекцией, умирает, а у каждого 20-го больного остаются серьезные осложнения, приведшие к инвалидизации пациента. Как правило, пациенты умирают через 24-48 часов после появления симптомов.
Возбудитель инфекции - менингококк (Neisseria meningitidis).
Источник инфекции - только человек: носители менингококков, больные менингококковым назофарингитом (особенно в начале заболевания) и генерализованными формами болезни.
Пути передачи - воздушно-капельный и контактно-бытовой. Заразиться можно через предметы обихода - при общем пользовании посудой во время приема пищи. Возбудитель менингококковой инфекции передается от человека к человеку воздушно-капельным путем в радиусе до 1 метра от инфицированного лица.
•лица, подлежащие призыву на военную службу;
•лица, отъезжающие в эндемичные по менингококковой инфекции районы (например, паломники, военнослужащие, туристы, спортсмены, геологи, биологи);
•медицинские работники структурных подразделений, оказывающих специализированную медицинскую помощь по профилю "инфекционные болезни";
•медицинские работники и сотрудники лабораторий, работающих с живой культурой менингококка;
•воспитанники и персонал учреждений стационарного социального обслуживания с круглосуточным пребыванием (дома ребенка, детские дома, интернаты);
•лица, проживающие в общежитиях;
•лица, принимающие участие в массовых международных спортивных и культурных мероприятиях;
•дети до 5 лет включительно (в связи с высокой заболеваемостью в данной возрастной группе);
•подростки в возрасте 13 - 17 лет (в связи с повышенным уровнем носительства возбудителя в данной возрастной группе);
•лица старше 60 лет;
•лица с первичными и вторичными иммунодефицитными состояниями, в том числе ВИЧ-инфицированных;
•лица, перенесшие кохлеарную имплантацию (хирургическое восстановление слуха);
•лица с ликвореей (это истечение ликвора, например при переломах черепа, позвоночника).
Протекает менингококковая инфекция в виде трех форм:
• менингококкового сепсиса (менингококкцемии).
Инкубационный период колеблется от 1 до 10 дней, в среднем до 4 дней.
Назофарингит имеет острое начало. Температура тела поднимается до 38оС. Проявляется першением в горле, затруднением при глотании, ломотой, слабостью, снижением аппетита. Нередко назофарингит является предшественником других форм менингококковой инфекции.
Менингококковый сепсис проявляется быстро нарастающими симптомами интоксикации, такими как озноб, повышение температуры тела до 39-400С, постоянная головная боль, рвота, боли в животе. Далее появляется звездчатая сыпь. Сначала она появляется на коже стоп, голени, ягодиц, затем распространяется по всему телу. При менингококковом сепсисе поражаются глаза, сначала мелкие, а затем крупные суставы, печень. Со стороны сердечно-сосудистой системы - тахикардия, снижение артериального давления. Происходит поражение почек.
Менингококковый сепсис является опасной для жизни ребенка формой болезни.
Менингококковый менингит характеризуется острым началом, выраженным синдромом общей интоксикации, головными болями, повторной рвотой.
Менингококковая инфекция опасна развитием осложнений, таких как отек головного мозга, острая надпочечниковая недостаточность и инфекционно-токсический шок.
Все больные с подозрением на менингококковую инфекцию подлежат госпитализации в инфекционный стационар. Лечение проводится под наблюдением инфекциониста и невролога, так как после перенесенной менингококковой инфекции могут оставаться тяжелые дефекты конечностей, неврологические нарушения, снижение слуха, повреждение почек и психологические расстройства.
Профилактика менингококковой инфекции:
Вакцинация является самым действенным методом защиты от инфекции.
Прививки против менингококковой инфекции включены в национальный календарь профилактических прививок.
Вакцинация против менингококковой инфекции проводится лицам из групп высокого риска инфицирования (см. группы риска), а также по эпидемиологическим показаниям – лица, контактировавшие с больным в очагах генерализованной формы менингококковой инфекции.
При эпидемии повторная прививка проводится через 3 года.
В число профилактических мероприятий входят:
•Раннее и полное выявление источников инфекции;
•Изоляция и лечение больных;
•Переболевший допускается в коллектив через 10 дней после выписки;
•В очаге инфекции в течение 10 дней проводят медицинское наблюдение за контактными лицами.
•Избегайте: переохлаждений, поездок с ребенком в общественном транспорте, других мест массового нахождения людей, гуляйте с ребенком больше на открытом воздухе;
•Нельзя забывать и о закаливании: водные процедуры, соблюдение режима дня – повышают сопротивляемость организма;
• В помещении, где находился больной (в очаге) необходимо проведение ежедневной, влажной уборки, частое проветривание.
•Заразиться менингококковой инфекцией можно не только от больного человека, но и от здоровых хронических носителей менингококка. Для предотвращения заражения необходимо соблюдать простые правила гигиены. Нужно научить им ребенка, а воспитатели в детских садах должны внимательно следить за их соблюдением.
•Нельзя обмениваться напитками, едой, мороженым, конфетами, жевательными резинками;
•Нельзя пользоваться чужими губными помадами, зубными щетками, есть из одной посуды;
•Нельзя держать во рту кончик ручки или карандаша;
•Нельзя облизывать детскую соску перед тем, как дать малышу.
Менингококковая инфекция может привести к смерти даже здорового человека в течение 1 дня после проявления первых симптомов.

Показатели заболеваемости менингококковой инфекцией в России растут почти во всех возрастных группах. Динамика объемов иммунизации крайне низка.

Он уточнил, что до 2016 доля заболевших МКИ ежегодно снижалась, и привел данные ДНКЦИБ о возрастной структуре летальных исходов при генерализованных формах менингококковой инфекции (ГФМИ) у детей, которые институт собирал с 1990 года: до 1 года – 41%; 1–3 года – 33%; 3–6 лет – 8%; 6–12 лет – 6%; 12–18 лет – 12%. В 2019 году показатель летальности от МКИ составил 21%, среди них у детей до 4 лет – 25%, 15–19 лет – 20%, в возрастной группе 45–64 лет – 27%, 65 и старше – 31%.
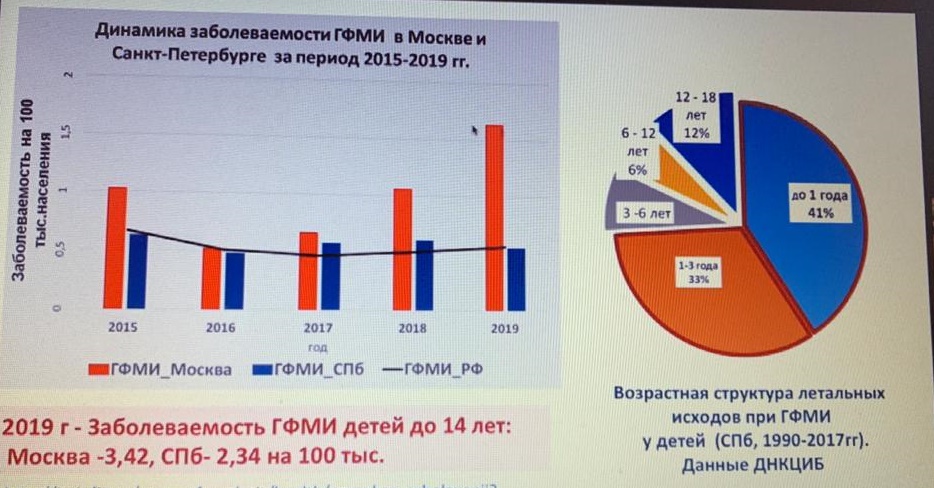
Показатель заболеваемости ГФМИ у детей до 14 лет составил в 2019 году 3,42 случая на 100 тыс. населения в Москве и 2,34 в Петербурге. Это выше показателя (2), который ВОЗ рекомендует для начала массовой вакцинации. Некоторые регионы уже ввели профилактику МКИ в региональные программы, среди них Москва, Пермская, Омская, Свердловская, Челябинская, Ярославская, Тюменская и Тульская области. Однако число привитых остается невысоким и не влияет на эпидситуацию, отметил специалист.
ДНКЦИБ настаивает на включении МКИ в Национальный календарь прививок, вакцинация детей должна проходить в 9 и 12 месяцев.
По данным государственного доклада о состоянии санитарно-эпидемиологического благополучия населения в 2019 году, которые привел Лобзин, менингококковая инфекция заняла 22-е место по размеру наносимого экономического ущерба, опередив острые вирусные гепатиты и корь. Экономическая значимость нозологии составила почти 372,5 млн руб., что на 63% выше показателя 2016 года.
Ранее специалист рекомендовал медучреждениям перейти к нагоняющей иммунизации, так как из-за COVID-19 у многих людей сбился график прививок.
В сентябре правительство утвердило Стратегию развития иммунопрофилактики инфекционных болезней до 2035 года. Она ориентирована, в частности, на профилактику дифтерии, кори, краснухи, вирусного гепатита B, сезонного гриппа. Стратегия предполагает охват населения профилактическими прививками на уровне не менее 95%.
Представлен краткий обзор сведений о заболеваемости менингококковой инфекцией в XIX и XX вв. в России в сравнении с другими странами. Дана характеристика современного межэпидемического периода, продолжающегося 23 года. Сформулированы неотложные задачи, стоящие перед российской наукой, по предотвращению потерь и затрат, связанных с возможным наступлением очередного эпидемического подъема заболеваемости. К этим задачам относятся: разработка и внедрение отечественных конъюгированных вакцин, слежение за антигенной и генетической структурой циркулирующих штаммов возбудителя, мониторинг иммунологической структуры выборочных групп населения на основании классов иммуноглобулинов и бактерицидных антител.
В Южной Америке вспышки МИ появились с начала ХХ века и связывались с большим притоком эмигрантов из Португалии. Там, так же как и в Европе, позднее 70-х годов серогруппа А не вызывала подъемов заболеваемости, хотя последний из них (Бразилия, 1974) был очень значительным [3]; ему предшествовал рост заболеваемости, вызванный серогруппой С, которая тогда уже преобладала в Аргентине. В Чили и на Кубе в 80-е годы подъемы были вызваны серогруппой В, а позднее и по сей день в этом регионе вспышки обусловлены серогруппами В, С, Y, W-135 [3, 5].
В Австралию и Новую Зеландию МИ проникла вместе с большим числом эмигрантов из Западной Европы в начале ХХ века, на протяжении которого, особенно в первой половине, заболеваемость поддерживалась за счет серогруппы А, но в конце века описана эпидемия в Новой Зеландии, вызванная менингококком серогруппы В, а также несколько вспышек в Австралии за счет серогрупп В и С [3, 5].
Исчезновение заболеваний, вызванных серогруппой А, в Европе, Южной Америке и Австралии (с Океанией) в 70-е годы ХХ века во многом приписывают систематическому применению соответствующей полисахаридой вакцины при начинающихся вспышках и эпидемических подъемах.
В конце 90-х годов ХIХ века МИ была занесена в Индию, Китай и Гонконг [2, 3]. До 80-х годов ХХ века в Китае лидировала серогруппа А, но после введения массовой вакцинации против этой серогруппы эпидемическая заболеваемость резко снизилась, хотя стали появляться сведения о вспышках, вызванных серогруппой С.
Ключевые слова: менингококковая инфекция, дети, клиническая характеристика, вакцинация
Keywords: meningococcal infection, children, clinical characteristics, vaccination
Резюме. Менингококковая инфекция является серьезной проблемой здравоохранения, поскольку преимущественно поражает детей и подростков. Особую значимость представляют случаи генерализованной инфекции. Кроме того, высока частота инвалидизации после инфекции и доля летальных исходов. В данной статье освещены современные данные о менингококковой инфекции и представлен разбор клинического случая с летальным исходом.
Summary. Meningococcal infection is a serious public health problem due to the predominant affection of children and adolescents. Of particular importance are patients with a generalized form of infection, as well as a high proportion of disability after infection and deaths. This article highlights modern data on meningococcal infection, presents an analysis of a clinical case of meningococcal infection with a lethal outcome.
Для цитирования: Мазанкова Л.Н., Тебеньков А.В., Россина А.Л. Менингококковая инфекция у детей - новые вызовы. Практика педиатра 2021;(3):25-9.
For citation: Mazankova L.N., Tebenkov A.V., Rossina A.L. Meningococcal disease in children - new challenges. Pediatrician's Practice 2021; (3): 25-9.
Введение
Менингококковая инфекция (МИ) остается одной из актуальных проблем здравоохранения, медицинская и социальная значимость которой обусловлена преимущественным поражением молодого населения - детей, подростков и молодых взрослых, на долю которых приходится до 70% заболевших, а также развитием тяжелых генерализованных форм инфекции (ГФМИ), высокой летальностью и значительным числом случаев инвалидизации после перенесенного заболевания (20-50% больных ГФМИ) 1. Летальность при ГФМИ продолжает быть высокой: в 2019 г. в России она составила 21% [2]. По данным референс-центра по мониторингу за бактериальными менингитами, дети болели ГФМИ в 5-7 раз чаще, чем взрослые [1, 2]. Наиболее высок риск в группе детей младше 4 лет. Заболеваемость МИ детей от 0 до 4 лет превышает этот показатель у взрослых примерно в 25 раз [2, 4].
Приводим описание клинического случая заболевания МИ ребенка в возрасте 25 дней без отягощенного преморбидного фона. Случай имел летальный исход.
Жалобы при поступлении на гипертермию, рвоту, беспокойство, нарастание желтушного синдрома.
Из анамнеза заболевания известно, что за два дня до начала заболевания мать отмечала беспокойство ребенка. От грудного кормления не отказывался. 31.05.2021 отмечается подъем температуры тела до 38°C. Ребенок отказывался от еды. Мать пыталась накормить, но ребенок срыгнул трижды. Была вызвана бригада скорой медицинской помощи, которая (со слов матери) дала жаропонижающее (в листе сопровождения данных нет). Ребенок доставлен в сопровождении бригады в стационар. После выписки из роддома длительно сохранялся желтушный синдром. Но 31.05.2021 мать отметила резкое нарастание желтушности. Со слов матери, у нее были невыраженные проявления острой респираторной инфекции за 5 дней до начала заболевания у ребенка (першило в горле). Мать продолжала грудное вскармливание.
Из анамнеза жизни: ребенок от первой беременности, протекавшей без особенностей, первых срочных физиологических родов. Вес при рождении 2860 г, рост 54 см, оценка по шкале Апгар 8 из 9 баллов. Наследственность и аллергологический анамнез не отягощены, привит в роддоме. Перенесенных заболеваний, травм, операций не было.
Состояние при поступлении (31.05.2021, 12:01) тяжелое. Пациент астенического телосложения, пониженного питания. Рост 54 см, вес 3,288 кг, температура тела 36,6°C. Группа крови 0 (I). Резус-фактор положительный. Большой родничок размерами 1,5 на 1,5 см, не напряжен, не пульсирует. На осмотре ребенок кричит, крик раздраженный. Кожные покровы иктеричные с сероватым оттенком, пониженной влажности, геморрагическая сыпь.. Подкожная жировая клетчатка развита слабо. Микроциркуляторные нарушения в виде мраморности кожи. СПБ 3-4 с. Тургор мягких тканей снижен. Акроцианоз. Отеков нет. Слизистая оболочка полости рта и ротоглотки чистая, розовая. Пупочная ранка в стадии эпителизации. Периумбиликальная область без воспалительных изменений. Видимых повреждений нет. Мышцы развиты удовлетворительно, мышечная дистония с преобладанием гипертонуса сгибателей. Движения суставов в полном объеме. Частота дыхательных движений 46 в минуту, дыхание регулярное, самостоятельное. Аускультативно выслушивается пуэрильное дыхание, хрипов нет. Сатурация 92%. Гемодинамика стабильная. Систолическое давление на правой руке 90 мм.рт.ст., диастолическое -53 мм рт. ст. Частота сердечных сокращений 160 в минуту. Пульс умеренного наполнения и напряжения. Пульсация тыльных артерий стоп определяется с обеих сторон. Тоны сердца приглушенные, ритмичные, патологических шумов нет. Вазотропная (вазопрессорная) поддержка на момент осмотра не требовалась. На мониторе синусовый ритм. Язык розовый, влажный, без налета. Живот не увеличен, симметричный, вздутия нет. При пальпации мягкий, безболезненный. Аускультативно перистальтика выслушивается. Печень не выступает из-под края реберной дуги, край гладкий. Стул желтого цвета, без патологических изменений, кашицеобразный (тип 6), имеются непереваренные кусочки пищи. Мочеиспускание не нарушено. Моча без изменений, соломенно-желтого цвета. Область почек не изменена.
Неврологический статус
Сознание ясное. Глазные щели равные. Величина зрачков одинакова, симметрична. Менингеальный синдром не выявлен, очаговой симптоматики нет. Реакция зрачков на свет в норме. Мышечный тонус повышен. Оценка по шкале комы Глазго 15 баллов.
Данные лабораторного исследования
Общий анализ крови 31.05.2021: гемоглобин 160,5 г/л, эритроциты 4,9 3 х 10 12 /л, гематокрит 48,2%, тромбоциты 94,0 х 10 9 /л, лейкоциты 3,24 х 10 9 /л, лимфоциты 52%, палочкоядерные 4%, сегментоядерные 39%, моноциты 5%.
Исследование газов крови 31.05.2021: sO2 86,6%, SBC 21,4 ммоль/л, ВЕ 3,2 ммоль/л, К + 4,2 ммоль/л, Cl - 109 ммоль/л, Ca 2+ 1,24 ммоль/л, Na + 137 ммоль/л, Glu 7,3 ммоль/л, Lac 3,7 ммоль/л, рН 7,349, tHb 17,4 г/дл, осмолярность 282,1, рО2 45,9, рСО2 40,1.
Биохимический анализ крови 31.02.2021: креатинин 60,96 мкмоль/л, альбумин 24 г/л, АСТ 56 ЕД/л, АЛТ 44 ЕД/л, мочевая кислота 182 мкмоль/л, общий белок 43 г/л, мочевина 4,7 ммоль/л, С-реактивный белок 65,8 мг/л, общий билирубин 215,6 мкмоль/л, прямой билирубин 6,6 мкмоль/л, гамма-глютамилтрансфераза 136 ЕД/л, D-димер 3452 нг/мл, прокальцитонин 44,83 нг/мл.
Клинический анализ спинномозговой жидкости 31.05.2021: лимфоциты 6 кл., нейтрофилы 18 кл., белок 3,0 г/л, цитоз 24 кл. в 1 мкл, цвет желтый, мутная, удельный вес 1,015.
Коагулограмма 31.05.2021: активированное частичное тромбопластиновое время 44,0 с, протромбиновое время 22,2 с, концентрация протромбина 38%, международное нормализованное отношение 2,04, тромбиновое время 13,0 с, концентрация фибриногена 3,7 г/л.
Общий анализ мочи 31.05.2021: слизь в умеренных количествах, лейкоциты 0-2 в поле зрения, единичные клетки плоского эпителия, эритроциты 0-1 в поле зрения, кетоновые тела, глюкоза, билирубин отсутствуют, белок 1,0 г/л, рН 7,5, мутная, удельный вес 1010, цвет желтый.
Данные инструментального исследования
Нейросонография 31.05.2021: признаков острого нарушения мозгового кровообращения нет, объемных патологических образований в областях, доступных визуализации, на момент исследования не выявлено.
Ультразвуковое исследование органов брюшной полости 31.05.2021: объемных патологических образований не обнаружено. Свободная жидкость в латеральных каналах слева - 5 мм, справа - 3 мм. Визуализируются кишечные петли, заполненные жидким содержимым, перистальтика вялая. Стенки кишечных петель утолщены до 1,8 мм.
Рентгенография легких 01.06.2021: признаки отека легких. Суммарная лучевая нагрузка 0,018 мЗв.
Ребенок консультирован специалистами
Врач-невролог 31.05.2021: на момент осмотра нельзя исключить течение острой нейроинфекции.
Бактериологический посев крови и ликвора от 01.06.2021: выделена Neisseria meningitidis gr. B.
Проведенная терапия:
1. Лечебно-охранительный режим: оральные регидра тационные соли с сервоконтролем.
2. Респираторная терапия: искусственная вентиляция легких (ИВЛ) под контролем газового состава крови.
3. Энтеральная пауза, зонд на отток.
4. Антибактериальная терапия: меропенем в дозе 120 мг/кг/с в 3 введения, ванкомицин в дозе 45 мг/ кг/с в 3 введения внутривенно капельно.
5. Инфузионная терапия с коррекцией содержания электролитов + частичное парентеральное питание в дозе 170 мл/кг/сут (с коррекцией электролитных нарушений).
6. Санация трахеобронхиального дерева и верхних дыхательных путей по показаниям, смена положения каждые 3 ч, туалет глаз и венозного катетера.
7. Симптоматическая терапия.
8. Гормональная терапия: дексаметазон в дозе 0,5 мг/кг/с, солукортеф в дозе 2 мг/к/с.
9. Гемостатическая терапия: викасол, дицинон, свежезамороженная плазма 20, 15 мл/кг/с, транексам в дозе 15 мг/кг 4 р.
10. КТП: норадреналин в дозе 0,5-1,0 мкг/кг/мин, адреналин в дозе 0,5-1,0 мкг/кг/мин.
11. С целью синхронизации с аппаратом ИВЛ: мидазолам в дозе 0,5-0,3 мг/кг/ч, фентанил в дозе 5-2 мкг/кг/ч.
За время пребывания в отделении реанимации и интенсивной терапии, несмотря на проводимую терапию, состояние ребенка оставалось крайне тяжелым. Сохранялась симптоматика септического шока (резистентного к объемной жидкостной нагрузке и введению инотропных/вазопрессорных препаратов) с полиор ганной недостаточностью, что потребовало повышения доз кардиотонических/вазопрессорных и гормональных препаратов.
За время наблюдения проводилась заместительная трансфузия свежезамороженной плазмой (дважды) для коррекции гемостаза.
01.06.2021 01:15 произошло ухудшение состояния ребенка до критического уровня. На фоне прогрессирующих нарушений гемодинамики в виде артериальной гипотензии развились нарушения сердечного ритма с нарастающей брадикардией до асистолии. Начаты реанимационные мероприятия в полном объеме: непрямой массаж сердца на фоне ИВЛ в течении 5 мин с оценкой эффекта и продолжением компрессий с частотой 110-115 ударов в минуту. Эффекта не было. Вводился адреналин в дозе 10 мкг/кг внутривенно струйно каждые 5 мин. Компрессии продолжены.
Реанимационные мероприятия продолжались в течение 30 мин без эффекта. В связи с неэффективностью они были прекращены. Дыхание поддерживалось ИВЛ, пульс на крупных артериях не пальпировался, сердечные тоны не выслушивались, артериальное давление не определялось, мидриаз без фотореакции, электрической активности сердца не было.
Констатирована биологическая смерть ребенка 01:45 01.06.2021.
Таким образом, продемонстрирован случай развития гипертоксической формы генерализованной МИ у новорожденного ребенка, осложненной развитием септического шока, синдрома полиорганной недостаточности, синдрома Уотерхауза - Фридериксена, что привело к досуточному летальному исходу. Развитие заболевания отличалось фульминантностью и драматичностью, неуправляемостью, несмотря на применение современных методов стандартизированной терапии.
Менингококковая инфекция является не только серьезным бременем для системы здравоохранения, но и существенно влияет на качество жизни пациентов. Осложнения, которые возникают после перенесенной МИ, значительно снижают качество жизни пациента и членов семьи, которые о них заботятся. В подавляющем большинстве случаев причиной летальных исходов становится развитие гипертоксических форм болезни с молниеносным течением, когда смерть наступает в 1-е сутки заболевания даже при своевременной диагностике и назначении адекватной терапии. Среди выздоровевших 70% нуждается в длительной реабилитационной терапии. У 20% пациентов, выживших после перенесенной МИ, развиваются необратимые серьезные осложнения (глухота, потеря зрения, задержка умственного и физического развития, эпилепсия, некроз кожи, ампутация конечностей), которые снижают качество жизни пациента и членов семьи, которые о них заботятся [8]. Причем наиболее велик риск развития осложнений у детей младше 5 лет [9]. У пациентов, перенесших МИ, а также членов их семьи отмечаются социальные последствия перенесенного заболевания, такие как пожизненный когнитивный дефицит (снижение концентрации внимания, низкие академические способности), психологический стресс и посттравматическое стрессовое расстройство. Преодоление диагноза МИ также может создавать существенную эмоционально-психологическую нагрузку на членов семьи, когда они сталкиваются с новой реальностью экономических жертв и снижения качества жизни их близких. Бремя МИ, ложащееся на семью, включает эмоциональные нагрузки, испытываемые членами семьи, которые должны заботиться о своем близком человеке с физическими, психологическими или когнитивными нарушениями.
Самым эффективным способом контроля менингококковой инфекции на современном этапе является иммунопрофилактика!
Учитывая непредсказуемость изменений эпидемиологии МИ в России, для проведения вакцинации считается целесообразным использовать современные конъюгированные менингококковые вакцины с наиболее широким охватом серогрупп возбудителя. Такие многокомпонентные конъюгированные вакцины обладают более высокой иммуногенностью, обеспечивают длительный иммунитет, способствуют существенному снижению частоты носительства менингококков и, как следствие, формируют популяционный иммунитет в коллективах с достаточным охватом вакцинацией.
По данным ряда авторов, наиболее выраженное уменьшение числа клинических случаев заболевания МИ будет достигнуто за счет вакцинации в возрастных группах 0-1 год, 1-2 года, 3-6 лет [11]. Даже заниженная оценка выгод, не учитывающая всего объема предотвращенного ущерба, свидетельствует об очевидной важности расширения программ иммунизации против МИ и включения в них детей в возрасте 9 и 12 мес. Двукратная вакцинация детей в 9 и 12 мес, по данным российских экспертов, в сравнении с ее отсутствием наиболее сильно снизит прогнозируемое число случаев заболевания именно в этой возрастной когорте: в горизонте 15 лет -на 89%. Не менее мощный эффект ожидается в возрастных группах 1-2 года (на 84,5%) и 3-6 лет (на 73,6%) [11].
Заключение
Менингококковая инфекция остается серьезной и актуальной проблемой российского здравоохранения. Несомненно, с целью обеспечения максимальной защиты детей от летальных и инвалидизирующих случаев, обусловленных МИ, требуется совершенствование национального календаря прививок с внедрением вакцинации против МИ в наиболее уязвимых группах населения с пристальным вниманием к возрастной группе детей раннего возраста.
Литература
В данном информационном бюллетене основное внимание уделено четырем главным возбудителям острого бактериального менингита:
- neisseria meningitidis (менингококк)
- streptococcus pneumoniae (пневмококк)
- haemophilusinfluenzae (гемофильная палочка)
- streptococcus agalactiae (стрептококк группы B)
Во всем мире более половины всех случаев менингита со смертельным исходом вызваны этими бактериями, которые также вызывают ряд других тяжелых заболеваний, таких как сепсис и пневмонию.
К другим распространенным возбудителям менингита относятся другие бактерии, например mycobacterium tuberculosis, salmonella, listeria, streptococcus и staphylococcus, некоторые вирусы, например энтеровирусы и вирус паротита, некоторые грибки, особенно cryptococcus, а также паразиты, например, амёбы.
Кто в группе риска?
Менингит поражает людей всех возрастов, однако наибольшему риску подвержены дети раннего возраста. Новорожденные подвержены наибольшему риску заражения стрептококком группы В, дети раннего возраста – менингококком, пневмококком и haemophilus influenzae. Подростки и молодые взрослые в большей степени подвержены риску заболевания менингококковой инфекцией, тогда как пожилые люди – пневмококковой инфекцией.
Наибольший риск отмечается в условиях пребывания людей в тесном контакте, например в рамках массовых скоплений людей, в лагерях беженцев, в перенаселенных жилых помещениях или в студенческой, военной и другой профессиональной среде. Иммунодефицит, связанный с ВИЧ-инфекцией или дефицитом комплемента, иммуносупрессия, активное или пассивное курение – все это также может повышать риск развития различных типов менингита.
Механизмы передачи инфекции
Механизмы передачи инфекции зависят от типа возбудителя. Большинство бактерий, вызывающих менингит, например менингококк, пневмококк и haemophilus influenzae, присутствуют в слизистой носоглотки человека. Они распространяются воздушно-капельным путем с респираторными выделениями и выделениями из горла. Стрептококк группы В нередко присутствует в слизистой кишечника или влагалища и может передаваться от матери к ребенку при родах.
Носительство этих организмов обычно безвредно и приводит к формированию иммунитета к инфекции, однако в некоторых случаях может развиваться инвазивная бактериальная инфекция, вызывающая менингит и сепсис.
Клинические признаки и симптомы
В зависимости от возбудителя инкубационный период может быть разным и при бактериальном менингите составлять от двух до 10 дней. Поскольку бактериальный менингит часто сопровождается сепсисом, описываемые клинические признаки и симптомы относятся к обеим патологиям.
Клинические признаки и симптомы:
- сильные головные боли
- ригидность мыщц затылка или боль в шее
- сильное повышение температуры тела
- светобоязнь
- спутанность сознания, сонливость, кома
- судороги
- сыпь
- боль в суставах
- холодные конечности
- рвота
У младенцев могут отмечаться следующие симптомы:
- снижение аппетита
- сонливость, летаргия, кома
- раздражительность, плач при перемещениях
- затрудненное дыхание, хрип
- повышенная температура тела
- ригидность мышц затылка
- набухший родничок
- характерный пронзительный высокий крик
- судороги
- рвота
- сыпь
- бледность или пятна на коже
Профилактика
Наиболее эффективным способом снижения бремени болезни и смягчения негативного воздействия менингита на здоровье населения является обеспечение долгосрочной защиты от заболевания посредством вакцинопрофилактики.
В группе риска менингококкового менингита и менингита, вызванного стрептококком группы В в профилактических целях также используются антибиотики. При борьбе с эпидемиями менингококкового менингита применяются как вакцинация, так и антибиотики.
1. Вакцинация
Выделяют 12 серогрупп менингококков, из которых в большинсте случаев возбудителями менингита являются бактерии серогрупп A, B, C, W, X и Y.
Существует три типа вакцин:
- Полисахарид-белковые конъюгированные вакцины используются для профилактики и реагирования на вспышки заболевания:
- Такие вакцины позволяют сформировать длительный иммунитет, а также предотвращают носительство инфекции, тем самым снижая распространение инфекции и формируя коллективный иммунитет.
- Они эффективны для защиты от заболевания детей младше двух лет.
- Эти вакцины выпускаются в разных формах:
- моновалентные вакцины (серогруппа А или С)
- четырехвалентные вакцины (серогруппы A, C, W, Y).
- комбинированные вакцины (менингококк серогруппы C и haemophilus influenzae типа b)
Меры реагирования в области глобального общественного здравоохранения: элиминация эпидемий менингита, вызванного менингококком группы А, в менингитном поясе Африки
До внедрения конъюгированной вакцины против менингококка группы А в рамках кампаний массовой вакцинации (с 2010 г.) и ее включения в календарь плановых прививок (с 2016 г.) в странах африканского менингитного пояса этот возбудитель вызывал 80-85% всех эпидемий менингита. По состоянию на апрель 2021 г. 24 из 26 стран менингитного пояса провели массовые профилактические кампании среди детей в возрасте 1-29 лет (на всей национальной территории или в районах повышенного риска), и в половине из них эта вакцина была включена в национальные календари плановых прививок. Среди вакцинированного населения заболеваемость менингитом серогруппы А снизилась более чем на 99%, и с 2017 г. не было выявлено ни одного случая заболевания, вызванного менингококком серогруппы А. Во избежание возобновления эпидемий крайне важно продолжать работу по включению этой вакцины в календарь плановой иммунизации и поддерживать высокий уровень охвата прививками.
Продолжают регистрироваться отдельные случаи и вспышки менингита, вызванного другими серогруппами менингококков, кроме серогруппы В. Внедрение поливалентных менингококковых конъюгированных вакцин является приоритетной задачей в сфере общественного здравоохранения, решение которой позволит добиться элиминации эпидемий бактериального менингита в Африканском менингитном поясе.
Пневмококк
Известно более 97 серотипов пневмококков, 23 из которых вызывают большинство случаев заболевания пневмококковым менингитом.
- Конъюгированные вакцины эффективны с 6-недельного возраста для профилактики менингита и других тяжелых пневмококковых инфекций и рекомендованы для вакцинации младенцев и детей до 5 лет, а в некоторых странах – взрослых старше 65 лет, а также представителей отдельных групп риска. Применяются две конъюгированные вакцины, которые защищают от 10 и 13 серотипов пневмококков. Новые конъюгированные вакцины, предназначенные для защиты от большего числа серотипов пневмококков, в настоящее время находятся на этапе разработки или уже одобрены для вакцинации взрослого населения. Продолжается работа по созданию вакцин на белковой основе.
- Существует полисахаридная вакцина, разработанная для защиты от 23 серотипов, однако, как и другие полисахаридные вакцины, она считается менее эффективной по сравнению с конъюгированными вакцинами. Она используется, главным образом, для вакцинации против пневмонии среди лиц старше 65 лет, а также представителей определенных групп риска. Она не применяется для вакцинации детей младше 2 лет и менее эффективна для профилактики менингита.
Haemophilus influenzae
Известно 6 серотипов haemophilus influenzae, из которых главным возбудителем менингита является серотип b.
- Существуют конъюгированные вакцины, формирующие специфический иммунитет к haemophilus influenzae серотипа b (Hib). Они являются высокоэффективным средством профилактики заболевания, вызванного Hib и рекомендованы для включения в календари плановых прививок новорожденных.
Стрептококк группы В
Известо 10 серотипов стрептококков группы B, из которых чаще всего возбудителями менингита являются стрептококки типов 1a, 1b, II, III, IV и V.
- В настоящее время идет работа по созданию конъюгированных и белковых вакцин для профилактики инфекции стрептококками группы В у матерей и новорожденных.
2. Профилактическое применение антибиотиков (химиопрофилактика)
Менингококки
Своевременное назначение антибиотиков лицам, находившимся в тесном контакте с больными менингококковой инфекцией, снижает риск передачи инфекции. За пределами африканского менингитного пояса химиопрофилактику рекомендовано назначать членам семьи больных, находившимся с ними в тесном контакте. В странах менингитного пояса назначать химиопрофилактику лицам, имевшим тесные контакты с больными, рекомендуется в случае отсутствия эпидемии. Препаратом выбора является ципрофлоксацин; в качестве альтернативы назначается цефтриаксон.
Стрептококк группы В
Во многих странах рекомендуется выявлять матерей, чьи дети находятся в группе риска по стрептококку группы В. Одним из способов выполнения этой задачи является всеобщий скрининг беременных на носительство стрептококка группы В. Для профилактики стрептококковой инфекции группы В у новорожденных матерям из группы риска во время родов назначается пенициллин внутривенно.
Диагностика
Первоначальная диагностика менингита выполняется путем клинического осмотра с последующим проведением люмбальной пункции. В некоторых случаях бактерии могут быть видны в спинномозговой жидкости под микроскопом. Диагноз поддерживается или подтверждается культуральным исследованием образцов спинномозговой жидкости или крови, экспресс-тестами или исследованием по методу полимеразной цепной реакции (ПЦР). Для выбора правильных мер по борьбе с инфекцией важно идентифицировать серогруппу возбудителя и провести тестирование на его чувствительность к антибиотикам. Молекулярное типирование и полногеномное секвенирование позволяют выявить больше различий между штаммами и дают ценную информацию для принятия решений относительно необходимых противоэпидемических мероприятий.
Лечение
Менингит без адекватного лечения у половины пациентов приводит к летальному исходу, в связи с чем он всегда должен рассматриваться как неотложное состояние. Всем пациентам с менингитом показана госпитализация. Как правило, после 24 часов с начала лечения изолировать больных не рекомендуется.
При бактериальном менингите лечение соответствующими антибиотиками следует начинать как можно скорее. В идеальном случае люмбальную пункцию следует выполнять до начала курса антибиотиков, поскольку антибиотики могут затруднить выполнение культурального исследования спинномозговой жидкости. Тем не менее, определить тип возбудителя также можно путем исследования пробы крови пациента, и незамедлительное начало лечения остается приоритетом. Для лечения менингита применяется широкий спектр антибиотиков, включая пенициллин, ампициллин и цефтриаксон. Во время эпидемий менингококкового и пневмококкового менингита препаратом выбора является цефтриаксон.
Осложнения и последствия заболевания
У каждого пятого пациента, перенесшего бактериальный менингит, могут наблюдаться долгосрочные последствия заболевания. К ним относятся потеря слуха, судороги, слабость в конечностях, нарушения зрения, речи, нарушения памяти, трудности в общении, а также шрамы и последствия ампутации конечностей в случае сепсиса.
Поддержка и последующее наблюдение
Последствия менингита могут иметь колоссальное негативное воздействие на жизнь человека, его семьи и местного сообщества как в финансовом, так и в эмоциональном плане. Иногда такие осложнения, как глухота, трудности в обучении или поведенческие расстройства, не распознаются родителями, опекунами или медицинскими работниками и поэтому остаются без лечения.
Последствия перенесенного менингита зачастую требуют продолжительного лечения. Перманентное психосоциальное воздействие инвалидности, приобретенной в результате перенесенного менингита, может создавать у больных потребность в медицинской помощи, помощи в сфере обучения, а также социальной и правозащитной поддержи. Несмотря на тяжелое бремя последствий менингита для больных, их семей и местных сообществ, доступ к услугам и поддержке при этих патологических состояниях часто недостаточен, особенно в странах с низким и средним уровнем дохода. Лицам с инвалидностью, вызванной перенесенным менингитом, и их семьям должно быть рекомендовано обращаться за услугами и консультациями в местные и национальные общества инвалидов и другие организации, ориентированные на помощь инвалидам, где им могут быть предоставлены жизненно важные консультации по вопросам их прав, экономических возможностей и социальной жизни, с тем чтобы люди, ставшие инвалидами вследствие перенесенного менингита, могли жить полноценной жизнью.
Эпидемиологический надзор
Эпидемиологический надзор — от выявления случаев заболевания до их расследования и лабораторного подтверждения — является важнейшим условием успешной борьбы против менингококкового менингита. Основные цели эпиднадзора:
- обнаружение и подтверждение вспышек заболевания;
- мониторинг тенденций заболеваемости, включая распределение и эволюцию серогрупп и серотипов;
- оценка бремени болезни;
- мониторинг устойчивости возбудителей к антибиотикам;
- мониторинг циркуляции, распределения и эволюции отдельных штаммов;
- оценка эффективности стратегий по контролю менингита, в частности, программ вакцинопрофилактики.
Деятельность ВОЗ
ВОЗ при поддержке множества партнеров разработала глобальную дорожную карту по достижению целей в области борьбы с менингитом на период до 2030 г. В 2020 г. эта стратегия была одобрена в первой в истории резолюции Всемирной ассамблеи здравоохранения, посвященной менингиту, и единогласно поддержана государствами-членами ВОЗ.
В дорожной карте поставлена глобальная задача по освобождению мира от менингита, в рамках которой сформулированы три амбициозные цели:
- элиминация эпидемий бактериального менингита;
- сокращение числа случаев вакциноуправляемого бактериального менингита на 50% и смертности от него на 70%;
- снижение числа случаев вызванной менингитом инвалидности и повышение качества жизни людей, перенесших менингит любого типа.
В дорожной карте изложен общий план достижения этих целей посредством согласованных действий по пяти взаимосвязанным направлениям:
- предупреждение и ликвидация эпидемий с упором на разработку новых недорогостоящих вакцин, достижение высокого охвата иммунизацией, совершенствование стратегий профилактики и реагирования на эпидемии;
- диагностика и лечение с акцентом на быстрое подтверждение диагноза и оптимальное оказание медицинской помощи;
- эпиднадзор за заболеваниями для информационного обеспечения решений в области профилактики и борьбы с менингитом;
- оказание помощи и поддержки лицам, перенесшим менингит, с упором на раннее выявление и расширение доступа к помощи и поддержке при осложнениях менингита;
- информационно-разъяснительная работа и взаимодействие с населением для повышения осведомленности о менингите, привлечения стран к борьбе с заболеванием и обеспечения реализации права людей на профилактику, лечение и последующий уход.
В рамках другой сопутствующей инициативы ВОЗ в консультации с государствами-членами работает над межсекторальным глобальным планом действий по эпилепсии и другим неврологическим расстройствам для решения многочисленных проблем и устранения пробелов в области ухода и обслуживания людей с эпилепсией и другими неврологическими расстройствами во всем мире. Вопросы защиты права людей с инвалидностью также признаются и рассматриваются в Глобальном плане действий ВОЗ по инвалидности, подготовленном в соответствии с положениями Конвенции о правах ребенка и Конвенции о правах инвалидов (КПИ), а также в эпохальной резолюции о достижении наивысшего уровня здоровья для людей с инвалидностью, принятой на 74-й сессии Всемирной ассамблеи здравоохранения.
Несмотря на то, что дорожная карта по борьбе с менингитом посвящена всем типам этого заболевания, в первую очередь она касается вопросов борьбы с основными возбудителями острого бактериального менингита (менингококк, пневмококк, haemophilus influenzae и стрептококк группы B). В 2019 г. эти бактерии были причиной более половины из 250 000 случаев смерти от всех форм менингита. Они также являются возбудителями других тяжелых заболеваний, таких как сепсис и пневмония. Против каждого из этих возбудителей инфекций вакцины либо уже существуют, либо, как в случае со стрептококком группы В, ожидаются в ближайшие годы.
Читайте также:

