Стрептококк агалактия 10 в 5 степени что это
Обновлено: 22.04.2024
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С., врач – клинический фармаколог
Темой сегодняшнего разговора будет группа зеленящих стрептококков – наименование не очень легитимное, но прочно вошедшее в практику, как и обзывательство антибактериальной терапии – антибиотикотерапией, а кто мы такие, чтобы отменять традиции.
Рассмотрим основных представителей семейства, на которых больше всего шансов наткнуться в антибиотикограммах.
- Streptococcussanguis – воистину могуч и вездесущ. Обнаруживается в зубных отложениях с самого прорезывания зубов и до конца жизни, где и есть основное место его обитания. Иногда может быть обнаружен на слизистой глотки и в фекалиях, куда попадают транзитом. При этом надо помнить, что этот микроб вносит существенный вклад в процессы, связанные с кариесом, занимая в последующем ведущее место в ассоциациях микроорганизмов, выделяемых из гнойного экссудата при воспалительных процессах в челюстно-лицевой области, включая одонтогенные абсцессы мозга и других органов. Кроме того, они же могут быть выделены их крови и сердечных клапанов больных инфекционным эндокардитом.
- Streptococcussalivarius – также является одним из основных компонентов нормальной микрофлоры полости рта, а также, но в меньшем количестве, может быть выделен со слизистых дыхательного, желудочно-кишечного и урогенитального тракта. Особенно часто выделяются при анализе микрофлоры языка, слюны и фекалий. И крайне редко из крови при менингитах, септицимии и эндокардитах.
- Streptococcusmutans – выделяется с поверхности зубов и фекалий. Этот микроб является кариесогенным, а значит, может в дальнейшем вызывать бактериемию и бактериальный эндокардит у пациентов, не занимающихся регулярной санацией кариозных очагов в полости рта.
- Streptococcusmitis – в норме выделяется из слюны, мокроты фекалий, при этом может выделяться из верхних дыхательных путей и крови при нозокомиальном инфицировании.
- Совсем неверно упоминать в этом блоке стрептококки группы Anginosus -Streptococcusintermedius/S.anginosus/S.constellatus, но так как мы обсуждаем в основном орофарингеальную флору, способную вызвать инфекционные эндокардиты (и чтобы не писать еще один, совсем малюсенький блок), мы упомянем их здесь. В норме они являются представителями пародонтогенной группы. Но стоит представителю группы S.intermedius оттуда выбраться, как он может вызывать абсцессы печени, мозга и эндокардиты, так как проявляет высокую тропность к их тканям.
Диагностические аспекты
Освоив вышеприведенный материал, мы видим, что только обнаружение данных микроорганизмов в стерильных средах может указывать на них как на потенциальных возбудителей. Почему все-таки потенциальных? Да потому, что в 80% случаев это может оказаться банальной контаминацией в связи с несоблюдением техники забора материала (все мы дышим, и если материал забирается с нарушением правил асептики и антисептики и без использования закрытых систем, то налететь в пробирку может много чего и не только из наших рта и носов). Таким образом, посевы нужно повторять.
Обнаружение этого же зоопарка в местах естественного его обитания не говорит нам практически ничего, если только пациент совсем не следит за полостью рта, и тогда ему можно настоятельно рекомендовать посещение стоматолога.
Аспекты антибактериальной терапии
Группа зеленящих стрептококков природно резистентна к тетрациклинам, макролидам и клиндомицину (до 50% штаммов), к биссептолу резистентно более 75%. Таким образом об этих группах мы даже не вспоминаем.
Само лечение должно быть комплексным и часто в сочетании с хирургическим. Выбор конкретных препаратов будет зависеть от локализации процесса, тяжести состояния пациента и выделенного возбудителя
Например, чувствительность Streptococcus mitis будет выглядеть так (нажмите на картинку для увеличения):
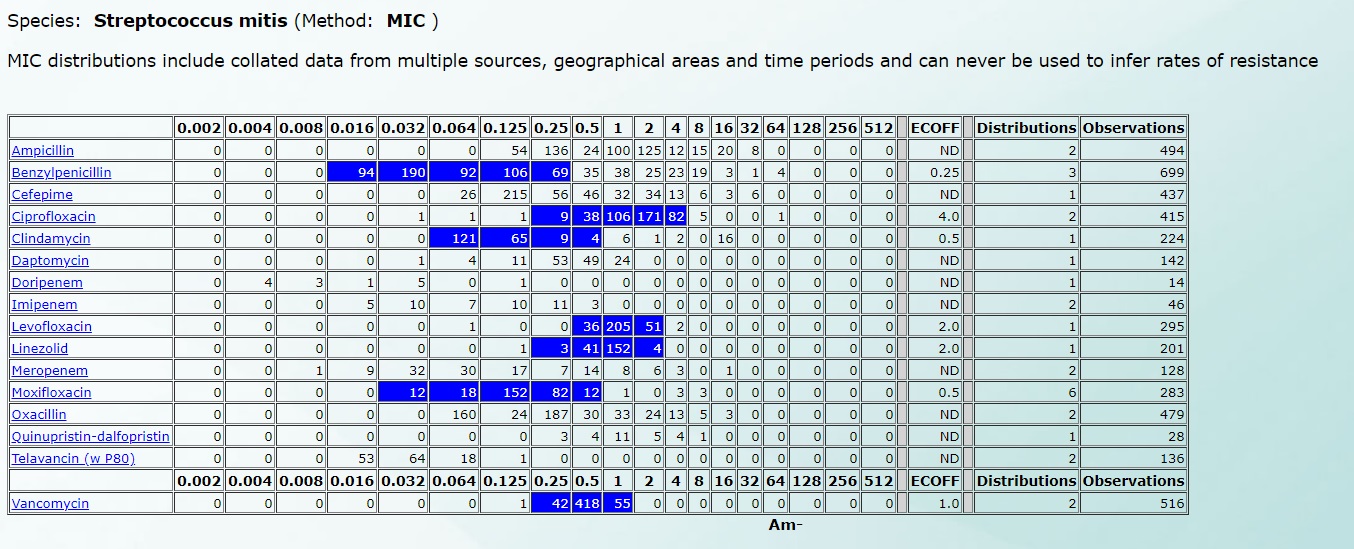
А чувствительность к Streptococcus mutans – вот так (нажмите на картинку для увеличения):
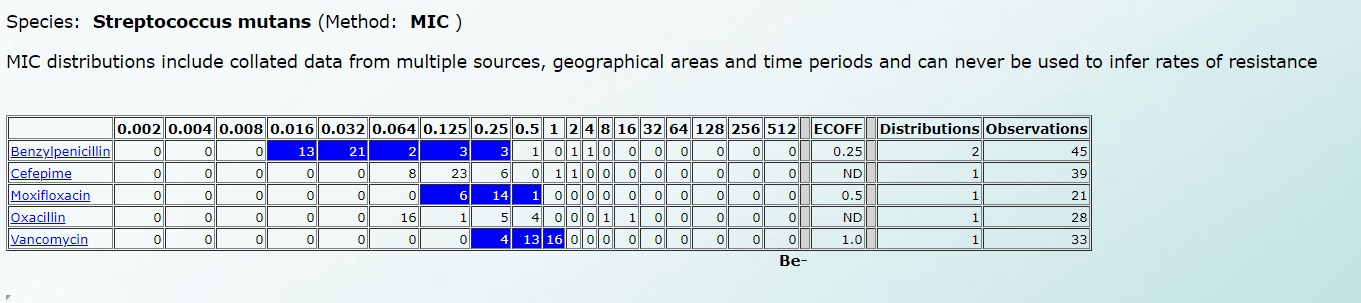
Подробнее все рассмотреть можно по этой ссылке, ведь именно на этой базе данных работают автоматические и полуавтоматические анализаторы в микробиологических лабораториях.
Препаратами выбора будут являться:
- Пенициллин в высоких дозировках (до 24 млн ЕД в сутки), возможно, в сочетании с аминогликозидами
- Цефтриаксон
- Ванкомицин
Как и в случае с любым стрептококком, крайне важно соблюдать длительность лечения, и она должна быть не менее 10-14 дней. Исключение составляет бактериальный эндокардит, там сроки лечения как минимум удваиваются.
В заключение хотелось бы сказать, что как ни прискорбно это сознавать, но недоступность, в первую очередь финансовая, адекватной стоматологической помощи вновь привела к всплеску заболеваний связанных с неблагополучием в полости рта, таким образом, мы вновь вынуждены вспоминать, что инфекционный эндокардит – это не только болезнь наркоманов и лиц со сниженным иммунным статусом, но и тех, у кого недостаточно средств на хорошего стоматолога, а потому и нам не лишне иногда осматривать полость рта у пациентов с инфекциями кровотока или абсцессами в головном мозге или печени.

Здравствуйте, в последний раз,когда вы выполняли посев мочи,выполнялась ли чувствительность к антибиотикам?

Я считаю, что в вашей ситуации сейчас необходимо пройти лечение левофлоксацином. Желательно выполнить УЗИ мочевого пузыря, органов малого таза, чтобы такие исключить возможные дивертикула мочевого пузыря,признаки хронизации инфекции
Мария, узи мочевого пузыря было сделано. Готовимся к эко. сданы всевозможные анализы. Единственное препятствие - стрептококк в моче. Узи мочевого и органов патлогий не выявил

Здравствуйте. По прикреплённому анализу - чувствительность определена ко многим группам препаратов. К цефтриаксону, который Вы хотите использовать, также есть чувствительность. УЗИ почек выполняли? По мимо бак. посева мочи, общий анализ мочи сдавали?

Техника сдачи не была ли нарушена? По правилам: собирается утренняя порция мочи (средняя струя) в стерильный контейнер, предварительно необходимы гигиенические мероприятия и прикрыть влагалище тампоном.
Галина, сдавали мочу на бакпосев уже 4 раза. Нет, не нарушались
Общий анализ мочи сдавался раз 10. Готовимся к ЭКО, очень ответственно подходим ко всему

Муж сдавал обычный мазок на микрофлору из уретры? Сдавал ли секрет предстательной железы на микроскопию и на посев?
Галина, нет, не сдавал. С августа у нас только защищённый секс, пока стрептококк не победили. В свежайшем анализе мазка, агалактии не было

Мужу рекомендую обследоваться, учитывая что планируется эко. По чувствительности можете проколоть как Вы хотели цефтриаксон. Также добавьте в комплексе растительный препарат. Канефрон по 2 драже * 3 раза в день 20 дней или цистон по 2 т * 2 раза в день 20 дней. По окончании антибактериальной терапии через 2 - 3 недели можно будет повторить общий анализ мочи и бак. посев мочи.
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Все вернулось, потому что нет лактобактерий. 6 дней восстановления-это очень мало, если их не было совсем.
Просанируйтесь сейчас Флуомизином 6 дней. А потом можно Вагилак на 2-4 недели через рот.
Дарья, здравствуйте. Пробовала флуомизин, во время приема было легче, а на 6 день лечения снова эти симптомы .. получается свечи не помогли;(


Прикрепите, пожалуйста, последние анализы.
УЗИ малого таза делали?
Юлия, здравствуйте. УЗИ делала. Была жидкость позади матки на 10 день цикла, немного болел низ живота, остальное все в норме. В этот день сдавала анализы, прикрепила файл.

Воспаления по общему мазку то нет, это хорошо.
Какие препараты использовали последний раз и как давно?
Вот боли, дискомфорт из-за жидкости могут быть, после овуляции иногда так бывает.
Проходит самостоятельно.
Юлия, на УЗИ показало, что это не овуляция. Врач сказала, что возможно признаки воспаления. Из препаратов 3 недели назад Амоксиклав, Эльжина, Гинофлор. Неделю назад после сдачи аналазов принимала флуомизин, так как опять появились симптомы, но не помогло. Не хочется снова антибиотики пить ;(

Они Вам и не показаны;
Препаратов уже много использовали и совсем недавно,
Хорошей флоры мало, отсюда и стрептококк и др. мелкие патогены могут быть.
Необходимо именно флору восстановить, особенно если после Флуомизина ничего не использовали.
Вагилак/ Проваг/ Экофемин флораваг можно использовать.
Фагогин местно и во влагалище можно.

Здравствуйте. Выявленный микроорганизм входит в нормальный биоценоз влагалища, он и должен присутствовать во влагалище.
Ваши симптомы связаны именно с дисбиозом микрофлоры влагалища, т е со снижением количества полезных лактобактерий. Когда снижена концентрация полезных лактобактерий, то начинается активный рост условно патогенной микрофлоры ( в вашем случае стрептококк агалактия).
Рекомендую вам к приёму капсулы Вагилак по 1 капсуле 2 раза в день в течение 14 дней перорально. Во влагалище свечи ацилакт по 1 свече на ночь в течение 10 дней интравагинально

Добрый день, Екатерина! В такой ситуации лучше ориентироваться на результат мазка на фемофлор 16 из влагалища. Принимать антибиотики не стоит. Стрептококк относится к условно патогенной микрофлоре и лечит ее приемом антибиотиков не стоит. И один вид бактерий не дает симптомов. Скорей всего есть дисбактериоз. Поэтому лучше как вариант сечи макмирор комплекс по 1 на ночь 8 дней. После менструации во влагалище вводить вагилак гель по 2 мл 7 дней, можно повторить введение в 2-3 циклах после менструации. И вагилак по 1 к 2 раза в сутки 4 недели принимать внутрь для восстановления лактобактерий. В дальнейшем можно вагилак гель или проваг гель или фагогин гель использовать наружно для интимной гигиены.

Здравствуйте! По результатам анализов думаю показаний для терапии антибиотиками нет, так же учитывая результаты бактериоскопии мазка нет показаний для постановки лечебных средств местно, тк результаты мазка не плохие. Возможно есть необходимость в постановке лактобактерий местно. Скажите пожалуйста, как идут менструации? Укажите ваш вес и рост? Как обстоят дела со стулом? Сколько беременностей было и чем они закончились?

Вам следует проставить лактогель 7 дней во влагалище, дабы восстановить флору. И проследить за уровнем гормонов. Очень часто такая ситуация бывает не на фоне нарушения флоры, а на фоне недостатка эстрогенов.
Streptococcus agalactiae в мазке у женщин не всегда указывает на воспалительный процесс. У 15–40% женщин детородного возраста встречается бактерионосительство, когда микроорганизм является элементом влагалищной микрофлоры и не причиняет беспокойства. Но стрептококк агалактия относится к условно-патогенным микроорганизмам, поэтому при благоприятных условиях начинает размножаться, вызывая воспаление мочеполовой сферы. Женщине следует знать, что это такое – стрептококковое носительство и как проявляется стрептококковая инфекция.

Streptococcus agalactiae в мазке у женщин – не всегда признак заболевания
Патология и норма
Количество streptococcus agalactiae в мазке у женщин, не превышающее 104 колонеобразующих единиц в миллилитре секрета, – вариант нормы, микроб безопасен для женского здоровья.
Повышение содержания бактерий во влагалищной слизи указывает на развитие неспецифического воспаления, вызванного b-гемолитическим стрептококком группы В.
Создают условия для активного размножения стрептококковых бактерий:
- снижение иммунитета;
- частые простудные инфекции;
- гормональные отклонения;
- эндокринные патологии;
- несоблюдение гигиены;
- самолечение антибиотиками;
- дисбактериоз кишечника или влагалища;
- прием гормонов или цитостатиков;
- стрессы;
- тесное белье, плохо пропускающее воздух;
- переохлаждения;
- незащищенный секс.
При беременности у носительниц streptococcus agalactiae размножение колоний происходит почти всегда.
Провоцируют активность микроорганизмов естественные изменения в организме, связанные с усилением секреции прогестерона и ослаблением иммунитета.
Патологическим отклонением, требующим лечения, считается показатель 105 и больше КОЕ/мл.
Чтобы избежать осложнений, при выявлении инфекции необходимо сразу начинать медикаментозную терапию.
Симптомы streptococcus agalactiae
В большинстве случаев бактериальная инфекция не вызывает характерных симптомов. Несмотря на активное размножение условно-патогенной микрофлоры, женщина не испытывает дискомфорта.
Клинические проявления появляются, когда стрептококковая активность сопровождается выбросом токсинов:
- Стрептолизин. Разрушающе действует на ткани.
- Лейкодин. Нарушает местный иммунитет.
- Некротоксин. Становится причиной некроза.
- Стрептококковые ферменты. Вещества помогают streptococcus agalactiae распространяться в окружающие ткани.
Местная интоксикация продуктами жизнедеятельности условно-патогенных микроорганизмов приводит к появлению симптомов воспаления мочеполовой сферы. Клиника зависит от локализации воспалительного процесса.
Уретрит и цистит
Из влагалища стрептококк агалактия попадает в уретральный канал и постепенно поднимается вверх к мочевому пузырю, вызывая симптомы цистита:
- острая боль внизу живота;
- частые позывы в туалет;
- рези и жжение при мочеиспускании;
- неудовлетворение после опорожнения пузыря.
Моча становится мутной с примесью хлопьев.
Острое течение цистита сопровождается головной болью, общей слабостью и снижением жизненного тонуса. Высокая температура бывает редко.
Бактериальный вагиноз
Во влагалищном секрете отмечается содержание стрептококка.
Инфекционный процесс вызывает:
- тянущую боль в паху;
- отечность и гиперемию половых губ;
- зуд и жжение промежности;
- желтоватые или коричневатые выделения.
При вагинозе женщины испытывают болезненный дискомфорт при сексе и стараются избегать интимной связи.

Женщине следует знать, что это такое – стрептококк агалактия и какие симптомы он может вызвать
Особенности лечебного процесса
Для лечения применяют антибиотикотерапию. Подбирают препараты, способные уничтожать стрептококки из следующих групп:
- цефалоспорины;
- пенициллины;
- макролиды.
При бессимптомном течении и при слабо выраженных проявлениях болезни 7–10-дневный лечебный курс помогает избавить женщину от streptococcus agalactiae.
Для устранения сильно выраженной симптоматики дополнительно могут назначаться симптоматические препараты:
- анальгетики;
- спазмолитики;
- антигистаминные;
- жаропонижающие.
Беременным системная антибиотикотерапия проводится редко из-за риска повлиять на развитие плода. Для подавления активности микроорганизмов применяют вагинальные свечи с антибактериальным эффектом.
В качестве общеукрепляющего средства назначают витамины.
Препараты повышают иммунную защиту и организм быстрее подавляет бактериальную активность.
Опасность стрептококка агалактия
Опасен streptococcus agalactiae тем, что большинство воспалительных процессов мочеполовой сферы протекает бессимптомно и может перейти в хроническую форму. Это негативно отразится на репродуктивной функции женщины и может стать причиной бесплодия.
Стрептококковая инфекция у беременных опасна для плода и будущей мамы. У женщины может развиться:
- послеродовый эндометрит;
- инфекция мочевыводящих путей.
У женщин с streptococcus agalactiae повышается риск выкидыша и рождения ребенка с низкой массой тела.
Инфицирование младенца происходит во время прохождения по родовым путям или в предродовом периоде, когда выход слизистой пробки снижает естественную защиту плода. У новорожденного могут быть следующие осложнения:
- неонатальный сепсис;
- пневмония;
- менингит.
Осложнения развиваются обычно на 2–3 сутки после рождения.
Обследование беременных позволяет избежать опасных для ребенка последствий.
Своевременное лечение отклонений streptococcus agalactiae в мазке у беременных предупредит заражение ребенка.

Патология или норма streptococcus agalactiae определяют в помощью лабораторного исследования мазка
Streptococcus agalactiae в мазке может быть неактивным и не вредить женскому здоровью. Но бактерия относится к условно-патогенным и при снижении защитных сил организма вызывает воспалительный процесс, который чаще протекает бессимптомно.
Если во влагалищном секрете обнаружен стрептококк агалактия, нужно внимательнее относиться к своему здоровью и не пренебрегать ежегодным осмотром у гинеколога.
Своевременное выявление бактериальной активности и грамотно подобранное лечение позволят быстро устранить признаки воспаления и уничтожить колонии микроорганизмов.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Тема эта очень узконаправленная, и вопрос в том, насколько она может быть интересна широкому кругу читателей. Однако ради одних только отдаленных последствий заболеваний, вызванных S. agalactiae, ее стоит рассмотреть.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С., врач – клинический фармаколог
Для начала капелька истории.
Микробиологические аспекты
Согласно современной классификации S. agalactiae относится к стрептококкам группы В и является единственным представителем в указанной группе. Общим с остальными стрептококками является то, что и этот зверь плохо растет в лабораторных условиях на обычных питательных средах, и ему тоже необходимы специальные среды с 5% бараньей кровью (вопрос капризности стрептококков мы обсуждали в первой статье этого года).
Несмотря на капризы вне естественной среды обитания (коей является кишечник), внутри организма человека S. agalactiae проявляет одно из своих главных свойств – устойчивость к фагоцитозу нейтрофилами и моноцитами, что позволяет ему спокойно выживать и колонизировать доступные слизистые оболочки.
Клинические аспекты
S. agalactiae способен вызывать следующие состояния:
- неонатальный сепсис
- менингиты у новорожденных
- хориоамниониты
- аборты в поздние сроки беременности
- спонтанные аборты
- инфекции мочевыводящих путей
- эндокардиты
- сепсис (у матерей)
- инфекции кожи и мягких тканей, как осложнение после кесарева сечения
- маститы и эндометриты у родильниц
- септический артрит
Наиболее чувствительны к S. agalactiae:
- беременные женщины
- новорожденные
- больные с сахарным диабетом
- дети с низкой массой тела и дистрофией
- пожилые пациенты
- иммунокопрометированные пациенты (вне зависимости от причины этих состояний)
Давайте рассмотрим наиболее уязвимые (и актуальные) категории, а именно беременных женщин и новорожденных.
Как мы знаем, основным местом жительства S. agalactiae в организме человека является ЖКТ, еще точнее – кишечник. Считается, что именно оттуда и происходит колонизация влагалища. Правда, тут же у автора возникает логичный вопрос – как? Стрептококки ног не отрастили, данный представитель также не является исключением. Проблемы с гигиеной? В таких масштабах и в странах с нормальным доступом к воде? Ответ нашелся достаточно быстро – колонизации S. agalactiae наиболее подвержены женщины, ведущее бурную сексуальную жизнь в течение года до развития заболевания/беременности, причем ведущие ее с многочисленными непостоянными партнерами. А судя по наличию кишечной флоры в непредназначенной для ее жизни локации, практики этой самой жизни тоже весьма разнообразны. Поэтому при сборе анамнеза, если, конечно, удастся, стоит выяснять регулярность анальных практик (автор с уверенностью может утверждать, что это сложно), и если удалось выяснить этот аспект, в голове должен прозвучать звоночек о том, что пациентка оказывается в группе риска, особенно если она уже беременна. Хотя следует отметь, что роль именно полового пути до сих пор вызывает определенные споры (даже несмотря на многочисленные исследования связи с ЗППП и с носительством S. agalactiae в уретре мужчин). Но автор согласен оставить этот вопрос дискутабельным.
Когда лучше всего определять факт носительства S. agalactiae для принятия адекватных мер по профилактике вышеперечисленных состояний? На 35-37 неделе беременности. Но следует учитывать, что носительство может быть непостоянным (транзиторным или перемежающимся), что затрудняет его обнаружение в скрининговых исследованиях, то есть если при исследованиях его нет, это не значит, что его там действительно нет, особенно если дама вела активную добеременную жизнь.
Какие факторы могут влиять на наличие носительства S. agalactiae?
- Женщины старшего возраста с репродуктивными проблемами ранее
- Расовые различия – у белых женщин частота колонизации в разы меньше (автор уже не может угадать, откуда его читают, поэтому решил указать и этот фактор)
- Количество предыдущих беременностей
Можно ли проводить скрининг до беременности? Можно, но смысла в нем не будет, ибо даже фаза менструального цикла влияет на выявляемость S. agalactiae.
Какие именно осложнения вызывает носительство S. agalactiae у беременных:
- преждевременные роды
- длительный безводный период
- малый вес новорожденных
- мертворождение
А к числу факторов риска развития этих состояний относят:
- кесарево сечение
- сахарный диабет
- общее снижение иммунитета
- массивную колонизацию S. agalactiae
Учитывая вышеперечисленное, массивная колонизация родовых путей матери создает серьезные угрозы инфекции у новорожденных – почти половина новорожденных от таких матерей будет иметь массированную колонизацию кожи и слизистых оболочек S. agalactiae. Заболеет ли каждый из них? Конечно, нет. Статистика говорит, что из таких детей-носителей заболеет не более 2%, которые будут иметь следующий набор факторов риска:
- Факторы, которые непосредственно связаны с матерью:
- Самый главный – наличие S. agalactiae на слизистой шейки матки у беременных
- Инфекции, связанные с S. agalactiae у ранее рожденных детей
- Длительный безводный период
- Преждевременные роды
- Подъем температуры во время родов
- Бактериурия
- Хориоамнионит
- Факторы, связанные непосредственно с новорожденным:
- Недоношенность и малый вес при рождении
- Кесарево сечение
- Длительное инструментальное обследование внутриутробно
У детей S. agalactiae может стать причиной:
- Менингитов
- Пневмоний
- Остеомиелитов
- Сепсиса
- Заболеваний глаз
- Артритов
- Ангин
- Нейтропений
У новорожденных заболевания могут развиваться в разные сроки. Чаще всего инфекции развиваются в течение первых 12 часов (сепсис, менингит, пневмония и нейтропения). Заражение происходит во время родов или внутриутробно перед родами через разорванный плодный пузырь. Летальность при раннем развитии колоссальная – более 50% и развивается в первые сутки. Как вы помните, в таких сроках антибиотики фактически бессильны (вспоминаем правило 48 часов для бактерицидных препаратов). У половины выживших детей затем могут развиваться осложнения со стороны ЦНС (например, ДЦП).
Значительно реже инфекция раскручивается в поздние сроки (от недели до трех месяцев), и чаще всего это будет менингит. Течет более благоприятно, летальность значительно ниже, но она есть. Также могут встречаться инфекции кожи и мягких тканей, септические артриты. После выздоровления в дальнейшем половина детей наблюдаются у неврологов в связи с серьезными неврологическими осложнениями.
Отдельного упоминания требует внутрибольничное распространение S. agalactiae в случае, когда мать не является его носителем и речь идет об инфекциях, связанных с медицинскими вмешательствами. Со всеми вытекающими, которые мы обсуждали в соответствующей статье.
Что со всем этим делать?
- Скрининг – мазок из влагалища и прямой кишки. То есть активное выявление беременных женщин – носителей S. agalactiae для последующей профилактики в родах, если наличие микроорганизма подтвердится. Руководства и рекомендации говорят о проведении скрининга в сроках 35-37 недель. Положительным считается наличие S. agalactiae в любом локусе.
- Далее должна быть проведена оценка факторов риска – если они есть, то рекомендуется назначение препаратов пенициллинового ряда во время родов (по аналогии с периоперационной антибиотикопрофилактикой, с одной существенной разницей – там препараты назначаются за 30-40 минут до оперативного вмешательства, а здесь непосредственно во время родов, и в идеале внутривенно капельно для создания максимальной времязависимой концентрации в тканях и крови, которые сдержат размножение патогенна).
- Если скрининг не проводился и женщина поступила в роддом как есть, то в случае длительного безводного периода и/или подъема температуры в родах выше 38°С также назначается пенициллин в родах.
- Если на скрининге S. agalactiae не выявлен, а также нет факторов риска (лихорадка и безводный период в родах), то профилактика не проводится.
Если имеется аллергия на пенициллиновый ряд, используем клиндамицин, так как эритромицин нам не помощник в виду высочайшего уровня резистентности у почти всех стерептококков.
К сожалению, профилактика не всесильна. Конечно, она предупреждает раннее развитие инфекции, но ничего не может сделать с мертворождением, преждевременными родами или инфекциями, развивающимися в более поздние сроки. Так что вопрос инфекций, связанных с S. agalactiae, будет еще достаточно длительное время очень актуальным, и в нем, к сожалению, нет простых решений.
Читайте также:

