Стрептококковый менингит у новорожденных
Обновлено: 23.04.2024
Стрептококковый менингит на КТ, МРТ
а) Терминология:
• Менингит, вызванный β-гемолитическим стрептококком группы В
• Ведущая причина менингита у новорожденных в развитых странах
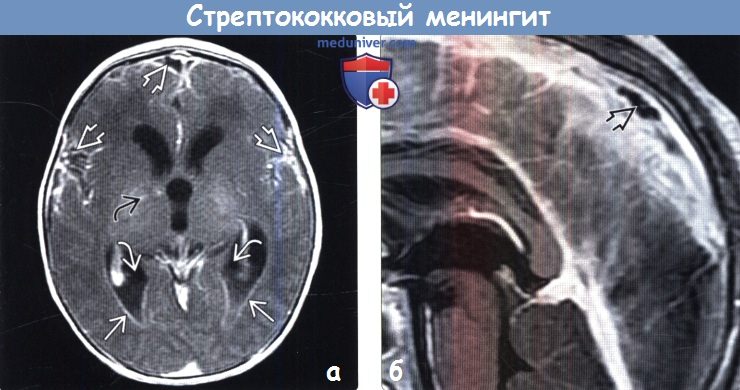
(а) КТ с контрастированием, аксиальный срез: у младенца с β-стрептококковым менингитом определяется контрастирование коры и лептоменинкс Обратите внимание на расширение передних рогов и III желудочка, что отражает нарушение циркуляции СМЖ.
(б) МРТ у того же пациента, выполненное по поводу эпилептического статуса, возникшего спустя 24 часа после КТ, постконтрастное Т1-ВИ, аксиальный срез: данный метод исследования позволяет более отчетливо визуализировать контрастирование коры и лептоменинкс по периферии лобных долей. При исследовании СМЖ с окраской по Граму были выявлены грамположительные диплококки. (а) МРТ, FLAIR, аксиальный срез: эта методика является чувствительным инструментом для выявления ранних сложных внемозговых скоплений жидкости. Определяется повышение интенсивности сигнала от коры правой лобной доли, а также в пределах субарахноидального пространства правых лобной и височной областей. Обратите внимание на раннее вовлечение субарахноидального пространства левой лобной области.
(б) МРТ, ДВИ, аксиальный срез: данная методика у этого же пациента с менингитом помогает отличить субдуральные выпоты от субдуральных эмпием. В зоне этих гиперинтенсивных субдуральных скоплений жидкости, расположенных в обеих лобных областях, определяются низкие значения ИКД.
в) Дифференциальная диагностика:
• Менингит, вызываемый грамотрицательными кишечными бактериями
• Escherichia coli: наряду с β-гемолитическим стрептококком является основной причиной менингита у новорожденных в развитых странах
• Listeria monocytogenes: грамположительные палочки
• Enterobacter: наиболее частая причина менингита у младенцев первого месяца жизни
г) Диагностическая памятка:
• Характерные визуализационные признаки, позволяющие отличить β-стрептококковый менингит от других менингитов у новорожденных, отсутствуют
Стрептококковый менингит - (m. streptococcica) гнойный менингит, возникающий при генерализации стрептококковой инфекции или при проникновении возбудителей в мозговые оболочки из близлежащих органов (среднего уха, околоносовых пазух и др.). Характеризуется бурным началом с развитием отека-набухания головного мозга, энцефалической очаговой симптоматики, поражением других органов и систем.
Что провоцирует / Причины Стрептококкового менингита:
Возбудителем менингита являются стрептококки, которые представляют собой сферические или овоидные клетки размером 0,5–2,0 мкм, в мазках располагающиеся парами или короткими цепочками, при неблагоприятных условиях могут приобретать вытянутую или ланцетовидную форму, напоминая коккобациллы. Неподвижны, спор и капсул не образуют, анаэробы или факультативные анаэробы, температурный оптимум - 37 °С. По наличию спе¬цифических углеводов в клеточной стенке выделяют 17 серогрупп, обозначаемых заглавными буквами латинского алфавита.
Гемолитические стрептококки группы А являются основными возбудителями болезней у человека. Они ответственны за фарингиты, скарлатину, целлюлиты, рожистые воспаления, пиодермии, импетиго, стрептококковый синдром токсического шока, септический эндокардит, острый гломерулонефрит и другие заболевания.
Стрептококки группы В заселяют носоглотку, ЖКТ и влагалище. Серовары 1а и 111 тропны к тканям ЦНС и дыхательных путей и наиболее часто вызывают менингиты и пневмонии у новорожденных, а также поражения кожных покровов, мягких тканей, пневмонии, эндокардиты, менингиты и эндометриты, поражения мочевых путей и осложнения хирургических ран при кесаревом сечении.
Возбудителем менингита является гемолитический или зеленящий стрептококк, обладающий выраженными токсическими свойствами, которые обусловливают вирулентность микроба и его агрессивность. Основными из них являются: фимбриальный белок, капсула и С5а-пептидаза.
Фимбриальный белок - основной фактор вирулентности, являющийся типоспецифическим антигеном. Он препятствует фагоцитозу, связывает фибриноген, фибрин и продукты их деградации, адсорбирует их на своей поверхности, маскируя рецепторы для компонентов комплемента и опсонинов, вызывает активацию лимфоцитов и образование антител с низким аффинитетом.
Капсула является вторым по значимости фактором вирулентности. Она защищает стрептококи от антимикробного потенциала фагоцитов и способствует адгезии к эпителию.
Третьим фактором вирулентности является С5а-пептидаза, которая подавляет активность фагоцитов. Важную роль в патогенезе играют также стрептокиназа, гиалуронидаза, эритрогенные (пирогенные) токсины, кардиогепатический токсин, стрептолизин О и S.
Несмотря на широкое распространение стрептококковой инфекции с обширной и разнообразной патологией, гнойные менингиты стрептококковой природы встречаются редко. Возбудителями являются гемолитический и зеленящий стрептококки (И. Г. Вайнштейн, Н. И. Гращенков, 1962). Подчеркивая редкость заболевания, Ноуnе и Herzen (1950) указывают, что в мировой литературе до 1948 г. они нашли только 63 случая стрептококкового менингита. По статистическим данным, стрептококковый менингит наблюдается преимущественно у грудных и маленьких детей, чаще возникая в период стрептококковой септицемии при гнойном отите, роже лица, воспалении придаточных полостей носа, эндокардите, тромбофлебите мозговых синусов и других гнойных очагах (Biedel, 1950; Baccheta, Digilio, 1960; Mannik, Baringer, Stokes, 1962). В значительном проценте случаев источник гнойного менингита остается невыясненным (Hoyne, Herzen, 1950).
Эпидемиология
Резервуаром является больной человек или бактерионоситель. Основные пути передачи: контактный, воздушно-капельный и алиментарный (через инфицированные пищевые продукты, например молоко). Болеют дети любого возраста, но чаще новорожденные, у которых менингит развивается как проявление сепсиса. У 50 % новорожденных наиболее часто заражение происходит вертикальным путем - при прохождении плода по родовым путям, инфицированным стрептококками.
Значительная колонизация родовых путей матери стрептококками приводит к раннему развитию менингита (в течение первых 5 суток), а у детей, инфицированных небольшой дозой, менингит развивается значительно позднее (от 6 суток до 3 мес.). У 50 % больных новорожденных, не имеющих конкретного очага инфицирования, менингит развивается в течение 24 часов, при этом смертность достигает 37 %. Из общего числа детей с поздними проявлениями инфицирования, развития менингита и бактериемии погибают 10–20 %, а у 50 % выживших детей наблюдаются грубые остаточные явления. У больных септическим эндокардитом менингит может возникнуть как результат эмболии сосудов мозговых оболочек.
Патогенез (что происходит?) во время Стрептококкового менингита:
Чаще всего входными воротами инфекции являются поврежденные кожные покровы (опрелости, участки мацерации, ожоги, раны), а также слизистые оболочки носоглотки, верхних дыхательных путей (стрептодермия, флегмона, абсцесс, гнойно-некротический ринит, назофарингит, отит, трахеобронхит и др.). Однако в большинстве случаев источник развития гнойного менингита выявить не удается. Исход инфицирования стрептококком новорожденного ребенка в прямой степени зависит от состояния его клеточных и гуморальных факторов защиты и величины инфицирующей дозы.
В месте внедрения стрептококк вызывает не только катаральное, но и гнойно-некротическое воспаления, откуда быстро разносится по всему организму лимфогенно или гематогенно. Находящийся в крови стрептококк, его токсины, ферменты, приводят к активации и повышению уровня биологически активных веществ, нарушению гемостаза, обменных процессов с развитием ацидоза, повышением проницаемости клеточных и сосудистых мембран, а также ГЭБ. Это способствует проникновению стрептококка в ЦНС, поражению мозговых оболочек и вещества мозга.
Симптомы Стрептококкового менингита:
Клинические проявления стрептококкового менингита не имеют специфических черт, отличающих его от других вторичных гнойных менингитов.
Заболевание начинается остро, с повышения температуры тела, анорексии, озноба, головной боли, рвоты, иногда повторной, выраженных менингеальных симптомов. Возможно развитие энцефалических проявлений в виде нарушения сознания, клонико-тонических судорог, тремора конечностей. Характерными для стрептококкового менингита являются признаки тяжелой септицемии: высокая с большими размахами температура тела, геморрагическая сыпь, увеличение размеров сердца, глухость сердечных тонов. Закономерно страдают функции паренхиматозных органов, возникает гепатолиенальный синдром, почечная недостаточность, поражение надпочечников. При остром течении болезни признаки тяжелой септицемии и энцефалические проявления могут преобладать над менингеальными симптомами. Стрептококковый менингит при эндокардите часто сопровождается поражением сосудов мозга с кровоизлияниями в подпаутинное пространство, ранним возникновением очаговой симптоматики. Характерно развитие отека-набухания головного мозга, но абсцессы мозга развиваются редко.
Стафилококковый и стрептококковый менингиты, как правило, бывают вторичными. Выделяют контактные и гематогенные формы. Контактные гнойные мненигиты развиваются при остеомиелите костей черепа и позвоночника, эпидурите, абсцессе мозга, хроническом гнойном среднем отите, синусите. Гематогенные менингиты возникают при сепсисе, остром стафилококковом и стрептококковом эндокардите. Воспалительный процесс в оболочках мозга характеризуется склонностью к абсцедированию.
Начало болезни острое. Основной жалобой являются сильные головные боли разлитого или локального характера. Со 2-3-го дня болезни выявляется менингеальная симптоматика, общая гиперестезия кожи, иногда судорожный синдром. Часто поражаются черепные нервы, возможно появление патологических рефлексов, в тяжелых случаях наблюдаются расстройства сознания и нарушение стволовых функций. Цереброспинальная жидкость опалесцирующая или мутная, ее давление резко повышено; плеоцитоз преимущественно нейтрофильный или смешанный в пределах от нескольких сотен до 3-3 тыс. клеток в 1 мкл; содержание сахара и хлоридов снижено, белка повышено. При исследовании крови обнаруживают нейтрофильный лейкоцитоз, увеличение СОЭ. Диагноз основывается на данных анамнеза, клинических проявлениях и результатах исследования крови и цереброспинальной жидкости (обнаружение в них возбудителя).
Необходимо раннее активное лечение первичного гнойного очага на фоне антибактериальной терапии оксациллином, аминогликозидами, цефалоспоринами, бисептолом и др. (в зависимости от чувствительности выделенного штамма возбудителя). Антибактериальную терапию сочетают с применением антистафилококкового гамма-глобулина, антистафилококковой плазмы, бактериофага, иммуномодуляторов. Прогноз тяжелый, определяется как непосредственным поражением ЦНС, так и течением общего септического процесса.
Диагностика Стрептококкового менингита:
Основные диагностические критерии стрептококкового менингита:
1. Эпиданамнез: заболевание развивается на фоне стрептококкового сепсиса, реже - другого стрептококкового заболевания, возбудитель распространяется гематогенно или лимфогенно, болеют дети любого возраста, но чаще новорожденные.
2. Начало менингита острое, с развитием признаков тяжелой септицемии: значительных размахов температурной реакции, наличия геморрагической сыпи, гепатолиенального синдрома и выраженных менингеальных симптомов.
3. Нередко быстро развивается отек-набухание головного мозга, энцефалическая очаговая симптоматика.
4. Часто протекает с вовлечением в инфекционный процесс других жизненно важных органов и систем (печени, сердца, легких, надпочечников).
5. Выделение гемолитического стрептококка из ЦСЖ, крови подтверждает этиологический диагноз.
Лабораторная диагностика
Общий анализ крови. В периферической крови обнаруживается лейкоцитоз, нейтрофилез, сдвиг формулы крови влево, повышенная СОЭ.
Исследование ликвора. В цереброспинальной жидкости выявляется высокий нейтрофильный плеоцитоз (тысячи клеток в 1 мкл), повышение содержания белка (1–10 г/л) и снижение уровня глюкозы. При бактериоскопии обнаруживают грамотрицательные кокки.
Бактериологическое исследование. Выделение возбудителя является наиболее достоверным методом. Производят его путем посева крови, слизи из носа и зева, мокроты, ликвора на кровяной агар. На жидких средах стрептококки дают придонный, поднимающийся вверх рост. Для дифференцирования выявленные микроорганизмы засевают на тиогликолевую среду, полужидкий агар.
Бактериоскопическое исследование. При бактериоскопии в мазках выявляют типичные грамположительные кокки, образующие короткие цепочки, но могут быть обнаружены и полиморфные формы.
Серологическое исследование. Серотипирование проводят в реакции латекс-агглютинации или коагглютинации с помощью моноклональных антител, меченных флюоресцинами.
Лечение Стрептококкового менингита:
Вторичный гнойный менингит протекает не менее тяжело, чем менингококковый менингит. Лечение надо начинать уже на догоспитальном этапе с введения пенициллина. Его назначают по 200 000 - 300 000 ЕД/кг массы тела в сутки внутримышечно.
При пневмококковом менингите доза пенициллина составляет 300 000-500 000 ЕД/кг в сутки, при тяжелом состоянии - 1 000 000 ЕД/кг в сутки. При стрептококковом менингите пенициллин назначают по 200 000 ЕД/кг в сутки.
При стафилококковом и стрептококковом менингите внутримышечно применяют также полусинтетические пенициллины (метициллин, оксациллин, ампициллин) в дозе 200-300 мг/кг в сутки. Можно назначить левомицетина сукцинат натрия в дозе 60-80 мг/кг в сутки, клафоран - по 50-80 мг/кг в сутки.
При менингите, вызванном палочкой Пфейффера-Афанасьева, кишечной палочкой, бациллой Фридлендера или сальмонеллами, максимальный эффект дает левомицетина сукцинат натрия, который назначают в дозе 60-80 мг/кг в сутки внутримышечно с интервалом в 6 - 8 ч. Эффективен также неомицина сульфат - по 50 000 ЕД/кг 2 раза в сутки.
Рекомендуют также морфоциклин - по 150 мг 2 раза в сутки внутривенно капельно.
При стафилококковом менингите вводят стафилококковый анатоксин в дозе 0,1-0,3-0,5-0,7-1 мл внутримышечно, антистафилокковый гамма-глобулин - по 1 - 2 дозы внутримышечно в течение 6 - 10 дней, иммунизированную антистафилококковую плазму - по 250 мл 1 раз в 3 дня.
Профилактика Стрептококкового менингита:
В профилактике стрептококковых менингитов важную роль играет популяризация сведений о путях распространения инфекции, Так как заболевание чаще передается воздушно-капельным путем, больной и окружающие должны знать, что инфицирование возможно при разговоре, кашле, чихании. Важную роль в профилактике менингита играют гигиенические навыки, бытовые условия.
К каким докторам следует обращаться если у Вас Стрептококковый менингит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Стрептококкового менингита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Менингит — воспаление оболочек головного и спинного мозга — может встретиться в практике врача любой специальности. В настоящее время исход болезни определяется в основном своевременным началом адекватной терапии Этиология менингитов многообр
Менингит — воспаление оболочек головного и спинного мозга — может встретиться в практике врача любой специальности.
В настоящее время исход болезни определяется в основном своевременным началом адекватной терапии
 |
Этиология менингитов многообразна. Возбудителями менингита могут быть бактерии (менингококк, пневмококк, гемофильная и туберкулезная палочки, спирохеты и др.), вирусы (энтеровирусы группы Коксаки-ЕСНО, вирус эпидемического паротита и др. ), хламидии, микоплазмы, простейшие, грибы.
Менингиты могут быть первичными, т. е. развиваться без предшествующих признаков патологического процесса, вызванного соответствующим возбудителем, например менингококковым, или вторичными, когда поражению оболочек мозга предшествуют другие проявления инфекции. Например, эпидемический паротит — паротитный менингит, лептоспироз — менингит, отит — отогенный пневмококковый менингит и т. д. Менингиты, вызываемые одним и тем же возбудителем, могут протекать как первичные и вторичные (пневмококковый, туберкулезный и т. д.), поэтому вторичные менингиты правильнее рассматривать не как осложнение, а как проявление соответствующей инфекции.
Эпидемиология менингитов определяется свойствами возбудителя и механизмом его передачи. Первичные менингиты, как правило, являются воздушно-капельными инфекциями, энтеровирусные же имеют фекально-оральный механизм передачи. Для практического врача важно, во-первых, то обстоятельство, что менингит является лишь одной из клинических форм инфекции, вызываемых соответствующим микроорганизмом (например, менингококковая инфекция протекает чаще всего в форме назофарингита, энтеровирусная инфекция в форме респираторной или кишечной инфекции); во-вторых, вторичные менингиты могут вызываться условно-патогенной аутофлорой, поэтому случаи менингита в семейных очагах, как правило, единичные, спорадические, а групповые заболевания возможны только в коллективах (ясли, школа, общежитие, воинская часть и т. д.).
В оболочки мозга возбудители могут проникать гематогенно (при менингококковой инфекции, сепсисе, лептоспирозе и т. д.), лимфогенно и по контакту при наличии гнойно-воспалительных очагов на голове (отит) и в области позвоночника (остеомиелит, эпидуральный абсцесс).
Менингиты сопровождаются повышенной продукцией цереброспинальной жидкости и развитием внутричерепной гипертензии, повышением проницаемости гематоэнцефалического барьера, токсическим поражением вещества мозга, нарушением мозгового кровообращения, особенно микроциркуляции, нарушением ликвородинамики, гипоксией мозга, что в конечном итоге приводит к развитию отека-набухания мозга. Этому способствует распространение воспалительного процесса на желудочки и вещество мозга, что в особенности свойственно гнойным менингитам. При вирусных менингитах явления отека мозга менее выраженны, но вещество мозга также вовлекается в патологический процесс. При распространении воспалительного процесса на вещество мозга появляется очаговая неврологическая симптоматика.
Финалом отека-набухания мозга является его дислокация со сдавлением ствола мозга миндалинами мозжечка. Клинически при этом наблюдаются расстройства функций жизненно важных органов, прежде всего дыхания, что и является наиболее частой причиной смерти больных менингитами.
Хотя клинически менингиты различной этиологии существенно различаются, все же преобладают общие симптомы, объединяемые понятием “менингеальный” синдром. Менингиты чаще начинаются остро, нежели постепенно (туберкулезный, грибковые); обычно симптомам менингита предшествуют общие инфекционные симптомы — лихорадка, слабость, боли в мышцах и другие, свойственные данной болезни: при менингококковой инфекции — сыпь, при пневмококковой — ринит, пневмония, отит, при паротитной инфекции — поражение слюнных желез, при энтеровирусной — диспепсические расстройства и катаральные явления и т. д.
Наиболее ранним и ярким симптомом менингита является головная боль диффузного характера, которая быстро нарастает, приобретает распирающий характер и достигает такой интенсивности, что взрослые больные стонут, а дети кричат и плачут. Вскоре начинается тошнота и у части больных рвота, в некоторых случаях — многократная. Головная боль усиливается при перемене положения тела, от звуковых и зрительных раздражителей. Отмечается общая гиперестезия кожи. Больные обычно лежат на боку, согнув голову, иногда (особенно дети) поджав ноги к животу. При осмотре выявляется ригидность мышц затылка, верхний, средний и нижний симптомы Брудзинского, симптомы Кернига и Нери. Часто выявляется анизорефлексия, пирамидные знаки. В более поздние сроки возможны парезы черепных нервов, реже парезы конечностей, мозжечковые расстройства, нарушения сознания вплоть до развития мозговой комы, делириозный синдром.
Решающим для подтверждения диагноза менингита является исследование цереброспинальной жидкости. По показаниям проводят дополнительные исследования (рентгенографию черепа и придаточных пазух носа, осмотр глазного дна, электроэнцелографию, эхо-энцефалографию, компьютерную и ядерно-магнитнорезонансную томографию). При люмбальной пункции определяют давление цереброспинальной жидкости, проводят ликвородинамические пробы Стуккея и Квикенштедта, определяют визуальные характеристики жидкости (прозрачность, цвет). В осадке жидкости определяют количество и состав клеток, наличие микрофлоры. Проводят биохимические (количество белка, глюкозы, хлоридов, осадочные пробы и т. д.) и микробиологические исследования.
Менингококковый менингит начинается остро с высокой лихорадки, озноба. В первый-второй день у большинства больных появляется геморрагическая сыпь. Менингеальные симптомы появляются также на первые-вторые сутки болезни. Спинномозговая жидкость мутная, молочно-белого или желтоватого цвета, содержит в 1 мл несколько тысяч нейтрофилов, в цитоплазме которых часто видны характерные бобовидные диплококки; при посеве можно выделить культуру возбудителя. Количество белка значительно повышено, глюкозы — снижено. При помощи иммунологических методов в цереброспинальной жидкости можно обнаружить антиген возбудителя, а используя полимеразную цепную реакцию (ПЦР) — его ДНК. В крови резко выражены островоспалительные изменения. Если не проводить соответствующего лечения, летальность при менингите достигает 50%. При своевременной терапии летальность составляет менее 5%, главным образом за счет тяжелых форм менингококкцемии, осложненных инфекционно-токсическим шоком, при котором поражение оболочек мозга слабо выражено.
Пневмококковому менингиту, как правило, предшествует отит, синусит или пневмония, но у половины больных он протекает как первичный. Начало острое, менингеальный синдром выявляется несколько позже, чем при менингококковом менингите. Даже при условии ранней госпитализации болезнь быстро прогрессирует, рано появляются расстройства сознания, судороги, нередко парезы черепных нервов, гемипарез. Цереброспинальная жидкость гнойная, часто ксантохромная, обнаруживаются внеклеточно расположенные ланцетовидной формы диплококки. В связи с быстрым вовлечением в процесс вещества и желудочков мозга, быстрой консолидацией гнойного экссудата летальность достигает 15-25%, даже если терапия начала проводиться на ранних сроках.
Менингит, вызываемый гемофильной палочкой, чаще наблюдается у детей до 1 года; может начинаться как остро, так и постепенно с лихорадки, катаральных явлений. Менингеальные симптомы появляются на второй — пятый день болезни. При этом у детей до 1 года наиболее серьезными симптомами могут считаться срыгивание или рвота, немотивированный пронзительный крик, выбухание и прекращение пульсации родничка.
Большие трудности представляют для диагностики менингиты у больных, получавших лечение антибиотиками в недостаточных для выздоровления дозах. В этих случаях температура тела снижается до 37,5 — 38,5ОС, регрессируют менингеальные симптомы, головная боль становится менее интенсивной, но сохраняет упорный характер, часто остается тошнота, реже рвота. Через несколько дней в связи с распространением процесса на желудочки и вещество мозга наступает резкое ухудшение состояния больных. Появляется общемозговая и очаговая неврологическая симптоматика. В этой группе больных летальность и частота остаточных явлений резко возрастают.
Вирусные менингиты могут начинаться с симптомов, свойственных соответствующей инфекции, тогда как картина менингита развивается позже. В этих случаях наблюдается двухволновое течение болезни. Но менингит с первых дней может быть и ведущим проявлением болезни. В отличие от гнойных бактериальных менингитов, в этом случае лихорадка умеренная, менингеальные симптомы появляются на второй-третий или пятый-седьмой дни с момента начала заболевания, иногда позже. Несмотря на интенсивную головную боль и плохое самочувствие больных, менингеальные симптомы выражены умеренно, часто не в полном объеме, расстройства сознания (исключая вирусные менингоэнцефалиты) не характерны. Люмбальная пункция с эвакуацией 4-8 мл цереброспинальной жидкости приносит больному выраженное облегчение.
| Менингиты классифицируются по этиологии, по характеру воспалительного процесса (серозные, гнойные), причем гнойные менингиты в подавляющем большинстве носят бактериальный характер, а серозные — вирусный, однако последние могут быть и бактериальными (туберкулезный, лептоспирозный и др.). По патогенезу выделяют первичные и вторичные менингиты |
Цереброспинальная жидкость прозрачная, количество клеточных элементов измеряется десятками или сотнями, более 90% лейкоцитов составляют лимфоциты. (Иногда в первые два дня болезни могут преобладать нейтрофилы. В этих случаях через один-два дня следует во избежание диагностической ошибки повторить исследование.) Содержание глюкозы повышено или нормальное, количество белка может быть как понижено (разведенный ликвор), так и незначительно повышено, при посеве цереброспинальная жидкость стерильна (асептический менингит). В результате иммунологических исследований в цереброспинальной жидкости можно обнаружить антигены вирусов или антитела, методом ПЦР — наличие вирусной нуклеиновой кислоты. Картина крови в большинстве случаев мало характерна.
Туберкулезный менингит, который раньше обязательно заканчивался смертью больного, в настоящее время встречается чаще, причем у большинства больных он является первым клиническим проявлением туберкулезной инфекции. Нередко туберкулезный менингит протекает атипично, поэтому при наличии большого количества эффективных противотуберкулезных препаратов летальность составляет 15-25%. Обычно болезнь начинается с лихорадки. Через несколько дней появляется головная боль и рвота. Менингеальные симптомы появляются на третий — десятый дни болезни. Довольно часто обнаруживаются парезы черепных нервов. К концу второй недели, иногда позже, развиваются общемозговые симптомы. При отсутствии специфической терапии больные погибают к концу месяца, но даже неспецифическая терапия может продлить жизнь больного до 1,5—2 месяцев. Важно подчеркнуть, что нецеленаправленная терапия аминогликозидами, рифампицином, а также любыми другими антимикробными препаратами может вызвать временное улучшение, что в значительной степени затрудняет диагностику. Цереброспинальная жидкость при туберкулезном менингите опалесцирующая, вытекает под высоким давлением. Количество лейкоцитов (преимущественно лимфоциты) составляет от нескольких десятков до трех-четырех сотен в 1 мкл. Содержание белка, как правило, повышено; количество глюкозы — со второй-третьей недели болезни — снижено, осадочные пробы резко положительные. Микобактерии туберкулеза в цереброспинальной жидкости обнаруживается очень редко. Для подтверждения диагноза важно обнаружение антигенов возбудителя ИФА, выявление легочного процесса (чаще милиарный туберкулез).
Менингиты приходится дифференцировать с широким кругом болезней, протекающих с синдромом менингизма, то есть характеризующихся наличием менингеального синдрома, не связанного с воспалительным процессом в оболочках мозга.
Это прежде всего инфекционные болезни, протекающие с выраженным нейротоксикозом, например грипп, сальмонеллез, крупозная пневмония и др. В этих случаях наличие общих признаков инфекционной болезни, тяжесть состояния являются показанием для экстренной госпитализации в инфекционный стационар, менингеальный синдром служит показанием для спинномозговой пункции.
Второе место занимают субарахноидальные кровоизлияния, не связанные с черепно-мозговой травмой. Их причиной является разрыв аневризмы или патологически измененных сосудов оболочек головного мозга. Болезнь начинается с внезапной головной боли (удар в голову), которая сначала может быть локальной, но быстро приобретает диффузный характер. При осмотре выявляется менингеальный синдром, повышение артериального давления. Через два-три дня картина может измениться: головная боль нарастает, наблюдается рвота, температура тела повышается. Это связано с развитием асептического воспаления, не требующего специальной терапии. Такие пациенты должны госпитализироваться в неврологические отделения. Окончательный диагноз устанавливается после исследования цереброспинальной жидкости, которая в этих случаях равномерно окрашена кровью, после центрифугирования — красная, прозрачная (лаковая), позже — мутноватая, ксантохромная. В мазке — эритроциты, нейтрофилы и лимфоциты в различных соотношениях, количество белка повышено, иногда резко, глюкозы — в норме или повышено.
Синдром менингизма наблюдается при внутричерепных объемных процессах, интоксикациях (печеночная и уремическая кома, отравление суррогатами алкоголя), инсультах и многих других болезнях.
На догоспитальном этапе важно провести дифференциальный диагноз между первичными и некоторыми вторичными гнойными менингитами, при которых больные подлежат оперативному лечению (оториногенные менингиты; менингиты, осложняющие абсцесс мозга или эпидуральный абсцесс). Например, летальность при отогенных менингитах, лечение которых проводилось консервативными методами, достигает 25%, тогда как в результате своевременной операции летальность снижается до 5%.
Лечение больных той или иной формы менингита следует начинать на догоспитальном этапе. Перед транспортировкой целесообразно ввести седативные препараты и анальгетики, а также, если нет признаков обезвоживания, лазикс; при подозрении на бактериальный менингит — пенициллин в дозе 3-4 млн. ЕД в/м, так как большинство бактериальных менингитов вызывается чувствительной к нему флорой. При наличии судорог необходимы противосудорожные препараты. Если имеются признаки шока (цианоз, обильная геморрагическая сыпь, артериальная гипотензия, похолодание конечностей, анурия), а также отека мозга с дислокацией (кома, судороги, расстройства дыхания, нарушения гемодинамики), больные должны госпитализироваться реанимационной службой.
В стационаре лечение проводится по следующим направлениям:
- этиотропная терапия;
- лечение и профилактика развития отека мозга;
- дезинтоксикация;
- индивидуальная терапия.
При выборе этиотропных средств лечения менингитов следует помимо общих подходов, основанных на видовой или индивидуальной чувствительности возбудителя, учитывать биологическую доступность возбудителя, поскольку многие антибиотики (макролиды, аминогликозиды, пенициллины и цефалоспорины) плохо проникают через гематоэнцефалический барьер. В отношении пенициллинов и некоторых цефалоспоринов III поколения (цефотаксим, цефтриаксон), учитывая их низкую токсичность, терапевтической концентрации в субарахноидальном пространстве достигают за счет повышения дозы. Поскольку более 90% менингитов вызываются флорой, чувствительной к этим препаратам, они должны рассматриваться как препараты выбора до установления этиологии болезни. В зависимости от вида возбудителя могут быть использованы хлорамфеникол, тетрациклины, амикацин, рифампицин, ванкомицин, бисептол, фторхинолоны, азтреонам, меропенем, амфотерицин В и другие противогрибковые препараты. При туберкулезном менингите применяют комбинированную терапию (изониазид, этамбутол, рифампицин). Назначение антимикробных препаратов при вирусных менингитах бесполезно.
Для лечения и профилактики отека мозга проводят плановую дегидратацию с использованием таких препаратов, как лазикс, урегид, диакарб. В тяжелых случаях назначают дексазон в дозе до 0,25 мг/кг массы в сутки. Дегидратация должна сочетаться с введением жидкости перорально, через зонд и внутривенно в объемах, достаточных для поддержания нормоволемии. Важное значение имеет оксигенотерапия путем ингаляции кислородно-воздушной смеси, по показаниям — ИВЛ.
Целесообразно использование препаратов, улучшающих мозговой кровоток, антиоксидантов, антигипоксантов, ноотропов; если имеются показания, применяют противосудорожные средства.
Выписка из стационара производится после полного регресса менингеальной и общемозговой симптоматики, санации цереброспинальной жидкости, а при менингококковой инфекции — после получения отрицательных результатов бактериологического исследования носоглоточной слизи. В неосложненных случаях длительность госпитализации составляет около 20 дней.
После выписки больные должны находиться под наблюдением невропатолога. Вопросы восстановления трудоспособности, возможности обучения, посещения детских коллективов решаются индивидуально. Обычно необходимость в амбулаторном лечении и освобождении от работы сохраняется около 1 месяца. Реконвалесцентам необходимо избегать излишних физических и психоэмоциональных нагрузок, инсоляции, избыточного приема жидкости, ограничивать количество соли, исключить употребление алкоголя. С особенной осторожностью следует подходить к решению вопроса о восстановлении трудоспособности для лиц, работа которых связана с повышенной концентрацией внимания, быстротой реакции, возможностью нестандартных ситуаций.
Рассмотрена проблема стрептококковой инфекции у беременных и новорожденных, факторы риска развития внутрибольничных инфекций, развития внутриутробной инфекции, вызванной стрептококком группы В, подходы к диагностике и лечению.
The issue of streptococcus infection in the pregnant and newborns was considered, as well as risk factors for intrahospital infection development and development of transplacental infection caused by group B streptococcus, approaches to the diagnostics and treatment.
Заболевания, вызванные стрептококком группы В (СГБ), являются ведущей причиной детской смертности во всем мире. СГБ колонизирует в прямой кишке и влагалище матери, передается при прохождении через родовые пути, что является важным фактором риска для заболевания СГБ. Известны также пути передачи СГБ через грудное молоко. Однако большинство младенцев не инфицируются СГБ. Ученые Англии попытались разобраться в механизмах, связанных с передачей СГБ, и механизмах защиты грудных младенцев от инфицирования: колонизация в грудном молоке, с одной стороны, и врожденные адаптивные иммунные факторы защиты у ребенка, с другой стороны. Рассмотрено значение олигосахаридов человека в защите от заболеваний, вызываемых СГБ. Все это важно для снижения риска передачи СГБ от матери к ребенку, защиты новорожденного от тяжелых заболеваний, вызываемых СГБ, и способствует разработке новых мер профилактики, в том числе материнской иммунизации для предотвращения детских болезней [1–3].
СГБ колонизирует в грудном молоке, передается грудным младенцам при вскармливании, вызывает тяжелые заболевания. Все это подтолкнуло исследователей из Италии поставить вопрос важности и ценности грудного вскармливания под сомнение [4–6]. Ими были предложены меры профилактики инфицирования/реинфицирования младенцев СГБ: сочетанное применение антибактериальных препаратов (в частности, ампициллина и рифампицина) с временным прекращением грудного вскармливания и/или использование обработанного, очищенного грудного молока. Ученые подчеркивали важность наличия единых рекомендаций по грудному вскармливанию и профилактике заболеваний новорожденных, вызванных СГБ.
Ученые Франции единодушно поддерживают мнение научного мирового сообщества, что СГБ является основной причиной угрожающих жизни новорожденных бактериальных инфекций в развитых странах. Они изучили ситуацию, связанную с СГБ, в своей стране. Во Франции СГБ колонизируют во влагалище примерно у 10–15% женщин к концу беременности. Вертикальная передача бактериального агента происходит, по мнению исследователей, при излитии околоплодных вод (разрыв плодного пузыря) или во время родов. Одна треть детей, рожденных от инфицированных СГБ матерей, получают инфект, но только в 3% случаев развиваются серьезные заболевания (в частности, менингит) в первые 7 дней жизни у новорожденных. Усугубляющими факторами, повышающими риск тяжелых бактериальных инфекций грудничков (до 50–75% ранних неонатальных заболеваний СГБ), являются повышение температуры тела у роженицы и длительный безводный промежуток (более 18 часов). Несколько рандомизированных исследований позволяют предположить эффективность внутривенного применения антибактериальных препаратов во время родов. Препаратом выбора является бензилпенициллин, далее следуют ампициллин или амоксициллин, далее — эритромицин, клиндамицин. Среди осложнений антибактериальной терапии выделяют анафилактическую реакцию. Широкое внедрение стандартного вагинального скрининга в 35–38 недель привело к снижению роста ранних неонатальных заболеваний, вызванных СГБ. В США применяют скрининг с последующей антибактериальной терапией при инфицировании СГБ матери. В Соединенном Королевстве систематическая антибактериальная терапия рекомендуется в группах повышенного инфекционного риска без проведения скрининга. Ученые Франции рекомендуют проведение антибиотикопрофилактики во время родов при высоком риске инфекции новорожденных, вызванных СГБ, подтвержденным лабораторно [2].
Ученые Германии подтверждают своей глубокой заинтересованностью, что СГБ остается ведущей причиной неонатального сепсиса и менингита. Интранатальная антибиотикопрофилактика привела к значительному снижению частоты раннего сепсиса, однако частота позднего сепсиса остается неизменной. По их мнению, важно выявить этиологический фактор возникновения позднего сепсиса: колонизация СГБ на коже новорожденного (превалирующий фактор) или острая экзогенная инфекция. Есть и другие работы из Германии, Финляндии, подчеркивающие большую значимость колонизации СГБ в грудном молоке и горизонтальный путь передачи инфекта [7–10]. Любопытен клинический случай итальянских исследователей: развитие позднего неонатального сепсиса у недоношенного новорожденного, начавшегося с возникновения подчелюстной флегмоны при переводе на грудное вскармливание. Младенец с синдромом задержки развития плода, родившийся путем операции экстренного кесарева сечения у матери с HELLP-синдромом, находился в отделении интенсивной терапии, получал пастеризованное молоко матери, набирал вес. При улучшении общего состояния ребенка на 23?й день жизни перевели на грудное вскармливание, после чего у него спустя короткое время развилась подчелюстная флегмона, подтвержденная клиническими и ультразвуковыми данными, и сепсис. Бактериологическое исследование крови новорожденного путем полимеразной цепной реакции выявило наличие Streptococcus agalactiae, который также был найден в материнском молоке, что, по мнению авторов, подтверждает источник инфицирования [5].
В Саудовской Аравии провели исследование, целью которого явилось выявление степени колонизации СГБ среди беременных с определением чувствительности к антибиотикам. Возрастная группа составила от 17 до 47 лет, колонизация СГБ была обнаружена во всех возрастных группах до 13%. Более высокий уровень колонизации был замечен у женщин старше 40 лет (27%), у женщин с гестационным сроком от 42 недель и выше, у многорожавших женщин. Все высеянные культуры были высокочувствительны к бензилпенициллину, ампициллину и ванкомицину; малочувствительны — к эритромицину и клиндамицину [11]. Резюмируя все это, ученые считают обоснованной и необходимой проведение интранатальной антибиотикопрофилактики у пациенток с вагинальной колонизацией СГБ, установленной путем скрининга после 35 нед в женской консультации, с целью предотвращения передачи инфекта новорожденному [11–18].
Итак, следует выделить основные моменты профилактики раннего и позднего неонатального сепсиса: проведение влагалищного скрининга на поздних сроках беременности; проведение интранатальной антибиотикопрофилактики в группах высокого риска; препарат выбора — антибиотики пенициллинового ряда. Несмотря на снижение частоты инфекционно-воспалительных заболеваний у новорожденных, вызванных СГБ, и доказанную эффективность профилактического введения антибактериальных препаратов у матери в родах, данная проблема не теряет своей актуальности. В настоящее время назрела необходимость разработки отечественных рекомендаций, основанных на современной диагностике, включающих молекулярно-биологические методы исследования, анализе эффективности используемых схем терапии, направленных на снижение неблагоприятных акушерских и перинатальных исходов.
Материнский сепсис — серьезная проблема в акушерстве, нередко приводящая к материнской смертности. В настоящее время в мире инфекции стоят на третьем месте в структуре материнской смертности и составляют 15%, а в развивающихся странах септический шок, связанный с септическим абортом и послеродовым эндометритом по-прежнему занимает одно из ведущих мест, несмотря на значительный прогресс в отношении профилактики и лечения гнойно-септических осложнений в акушерстве. В России материнская смертность, связанная с сепсисом во время родов и в послеродовом периоде, в общей структуре материнской смертности составляет 3,4%, но если учесть все случаи, связанные с абортами (больничными и внебольничными), а это 10%, то проблема становится весьма актуальной.
Самарские ученые провели свое исследование, согласно которому основными клиническими и организационными аспектами материнской и поздней материнской смертности от сепсиса явились: криминальный аборт (86,7% случаев); позднее обращение за медицинской помощью (87,5% случаев); сокрытие факта криминального вмешательства (100% случаев); выскабливание стенок полости матки на фоне септического шока (26,7% случаев); недооценка объема кровопотери и неадекватная инфузионная терапия (20% случаев); запоздалое оперативное вмешательство — гистерэктомия (41,7%). В предотвращении летальных исходов от гнойно-септических осложнений определяющим является фактор времени. Своевременное и адекватное лечение позволяет предотвратить такое грозное осложнение, как септический шок [19].
В России основными возбудителями сепсиса являются энтеробактерии (чаще E. coli), грамположительные кокки (СГБ, Enterococcus spp., S. aureus и др.) и неспорообразующие анаэробы (Bacteroides spp., Peptococcus spp., Peptostreptococcus spp.). В отдельных случаях (особенно при криминальных абортах) возбудителем может быть C. perfringens [20].
Изучая причастность СГБ к развитию материнского сепсиса, исследователи Ирландии пришли к выводу, что на первом месте среди возбудителей стоит E. coli (37%), далее следует СГБ (25%), S. aureus (11%) и анаэробы (4%). Эти данные были подтверждены ретроспективным анализом акушерских пациентов с 2001 по 2014 г. (выявление клинически значимой бактериемии) [21].
Таким образом, проблема стрептококковой инфекции у беременных и новорожденных требует дальнейшего изучения для разработки тактики ведения беременности и снижения развития неонатальных инфекций.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15-15-00109).
Литература
- Le Doare K., Kampmann B. Breast milk and Group B streptococcal infection: vector of transmission or vehicle for protection? // Vaccine. 2014, May 30; 32 (26): 3128–3132. DOI: 10.1016/j.vaccine.2014.04.020.
- Preventing neonatal group B streptococcal infection. Intrapartum antibiotic prophylaxis in some high-risk situations // Prescrire Int. 2011, Mar; 20 (114): 72–77.
- Kalin A., Acosta C., Kurinczuk J. J., Brocklehurst P., Knight M. Severe sepsis in women with group B Streptococcus in pregnancy: an exploratory UK national case-control study // BMJ Open. 2015, Oct 8; 5 (10): e007976. DOI: 10.1136/bmjopen-2015–007976.
- Davanzo R., De Cunto A., Travan L., Bacolla G., Creti R., Demarini S. To feed or not to feed? Case presentation and best practice guidance for human milk feeding and group B streptococcus in developed countries // J Hum Lact. 2013, Nov; 29 (4): 452–457. DOI: 10.1177/0890334413480427.
- Bertini G., Dani C. Group B streptococcal late-onset sepsis with submandibular phlegmon in a premature infant after beginning of breast-feeding // J Matern Fetal Neonatal Med. 2008, Mar; 21 (3): 213–215. DOI: 10.1080/14767050801924886.
- Lanari M., Serra L., Cavrini F., Liguori G., Sambri V. Late-onset group B streptococcal disease by infected mother’s milk detected by polymerase chain reaction // New Microbiol. 2007, Jul; 30 (3): 253–254.
- Elling R., Hufnagel M., de Zoysa A., Lander F., Zumstein K., Krueger M., Henneke P. Synchronous recurrence of group B streptococcal late-onset sepsis in twins // Pediatrics. 2014, May; 133 (5): e1388–1391. DOI: 10.1542/peds.2013-0426.
- Salamat S., Fischer D., van der Linden M., Buxmann H., Schlösser R. Neonatal group B streptococcal septicemia transmitted by contaminated breast milk, proven by pulsed field gel electrophoresis in 2 cases // Pediatr Infect Dis J. 2014, Apr; 33 (4): 428. DOI: 10.1097/INF.0000000000000206.
- Christiansen H., Leth H. Breast milk as a cause of group B streptococcal sepsis // Ugeskr Laeger. 2011, Jan 10; 173 (2): 129–130.
- Soukka H., Rantakokko-Jalava K., Vähäkuopus S., Ruuskanen O. Three distinct episodes of GBS septicemia in a healthy newborn during the first month of life // Eur J Pediatr. 2010, Oct; 169 (10): 1275–1277. DOI: 10.1007/s00431-010-1187-6.
- Khan M. A., Faiz A., Ashshi A. M. Maternal colonization of group B streptococcus: prevalence, associated factors and antimicrobial resistance // Ann Saudi Med. 2015, Nov-Dec; 35 (6): 423–427. DOI: 10.5144/0256–4947.2015.423.
- Shirazi M., Abbariki E., Hafizi A., Shahbazi F., Bandari M., Dastgerdy E. The prevalence of group B streptococcus colonization in Iranian pregnant women and its subsequent outcome // Int J Fertil Steril. 2014, Jan; 7 (4): 267–270.
- Burianová I., Paulová M., Cermák P., Janota J. Group B streptococcus colonization of breast milk of group B streptococcus positive mothers // J Hum Lact. 2013, Nov; 29 (4): 586–590. DOI: 10.1177/0890334413479448.
- Jawa G., Hussain Z., da Silva O. Recurrent late-onset group B Streptococcus sepsis in a preterm infant acquired by expressed breastmilk transmission: a case report // Breastfeed Med. 2013, Feb; 8 (1): 134–136. DOI: 10.1089/bfm.2012.0016.
- Javanmanesh F., Eshraghi N. Prevalence of positive recto-vaginal culture for Group B streptococcus in pregnant women at 35–37 weeks of gestation // Med J Islam Repub Iran. 2013, Feb; 27 (1): 7–11.
- Chapman E., Reveiz L., Illanes E., Bonfill Cosp X. Antibiotic regimens for management of intra-amniotic infection // Cochrane Database Syst Rev. 2014, Dec 19; 12: CD010976. DOI: 10.1002/14651858.CD010976.pub2.
- Teatero S., McGeer A., Li A., Gomes J., Seah C., Demczuk W., Martin I., Wasserscheid J., Dewar K., Melano R. G., Fittipaldi N. Population structure and antimicrobial resistance of invasive serotype IV group B Streptococcus, Toronto, Ontario, Canada // Emerg Infect Dis. 2015, Apr; 21 (4): 585–591. DOI: 10.3201/eid2014.140759.
- Meehan M., Cafferkey M., Corcoran S., Foran A., Hapnes N., LeBlanc D., McGuinness C., Nusgen U., O’Sullivan N., Cunney R., Drew R. Real-time polymerase chain reaction and culture in the diagnosis of invasive group B streptococcal disease in infants: a retrospective study // Eur J Clin Microbiol Infect Dis. 2015, Dec; 34 (12): 2413–2420. DOI: 10.1007/s10096–015–2496–5.
- Тутынина О. В., Егорова А. Т. Сепсис как причина материнских потерь // Известия Самарского научного центра Российской академии наук. Акушерство, гинекология, неонатология, педиатрия. 2014. Т. 16. № 5 (4). С. 1481–1484.
- Куликов А. В., Шифман Е. М., Заболотских И. Б. Начальная терапия сепсиса и септического шока в акушерстве // Проект клинических рекомендаций. 2014. С. 1–28.
- Drew R. J., Fonseca-Kelly Z., Eogan M. A Retrospective Audit of Clinically Significant Maternal Bacteraemia in a Specialist Maternity Hospital from 2001 to 2014 // Infect Dis Obstet Gynecol. 2015; 2015: 518562. DOI: 10.1155/2015/518562.
В. Н. Кузьмин 1 , доктор медицинских наук, профессор
Э. И. Харченко, кандидат медицинских наук
К. Н. Арсланян, кандидат медицинских наук
О. В. Конышева, кандидат медицинских наук
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Диагностика стрептококкового менингита по КТ, МРТ
а) Терминология:
1. Сокращения:
• В-стрептококковый менингит
2. Синонимы:
• Менингит, вызванный β-гемолитическим стрептококком группы В (СГВ)
3. Определение:
• Основная причина менингита у новорожденных в развитых странах:
о Раннее начало заболевания (РНЗ): сепсис, вызванный СГВ и проявляющийся на первой неделе жизни
о Позднее начало заболевания (ПНЗ): сепсис, вызванный СГВ и проявляющийся между первой и четвертой неделями жизни
б) Визуализация:
1. Общие характеристики стрептококкового менингита:
• Лучший диагностический критерий:
о Менингоэнцефалит новорожденных
• Локализация:
о Лептоменинкс, полушария головного мозга, а также глубокое серое веществе
• Морфология:
о Мультифокальное поражение
о Часто поражаются структуры в бассейне артериального кровоснабжения, в частности, базальные ганглии и таламус
• Острые проявления: менингит, церебрит, васкулит, вентрикулит, субдуральный выпот, эмпиема, артериальный и венозный инфаркт
• Хронические осложнения: септированная гидроцефалия, кистозная энцефаломаляция
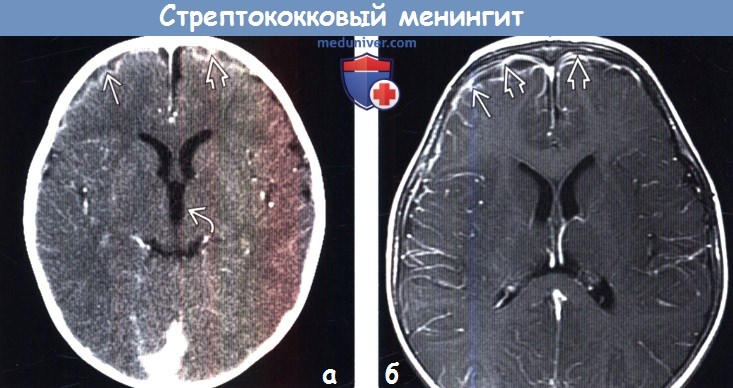
(а) КТ с контрастированием, аксиальный срез: у младенца с β-стрептококковым менингитом определяется контрастирование коры и лептоменинкс Обратите внимание на расширение передних рогов и III желудочка, что отражает нарушение циркуляции СМЖ.
(б) МРТ у того же пациента, выполненное по поводу эпилептического статуса, возникшего спустя 24 часа после КТ, постконтрастное Т1-ВИ, аксиальный срез: данный метод исследования позволяет более отчетливо визуализировать контрастирование коры и лептоменинкс по периферии лобных долей. При исследовании СМЖ с окраской по Граму были выявлены грамположительные диплококки.
2. КТ признаки стрептококкового менингита:
• Бесконтрастная КТ:
о Гидроцефалия ± внутрижелудочковый детрит
о Гиподенсные очаги в бассейне артериального кровоснабжения, базальных ганглиях, таламусе, белом веществе (БВ)
о Случайные гиперденсные очаги = очаги геморрагического венозного инфаркта, ламинарного некроза
о Гиподенсные субдуральные скопления жидкости (выпот или эмпиема)
• КТ с контрастированием:
о Вариабельные изменения: контрастирование твердой мозговой оболочки, лептоменинкс, мозговой паренхимы
- Контрастирование по типу ободка вокруг зон субдурального выпота и эмпиемы
о Контрастирование эпендимы/внутрижелудочковый детрит
4. УЗИ признаки стрептококкового менингита:
• В-режим:
о Гиперэхогенные борозды и паренхима → гидроцефалия → внутрижелудочковый детрит
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТс в/в контрастированием, ДВИ, МР-ангиография и МР-венография
• Советы по протоколу исследования:
о КТ с контрастированием для быстрого начального исследования новорожденного с нестабильной гемодинамикой
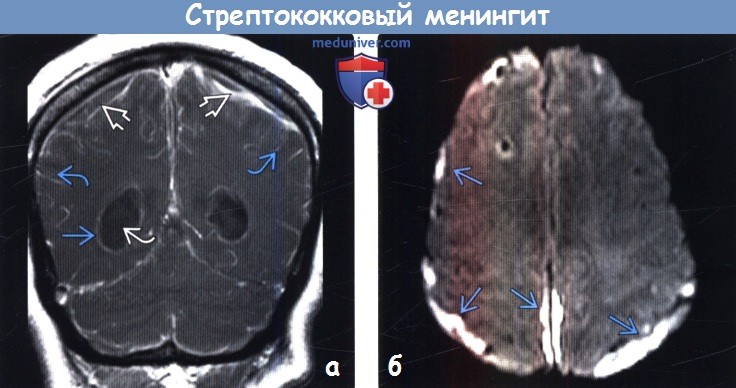
(а) МРТ, постконтрастное Т1-ВИ, корональный срез: у новорожденного с β-стрептококковым менингитом определяется протяженное контрастирование лептоменинкс. Контрастирование эпендимы в сочетании с наличием внутрижелудочкового детрита объясняется вентрикулитом. Обратите внимание на внемозговые скопления жидкости с ободковым характером контрастирования.
(б) МРТ, ДВИ, аксиальный срез: у этого же пациента определяется ограничение диффузии в области субдуральных скоплений жидкости, что характерно для эмпиемы. ДВИ помогает дифференцировать реактивный субдуральный выпот от эмпиемы.
б) Дифференциальная диагностика стрептококкового менингита:
1. Другие менингиты у новорожденных:
• Менингит, вызываемый грамотрицательными кишечными бактериями:
о В развивающихся странах представляет большинство менингитов с ранним началом
о Более высокий уровень смертности, чем при СГВ-менингите
о Специфические патогены:
- Escherichia coli: наряду с β-гемолитическим стрептококком является основной причиной менингита у новорожденных в развитых странах
- Enterobacter: наиболее частая причина менингита у младенцев первого месяца жизни
- Citrobacter: редко; высокая заболеваемость/смертность вследствие формирования абсцесса, что происходит часто
• Другие менингиты
о Listeria monocytogenes: грамположительные палочки
2. Врожденные инфекции (TORCH):
• ЦМВИ, токсоплазмоз, краснуха: заражение происходит внутриутробно с развитием хронических осложнений, проявляющихся у новорожденных/младенцев:
о ЦМВИ: перивентрикулярные кальцификаты, микроцефалия, миграционные дефекты, энцефаломаляция, гипоплазия мозжечка
о Токсоплазмоз: паренхиматозные кальцификаты, энцефаломаляция, микрофтальмия
• Вирус простого герпеса 2 типа (ВПГ-2): инфекция, приобретенная во время естественных родов; проявляется на первых 2-4 неделях жизни:
о Менингоэнцефалит с протяженным отеком, некрозом, поздней кистозной энцефаломаляцией
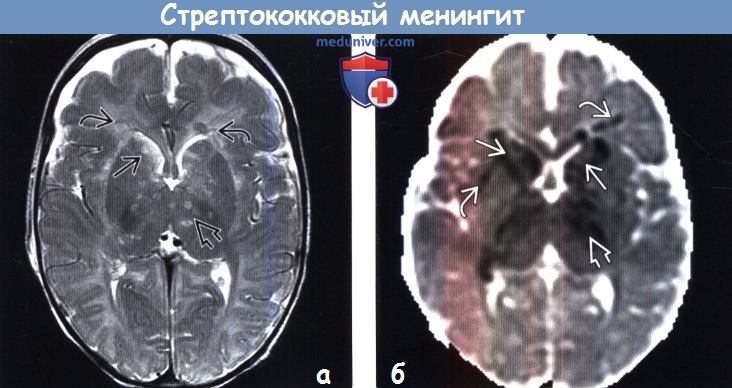
(а) МРТ, Т2-ВИ, аксиальный срез: определяются гиперинтенсивные очаги в базальных ганглиях, таламусе и белом веществе, которые представляют собой очаги инфарктов, развившихся вследствие воспаления в периваскулярных пространствах/артериита.
(б) МРТ, ИКД, аксиальный срез: у этого же пациента определяются множественные инфаркты в базальных ганглиях и таламусе. Обратите внимание на рассеянные участки инфарктов в белом веществе. Лучшим методом выявления инфаркта в раннем периоде является диффузионно-взвешенное изображение, поскольку в данные сроки на Т2-ВИ и FLAIR-изображениях изменений может не наблюдаться.
в) Патология:
1. Общие характеристики стрептококкового менингита:
• Этиология:
о РНЗ: аспирация инфицированной амниотической жидкости или выделений родовых путей
о ПНЗ: как при РНЗ или при постнатальном контакте с матерью, через грудное молоко и внутрибольничный характер инфицирования
о Присоединения бактериемии облегчается из-за незрелой иммунной системой новорожденного
о Развитие менингита связанно с величиной/длительностью бактериемии
о Продукция β-гемолизина облегчает переход СГВ через гематоэнцефалический барьер
• Streptococcus agalactiae, серотип 3 ответственен за большинство СГВ-менингитов
• СГВ является мощным активатором иммунной/воспалительной реакции у новорожденных
2. Макроскопические и хирургические особенности:
• Детрит и экссудат в субарахноидальных пространствах и желудочках
• Паренхиматозный инфаркт/энцефаломаляция; сужение просвета сосудов
3. Микроскопия:
• Воспаление адвентиции и vasa vasorum = васкулит
(а) МРТ, постконтрастное Т1 -ВИ, аксиальный срез: определяется протяженное контрастирование лептоменинкс. Обратите внимание на контрастирование эпендимы желудочков, внутрижелудочковый детрит (вентрикулит) и контрастирование базальных ганглиев, что обусловлено воспалением в периваскулярных пространствах/артериитом. Расширение желудочков отражает раннюю гидроцефалию.
(б) МР-венография с контрастированием, сагиттальный срез: определяется гипоинтенсивный тромб в сагиттальном синусе, вызывающий частичную окклюзию. Кроме того, были обнаружены небольшие тромбы в поперечных синусах.
д) Клиническая картина:
1. Проявления стрептококкового менингита:
• Наиболее частые признаки/симптомы:
о Вялость, плохой аппетит, раздражительность о Судорожные приступы (в 40% случаев) и выбухание родничка обычно являются поздними проявлениями
• Клинический профиль:
о Новорожденный с сепсисом
о У новорожденных типичные признаки/симптомы менингита либо стертые, либо отсутствуют
• Анализ СМЖ: ↑ лейкоцитов, ↑ белка, ↓ глюкозы
• Окрашивание СМЖ/крови по Граму: грамположительные диплококки
• Факторы риска ПНЗ со стороны матери: колонизация СГВ, СГВ хориоамнионит/бактериурия, разрыв плодных оболочек > 18 часов, лихорадка во время родов > 38 °С, предыдущие роды с РН3, роды на < 37 неделе гестации
2. Демография:
• Возраст:
о У 90% новорожденных с СГВ с РНЗ проявления возникают влечение первых 24 часов жизни
о СГВ с ПНЗ проявляется между 1-й и 4-й неделями после рождения; иногда до 6 месяцев
• Пол:
о Недоношенные (• Этническая принадлежность:
о Частота колонизации СГВ среди матерей наибольшая у афроамериканских женщин
• Эпидемиология:
о У 10-30% беременных женщин имеет место бессимптомная колонизация СГВ половых органов/желудочно-кишечного тракта:
- РНЗ развивается у < 1 % новорожденных от женщин с колонизацией СГВ
о Частота РНЗ: 0.5/1000 живорожденных:
- Заболеваемость снизилась на >50% благодаря скринингу матерей и интранатальной химиопрофилактики
- ↓ частоты СГВ-инфекции с РНЗ сопровождается ↑ заболеваемости новорожденных грамотрицательным сепсисом
- 50% СГВ-инфекции с РНЗ приходится на доношенных новорожденных, что обусловлено интранатальной химиопрофилактикой у недоношенных
3. Течение и прогноз:
• Прогноз:
о Смертность при раннем начале заболевания:
- У доношенных новорожденных - 2%, 34-36 недели гестации - 10%, на < 33 недель гестации - 30%
о Заболевание менингитом: неврологические осложнения (в 12— 30% случаев) - корковая слепота, спастичность, глобальная умственная отсталость
4. Лечение:
• Матери:
о СГВ-скриннинг: ректовагинальный мазок на 35-37-й неделях беременности
о Положительные результаты СГВ-скриннинга матери или наличие других факторов риска: интранатальное в/в введение пенициллина
о Будущие стратегии:
- ПЦР-анализ на СГВ и экспресс-тест на Streptococcus при наступлении родов
- Вакцины против СГВ: идеальная стратегия профилактики; препятствует развитию антибиотикоустойчивости
• Менингит у новорожденных:
о Высокие дозы пенициллина в/в → ± антиконвульсанты → при осложнении гидроцефалией может потребоваться шунтирование
е) Диагностическая памятка. Совет по интерпретации изображений:
• Характерные визуализационные признаки, позволяющие отличить В-стрептококковый менингит от других менингитов у новорожденных, отсутствуют
Читайте также:

