Свиная рожа на пальце руки лечение
Обновлено: 22.04.2024
Что такое рожа (или рожистое воспаление)?
Рожа или рожистое воспаление – серьезное инфекционное заболевание, внешними проявлениями которого является прогрессирующие поражение (воспаление) кожного покрова.
Слово рожа произошло от французского слова rouge, что в переводе означает – красный.
По распространенности в современной структуре инфекционной патологии рожа занимает 4-е место - после острых респираторных и кишечных инфекций, вирусных гепатитов, особенно часто регистрируется в старших возрастных группах. От 20 до 30 лет рожей страдают в основном мужчины, чья профессиональная деятельность связана с частой микротравматизацией и загрязнением кожи, а также с резкими сменами температуры. Это водители, грузчики, строители, военные и т. д. В старшей возрастной группе большая часть больных – женщины. Рожистое воспаление обычно появляется на ногах и руках, реже – на лице, еще реже – на туловище, в промежности и на половых органах. Все эти воспаления хорошо заметны окружающим и вызывают у больного чувство острого психологического дискомфорта.
Причина заболевания
Причина заболевания – проникновение стрептококка через поврежденную царапинами, ссадинами, потертостями, опрелостью и т.п. кожу.
Около 15% людей могут являться носителями этой бактерии, но при этом не болеют. Потому что для развития недуга необходимо, чтобы в жизни больного присутствовали также определенные факторы риска или предрасполагающие заболевания.
- нарушения целостности кожи (ссадины, царапины, уколы, потертости, расчесы, опрелость, трещины);
- резкая смена температуры (как переохлаждение, так и перегрев);
- стрессы;
- инсоляция (загар);
- ушибы, травмы.
Очень часто рожа возникает на фоне предрасполагающих заболеваний: грибка стопы, сахарного диабета, алкоголизм, ожирения, варикозной болезни вен, лимфостаза (проблемы с лимфатическими сосудами), очагов хронической стрептококковой инфекции (при роже лица – тонзиллит, отит, синусит, кариес, пародонтит; при роже конечностей – тромбофлебит, трофические язвы), хронических соматических заболеваний, снижающих общий иммунитет (чаще в пожилом возрасте).
Стрептококки широко распространены в природе, относительно устойчивы к условиям внешней среды. Спорадический рост заболеваемости наблюдается в летне-осенний период.
Источником инфекции при этом являются как больные, так и здоровые носители.
Признаки, характерные для рожистого воспаления
Клиническая классификация рожи основана на характере местных изменений (эритематозная, эритематозно-буллезная, эритематозно-геморрагическая, буллезно-геморрагическая), на тяжести проявлений (легкая, среднетяжелая и тяжелая), на кратности возникновения заболевания (первичная, рецидивирующая и повторная) и на распространенности местных поражений организма (локализованная - ограниченная, распространенная).
Заболевание начинается остро с появления озноба, общей слабости, головной боли, мышечных болей, в ряде случаев - тошноты и рвоты, учащения сердцебиения, а также повышения температуры тела до 39,0-40,00С, в тяжелых случаях могут быть судороги, бред, раздражение мозговых оболочек. Через 12-24 ч с момента заболевания присоединяются местные проявления заболевания - боль, покраснение, отек, жжение и чувство напряжения пораженного участка кожи. Местный процесс при роже может располагаться на коже лица, туловища, конечностей и в отдельных случаях - на слизистых оболочках.
При эритематозной форме рожи пораженный участок кожи характеризуется участком покраснения (эритемой), отеком и болезненностью. Эритема имеет равномерно яркую окраску, четкие границы, склонность к периферическому распространению и возвышается над кожей. Ее края неправильной формы (в виде зазубрин, "языков пламени" или другой конфигурации). В последующем на месте эритемы может появляться шелушение кожи.
Эритематозно-буллезная форма заболевания начинается так же, как и эритематозная. Однако спустя 1-3 сут с момента заболевания на месте эритемы происходит отслойка верхнего слоя кожи и образуются различных размеров пузыри, заполненные прозрачным содержимым. В дальнейшем пузыри лопаются и на их месте образуются коричневого цвета корки. После их отторжения видна молодая нежная кожа. В отдельных случаях на месте пузырей появляются эрозии, способные трансформироваться в трофические язвы.
Эритематозно-геморрагическая форма рожи протекает с теми же проявлениями, что и эритематозная. Однако в этих случаях на фоне эритемы появляются кровоизлияния в пораженные участки кожи.
Буллезно-геморрагическая рожа имеет практически те же проявления, что и эритематозно-буллезная форма заболевания. Отличия состоят только в том, что образующиеся в процессе заболевания на месте эритемы пузыри заполнены не прозрачным, а геморрагическим (кровянистым) содержимым.
Легкая форма рожи характеризуется кратковременной (в течение 1-3 сут), сравнительно невысокой (до 39,0оС) температурой тела, умеренно выраженной интоксикацией (слабость, вялость) и эритематозным поражением кожи одной области. Среднетяжелая форма рожи протекает с относительно продолжительной (4-5 сут) и высокой (до 40,0оС) температурой тела, выраженной интоксикацией (резкая общая слабость, сильная головная боль, анорексия, тошнота, рвота и др.) с обширным эритематозным, эритематозно-буллезным, эритематозно-геморрагическим поражением больших участков кожи. Тяжелая форма рожи сопровождается продолжительной (более 5 сут), очень высокой (40,0оС и выше) температурой тела, резкой интоксикацией с нарушением психического статуса больных (спутанность сознания, делириозное состояние - галлюцинации), эритематозно-буллезным, буллезно-геморрагическим поражением обширных участков кожи, часто осложняющимся распространенными инфекционными поражениями (сепсисом, пневмонией, инфекционно-токсическим шоком и др.).
Рецидивирующей считается рожа, возникшая на протяжении 2 лет после первичного заболевания на прежнем участке поражения. Повторная рожа развивается более чем через 2 года после предыдущего заболевания.
Рецидивирующая рожа формируется после перенесенной первичной рожи вследствие неполноценного лечения, наличия неблагоприятных сопутствующих заболеваний (варикозная болезнь вен, микозы, сахарный диабет, хронические тонзиллиты, синуситы и др.), развития иммуной недостаточности.
Осложнения
Прогноз
Прогноз благоприятный. При часто рецидивирующей роже может возникнуть слоновость, нарушающая трудоспособность.
Профилактика рожистого воспаления
Предупреждение травм и потертостей ног, лечение заболеваний, причиной которых является стрептококк.
Частые рецидивы (более 3 в год) в 90% случаев оказываются следствием сопутствующего заболевания. Поэтому лучшей профилактикой второго и последующих пришествий рожи является лечение основного заболевания.
Но также существует и медикаментозная профилактика. Для больных, которых рожистое воспаление мучает регулярно, существуют специальные антибиотики пролонгированного (медленного) действия, мешающие стрептококку размножаться в организме. Эти лекарства надо принимать длительное время – от 1 месяца до года. Но принять решение о необходимости такого лечения может только врач.
Что может сделать Ваш врач?
Лечат рожу, как и любое другое инфекционное заболевание, антибиотиками. Легкую форму – амбулаторно, средние и тяжелые – в стационаре. Помимо препаратов применяется физиотерапия: УФО (местное ультрафиолетовое облучение), УВЧ (ток высокой частоты), терапия лазерами, работающими в инфракрасном световом диапазоне, воздействие слабыми разрядами электротока.
Объем лечения определяет только врач.
Что можете сделать Вы?
При появлении первых же признаков нужно обратиться к врачу. Нельзя затягивать с лечением, чтобы избежать серьезных осложнений.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
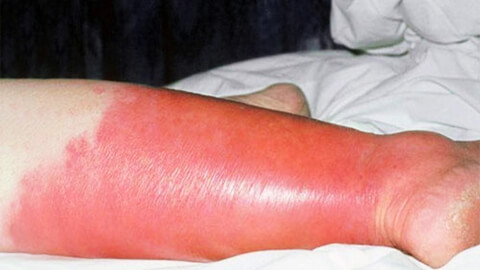
Причины возникновения рожи
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
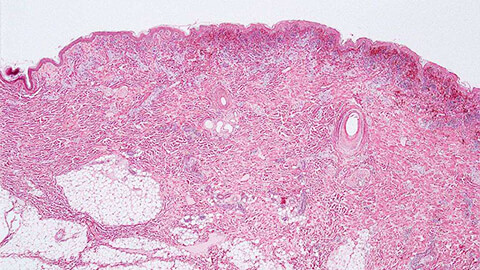
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная–первый случай возникновения заболевания.
- Повторная–возникает обычно через какой-то период (год и более).
- Рецидивирующая–возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно-буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа
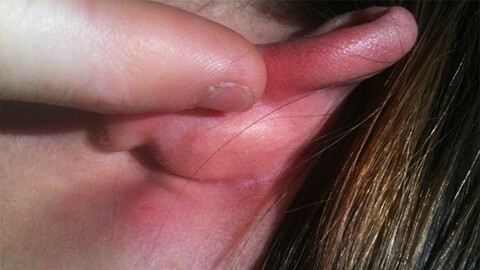
Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
Эризипелоид — это инфекционное заболевание, передающееся человеку от животных и проявляющееся воспалительным поражением кожи и суставов. Преимущественная локализация процесса при эризипелоиде — кожа и суставы пальцев кисти, ее тыльная поверхность. Возможно развитие генерализованной формы заболевания. Диагностика эризипелоида основана на его клинике, эпидемиологических данных анамнеза и выделении возбудителя из кожного биоптата или крови больного. Основу лечения эризипелоида составляет антибиотикотерапия. По показаниям применяют противовоспалительные, дезинтоксикационные, антигистаминные препараты, физиотерапию.
МКБ-10
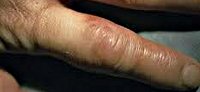
Общие сведения

Причины эризипелоида
Возбудителем эризипелоида является коринебактерия Erysipelothrix rhusiopathiae, которая имеет 2 вида — мышиный и свиной. Первый распространен среди диких животных, второй — среди домашних. Заражение человека происходит контактным путем через почву, сено, воду, шкуру или мясо, инфицированные больным животным, выделяющим патогенные бактерии с мочой и испражнениями. Больной эризипелоидом человек не может стать причиной заражения окружающих.
Проникновение возбудителя эризипелоида в кожу становиться возможным при нарушении ее целостности через:
- царапины;
- расчесы при укусах насекомых;
- экскориации кожи при зудящих дерматозах (экзема, герпетиформный дерматит Дюринга, аллергический дерматит, почесуха, розовый лишай Жибера и др.);
- опрелости и потертости при травматическом дерматите.
Наиболее часто заражение происходит через травмированную кожу кистей, где и развивается воспалительный процесс, который может захватывать межфаланговые суставы. Распространение эризипелоида по кровеносным и лимфатическим сосудам с развитием генерализованной формы заболевания наблюдается довольно редко.
Симптомы эризипелоида
Инкубационный период эризипелоида длится в среднем 1-3 дня, но может занимать до недели. Клинические проявления заболевания чаще всего начинают появляться на коже пальца или тыльной стороны кисти. В зависимости от их характера дерматология выделяет четыре основные формы эризипелоида: кожную, кожно-суставную, ангинозную и генерализованную.
Кожная форма
Является самой часто встречающейся. Протекает на фоне слабо выраженных признаков интоксикации: субфебрилитет, легкое недомогание, озноб и пр. У некоторых пациентов с эризипелоидом повышение температуры тела не наблюдается. Типично начало заболевания с ощущения жжения и зуда в месте внедрения возбудителя. Через короткий промежуток времени в этом месте отмечается покраснение (эритема) и отечность кожи. Краснота постепенно приобретает багровый оттенок и распространяется по периферии, больше в проксимальном направлении. Процесс может сопровождаться регионарным лимфангитом и лимфаденитом.
Для эризипелоида типично начало разрешения эритемы с ее центра, который становится вначале синюшного цвета, а затем бледнеет до голубоватого оттенка почти неизмененной кожи. При этом по периферии пораженного участка некоторое время еще сохраняется краснота и отечность, что придает ему своеобразный вид блюдца. В течение нескольких дней краснота краев бледнеет и сглаживается, их отечность спадает. Эритема проходит, оставляя после себя временное легкое шелушение. Весь процесс при кожной форме эризипелоида занимает обычно не более 10 дней.
Кожно-суставная форма
протекает с воспалительным поражением межфаланговых суставов. На фоне эритемы наблюдается болезненность и припухлость суставов на пальцах, движения в них ограниченны. Как правило, заболевание длится около 14 дней. В некоторых случаях эта форма эризипелоида может принять хроническое течение с развитием артрита межфалангового сустава.
Ангинозная форма
Развивается в отдельных случаях, при употреблении зараженных возбудителем продуктов. Характеризуется сочетанием кожных проявлений с клиническими симптомами ангины.
Генерализованная форма
Отмечается крайне редко. Кожные проявления в виде эритематозных пятен появляются диффузно по всему телу и могут локализоваться на любом участке кожи. Они сопровождаются выраженным общим интоксикационным синдромом, увеличением печени и селезенки. Возможны артриты и поражения внутренних органов с развитием пневмонии, эндокардита, менингита, пиелонефрита. Тяжелым осложнением этой формы эризипелоида является сепсис.
Диагностика
Учитывая кожные проявления, пациенты с эризипилоидом обращаются, как правило, на прием к дерматологу. В ходе опроса врач выясняет связь заболевания с разделыванием мяса или рыбы. Дерматологический осмотр позволяет выявить типичные проявления эризипелоида и наличие микротравмы в месте появления эритемы. Диагноз подтверждается выделением возбудителя из образца ткани, взятого путем биопсии кожи эритематозного участка. У пациентов с генерализованной формой эризипелоида выделение возбудителя производят путем бакпосева крови.
В случае развития вторичных инфекционных очагов эризипелоида во внутренних органах может потребоваться консультация пульмонолога, нефролога, кардиолога, невролога, проведение рентгенографии легких, УЗИ почек, кардиологических исследований (ЭКГ и Эхо-ЭГ) и нейродиагностики (люмбальной пункции и МРТ головного мозга). Эризипелоид дифференцируют от:
Лечение эризипелоида
Этиотропная терапия эризипелоида проводится в течение 7-10 дней и осуществляется с учетом чувствительности возбудителя. Возможно применение антибиотиков пенициллинового, цефалоспоринового, тетрациклинового рядов. По показаниям антибиотикотерапия дополняется дезинтоксикационными мероприятиями, приемом противовоспалительных или антигистаминных препаратов, симптоматическим лечением поражений внутренних органов. Из физиотерапевтических методов при эризипелоиде эффективны электротерапия (УВЧ, электрофорез), светотерапия (УФО), лечение магнитными полями (магнитотерапия, магнитолазеротерапия).
Скопление сгустков или жидкой крови в мягких тканях тела, образовавшееся из-за разрыва кровеносных сосудов, называют гематомой. Самой распространенной разновидностью патологии является обычный синяк. Однако это понятие включает намного более тяжелые и сложные случаи, которые нельзя оставлять без квалифицированной медицинской помощи. Кровь, вытекающая из сосуда, раздражающе действует на окружающие его ткани, следствием чего становится появление болезненных ощущений, отека тканей и других признаков развивающегося воспаления. Кроме того, гематома сдавливает расположенные рядом с ней ткани или органы, что может привести к развитию осложнений.
Общие сведения
Основной причиной гематом являются ушибы – закрытые повреждения мягких тканей, полученные вследствие удара или падения. Сильный удар приводит к разрыву стенки мелких кровеносных сосудов, из-за чего кровь сквозь места прорывов начинает вытекать в подкожную клетчатку, мягкие ткани или полости организма. Гематомы образовываются в разных частях тела – на конечностях, туловище и даже на голове. Помимо ушибов, причинами гематом становятся интенсивные сдавления и растяжения тканей при вывихах или переломах.
Почему гематома меняет цвет
Медики выделяют три отдельные стадии гематомы, через которые она должна пройти, прежде чем полностью исчезнуть. Каждая из них характеризуется определенным цветом кожи, сквозь которую просвечивает кровоизлияние.
- Появление синяка. Сразу после ушиба мягких тканей ощущается резкая боль, участок кожи в поврежденном месте становится багрово-красным и напухает из-за отека тканей, затем красный цвет постепенно сменяется синим. Красный цвет придают эритроциты, содержащие большое количество гемоглобина. Спустя несколько часов гемоглобин начинает разрушаться, и место ушиба синеет. Из-за отека и воспаления ткани в поврежденном месте повышается температура.
- Позеленение. Спустя два-три дня отек и температура уменьшаются, состояние тканей более-менее нормализуется, однако сохраняются незначительные болевые ощущения при надавливании. Синий оттенок кожи понемногу переходит в зеленоватый цвет.
- Пожелтение. Примерно к пятому дню отек полностью проходит, остатки гемоглобина распадаются и выводятся из тканей. Место ушиба становится желтоватым, затем приобретает обычный цвет.
Визуальные симптомы гематом наиболее хорошо заметны в случаях, когда излияние крови происходит в подкожном слое. Если же сгусток образуется в более глубоких слоях мягких тканей, то снаружи заметна лишь небольшая, но болезненная припухлость. Такие образования намного более опасны, поскольку процесс протекает незаметно и может сопровождаться осложнениями.
Виды повреждений
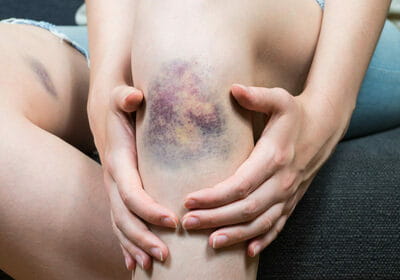
Чем быстрее образуется гематома, тем тяжелее протекает выздоровление. Травмы этого рода подразделяют на:
- легкие, развивающиеся в течение суток, сопровождающиеся слабыми болезненными ощущениями и не требующим специального лечения;
- средней тяжести, для появления которых требуется не более 5-6 часов, сопровождающиеся заметной припухлостью и болью, ухудшающие двигательную функцию конечности;
- тяжелые, образующиеся в течение 2 часов после ушиба, сопровождающиеся нарушением функций конечности, острой болью и заметной припухлостью.
Лечение гематом среднего и тяжелого типа должно проводиться под наблюдением врача, чтобы исключить возможные негативные последствия травмы.
Кроме тяжести повреждения, существуют и другие критерии классификации гематом:
Практически всегда кровоизлияние представляет опасность для здоровья, поэтому для ликвидации его последствий нужно сразу после травмы обратиться за врачебной помощью.
Методы обследования
Для диагностики гематом необходимо обратиться к травматологу. При локализации кровоизлияния глубоко в мышечной ткани, суставах либо внутренних органах визуальный осмотр дает слишком мало информации, чтобы врач мог объективно оценить тяжесть поражения и степень опасности травмы. В таких ситуациях больному назначают:
- УЗИ поврежденной части тела, органа или сустава;
- рентгенографию поврежденной части тела;
- КТ или МРТ;
- пункцию (прокол специальной иглой) сустава или органа, в котором предположительно скопилась кровь.
По результатам обследования врач назначает соответствующие процедуры.
Как убрать гематомы?
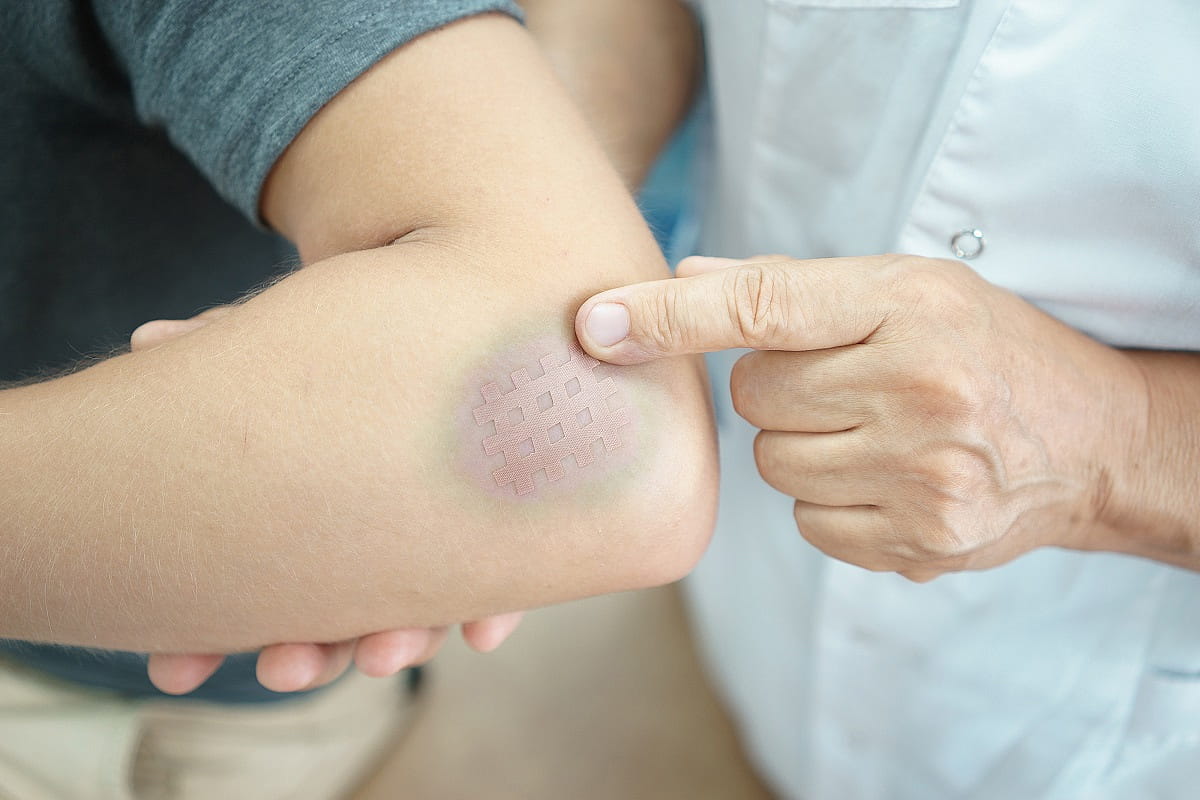
После установления характера и особенностей гематомы лечение назначают в соответствии с полученной информацией:
- назначают процедуры УВЧ;
- проводят хирургическое вскрытие для удаления скопившихся сгустков и промывания полости;
- госпитализируют пациента в хирургическое отделение для вскрытия и дренирования с последующей терапией антибиотиками.
Сроки восстановления зависят от масштабов поражения, наличия или отсутствия инфекции и других факторов.
Часто возникающие вопросы
Как избавиться от гематомы народными методами?
Народные средства помогают только при небольших и неопасных поверхностных повреждениях. Для ускорения рассасывания к синяку можно прикладывать компресс из размятого капустного листа, смешанную с вазелином бодягу, смоченные в растворе мумие тампоны. При глубоко расположенных или обширных повреждениях необходимо обратиться к врачу.
Чем опасна гематома?
Наибольшую опасность для здоровья, а иногда и для жизни представляют гематомы, образующиеся в глубине тканей, внутри органов или суставов. Крупное кровоизлияние опасно возможным развитием инфекции, воспалением и нагноением. При повреждении сустава может развиться бурсит, синовит или гемартроз, результатом чего становится инвалидность. Кровь в полости брюшины приводит к перитониту. Гематомы головного мозга приводят к нарушению функций этого органа с тяжелыми последствиями в виде ухудшения когнитивных функций, паралича частей тела и др.
Как лечить гематому в первые часы после травмы?
Сразу после ушиба необходимо оказать пострадавшему первую помощь: приложить к травмированному месту лед, затем туго забинтовать поврежденную конечность, чтобы перекрыть вытекание крови в ткани. Повязка не должна оставаться дольше двух часов. За это время необходимо добраться до травмпункта, где пациент получит необходимую профессиональную помощь.
Врач-невролог-алголог, врач по лечебной физкультуре, врач-реабилитолог, Член Союза Реабилитологов России.
Под миозитом мышц у взрослых понимают целую группу патологических изменений в скелетной мускулатуре. Если брать узкий термин, то это воспаление мышечной ткани, отвечающей за работу опорно-двигательного аппарата. Но миозит мышц у взрослых бывает не только воспалительного характера, но и токсического либо травматического. Наиболее распространенная форма – это шейный миозит (более 50% всех случаев этого заболевания). Второе место занимает миозит суставов спины, особенно поясничный.
Симптомы и признаки
Симптомы и лечение миозита мышц у взрослых полностью взаимосвязаны. Терапию подбирают с учетом формы недуга. Симптомы миозита будут отличаться в зависимости от распространения болезни. Выделяют 2 основные разновидности – локальная и полимиозит. В первом случае воспалительные процессы затрагивают только одну мышцу. Если они распространяются на целую группу, то это уже полимиозит. Он встречается намного чаще локальной формы болезни.
Шейный миозит возникает обычно чаще, чем в остальных местах тела. Боли при миозите такого типа очень сильные. Из-за этого сковываются движения головы. Также неприятные ощущения распространяются не только на шею, но и на затылок, уши либо в лопатки, а также могут переходить в миозит плеча и грудной клетки.
Миозит мышц шеи и спины – самые распространенные варианты заболевания, однако встречаются и другие формы, например, миозит ног и икроножный, а также челюстно-лицевой области и рук.
Миозит суставов спины занимает второе место по распространенности среди всех остальных форм этой болезни. Недуг затрагивает мышцы поясничной области. Симптомы миозита спины менее выражены, чем при проблеме шеи, боли носят ноющий характер. При пальпации проблемной области врач обнаружит уплотнения. Во время этой процедуры боли при миозите только усиливаются. Эта форма патологии больше распространена среди людей пенсионного возраста.
Миозит ног и рук встречается тоже часто, особенно это касается генерализованной формы. Локальные встречаются намного чаще, это в основном миозит плеча или икроножный. При генерализованной форме в этом случае больному очень сложно передвигаться – ходить, поднимать руки выше головы. При любом напряжении этих мышц появляются боли.
Миозит может развиваться как самостоятельное заболевание, так и в качестве проявления другой болезни, например, из-за туберкулеза может развиться миозит грудной клетки. Часто воспалительные процессы в мышцах появляются на фоне аутоиммунной реакции. Одна из самых тяжелых форм болезни – дерматомиозит либо синдром Вагнера. В этом случае поражены не только мышечные и соединительные волокна, но и кожные ткани.
Почему появляется заболевание
Причины миозита условно разделяются на эндогенные и экзогенные. Первые возникают внутри организма, а вторые вызваны окружающей средой.
Эндогенные причины миозита, следующие:
- аутоиммунные болезни. Сюда относится системная красная волчанка и ревматоидный артрит. Патологический процесс соединительной прослойки (эндомизием) распространяется на мышечные волокна. Антигеном, который может вызвать аллергическую реакцию, могут выступать грибки, микробы, бактерии. Чаще всего у пациента развивается подострый миозит на этом фоне;
- инфекции. Заболевание может быть вызвано энтеровирусной инфекцией, гриппом, тифом. Инфекция попадает по крови и лимфе на мышечную ткань. В этом случае миозит может быть гнойным и негнойным. Первый вариант развивается на фоне сифилиса, ОРВИ, тифа, туберкулеза, а второй – из-за генерализованной стрептококковой или стафилококковой инфекции. Последняя форма является очень тяжелой и требуется проведения операции;
- паразиты. Чаще всего возникает на фоне трихинеллеза, токсоплазмоза или эхинококкоза. В мышцах обнаруживаются цисты и кальцинированные участки, а это место для жизни паразитов. Из-за их внедрения в мускулатуру начинается воспаление;
- интоксикация разного рода. Острый миозит может развиться из-за воздействия токсичных веществ, причем это может быть не только спиртное, но и укусы насекомых.
Экзогенные причины миозита бывают следующего типа:
- травмы. На месте, где травма, разрываются мышечные волокна, из-за чего в дальнейшем начинается отек и воспаление. Из-за травм также развивается и нестандартная форма болезни – оссифицирующий миозит. В этом случае в мышечных тканях, точнее в местах, где есть соединительная, начинается окостенение;
- чрезмерное постоянное мышечное напряжение. Обычно это происходит у музыкантов или спортсменов. Из-за неудобного положения тела мышцы напрягаются и уплотняются. Процесс поступления полезных веществ нарушен из-за того, что кровоток замедлен. Из-за недостатка кислорода и микроэлементов начинаются дистрофические процессы;
- резкое переохлаждение. Очень частая причина развития острого миозита – сквозняки. Чаще всего страдают мышцы спины, шеи. Воспалительные процессы распространяются и на нервные окончания.
Лечение миозита мышц зависит от того, какие причины вызвали его развитие и распространение воспалительных процессов. Вот почему необходимо сначала выявить, что побудило патологию активизироваться.
Факторы риска
Миозит называют офисной болезнью современности. Обычно от него страдают те, кто ведет сидячий образ жизни из-за профессии. У людей с более подвижной работой он возникает гораздо реже. У офисных сотрудников часто развивается миозит из-за того, что им приходится находиться в неудобной позе, работая за столом по 6-8 часов. Часто рядом еще и кондиционер работает. Из-за этого развивается шейный или поясничный миозит. Различными формами такой болезни страдают более половины городских жителей.
Осложнения
Лечение грудного миозита или любого другого должно быть своевременным. Это связано с особенностями функционирования мышц. Из-за воспаления возникает боль, а это в свою очередь активирует рефлекторный механизм, ограничивающий подвижность пострадавшего участка. Если мышечные ткани не будут активно двигаться, то начинается кислородное голодание, замедляется метаболизм, а без полезных веществ функциональность утратится. Если не начинать лечение миозита шеи или другой части тела, то могут развиться атрофические или даже некротические процессы, так как ткани начнут отмирать.
Помимо этого, мышечная ткань также влияет не биомеханические процессы в суставах. Если в течение длительного времени ограничивается его работа (из-за боли в мышцах не сгибается и не разгибается сустав), то его функциональность нарушается, например, из-за шейного миозита может развиться критическое ослабление, то есть больной уже не сможет держать голову ровно без поддерживающего корсета.
Но самая большая опасность миозита связана с его влиянием на наиболее важные для жизни процессы в организме. Если отсутствует своевременное лечение миозита шеи, то воспалительные процессы распространяются на гортань, приводят к проблемам с дыханием. Если вовремя не начать лечение миозита спины или ребер, то может начинаться одышка, дыхательная недостаточность.
Когда следует обратиться к врачу
Обратиться к доктору необходимо в случае, если чувствуется боль в мышце. Она может быть локализованной или распространяться на другие части тела. Сначала болевые ощущения незначительные, но потом постепенно усиливаются. В некоторых случаях боль сразу возникает в острой форме, ограничивается подвижность. Необходимо как можно быстрее обратиться в больницу.
Подготовка к посещению врача
Для посещения терапевта, хирурга или невролога не понадобится специальная предварительная подготовка. Если есть подозрения на миозит, необходимо вспомнить все симптомы и детально записать их, а потом уже рассказать доктору, чтобы он смог установить точный диагноз и подобрать лекарства при миозите.
Диагностика
Прежде чем решать, как лечить миозит, врач проводит детальный осмотр пострадавшей области, выслушивает жалобы пациента и сверяется с анамнезом. После этого проводится диагностика. Она включает такие обследования:
- рентген;
- компьютерную и магнитно-резонансную томографию;
- УЗИ;
- лабораторные анализы, чтобы подтвердить или опровергнуть наличие инфекции, отравления, наличия паразитов или аутоиммунной реакции организма.
Лечение

Лечение миозита мышц осуществляется медикаментозным способом. Врач прописывает лекарства, которые направлены на то, чтобы устранить воспалительные процессы. Как правило, используются при миозите препараты нестероидного типа. Они не только обладают противовоспалительным действием, но еще и жаропонижающим, а также обезболивают. Врачи могут подобрать эффективные средства с локальным воздействием – мази, гели. Также выбирают лекарства с системным эффектом – это таблетки либо растворы для инъекций. Использование первого или второго типа лекарств зависит о степени поражения тканей и распространенности воспалительных процессов.
Если заболевание имеет инфекционное происхождение, то дополнительно назначают антибиотики, противовирусные или противопаразитарные средства – это уже зависит от возбудителя недуга. Если миозит возник на фоне аутоиммунной реакции, то выбирают цитостатики и глюкокортикостероиды. Дополнительно используют витаминно-минеральные комплексы, чтобы укреплять организм.
Домашние средства лечения
Дополнительно для лечения назначают лечебную физкультуру (когда проходит острая стадия болезни) и массаж. Также в домашних условиях можно делать компрессы и примочки из вареного картофеля, капусты, а также протирать проблемные места отварами донника, ромашки, липы, хвоща. Помните, все домашние и народные средства можно начинать использовать только после консультации у специалиста.
Профилактика
В качестве профилактики больному необходимо:
- обеспечить правильное, сбалансированное питание, употребление достаточного количества воды;
- вести активный образ жизни, устраивать частые прогулки на свежем воздухе, заниматься спортом;
- проводить своевременное лечение простуды и других болезней.
Не допускается постоянное пребывание в сидячем положении, нахождение на сквозняке, переохлаждение организма.
Как записаться к терапевту, хирургу, неврологу
Читайте также:

