Сыпной тиф история болезни больного
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Брюшной тиф: причины появления, симптомы, диагностика и способы лечения.
Определение
Брюшной тиф – это острое инфекционное заболевание, проявляющееся лихорадкой и симптомами интоксикации. Его возбудителями являются бактерии Salmonella Typhi, которые обнаруживаются в воде, мясных и молочных продуктах. В организме человека бактерии начинают выделять эндотоксин, который вызывает симптомы заболевания.
Бактерии чрезвычайно устойчивы к неблагоприятным факторам окружающей среды, резким перепадам температуры, но при этом они погибают при кипячении.
Причины появления брюшного тифа
Источниками инфекции чаще всего являются больные люди или носители бактерий.
Механизм передачи – фекально-оральный, возбудитель выделяется в окружающую среду с мочой, фекалиями, зачастую бактерии остаются на плохо вымытых руках и попадают через продукты питания в рот.
Редко и в основном среди детей болезнь может распространяться контактно-бытовым путем - через посуду и предметы гигиены. Значимую роль в распространении брюшного тифа играют мухи, которые разносят микрочастицы фекалий на лапках, поэтому пик заболеваемости приходится на летне-осенний период.
Брюшной тиф встречается повсеместно, но больше всего он распространен в странах с плохой санитарной обстановкой и низким уровнем гигиены, в перенаселенных городах с отсутствием доступа к чистой питьевой воде.
Классификация заболевания
Существует три формы течения болезни:
- Типичное течение. Характеризуется медленно нарастающей лихорадкой, тяжелыми симптомами интоксикации, типичными поражениями желудочно-кишечного тракта и кожных покровов.
- Атипичное течение:
- стертая форма (заболевание протекает легче, лихорадка может отсутствовать, симптомы поражения желудочно-кишечного тракта выражены слабо);
- бессимптомная форма (симптомов нет совсем, но в крови выявляются специфические антитела);
- носительство Salmonella Typhi.
- Редкие формы (пневмотиф, менинготиф, нефротиф, колотиф, аппендикотиф, холангиотиф, тифозный гастроэнтерит).
По характеру течения выделяют:
- Циклический брюшной тиф (наиболее часто встречающийся вариант) - характеризуется циклическими патологическими изменениями в кишечнике в среднем в течение 6 недель. Цикл проходит стадии от постепенного формирования язв на слизистой кишечника до полного их заживления и выздоровления больного.
- Рецидивирующий брюшной тиф (встречается в 10–15% случаев) - характеризуется возобновлением симптоматики после периода нормализации температуры в течение не менее 14 дней. В среднем наблюдается до 5 рецидивов, но протекают они легче первого проявления болезни.
Симптомы брюшного тифа
Симптомы брюшного тифа обычно развиваются через 1-2 недели после заражения человека бактериями Salmonella typhi.
При типичном течении заболевания выделяют начальный период, который длится около недели и характеризуется ежедневно нарастающей лихорадкой (температура тела до 40–40,5оС) и симптомами интоксикации.
К симптомам интоксикации относят головную боль, слабость и повышенную утомляемость, боль в мышцах, потливость, потерю аппетита и веса, нарушение сна.
В ряде случаев отмечается снижение артериального давления, появляются сухой кашель, болезненность в нижних отделах живота и запор.
В разгар болезни пациенты жалуются на заторможенность, сонливость, оглушенность. Характерными симптомами являются бледность кожи и одутловатость лица.
Поражение желудочно-кишечного тракта проявляется белым налетом и отечностью языка. В животе отмечается характерное урчание, болезненность, вздутие, стул становится жидким, зеленоватым.
На 8–10-й день болезни на коже груди, живота, реже на конечностях появляется красноватая сыпь.
Острая стадия заболевания продолжается около 1–2 недель.

В период выздоровления к больному возвращается аппетит, нормализуется сон. Однако остается выраженная слабость, эмоциональная неустойчивость. Длительное время может сохраняться субфебрильная температура тела (не выше 37,5оС).
Диагностика брюшного тифа
Установление диагноза начинается с осмотра больного, сбора жалоб, истории болезни, обязательного учета предыдущих поездок, контактов с заболевшими людьми, употребления зараженных продуктов питания.
Для подтверждения диагноза врач назначит лабораторные и инструментальные методы обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой (помогает выявить воспалительные изменения).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
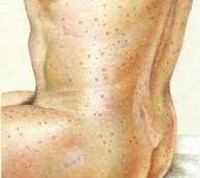
Болезнь Брилла – это рецидив эпидемического сыпного тифа, сохраняющий клинические проявления первичного заболевания, но протекающий преимущественно в лёгкой форме. Характерным клиническим симптомом является обильная розеолезно-петехиальная сыпь на коже, слизистых оболочках. Системными проявлениями служат лихорадка, изменения сознания, склонность к тахикардии и гипотонии. Подтверждающие диагностические методы включают обнаружение антител к сыпнотифозной риккетсии и самого возбудителя в организме. Лечение рецивирующего сыпного тифа проводится с помощью этиотропных антибиотиков, а также симптоматических препаратов.
МКБ-10
Общие сведения
Болезнь Брилла (болезнь Брилла-Цинссера, повторный сыпной тиф) – острое инфекционное заболевание, протекающее с поражением кожных покровов, слизистых, реже сердечно-сосудистой, нервной систем. Впервые заболевание было описано в 1910 г. американским врачом Н. Бриллом и дополнено в 1934 г. эпидемиологом Х. Цинссером. Ученые связывали симптомы патологии с ранее перенесенным сыпным тифом, что в сер. XX столетия было подтверждено обнаружением риккетсий в лимфоузлах умерших от рецидива сыпного тифа, впервые перенесенного более чем за 20 лет до смерти. Заболевание не имеет четкой сезонности, носит спорадический характер, не подразумевает обязательного недавнего контакта со вшами или больными педикулёзом.

Причины
Возбудителями инфекции служат риккетсии Провачека, которые находятся в лимфатических узлах и других органах перенесшего в прошлом эпидемический сыпной тиф человека. Риккетсии – облигатные внутриклеточные микроорганизмы, погибают при кипячении, использовании стандартных растворов дезинфицирующих веществ. Источником инфекции для себя является сам больной человек, для окружающих же он не заразен только в отсутствие вшей. При наличии завшивленности пациент с болезнью Брилла может заразить окружающих эпидемическим сыпным тифом с помощью трансмиссивной передачи инфекции.
Традиционно в группу риска включались только люди старше 45 лет, но в связи с высокой распространенностью ВИЧ-инфекции в мире, пациенты с вирусом иммунодефицита могут быть подвержены болезни Брилла в большей степени, чем общая популяция. Пусковыми факторами рецидива обычно служат острые респираторные инфекции, истощение, длительные стрессовые ситуации, переохлаждения, облучение, обострения хронических болезней, травмы, смена климата, работы на вредном производстве, тяжелые иммунодефицитные состояния и т. п. Дети до 18 лет не страдают данной патологией.
Патогенез
После перенесенного эпидемического вшивого тифа риккетсии длительное время персистируют в лимфоузлах, паренхиматозных органах (чаще всего в печени, почках) и лёгких. Важную роль в патогенезе рецидивной инфекции играет количество риккетсий (обычно незначительное), которое коррелирует с тяжестью клинических и морфологических проявлений. При наличии соответствующих условий риккетсии проникают в системный кровоток, при этом главной мишенью для возбудителя является эндотелий сосудов. В эндотелиоцитах происходит размножение риккетсий, воспалительные изменения могут захватывать всю толщу сосуда, приводя к некрозу сосудистой стенки. Однако специфические сыпнотифозные гранулёмы (узелки Попова) образуются редко.
Для заболевания характерен так называемый бородавчатый эндокардит с поражением клапанов сердца. Вследствие циркулярного либо сегментарного васкулярного поражения образуются тромбы, при локализации тромбоза (либо тромбоэмболии) в сосудах головного мозга возможны ишемические повреждения нервной ткани. Поражения сосудов обуславливают и кожные проявления болезни. Важной особенностью патологии является нестерильный иммунитет, поэтому при полной элиминации возбудителя возможно новое заражение. Однако повторных случаев этой патологии в мире практически не зафиксировано. Вероятно, это связано с морфологическими особенностями риккетсий, их внутриклеточным паразитированием, позволяющим длительное время быть недосягаемыми для клеток иммунной системы организма.
Симптомы болезни Брилла
Инкубационный период заболевания длится в некоторых случаях от 3 до 50 лет. Первые клинические проявления могут начинаться через 5-7 суток после воздействия провоцирующего фактора. Начало рецидива острое, с резким подъемом температуры тела до высоких цифр (выше 39 ° С), ознобом, выраженной слабостью, утомляемостью, сильной головной болью, снижением аппетита. Пациенты возбуждены, могут возникать нарушения сна, эйфория, деперсонализация, гиперестезия глазного, слухового, обонятельного и других анализаторов. Отмечается снижение артериального давления (ниже 120/80 мм рт. ст.). Наблюдается невыраженная гиперемия лица, инъекция сосудов склер, с первых суток определяются пятна Киари-Авцына (единичные красно-оранжевые элементы с нечетким контуром на конъюнктиве, хряще верхнего века) и энантема Розенберга (небольшие петехии на оболочке мягкого неба, дужках миндалин).
С 3-4 дня начала рецидива на коже отмечается появление розеолезно-петехиальной сыпи, преимущественно сконцентрированной на теле, боковых поверхностях туловища, верхних конечностях; гораздо реже элементы обнаруживаются на лице, ладонях и подошвах. Сыпь не вызывает зуда, шелушения, проходит бесследно (розеолы) или оставляет участки депигментации (петехии). Неблагоприятным прогностическим признаком считается преобладание петехиальных высыпаний, однако при данной нозологии это наблюдается крайне редко, как и течение без появления экзантемы. Нечастым, но грозным симптомом является воспаление вещества головного мозга, проявляющееся нарушением сознания, параличами, парезами.
Осложнения
Раннее обращение за медицинской помощью, правильная диагностика, своевременное лечение позволяют перенести заболевание без осложнений. Пациенты с хроническими системными заболеваниями чаще всего подвержены развитию среднетяжелых и осложнённых форм болезни Брилла. Самыми грозными последствиями рецидива риккетсиоза являются тромбоэмболический синдром, тромбофлебиты, инфекционно-токсический шок, вторичные бактериальные инфекции (гипостатическая пневмония, пиелонефрит, сепсис). Возможны гнойные осложнения из-за инвазивных медицинских лечебно-диагностических манипуляций (внутривенные инфузии, катетеризация сосудов, внутримышечные инъекции и другие).
Диагностика
Для подтверждения либо исключения диагноза рецидивирующего тифа требуется консультация инфекциониста, кардиолога, дерматовенеролога. При появлении признаков поражения ЦНС обязателен осмотр невролога. Диагностика нозологии проводится путём тщательного сбора эпидемиологического анамнеза, правильной интерпретации данных осмотра, результатов лабораторных и инструментальных исследований:
- Физикальное обследование. При объективном исследовании пациента обращает на себя внимание умеренное психомоторное возбуждение, иногда – тремор пальцев кистей и толчкообразное выталкивание языка вперед (симптом Говорова-Годелье). Наблюдаются розеолезные и петехиальные высыпания на кожных покровах, конъюнктиве глаз, мягком нёбе. При пальпации живота можно обнаружить увеличение печени, селезёнки (гепатоспленомегалия). Характерны положительные симптомы жгута и щипка (искусственное вызывание сыпи при сдавлении кожи).
- Исследования крови и мочи. В общеклиническом анализе отмечается наличие нейтрофильного лейкоцитоза с палочкоядерным сдвигом влево, лимфоцитопении, эозинофилопении, ускорения СОЭ. Биохимические исследования демонстрируют увеличение показателей креатинина, гиперглобулинемию, гипоальбуминемию. В общем анализе мочи – увеличение плотности, альбуминурия, цилиндрурия, реже микрогематурия.
- Выявление инфекционных агентов. Обязательным для диагностики является серологическое исследование крови (ИФА, РСК, РНИФ) с обнаружением иммуноглобулинов класса G (IgG) к риккетсии Провачека. Наличие возбудителя в организме возможно доказать с помощью ПЦР. Бактериологическое исследование крови является трудоёмким и дорогостоящим процессом, при необходимости проводится только в лабораториях особо опасных инфекций.
- Кардиодиагностика. На электрокардиографии выявляется тахикардия, признаки гипоксии миокарда, реже – недостаточности пораженных клапанов. При ЭХО-КГ обнаруживаются вегетации с растушеванным контуром, неоднородным эхографическим сигналом, утолщение створок клапанов, иногда – формирование клапанной недостаточности, усугубление регургитации.
Дифференциальную диагностику проводят с эндемическим сыпным тифом, краснухой, корью, сифилисом, сепсисом, пятнистой лихорадкой скалистых гор, гриппом, брюшным тифом, паратифами А и В, геморрагической лихорадкой с почечным синдромом, менингококковой инфекцией (менингококцемией и менингококковым менингитом), лептоспирозом. Учитывая поражения сердца, обусловленные как самим рецидивом тифа, так и часто сопутствующей кардиальной патологией, необходимо дифференцировать болезнь с инфекционным эндокардитом, ревматическими пороками сердца, кардиомиопатиями. Психомоторное возбуждение либо заторможенность, а также возможные эпизоды галлюцинаций, бреда могут иметь причиной алкогольную, наркотическую интоксикацию либо являться дебютом психических расстройств или сенильной деменции.
Лечение болезни Брилла
Пациенты с подозрением на данную патологию подлежат стационарному лечению. Режим постельный, следует сохранять преимущественно горизонтальное положение до 5-6 дня нормальной температуры. Затем разрешаются недлительные перемещения под присмотром медицинских работников, потом – самостоятельно в пределах отделения. Необходимо регулярное мониторирование артериального давления. Некоторую эффективность может иметь применение компрессионного трикотажа для профилактики тромбоза глубоких вен нижних конечностей и ТЭЛА. Рекомендуется увеличить употребление жидкости, придерживаться диеты с исключением алкоголя, жаренных и жирных блюд.
Этиотропные препараты для лечения болезни Брилла – антибиотики тетрациклинового, рифамицинового ряда, а также макролиды (например, доксициклин, тетрациклин, рифампицин или азитромицин). Патогенетически обосновано применение витаминов С и Р, обладающих вазопротекторными свойствами. Симптоматическая терапия включает в себя жаропонижающие, дезинтоксикационные препараты (хлосоль, ацесоль, раствор Хартмана, Рингера, глюкозо-солевые и сукцинат-содержащие инфузионные растворы), седативные средства (барбитураты, диазепам и другие). Всем пациентам, особенно пожилого возраста, рекомендуется применение антикоагулянтов (гепарин).
Прогноз и профилактика
Прогноз состояния чаще всего благоприятный, летальность составляет 1-2%. На течение инфекции могут оказать влияние коморбидные состояния и возраст пациента, чаще всего лихорадочная стадия болезни длится около 7-8 дней, полное восстановление занимает до 2-3 недель. Около 70 % случаев заболевания протекают в лёгкой либо среднетяжелой форме.
Специфическая профилактика заболевания заключается в применении вакцин по эпидемиологическим показаниям. Наиболее распространена практика вакцинации живой сыпнотифозной вакциной и её аналогом – сухим химическим препаратом, содержащим убитых риккетсий. Применение средств специфической профилактики показано лицам, временно или постоянно находящимся в контакте с больными педикулезом и сыпным тифом, а также совместно проживающим с больным болезнью Брилла в неблагоприятных санитарно-эпидемиологических условиях.
Главным способом неспецифической профилактики патологии является борьба со вшами (профилактические осмотры в образовательных учреждениях и рабочих коллективах), санитарно-просветительская работа с населением, прививание гигиенических навыков детям. Необходима полноценная дезинсекция мест проживания, одежды, личных вещей больных педикулезом. Важно раннее выявление, изоляция, рациональная антибиотикотерапия больных эпидемическим тифом.
1. Сыпной тиф: эпидемиологическая характеристика и профилактика: учебно-методическое пособие/ А.М. Близнюк и др. – 2010.
4. Инфекционные болезни и эпидемиология/ Покровский В.И., Пак С.Г., Брико Н.И., Данилкин Б.К. - 2007.
Риккетсиозы – многочисленные инфекционные заболевания, связанные общностью этиологии (возбудители – риккетсии) и эпидемиологии (имеют преимущественно трансмиссивный механизм передачи). Риккетсиозы протекают с возникновением первичного аффекта (при клещевых риккетсиозах), лихорадочным и интоксикационным синдромами, генерализованными васкулитами и кожными высыпаниями. Подтвердить диагноз риккетсиоза и верифицировать его клиническую форму позволяет серологическая диагностика (РИГА, РСК, РНИФ, ИФА). Этиотропная терапия риккетсиозов проводится антибактериальными препаратами из группы тетрациклинов и хлорамфениколом.
Общие сведения
Риккетсиозы – термин, используемый в отношении трансмиссивных лихорадочных заболеваний, вызываемых внутриклеточными возбудителями — риккетсиями. Группа риккетсиозов человека включает в себя сыпной тиф (эндемический и эпидемический), клещевые лихорадки (пятнистую лихорадку Скалистых гор, волынскую лихорадку, марсельскую лихорадку, везикулезный риккетсиоз, североазиатский клещевой риккетсиоз), пароксизмальные риккетсиозы (окопную лихорадку, клещевой пароксизмальный риккетсиоз), лихорадку цуцугамуши и лихорадку Ку. Несмотря на этиологические различия, всем этим заболеваниям свойственны некоторые общие эпидемиологические, патогенетические, патоморфологические, иммунологические и клинические признаки, позволяющие объединить их общим названием – риккетсиозы. Распространенность риккетсиозов повсеместная; наибольшая заболеваемость отмечается в развивающихся странах, где в структуре лихорадок неясной этиологии они составляют 15-25%.

Причины
По своим культуральным качествам риккетсии являются промежуточным звеном между бактериями и вирусами. С микробными возбудителями их сближают морфологические признаки (грамотрицательные палочковидные или кокковидные формы), а с вирусными агентами – способность к внутриклеточному паразитированию. Патогенными для человека являются следующие виды риккетсий (Rickettsia):
- R. Prowazekii – вызывает эпидемический (вшивый) сыпной тиф и его отдаленный рецидив - болезнь Брилла
- R. Typhi – вызывает эндемический (крысиный, блошиный) сыпной тиф
- R. Sibirica – вызывает североазиатский клещевой риккетсиоз
- R. Conorii – вызывает марсельскую лихорадку
- R. Rickettsii – вызывает пятнистую лихорадку Скалистых гор
- R. Australis – вызывает австралийский клещевой риккетсиоз
- R. Quintana (Rochalimea quintana) – вызывает волынскую лихорадку
- R. Akari – вызывает везикулезный риккетсиоз
- R. Japonica — вызывает японскую пятнистую лихорадку
- R. Orientalis – вызывает цуцугамуши
- R. Burneti (Coxiella burnetii) – вызывает Ку-лихорадку
Риккетсиозы делятся на антропонозные, при которых источниками инфекции выступает человек, а переносчиками – вши, и зоонозные, характеризующиеся передачей от животных через укусы клещей. К антропонозам относятся сыпной тиф и окопная лихорадка; к природно-очаговым зоонозам – все остальные риккетсиозы.
Симптомы риккетсиозов
Риккетсиозы группы сыпного тифа
Эпидемический (вшивый) сыпной тиф протекает с лихорадкой, интоксикацией, розеолезно-петехиальной сыпью на коже, поражением сосудистой и нервной системы. Инкубационный период занимает от 5 до 21 дня. Риккетсиоз манифестирует с повышения температуры тела и общеинтоксикационных симптомов, которые достигают максимальной выраженности к 3-6-й день заболевания. В этот период отмечается выраженная гиперемия и одутловатость лица, инъекция склер, энантема на мягком небе. Примерно на 5 сутки на коже боковой поверхности груди, живота, сгибательных поверхностях рук появляется яркая характерная розеолезно-петехиальная сыпь. Через неделю сыпь бледнеет, а на 2-3-й неделе от начала заболевания исчезает. Одновременно снижается температура и исчезает интоксикация, однако еще несколько недель сохраняется постинфекционная астения. При тяжелом течении риккетсиоза возникает поражении ЦНС в виде менингита или энцефалита. Осложнения эпидемического сыпного тифа могут включать отит, паротит, пневмонию, миокардит. Болезнь Бриля, или рецидивирующий сыпной тиф, проявляется теми же симптомами, однако менее выраженными.
Эндемический (крысиный или блошиный) сыпной тиф начинается остро и в начальном периоде характеризуется общеинфекционными симптомами (лихорадкой, познабливанием, артралгиями, головной болью). В разгар лихорадочного периода на груди, животе и на конечностях появляется сыпь, имеющая преимущественно розеолезно-папулезный характер. Характерна артериальная гипотония, брадикардия, общая слабость, головокружение. В целом заболевание протекает легче, чем эпидемический сыпной тиф.
Риккетсиозы группы пятнистых клещевых лихорадок
Североазиатский клещевой риккетсиоз, или клещевой сыпной тиф Северной Азии передается через укусы иксодовых клещей. Типичным признаком клещевого риккетсиоза служит первичный аффект – первичная воспалительная реакция кожи в месте проникновения возбудителя. Он представляет собой болезненное уплотнение, окруженное зоной гиперемии и в центре покрытое коричневым струпом. Одновременно с появлением первичного аффекта повышается температура тела, развивается регионарный лимфаденит и интоксикационный синдром. Кожные высыпания появляются на 2-3-й день и представлены полиморфными розеолезно-папулезными элементами, расположенными на туловище и вокруг суставов. Отмечается гиперемия лица и слизистой зева, брадикардия, гипотония, умеренная гепатоспленомегалия. Течение североазиатского клещевого риккетсиоза доброкачественное; обычно к 14 дню заболевания наступает выздоровление.
Пятнистая лихорадка Скалистых гор относится к риккетсиозам с тяжелым течением. В остром периоде заболевание сопровождается ознобом, сменяющимся жаром; сильной головной и мышечной болью, носовыми кровотечениями. Неврологические изменения включают бессонницу, нарушение сознания (оглушенность, прострацию), судороги, пара- и гемиплегии, нарушения зрения и слуха. Первичный аффект отсутствует. Сыпь при данном виде риккетсиоза обильная, петехиальная, имеет тенденцию к слиянию с образованием больших пятен. Летальность от этого риккетсиоза достигает 7%.
Пароксизмальные риккетсиозы
Пароксизмальные риккетсиозы протекают с рецидивирующими лихорадочными приступами, повторяющимися каждые 5 дней (при волынской лихорадке) или 2-3 дня (при пароксизмальном клещевом риккетсиозе). Во время приступа температура повышается до 39,0–40,5°С, появляются ознобы, оссалгии, миалгии, артралгии, головные боли. Первичный аффект, кожные высыпания и регионарный лимфаденит не являются постоянными спутниками пароксизмальных риккетсиозов и зачастую отсутствуют. Течение лихорадок обычно затяжное, однако доброкачественное.
Диагностика
Выявление и дифференциальная диагностика риккетсиозов проводится по нескольким направлениям: сбор эпидемиологического анамнеза, анализ клинических данных и лабораторная верификация возбудителя. В эпидемиологическом статусе акцент делается на природно-очаговый характер инфекции, связь заболевания с укусами клещей, педикулезом и т. д. При анализе клинической симптоматики риккетсиозов основное внимание обращается на наличие первичного аффекта, характер и локализацию сыпи.
Лабораторная диагностика риккетсиозов проводится с помощью серологических методов (РСК, РА, РИГА, РИФ, ИФА), позволяющих идентифицировать возбудителя путем определения его антигенов и специфических антител. В ряде случаев возможно выделение риккетсий из крови, мочи, спинномозговой жидкости, биоптатов, биомассы клещей, проведение кожно-аллергических проб. Дифференциальная диагностика риккетсиозов проводится с гриппом, корью, геморрагическими лихорадками, менингококковой инфекцией, брюшным тифом, энтеровирусной инфекцией, аллергией и др.
Лечение риккетсиозов
В качестве средств этиотропной терапии риккетсиоза используются антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, фторхинолоны. Обычно курс лечения продолжается весь лихорадочный период и 2-3 дня после нормализации температуры тела. Одновременно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия. При тяжелом течении риккетсиозов применяются кортикостероидные гормоны.
Прогноз и профилактика
По течению, исходам и процентам летальности к наиболее тяжелым риккетсиозам относятся эпидемический сыпной тиф, пятнистая лихорадка Скалистых гор и цуцугамуши. Остальные риккетсиозы протекают более доброкачественно и редко сопровождаются осложнениями. Профилактика заражения риккетсиозами предусматривает борьбу с педикулезом, клещами и грызунами, соблюдение мер личной защиты от нападения кровососущих насекомых. При укусах клещей рекомендуется проведение экстренной химиопрофилактики доксициклином или азитромицином. С целью профилактики сыпного тифа и лихорадки Ку проводится вакцинация. Больные сыпным тифом подлежат строгой изоляции; за контактировавшими с пациентом лицами устанавливается наблюдение; в очаге инфекции проводится санитарная обработка.
Эпидемический сыпной тиф (Синонимы: вшивый сыпной тиф, военный тиф, голодный тиф, европейский тиф, тюремная лихорадка, лагерная лихорадка; epidemic typhus fever, louse-born typhus, jail fever, famine fever, war fever-англ., Flecktyphus, Flec-kfieber - нем.; typhus epidemique, typhus exanthematique, typhus historique - франц.; tifus exantematico, dermotypho - ucn.) - острая инфекционная болезнь, характеризуется циклическим течением, лихорадкой, розеолезно-петехиальной экзантемой, поражением нервной и сердечно-сосудистой систем, возможностью сохранения риккетсий в организме реконвалесцента в течение многих лет.
Что провоцирует / Причины Эпидемического сыпного тифа:
Возбудителями эпидемического сыпного тифа являются R. prowazekii, распространенная во всех странах мира, и R. canada, циркуляция которой наблюдается в Северной Америке. Риккетсия Провачека несколько крупнее других риккетсий, грамотрицательная, имеет два антигена: поверхностно расположенный видонеспецифический (общий с риккетсиями Музера) термостабильный, растворимый антиген липоидополисахаридно-протеиновой природы, под ним располагается видоспецифический нерастворимый термолабильный белково-полисахаридный антигенный комплекс. Риккетсий Провачека быстро гибнут во влажной среде, но длительно сохраняются в фекалиях вшей и в высушенном состоянии. Хорошо переносят низкие температуры, гибнут при прогревании до 58°С за 30 мин, до 100°С - за 30 с. Погибают под действием обычно применяемых дезсредств (лизол, фенол, формалин). Высоко чувствительны к тетрациклинам.
Патогенез (что происходит?) во время Эпидемического сыпного тифа:
Воротами инфекции являются мелкие повреждения кожи (чаще расчесы), уже через 5-15 мин риккетсий проникают в кровь. Размножение риккетсий происходит внутриклеточно в эндотелии сосудов. Это приводит к набуханию и десквамации эндотелиальных клеток. Попавшие в ток крови клетки разрушаются, высвобождающиеся при этом риккетсий поражают новые эндотелиальные клетки. Наиболее бурно процесс размножения риккетсий происходит в последние дни инкубационного периода и в первые дни лихорадки. Основной формой поражения сосудов является бородавчатый эндокардит. Процесс может захватывать всю толщину сосудистой стенки с сегментарным или круговым некрозом стенки сосуда, что может привести к закупорке сосуда образующимся тромбом. Так возникают своеобразные сыпнотифозные гранулемы (узелки Попова). При тяжелом течении болезни преобладают некротические изменения, при легком - пролиферативные. Изменения сосудов особенно выражены в центральной нервной системе, что дало основание И. В. Давыдовскому считать, что каждый сыпной тиф является негнойным менингоэнцефалитом. С поражением сосудов связаны не только клинические изменения со стороны центральной нервной системы, но и изменения кожи (гиперемия, экзантема), слизистых оболочек, тромбоэмболические осложнения и др. После перенесенного сыпного тифа остается довольно прочный и длительный иммунитет. У части реконвалесцентов это нестерильный иммунитет, так как риккетсий Провачека могут десятилетиями сохраняться в организме реконвалесцентов и при ослаблении защитных сил организма обусловливать отдаленные рецидивы в виде болезни Брилля.
Симптомы Эпидемического сыпного тифа:
Ранним признаком является и энантема, которая очень характерна и имеет важное значение для ранней диагностики. Она описана Н. К. Розенбергом в 1920 г. На слизистой оболочке мягкого неба и язычка, обычно у его основания, а также на передних дужках можно заметить небольшие петехии (до 0,5 мм в диаметре), число их чаще 5-6, а иногда и больше. При внимательном осмотре энантему Розенберга можно выявить у 90% больных сыпным тифом. Появляется она за 1-2 дня до появления кожных высыпаний. Как и пятна Киари-Авцына, она сохраняется до 7-9-го дня болезни. Следует отметить, что при развитии тромбогеморрагического синдрома сходные высыпания могут появиться и при других инфекционных болезнях.
При выраженной интоксикации у больных сыпным тифом может наблюдаться своеобразная окраска кожи ладоней и стоп, она характеризуется оранжевым оттенком, это не желтушность кожи, тем более что отсутствует субиктеричность склер и слизистых оболочек (где, как известно, желтушность проявляется раньше). Доцент кафедры инфекционных болезней И. Ф. Филатов (1946) доказал, что такая окраска обусловлена нарушением каротинового обмена (каротиновая ксантохромия).
Существенных изменений органов дыхания у больных сыпным тифом обычно не выявляется, нет воспалительных изменений верхних дыхательных путей (краснота слизистой оболочки глотки обусловлена не воспалением, а инъекцией кровеносных сосудов). У некоторых больных отмечается учащение дыхания (за счет возбуждения дыхательного центра). Появление пневмонии является осложнением. Изменения органов кровообращения отмечаются у большинства больных. Это проявляется в тахикардии, снижении АД, приглушении тонов сердца, изменениях ЭКГ, может развиться картина инфекционно-токсического шока. Поражение эндотелия обусловливает развитие тромбофлебитов, иногда тромбы образуются и в артериях, в периоде реконвалесценции возникает угроза тромбоэмболии легочной артерии.
Длительность течения болезни (если не применялись антибиотики) зависела от тяжести, при легких формах сыпного тифа лихорадка продолжалась 7-10 дней, выздоровление наступало довольно быстро, осложнений, как правило, не было. При среднетяжелых формах лихорадка достигала высоких цифр (до 39-40 °С) и длилась в течение 12-14 дней, экзантема характеризовалась преобладанием петехиальных элементов. Возможно развитие осложнений, однако заболевание, как правило, заканчивалось выздоровлением. При тяжелом и очень тяжелом течении сыпного тифа наблюдалась высокая лихорадка (до 41-42°С), резко выраженные изменения центральной нервной системы, тахикардия (до 140 уд/мин и более), снижение АД до 70 мм рт. ст. и ниже. Сыпь имеет геморрагический характер, наряду с петехиями могут появляться и более крупные кровоизлияния и выраженные проявления тромбогеморрагического синдрома (носовые кровотечения и др.). Наблюдались и стертые
формы сыпного тифа, но они чаще оставались нераспознанными. Приведенная симптоматика характерна для классического сыпного тифа. При назначении антибиотиков болезнь купируется в течение 1-2 сук.
Осложнения. Риккетсии Провачека паразитируют в эндотелии сосудов, в связи с этим могут возникать различные осложнения - тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты. Преимущественная локализация в центральной нервной системе приводит к осложнениям в виде психоза, полирадикулоневрита. Присоединение вторичной бактериальной инфекции может обусловить присоединение пневмоний, отита, паротита, гломерулонефрита и др. При антибиотикотерапии, когда очень быстро проходят все проявления болезни, и даже при легких формах болезни почти единственной причиной гибели больных являются тромбоэмболии легочной артерии, как правило, это происходило уже в периоде выздоровления, при нормальной температуре тела, нередко осложнение провоцировалось расширением двигательной активности реконвалесцента.
Диагностика Эпидемического сыпного тифа:
Диагноз спорадических случаев в начальный период болезни (до появления типичной экзантемы) очень труден. Серологические реакции становятся положительными также лишь с 4-7-го дня от начала болезни. Во время эпидемических вспышек диагноз облегчается эпидемиологическими данными (сведения о заболеваемости, наличии завшивленности, контакт с больными сыпным тифом и др.). При появлении экзантемы (т. е. с 4-6-го дня болезни) клинический диагноз уже возможен. Сроки появления и характер сыпи, гиперемия лица, энантема Розенберга, пятна Киари-Авцына, изменения со стороны нервной системы - все это позволяет дифференцировать в первую очередь от брюшного тифа (постепенное начало, заторможенность больных, изменения со стороны органов пищеварения, более позднее появление экзантемы в виде розеоло-папулезной мономорфной сыпи, отсутствие петехий и др.). Необходимо дифференцировать и от других инфекционных болезней, протекающих с экзантемой, в частности, с другими риккетсиозами (эндемический сыпной тиф, клещевой риккетсиоз Северной Азии и др.). Некоторое дифференциально-диагностическое значение имеет картина крови. При сыпном тифе характерным является умеренный нейтрофильный лейкоцитоз с палочкоядерным сдвигом, эозинопения и лимфопения, умеренное повышение СОЭ.
Для подтверждения диагноза используют различные серологические реакции. Сохранила некоторое значение реакция Вейля-Феликса - реакция агглютинации с протеем OXig, особенно при нарастании титра антител в ходе болезни. Чаще используют РСК с риккетсиозным антигеном (приготовленным из риккетсий Провачека), диагностическим титром считается 1:160 и выше, а также нарастание титра антител. Используют и другие серологические реакции (реакция микроагглютинации, гемагглютинации и др.). В меморандуме совещания ВОЗ по риккетсиозам (1993) в качестве рекомендуемой диагностической процедуры рекомендована непрямая реакция иммунофлюоресценции. В острую фазу болезни (и периода реконвалесценции) антитела связаны с IgM, что используется для отличия от антител в результате ранее перенесенной болезни. Антитела начинают выявляться в сыворотке крови с 4-7-го дня от начала болезни, максимального титра достигают через 4-6 нед от начала заболевания, затем титры медленно снижаются. После перенесенного сыпного тифа риккетсий Провачека в течение многих лет сохраняются в организме реконвалесцента, это обусловливает длительное сохранение антител (связаны с IgG также в течение многих лет, хотя и в невысоких титрах). В последнее время с диагностическими целями используют пробную терапию антибиотиками тетрациклиновой группы. Если при назначении тетрациклина (в обычных терапевтических дозах) через 24-48 ч не наступает нормализация температуры тела, то это позволяет исключить сыпной тиф (если лихорадка не связана с каким-либо осложнением).
Лечение Эпидемического сыпного тифа:
Основным этиотропным препаратом в настоящее время являются антибиотики тетрациклиновой группы, при непереносимости их эффективным оказывается и левомицетин (хлорамфеникол). Чаще назначается тетрациклин внутрь по 20-30 мг/кг или для взрослых по 0,3-0,4 г 4 раза в день. Курс лечения продолжается 4-5 дней. Реже назначают левомицетин по 0,5-0,75 г 4 раза в сутки в течение 4-5 дней. При тяжелых формах первые 1-2 дня можно назначать левомицетина сукцинат натрия внутривенно или внутримышечно по 0,5-1 г 2-3 раза в сутки, после нормализации температуры тела переходят на пероральное применение препарата. Если на фоне антибиотикотерапии присоединяется осложнение, обусловленное наслоением вторичной бактериальной инфекции (например, пневмонии), то с учетом этиологии осложнения дополнительно назначают соответствующий химиопрепарат.
Этиотропная антибиотикотерапия оказывает очень быстрый эффект и поэтому многие методы патогенетической терапии (вакцинотерапия, разработанная профессором П. А. Алисовым, длительная оксигенотерапия, обоснованная В. М. Леоновым, и др.) в настоящее время имеют лишь историческое значение. Из патогенетических препаратов обязательным является назначение достаточной дозы витаминов, особенно аскорбиновой кислоты и Р-витаминные препараты, которые обладают сосудоукрепляющим действием. Для предупреждения тромбоэмболических осложнений, особенно в группах риска (к ним прежде всего относятся лица пожилого возраста), необходимо назначение антикоагулянтов. Назначение их необходимо и для предупреждения развития тромбогеморрагического синдрома. Наиболее эффективным препаратом для этой цели является гепарин, который следует назначать сразу же после установления диагноза сыпного тифа и продолжать его прием в течение 3-5 дней.
Гепарин (Нерагтит), синонимы: Heparin sodim, Гепарин ВС, Гепароид. Выпускается в виде раствора во флаконах по 25 000 ЕД (5 мл). Следует учитывать, что тетрациклины в какой-то степени ослабляют действие гепарина. Вводят внутривенно в первые 2 дня по 40 000-50 000 ЕД/сут. Препарат лучше вводить капельно с раствором глюкозы или разделить дозу на 6 равных частей. С 3-го дня дозу уменьшают до 20 000- 30 000 ЕД/сут. При уже возникшей эмболии суточную дозу в первый день можно увеличить до 80 000-100000 ЕД. Препарат вводят под контролем свертывающей системы крови.
Прогноз. До введения в практику антибиотиков прогноз был серьезным, многие больные умирали. В настоящее время при лечении больных тетрациклинами (или левомицетином) прогноз благоприятный даже при тяжелом течении болезни. Летальные исходы наблюдались очень редко (менее 1%), а после введения в практику антикоагулянтов летальных исходов не наблюдается.
Профилактика Эпидемического сыпного тифа:
Для профилактики сыпного тифа большое значение имеет борьба со вшивостью, ранняя диагностика, изоляция и госпитализация больных сыпным тифом, необходима тщательная санитарная обработка больных в приемном покое стационара и дезинсекция одежды больного. Для специфической профилактики использовалась инактивированная формалином вакцина, содержащая убитые риккетсии Провачека. Вакцины использовались во время повышенной заболеваемости и были эффективными. В настоящее время при наличии активных инсектицидов, эффективных методов этиотропной терапии и низкой заболеваемости значение противосыпнотифозной вакцинации значительно снизилось.
К каким докторам следует обращаться если у Вас Эпидемический сыпной тиф:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпидемического сыпного тифа, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Болезнь Брилла-Цинссера (сыпной спорадический тиф) - спорадический отдалённый эндогенный рецидив сыпного тифа в отсутствие педикулёза. Проявляется типичными симптомами сыпного тифа, но более лёгким течением.
Случаи спорадического сыпного тифа без участия вшей-переносчиков описаны американским исследователем Н.Э. Бриллом (1910); позже X. Цинссер и М. Кастанеда (1933) объяснили их возникновение рецидивом эпидемического сыпного тифа. В России эту форму заболевания изучали К.Н. Токаревич, П.Ф. Здродовский, Г.С. Мосинг, К.М. Лобан и др.
Что провоцирует / Причины Болезни Брилла-Цинссера :
Резервуар и источник инфекции - человек, переболевший 10-40 лет назад сыпным тифом. В развитии болезни отсутствует фактор инфицирования. Случаи заболевания появляются в отсутствие вшей, часто у лиц, проживающих в хороших гигиенических условиях. Болеют люди пожилого возраста, в прошлом перенёсшие сыпной тиф. При завшивленности больные болезнью Брилла-Цинссера представляют опасность для окружающих. Предполагается возможность длительного (многолетнего) сохранения возбудителя в организме.
Частота заболевания зависит от числа лиц, ранее перенёсших сыпной тиф; она высока там, где в прошлом отмечались вспышки этой болезни. Болезнь Брилла-Цинссера чаще регистрируют в городах; обычно она проявляется в виде спорадических случаев. Заболевание регистрируют в любое время года.
Патогенез (что происходит?) во время Болезни Брилла-Цинссера :
Риккетсии Провацека, вероятно, длительно сохраняются в организме у части переболевших сыпным тифом (по данным американского исследователя У. Прайса - в лимфатических узлах). Причины возникновения рецидива в отдалённый период неизвестны. Патогенез заболевания идентичен таковому при сыпном тифе.
Симптомы Болезни Брилла-Цинссера :
Заболевание встречают преимущественно у лиц старшего возраста; оно последовательно проходит те же периоды, что и сыпной тиф: начальный, разгара болезни и реконвалесценции. Клиническая картина болезни Брилла-Цинссера соответствует лёгким или среднетяжёлым формам сыпного тифа.
Начальный период. Наблюдают умеренные проявления лихорадки (иногда только субфебрилитет) и других признаков интоксикации в виде головной боли, нарушений сна. В целом лихорадочный период с постоянной или ремиттирующей температурой тела может быть укорочен до 7-8 дней.
Период разгара. Также, как при сыпном тифе, начинается с появления экзантемы на 5-6-й день болезни, но элементов сыпи меньше. Нередко экзантема проявляется только розеолами, сохраняющимися 1-2 дня, или вообще отсутствует. Энантема Розенберга при болезни Брилла-Цинссера встречается редко, гепатолиенальный синдром может отсутствовать. Нарушения со стороны сердечно-сосудистой системы у пожилых лиц наблюдают довольно часто, что в определённой степени может быть связано с возрастными особенностями заболевшего. Признаки поражения ЦНС чаще умеренные: головная боль, бессонница, некоторая возбуждённость, говорливость. Гиперестезия, менингеальные явления, нарушения сознания нехарактерны. Вместе с тем довольно часто сохраняется симптом Говорова-Годелье.
Период реконвалесценции. Остаются слабость, бледность кожи, функциональная лабильность сердечно-сосудистой системы, однако эти нарушения исчезают значительно быстрее, чем при сыпном тифе.
Осложнения встречают крайне редко (главным образом пневмонии, тромбофлебиты).
Диагностика Болезни Брилла-Цинссера :
Применяют те же серологические методы, что и при сыпном тифе (РНГА, РСК). Однако при болезни Брилла-Цинссера антитела выявляют в более высоких титрах, и с первых дней болезни они представлены в основном IgG. Поскольку после сыпного тифа комплементсвязывающие антитела в низких титрах сохраняются в течение многих лет, у части больных болезнью Брилла-Цинссера они могут быть выявлены с первых дней заболевания.
К каким докторам следует обращаться если у Вас Болезнь Брилла-Цинссера :
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Брилла-Цинссера , ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

