Таблетки от инфекций шейки матки
Обновлено: 18.04.2024
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 18 лет.
Над статьей доктора Батаршиной О. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
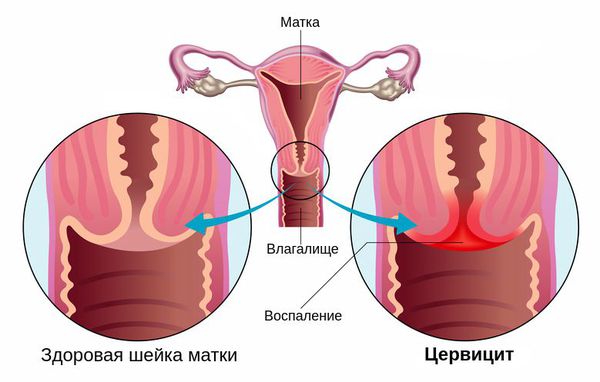
Распространённость цервицита у женщин достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
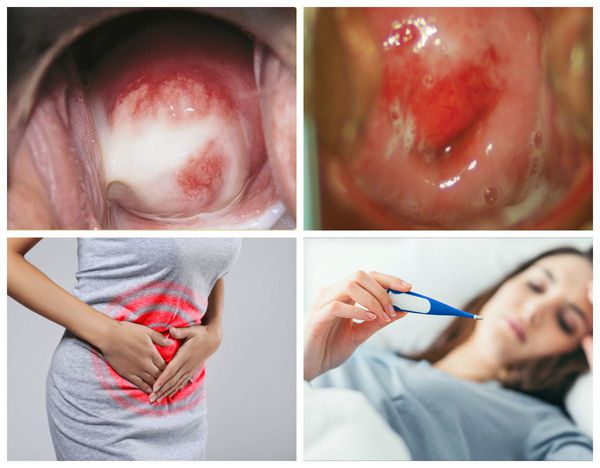
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
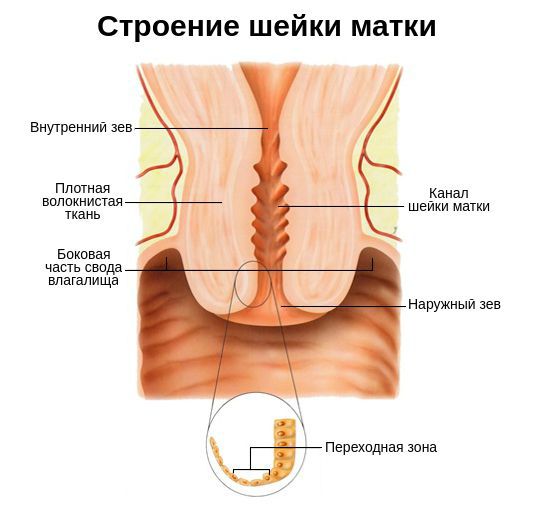
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
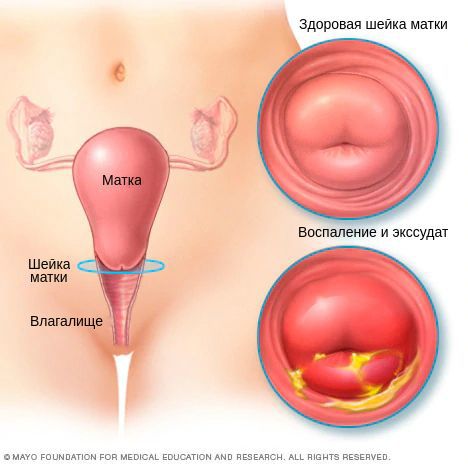
Хронический цервицит
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит. Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
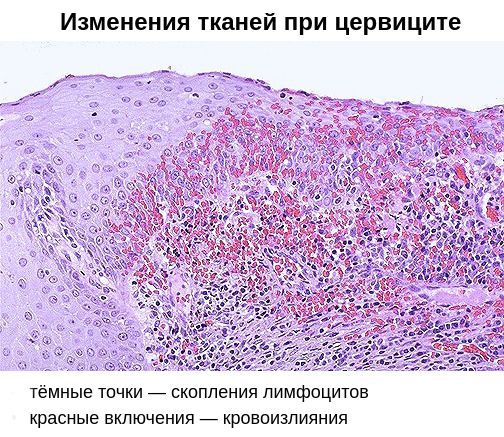
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
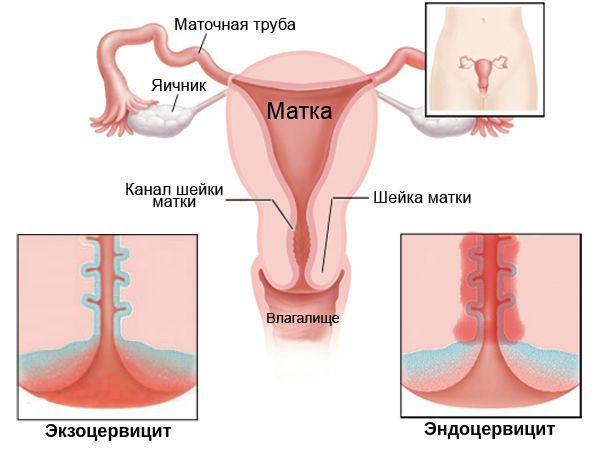
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это приводит к бесплодию или препятствует вынашиванию плода [25] [27] .
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
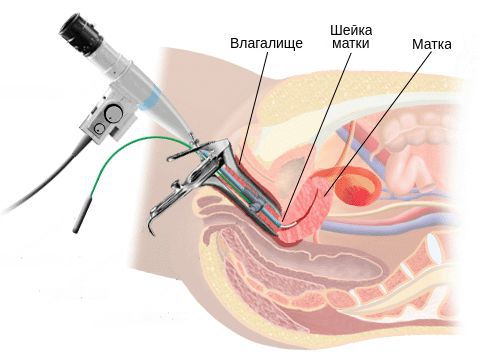
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
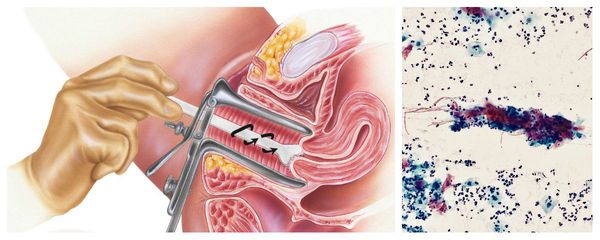
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Деструктивные методы лечения цервицита
Цервицит — это воспалительный процесс, поэтому его лечат медикаментозно. Физические или химические методы применяются при атипии в клетках, покрывающих шейку матки или выстилающих цервикальный канал. Прижигание кислотами, жидким азотом, лазерная вапоризация, аргоноплазменная абляция, электрохирургическая эксцизия для лечения цервицита не используются .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Цервицит - это воспалительный процесс, поражающий влагалищную зону шейки матки. Действие лекарственных средств при цервиците направлено на уничтожение болезнетворных микроорганизмов, вызывающих развитие инфекции, ускоряют заживление повреждений и восстановление здоровой микрофлоры, а также предотвращают дальнейшее развитие заболевания.

Виды заболевания
Под воздействием негативных факторов защитное действие органа нарушается, в результате чего болезнетворные бактерии проникают во влагалище и малый таз, вызывая болезнь.
Чаще всего она выявляется у женщин в детородном возрасте и значительно реже в период климакса. В зависимости от специфики развития воспалительного процесса заболевание делится на два вида:
- эндоцервицит - поражает оболочки слизистой цервикального канала;
- экзоцервицит - воспаляется влагалищная зона шейки.

В зависимости от причин возникновения заболевание подразделяется на инфекционный и неинфекционный тип. В первом случае воспаление слизистой вызвано инфекциями, передающимися при половом контакте. Во втором - с различными травмами и механическими повреждениями.
Также в зависимости от особенностей развития болезни цервицит может быть острый и хронический, который развивается при отсутствии своевременного и правильно подобранного лечения.
Основные причины развития цервицита связаны с различными вирусами, бактериями и простейшими, передающимися половым путем.
Медикаментозная терапия заболевания
При цервиците применяются эффективные противовоспалительные, антибактериальные и противогрибковые лекарственные средства - это зависит от природы и особенностей развития заболевания.
Выбор лекарственного препарата зависит от конкретного возбудителя воспалительного процесса, формы и степени тяжести заболевания.

Медикаментозная терапия различных форм
Медикаментозное лечение заболевания подбирается в индивидуальном порядке в зависимости от формы, причины развития и возбудителя.
- инфекционный хламидийный - антибиотики Доксициклин, Сумамед, Максаквин, Таривид, Эритромицин;
- кандидозный - противогрибковые суппозитории (Дифлюкан);
- грибково-воспалительный - Тержинан;
- герпетический - противовирусные препараты Валтрекс, Ацикловир;
- папилломавирусный - интерфероны, цитостатики, амбулаторное иссечение кондилом;
- атрофический - эстрогены, ускоряющие восстановление эпителия слизистой.

При острой форме гинекологического заболевания, сопровождаемой ярко выраженными симптомами, медикаментозная терапия сопровождается применением антибактериальных средств, предназначенных для наружного нанесения. К ним относятся раствор Димексида, Хлорофиллипта, нитрат серебра.
В случае диагностирования инфекционной формы заболевания лечение проходит не только женщина, но и ее половой партнер.
Состояние пациентки и эффективность подобранной терапии контролируется при помощи кольпоскопии и лабораторных анализов.
Лечение лекарственными препаратами
Цервицит необходимо лечить противовирусными, антибактериальными, противогрибковыми препаратами. Недорогие противовоспалительные препараты, помогающие вылечить болезнь:
- Ацикловир;
- Виферон;
- Гексикон;
- Тержинан;
- Метронидазол.

Эти таблетки воздействуют непосредственно на воспалительный процесс, уменьшая его проявления и предотвращая дальнейшее развитие. Противовоспалительные лекарственные препараты повышают уровень иммунитета, позволяя организму самостоятельно бороться с возбудителями воспаления.
Острый и хронический цервицит лечат антибактериальными препаратами. Они применяются в том случае, когда развитие заболевания спровоцировано условно-патогенными микроорганизмами. Для терапии цервицита применяются эффективные антибиотики в различных фармакологических формах - таблетки, капсулы, свечи.
В случае грибкового происхождения заболевания назначаются противомикозные препараты - Клотримазол, Пимафуцин, Флуконазол, Ливарол. Длительность курса лечения определяется врачом и чаще всего составляет не более 7-10 суток.
На заключительной стадии лечения женщине назначаются антисептики местного действия, применяемые для обработки влагалища и маточной шейки - 3% раствор Димексида, Хлорофиллипт, нитрат серебра.

Антибактериальная терапия
При цервиците бактериального характера лечение заболевания проводится при помощи антибиотиков, предназначенных для перорального приема. В большинстве случаев назначаются следующие лекарственные препараты:
- тетрациклины - Доксициклин, Тетрациклин;
- макролиды - Кларитромицин, Макропен, Азитромицин, Ровамицин, Джозамицин;
- аминогликозиды - Амикацин;
- пенициллины - Амоксиклав, Амоксициллин, Ампициллин;
- фторхинолоны - Ципрофлоксацин, Офлоксацин, Норфлоксацин;
- цефалоспорины - Цефотаксим, Цефтриаксон.

Длительный прием антибиотиков сопровождается нарушением влагалищной микрофлоры, поэтому дополнительно назначаются лекарственные препараты для ее нормализации. К ним относятся Биофлор, Лактожиналь. Они не только восстанавливают здоровую флору, но и предотвращают рецидив заболевания.
В таких случаях назначаются вагинальные таблетки, капсулы или суппозитории Полижинакс, Гинокапс, Тержинан. Они содержат безопасные антибактериальные компоненты, снимают острые симптомы заболевания и предотвращают развитие вагинальной молочницы.

Лечение вирусного цервицита
Лечение вирусного цервицита считается одним из наиболее трудоемких и продолжительных. В основе терапии - применение противовирусных препаратов (Ацикловир, Виферон, Валтрекс). Дополнительно назначаются поливитаминные комплексы, которые повышают уровень иммунитета для активной борьбы с вирусами. Для лечения вирусного цервицита применяются мази, кремы и другие средства для местного нанесения - Бонафтон, Мегасин, Госсипол.
В случае папилломавирусного поражения женщине назначаются лекарственные препараты из группы цитостатиков, интерферонов. Если же гинекологическое заболевание сопровождается атрофическими поражениями необходимо восстановить маточный и влагалищный эпителий. Для этой цели применяются гормональные препараты, позволяющие восстановить баланс микрофлоры и ускорить заживление тканей шейки матки.
При вирусном заболевании женщина должна лечиться одновременно со своим половым партнером, так как чаще всего такие инфекции, как трихомониаз, гонорея или хламидиоз развиваются без ярко выраженных симптомов.

Особенности лечения гнойного цервицита
Гнойный цервицит - это наиболее распространенная и опасная форма гинекологического заболевания, которая провоцирует быстрое прогрессирование воспалительного поражения шейки матки.
Медикаментозное лечение гнойной формы болезни подбирается в зависимости от патогенных микроорганизмов, которые стали его возбудителями.
-
Трихомониаз - часто становится причиной развития болезни маточной шейки. Для лечения применяется Метронидазол, который назначают по 0,5-1 г 1-2 раза в сутки.



Для повышения эффективности лекарственной терапии дополнительно назначаются интерфероны с иммуномодулирующим действием, а также препараты для восстановления нормальной, здоровой микрофлоры влагалища.
Лекарственные препараты при хроническом цервиците
Хроническая форма цервицита требует более длительного лечения, чем острая стадия заболевания. В большинстве случаев она сопровождается серьезной атрофией и истончением слизистых тканей шейки матки.
Для лечения хронической болезни назначаются гормональные лекарства, чаще всего в форме вагинальных суппозиториев - Эстриол, Овестин.
Они воздействуют непосредственно на очаг воспаления, ускоряют восстановление и регенерацию клеток, стимулируют заживление язв на поверхности слизистой. В наиболее тяжелых и запущенных случаях, когда консервативное лечение не принесло ожидаемых результатов, женщине назначается оперативное вмешательство.

Среди наиболее распространенных методик - лазеротерапия (иссечение пораженных участков слизистых при помощи лазерного луча), криотерапия (воздействие холодом) и диатермокоагуляция (воздействие импульсов микротока).
Перед проведением оперативного вмешательства проводится курс лечения сопутствующих патологий - эктропиона, кольпита, эндометрита, восстанавливается здоровая микрофлора репродуктивных органов. Эффективность лечения помогает контролировать цитограмма, которая соответствует состоянию маточной шейки по системе Бетесда и позволяет оценить эффективность терапии.
Эффективные народные средства
Для лечения цервицита применяются различные народные средства. Их лучше всего комбинировать с лекарственными препаратами - это повысит эффективность лечения. Народные рецепты наиболее действенны на начальных этапах гинекологического заболевания.
- Для приготовления эффективного народного средства нужно натереть на терке кусок хозяйственного мыла, после чего столовую ложку измельченного сырья залить 500 мл кипятка. Полученную жидкость следует применять для спринцеваний половых органов. Процедура проводится не чаще 1 раза в неделю.




Перед использованием любых народных средств лучше всего проконсультироваться с лечащим врачом, так как каждое из них имеет определенные противопоказания к использованию.
Несколько слов
Цервицит - это серьезное воспалительное заболевание, поражающее шейку матки и другие репродуктивные органы. Основными причинами болезни являются инфекции, передающиеся половым путем, а также аборты и травмы.
При отсутствии правильно подобранного и своевременного лечения заболевание быстро переходит в хроническую форму, которая несет опасные последствия для женского репродуктивного здоровья и требует продолжительного лечения.

Свечи, или суппозитории, выпускаются в виде шариков, конусов, торпед, цилиндров или плоских тел с закругленным концом. Вес одной свечи - от 1,5 до 6 г. Они имеют однородную массу, по консистенции достаточно твердые для удобства применения. Но внутри влагалища или прямой кишки расплавляются, высвобождая активные компоненты.
Зачем использовать ректальные или вагинальные суппозитории? В пользу свечей при воспалении женских органов говорят следующие факты:

В гинекологии суппозитории чаще всего назначаются против инфекций, поражающих разные части женской половой системы и ведущих к развитию воспалений. Бактерии угрожают тем, что могут “добраться” до мочевого пузыря. Чтобы добиться выздоровления, придется использовать несколько препаратов сразу.

Антибактериальные свечи
Они назначаются, чтобы избавиться от патогенов, ставших причиной воспалительного процесса. Обычно это бактерии, вирусы и грибки. Побороть их под силу антибиотикам.
Чтобы увеличить результативность, в одном препарате соединяют несколько противомикробных веществ. Такие комбинированные препараты помогают сэкономить на лечении, так как включают ингредиенты, снимающие воспаление.

Состав Тержинана
Одновременно средство помогает от микробов и воспаления. Эффект обеспечивают входящие в него компоненты:
- тернидазол: борется с трихомонадами и гарднереллами;
- неомицина сульфат: многофункциональный антибиотик;
- нистатин: противогрибковый антибиотик;
- преднизолон: противовоспалительный глюкокортикостероид.

Тержинан назначается при вагинитах. Ежедневное введение 1 свечи позволяет достичь выздоровления через 10 дней.
Среди возможных побочных действий могут возникнуть жжение, раздражение и аллергические реакции, но редко.

Свечи разрешено использовать беременным женщинам и кормящим матерям. Аналога Тержинана, содержащего такую же комбинацию активных веществ, сегодня не существует.
Действие Полижинакса
Это свечи с аналогичным действием, но другим составом. Активными веществами являются:
- неомицин и полимиксин В: убивают бактерии;
- нистатин: нейтрализует деятельность грибов рода Candida.
Почти не всасывается из слизистой влагалища, поэтому есть опасность развития только местных побочных эффектов: зуда и жжения. Назначается при воспалениях влагалища, шейки матки.

1 дозу вводят ежедневно перед сном. Длительность приема - 12 дней. Средство противопоказано во время лактации и в первой половине беременности.
Лечение Метронидазолом
Это противомикробное средство, которое используется при лечении женских воспалений любой этиологии. При урогенитальных инфекциях свечи вводят единожды в сутки. Чтобы повысить концентрацию в крови, одновременно назначаются таблетки.
Препарат под запретом при печеночной недостаточности, гиперчувствительности, эпилепсии и других поражениях ЦНС. После введения Метронидазола возможны крапивница, зуд и покраснение слизистой оболочки органов.

Но терапия антибиотиками и противомикробными препаратами приносит не только хорошие результаты. После их применения нарушается естественная микрофлора влагалища. Поэтому после антибиотиков лучше использовать свечи с живыми бифидобактериями. Избежать повторных заражений помогут Бифонорм, Лактонорм, Бифидумбактерин.
Свечи-иммуномодуляторы
Еще один способ борьбы с инфекциями - повышение иммунных свойств организма. Таким эффектом обладают свечи Виферон. В качестве основного составляющего они содержат интерферон, человеческий белок, помогающий бороться с патогенами.
Свечи с интерфероном применяется при хламидиозе, цитомегаловирусе, уреаплазмозе, трихомониазе, гарднереллезе, папилломавирусе.

Способ применения - ректальный, по 1 свече каждые 12 часов.
В лечении гинекологических воспалений аналогами Виферона являются Интерферон, Кипферон, Генферон.
Антисептические свечи
- Гексикон. Содержащие хлоргексидин, вагинальные суппозитории результативны в отношении бактерий и вирусов. Притом они не нарушают жизнедеятельность полезных лактобактерий.

При лечении инфекций вводят во влагалище 1 дозу дважды в сутки. После введения возможны зуд и аллергические реакции. Он противопоказан только индивидуальной непереносимости, разрешен во время гестации и лактации.

Препараты используют также для профилактики инфекции, уменьшая дозу согласно инструкции.
Противовоспалительные свечи
Одновременно с антибактериальными и антисептическими свечами используются противовоспалительные, которые борются с симптомами болезни и облегчают состояние пациентки.
Каждой женщине стоит знать следующие названия:
- Индометацин. Ректальные суппозитории относятся к нестероидным противовоспалительным средствам. Они не только уменьшают воспаление, но обезболивают и снимают жар.

Назначаются при воспалении яичников, придатков и цистите: по 1 свече каждый вечер. Это дешевый, притом эффективный препарат. Но у него большой список побочных действий и противопоказаний.

Уменьшить воспаление помогают фитосвечи с маслом облепихи и прополисом.
Топ свечей при воспалении
Одна из самых частых причин похода женщин к гинекологу - воспаление женских половых органов. После установления заболевания врач может назначить свечи широкого спектра действия. В зависимости от типа патологии и индивидуальных особенностей женского организма назначаются ректальные или вагинальные средства. В гинекологии широко применяются свечи от воспаления придатков с противовоспалительным действием. Зачастую их назначают как составляющий элемент комплексной терапии аднексита.

Существуют, кроме того, противовоспалительные вагинальные свечи для лечения матки и других органов малого таза. Такие средства помогают быстро снять болевые ощущения, жжение, зуд и повысить защитные свойства женского организма. Действие противовоспалительных свечей в гинекологии сравнимо с инъекционным лечением, поскольку компоненты обеих форм препаратов быстро попадают в кровь. Врач на основе анамнеза и результатов обследования может назначить такие противовоспалительные свечи в гинекологии при воспалении:
- Далацин;
- Тержинан;
- Бифонорм;
- Мовалис;
- Полижинакс;

Не менее востребованными средствами для лечения яичников и других женских половых органов являются нестероидные противовоспалительные свечи, которые способны снижать температуру тела и эффективно обезболивать.
Самые эффективные свечи при воспалении
При лечении почти всех заболеваний и воспалений в области гинекологии в комплексе с основными назначениями используются свечи (суппозитории). Наиболее эффективные свечи от воспаления в гинекологии:
-
Ихтиоловые свечи. Действующее вещество ихтиола — натуральный компонент. Подходят как женщинам, так и мужчинам. Устраняют воспаление, обезболивают, способствуют быстрейшему заживлению пораженных слизистых.




Свечи от воспаления шейки матки
Если не лечить патологию шейки, игнорировать ее проявления, это чревато осложнениями, в том числе трудностями при зачатии малыша, прерыванием беременности, развитием эрозии и появлением иных дефектов на слизистой шейки матки. Предупредить подобные последствия помогает своевременная и грамотная терапия. При поражении шейки матки используют разные лекарства. Отличаются они составом, эффектом, названиями, показаниями к применению, стоимостью. По действию средства, которые помогают вылечить воспаление в матке, бывают:
-
Противовирусными. При вирусной природе цервицита назначают применение средств для повышения иммунитета, уничтожения патогена: Виферона, Ацикловира. Свечи выписывают также при генитальном герпесе и вирусе папилломы в составе комплексного лечения.



Также суппозитории бывают болеутоляющими, заживляющими. Различают свечи от воспаления шейки матки однокомпонентные и комбинированные. Последние состоят из нескольких активных веществ. Часто они обладают разнонаправленным воздействием, а также усиливают совокупный эффект от использования.
Методика применения суппозиториев
Для того, чтобы правильно использовать суппозиторий, необходимо соблюдать инструкцию, которой снабжен любой препарат. Тем не менее, существуют и общие правила их применения. В большинстве случаев противовоспалительные свечи лучше всего вводить в вечернее время, перед сном. Перед процедурой следует принять душ или сделать подмывание.
Необходимо помнить, что обильные выделения из половых органов во многих случаях способны снизить эффект от препаратов.
Если предполагается ввести ректальную свечу, то необходимо предварительно опорожнить кишечник. Для этой цели можно использовать клизму. Руки при проведении данной процедуры также должны быть чистыми, рекомендуется вымыть их с мылом или сполоснуть антисептиком. Любые свечи необходимо вводить в положении лежа на спине.

Также следует учесть, что самолечение при помощи суппозиториев недопустимо. Дело в том, что многие свечи имеют противопоказания при определенных сопутствующих заболеваниях, и их использование может принести только вред. Также не все суппозитории допустимо использовать во время беременности и в детском возрасте.

Цены на свечи
Подводя итоги, стоит затронуть еще один актуальный вопрос. Это стоимость препаратов. Во сколько обойдется лечение женского воспаления?
| Название препарата | Производитель, страна | Количество, шт. | Цена, руб. |
| Тержинан | Лаборатория Бушара, Франция | 6 10 | 369 479 |
| Полижинакс | Иннотек, Франция | 6 12 | 387 658 |
| Метронидазол | Анжеро-Судженский ХФЗ, Россия | 10 | 178 |
| Трихопол (аналог Метронидазола) | Польфарма, Польша | 10 | 341 |
| Флагил (аналог Метронидазола) | Санофи Авентис, Франция | 10 | 884 |
| Гексикон | Нижфарм, Россия | 10 | 332 |
| Бетадин | Эгис, Венгрия | 14 | 542 |
| Индометацин | Берлин Хеми, Германия | 10 | 389 |
| Индометацин | Софарма, Россия | 6 | 75 |
| Метилурацил | Нижфарм, Россия | 10 | 89 |
Выздороветь можно, используя и недорогие аналоги дорогих лекарств. Особенно в тех случаях, если в их основе один и тот же компонент.
Читайте также:

