Таблица бактерий инфекции от них
Обновлено: 19.04.2024
Критически высокий уровень приоритетности
- Acinetobacter baumannii
- Pseudomonas aeruginosa
- Enterobacteriaceae
Рейтинг бактерий, устойчивых к антибиотикам, заслуженно возглавляют грамотрицательные микроорганизмы — возбудители большинства нозокомиальных (внутрибольничных) инфекций в отделениях реанимации и интенсивной терапии, гнойной хирургии и онкологии. Вызывают инфекции кожи и мягких тканей, ЖКТ, мочевыводящих путей, раневые, эндокардит, менингит, остеомиелит. У ослабленных пациентов особое значение имеют инфекции кровотока и ИВЛ-ассоциированная пневмония. Для бактерий этой группы практически не осталось антибиотиков резерва.
Acinetobacter baumannii
В терапии карбапенем-резистентной A. baumannii относительно эффективны комбинации антибиотиков: полимиксин Е + рифампицин/карбапенемы/хинолоны/цефепим/ампициллин-сульбактам/пиперациллин-тазобактам.
Pseudomonas aeruginosa
Синегнойная палочка распространена повсеместно, встречается в почве и воде, на/в растениях, животных, людях. Вызывает до 20 % нозокомиальных инфекций. Чувствительность к антибактериальной терапии очень сильно варьирует. В тяжелых случаях отмечается развитие резистентности к ранее высокоэффективным цефалоспоринам, фторхинолонам, карбапенемам, аминогликозидам, азтреонаму, пиперациллину-тазобактаму. Сохраняется чувствительность к полимиксину Е, а также комбинациям антибиотиков.
Смертность при развитии инфекций, вызванных мультирезистентной P. aeruginosa, варьирует от 5 до 50 %, в зависимости от состояния пациента и локализации процесса.
Enterobacteriaceae
Из большого семейства энтеробактерий основные проблемы в стационарах доставляют Klebsiella, Escherichia coli, Citrobacter, Salmonella, Enterobacter, Serratia, Proteus. Вызывает опасения растущее повсеместное снижение чувствительности семейства к карбапенемам. Описаны единичные случаи резистентности E. coli ко всем существующим антибиотикам, включая полимиксин Е.
Высокий уровень приоритетности
- Enterococcus faecium
- Staphylococcus aureus
- Helicobacter pylori
- Campylobacter spp.
- Salmonellae
- Neisseria gonorrhoeae
Бактерии второй группы объединены по признаку повсеместного распространения, высокой социально-экономической значимости вызываемых ими заболеваний и быстрого развития резистентности к основным антибиотикам, используемым для их эрадикации, однако в резерве еще остается один или несколько эффективных препаратов.
Enterococcus faecium
E. faecium входит в состав нормальной микрофлоры кишечника, но в то же время является условно-патогенным микроорганизмом. У ослабленных больных может вызывать инфекции мочевыводящих путей, раневую инфекцию, сепсис и эндокардит. Резистентен к аминогликозидам, пенициллинам и цефалоспоринам. Беспокойство вызывает снижение чувствительности к ванкомицину — до 72 % в отдельных популяциях. Большинство штаммов E. faecium чувствительны к линезолиду, тигециклину, даптомицину.
Staphylococcus aureus
Золотистый стафилококк, колонизирующий кожу и слизистые оболочки, способен вызывать тяжелые инфекции кожи и мягких тканей, респираторные, раневые инфекции, остеомиелит, сепсис, артрит, эндокардит. Недавнее появление и распространение ванкомицин- и гликопептид-резистентных штаммов в дополнение метициллин-резистентному S. aureus значительно сужает выбор антибактериальных препаратов, однако у возбудителя сохраняется чувствительность к аминогликозидам, эритромицину, тетрациклину, ко-тримоксазолу, линезолиду.
Helicobacter pylori
Тревогу ВОЗ вызывает увеличение случаев резистентности всем известной H. pylori к кларитромицину, что сказывается на эффективности традиционных схем эрадикационной терапии, в том числе и в России. Перед эрадикацией ВОЗ рекомендует проверить чувствительность бактерии к этому антибиотику, при выявлении устойчивости — использовать схемы без него — с метронидазолом, тетрациклином или рифаксимином, а также добавлять висмута трикалия дицитрат.
Campylobacter spp.
Бактерии рода Campylobacter удерживают первое место в мире по гастроэнтеритам, которые у большинства населения планеты протекают в легкой форме, но представляют опасность для маленьких детей, беременных, стариков и иммунокомпрометированных больных. В большинстве случаев достаточно регидратации и восстановления электролитного баланса, антибактериальную терапию назначают при тяжелом течении. Проблемой является резистентность Campylobacter к фторхинолонам, основному средству борьбы с кишечной микрофлорой, и макролидам. Устойчивость к этим препаратам, впрочем, сильно варьирует от страны к стране — от менее 5 % в Финляндии до более 90 % в Индии. В Европе и России эритромицин всё еще остается препаратом выбора. По данным микробилогических исследований, в России также еще вполне актуальны фторхинолоны. В запасе для особо тяжелых случаев с осложнениями — гентамицин и карбапенемы.
Salmonellae
Представители рода сальмонелл также вызывают набор кишечных инфекций, от легкого энтерита до брюшного тифа. Большинство этих бактерий уже резистентны к бета-лактамам, аминогликозидам, тетрациклинам, хлорамфениколу и ко-тримоксазолу. Устойчивость к фторхинолонам растет во всем мире, но пока не привела к полной бесполезности этих препаратов, они остаются антибиотиками выбора, наравне с макролидами и цефалоспоринами третьего поколения. Антибактериальной терапии требуют только тяжелые случаи кишечных инфекций и, конечно, брюшной тиф и паратифы.
Neisseria gonorrhoeae
Гонорея из неприятной, но относительно легко излечимой болезни эволюционировала в глобальную медицинскую проблему. Гонококк потерял чувствительность к пенициллинам, тетрациклинам, сульфаниламидам и фторхинолонам.
Особое опасение вызывает появление и постепенное распространение штаммов, резистентных к цефалоспоринам (цефтриаксону), долгое время служивших безотказным средством борьбы с этой инфекцией. При резистентной к стандартным схемам лечения гонорее рекомендовано использовать комбинацию азитромицина с высокими дозами цефтриаксона. В России гонококк также практически резистентен к фторхинолонам, но пока сохраняет 100 %-ную чувствительность к цефтриаксону.
Средний уровень приоритетности
- Streptococcus pneumoniae
- Haemophilus influenzae
- Shigella spp.
Streptococcus pneumoniae
Пневмококки — одни из основных возбудителей инфекций ЛОР-органов, внебольничной пневмонии, менингита. Резистентны к тетрациклину и ко-тримоксазолу. В мире постепенно снижается чувствительность S. pneumoniae к бета-лактамам и макролидам, однако, как и в других случаях, доля резистентных штаммов сильно варьирует от страны к стране. В России большинство штаммов пневмококков, к счастью, всё еще чувствительны к пенициллинам и макролидам, также эффективны хлорамфеникол, рифампицин, левофлоксацин, ванкомицин.
Haemophilus influenzae
Гемофильная инфекция у детей младшего возраста протекает в виде бактериемии, гнойного менингита, пневмонии, целлюлита и эпиглоттита, у взрослых — в основном в виде пневмонии. Тревогу ВОЗ вызывает развитие полной резистентности гемофильной палочки к ранее эффективному ампициллину, в результате чего от него пришлось повсеместно отказаться. В России эффективны амоксициллин, цефалоспорины и макролиды, однако рекомендуется проводить бактериологический анализ с оценкой резистентности.
Shigella spp.
Возбудители дизентерии практически не чувствительны к ампициллину. Как и прочие энтеробактерии, они также постепенно вырабатывают устойчивость к фторхинолонам, которые тем не менее всё еще остаются препаратами выбора. В качестве альтернативы — цефалоспорины III поколения, ко-тримоксазол.
Итого
Появление устойчивых к антибиотикам бактерий и публикация этого списка в очередной раз привлекают внимание человечества к необходимости создания — в идеале — принципиально новых средств борьбы с микроорганизмами, иначе, по пессимистичным прогнозам, из-за появления бактерий, устойчивых к антибиотикам, через несколько десятилетий одна только послеоперационная летальность может скатиться до уровня начала прошлого века. Разработка таких препаратов — занятие неблагодарное, поэтому фармацевтические компании не стремятся развивать данное направление, и ВОЗ выносит проблему на межгосударственный уровень.
Сводная таблица: чувствительность возбудителей к антибактериальной терапии
Виды бактерий. Классификация
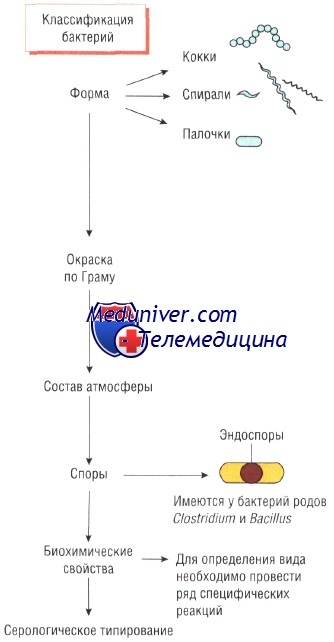
Цель классификации микроорганизмов — определение их патогенности. Например, вероятность развития заболевания при обнаружении в крови Staphylococcus aureus намного выше, чем при наличии Staphylococcus epidermidis. Некоторые бактерии (например, Corynebacterium diphtheriae и Vibrio cholerae) вызывают серьёзные заболевания и обладают способностью к эпидемическому распространению. В основе методов идентификации бактерий лежат их физико-иммунологические или молекулярные свойства.
• Окраска по Граму: чувствительность грамположительных и грамотрицательных бактерий к действию антибиотиков различается. Для идентификации некоторых других микроорганизмов (например, микобактерий) необходимы иные методы окраски.
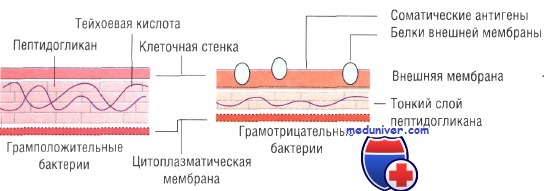
Классификация бактерий по окраске по Граму
• Форма: кокки, палочки или спирали.
• Эндоспоры, их наличие и расположение в бактериальной клетке (терминальные, субтерминальные или центральные).
• Отношение к кислороду: для существования аэробных микроорганизмов необходим кислород, в то время как анаэробные бактерии способны выживать в среде с малым его содержанием или полным отсутствием. Факультативные анаэробы могут жить как в присутствии кислорода, так и без него. Микроаэрофилы быстро размножаются при низком парциальном давлении кислорода, а капнофилы — в среде с высоким содержанием СО2.
• Требовательность: для роста некоторых бактерий необходимы особые условия культивирования.
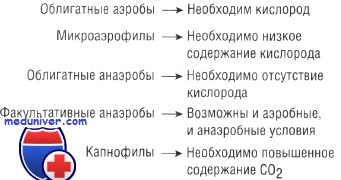
Классификация бактерий по отношению к кислороду
• Эссенциальные ферменты (ферментативная активность): например, недостаток лактозы в среде указывает на присутствие сальмонелл, а уреазный тест помогает определить Helicobacter.
• Серологические реакции возникают при взаимодействии антител с поверхностными структурами бактерий (некоторые виды сальмонелл, Haemophilus, менингококки и др.).
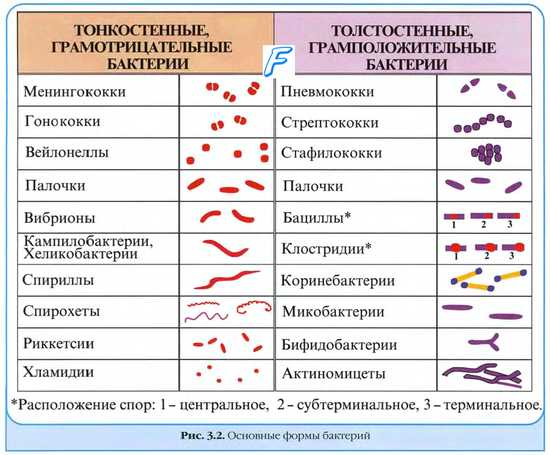
Значимвые в медицине виды бактерий
• Грамположительные кокки:
- стафилококки (каталазоположительные): Staphylococcus aureus и др.;
- стрептококки (каталазоотрицательные): Streptococcus pyogenes, вызывающий ангину, фарингит и ревматическую лихорадку; Streptococcus agalactiae, вызывающий менингит и пневмонию у новорождённых.
• Грамотрицательные кокки: Neisseria meningitidis (возбудитель менингита и септицемии) и N. Gonorrhoeae [возбудитель уретрита (гонореи)].
• Грамотрицательные коккобациллы: возбудители респираторных заболеваний (род Haemophilus и Bordetella), а также зоонозов (рода Brucella и Pasteurella).
• Грамположительные бациллы разделяют на спорообразующие и неспорообразующие бактерии. Спорообразующие бактерии подразделяют на аэробные (род Bacillus, например, Bacillus anthracis, вызывающая сибирскую язву) и анаэробные (Clostridium spp., с ними связаны такие заболевания, как газовая гангрена, псевдомембранозный колит и ботулизм). Неспорообразующие бактерии включают роды Listeria и Corynebacterium.
• Грамотрицательные палочки: факультативные анаэробы семейства энтеробактерий (условно-патогенные представители нормальной микрофлоры человека и животных, а также микроорганизмы, часто встречающиеся в окружающей среде). Наиболее известные представители группы — бактерии родов Salmonella, Shigella, Escherichia, Proteus и Yersinia. В последнее время в качестве возбудителей внутрибольничных инфекций всё чаще выступают антибиотикорезистентные штаммы рода Pseudomonas (сапрофиты, широко распространённые в окружающей среде). При определённых условиях патогенной для человека может стать Legionella, обитающая в водной среде.
• Спиралевидные бактерии:
- мелкие микроорганизмы рода Helicobacter, поражающие желудочно-кишечный тракт человека и вызывающие гастрит, язвенную болезнь желудка и двенадцатиперстной кишки (в некоторых случаях — рак желудка);
- возбудители острой диареи;
- бактерии рода Borrelia, вызывающие эпидемический возвратный тиф (В. duttoni, B. recurrentis); хронические заболевания кожи, суставов и ЦНС; лаймскую болезнь (В. burgdorferi);
- микроорганизмы рода Leptospira, относящиеся к зоонозам, вызывающие острый менингит, сопровождающийся гепатитом и почечной недостаточностью;
- род Treponema (возбудитель сифилиса Т. pallidum).
• Rickettsia, Chlamydia и Mycoplasma. Использование искусственных питательных сред возможно только для выращивания бактерий рода Mycoplasma, в то время как для выделения микроорганизмов родов Rickettsia и Chlamydia необходимо использовать культуру клеток или специальные молекулярные и серологические методы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источники инфекций. Распространение инфекционных болезней
Источники инфекции. Инфекционный процесс может быть вызван как представителями нормальной микрофлоры организма хозяина (эндогенные инфекции), так и микроорганизмами извне (экзогенные инфекции).
Условно-патогенные бактерии нормальной микрофлоры кишечника становятся источниками инфекции только при определённых условиях (например, при перфорации кишечника). Энтеробактерии и неспорообразующие анаэробы (например, Bacteroides fragilis) вызывают внутрибрюшинные абсцессы. При попадании в лёгкие содержимого желудочного и ротоглотки, в котором присутствуют представители нормальной микрофлоры (факультативные и облигатные анаэробы), развивается пневмония или абсцесс лёгкого.
Обитающий на слизистой оболочке передних отделов носовых ходов Staphylococcus aureus может вызвать раневую инфекцию после хирургического вмешательства. Нейтропенический сепсис (бактериемия) возникает, когда бактериям удаётся преодолеть внутренние защитные механизмы слизистой оболочки кишечника или при снижении функции нейтрофилов во время химиотерапевтического лечения лейкемии. Различные изменения в организме хозяина повышают риск развития заболеваний: хирургическое вмешательство и катетеризация сосудов способствуют развитию инфекций, вызываемых представителями нормальной микрофлоры; применение иммунодепрессантов увеличивает риск возникновения оппортунистических инфекций, вызываемых возбудителями с низкой вирулентностью.
Источником экзогенных инфекций могут стать различные животные (зоонозныс инфекции). В этом случае заражение происходит контактно-бытовым и пищевым путями. Кроме того, инфекции могут быть вызваны микроорганизмами, обитающими в окружающей среде (например, Legionella или Clostridium).
Изменение условий окружающей среды ведёт к выраженному повышению риска заражения. Так, распространению зоонозных инфекций способствовало активное развитие сельского хозяйства и земледелия. Например, скармливание крупному рогатому скоту белков животного происхождения привело к возникновению эпидемии губчатой энцефалопатии, которая затем распространилась среди людей (вариантная болезнь Крейцфельдта—Якоба).
Развитие птицеводства способствовало распространению сальмонеллёза (факторы передачи — пух и перо домашней птицы), а механизация пищевой промышленности — повышению риска перекрёстной контаминации. Избежать подобных проблем позволяет совершенствование методов ведения сельского хозяйства и соблюдение санитарно-гигиенических норм.
Недостаточный контроль систем вентиляции в зданиях приводит к возникновению заболеваний, вызываемых Legionella pneumophila.
Сложный жизненный цикл некоторых микроорганизмов помогает им выжить в неблагоприятных условиях и способствует их распространению. Например, возбудители, выделяющиеся из организма хозяина с экскрементами, как правило, передаются посредством фекально-орального механизма. Многие возбудители часть своего жизненного цикла проводят в организме переносчика, и в этом случае заражение происходит во время укуса. Иногда в качестве промежуточного хозяина паразиты могут использовать не животных, а человека (например, при эхинококкозе).

Выживание и распространение возбудителей инфекций
Каждый микроорганизм по-своему приспосабливается к условиям окружающей среды. Так, бактерии способны долгое время выживать в неблагоприятных условиях в виде спор — покоящихся клеток со сниженным метаболизмом, снабжённых твёрдой многослойной оболочкой. Яйца гельминтов также снабжены твёрдой оболочкой, помогающей им выживать в окружающей среде. Распространению возбудителей способствует их длительное персистирование в организме хозяина, который в этом случае становится резервуаром инфекции.
Микроорганизмы, выделяющиеся в окружающую среду при чихании, могут долгое время находиться в воздухе в составе микроскопических капель (5 мкм). Инфекционный процесс возникает при их попадании в лёгкие здорового человека (воздушно-капельный путь передачи). Этим способом происходит распространение как возбудителей респираторных заболеваний (вирусы гриппа и др.), так и микроорганизмов, поражающих другие органы (например, Neisseria meningitides).
Возбудителей желудочно-кишечных расстройств (Salmonella) можно обнаружить в воде и пище (алиментарный путь передачи). Такое распространение инфекции наблюдают при токсоплазмозе и цистицеркозе, поражающих различные органы.
Через неповреждённый кожный покров проникают Leptospira, Treponema и Schistosoma. Передача ВИЧ происходит во время инъекций и переливаний крови (при нарушении кожного барьера). Представители нормальной микрофлоры кожного покрова (Staphylococcus epidermidis) могут проникать в организм через венозный катетер. Переносчиками некоторых инфекций служат насекомые, питающиеся кровью (например, малярию переносят самки комара рода Anopheles).
При половом контакте происходит передача микроорганизмов, не способных к жизни вне организма человека (например, Neisseria gonorrhoeae или Treponema pallidum). При этом заражению способствуют изъязвления слизистой оболочки половых органов.
Факторы распространения инфекций
Улучшение социальной обстановки и условий окружающей среды способствует снижению риска заражения и распространения инфекционных болезней. Например, соблюдение санитарно-гигиенических норм ведёт к уменьшению риска возникновения диареи, а улучшение жилищных условий препятствует распространению туберкулёза. Кроме того, полноценное питание уменьшает восприимчивость человека к инфекционным заболеваниям.
Однако как ни парадоксально, с увеличением уровня жизни возрастает и смертность от некоторых инфекционных заболеваний. Тяжесть осложнений инфекционного процесса прямо пропорциональна возрасту пациента, например при паралитическом полиомиелите или ветряной оспе.
Просвещение населения и распространение инфекций. Существует большое количество программ медицинского просвещения населения, охватывающих такие проблемы, как половое воспитание, рекомендации для беременных, соблюдение правил личной гигиены (гигиенические нормы при приёме пищи, рекомендации для путешественников и др.), использование одноразовых игл и шприцев.
Безопасность пищевых продуктов и распространение инфекций. В Европейском союзе существуют общепринятые стандарты безопасности пищевых продуктов. Контроль за их соблюдением осуществляют специалисты по вопросам гигиены окружающей среды, а также представители Министерства окружающей среды, продовольствия и сельского хозяйства. Пастеризация молока помогает снизить риск возникновения заболеваний, вызываемых Mycobacterium bovis и бактериями рода Campylobacter.
Борьба с переносчиками инфекций. Борьбе с переносчиками инфекций придают огромное значение в регионах, где промежуточными хозяевами возбудителей могут быть насекомые. Лица, посещающие тропические страны, могут существенно снизить риск развития заболевания, приняв меры, предотвращающие нападение и укусы насекомых. Попытки контролировать популяции насекомых с помощью инсектицидов могут быть неудачными вследствие наличия резистентности к этим препаратам.
Профилактика инфекционных заболеваний
Для профилактики некоторых заболеваний (например, дифтерия, менингококковая инфекция) применяют лекарственные препараты. Цель — уничтожение возбудителей заболевания в организме носителя для предупреждения развития острого состояния или распространения инфекции.
Например, для профилактики менингококковой инфекции применяют рифампицин или ципрофлоксацин, приём изониазида рекомендован пациентам с риском обострения туберкулёза при снижении иммунитета.
Значение эпидемиологии в распространении инфекций
Значение организации здравоохранения в распространении инфекционных заболеваний
В большинстве стран существует департамент здравоохранения, занимающийся изучением, профилактикой и лечением инфекционных заболеваний. Обязанности департамента:
• контроль за инфекционной заболеваемостью;
• эпидемиологическое обследование в очаге инфекционного заболевания;
• контроль за вакцинопрофилактикой;
• научные эпидемиологические исследования и обучение медицинского персонала.
Для предотвращения вспышек зоонозных инфекционных заболеваний необходимо тесное сотрудничество между учреждениями (министерствами) пищевой и сельскохозяйственной промышленности и органами санитарно-эпидемиологического надзора. В некоторых странах функции всех этих организаций выполняет одна из них, например Департамент здравоохранения в Великобритании и СДС — Центр по контролю и предупреждению распространения заболеваний — в США. Кроме того, в ведении этих организаций находится решение проблемы биологического терроризма. При этом особую важность приобретает быстрое определение вида возбудителя и своевременное оповещение населения о применении биологического оружия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в раздел "Микробиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бактерии вызывают множество заболеваний. Стрептококки могут вызывать ангину, скарлатину, кожные заболевания; стафилококки - кожные, кишечные заболевания; пневмококки часто являются причиной воспаления среднего уха, пневмоний; микобактерии вызывают туберкулез; менингококки являются причиной воспаления оболочек головного и (или) спинного мозга (менингит). Другие известные бактериальные инфекции - столбняк, сибирская язва, тиф, холера и чума. Бактерии вызывают и некоторые детские заболевания, например, коклюш, скарлатину, дифтерию. И так далее.
Бактерии представляют собой законченный живой организм, который может себя обеспечивать и воспроизводить при наличии соответствующего питания. Попадая в организм человека, бактерии находят условия, подходящие для размножения и питания, так и возникает болезнь.
Мир бактерий огромен и очень разнообразен, как разнообразно и велико количество вызываемых ими заболеваний. Бактерии отличаются друг от друга особенностями строения, размножения и питания, размерами, весьма различны условия, при которых они могут нормально существовать. Бактерии имеющие круглую форму, называются кокками (стафилококк, пневмококк, стрептококк, менингококк, гонококк), удлиненную- палочками (дизентерийная палочка, коклюшная, кишечная), спиралевидные - спирохеты. Бактерии часто имеют неровную поверхность с выростами, жгутиками, ресничками. Аэробным бактериям для жизнедеятельности нужен кислород, анаэробным - требуется минимальное его количество.
Бактерии демонстрируют чудеса приспособляемости, и по мере того, как появляются новые виды антибиотиков, в ответ появляются новые мутации уже известных бактерий, на которые эти антибиотики не действуют (или действуют не эффективно). Одни и те же бактериальные болезни (воспаление легких или менингит) могут быть вызваны большим количеством самых разнообразных микробов и врачам бывает затруднительно поставить правильный диагноз и назначить нужное лечение.
Хоть бактериям и не присуща строгая избирательность в поражении определенных органов человеческого организма, но свои "предпочтения" есть у каждого микроба. Дизентерийная палочка, например, находит для себя оптимальными условия в толстом кишечнике человека, возбудитель коклюша - в эпителиальных клетках дыхательных путей, менингококк (возбудитель менингита) - в оболочках головного мозга. Одновременно, стафилококк не отличается разборчивостью и может вызвать воспалительный процесс где угодно: на коже, в костях, в легких, в кишечнике и т.д.
В процессе жизнедеятельности бактерий образуются вещества - токсины- самые настоящие яды. Их специфическим воздействием на организм человека, определяются симптомы конкретной болезни. И токсин , и оболочка бактерии, и ее выросты (реснички, жгутики) - это антигены, против которых вырабатываются соответствующие антитела, устраняющие вредное воздействие на организм. А сами бактерии перевариваются особыми клетками-"пожирателями" - фагоцитами. Токсины, которые образуются при гибели бактерий называются эндотоксинами. Токсины, образующиеся в процессе жизнедеятельности бактерий, называются экзотоксинами. Экзотоксины - самые опасные яды из всех обнаруженных или придуманных к настоящему времени. Болезни, возбудители которых вырабатывают экзотоксин: дифтерия, столбняк, ботулизм, газовая гангрена, сибирская язва. При некоторых инфекциях бактерии способны вырабатывать одновременно и экзо- и эндотоксины ( коклюш, холера, некоторые варианты дизентерии). Антибактериальные препараты убивают самих бактерий, но на токсины не действуют. Для обезвреживания токсинов необходимы антитоксические сыворотки.
Не для всех инфекций разработана профилактика, но ее принципы вполне понятны: если существует токсин, то необходимо, чтобы в организме человека постоянно циркулировал антитоксин, т.е. противоядие. Именно поэтому детям делают прививки (прежде всего против дифтерии и столбняка) - вводят ослабленные токсины , а в результате организм ребенка формирует вполне приличный иммунитет, поскольку вырабатывается антитоксин.
Читайте также:

