Температура после родов инфекция
Обновлено: 15.04.2024
Послеродовые инфекционные поражения обычно начинаются в матке. Инфицирование амниотического мешка (оболочек, которые содержат плод и окружающую его амниотическую жидкость) и повышение температуры тела во время родов может приводить к воспалению слизистой оболочки матки (эндометриту), маточной мускулатуры (миометриту) или ткани, окружающей матку (параметриту).
Обычные симптомы инфекционного поражения – озноб, головная боль, чувство общего недомогания и потеря аппетита. Женщина часто выглядит бледной, у нее повышена частота пульса и увеличено число лейкоцитов в крови. Матка увеличенная, болезненная и мягкая. Выделения из матки, которые могут варьировать по количеству, обычно имеют неприятный запах. Когда поражены ткани, окружающие матку, возникают сильная боль и повышение температуры тела, кроме того, ткани отечны и большая болезненная матка малоподвижна.
Осложнения могут включать воспаление брюшины (перитонит) и образование сгустков крови в венах малого таза (тазовый тромбофлебит) с опасностью попадания тромбов в сосуды легких (тромбоэмболии). Токсические вещества (токсины), произведенные бактериями, могут достигать высокой концентрации в крови (эндотоксемия), что приводит к токсическому шоку – опасному для жизни состоянию, при котором резко снижается артериальное давление и возрастает частота пульса. Токсический шок может приводить к тяжелому поражению почек и даже к смерти.
- При появлении в течение трех недель после родов повышения температуры, озноба, тахикардии, нарушения сна, головной боли, снижения аппетита, тошноты, рвоты, нарушения мочеиспускания, снижения артериального давления.
- При появлении после родов тупых болей внизу живота, сопровождаемых задержкой лохий или выделением обильных лохий с гноем, неприятным запахом.
- При нагноении швов (промежности, влагалища или передней брюшной стенки после кесарева сечения) после родов.
При определенных условиях бактерии, которые в норме находятся во влагалище, могут вызывать инфекционные поражения после родов. К условиям, которые увеличивают уязвимость женщины перед инфекциями, относятся анемия, преэклампсия (повышение артериального давления, наличие белка в моче и накопление избытка жидкости в тканях во время беременности), повторные влагалищные обследования, задержка между разрывом оболочек и родоразрешением более чем на 6 часов, затяжные роды, кесарево сечение, задержка части плаценты в матке после родов и чрезмерное кровотечение после родов.
Чтобы диагностировать инфекционное поражение, врач обследует легкие и матку женщины и направляет образцы мочи и выделений из матки в лабораторию, где можно культивировать бактерии.
Врачи стремятся предотвращать или лечить состояния, которые могут способствовать развитию инфекций. Влагалищное родоразрешение в редких случаях сопровождается инфекционными осложнениями. Если инфекция развивается, женщине обычно назначают антибиотики внутривенно, пока температура тела не будет нормальной в течение 48 часов.
Послеродовые инфекции – группа заболеваний инфекционной этиологии, развивающихся в течение 6-ти недель после родов и непосредственно связанных с ними. Включают в себя локальные раневые инфекции, инфекции органов малого таза, генерализованные септические инфекции. В диагностике послеродовых инфекций первостепенное значение имеет время их развития и связь с родами, картина периферической крови, данные гинекологического осмотра, УЗИ, бактериологического исследования. Лечение послеродовых инфекций включает антибиотикотерапию, иммуностимулирующую и инфузионную терапию, экстракорпоральную детоксикацию, санацию первичного очага и др.

Общие сведения
Послеродовые (пуэрперальные) инфекции - гнойно-воспалительные заболевания, патогенетически обусловленные беременностью и родами. Включают в себя раневые инфекции (послеродовые язвы, эндометрит), инфекции, ограниченные полостью малого таза (метрит, параметрит, сальпингоофорит, пельвиоперитонит, метротромбофлебит и др.), разлитые инфекции (перитонит, прогрессирующий тромбофлебит) и генерализованные инфекции (септический шок, сепсис). Временные рамки, в течение которых могут развиваться данные осложнения - от момента выделения последа до окончания шестой недели послеродового периода. Пуэрперальные заболевания инфекционной этиологии встречаются у 2-10% родильниц. Септические осложнения играют ведущую роль в структуре материнской смертности, что ставит их в ряд приоритетных проблем акушерства и гинекологии.

Причины послеродовых инфекций
Этиологическая структура послеродовых инфекций весьма динамична и вариабельна. Из условно-патогенных микроорганизмов преобладают аэробные бактерии (энтерококки, кишечная палочка, стафилококки, стрептококки группы В, клебсиелла, протей), однако довольно часто встречаются и анаэробы (фузобактерии, бактероиды, пептострептококки, пептококки). Велика значимость специфических возбудителей - хламидий, микоплазм, грибов, гонококков, трихомонад. Особенностью послеродовых инфекций является их полиэтиологичность: более чем в 80% наблюдений высеваются микробные ассоциации, которые обладают большей патогенностью и устойчивостью к антибиотикотерапии.
Риск развития послеродовых инфекций существенно повышен у женщин с патологией беременности (анемия, токсикоз) и родов (раннее отхождение вод, слабая родовая деятельность, пролонгированные роды, кровотечение, задержка частей плаценты, лохиометра и др.), экстрагенитальной патологией (туберкулез, ожирение, сахарный диабет). Эндогенными факторами, предрасполагающими к микробному обсеменению родовых путей, могут служить вульвовагиниты, кольпиты, цервициты, пиелонефрит, тонзиллит, синуситы у родильницы. При инфицировании высоковирулентной флорой либо значительном снижении иммунных механизмов у родильницы инфекция может распространяться за пределы первичного очага гематогенным, лимфогенным, интраканаликулярным, периневральным путем.
Классификация послеродовых инфекций
На основании анатомо-топографического и клинического подхода выделяют 4 этапа прогрессирования послеродовой инфекции (авторы - С. В. Сазонова, А. В. Бартельс).
- 1-й этап – местная инфекция, не распространяющаяся за область раневой поверхности (послеродовая язва промежности, влагалища и стенки матки, нагноение швов, нагноение гематом, послеродовой эндометрит)
- 2-й этап – послеродовая инфекция, выходящая за границы раневой поверхности, но ограниченная полостью малого таза (метроэндометрит, аднексит, параметрит, метротромбофлебит, ограниченный тазовый тромбофлебит, пельвиоперитонит)
- 3-й этап – разлитая послеродовая инфекция (перитонит, прогрессирующий тромбофлебит)
- 4-й этап – генерализованная септическая инфекция (сепсис, инфекционно-токсический шок).
В качестве отдельной формы послеродовой инфекции выделяют лактационный мастит. Тяжесть инфекционных осложнений после родов зависит от вирулентности микрофлоры и реактивности макроорганизма, поэтому течение заболеваний варьирует от легких и стертых форм до тяжелых и летальных случаев.
Симптомы послеродовых инфекций
Послеродовая язва образуется в результате инфицирования ссадин, трещин и разрывов кожи промежности, слизистой влагалища и шейки матки. В клинической картине данного послеродового осложнения преобладают местные симптомы, общее состояние обычно не нарушается, температура не превышает субфебрильных цифр. Родильница жалуется на боли в области швов, иногда зуд и дизурические явления. При осмотре родовых путей обнаруживается язва с четкими границами, локальный отек и воспалительная гиперемия. На дне язвы определяется серовато-желтый налет, участки некроза, слизисто-гнойное отделяемое. Язвенный дефект легко кровоточит при контакте.
Послеродовой параметрит развивается на 10–12 день при переходе инфекции на параметрий - околоматочную клетчатку. Типичная клиника включает озноб, фебрильную лихорадку, которая длится 7-10 дней, интоксикацию. Родильницу беспокоят боли в подвздошной области на стороне воспаления, которые постепенно нарастают, иррадиируют в поясницу и крестец. Через несколько дней от начала послеродовой инфекции в области боковой поверхности матки пальпируется болезненный инфильтрат сначала мягковатой, а затем плотной консистенции, спаянный с маткой. Исходами послеродового параметрита может быть рассасывание инфильтрата или его нагноение с формированием абсцесса. Самопроизвольное вскрытие гнойника может произойти во влагалище, мочевой пузырь, матку, прямую кишку, брюшную полость.
Послеродовые тромбофлебиты могут затрагивать поверхностные и глубокие вены. В последнем случае возможно развитие метротромбофлебита, тромбофлебита вен нижних конечностей и вен таза. Обычно проявляются в течение 2-3 недель после родов. Клиническими предвестниками послеродовых осложнений данного типа служат длительная лихорадка; стойкое ступенеобразное учащение пульса; боли в ногах при движении и надавливании на мягкие ткани; отеки в области лодыжек, голени или бедра; цианоз нижних конечностей. На развитие метротромбофлебита указывает тахикардия до 100 уд./мин., субинволюция матки, длительные кровяные выделения, пальпация болезненных тяжей по боковым поверхностям матки. Тромбофлебит вен таза опасен развитием илеофеморального венозного тромбоза и тромбоэмболии легочной артерии.
Послеродовой пельвиоперитонит, или воспаление брюшины малого таза, развивается на 3-4 день после родов. Манифестация острая: температура тела быстро нарастает до 39-40°С, появляются резкие боли внизу живота. Может возникать рвота, метеоризм, болезненная дефекация. Передняя брюшная стенка напряжена, матка увеличена. Послеродовая инфекция разрешается рассасыванием инфильтрата в малом тазу или образованием абсцесса дугласова пространства.
Диагностика послеродовых инфекций
Факторами, указывающими на развитие послеродовых инфекций, служат признаки инфекционно-гнойного воспаления в области родовой раны или органов малого таза, а также общие септические реакции, возникшие в ранний период после родов (до 6-8 недель). Такие осложнения, как послеродовая язва, нагноение швов или гематомы диагностируются на основании визуального осмотра родовых путей. Заподозрить послеродовые инфекции органов малого таза гинекологу позволяет влагалищное исследование. В этих случаях обычно обнаруживается замедленное сокращение матки, ее болезненность, пастозность околоматочного пространства, инфильтраты в малом тазу, мутные зловонные выделения из половых путей.
Дополнительные данные получают при проведении гинекологического УЗИ. В случае подозрения на тромбофлебит показана допплерография органов малого таза, УЗДГ вен нижних конечностей. При послеродовом эндометрите информативна гистероскопия; при гнойном параметрите - пункция заднего свода влагалища. По показаниям применяют лучевые способы диагностики: флебографию, гистерографию, радиоизотопное исследование.
Для всех клинических форм послеродовой инфекции характерно изменение картины периферической крови: значительный лейкоцитоз с нейтрофильным сдвигом влево, резкое увеличение СОЭ. С целью идентификации инфекционных агентов производится бакпосев отделяемого половых путей и содержимого матки. Гистологическое исследование последа может указывать на признаки воспаления и, следовательно, высокую вероятность развития послеродовых инфекций. Важную роль в планировании терапии и оценке тяжести течения осложнений имеет исследование биохимии крови, КЩС, электролитов крови, коагулограммы.
Лечение послеродовых инфекций
Весь комплекс лечебных мероприятий при послеродовых инфекциях делится на местные и общие. Постельный режим и прикладывание льда к животу помогает остановить дальнейшее распространение инфекции из полости таза.
Локальные процедуры включают обработку ран антисептиками, перевязки, мазевые аппликации, снятие швов и раскрытие раны при ее нагноении, удаление некротизированных тканей, местное применение протеолитических ферментов. При послеродовом эндометрите может потребоваться проведение кюретажа или вакуум-аспирации полости матки (при задержке в ней плацентарной ткани и других патологических включений), расширение цервикального канала, аспирационно-промывное дренирование. При формировании абсцесса параметрия производится его вскрытие через влагалище или путем лапаротомии и дренирование околоматочной клетчатки.
Местные мероприятия при послеродовых инфекциях проводятся на фоне интенсивной общей терапии. В первую очередь, подбираются антибактериальные средства, активные в отношении всех выделенных возбудителей (пенициллины широкого спектра действия, цефалоспорины, аминогликозиды и другие), которые вводятся внутримышечно или внутривенно в сочетании в метронидазолом. На время лечения целесообразно прервать грудное вскармливание. С целью дезинтоксикации и устранения водно-солевого дисбаланса используются инфузии коллоидных, белковых, солевых растворов. Возможно проведение экстракорпоральной детоксикации: гемосорбции, лимфосорбции, плазмафереза.
При послеродовых инфекциях стафилококковой этиологии с целью повышения специфической иммунологической реактивности применяется антистафилококковый гамма-глобулин, стафилококковый анатоксин, антистафилококковая плазма. С целью профилактики тромбозов назначают антикоагулянты, тромболитики, антиагреганты под контролем коагулограммы. В комплексе медикаментозной терапии широко используются антигистаминные препараты, витамины, глюкокортикоиды. На этапе реабилитации назначают лазеротерапию, местное УФО, УВЧ-терапию, ультразвук, электростимуляцию матки, бальнеотерапию и другие методы физиотерапевтического воздействия.
В отдельных случаях может потребоваться хирургическая помощь – удаление матки (гистерэктомия) при ее гнойном расплавлении; тромбэктомия, эмболэктомия или флебэктомия - при тромбофлебитах.
Прогноз и профилактика
При раневых инфекциях и инфекциях, ограниченных областью малого таза, прогноз удовлетворительный. Своевременная и адекватная терапия позволяет остановить дальнейшее прогрессирование послеродовых инфекций. Однако в отдаленном периоде прогноз в отношении репродуктивной функции может быть вариабельным. Наиболее тяжелые последствия для здоровья и жизни родильницы влекут за собой разлитой перитонит, сепсис и септический шок.
Профилактика послеродовых инфекций обеспечивается строгим и неукоснительным соблюдением санитарно-гигиенического режима в родовспомогательных учреждениях, правил асептики и антисептики, личной гигиены персонала. Важное значение имеет санация эндогенной инфекции на этапе планирования беременности.

Как правило, женщины, кормящие грудью своего малыша, очень ответственно подходят к вопросам своего здоровья, опасаясь навредить ребёнку. Наиболее распространённой проблемой, вызывающей беспокойство, является повышение температуры у кормящей матери. Причин для того немало.
Высокая температура при ГВ у мамы в первые недели после рождения ребёнка, чаще всего связана с воспалением молочной железы и послеродовыми осложнениями.

К концу беременности, а также во время родов женский организм часто истощается, снижается уровень гемоглобина, что служит причиной для ослабления иммунитета. Внутрибольничная инфекция, с которой неизбежно сталкиваются мама и малыш, может стать причиной воспалительной реакции в молочной железе. Инфицирование происходит во время кормления малыша грудью, особенно, при неправильном захвате и появлении трещин сосков. Причина подъёма температуры в такой ситуации не вызывает сомнения, так как нарастает боль в груди, покраснение и гриппоподобный синдром.
Другой повод повышения температуры при лактации – послеродовые осложнения. Они не всегда очевидны для женщин, поэтому, если температура поднялась в течение 30 суток после родов, особенно без явной причины, необходимо показаться врачу в своем роддоме.
Кроме характерных проблем для послеродового периода, повышение температуры при грудном вскармливании может быть не связано с лактацией и вызвано инфекционными, острыми респираторными заболеваниями, обострениями хронических заболеваний с повышением температуры.
Температура при грудном вскармливании, что делать?

Конечно, женщин беспокоит повышение температуры при грудном вскармливании и возникают вопросы:
- влияет ли температура на качество молока;
- вдруг, что-нибудь в нём разрушается и становится вредным;
- может ли инфекция попасть с молоком к ребёнку; ?

Молодых мам интересует, можно ли продолжать кормление грудью при температуре. Однозначно – да, если это не вызывает выраженного дискомфорта у мамы. Для ребёнка это совершенно безопасно, и даже полезно, если повышение температуры вызвано ОРВИ. Материнский организм вырабатывает защитные иммуноглобулины, которые ребёнок получает с молоком. Таким образом, молоко становится специфическим лечебно-профилактическим средством. Многие мамы, зная это, закапывают молоко в носик своему малышу.
При воспалении в молочной железе – мастите, частое кормление является необходимым условием для выздоровления. Конечно, если в молоко выделяется гной, то его не стоит давать ребёнку. Во всех остальных случаях качество молока не страдает.
Можно ли снижать температуру у кормящей мамы?

Конечно, температуру снижать можно и просто необходимо.
При ОРВИ необходимо соблюдать общие правила:
-
, если она выше 38,5 С;
- не превышать дозировку;
- самолечение возможно не более 3-х дней, далее обязательно нужно обратиться за помощью к врачу.
Если повышение температуры сочетается с болью в груди на фоне лактации, даже спустя год-полтора после рождения ребёнка, или в нижних отделах живота в течение 30-40 дней после родов - срочно покажитесь врачу. Возможно, развились инфекционно-воспалительные заболевания, при которых как можно быстрее необходимо начать лечение, чтобы избежать серьёзных последствий.
Чем снижать температуру?

Кормящим мамам можно принимать нурофен (ибупрофен) и парацетамол во взрослых дозировках.
Некоторые кормящие мамы принимают детские формы этих лекарств, полагая, что обычные таблетки нельзя. Это заблуждение, так как действующее лекарственное вещество одно и тоже. Для детей оно растворено в сиропе, для удобства дозирования и приёма. Взрослый человек тоже может его принимать, пересчитав количество сиропа, чтобы получить необходимую эффективную дозу препарата.
При непереносимости малышом компонентов сиропа можно разделить обычную таблетку, чтобы получить дозу по возрасту, истолочь её и дать с грудным молоком или подслащенной водой.
Помните, что повышение температуры является противопоказанием для компрессов и ингаляций! Не занимайтесь самолечением, вовремя обращайтесь к врачу!
Даже в первые 12 часов после родов температура тела 38 °С или выше может быть сигналом развития инфекции, хотя это маловероятно. Инфекционные поражения, непосредственно связанные с родами, возникают в матке, в области, окружающей матку, или во влагалище. Воспалительные процессы в почках также могут развиваться вскоре после родов. Другие причины повышения температуры тела, например образование тромбов (сгустков крови) в ногах или воспаление молочной железы, вызванное инфекцией, обычно возникают через 4 дня или позднее после родов.

Маточные инфекции
Послеродовые инфекционные поражения обычно начинаются в матке. Инфицирование амниотического мешка (оболочек, которые содержат плод и окружающую его амниотическую жидкость) и повышение температуры тела во время родов может приводить к воспалению слизистой оболочки матки (эндометриту), маточной мускулатуры (миометриту) или ткани, окружающей матку (параметриту).
Причины и симптомы
При определенных условиях бактерии, которые в норме находятся во влагалище, могут вызывать инфекционные поражения после родов. К условиям, которые увеличивают уязвимость женщины перед инфекциями, относятся анемия, преэклампсия (повышение артериального давления, наличие белка в моче и накопление избытка жидкости в тканях во время беременности), повторные влагалищные обследования, задержка между разрывом оболочек и родоразрешением более чем на 6 часов, затяжные роды, кесарево сечение, задержка части плаценты в матке после родов и чрезмерное кровотечение после родов.
Обычные симптомы инфекционного поражения – озноб, головная боль, чувство общего недомогания и потеря аппетита. Женщина часто выглядит бледной, у нее повышена частота пульса и увеличено число лейкоцитов в крови. Матка увеличенная, болезненная и мягкая. Выделения из матки, которые могут варьировать по количеству, обычно имеют неприятный запах. Когда поражены ткани, окружающие матку, возникают сильная боль и повышение температуры тела, кроме того, ткани отечны и большая болезненная матка малоподвижна.
Осложнения могут включать воспаление брюшины (перитонит) и образование сгустков крови в венах малого таза (тазовый тромбофлебит) с опасностью попадания тромбов в сосуды легких (тромбоэмболии). Токсические вещества (токсины), произведенные бактериями, могут достигать высокой концентрации в крови (эндотоксемия), что приводит к токсическому шоку – опасному для жизни состоянию, при котором резко снижается артериальное давление и возрастает частота пульса. Токсический шок может приводить к тяжелому поражению почек и даже к смерти.
Диагностика и лечение
Чтобы диагностировать инфекционное поражение, врач обследует легкие и матку женщины и направляет образцы мочи и выделений из матки в лабораторию, где можно культивировать бактерии.
Врачи стремятся предотвращать или лечить состояния, которые могут способствовать развитию инфекций. Влагалищное родоразрешение в редких случаях сопровождается инфекционными осложнениями. Если инфекция развивается, женщине обычно назначают антибиотики внутривенно, пока температура тела не будет нормальной в течение 48 часов.
Инфекционное поражение почек
После родоразрешения может развиваться почечная инфекция (пиелонефрит), вызванная бактериями, распространяющимися из мочевого пузыря. Инфекционные осложнения иногда являются следствием введения катетера в мочевой пузырь, которое проводится для уменьшения накопления мочи во время и после родов. Инфекционное воспаление может начинаться во время беременности с появления бактерий в моче, но не сопровождаться симптомами. Когда симптомы возникают, они могут проявляться как значительное повышение температуры тела, боль в нижней части спины или в боку, чувство общего недомогания и иногда болезненность при мочеиспускании.
Как правило, женщине назначают антибиотики внутривенно, пока температура тела не будет нормальной в течение 48 часов. Выполняют анализ мочи для выявления бактерий, и если бактерии устойчивы к антибиотику, его заменяют. Женщина продолжает принимать антибиотики внутрь (перорально) в течение 2 недель после ее выписки из больницы. Употребление большого количества жидкостей помогает поддерживать хорошую работу почек. Очередной анализ мочи проводят через 6–8 недель после родов, чтобы убедиться в отсутствии бактерий.
Повышение температуры тела, которое развивается между 4-м и 10-м днями после родов, может указывать на образование сгустка крови в сосудах нижних конечностей (тромбофлебита подкожной вены ноги), который лечат теплом, бинтованием и возвышенным положением конечности. Могут быть необходимы противосвертывающие средства. Если после родов активизировался латентный туберкулез, то его лечат антибиотиками.
Повышение температуры тела, которое развивается спустя 10 дней после родов, часто вызвано инфекцией молочной железы (маститом), хотя причиной может быть и инфекция мочевого пузыря (цистит). Инфекции молочной железы и мочевого пузыря подавляют антибиотиками. Женщине с воспалением молочной железы следует продолжать кормление грудью, что уменьшает опасность развития абсцесса молочной железы. Абсцессы молочной железы редки, их лечат антибиотиками и обычно хирургически (вскрытие и дренаж).
Температура после родов – жалоба, с которой может посетить врача любая женщина, которая прошла через этот нелегкий, но такой важный процесс.
В конце концов, беременность и сам процесс родов – физиологические, но очень энергозатратные процессы.
Если женщина недоедает, недостаточно отдыхает, испытывает сильный стресс, у нее вполне может отмечаться подъем температуры.
Может ли быть температуры после родов, интересуются пациентки у своих врачей, и когда стоит бить тревогу.
Можно ли сбивать завысившиеся показатели и, если да, как это делать правильно?
Причины температуры после родов
Почему поднимается температура после родов – популярный вопрос, который можно услышать от женщин.
Чаще всего основная причина – это какой-либо инфекционный процесс, с которым организм вынужден бороться.
Важно помнить о том, что инфекция может быть как довольно серьезной, так и эпизодической.
Способствуют подъему показателей обычно:
- недостаточное питание роженицы и, как следствие, дефицит массы тела;
- различные патологии иммунной системы, как врожденные, так и приобретенные (особого врачебного внимания требует ВИЧ-инфекция);
- различные инфекционные патологии, поражающие органы репродуктивной системы во второй половине второго триместра и позднее;
- роды, осложненные различными травмами, слишком продолжительные по времени;
- длительный безводный период;
- различные патологии родов, требующие хирургических вмешательств (включая кесарево сечение).

Врачи отдельно выделяют ряд причин, которые наиболее часто обуславливают подъем температуры.
Температура после родов: связь с грудными железами
Температура 37 после родов и более высокие показатели – это частое следствие застойных явлений в грудных железах.
Сталкивается с ними большое числе представительниц прекрасного пола.
Особенно часто проблемы появляются, если не удается наладить грудное вскармливание.
Или ребенок не способен по каким-либо причинам пить грудное молоко.
Застой молока называют лактостазом.
Объясняется он тем, что молоко застаивается в грудных железах.

В нем начинает размножаться патогенная микрофлора, что и приводит к негативным симптомам.
Если лечением болезни не заняться, она может перейти в мастит.
Он весьма опасен для женщины, а в особенно запущенных случаях может потребовать хирургической коррекции.
Температура после родов: воспалительные явления в малом тазу
Частые причины температуры после родов – это воспалительные явления в малом тазу.
Они могут сопровождать как нормальные роды, так и роды с хирургическим вспоможением.
Поражаться воспалением могут матка, цервикальный канал, влагалище, полость самого малого таза.
Чаще всего диагностируется эндометрит (воспалительный процесс в эндометрии матки).
Заболевание сопровождается жалобами на плохое самочувствие, женщины жалуются на болезненность в нижней части живота.

Выраженность подъема зависит от того, насколько сильно распространен патологический процесс.
В некоторых случаях у женщин регистрируется пельвиоперитонит – опасное для здоровья и жизни состояние.
В этом случае воспаление затрагивает пространство вокруг матки.
Эта патология сопровождается сильными болями, высокой температурой.
В ряде случаев может регистрироваться нарушение мочеотделения и дефекации.
Температура после родов и болезни венозной системы нижних конечностей
Часто представительницы прекрасного пола в период беременности сталкиваются с варикозным расширением вен нижних конечностей.
Врачи объясняют появление этого заболевания очень просто.
Из-за процесса вынашивания плода увеличивается нагрузка на ноги.
Но при этом снижается интенсивность их кровоснабжения, а также происходит застой венозной крови в нижних отделах тела.
В результате вены, чтобы скомпенсировать отклонение, вынуждены расширяться.

Варикоз может осложняться таким заболеванием после рождения ребенка, как тромбофлебит.
При данной болезни жалобы могут быть как довольно четкими.
Так и вовсе отсутствовать, поэтому стоит проявить особую настороженность.
Редко отмечается подъем температурных показателей более 37º.

Повышенная температура после родов
рассказывает врач гинеколог
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем гинекологом
Гаряевой Ириной Владимировной
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. |
Температура при воспалительных процессах в наружных половых органах после родов
Воспалительные процессы в наружных половых органах диагностируются в основном в тех областях, где производилось их сшивание.
При этом не имеет значение, является ли разрыв средством родовой травмы или это целенаправленный разрез, чтобы облегчить роды.
В некоторых случаях воспалительный процесс связывают с негативной реакцией на шовный материал.
Также причинами могут быть игнорирование правил асептики и антисептики, неправильный уход в послеродовом периоде, неверное сопоставление тканей.
Клинические признаки могут развиваться очень медленно.
Иногда температура через месяц после родов только-только появляется впервые, как и другие симптомы, свидетельствующие о воспалительной реакции.
Температура при других возможных инфекциях после родов
Если болит грудь и температура после родов, то все довольно понятно.
Можно предположить развивающийся или уже развившийся лактостаз.
Но бывает ли так, что показатели поднимаются без других очевидных для диагностики симптомов, интересуются женщины.
Да, такое вполне возможно.
Например, снижение иммунитета, характерное для любой представительницы прекрасного пола в послеродовой период.
Оно может приводить к гиперреактивной реакции на любой даже слабый воспалительный процесс.
В некоторых случаях в этот непростой период регистрируется обострение хронических инфекций.
Например, может напомнить о себе герпес, появление высыпаний при котором может сопровождаться гипертермической реакцией.
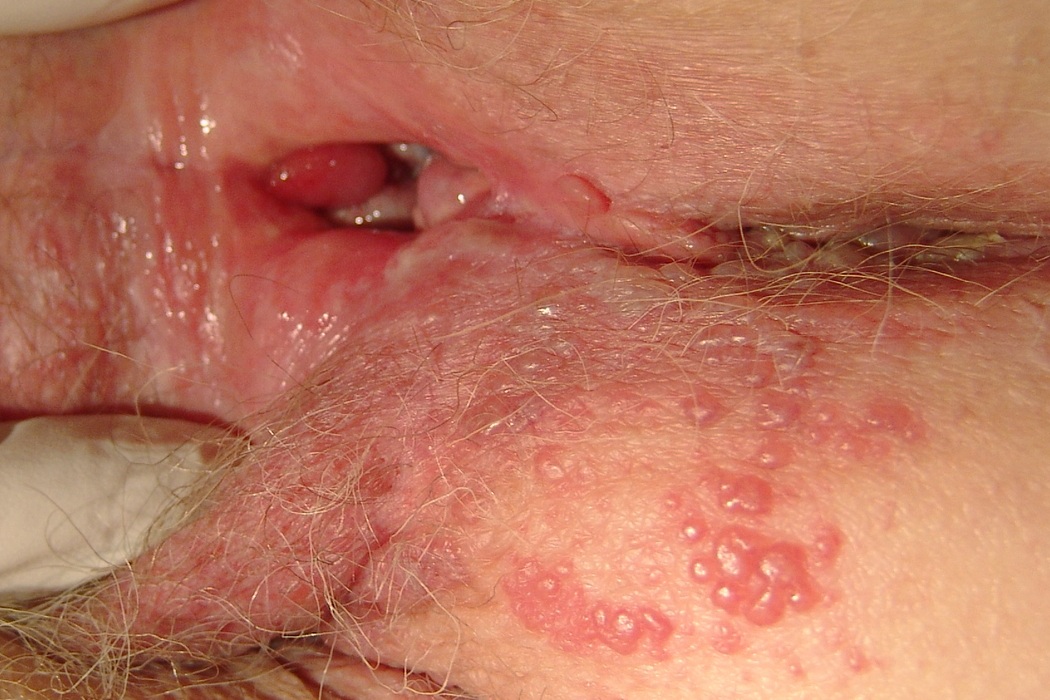
Также стоит помнить об острых респираторных вирусных инфекциях.
Заражение которыми тоже не исключено из-за снижения иммунитета.
С настороженностью отнестись к своему здоровью рекомендуется тем роженицам, которые еще до беременности страдали от различных воспалительных болезней почек.
Например, обострение пиелонефрита после появления ребенка на свет, может приводить к гипертермии.
При этом у женщины могут наблюдаться ухудшение общего самочувствия, болезненность в поясничной зоне.
Температура после родов: когда отклонение считать нормой
Какая должна быть температура после родов – распространенный вопрос, звучащий в кабинете врачей.
Всегда ли нужно считать гипертермию признаком патологии, спрашивают женщины.
Важно иметь в виду, что оценка гипертермии должна быть индивидуальной в каждом случае.
Обычно врачи рекомендуют не слишком беспокоиться, если наблюдался единичный подъем температуры до 37-38º, который длится 1-2 дня.
Если же температура поднимается выше и определяется, как стойкая – это один из явных признаков необходимости посетить врача!

Важно помнить о том, что к врачу нужно обратиться даже в том случае, если температура не сопровождается никакими другими жалобами.
Одно ее наличие в течение продолжительного промежутка времени должно вызывать настороженность.
Как избавиться от повышения температуры и можно ли это делать после родов
Что делать, если температура после родов беспокоит представительницу прекрасного пола, интересуются женщины у своих лечащих врачей.
Подход в каждом случае должен быть индивидуальным, как и решение о том, стоит ли сбивать температурные показатели.
В большинстве случаев, если показатель не поднимается выше отметки в 37,5º, рекомендуется не предпринимать никаких мер.
Объясняется это тем, что сбивание гипертермии в этом случае только ослабляет силы организма, направляемые на борьбу с инфекцией.
То есть организм не может полноценно бороться с патогенами.
С другой стороны, некоторые представительницы прекрасного пола чувствуют себя очень плохо даже при незначительном подъеме.
И в этом случае рекомендуется предпринять меры, чтобы облегчить их состояние.
Если состояние женщина оценивает, как нормальное, то температура после родов даже в 38º может не сбиваться.
Какими препаратами может пользоваться женщина, чтобы облегчить свое состояние, интересуются пациентки.
Все зависит от того, поддерживается ли лактация.
Если принято решение по каким-либо причинам отказаться от кормления грудью, значит, использоваться могут любые средства, которые помогут избавиться от температуры.
Если же пациентка планирует продолжать грудное вскармливание, она оказывается в более сложной ситуации.
Препаратов, которые не попадут в молоко и не навредят малышу, не так уж и много.
В первую очередь стоит иметь в домашней аптечке Парацетамол или Ибупрофен.

Эти препараты безопасны как для кормящей матери, так и для ее малыша.
Аспирин и анальгин, несмотря на их популярность, лучше исключить.
Эти препараты могут нанести здоровью ребенка непоправимый ущерб.
Все порошки, которые предназначены для снижения температуры и борьбы с ОРВИ, рекомендуется исключить.
Во-первых, многие из них содержат вредные для ребенка красители, способные спровоцировать аллергическую реакцию.
Во-вторых, не все они безопасны для ребенка, если мать поддерживает грудное вскармливание.

Температура в послеродовом периоде – состояние, которое в каждом отдельном случае должно оценивать индивидуально.
Если пациентка считает, что есть угроза для нее самой или ее малыша, ей рекомендуется все же посетить врача и получить консультацию относительно опасности ее состояния и дальнейшего лечения.
Учитывая ослабленный иммунитет, перестраховка не будет лишней!
Если после родов вас беспокоит температура, обращайтесь к грамотным гинекологам нашего медицинского центра.
Читайте также:

