Тесты гайморит синусит периостит
Обновлено: 24.04.2024
Гайморит – это воспаление слизистой оболочки гайморовых пазух, которое может возникать как осложнение при развитии острых инфекционных заболеваний (ОРВИ, грипп), при хронических воспалительных заболеваниях носа, а также при наличии воспалительных очагов у верхушек корней боковых зубов верхней челюсти. Наличие у пациента аллергического ринита – также может являться предрасполагающим фактором для развития этого заболевания.
Гайморовые пазухи на схеме и снимках КТ –
Если вы предполагаете, что у вас развился гайморит – симптомы и лечение у взрослых могут быть очень вариабельными, и зависеть от формы воспалительного процесса и характера его течения. Большую влияние на первые признаки гайморита у взрослых будет оказывать и источник инфицирования пазухи. Инфицирование может быть риногенного характера (со стороны полости носа), одонтогенного характера (со стороны верхушек корней 5-6-7 верхних зубов).
Однако самые тяжелые формы гайморита имеют место, когда у пациента инфекция проникает в пазуху одновременно и со стороны носа, и со стороны зубов, т.к. в этом случае в пазухе присутствует смешанная микрофлора, устойчивая к большинству антибиотиков. Также тяжелое течение наблюдается у пациентов с длительным опытом самолечения (регулярным приемом антибиотиков), и у таких пациентов снять гнойное воспаление – бывает ну очень сложно, плюс у них еще возможна масса осложнений.
Признаки гайморита у взрослых –
1. Симптомы острого гайморита –

Дело в том, что каждая гайморова пазуха сообщается с носовыми ходами при помощи небольшого соустья (отверстия). Эти отверстия предназначены для вентиляции и физиологического очищения пазух от слизи, слущенных эпителиальных клеток, попадающих в пазуху патогенных бактерий. Возникающий отек слизистой оболочки носовых ходов приводит к увеличению ее объема, что приводит к частичному или полному перекрытию этих соустий и нарушению оттока слизи. Что создает хорошие условия для размножения бактерий и развития воспаления.
При остром риногенном синусите больного (помимо насморка и заложенности носа) – сначала обычно беспокоит только недомогание. В начальный период воспаление имеет серозный характер и образование гноя в пазухе еще не происходит. Слизистые выделения из носа в этот период еще имеют прозрачный цвет, без неприятного запаха. Температура обычно в норме, либо температура может быть повышенной, но это связано не с развитием серозного гайморита, а с основным заболеванием (например, ОРВИ и грипп). При отсутствии своевременных мер на этом этапе – серозный гайморит превращается в гнойный.
Первые симптомы гайморита одонтогенного происхождения:
Боль может быть острой, либо возникать только при накусывании на зуб. У ряда пациентов зубная боль может вообще отсутствовать, и в этом случае причинный зуб можно определить только по рентгеновскому снимку. Среди самых первых симптомов (помимо зубной боли) – обычно отмечается только недомогание. Таким образом, насморк и заложенность носа при развитии гайморита одонтогенной природы обычно отсутствуют (выделения из носа появляются только в последствии, и не связаны с насморком).
Воспаление у верхушки корня при гайморите –
Симптомы при переходе серозного гайморита в гнойный –
При серозном гайморите развивается резкий отек слизистой оболочки гайморовой пазухи, что может привести к сужению или полному закрытию соустья между пазухой и полостью носа. Кроме того, происходит резкое увеличение продукции слизи, а образование серозного воспалительного экссудата (гной в пазухе на этом этапе еще отсутствует). Все это приводит к переходу серозного воспаления в гнойное, и резкому усугублению симптомов гайморита.
Острый гнойный гайморит имеет характерную симптоматику, которая уже позволяет без проблем установить правильный диагноз. И кроме того, при остром гнойном гайморите уже есть специфические изменения на рентгенограммах и снимках компьютерной томографии (КТ), которые позволяют подтвердить поставленный диагноз.
Признаки острого гнойного гайморита:
- Общие симптомы: слабость, вялость, ослабление обоняния, озноб, потеря аппетита.
- Температура тела повышается до 37,5 – 39,0 градусов (иногда и выше). Степень подъема температуры зависит от особенностей реакции иммунной системы организма конкретного человека на инфекцию. Т.е. если у вас обычно простудные заболевания протекают без значительного подъема температуры, то и не стоит ожидать сильного подъема температуры и при остром гнойном гайморите.
- При развития воспаления только в одной пазухе – может появиться чувство тяжести в соответствующей половине лица.
- При надавливании на кожные покровы в проекции передней стенки пазухи может ощущаться болезненность. Кроме того боль или дискомфорт могут появляться при постукивании по зубам, расположенным в проекции воспаленной пазухи (обычно это 5-6-7 зубы верхней челюсти).
- Из носового хода со стороны воспаленной гайморовой пазухи, как правило, будет выделяться гнойный экссудат (его отхождение усиливается при наклоне головы вперед). Утром на наволочке пациенты часто замечают следы вытекшего из носа гноя. Но! Если отток гнойного экссудата из пазухи в полость носа – полностью нарушен, то этот симптом может отсутствовать.
Компьютерная томография (КТ) и рентгенография –
Гнойный гайморит на рентгеновском снимке и КТ –
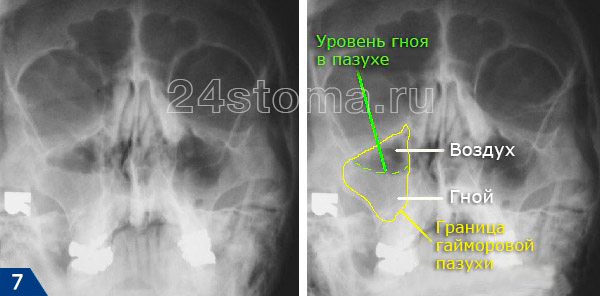
2. Симптомы хронического гайморита –
Если у вас развился хронический гайморит – симптомы у взрослых будут зависеть от формы хронического воспаления, которое может быть катаральным, гнойным, полипозным, либо гнойно-полипозным. Каждая форма имеет характерные признаки, и некоторые из них протекают даже без температуры. Нужно отметить, что хроническая форма гайморита является результатом неправильного лечения острого гнойного гайморита или самолечения, но может быть и самостоятельной формой заболевания.
При осмотре носовых ходов ЛОР-врач может обнаружить синюшность и отечность их слизистой оболочки. Обычная рентгенография не дает никаких результатов, а вот компьютерная томография покажет увеличение толщины слизистой оболочки гайморовой пазухи в тех участках, где она воспалена. Если вы посмотрите на снимок КТ ниже, то в пазухе (на снимке она слева) – как раз наблюдается утолщение слизистой оболочки в области дна и одной из боковых стенок, что, соответственно, и является катаральной формой хронического гайморита (рис.9).
При этих формах гайморита пациенты жалуются:
→ на быструю утомляемость,
→ на гнилостный запах,
→ периодическое выделение гноя из соответствующей половины носа,
→ на температуру 37,5 – 37,8.
Диагноз ставится на основании симптомов, данных компьютерной томографии, а также в ряде случаев может потребоваться эндоскопическая эндоназальная гаймороскопия (при помощи тонкого гибкого эндоскопа с видеокамерой и светом на конце). Кстати, на снимке компьютерной томографии на рис.10 – вы можете увидеть хронический полипозный гайморит. Скопления полипов на снимке показаны стрелочками, причем обратите внимание, что полипы локализуются не только в гайморовой пазухе, но в том числе ими заполнены носовые ходы с этой стороны.
Как лечить гайморит у взрослых –
Пациенты активно интересуются – как вылечить гайморит дома, но по сути без осложнений и хронизации процесса – вы самостоятельно сможете вылечить только острый серозный гайморит риногенного происхождения (т.е. острый серозный риносинусит). При остром гнойном или любых хронических формах гайморита – капли или антибиотики, которые вы можете применять самостоятельно – уже никак не позволят вам полностью вылечить заболевание, и ниже мы расскажем почему.
В последнее время стало очень много пациентов с очень тяжелыми формами гайморита. Обычно эти пациенты годами используют самые сильные антибиотики (например, цефтриаксон) – в результате чего у них в пазухах формируется патогенная микрофлора, в дальнейшем не чувствительная к любым самым сильным антибиотикам. И таким пациентам уже можно предложить обычно только радикальное хирургическое лечение. Как необходимо провести лечение гайморита – зависит прежде всего от причины его возникновения, и поэтому самой важной частью лечения является установление источника инфицирования пазухи.
По статистике гайморит риногенного происхождения (риносинусит) – по статистике имеет место примерно у 62% пациентов с гайморитом. Гайморит одонтогенного происхождения встречается в не менее 32% случаев. При этом у многих пациентов имеется сочетанное инфицирование пазухи – одновременно и со стороны зубов, и со стороны носа, и в этом случае в пазухе будет смешанная микрофлора, устойчивая ко многим антибиотикам. Какие диагностические процедуры нам нужны для планирования лечения – это КТ и эндоскопическая эндоназальная гаймороскопия, а также в ряде случаев и посев на микрофлору.
1. Острый гайморит: лечение у взрослых
Острый гайморит риногенного происхождения можно вылечить даже без применения антибиотиков, но только, если вы обратились к Лор-врачу при первых симптомах заболевания (пока серозное воспаление не перешло в гнойное). Самое важное при лечении гайморита риногенного происхождения – снять отечность слизистой оболочки носа. Ведь отек слизистой приводит к увеличению ее объема, и это приводит к полному или частичному перекрытию соустья между гайморовой пазухой и носовыми ходами. Поэтому снятие отека позволит нам нормализовать отток из пазухи серозного (или уже гнойного) воспалительного экссудата.
Капли от гайморита –
Капли от гайморита у взрослых –
Препараты для приема внутрь –
Антибиотики при гайморите –
Назначать антибиотики при гайморите должен врач. Подобрать их очень сложно, и если вы планируете заняться самолечением (особенно с самого начала применяя мощные антибиотики типа цефтриаксона) – очень быстро вы получите мультирезистентную флору в пазухах, вообще не чувствительную к большинству антибиотиков. Выбор антибиотиков также будет зависеть от источника инфицирования пазухи (со стороны носа или со стороны зубов, либо одновременно), т.к. состав микрофлоры в пазухе в этом случае будет разным.
Антибиотики выбора для лечения синусита:
При лечении нетяжелых форм гайморита (легкой и средней тяжести) – лечение лучше начинать с β-лактамных лактамазозащищенных синтетических пенициллинов. Оптимальный вариант – комбинация амоксициллина с клавулановой кислотой (например, это таблетированные препараты Аугментин, Амоксиклав и т.д.). При тяжелом течении выбираем – либо современные фторхинолоны (левофлоксацин или моксифлоксацин), либо из цефалоспоринов III-IV поколения (например, цефтриаксон, цефепим), но при тяжелом течении все эти препараты уже вводятся парентерально.
β-лактамные лактамазозащищенные пенициллины –
При непереносимости пенициллинов – при легких и средних формах заболевания могут быть назначены антибиотики группы макролидов (например, азитромицин) в таблетках, а при тяжелых формах – современные фторхинолоны (уже парентерально). Помним, что цефалоспорины при непереносимости пенициллинов назначать нельзя. При длительном хроническом гайморите к бактериальной инфекции часто присоединяется и грибковая флора, поэтому таким пациентам могут дополнительно назначаться и противогрибковые препараты.
Важно : если источник инфекции у пациента с гайморитом только одонтогенного, либо одновременно одонтогенного и риногенного характера (сочетанная микробная флора) – это существенно повышает устойчивость микробной флоры в пазухе к антибактериальной терапии. В этом случае лечение гайморита легкой и средней тяжести лучше сразу начинать с современных фторхинолонов (таблетированных), а тяжелых форм – с парентерального введения цефалоспоринов III-IV поколения. Но при одонтогенном инфицировании пазухи будет недостаточно ограничиться только лишь назначением сильного антибиотика…
Дело в том, что в этом случае мы будем иметь очаг воспаления у верхушек корней одного из 5-6-7 зубов, что связано с наличием инфекции в корневых каналах причинного зуба. Санировать корневые каналы приемом антибиотиков невозможно. Поэтому при обнаружении воспалительных очагов у верхушек корней и плохо запломбированных корневых каналов – необходима санация корневых каналов. В этом случае причинный зуб вскрывается, проводится дезинфекция корневых каналов, в которых на 1-1,5 месяца оставляется препарат на основе гидроксида кальция. Если этого не сделать – инфицирование пазухи будет продолжаться и мы получим новые случаи гайморита.
2. Лечение хронического гайморита –
При развитии хронического гайморита – лечение у взрослых начинают также с определения причины (источника инфекции). Сейчас особенно много пациентов с тяжелыми формами гнойного, полипозного и гнойно-полипозного гайморита, что объясняется самолечением и бесконтрольным приемом антибиотиков. И многих таких пациентов потом приходится отправлять на хирургические методы лечения, включая радикальную гайморотомию в условиях стационара.
Современные методы диагностики хронического гайморита – это КТ или эндоскопическая эндоназальная гаймороскопия (традиционная рентгенография тут совершенно не эффективна). Что касается современных методик лечения, то по-прежнему это – 1) промывание пазух при помощи синус-катетера ЯМИК, 2) антибиотикотерапия, 3) хирургические методики, среди которых эндоскопическая эндоназальная гайморотомия, ну и радикальная гайморотомия.
Компьютерная томография (КТ) –
этот метод диагностики особенно незаменим при хронических формах гайморита. Например, при хроническом катаральном гайморите в пазухе может вообще не быть гноя, а воспаление протекает по типу гиперпластического процесса (т.е. с утолщением слизистой оболочки пазухи). И КТ позволяет нам увидеть – на каких участках слизистой оболочки в пазухе происходят изменения, насколько они выражены и достаточно ли будет консервативных методов лечения.
Проведение эндоскопической гаймороскопии:
Комментарий к видео –
в пазухе хорошо визуализируются верхушки трех корней 7 зуба, которые просвечивают сквозь слизистую оболочку, а также киста размером до 1 см (имеющая округлую форму и желтый цвет), заполненная гноем. Эндоскопическая гаймороскопия проводится под местной анестезией.
Хирургическое лечение гайморита (гайморотомия) –
Лечение гайморита (случай из практики) –
Нижеследующий пример наглядно показывает типичную врачебную ошибку, в результате которой пациенты даже при своевременном обращении к врачу – годами страдают от гайморита. Как вы увидите ниже: после устранения ошибок в диагностике – лечение гайморита у данной пациентки проведено в полном объеме (с использованием эндоскопических методов).
Пациентка 28 лет обратилась в медицинский центр с симптомами одностороннего острого гнойного гайморита. Компьютерная томография выявила, что пазуха наполовину была заполнена гноем (рис.15-16). Лечение, которое было назначено – это проколы и промывание пазухи антисептиками и массированная антибиотикотерапия. В результате следующие 3 года пациентка регулярно обращалась в эту клинику с подобными же симптомами, и ей проводилась аналогичная терапия.
Односторонний острый гнойный гайморит на КТ (разные проекции):
Лечащий врач за это время ни разу не направил пациентку к стоматологу, чтобы определить насколько хорошо запломбированы корневые каналы в 5-6-7 зубах с этой стороны. Причем в течение этого времени пациентке делались снимки КТ и вне периода обострения. Когда пациентка попадает ко мне на консультацию, то на сделанном вне периода обострения снимке – в области дна гайморовой пазухи обнаруживается округлое образование размером до 1 см, не характерное для топографии пазухи (рис.17). Мой предварительный диагноз – киста гайморовой пазухи справа (на снимке КТ она слева).
В результате сначала пациентка была направлена на эндоскопическую гайморотомию с использованием шейвера (через нос) – эта методика применяется для выскабливания и удаления полипов и кист в пазухе. Также пациентке в процессе операции было расширено соустье между гайморовой пазухой и носовыми ходами. Через 1,5 месяца после операции и проведения повторной диагностической гаймороскопии – пациентка была направлена на перелечивание 5-6-7 зубов (включающее санацию корневых каналов при помощи препаратов на основе гидроксида кальция). В результате пациентка счастлива и довольна.
Факторы, повышающие риск развития гайморита –
Очищение пазух от слизи происходит благодаря движению ресничек мерцательного эпителия, который является поверхностный слоем слизистой оболочки пазух. И если бактерии и попадают в пазуху, то в норме они удаляются вместе со слизью через эти соустья. Благодаря такому механизму очищения количество патогенных бактерий в гайморовых пазухах почти всегда оказывается ниже критического уровня, который обязательно придет к развитию в них воспаления (гайморита). Но в ряде случаев происходит нарушение эвакуации слизи и бактерий из пазух, и давайте рассмотрим – с чем это связано…
Соответственно, в этом случае нарушается отток из пазухи слизи и бактерий, и создаются условия для бурного роста патогенных бактерий и развития гнойного воспаления. У разных пациентов размер соустий отличается, и поэтому при небольшом их размере – риск развития гайморита всегда будет выше, т.к. в этом случае нарушение оттока слизи из пазухи будет более выраженным. Надеемся, что наша статья на тему: Гайморит и его лечение у взрослых – оказалась вам полезной!
Источники:
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
МКБ-10

Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.

Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

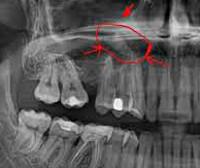
КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.

Синусит - это острое или хроническое воспаление слизистой оболочки околоносовых пазух. Возникает в результате попадания в носоглотку инфекции, аллергенов, вследствии заболеваний верхних дыхательных путей, травм и аномалий развития носа и придаточных пазух. Общие симптомы синуситов — затрудненное носовое дыхание, насморк, боль в области придаточных пазух, повышение температуры тела. Диагноз подтверждают на основании данных КТ или рентгенографии придаточных пазух, бакпосева отделяемого, общего анализа крови. При синуситах назначают антибактериальные препараты, промывание, физиотерапию, по показаниям — операции на придаточных пазухах носа.
Причины синусита
Носовую полость с придаточными пазухами соединяют узкие ходы, через которые происходит постоянное очищение пазух. Если пазухи не очищаются по какой-либо причине или перекрываются с носовой полостью, в них застаивается слизь с бактериями и вирусами, что служит толчком для начала воспалительного процесса.
Основные возбудители синусита — вирусы, бактерии, грибы. Попадая через носоглотку в придаточные пазухи, микроорганизмы нарушают кровообращение в носовой полости, вызывают застой крови и отек слизистой оболочки. Соустья носовых пазух блокируются, забиваются муконозальным секретом (соплями), нарушается качество дыхания. Это благоприятные условия для развития условно-патогенной флоры.
Синуситы необязательно провоцируют микробы. Отечность слизистой носа и повышенную секрецию желез вызывает вазомоторный (идиопатический, неинфекционный) ринит. При вазомоторном рините в ответ на действие респираторных антигенов, аллергенов сосуды носовых ходов расширяются, наполняются кровью, развивается отек, что приводит к нарушению дренажной функции и воспалению.
Распространенные причины вазомоторного ринита:
вдыхание холодного и сухого воздуха, табачного дыма,
использование бытовых и косметических средств,
неблагоприятная экологическая обстановка,
алкогольная и никотиновая зависимость,
употребление пряностей, острой пищи,
длительное бесконтрольное применение сосудосуживающих капель в нос.
К воспалению носоглотки и закрытию соустий придаточных пазух предрасполагают различные заболевания верхних дыхательных путей и анатомические аномалии:
фарингит (воспалительный процесс в слизистой оболочке глотки);
тонзиллит (воспаление небных миндалин);
аденоиды (разрастания носоглоточных миндалин);
доброкачественные и злокачественные опухоли в носовой полости;
отит (воспаления в разных отделах уха: наружном, среднем и внутреннем);
искривление носовой перегородки;
чужеродный предмет в полости носа.
Высокий риск синуситов создают травмы носа, обширные операции в носовой полости. Фоном для развития воспаления придаточных пазух носа служат иммунодефицитные состояния — СПИД, сахарный диабет, онкологические и аутоиммунные патологии; неоправданное использование антибактериальных препаратов.
Виды и классификация синуситов
Синусит протекает остро, подостро и хронически. Острый синусит обычно возникает на фоне инфекционных заболеваний, перенесенного ОРВИ, и продолжается от 2 до 4 недель. Подострый синусит — следствие неправильного лечения или отсутствия такового вообще. Симптомы сохраняются на протяжении 1–2 месяцев. К хронизации процесса предрасполагают частые эпизоды синуситов, вазомоторный ринит. Критерий хронической формы заболевания — наличие отека и воспаления более 12 месяцев.
С учетом локализации процесса выделяют четыре типа синуситов:
Гайморит. Воспаление верхнечелюстной (гайморовой) пазухи.
Фронтит. Воспаление возникает в лобной пазухе.
Этмоидит. Воспаление поражает решетчатый лабиринт.
Сфеноидит. В патологический процесс вовлечена клиновидная пазуха.
В зависимости от характера воспалительного процесса выделяют несколько форм синуситов:
Отечно-катаральную. Воспаление развивается только в слизистой оболочке пазух носа. Выделения водянистые и бесцветные.
Гнойную. Воспаление охватывает глубокие слои тканей околоносовых пазух. Характерные симптомы — отделяемое с примесями гноя, желто-зеленого цвета.
Смешанную. Присутствуют признаки гнойной и отечно-катаральной формы.
Воспалительный процесс затрагивает одну околоносовую пазуху — моносинусит или несколько — полисинусит. При поражении слизистой оболочки всех придаточных пазух диагностируют пансинусит.
Симптомы синусита
Клиническая картина зависит от локализации и характера воспаления.
Симптомы гайморита
Заболевание имеет острое начало. На первый план выходит токсико-аллергический симптом:

тошнота и рвота,
повышенная температура тела до 39°С.
Пациент предъявляет жалобы на боль со стороны пораженной гайморовой пазухи, в области скуловой кости, корня носа. Болезненные ощущения усиливаются при пальпации, распространяются на висок, пораженную половину лица.
Качество дыхания нарушено. При двустороннем воспалении верхнечелюстных пазух пациент вынужден дышать через рот. Для катарального хронического гайморита характерны жидкие, серозные выделения из носа со зловонным запахом. При гнойной форме отделяемое желто-зеленого цвета, густое и тягучее, засыхает коркой в носовой полости.
Хронический гайморит имеет волнообразное течение. В периоды ремиссии состояние пациента удовлетворительное. При обострении появляются симптомы интоксикации, возможно незначительное повышение температуры тела, головная боль. Головная боль давящая, распирающая, усиливается при движении глазами, открывании век. Облегчение приносит сон и горизонтальное положение тела.
Течение хронического гайморита иногда осложняет ночной кашель, который не поддается стандартному лечению. Кашель провоцирует истечение гноя из верхнечелюстной пазухи по задней стенке глотки. У некоторых пациентов развивается конъюнктивит, кератит (воспаление роговицы).
Симптомы этмоидита
Другие признаки этмоидита:
затруднено носовое дыхание,
выделения из носа разного характера, преимущественно без запаха,
полная или частичная утрата чувствительности к запахам,
повышенная температура тела,
При распространении воспаления на задние стенки решетчатой кости, экссудативные массы накапливаются в носоглотке, и утром создают ощущение кома в горле.
Хронический этмоидит в стадии ремиссии клинически не проявляется. Некоторые пациенты жалуются на периодическую слабо выраженную головную боль. Периоды обострения имеют те же симптомы, что и острая форма.
Симптомы фронтита
Течение фронтита тяжелее воспаления других синусов. Клиническую картину определяет степень тяжести заболевания. Для легкой формы характерны преимущественно местные признаки:
незначительная головная боль в надбровной зоне,
слизистые или гнойные выделения из носа,
ухудшение носового дыхания,
ощущения жжения и дискомфорта в медиальном углу глаза.
Интоксикационный синдром, как правило, отсутствует. Симптомы фронтита сохраняются в среднем 5–7 дней, после чего исчезают или остаются, что свидетельствует о присоединении бактериальной инфекции.
При среднетяжелой форме состояние пациента отягощает выраженная боль в области надбровной дуги. Боль пульсирующая, распирающая, усиливается при наклонах головы вперед-назад, движении глазных яблок. Возникают признаки интоксикации: температура тела 37.5–38.5°С, слабость, недомогание, нарушение сна, отсутствие аппетита.
Тяжелая форма отличается интенсивным болевым синдромом, тяжелой интоксикацией, отеком верхнего века на стороне поражения, слезотечением, расстройством зрения.
При хронизации воспаления в стадии ремиссии симптомы отсутствуют или проявляются незначительными выделениями из носа, умеренной периодической головной болью. Обострение начинается с тупой боли в области лба. Болевой синдром усиливается после физической нагрузки.
Симптомы сфеноидита
Основные клинические проявления — головная боль, повышенная температура тела, нарушения обоняния и зрения. Головная боль ноющая, из центра головы смещается в затылочную и височную зоны, глазницу.
При хронической форме сфеноидита головная боль незначительная. На первый план выходят неврологические расстройства:

слабость и недомогание,
Для острой и хронической формы заболевания характерны серозные или гнойные выделения из носа, непроходящее чувство дискомфорта в глотке и носовой полости. Некоторые пациенты ощущают неприятный запах изо рта.
Реже сфеноидит начинается со снижения остроты зрения, светочувствительности, частичного выпадения полей зрения. При вовлечении в воспалительный процесс носовой полости, возникает расстройство обонятельных рецепторов.
Осложнения синусита
Нелеченный синусит переходит в хроническую форму. При нарушении функции дыхания в легких снижается давление, скапливается избыточное количество влаги, из-за чего часто может беспокоить одышка. Хронический синусит приводит к развитию бронхиальной астмы, образованию полипов в носу, гипертрофии (увеличению объема тканей) назальной полости.
Постоянная заложенность носа снижает качество ночного сна, становится причиной расстройства обоняния и искажения вкуса. Лица, у которых нарушена дренажная функция, чаще подвергаются простудным и вирусным заболеваниям.
Наиболее опасное осложнение синуситов — менингит. Возникает при воспалении решетчатой и клиновидной пазухи. При отсутствии лечения этмоидита возрастает риск развития флегмоны глазницы (гнойного воспаления орбитальной клетчатки), абсцесса головного мозга, энцефалита (воспаления головного мозга). При фронтите существует риск нарушения зрения, вплоть до полной слепоты.
Все формы синуситов при неадекватной и несвоевременной терапии опасны распространением воспаления вглубь, поражением инфекцией костей, печени, легких, развитием сепсиса.
Диагностика синусита
Диагностика, лечение и профилактика синусита — компетенция отоларинголога (в обиходе лор-врач). Дети до 18 лет находятся под наблюдением педиатра или детского отоларинголога.
При первичном приеме врач тщательно осматривает носовые пазухи, глотку и гортань с помощью специального миниатюрного зеркала с камерой и подсветкой. Во время риноскопии можно обнаружить некоторые причины воспаления придаточных пазух — полипы, новообразования, инородное тело, узость носовых ходов, аномалии развития.
Для уточнения диагноза назначают инструментальные и лабораторные методы исследования:
Компьютерную томографию и рентгенографию околоносовых пазух носа. Дает максимально детальную оценку состояния всех синусов, показывает отечность слизистой оболочки, наличие и количество экссудата (жидкости из мелких кровеносных сосудов при их воспалении), анатомические аномалии носовой полости.
Бактериологическое исследование мазка из носа. Позволяет точно идентифицировать тип возбудителя, определить его устойчивость к антибактериальным препаратам, подобрать оптимальную тактику лечения.
Аллергические пробы. Необходимы пациентам с симптомами вазомоторного ринита, дает возможность достоверно определить аллерген.
Гистологическое исследование. Забор образца ткани выполняют при обнаружении новообразования для определения риска озлокачествления опухоли.
На основании результатов диагностики отоларинголог назначает лечение, при необходимости перенаправляет на консультацию к другому специалисту: травматологу, онкологу, аллергологу.
Лечение синусита
Пациенты со среднетяжелой и тяжелой формой синуситов нуждаются в постоянном медицинском наблюдении, поэтому их госпитализируют в отоларингологическое отделение. Заболевания легкой степени тяжести лечат амбулаторно.
Основная цель терапии — восстановить дренаж (очищение) пазух, удалить патологический экссудат, предупредить осложнения. Проводят консервативное лечение, физиотерапию, по показаниям — оперативное вмешательство.
Консервативная терапия
План лечения синуситов включает разные группы медикаментов:
Сосудосуживающие капли и спреи. Облегчают носовое дыхание, уменьшают отек слизистой оболочки носа, нормализуют отток экссудата. Назначают коротким курсом 3–5 дней.
Антисептики. Приостанавливают воспалительные процессы, уничтожают микробную флору, ускоряют процесс заживления тканей.
Бактериальные лизаты. Эффективны на завершающем этапе лечения для ускорения выздоровления. Действуют местно, усиливают иммунную защиту.
Системные антибиотики. При бактериальных синуситах принимают антибиотики с учетом типа возбудителя, при вирусных формах — противовирусные средства.
Антигистаминные препараты. Необходимы при остром течении синуситов для профилактики образования спаек в околоносовых пазухах, а также при синуситах аллергической природы.
Лечение синуситов невозможно без очищения пазух от слизи и гноя. Эвакуацию патологического содержимого из придаточных пазух проводят разными способами:
кукушка (промывание по Проетцу),
промывание придаточных пазух через соустье.
Наиболее несложная и распространенная процедура — кукушка. В одну ноздрю поддают лекарственный раствор, с другого носового хода одновременно откачивают патологическую жидкость.
Физиотерапия
Хороший результат в лечении синуситов оказывают физиотерапевтические процедуры:
УВЧ. Под действием электромагнитных полей прекращается воспаление, снижается интенсивность боли, повышается способность слизистой оболочки носа к восстановлению.
Электрофорез. Введение лекарственных препаратов через кожу и слизистую с помощью электрических токов оказывает противовоспалительное, обезболивающее, спазмолитическое воздействие.
Кварц. Это лечение коротковолновыми ультрафиолетовыми лучами, которые обладают выраженным антибактерицидным действием.
Внутриносовая блокада. Введение анестетиков или стероидных гормонов в толщу носовой раковины. Облегчает симптомы синуситов, сокращает сроки восстановления после операций на структурах носа.
Если причина синусита — вазомоторный ринит, то облегчение приносит иглорефлексотерапия, ингаляции с небулайзером, магнитотерапия.
Хирургическое лечение
При неэффективности консервативной терапии для восстановления нормального дренирования околоносовых пазух проводят оперативные вмешательства:
пункцию гайморовой пазухи — удаление содержимого пазухи через прокол;
фронтотомию — операцию на лобной пазухе;
этмоидотомию — вмешательство на костях решетчатого лабиринта;
сфеноидитомию — удаление патологического содержимого клиновидной пазухи;
гемисинуситомию — операцию на двух и более пазух носа с одной стороны;
гаймороэтмоидотомию — одновременное вскрытие решетчатой и верхнечелюстной пазух;
баллонную синусопластику — расширение входного соустья гайморовой и лобной придаточных пазух носа;
полисинусотомию — хирургическое вмешательство на нескольких пазухах с обеих сторон.
Когда причина синусита — аденоиды, кисты, полипы, доброкачественные опухоли, гипертрофированные участки полностью удаляют или воздействуют на них лазером, жидким азотом, высокочастотным током. Если причина синусита — искривленная носовая перегородка, восстанавливают ее правильную форму.
Что можно и нельзя делать при синуситах
Результат лечения заболевания зависит не только от своевременного обращения за врачебной помощью, адекватного выбора терапии, но также от готовности и возможностей пациента выполнять предписания специалиста.
Чтобы быстро вылечить синусит в домашних условиях и улучшить общее состояние здоровья рекомендовано:
Пить не менее 1,5–2 л воды в день. Это может быть травяной отвар, настой, зеленый чай, щелочная вода.
Массажировать носовые пазухи. Массаж стимулирует микроциркуляцию крови, улучшает носовое дыхание, снимает отек.
Организовать здоровое питание. Ограничить жирную пищу, копчености, специи, приправы, соль, кондитерские изделия, алкоголь. В большом количестве употреблять свежие овощи и фрукты, кисломолочную продукцию, нежирные сорта мяса и рыбы.
Выполнять дыхательную гимнастику. Упражнения активизируют работу дыхательной системы, повышают сопротивляемость организма к действию микробов, нормализуют отток крови, предупреждают воспалительный процесс.
Регулярно в течение дня промывать нос проточной водой или солевым раствором, чтобы удалить раздражающие вещества, инфекцию, увлажнить слизистую носовую оболочку, не допустить образования корок.
Категорически противопоказано самолечение, особенно в отношении новорожденных и детей младшего возраста, беременных. Запрещено принимать какие-либо препараты без назначения врача, получать активную физическую нагрузку, закапывать в нос сок лука, чеснока или свеклы, чтобы не спровоцировать ожог слизистой оболочки носа.
Нанести вред здоровью могут тепловые процедуры при синусите бактериального происхождения. Тепло усиливает воспалительный процесс, способствует распространению инфекции по всему организму.

Гайморит заболевание, проявляющееся крайне неприятными симптомами. Как правило, при нормальном лечении он заживает без осложнений, но может иметь серьезные или затяжные последствия. В некоторых случаях заболевание может быть опасным для жизни. Возможны и другие осложнения, и последствия, которые не связаны напрямую с инфекцией. Кроме того, острый синусит может стать хроническим, что приводит к длительному течению с периодами обострений.
Почему могут возникнуть осложнения при гайморите?
Как правило при респираторных заболеваниях (ОРВИ, грипп и др.) возникают воспалительные изменения в околоносовых пазухах, но они (околоносовые пазухи) восстанавливаются, как только насморк (ринорея) спадает. Тяжелые осложнения достаточно редки при остром синусите. Тем не менее, риск возникает, особенно если синусит не был своевременно диагностирован и подвергнут лечению.
Если соединения (соустья) между околоносовыми пазухами и полостью носа закрыты, вентиляция отсутствует, патогенные микроорганизмы продолжают размножаться. Так как отделяемое не может нормально вытекать из пазух, возникает гнойный очаг воспаления, который и вызывает головные боли и сильный дискомфорт.
Увеличенный риск вторичного инфицирования
Распространение воспаления
Гайморит может распространиться на другие ткани, особенно если его вызывают бактерии. К ним относятся воспаление надкостницы и мягких тканей вблизи места заражения. Например, может возникнуть воспаление верхней челюсти (верхне-челюстной остеомиелит).
Серьезные последствия грозят, когда воспаление прорывается через кость в другие области черепа. Такими осложнениями могут быть менингит или энцефалит. Хотя они и являются редкими, но они потенциально смертельные в большинстве случаев.
Признаки энцефалита или менингита включают сильную головную боль, раздражительность, усталость или светобоязнь. Серьезные признаки осложнения жесткость (ригидность) шейных мышц и затуманенное зрение в таких случаях требуется немедленное лечение в больнице.
Так же формирование абсцессов в мозге, в результате проникновения микробов и гноя (разграниченные очаги воспаления) – это опасное для жизни состояние. При проникновении инфекции возможны судороги, нервный паралич и образование опасных тромбов (тромбоз кавернозного синуса).
Распространение воспаления на глазницу – чаще встречается у детей. Гнойное воспаление орбиты (флегмона) необходимо лечить как можно скорее. Признаки орбитального воспаления включают покраснение и припухлость век, и появление отечной области вокруг глаз.
Гайморит, как и любой синусит может вызвать сепсис, если течение осложнено. Это опасный для жизни процесс, который возникает в результате распространения воспаления в кровотоке. Большинство случаев сепсиса вызывается бактериальными инфекциями.
Какие осложнения гайморита еще могут быть?
Возможны вторичные осложнения. К ним относятся сужение верхних дыхательных путей во время сна, которые приводят к храпу и остановке дыхания во сне (синдром апноэ сна).
Опухоли так же могут быть осложнением гайморита, особенно риносинусита (синусит с сопутствующим воспалением слизистой оболочки носа). При хронических синуситах наблюдается несколько более высокий уровень развития злокачественных опухолей на мягких участках носоглоточного пространства (назофарингеальные карциномы). Но чаще образовываются доброкачественные образования (полипы).
Переход в хроническую форму гайморита
Острый синусит (гайморит) может перерасти в хроническую форму. Хронический гайморит возникает, когда заболевание длится более шести недель или повторяется несколько раз в год.
Это всегда возвращает пациента к головным болям, симптомам простуды и другим проявлениям этого заболевания. Лечение привычными средствами такими, как промывания или антибиотики, обычно перестает быть успешным. И уже назначается хирургическое лечение.
Доказана связь хронического синусита с развитием и других заболеваний, таких как пневмония, астма, ХОБЛ и инсульт.
Поэтому не затягивайте с посещением ЛОР-врача, лечитесь вовремя. С уважением, врач оториноларинголог хирург к.м.н. Боклин А.К.
Одонтогенный гайморит – это одна из самых нетипичных форм верхнечелюстного синусита. Ее особенностью является то, что она не имеет отношения к респираторному и вообще простудному пути проникновения возбудителя. Инфекция проникает в пазуху не через соустье, а сквозь тонкую перемычку между придаточной камерой и ротовой полостью. Лечение одонтогенного гайморита производится совместно отоларингологом и стоматологом.
Содержание статьи
Причины развития заболевания и его виды

Одонтогенный синусит – это воспалительный процесс слизистых оболочек придаточных камер носа, развивающийся вследствие перехода инфекции от больного зуба верхней челюсти. Причин может быть несколько:
- Ошибка стоматолога при установке пломбы. Корни жевательных зубов верхней челюсти часто расположены близко от гайморовой пазухи, иногда даже выступая в нее. Иногда неопытный врач, чистя и пломбируя зубной канал, может через него занести в воздухоносный карман часть пломбировочного материала. Пломба, оказавшаяся вне зуба, идентифицируется организмом в качестве инородного тела, и запускается защитный механизм, который провоцирует воспалительный процесс.
- Неудачное удаление больного зуба. Во время удаления зуба часть корня может отколоться и проникнуть в придаточный карман. Если же корень выступает в пазуху, то после удаления образуется свищ, который становится воротами для распространения патогенов из ротовой полости. Тем же может закончиться и некачественная установка имплантата.
- Недостаточный уход за ротовой полостью. Большинство людей не уделяют уходу за зубами достаточно внимания, ограничиваясь лишь их ежедневной чисткой. Из-за этого развиваются болезни зубов, которые могут обостриться в любой момент. Желание при появлении неприятных симптомов оттянуть поход к стоматологу до последнего может закончиться синуситом, особенно если поражен нерв.
Болезнями зубов, которые могут стать причиной одонтогенного синусита:
- глубокий запущенный кариес или пульпит верхних премоляров и моляров;
- нагноение зубной кисты;
- периодонтит;
- пародонтоз;
- остеомиелит;
- опухоль, разрушающая стенку синуса.
Возбудителем в основном является смешанная микрофлора полости рта (стрептококки, энтерококки, стафилококки, диплококки, различные палочки). Недуг может носить острый, подострый и хронический характер. Также разделяют стоматологические синуситы с перфорацией стенки синуса или без нее.
Болезнь может развиваться не сразу после неудачного вмешательства стоматолога, процесс способен запуститься как через несколько дней, так и через полгода после удаления зуба или установки имплантата.
Стадии развития и основные симптомы болезни
Стоматологическим гайморитом болеют взрослые люди, поскольку зубные корни у детей невелики и не достают до нижней стенки синуса. Чаще всего этот вид синусита носит односторонний характер, поражается лишь полость, соприкасающаяся с больным зубом. Перед началом болезни человек часто ощущает боль или воспаление в районе альвеолярного отростка, что может свидетельствовать о распространении болезнетворных бактерий.
Эта разновидность верхнечелюстного синусита проходит через две стадии развития:
- серозную, при которой идет острое воспаление, расширение сосудов, отек тканей и наполнение жидкостью клеток;
- гнойную, когда слизь накапливается, появляется гной и интоксикация организма.
Недуг в острой форме отличается такими характерными симптомами:
- Заложенность (чаще односторонняя) и усложненное носовое дыхание.
- Выделения из носа сначала водянистые и прозрачные, позже – с примесью гноя, имеют неприятный запах.
- Боль может охватывать как всю голову, так и отдельные ее части (десну, глаз, зуб, щеку), носит ноющий тупой характер.
- Лихорадка, высокая температура (до 39 градусов), иногда светобоязнь, слезотечение.
- Общая слабость, нарушения сна, отсутствие аппетита.
- Болезненность зубов при пережевывании пищи.
- Воспаление десен, наличие на них небольших язвочек.
- Гнилостный запах из ротовой полости.
- Воспаленные лимфатические узлы.
- Нарушение обоняния.
- Припухлость щеки в районе пораженной камеры.

В случае, когда лечение было недостаточно квалифицированным, а источник инфекции (пораженный зуб, пломбировочный материал) не был удален, то развивается хроническая форма синусита. Она характеризуется частой болью в инфицированном зубе, повышенной утомляемостью, снижением работоспособности. Иногда проявляются головные боли, гнойные выделения из назальных ходов, ухудшение обоняния, чувство заложенности. Этот вид болезни может рецидивировать от переохлаждения, респираторных заболеваний, других патологий. Часто хроническая форма стоматологического гайморита протекает практически бессимптомно.
Диагностика стоматологического синусита
Выявить признаки синусита, являющегося следствием проблем в ротовой полости, может как отоларинголог, так и стоматолог, который обнаруживает признаки периодонтита, кисту корня зуба или наличие воспаленной ткани около имплантата.
После опроса пациента и сбора анамнеза ЛОР осуществляет ряд действий для установления точного диагноза. При этом он выбирает процедуры, исходя из показаний и наличия необходимого оборудования в больнице.
- Пальпация щеки в районе пораженной пазухи вызывает резкую боль.
- Риноскопия показывает опухлость нижней и средней части назальной полости со стороны пораженного придаточного кармана, иногда замечается гной вперемешку со слизью.
- Рентгенография (прицельная или панорамная) показывает затемнение в пораженной камере и больной зуб.
- Компьютерная томография позволяет разглядеть наличие в пазухе инородных предметов.
- Эндоскопия применяется в случаях, когда компьютерные способы не позволяют распознать истинную картину заболевания. Тонкий эндоскоп вводится через соустье или перфорированное дно синуса и дает детальную информацию о протекающем процессе.
- Пункция (лечебно-диагностическая или диагностическая) с последующим направлением содержимого камеры на бактериологический анализ.
- Анализ крови (общий) свидетельствует о повышенном СОЭ и нейтрофильном лейкоцитозе.
Санация ротовой полости как первый этап лечения
Лечение одонтогенного синусита состоит из двух основных обязательных этапов: устранение первичного источника инфекции и последующее лечение воспалительных явлений в воздухоносном кармане. При этом требуется постоянное сотрудничество специалистов отоларингологического и стоматологического отделений больницы. Если же такового сотрудничества нет, то может случиться, что не все необходимые мероприятия будут выполнены, и останется угроза повторного развития недуга.
Сначала производится санация ротовой полости, которая может включать в себя:
- Иссечение кисты или гранулемы с зубного корня.
- Извлечение имплантата.
- Удаление или лечение больного зуба. Чаще всего, несмотря на желание пациента сохранить зуб, он удаляется, поскольку даже самое современное лечение не может гарантировать полного уничтожения болезнетворных микроорганизмов в корневых каналах, нервах и окружающих тканях. Неудачное лечение будет вызывать новые вспышки инфекции и длительное перелечивание.
- Вскрытие абсцесса и обеспечение необходимого дренажа при остеомиелите или периостите.
В случае наличия перфорации после удаления зуба или имплантата, ее необходимо перекрыть во избежание перехода бактерий между пустотами. Как правило, такие свищи закрываются слизистыми покровами из ротовой полости.
Консервативная терапия стоматологического синусита
После завершения процесса санации полости рта дальнейшее лечение проводит отоларинголог. Если воспалительный процесс в придаточном кармане ограничивается отеком слизистых покровов, то при таком одонтогенном гайморите лечение проводится при помощи антибиотиков, впрыскивания лекарств и регулярных промываний.

- Антибиотикотерапия. Антибиотики подбираются лечащим врачом на основании данных бактериологического посева или же эмпирическим путем с учетом данных об основных возбудителях, отмеченных в регионе. Чаще всего выбор сводится к респираторным фторхинолонам или защищенным пенициллинам. Назначаются такие препараты общего действия, как Амоксициллин, Аугментин, Сумамед, Цефтриаксон. Местные антибиотики вводятся обычно при проведении пункции.
- Деконгестанты. При заложенности носа прописываются местные сосудосуживающие средства в виде капель и спреев (Галазолин, Нафтизин, Риназолин, Тизин, Оксиметазолин). Они вводятся только в тот назальный ход, который заложен.
- Антигистаминные препараты. Применяются при системной терапии для уменьшения отечности слизистой оболочки (Лоратадин, Супрастин, Диазолин).
- Антисептические и антибактериальные средства в виде капель и орошений носовых ходов (Мирамистин, Биопарокс, Изофра, Полидекса).
- Промывания назальной полости и воздухоносных карманов с применением метода перемежающегося давления (ЯМИК-катетирование) или перемещения жидкостей ("кукушка"). Эти процедуры проводятся в медицинских учреждениях под контролем специалистов. Исключение составляет лишь наличие в пазухе постороннего предмета. Обычные домашние полоскания не приносят должного эффекта.
- Физиотерапевтические процедуры способствуют ускоренному и более эффективному восстановлению эпителиальных тканей. Применяются УВЧ-терапия, электрофорез, солевая и фототерапия.
Хирургические способы лечения одонтогенного синусита
Часто консервативная терапия при зубном синусите не дает должного эффекта. Именно для этой формы гайморита свойственно оперативное вмешательство для очищения слизистых оболочек и удаления посторонних предметов.
Прокол гайморовой пазухи при стоматологическом синусите нужен в большинстве случаев. Пункция обеспечивает отвод накопившегося гнойного экссудата и доставку необходимого лечебного раствора из антибиотика, антисептика и ферментов непосредственно по адресу. Несмотря на дурную славу, прокол с использованием иглы Куликовского под местной анестезией практически безболезнен. Пациент чувствует лишь кратковременное неприятное ощущение распирания изнутри камеры во время нагнетания в нее жидкости. Жидкость со слизистыми накоплениями удаляется через рот.
В большинстве случаев нескольких пункций в сочетании с медикаментозной терапией достаточно для того, чтобы победить болезнь. Однако прокол имеет и свои слабые стороны, поэтому ряд специалистов относится скептически к его возможностям. При нем невозможно удалить из синуса измененные ткани (кисты, полипы), грибковые массы или инородные тела (отколовшиеся части корня, пломбировочный материал). Пункция с последующим промыванием помогает, только если механизмы естественного очищения пазухи сохранены, в противном случае приходится делать более серьезную операцию.
Радикальное хирургическое вмешательство. Удаление патологических тканей и посторонних предметов производится при помощи операции со стороны ротовой полости. Такой метод в различных вариациях используется уже больше века, однако он очень травматичен и имеет много осложнений. Пациент при этом надолго выпадает из обычного ритма жизни.
Под верхней губой делается разрез от второго моляра до латерального резца. После раскрытия слизистых оболочек удаляется часть стенки синуса. Через образовавшееся отверстие производится изъятие инородного тела, и специальными хирургическими инструментами выскабливается патологически измененная слизистая оболочка. Через нос в передней стенке камеры пробивается отверстие для отвода содержимого, в него вставляется марлевая турунда, смоченная в антисептике. После завершения всех манипуляций доктор накладывает швы.
Эндоскопическая операция имеет ряд преимуществ перед радикальным методом. Она осуществляется через естественный соединительный канал (соустье) или через отверстие, образовавшееся при удалении пораженного зуба. Может использоваться как местная анестезия, так и общий наркоз. Тонкие эндоскопы и специальные инструменты дают возможность очистить пазуху, практически не повреждая здоровые ткани, через крохотные доступы. Благодаря этому они безопаснее открытых операций и гораздо легче переносятся пациентами. Госпитализация при эндоскопической операции длится один день, после чего больной только регулярно наблюдается у врача.
Отказ от оперативного вмешательства при одонтогенном гайморите может грозить тяжелыми осложнениями, такими как:
Читайте также:

