Титры инфекций при беременности
Обновлено: 17.04.2024
Да, можно, если уровень IgM низкий.
Если вам нужна эта беременность – нужно ее сохранять. Обострение ЦМВ – инфекции не наносит существенного вреда малышу. Для того, чтобы определить, есть ли, действительно, обострение, проверьте уровень антител к ЦМВ (IgG, IgM). Подробно об этом читайте в разделе "Медицинские публикации".
Ваш доктор прав - повода для прерывания беременности нет.
Вы болели краснухой, с этой стороны опасности для плода нет. Вы являетесь носителем цитомегаловируса, активной формы заболевания нет. Подробно о ЦМВ-инфекции читайте в разделе "Медицинские публикации".
ЦМВ антибиотиками не лечится. Для уточнения диагноза сдайте анализ крови на антитела к этому вирусу.
Вам необходимо найти педиатра, которому будете доверять, и прислушиваться ко всем его советам и рекомендациям.
Скорее всего, Ваша малышка не пострадает. И грудное вскармливание не противопоказано.
Такой уровень антител к ЦМВ не может быть причиной многоводия.
Титр антител показывает, в каком разведении они определяются. Чем больше цифра после дроби, тем больше антител в данный момент. В нашем медицинском центре Вы можете сдать контрольный анализ.
Хламидиоз и ЦМВ - инфекция (при обострении) могут привести к внутриутробному инфицированию плода, преждевременным родам, развитию плацентарной недостаточности.
Во-первых не следует паниковать по поводу того, что Ваш врач в отпуске. В это время работает много других врачей, к которым Вы также можете обратиться для осмотра и консультации. Во-вторых, наличие антител класса lgG к цитомегаловирусу свидетельствуют о том, что Ваш организм среагировал на контакт с этим вирусом выработкой защитных антител. Далее возможны варианты: 1) Все обошлось; 2) Вы стали вирусоносителем, но не заболели; 3) Произошло инфицирование с развитием заболевания. Следует взять мазок из половых путей для идентификаци вируса методом ПЦР (полимеразная цепная реакция). Если вирус не будет обнаружен, значит, вероятнее всего, заболевания на данный момент у Вас нет. То что было 3 месяца назад уже не имеет значения. В последующем следует контролировать количество и вид антител в крови и периодически сдавать мазки.
Ваш организм встречался с этими вирусами и имеет защитные антитела. Острой инфекции у Вас в настоящее время нет.
Для окружающих Вы не заразны. При планировании беременности важно знать, какой у Вас стафилококк, и в каком титре. Что касается ЦМВ, то Вам необходимо сдать кровь на антитела.
Вероятно, что у Вашего лечащего врача были основания для того, чтобы заподозрить у Вас наличие внутриутробного инфицирования Коксаки-вирусами на основании результатов проведенных исследований, что и побудило его и назначить Вам иммунокоррегирующую терапию. Внутриутробное инфицирование вообще представляет определеную опасность для плода, как инфекционное заблевание со всеми вытекающими последствиями. Степень опасности определить заочно невозможно. Кроме того, объективность ответа затрудняет то обстоятельство, что подгруппа А Коксаки-вирусов включает 24 их разновидности, а подруппа В - 6 разновидностей, и все они имеют свои особенности распространения и клинического проявления. Рекомендую обратиться для консультации и осмотра к врачу инфекционисту.
Для уточнения ситуации рекомендуется сделать анализ крови на антитела к цитомегаловирусу классов Ig G и Ig M. Вопросы о необходимости лечения решаются только на очной консультации акушер-гинеколога. Острая цитомеголавирусная Коксаки – вирусная инфекция может нарушить развитие плода и плаценты. Риск такого события невозможно оценить без дополнительного обследования беременной (анализов крови на инфекции, данных УЗИ, других клинических данных).
Обнаруженные IgG указывают на то, что в Вашем организме в качестве защитной реакция выработаны специфические антитела к ЦМВ. Наличие обоих классов (IgG и IgM) специфических антител свидетельствует, что процесс имеет непервичный характер. В Вашем организме имеется цитомегаловирус, заразились Вы до наступления беременности. Об активности процесса можно судить по титру (количеству) антител классов IgG и IgM. Реактивация процесса может произойти в любой момент, и что при этом произойдет, предугать невозможно. Во время беременности вероятность заражения плода - 5%, в родах - 90%, после родов 5%. Попадание вируса к плоду при инфицировании может привести к различным тяжелым осложнениям, включая прерывание беременности и аномалии развития плода. Рекомендуется проводить контрольные УЗ-исследования и отслеживать титр антител в динамике.
В такой ситуации наличие антител к ЦМВ не является противопоказанием для сурогатной матери.
Для диагностики уреаплазмоза и микоплазмоза Вам необходимо сдать посев на эти инфекции (культуральный метод исследования). Вирусом простого герпеса инфицировано 95% населения планеты – если Вас это утешит. Зачем Вы обследовались на вирусы Коксаки? Они тоже есть у большинства людей.
Наличие IgG и IgM указывает на то, что в Вашем организме в качестве защитной реакция выработаны специфические антитела соотвествующих классов к ВПГ и ЦМВ. Наличие обоих классов (IgG и IgM) специфических антител позволяет предположить, что процесс имеет непервичный характер. Иными словами, исходя из представленной Вами информации, можно сделать только одно заключение: что в Вашем организме живут вирусы простого герпеса первого серотипа и цитомегаловирус, и что заразились Вы ими скорее всего до наступления беременности. Вам провели только часть возможных исследований, которые позволили частично ответить на небольшую часть вопросов, отмеченных выше. Однако, наиболее важен другой вопрос, какова степень активности процесса. Об этом можно судить по титру (количеству) антител классов IgG и IgM, о чем Вы не указываете. Существуют и другие дополнительные методы оценки активности процесса. Важно также оценить степень сопротивляемости Вашего организма к инфекции, для этого проводятся соответствующие исследования. Можно предположить, что если по данным ПЦР возбудитель не вывлен, то на момент диагностики процесс не был активным. Однако, реактивация процесса может произойти в любой момент, и что при этом произойдет, предугать невозможно. Риск передачи ВПГ инфекции к плоду при рецидиве составляет в среднем 4%, а при ЦМВ - 2%. При этом, во время беременности вероятность заражения плода - 5%, в родах - 90%, после родов 5%. Попадание вируса к плоду при инфицировании может привести к различным тяжелым осложнениям, включая прерывание беременности и аномалии развития плода. Ультразвуковое исследование не позволяет в полной мере исключить возможность инфицирования плода и не позволяет окончательно снять все подозрения. Не столь важно сколько плохих исходов по статистике, важно не попасть в число (даже очень маленькое) неблагоприятных исходов. Для снижения этой вероятности необходимо проведение комплекса профилатических противовирусных мероприятй, о которых врачам должно быть хорошо известно. Эти комплексы мероприятий назначаются строго индивидуально лечащим врачем.
Полученные Вами результаты анализов свидетельствуют о том, что Ваш организм встречался с цитомегаловирусом и выработал к нему защитные антитела. Практически 80% населения земного шара имеют подобные антитела. Вирус передается, в основном, при поцелуе. Опасна эта инфекция только при первой встрече с вирусом, когда защитных антител еще нет или при обострении этой инфекции в случае снижения иммунитета. В этой ситуации возможно внутриутробное инфицирование плода или невынашивание беременности.
Цитомегаловирус (ЦМВ) относится к группе герпес-вирусов, вызывает заболевание, проявляющееся повышением температуры, гепатитом, воспалением легких, у детей возможно поражение мозга. Источником болезни является человек. Инфекция может передаваться воздушно-капельным, контактным, половым путем, при переливании крови, трансплантации органов, внутриутробно от матери к плоду. При локализованных (ограниченных) формах вирус обнаруживается только в слюнных железах. Распространение по организму возможно при ослаблении защитных факторов (инфекции, прием цитостатических препаратов и т.д.). Инфекция широко распространена. С возрастом вероятности заражения увеличивается. При воздействии ослабляющего фактора возникает острое заболевание с повышенной температурой в форме цитомегаловирусного мононуклеоза или ЦМВ-гепатита. Возможно также поражение легких, желудочно-кишечного тракта, почек, центральной нервной системы. Очень часто ЦМВ-инфекция встречается у боьных спидом и как осложнение при трансплантации органов. Лечение - противовирусные препараты, иммуноглобулины, интерфероны.
Судя по тем данным, которые Вы представили, Вы возможно, являетесь просто носителем ЦМВ и не более того. Проявлений заболевания у Вас нет. Для того, чтобы Вам разобраться более подробно со сложившейся ситуацией, Вам требуются специальные знания по иммунологии, или беседа со специалистом.
Что такое ToRCH-инфекции, чем опасны эти инфекции во время беременности, как и когда проводится обследование, как интерпретировать результаты. На перинатальные инфекции приходится примерно 2-3% всех врожденных аномалий плода.
Забота о Вашей беременности!
ToRCH-инфекции и беременность
Введение
На перинатальные инфекции приходится примерно 2-3% всех врожденных аномалий плода. Большинство инфекций опасно при первичном заражении во время беременности. Рецидивы герпеса могут быть опасны во время родов и в послеродовом периоде.
Что такое ToRCH-инфекции?
Аббревиатура T.o.R.C.H. появилась из первых букв наиболее опасных для плода инфекций - Toxoplasma (токсоплазменная инфекция) - Rubella (краснуха) - Cytomegalovirus (цитомегаловирус)- Herpes (герпес). Это классические инфекции. Кроме них, также говорят о таких инфекциях, как парвовирусная (инфекция, вызванная парвовирусом В19), листериоз, гепатиты В и С и некоторые другие. Все они могут поражать людей любого пола и возраста, однако сам термин используются по отношению к женщинам, которые готовятся к беременности, беременным женщинам, а также плоду и новорожденному. Краснуха, токсоплазмоз, цитомегаловирусная и герпетическая инфекция относятся к широко распространенным инфекциям. В большинстве случае первая встреча с ними происходит в детском и юношеском возрасте - это называется первичным инфицированием, после которого остается иммунная защита. Если организм встречается с инфекцией повторно, это называют вторичной инфекцией или реинфекцией.
Чем опасны ToRCH-инфекции?
При беременности опасно первичное заражение какой-либо из группы TORCH-инфекцией. То есть встреча с той инфекцией, к которой не выработался иммунитет. Такое заражение сопровождается выраженной циркуляцией в крови микробов, которые могут попадать в организм ребенка.
Важной особенностью инфекций этой группы является то, что симптомов может не быть или они могут быть маловыражены. В это время инфекция будет пагубно влиять на состояние плода и на течение беременности.
Зачем проводится обследование?
Именно до беременности (или на ранних сроках) нам нужно узнать - была инфекция или нет. Если была - можно не волноваться, эта инфекция не опасна для беременной женщины. Если не было, то врач расскажет Вам о комплексе профилактических мероприятий (например, если речь идет о краснухе - то можно сделать прививку, если речь идет о токсоплазмах - можно соблюдать определенные правила, чтобы снизить риск заражения и т.д.). Кроме того, по тем инфекциям, к которым нет защитных антител, важно проводить регулярный мониторинг, чтобы не пропустить инфицирование во время беременности.
Как ставится диагноз и как проводится обследование?
Диагноз только по клиническим проявлениям (сыпь, увеличение лимфоузлов, температура и т.д.) часто вызывает затруднения, так как в большинстве случаев симптомы маловыражены или неспецифичны. Более точной является лабораторная диагностика - определение антител в крови.
- была ли встреча с инфекцией
- если была, то когда.
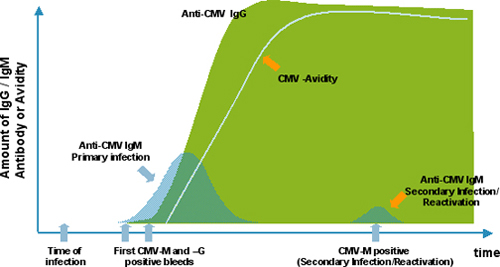
Для диагностики TORCH-инфекций значимыми являются IgM и IgG. Разные иммуноглобулины появляются на разных стадиях иммунного ответа и находятся в крови в разное время, поэтому их определение позволяет врачу опредлить время заражения, а значит, прогнозировать риски, правильно назначать диагностические и лечебные процедуры.
IgM повышаются вскоре после начала заболевания, достигают пика к 1-4 неделе (это средняя цифра, могут быть различия для разных инфекций), затем снижаются в течение нескольких месяцев. Для некоторых инфекций срок присутствия значимого количества специфических антител IgM может быть довольно большой. В этих ситуациях помогает анализ на авидность антител IgG (см.ниже). Быстрота появления антител класса IgM позволяет диагностировать острую форму заболевания в самом его начале.
IgG определяются чуть позже (не ранее, чем через 2 недели после начала заболевания), их уровни повышаются медленнее, чем IgM, но и остаются они существенно дольше (для некоторых инфекций в течение всей жизни). Повышение уровня IgG говорит о том, что организм уже встречался с этой инфекцией.
Обследование до беременности
встреча с данной инфекцией во время беременности может представлять угрозу для будущего ребенка. Во время беременности рекомендуется проводить мониторинг уровня антител (раз в месяц)
* Антитела могут отсутствовать и в самом раннем периоде после заражения.
Обследование во время беременности
Если анализ сдан на самых ранних сроках беременности, встреча организма с данным возбудителем уже состоялась, и серьезной опасности данный возбудитель для будущего ребенка не представляет.
Встреча с данной инфекцией во время беременности может представлять угрозу для будущего ребенка. Анализ следует повторять раз в месяц.
Дополнительные и подтверждающие исследования: авидность антител IgG
Когда нужно разобраться, как давно присутствуют антитела IgG в организме (то есть насколько давно произошло заражение), проводится специальный тест на авидность антител IgG (от лат. Avidity - жадный). IgG-антитела в процессе развития иммунного ответа постепенно увеличивают прочность связывания с инфекционным агентом. Эту прочность связывания называют авидностью. В самом начале IgG связывает возбудителя, но связь достаточно слабая. Такие IgG называют низкоавидными. Через несколько недель антитело способно связывать свою мишень гораздо сильнее. Такие антитела называются высокоавидными.
Таким образом, появление низкоавидных антител показывает, что опасная встреча с вирусом или токсоплазмами состоялась недавно. В случае выявления низкоавидных антител во время беременности для принятия решения назначаются подтверждающие методы исследования (см.ниже иммуноблот). Результат анализа представлен индексом авидности, выраженным в процентах.
Пример результата: в данном примере обнаружены высокоавидные антитела IgG. * в разных лабораториях референсные значения могут быть различны.
Результат 89%
Интерпретация результатов
| Результат | Значение |
| Низкоавидные | |
| 51-69% | переходные |
| >70% | Высокоавидные , защитные антитела |
В лаборатории ЦИР: авидность антител IgG к цитомегаловирусу, токсоплазмам и краснухе.
Дополнительные и подтверждающие исследования: иммуноблот
Обычные анализы на антитела к инфекциям методом ИФА являются скрининговыми, то есть позволяют заподозрить наличие острой инфекции или недавнего заражения, требующие определенных действий. В случае подозрения на острую инфекцию во время беременности до начала лечения требуется проведение более специфических (подтверждающих) тестов.
Иммуноблот - высокоспецифичный и высокочувствительный метод:
- Чувствительность 97 %
- Специфичность 99 %
- Высокая разрешающая способность между отрицательным и положительным результатами!
- Более точное выявление срока заражения
Суть метода иммуноблоттинга (блоттинг - от англ, blot, пятно) в следующем. В процессе иммунного ответа организм вырабатывает антитела к разным белкам инфекционного агента в разное время. Например, при встрече с токсоплазмами происходит вначале появление антител IgG к ROP1, затем к белку MAG1, а позднее к белку SAG1. Если мы определяем в сыворотке антитела к каждому из этих белков, мы сможем узнать, когда началась выработка антител, с точностью до 2-3 недель, если инфекция была недавно.
Исследования методом иммуноблот являются более дорогими и трудоемкими, нежели скрининговые тесты на антитела. Поэтому обычно обследование проводится в два этапа: сначала выделяется группа риска (серологическое исследование на наличие антител IgG и IgM). Далее при подозрении на ранее заражение проводится исследование методом иммуноблот.
Важно: сразу после получения скрининговых результатов исследования на содержание антител следует проконсультироваться у своего врача. В лаборатории ЦИР: исследование методом иммуноблот: цитомегаловирус (IgG, IgM), токсоплазмы (IgG, IgM) и краснуха (IgG, IgM)
Подробнее о 6 опасных инфекциях
Краснуха. При заражении в первом триместре почти 90% поражение плода. Краснуха - проблема, специфичная для России. Многие женщины болели в детстве - им инфекция больше не страшна. Но часто протекает в легкой форме и болезнь остается незамеченной. Инфекцию можно предотвратить, сделав прививку - надо только сдать анализ! Если антител IgG и IgM нет - идти на вакцинацию.
Токсоплазмоз - инфекция встречается реже, перенесли заболевание примерно 15% женщин репродуктивного возраста, то есть 75% женщин могут заразиться токсоплазмами во время беременности! Весьма эффективны меры профилактики и лечения во время беременности. Важно точно знать статус инфекции до беременности или на самом раннем сроке. Если антител IgG и IgM нет - узнайте у своего врача как не заразиться токсоплазмозом во время беременности и как проводить контроль уровня антител (1 раз в месяц).
Герпес 1 и 2 типа - особенно опасен в родах и после родов. При отсутствии антител к герпесу кроме профилактики заражения во время беременности, необходимо пристальное внимание к малышу после родов.
Цитомегаловирус - передается воздушно-капельным путем, большинство женщин репродуктивного возраста уже встречались с вирусом (до 90%). У 10% женщин антител нет, значит, есть риск заразиться ЦМВ, а вероятность инфицирования плода составляет 30%! Если антител нет, обязательно узнайте у своего врача, как не заразиться и как проводить контроль уровня антител. Особенно опасно в осенне-зимний период!
Парвовирус В19 - повышение риска заражения в осеннее-зимний период. Может быть бессимптомное или малосимптомное течение, поэтому до беременности важно проведение анализов на антитела к парвовирусу В19. Если антител нет - ежемесячное наблюдение за антителами во время беременности.
Как сдать анализы в лаборатории ЦИР?
Анализы сдаются натощак (не менее 6 часов после последнего приема пищи). Сдайте анализы в любой удобный для вас день - все наши офисы работают 7 дней в неделю!
Для анализа берется кровь из вены. Если Вы хотите привезти материал с собой, то необходимо взять кровь в пробирку с активатором сгустка или пустую пробирку (без антикоагулянта) и приготовить сыворотку. Сыворотку можно хранить и транспортировать при температуре +4 о С в течение 1 суток, далее при температуре -20 о С.
У Вас появились вопросы? Спросите нас! В процедурных кабинетах ЦИР: наши процедурные кабинеты открыты 7 дней в неделю с утра до вечера. Наши медсестры быстро и профессионально возьмут кровь на исследования. Результат анализа Вы можете получить по электронной почте или на консультации у врача ЦИР.
Титр антител при беременности – одно из исследований, позволяющее определить возможные проблемы с вынашиванием ребенка, в частности, исключить резус-конфликт между матерью и плодом.

Что это такое
Назначается исследование всем беременным женщинам в обязательном порядке. Оно необходимо, чтобы исключить либо подтвердить процессы образования в организме будущей мамы особых антител.
Определение титра антител при беременности – обязательный для все женщин анализ.
Этот анализ крови особенно важен при несовместимости супругов по группе крови либо ее резус-фактору. При развитии резус-конфликта беременность может протекать с серьезными осложнениями вплоть до ее самопроизвольного прерывания.
Расшифровка
В организме женщины могут вырабатываться несколько разновидностей антител. Это могут быть:
Каждая разновидность относится к конкретному антигену.
Существует определенная норма концентрации антител. Допустимые границы:
Если исследование крови показало отсутствие антител lgM и lgG, то это означает, что женщина определенными инфекционными заболеваниями не болела. Поэтому может заразиться ими в любое время. В этом случае сдача крови на титры антител будет проводиться ежемесячно.
Если анализ выявил антитела lgM и lgG, то это говорит о недавно перенесенной инфекции. Женщина ее получила либо до начала беременности, либо уже во время развития плода. В этом случае ей будут назначены дополнительные тесты.
Результаты могут быть и другими. Например:
- Наличие антител lgG на фоне отсутствия lgM указывает на перенесенную ранее инфекцию. Но для плода она не опасна.
- Отрицательный lgG и положительный lgM свидетельствует, что инфицирование произошло уже после зачатия.
При отрицательном резусе крови у мамы и положительном у малыша возникает резус-конфликт. Это может приводить к различным заболеваниям – желтухе, анемии, гемолитической болезни и т.д.

Для определения степени риска исследование крови на титр антител проводится в течение всего срока вынашивания ребенка.
Диагностический интерес представляет содержание антител в 1 мл крови. Расшифровка:
- титр 1:4 – признак легкого резус-конфликта;
- титр 1:16 – при таком титре повышается вероятность внутриутробной гибели плода;
- титр 1:64 – показатель для досрочного прекращения беременности путем проведения кесарева сечения.
Высокие титры представляют серьезную опасность. И в большей части случаев женщине предлагается искусственное прерывание беременности.
Исследование на титры антител во время беременности помогает предотвратить развитие серьезных осложнений еще у неродившегося ребенка. Поэтому отказываться от проведения анализа не стоит.
При беременности может возникать иммунологическая несовместимости крови матери и плода по резус-фактору , реже по системе АВ0 и еще реже по некоторым другим ( система Келл, Даффи, Лютеран, Льюис, система Рр ) факторам крови. В результате такой несовместимости возникает гемолитическая болезнь плода и новорожденного.
Резус-фактор и гемолитическая болезнь

Резус-фактор (Rh) является белком, который в основном содержится в эритроцитах крови человека и в гораздо меньшем количестве содержится в лейкоцитах и тромбоцитах. Различают несколько разновидностей резус-фактора. Так антиген-D присутствует в крови у 85% людей. Антиген С (Rh') содержится в крови у 70% людей, а антиген Е (Rh") имеется у 30% людей. Кровь, в которой отсутствуют перечисленные антигены, которые представляют собой разновидности резус-фактора, является резус-отрицательной.
Чаще всего гемолитическая болезнь плода и новорожденного возникает из-за иммунологического конфликта в связи с несовместимостью крови матери и плода по фактору D. При этом материнская кровь должна быть резус-отрицательной. А кровь плода содержит резус-фактор. Гемолитическая болезнь плода и новорожденного может также возникнуть при несовместимости крови матери и плода по группе крови (по системе АВ0). Групповая принадлежность крови человека обусловлена присутствием в ней определенных антигенов. Так, наличие в крови антигена "А" обусловливает II(А) группу крови. Наличие антигена "В" - III (В) группу крови. Совместное присутствие антигенов "А" и "В" обусловливает IV (АВ) группу крови. При отсутствии обоих антигенов у человека определяется I (0) группа крови. Иммунологическая несовместимость чаще всего проявляется в том случае, если у матери имеется I (0) группа крови, а у плода II(А) или III (В). Клетки крови плода, содержащие резус-фактор или групповые антигены и обладающие соответствующей антигенной активностью, проникают в материнский кровоток. Вследствие этого происходит иммунизация женщины, что сопровождается выработкой в ее организме или антирезус-антител или антител против групповых антигенов.
Гемолитическая болезнь плода и новорожденного развивается вследствие иммунизации материнского организма , которая происходит либо уже при первой беременности плодом с резус-положительной кровью или с наличием в его крови соответствующих групповых антигенов, либо после переливания резус-положительной крови. Наиболее часто элементы крови плода, содержащие соответствующие антигены, попадают в материнский кровоток во время родов, особенно при оперативных вмешательствах, когда выполняют кесарево сечение или ручное отделение плаценты и выделение последа. Попадание элементов крови плода в материнский кровоток и последующая иммунизация женщины возможны и во время беременности при нарушении целостности ворсин плаценты, что бывает при токсикозе беременных, угрозе прерывания беременности, предлежании плаценты, при отслойке плаценты, внутриутробной гибели плода.
Принимая во внимание, что резус-фактор образуется с самых первых дней беременности, а в первые недели беременности образуются эритроциты, попадание их в материнский организм и иммунизация возможны при выполнении абортов или при внематочной беременности. После первой беременности иммунизируется около 10% женщин.
Иммунные антитела , которые выработались в организме женщины, проникают обратно в кровоток плода и воздействуют на его эритроциты. При этом происходит разрушение эритроцитов, что влечет за собой образование непрямого токсического билирубина, анемию и кислородное голодание (гипоксию). У плода развивается гемолитическая болезнь. Нарушается структура и функция печени плода, снижается выработка белка в организме плода, нарушается циркуляция крови в его организме с явлениями сердечной недостаточности. У плода в организме накапливается излишняя жидкость, что проявляется в виде отеков и асцита. Часто поражается ткань головного мозга. Развитие гемолитической болезни плода возможно уже с 22-23 недель беременности.
Диагностика гемолитической болезни
Диагностика гемолитической болезни должна быть комплексной, с применением целого ряда диагностических методик, и основывается на выявлении признаков, указывающих на иммунизацию матери, определении антител и их титра, оценке состояния плода и показателей околоплодных вод. Результаты только одного какого-либо теста не могут служить объективным и достоверным признаком возможного осложнения и требуют дополнения результатами других методов исследования.
Если в беседе с женщиной с резус-отрицательной кровью или с I(0) группой крови выясняется, что ей вводили донорскую кровь без учета резус- или групповой принадлежности, а также если у нее были самопроизвольные прерывания беременности в поздние сроки или имела место гибель плода при предыдущих беременностях, или рождение ребенка с желтушно-анемической или отечной формой, то эти факторы являются прогностически неблагоприятными с точки зрения высокого риска поражения плода при данной беременности.
Одним из простых способов определения характера течения беременности, темпов роста и развития плода и увеличения объема околоплодных вод является измерение высоты стояния дна матки (ВДМ) над лонным сочленением и измерение длины окружности живота. Эти измерения целесообразно проводить в динамике каждые две недели со II-то триместра беременности. Чрезмерное увеличение этих показателей в сравнении с нормативными для данного срока беременности в совокупности с результатами других исследований позволяет заподозрить наличие имеющейся патологии.
Определение антител в крови беременной имеет относительное диагностическое значение, и должно быть использовано для выявления данной патологии только в комплексе с другими диагностическими тестами. Важным признаком является величина титра антител и его изменение по мере развития беременности. Титр антител соответствует наибольшему разведению сыворотки, при котором она еще способна воздействовать (агглютинировать) резус-положительные эритроциты (титр антител может быть равен 1:2, 1:4, 1:8, 1:16 и т. д.). Соответственно, чем больше титр, тем больше антител и тем менее благоприятен прогноз.
Титр антител в течение беременности может нарастать, быть неизменным, снижаться, а также может отмечаться попеременный подъем и спад титра антител. В последнем случае вероятность заболевания плода наиболее велика.
Оценка состояния плода и фето-плацентарного комплекса
Для оценки состояния плода и фето-плацентарного комплекса могут быть использованы такие инструментальные методы диагностики как кардиотокография (КТГ) и ультразвуковое исследование. По данным КТГ в случае страдания плода отмечаются явные признаки нарушения сердечного ритма плода, урежение сердцебиений, монотонный ритм и т.п. При ультразвуковом исследовании оценивают размеры плода, состояние его внутренних органов, структуру и толщину плаценты, объем околоплодных вод. Определяют также функциональную активность плода и с помощью допплерографии изучают интенсивность кровотока в системе мать-плацента-плод .
Ультразвуковое исследование у женщин с ожидаемой гемолитической болезнью плода следует проводить в 20—22 нед., 24—26 нед., 30—32 нед., 34—36 нед. и незадолго до родоразрешения. До 20 недель беременности признаки гемолитической болезни эхографически не выявляются. Повторные исследование необходимы для исключения в динамике гемолитической болезни плода. У каждой беременной сроки повторных сканирований вырабатываются индивидуально, при необходимости интервал между исследованиями сокращается до 1—2 недель.
Принимая во внимание, что при гемолитической болезни плода происходит отек плаценты , то ее утолщение на 0,5 см и более может свидетельствовать о возможном заболевание плода. Однако при этом следует исключить и другие осложнения, при которых также может происходить утолщение плаценты (например, внутриутробное инфицирование или сахарный диабет).
Для гемолитической болезни плода наряду с утолщением плаценты возможно и увеличение размеров его живота по сравнению с грудной клеткой и головкой плода. Такое увеличение обусловлено чрезмерными размерами печени плода, а также излишним скоплением жидкости в его брюшной полости (асцит). Отек тканей плода проявляется в виде двойного контура его головки. При выраженной водянке плода дополнительно также отмечаются скопление жидкости в других полостях (гидроторакс, гидроперикард), признаки отека стенок кишечника.
При ультразвуковом сканировании оцениваются и поведенческие реакции плода (двигательная активность, дыхательные движения, тонус плода). При нарушении его состояния отмечаются соответствующие патологические реакции со стороны этих показателей. По данным допплерографии отмечается снижение интенсивности кровотока в фето-плацентарном комплексе.
Важное диагностическое значение имеет определение в околоплодных водах оптической плотности билирубина , группы крови плода, титра антител. Накануне родоразрешения околоплодные воды целесообразно исследовать для оценки степени зрелости легких плода.
Для исследования околоплодных вод, начиная с 34—36 недель беременности, выполняют амниоцентез , который представляет собой пункцию полости матки для взятия пробы околоплодных вод. Процедуру проводят под ультразвуковым контролем с обезболиванием и с соблюдением всех правил асептики и антисептики.
Амниоцентез может быть выполнен либо через переднюю брюшную стенку, либо через канал шейки матки. Место пункции выбирают в зависимости от расположения плаценты и положения плода. Возможными осложнениями при этом могут быть: повышение тонуса матки, отслойка плаценты, кровотечение, излитие околоплодных вод и начало родовой деятельности, развитие воспаления.
По величине оптической плотности билирубина в околоплодных водах, если она более 0,1, оценивают возможную степень тяжести гемолитической болезни плода. При величине этого показателя более 0,2 можно ожидать рождение ребенка со средней и тяжелой формой гемолитической болезни.
Выявление группы крови плода по околоплодным водам является одним из тестов, определяющих прогноз для плода. Чаще можно ожидать развитие гемолитической болезни вследствие несовместимости по резус-фактору, при одногруппной крови матери и плода.
Важное значение имеет определение группы крови при подозрении на развитие АВ0-конфликтной беременности . Значимым диагностическим тестом является определение титра антител в околоплодных водах.
Для исследования крови плода используют пункцию сосудов пуповины ( кордоцентез ) под ультразвуковым контролем. Исследование полученной таким образом крови плода позволяет определить его группу крови и резус-принадлежность, оценить уровень гемоглобина, белка сыворотки крови и ряда других показателей, отражающих наличие и тяжесть осложнения.
В рамках ведения беременности у всех пациенток и их мужей следует определить резус-принадлежность и группу крови при первом обращении к врачу, не зависимо от того, предстоят ли роды или планируется прерывание беременности . У беременных с первой группой крови, если у их мужей другая группа крови, необходимо провести исследование на определение групповых антител. Беременных с резус-отрицательной кровью необходимо обследовать на наличие антител и их титра 1 раз в месяц до 20 недель, а далее 1 раз в 2 недели. Если у беременной с резус-положительной кровью имеется указание на рождение ребенка с гемолитической болезнью, следует исследовать кровь на наличие групповых иммунных антител, а также на "анти – с" антитела, если кровь мужа содержит антиген "с". Наличие резус-сенсибилизации у беременных не является показанием для прерывания беременности.
Профилактика и лечение гемолитической болезни плода
Всем беременным с резус-отрицательной кровью, даже при отсутствии у них в крови антител, а также при наличии АВ0 сенсибилизации следует провести в амбулаторных условиях 3 курса неспецифической десенсибилизирующей терапии продолжительностью по 10-12 дней, в сроки 10-22, 22-24, 32-34 недели.
В рамках проведения неспецифической десенсибилизирующей терапии назначают: внутривенное введение 20 мл 40% раствора глюкозы с 2 мл 5% раствора аскорбиновой кислоты, 100 мг кокарбоксилазы; внутрь рутин по 0,02 г 3 раза в день, теоникол по 0,15 г 3 раза в день или метионин по 0,25 г и кальция глюконата по 0,5 - 3 раза, препараты железа, витамин Е по 1 капсуле. На ночь применяют антигистаминные препараты: димедрол 0,05 или супрастин 0,025.
При осложненном течении беременности: угроза прерывания, ранний токсикоз беременных, гестоз и пр., пациентки должны быть госпитализированы в отделение патологии беременных, где наряду с лечением основного заболевания проводится курс десенсибилизирующей терапии.
Беременным, у которых имеется высокий титр резус-антител , а в анамнезе у них были самопроизвольные выкидыши или роды плодом с отечной или тяжелой формой гемолитической болезни, рекомендуется применять плазмоферез . Эта процедура позволяет удалить из плазмы крови антитела. Плазмоферез проводят 1 раз в неделю под контролем титра антител, начиная с 23—24 нед. беременности, до родоразрешения.
Для лечения гемолитической болезни плода применяется также гемосорбция с использованием активированных углей для удаления из крови антител и уменьшения степени резус-сенсибилизации. Гемосорбцию применяют у беременных с крайне отягощенным акушерским анамнезом (повторные выкидыши, рождение мертвого ребенка). Гемосорбцию начинают проводить с 20-24 недель в стационаре, с интервалом в 2 недели.
Лечение гемолитической болезни плода во время беременности возможно также путем переливания крови плоду под ультразвуковым контролем .
Беременных с резус-сенсибилизацией госпитализируют в родильный дом в 34-36 нед. беременности. При АВ0 - сенсибилизации госпитализация осуществляется в 36-37 недель. При наличии соответствующих показаний, указывающих на выраженный характер осложнения, госпитализация возможна и в более ранние сроки.
При наличии гемолитической болезни плода целесообразно досрочное родоразрешение в связи с тем, что к концу беременности увеличивается поступление антител к плоду. При выраженной гемолитической болезни плода беременность прерывают в любые сроки беременности. Однако в большинстве случаев беременность удается пролонгировать до приемлемых сроков родоразрешения. Как правило, родоразрешение проводится через естественные родовые пути. Кесарево сечение выполняют при наличии дополнительных акушерских осложнений.
В родах проводят тщательный контроль за состоянием плода, осуществляют профилактику гипоксии . Сразу после рождения ребенка быстро отделяют от матери. Из пуповины берется кровь для определения содержания билирубина, гемоглобина, группы крови ребенка, его резус-принадлежности. Проводится специальный тест, позволяющий выявить эритроциты новорожденного, связанные с антителами.
Лечение гемолитической болезни новорожденного
При гемолитической болезни новорожденного различают три ее формы: анемическую, желтушную и отечную . При лечении анемической формы гемолитической болезни новорожденных при цифрах гемоглобина менее 100 г/л проводят переливания резус-положительной эритромассы, соответствующей группе крови новорожденного. Для лечения желтушно-анемической формы гемолитической болезни новорожденных применяют заменное переливание крови, фототерапию, инфузионную терапию . При тяжелом течении гемолитической болезни новорожденного заменное переливание крови выполняется неоднократно в комплексе с терапией, направленной на снижение интоксикации, обусловленной непрямым билирубином.
Действие фототерапии или светолечения направлено на разрушение непрямого билирубина в поверхностных слоях кожи новорожденного под воздействием лампы дневного света или синего (длина волны 460А). При выполнении инфузионной терапии внутривенно капельно вводят растворы гемодеза, глюкозы, альбумина, плазмы в различных комбинациях.
Лечение отечной формы гемолитической болезни новорожденного заключается в немедленном заменном переливании одногруппной резус-отрицательной эритро-массы. Одновременно проводится дегидратационная терапия, направленная на устранение отеков .
Для предотвращения гемолитической болезни плода и новорожденного необходимо, чтобы при любом переливании крови она была одногруппной и сходной по резус-принадлежности.
Первая беременность и резус-конфликт
Читайте также:


