Токсоплазмоз это глисты или нет
Обновлено: 22.04.2024
Что такое токсоплазмоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, паразитолога со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Токсоплазмоз — это острое и хроническое паразитарное заболевание человека в виде манифестных форм или носительства, вызываемое простейшими внутриклеточными паразитами — токсоплазмами, которые попадая в организм человека могут при условиях иммунодефицита поражать нервную ткань, среды глаза, сердечно-сосудистую и ретикулоэндотелиальную системы, вызывая поражение организма той или иной степени тяжести. Болезнь относится к группе TORCH-комплекса, т. е. вызывает врождённую патологию.
Этиология
Таксономия:
Вид — Toxoplasma gondii
Токсоплазмы обитают в мире в трёх формах:
- трофозоиты (тахизоиты);
- цисты (брадизоиты);
- ооцисты.
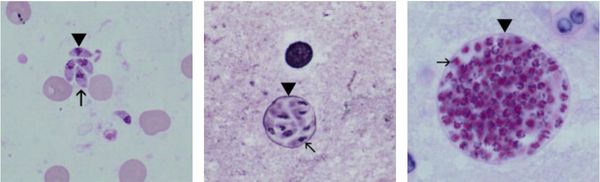
Трофозоиты достигают 4-7 мкм в длину и 2-4 мкм в ширину. Их тело по форме напоминает полумесяц с заострённым передним и закруглённым задним концами, состоит из пелликулы (покровной ткани) и различных органелл. Такие паразиты обитают во всех клетках млекопитающих кроме эритроцитов, размножаются путём деления. Могут создавать движение, активно проникая в клетки хозяина через клеточную мембрану или посредством фагоцитоза (захвата и переваривания клетки). Обнаруживаются в тканях в острой стадии инфекции. Их скопление внутри одной клетки называют псевдоцистой. Трофозоиты неустойчивы вне клетки и во внешней среде, быстро погибают при высушивании, прогревании и применении дезинфицирующих средств. Хорошо окрашиваются по Романовскому. Чувствительны к различным химиопрепаратам (сульфаниламидам, некоторым макролидам и другим).
Цисты размерами до 100 мкм отличаются плотной оболочкой, через которую не могут проникнуть антитела или лекарственные препараты. Внутри оболочки сосредоточено 3000-5000 паразитов, со временем они увеличиваются. Цисты формируются в организме хозяина (в основном в скелетных мышцах, миокарде и ЦНС) и живут там десятки лет. Чрезвычайно устойчивы к воздействиям внешних факторов. При адекватной иммунной системе могут пожизненно находиться в состоянии функционального покоя и не приносить никакого вреда организму человека.
Ооцисты играют основную роль в передаче инфекции. Они представляют собой овальные образования 10-12 мкм в диаметре. Их развитие и формирование длится 3-24 дня и проходит в слизистой оболочке тонкой кишки кошек. Затем в течение 7-20 дней паразиты выделяются с испражнениями, после этого срока новые фекалии кошки уже не заразны. За сутки с испражнениях животного выделяется до 10 миллионов ооцист. Спустя 2-3 дня при температуре 24 °C происходит споруляция ооцист — образование спор. При благоприятных условиях микроорганизмы сохраняются во внешней среде до года и дольше.
Существует множество штаммов токсоплазм, одни из которых отличаются высокой вирулентностью, а другие относительно маловирулентны. [1] [2] [7] [9]
Эпидемиология
Учитывая большое количество латентных форм, заболевание не поддаётся общему исчислению — им может быть заражено не менее 1,5 миллиардов человек. Только ежегодно регистрируется около 200 тысяч случаев внутриутробного инфицирования.
Распространение возбудителя повсеместное — токсоплазма обнаружена на всех материках. После заражения паразиты способны пожизненно сохранятся в организме большинства животных и птиц. Количество случаев приобретённого токсоплазмоза в разных странах колеблется: от 85 % во Франции и Мадагаскаре до 15 % в США и Англии.
- Фекально-оральный:
- водный и пищевой путь — при недостаточной термической обработке, чаще при употреблении сырого мяса и фарша;
- контактно-бытовой путь — при несоблюдении санитарных норм в повседневной жизни, например, при общении с кошками.
- Вертикальный путь (от матери к плоду) — преимущественно при первичном заражении матери во время беременности, часто у ВИЧ-инфицированных в стадии СПИДа.
- Артифициальный путь — при пересадке органов, в которых расположены цисты, пациенту с плохим иммунитету.
- Аэрогенный путь — при попадании инфицированной ооцистами пыли в рот человека.
- Контактный путь — при повреждении целостности кожных покровов. Встречается крайне редко, в основном у работников лабораторий и скотобоен, отмечен лишь в некоторых источниках, явного практического значения не имеет.
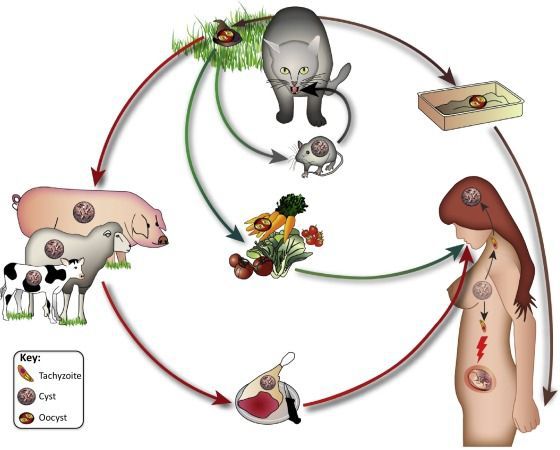
От человека к человеку заболевание не предаётся (кроме случаев каннибализма). Нельзя заразиться посредством укуса насекомых и при половом контакте.
Инфицирование токсоплазмой вызывает устойчивый пожизненный иммунитет к повторному заражению, однако известны случаи рецидива первичной инфекции при заражении другим высоковирулентным штаммом (у беременных, заразившихся при употреблении сырого мяса с другого континента). [1] [3] [5] [8] [9]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы токсоплазмоза
Инкубационный период при манифестных формах (явных проявлениях болезни) длится от двух недель до двух месяцев.
Специфичных симптомов, характерных именно для токсоплазмоза, не существует.
В большинстве случаев приобретённого токсоплазмоза заболевание протекает бессимптомно или со стёртой клиникой, напоминающей нетяжёлое ОРЗ: кратковременная лихорадка, слабость, недомогание, повышение температуры до 38,0 °C, увеличение периферических лимфоузлов, небольшое увеличение печени и селезёнки.
Доказано, что токсоплазма может оказывать влияние на психику человека. Это выражается в учащении рискованных действий, снижении концентрации внимания, повышенной нервозности, у лиц с тяжёлым острым или длительным хроническим активным течением повышен риск развития шизофрении.
Иногда заболевание проявляется изолированной глазной формой — длительно текущие увеиты, иридоциклиты и хориоретиниты. Как правило, эти нарушения являются поздними проявлениями нераспознанного ранее врождённого процесса.
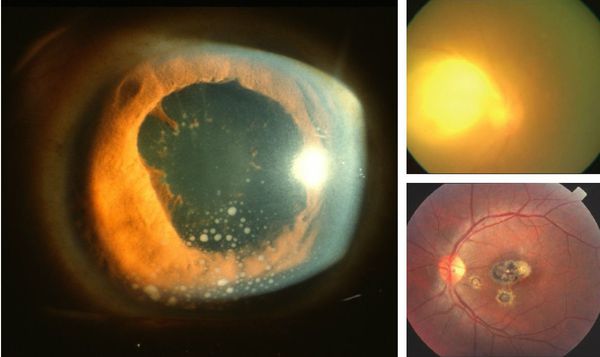
У людей с выраженным иммунодефицитом (ВИЧ, пересадка органов с последующей цитостатической терапией) возможно развитие генерализованного процесса с поражением нескольких органов (головного мозга, сердца, печени, почек, лёгких), нередко очень тяжёлого течения, проявляющегося в виде синдрома полиорганной недостаточности.
Токсоплазмоз у беременных может протекать в различных клинических вариантах и представляет опасность не столько для самой беременной (исключая тяжело протекающие патологии у беременных со СПИДом), сколько для плода.
При первичном заражении беременной токсоплазмозом имеет значение срок гестации:
- При инфицировании в первом триместре передача возбудителя плоду происходит лишь в 4 % случаев (к 13 неделе — в 6 %), но заканчивается, как правило, гибелью плода и выкидышем на ранних сроках. Если первичная инфекция у матери в первом триместре доказано, но выкидыш до 13 недели беременности не произошёл, то крайне высока вероятность, что внутриутробной передачи не было и ребёнок будет здоров.
- При инфицировании во втором триместре (особенно на 24-26 неделях) риск внутриутробной передачи резко возрастает и достигает 30-40 %, причём сопровождается развитием тяжёлых проявлений заболевания — одновременное увеличение селезёнки и печени, воспаление сосудистой оболочки и сетчатки глаза, поражения ЦНС в виде гидроцефалии, кальцификация, сыпь, миокардит, пневмония и другие.
- При заражении матери в третьем триместре передача инфекции ребёнку происходит с частотой до 90 %, однако проявления заболевания являются латентными или субклиническими и могут появиться спустя годы после рождения (отставание в развитии, нарушения зрения). [1][2][4][9]
Патогенез токсоплазмоза
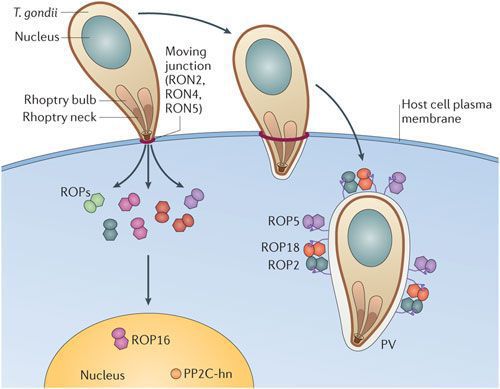
По мере развития и размножения токсоплазм поражённые клетки разрушаются, происходит заражение новых здоровых клеток, и при попадании возбудителя в кровоток паразиты разносятся по всему организму. Образуются некрозы с формированием фиброзной ткани и кальцификацией (отложение солей кальция в организме).
Под воздействием иммунитета безоболочечные трофозоиты превращаются в брадизоиты (оболочечные скопления токсоплазм), т.е. в тканевые цисты, которые сохраняются десятками лет в неактивном состоянии и при значительном снижении иммунитета способны к обратной трансформации с развитием обострения.
При первичной инфекции у беременных возбудитель проникает в ткани плода и вызывает воспалительный процесс, причём в разные периоды развития наблюдается различный характер воспаления: у эмбриона происходит лишь альтерация (дистрофия и некроз ткани без фиброза), в раннем фетальном периоде дополняется повышенным образованием соединительной ткани (фиброзом), а в позднем фетальном периоде присоединяется сосудистый компонент. Отсюда вытекают различные по характеру и тяжести поражения плода, которые зависят от сроков инфицирования матери. [1] [2]
Классификация и стадии развития токсоплазмоза
По течению процесса токсоплазмоз бывает:
- острым — до одного месяца;
- подострым - 1-3 месяц;
- хроническим — более трёх месяцев.
По клиническим признакам выделяют пять форм заболевания:
- Врождённый острый токсоплазмоз:
- манифестная форма (с указанием ведущих проявлений);
- субклиническая форма (с указанием способа верификации диагноза).
- Врождённый хронический токсоплазмоз:
- обострение / ремиссия;
- с резидуальными (остаточными) явлениями / без резидуальных явлений.
- Врождённый латентный токсоплазмоз.
- Приобретённый острый токсоплазмоз.
- Приобретённый хронический токсоплазмоз.
По степени тяжести заболевание бывает:
- лёгким;
- среднетяжёлым;
- тяжёлым (врождённая инфекция, токсоплазмоз при СПИДе).
По наличию осложнений выделяют:
- осложнённый токсоплазмоз;
- неосложнённый токсоплазмоз.
В Международной классификации болезней 10 пересмотра выделены шесть типов заболевания:
- B58.0 Токсоплазмозная окулопатия;
- B58.1 Токсоплазмозный гепатит (K77.0*);
- B58.2 Токсоплазмозный менингоэнцефалит (G05.2*);
- B58.3 Легочный токсоплазмоз (J17.3*);
- B58.8 Токсоплазмоз с поражением других органов;
- B58.9 Токсоплазмоз неуточнённый. [1][2][3]
Осложнения токсоплазмоза
При врождённой форме может возникнуть гидроцефалия, микроцефалия, задержка психомоторного развития и слепота. Эти осложнения сопровождаются увеличением или уменьшением размеров черепа, различными неврологическими расстройствами — косоглазием, судорогами, трудностью с сидением и держанием головы, рвотой и другими.
При глазной форме заболевания развивается слепота, снижение остроты зрения и воспалительные явления всех сред глаза. Причём возможно как рождение с грубыми дефектами зрения, так и появление воспалительных явлений и нарушения зрения спустя много лет после рождения.
Токсоплазмоз у иммунокомпрометированных людей осложняется шизофренией, токсоплазменный энцефалитом и полиорганной недостаточностью — тяжёлой патологией различных органов при выраженном иммунодефиците. При этом свойственна картина тяжёлого энцефалита. Прогноз, как правило, неблагоприятный. [1] [5] [8] [9]
Диагностика токсоплазмоза
Лабораторная диагностика:
- Клинический анализ крови: снижение уровня тромбоцитов, увеличение количества лимфоцитов и эозинофилов.
- Биохимический анализ крови: возможно повышение уровня трансаминаз и билирубина.
- Иммуноферментный анализ (ИФА):
- Выявление специфических антител класса M — острая инфекция или её реактивация. Имеет ряд недостатков — низкая специфичность, длительная циркуляция в организме, иногда до года после острого процесса. В сложных случаях уточнение следует производить при помощи метода "двойной сэндвич" или "иммунозахват" IgM ELISA.
- Выявление специфических антител класса G (клеток памяти) — носительство, инфицированность — появляются в среднем со второй недели заболевания и достигают пика на 1-2 месяце, сохраняются пожизненно, за исключением СПИД-ассоциированных заболеваний.
- Авидность IgG — уточнение давности заболевания. Недостатком является отсутствие стандартизации результатов, что зачастую приводит к различным ошибкам интерпретации. Наибольшее значение имеет высокая авидность, остальные результаты низкой и слабой авидности могут быть ошибочными и не должны трактоваться как недавно перенесённое заболевание при отсутствии других подтверждающих этот факт тестов.
- ПЦР-диагностика: выявление ДНК токсоплазмы в крови, других жидкостях и тканях человеческого организма. Особенно информативна в диагностике генерализованного, глазного и врождённого токсоплазмоза, в т. ч. в антенатальном периоде путём проведения амнио (не ранее 16 недель) и кордоцентеза (с 18 недели беременности).
- УЗИ-диагностика: внутриутробное выявление гидро- и микроцефалии, кальцификатов, гепатоспленомегалии и выраженной задержки развития. [1][2][4][5][6]
Дифференциальная диагностика
Токсоплазмоз — это инфекция с необычайно разнообразными проявлениями, поэтому ввиду неспецифичности проявлений основное место в дифференциальной диагностике отводиться лабораторному обследованию, а именно специфическим серологическим тестам.
Необходимо исключить следующие заболевания:
-
(ВЭБ-инфекцию) — боли в горле, преимущественное увеличение затылочных и заднешейных лимфоузлов, характерные изменения гемограммы (появление большого количества атипичных мононуклеаров и отсутствие столь выраженных изменений при врождённом течении), положительные IgM и ПЦР крови; — лимфоцитарный характер гемограммы, частое поражение слюнных желёз, положительные IgM, ПЦР крови;
- туберкулёз — длительное постепенное начало, лёгкий субфебрилитет (до 38,0 °C), ночная потливость, нездоровый румянец на щеках, кашель, специфические изменения в лёгких, положительные пробы на туберкулёз, выявление бациллы Коха в мокроте;
- лимфопролиферативные заболевания (лимфома Ходжкина, неходжкинские лимфомы) — специфические изменения при биопсии поражённой ткани (лимфоузлов);
- ВИЧ-инфекция — наличие факта возможного заражения, увеличение всех групп лимфоузлов, положительная серология;
- саркоидоз — специфические изменения в лёгких, положительные результаты гистологического исследования. [1][2][5]
Лечение токсоплазмоза
Большинство случаев приобретённого токсоплазмоза протекают в лёгкой или бессимптомной форме, они не регистрируются и, по-видимому, не нуждаются в каком-либо лечении.
Необходимость проведения специфической этиотропной терапии возникает лишь у некоторых групп пациентов:
- беременные с доказанным первичным инфицированием (в ряде случаев при реактивации хронической инфекции);
- дети с врождённой формой токсоплазмоза (при наличии явных клинических и лабораторных проявлений заболевания, субклинических и инаппарантных формах) — сроки и объём терапии зависят от конкретных данных;
- иммунокомпрометированные люди, у которых токсоплазмоз (острый или в фазе реактивации хронического процесса) протекает с выраженными клинико-лабораторными проявлениями. Основное направление воздействия в этом случае должно быть на устранение причины иммунодефицита, повышение уровня СД4 клеток.
Проведение лечения может осуществляться как в стационаре, так и амбулаторно в зависимости от выраженности процесса, реакции пациента на вводимые препараты, необходимости тех или иных вариантов патогенетического и симптоматического обеспечения. [1] [4] [7]
Прогноз. Профилактика
При приобретённом токсоплазмозе у иммунокомпетентных лиц прогноз благоприятный, у иммунокомпрометированных лиц (СПИД) прогноз серьёзен, нередки летальные исходы.
При врождённом токсоплазмозе исход заболевания зависит от сроков инфицирования плода:
- при инфицировании в первом триместре, как правило, происходит выкидыш;
- в более поздние сроки последствия варьируются от тяжёлых до резидуальных форм.
Основным методом профилактики приобретённого и врождённого токсоплазмоза является соблюдение санитарно-гигиенических правил, особенно беременными, не имеющими антител класса G к токсоплазмам:
- ограничение контакта с кошками;
- запрет на употребление сырого мяса, фарша и морепродуктов;
- тщательная промывка зелени, фруктов и овощей;
- мытьё рук перед едой;
- работа на приусадебном участке только в перчатках.
Для беременных особенно важен скрининг антител к токсоплазме, позволяющий выявить активно протекающее заболевание или риск его возникновения, а также вовремя провести медикаментозную профилактику острого токсоплазмоза беременной и снизить риск врождённой инфекции на 60 %. При отсутствии антител класса G в первом триместре необходимо отслеживать антитела IgM и IgG не только в тертьем, но и во втором триместре беременности.
В очаге токсоплазмоза противоэпидемические мероприятия не проводятся, вакцина на разработана. [2] [3]

Токсоплазмоз это паразитарное заболевание, вызываемое внутриклеточным паразитом Toxoplasma gondii. Этот возбудитель способен размножаться и существовать практически в любых клетках человеческого организма, но чаще всего встречается в клетках скелетной мускулатуры и головного мозга. Попадая в организм любого теплокровного животного (включая человека) T.gondii вызывает острое заболевание, распространяясь по организму проникает в различные ткани и органы. Далее вступает в действие иммунная система, которая ограничивает распространение паразита, но он сохраняет себя в организме животного или человека в виде цист, находящихся преимущественно в мышцах. В таком виде латентная инфекция может протекать очень длительно, что не несет угрозы для организма носителя с корректно работающей иммунной системой. Заразиться от животного, носителя латентного токсоплазмоза можно, употребив в пищу его мясо, не прошедшее достаточной термической обработки, которая нейтрализует цисты токсоплазм. Человек является своеобразным эпидемиологическим тупиком для токсоплазм, так как в обычной жизни он не является заразным для окружающих. Исключение составляет лишь острый токсоплазмоз у беременной женщины, который может привести к заражению плода, переливание крови и трансплантация органов.
Токсоплазмоз распространен широко, и в странах, где практикуется употребление в пищу сырого или недостаточно термически обработанного мяса, до 50% населения и более могут быть инфицированными токсоплазмами. Во Франции частота инфицированности составляет 54%. В США 15% женщин детородного возраста инфицированы этим паразитом. В некоторых общинах эскимосов заражено около 60% населения по причине частого употребления в пищу сырого мяса тюленей.
Таким образом, ведущей причиной заражения токсоплазмами в мире является употребление в пищу недостаточно термически обработанного мяса, содержащего цисты T.gondii.
Отдельно следует упомянуть опасность токсоплазмоза для беременной женщины и плода. Многочисленные данные говорят о том, что для плода опасно исключительно недавнее заражение беременной женщины, т.е., когда она переносит острый токсоплазмоз. А такая ситуация возможна только один раз в жизни - после первичного заражения.
В случае, когда подтверждается острый токсоплазмоз у беременной – это не является показанием к прерыванию беременности! Опытный инфекционист оценит степень риска для ребенка и даст соответствующие рекомендации по лечению. Токсоплазмы не сразу проникают в кровоток ребенка, им нужно достаточно много времени – 1-4 месяца для того, чтобы сначала попасть в плаценту, накопиться в ней в достаточном количестве и только после этого инфекция может проникнуть в организм ребенка. Таким образом, риски заражения ребенка в первом триместре минимальные – около 6%, далее этот показатель увеличивается, достигая 65% в 3 триместре. Своевременная диагностика и корректное лечение позволяет существенно снизить риски заражения плода.
В качестве терапии острого токсоплазмоза у беременной женщины используются 2 стратегии:
1. При высоком риске или при подтвержденном заражении ребенка назначаются препараты, максимально эффективные против размножающихся токсоплазм;
2. Если признаков поражения плода нет, то назначается лечение для профилактики заражения плода – препараты, способные накапливаться в плаценте и эффективно подавлять размножение в ней паразита.
У людей без иммунодефицита острый токсоплазмоз чаще всего (>90%) протекает бессимптомно и заканчивается формированием цист в тканях, тоесть клиническим выздоровлением. У остальных развиваются неспецифические признаки острой инфекции – субфебрильная температура, увеличение лимфатических узлов, слабость. Период от заражения до возможного появления симптомов составляет от 5 до 20 дней.
У людей с признаками иммунодефицита, например, у ВИЧ-позитивных, острая токсоплазменная инфекция и реактивация латентной инфекции (выход возбудителя из цист в мышечной ткани) могут вызвать тяжелое поражение головного мозга по типу специфического энцефалита, поражение глаз в виде хориоретинита и другие тяжелые заболевания. Также, реактивация латентного токсоплазмоза у ВИЧ-позитивной беременной женщины может привести к заражению ребенка, такая ситуация требует наблюдения и лечения профильными специалистами – инфекционистом и акушером-гинекологом.
1. Основным источником заражения токсоплазмами является недостаточно термически обработанное мясо, содержащее цисты паразита.
2. Кошки являются второстепенным источником инфекции.
3. Обследование на токсоплазменную инфекцию и трактовку полученных результатов должен осуществлять специалист в области инфекционных заболеваний.
4. В большинстве случаев острый токсоплазмоз протекает бессимптомно.
5. Опасность для плода представляет только недавнее заражение беременной женщины (менее 6 месяцев).
6. Острый токсоплазмоз у беременной женщины требует обязательного лечения.
7. У ВИЧ-позитивных пациентов с низкими показателями СД4-Т-лимфоцитов существует угроза реактивации латентной инфекции и тяжелого течения острого токсоплазмоза с развитием серьезных осложнений.
Для женщин, планирующих беременность рекомендовано обследование на наличие антител к T.gondii. Отрицательный результат обследования говорит о том, что данная женщина не болела токсоплазмозом ранее и у нее есть риски им заболеть в период беременности. Для снижения подобных рисков необходимо соблюдать определенные правила, которые четко сформулированы в 2013 году в клиническом практическом руководстве общества акушеров-гинекологов Канады :
1. Надевать перчатки и тщательно мыть руки и ногти при работе с материалом, потенциально загрязненным фекалиями кошки (песок, земля, садоводство).
2. Снижать риск инфицирования от домашних кошек: не держать кошек в помещении; кормить домашних кошек только термически обработанной консервированной едой или сухим кормом. Удалять мусор и фекалии кошки в перчатках каждые 24 ч. Кошачий лоток после его очистки и перед его наполнением обрабатывать кипятком в течение 5 мин.
3. Употреблять в пищу только хорошо термически обработанное мясо (> 67 °c).
4. Замораживать мясо до температуры -20 °С (данная температура убивает цисты T. gondii).
5. Очищать поверхность и посуду, которые контактировали с сырым мясом. Не употреблять сырые яйца или сырое молоко.
6. Мыть фрукты и овощи перед употреблением
7. Предотвращать перекрестное заражение: тщательно мыть руки и посуду после контакта с сырым мясом или овощами. Не пить воду, которая может быть загрязнена ооцистами. Помнить, что во время копчения или сушки мяса цисты T. gondii могут сохраняться;
8. Холодильных условиях хранения паразит не гибнет (T. gondii сохраняет жизнеспособность после 68 дней при температуре +4 °c);

Глисты — паразитические черви, которые обитают в организме человека, и вызывают гельминтоз. Заболевание имеет острое и хроническое течение, характеризуется истощением организма, системным поражением органов. В диагностике используют лабораторные методы: анализ кала на яйца глистов, посев крови, микроскопическое исследование мокроты. Для оценки состояния и тяжести поражения внутренних органов назначают УЗИ, МРТ, рентген. Лечение зависит от вида паразитических червей.
Общие сведения о гельминтах
Гельминтоз — распространенная глистная инфекция. Заболевание встречается повсеместно, с преобладанием среди регионов с влажным и теплым климатом. Возникает в любом возрастном периоде, однако в группу риска попадают дети 5‒15 лет. Это связано с познанием окружающей среды, слабым иммунитетом против глистной инвазии (заражения), недостаточно кислой средой желудка для уничтожения паразитов. Гельминты поражают разные органы, но основная среда их обитания — кишечник.
Возбудитель проникает в организм через слизистые оболочки и кожу, при заглатывании личинок и яиц паразитов с водой, пищевыми продуктами. Из проглоченных зрелых яиц в желудочно-кишечном тракте выходят личинки, которые через слизистую оболочку кишечника попадают в кровь, и циркулируют по всему организму, поражая печень, почки, желчный пузырь, сердце, бронхи, легкие. При откашливании и заглатывании слюны паразиты через ротовую полость вновь попадают в кишечник, где в течение 70‒75 дней растут, превращаются в половозрелую особь.
От момента заражения до формирования зрелой особи проходит 2‒3 месяца. Это время соответствует ранней кишечной стадии. На этапе поздней стадии в организме уже паразитируют взрослые особи. Они живут в кишечнике около года и откладывают яйца, которые выходят вместе с калом.
Причины глистов
Заражение происходит при употреблении пищи и воды, в которой содержатся яйца паразитических червей с созревшими личинками, контакте с загрязненной фекалиями землей. Глисты передаются от человека к человеку через посуду, игрушки, одежду и обувь, предметы обихода и туалета.
Количество заболеваний увеличивается из-за недостаточного соблюдения правил гигиены после прогулки, употребления немытых овощей и фруктов, грязной воды, недостаточной термической обработки мяса или рыбы. Возможно также самозаражение глистами.
Справка! Яйца глистов приносят домашние животные, которые бывают на улице, на лапах и шерсти.
Виды глистов
По способу существования во внешней среде гельминтозы разделяют на три группы:
геогельминтозы — развиваются в почве без участия промежуточного хозяина;
биогельминтозы — обязательное условие для существования это два и более организма;
контактные гельминтозы — передаются от человека к человеку контактно-бытовым путем.
Известно около 400 возбудителей, из них в организме человека паразитирует несколько видов:
Нематоды (круглые черви): аскариды, острицы, трихинеллы. Вызывают аскаридоз, некатороз, энтеробиоз, анкилостомидоз.
Цестоды (лентецы, ленточные черви): бычий и свиной цепень, широкий лентец, эхинококк. Возубидети эхинококкоза, гименолепидоза, цистицеркоза, тениоза.
Трематоды (сосальщики): печеночная и кошачья двуустки. Возбудители описторхоза, фасциолеза, клонорхоза.
Колючеголовые (скребни): скребень-великан провоцирует акантоцефалез.
В зависимости от места паразитирования возбудителя гельминтозы разделяют на кишечные и внекишечные — паразитируют в печени, почках, сосудах, желчном пузыре.
Симптомы глистов
Клинические проявления гельминтоза разнообразны, и зависят от вида, количества гельминтов и органа, в котором они паразитируют, возраста, состояния иммунной системы. Заболевание имеет острое течение — от двух недель до двух месяцев, и хроническое — до нескольких лет.
В остром периоде преобладают признаки интоксикации и аллергии:
кожный зуд и сыпь,
Специфическое проявление гельминтоза — бруксизм (скрежет зубами). При заражении паразитическими червями может возникать раздражение области ануса, инфекции наружных половых органов.
В хроническую фазу на первый план выходят органоспецифические поражения. Наиболее частый клинический синдром — расстройство пищеварения:
боль в нижней части живота,
непереносимость некоторых продуктов,
При наличии глистов в печени, желчном пузыре возникают кисты, механическая желтуха, гепатит. Круглые гельминты провоцируют бронхит, сердечную недостаточность, миокардит (воспаление мышечной оболочки сердца).
При инвазии нервной системы человек становится раздражительным, снижается концентрация внимания, трудно переносит умеренные физические нагрузки, появляется бессонница.
На фоне гельминтоза снижается иммунная защита, возникают грибковые и гнойничковые поражения кожи, кариес, утяжеляется течение аллергии и других сопутствующих заболеваний.
Осложнения при глистах
При отсутствии своевременного и адекватного лечения личинки паразитируют в организме, поражая кровеносные сосуды, печень, почки, кишечник, легкие, бронхи, что негативно сказывается на их функциональности, общем состоянии.
Продукты жизнедеятельности личинок токсичные для человеческого организма. При их скоплении развиваются местные аллергические реакции, крапивница, бронхиальная астма, атопический дерматит.
Гельминты используют белки, витамины, микро- и макроэлементы организма человека, что влечет риск отставания в физическом, умственном и психическом развитии ребенка. Такой вид паразитических червей, как анкилостомы и власоглавы поглощают кровь человека, вызывая анемию. Паразиты угнетают иммунную систему, снижают его сопротивляемость к инфекциям, из-за чего часто возникают простудные и инфекционные заболевания.
Справка! Наличие в организме глистов уменьшает эффективность профилактических вакцин.
При массовом заражении возрастает риск развития дисбактериоза, частичной закупорки просвета кишечника и желчных протоков, что в итоге может спровоцировать приступ аппендицита, кишечную непроходимость, холецистит (воспаление желчного пузыря).
Диагностика глистов
При подозрении на гельминтоз пациента должен осмотреть гастроэнтеролог, инфекционист, паразитолог, терапевт или педиатр. При ощупывании увеличена печень, селезенка, лимфатические узлы. Определить наличие паразитов в организме можно по результатам общего анализа крови — превышена норма лейкоцитов и эозинофилов, повышена скорость оседания эритроцитов.
Более точная диагностика гельминтоза возможна спустя три месяца после заражения, когда глисты становятся половозрелыми. Для первичной диагностики и мониторинга лечения заболевания используют лабораторные методы:
соскоб на выявление яиц остриц из области анального отверстия,
исследование кала на яйца гельминтов,
копрограмму (расширенный анализ кала для оценки функциональной деятельности ЖКТ).
Биологическим материалом для исследования могут быть рвотные массы, мокрота, моча, биоптат кожи (забор кусочка кожи), содержимое двенадцатиперстной кишки.
При кишечных гельминтозах информативны аллергические пробы. Для выявления поражения внутренних органов используют инструментальные методы диагностики:
КТ внутренних органов;
колоноскопию (осмотр толстого кишечника зондом с камерой);
гастроскопию и эзофагоскопию (осмотр внутренних органов желудочно-кишечного тракта с помощью эндоскопического прибора).
Выявить глисты у человека достаточно сложно, так как кладка яиц происходит нерегулярно. Чтобы обнаружить яйца важно попасть в период зрелости. Антитела в крови присутствуют только первые два месяца, после чего исчезают из кровотока, и сосредотачиваются в кишечной стенке. Диагностику также затрудняет разнообразие клинической картины. Поэтому, часто врач вынужден принимать решение о назначении противоглистного лечения на основании косвенных признаков гельминтоза.
Лечение глистов
Для лечения глистной инвазии используют противогельминтные средства. Выбор препарата и продолжительность курса определяет врач с учетом типа паразитических червей и симптоматики. Обычно назначают противонематодозные, противотрематодозные, противоцестодозные или средства широкого спектра действия.
Симптомы со стороны бронхолегочной системы купируют с помощью глюкокортикостероидов, антигистаминных, спазмолитических препаратов. Для восстановления микрофлоры кишечника принимают пробиотики, для улучшения процесса пищеварения — ферментные средства. Кисту или абсцесс в печени удаляют хирургическим способом.
Через две недели и потом через месяц после завершения терапии сдают анализ кала на яйца гельминтов трехкратно. Пациенты из группы риска нуждаются в периодическом паразитологическом обследовании.
Справка! При заражении одного из членов семьи, лечат только тех, у кого есть косвенные признаки.
Профилактика глистов
Избежать глистного заражения возможно, если соблюдать санитарно-гигиенические мероприятия:
мыть руки перед едой, после улицы и туалета;
вести здоровый образ жизни;
тщательно промывать овощи, фрукты и ягоды;
употреблять только кипяченую или фильтрованную воду;
раз в 10–14 дней использовать моющие средства для влажной уборки пола;
правильно обрабатывать пищевые продукты.
Специфическую медикаментозную профилактику противогельминтными препаратами широкого спектра действия рекомендовано проводить всем два раза в год — весной и осенью. В дегельминтизации нуждаются также домашние питомцы.

Основными хозяевами токсоплазмы являются кошачьи, они заражаются при поедании мяса птиц и грызунов. После попадания в организм кошек паразит запускает цикл размножения. Кошка выделяет инфекционные ооцисты с фекалиями в окружающую среду в течение 1-2 недель. Большинство кошек выделяют ооцисты лишь раз в жизни. При этом ооцисты устойчивы к воздействию неблагоприятных факторов окружающей среды и могут сохранять жизнеспособность до нескольких месяцев. При случайном проглатывании ооцист человеком паразиты проникают в эпителий кишечника и распространяются по всему телу, проникают в нервную и мышечную ткань, где могут оставаться в спящей форме в виде цист на протяжении всей жизни хозяина - это называется латентная инфекция. При снижении иммунитета организма оболочки цист могут разрушиться и паразиты будут размножаться, вызывая обострение инфекции.
Существует четыре основных способа заражения человека токсоплазмозом:
Попадание в организм инфекционных ооцист из окружающей среды (при смене кошачьего лотка, при работе с землей, песком - садоводство)
Проглатывание тканевых кист в мясе инфицированного животного (употребление в пищу плохо термически обработанного мяса)
Вертикальная передача от инфицированной матери ее плоду
Передача при трансплантации органа от инфицированного донора
У иммунокомпетентных пациентов в большинстве случаев не бывает клинических проявлений инфекции, тогда как у пациентов с ослабленным иммунитетом риск развития тяжелой инфекции с осложнениями гораздо выше. К тяжелым формам токсоплазмоза относятся энцефалит, пневмонит, миокардит, хориоретинит.
Опасен токсоплазмоз и для беременных, которые при первичном инфицировании могут инфицировать плод, тем самым подвергая новорожденного ребенка опасности развития тяжелого токсоплазмоза.
Токсоплазмоз у иммунокомпетентных людей.
В редких случаях у некоторых людей инфицирование токсоплазмой может проявляться как острая системная инфекция, которая обычно развивается через 5–23 дня после инфицирования. Симптомы неспецифичны - лихорадка, озноб и пот; головные боли, миалгии, фарингит, гепатоспленомегалия и / или диффузная не зудящая макулопапулезная сыпь, данные симптомы могут сохраняться в течение 2-3 дней.
Наиболее распространенным проявлением является двусторонняя, симметричная, безболезненная шейная лимфаденопатией. Приблизительно у 20-30 процентов развивается генерализованная лимфаденопатия. Лимфатические узлы обычно меньше 3 сантиметров в размере и неподвижны. В отличие от лихорадки, которая длится недолго, лимфаденопатия может сохраняться неделями.
Лабораторные данные неспецифичны - небольшой лимфоцитоз с атипичными клетками (менее 10%) или без них, в биохимическом анализе крови иногда повышение печеночных трансаминаз, С-реактивного белка.
Как правило, первичное инфицирование токсоплазмой такой категории пациентов не требует специфической терапии, симптомы проходят самостоятельно.
Токсоплазмоз при ВИЧ-инфекции.
Токсоплазмоз любой локализации является оппортунистическим заболеванием для пациентов с ВИЧ и указывает на прогрессирование основного заболевания.
К другим опасным формам реактивации токсоплазмоза относятся пневмонит, миокардит, хориоретинит в зависимости от того, где осели и сформировали цисты токсоплазмы во время первичного инфицирования.
Диагностика основана на интерпретации клинической картины: часто при выявлении неврологической симптоматики у пациента с продвинутой стадией ВИЧ-инфекции, врач может заподозрить токсоплазменный энцефалит. В таком случае назначается терапия Бисептолом в лечебных дозах, а подтверждение диагноза проводится уже на фоне терапии, так как очень важно не потерять время. Для подтверждения диагноза могут понадобиться МРТ головного мозга (с контрастом или без), люмбальная пункция с исследованием ликвора - общий анализ и биохимический, а также ПЦР ликвора, позволяющая выделить ДНК токсоплазмы. Иногда на помощь приходят серологические методы обследования - антитела к токсоплазме классов IgG, IgM.
Лечение при реактивации токсоплазмоза проводят также Бисептолом. На фоне терапии улучшение состояния пациента наступает обычно в течение 1-2 недель. Но стоит помнить, что при отрицательном обследовании на токсоплазмоз, отсутствии специфического очага поражения с перифокальным отеком в головном мозге, при отсутствии клинической динамики на фоне проводимого лечения - необходимо исключать другую причину поражения головного мозга. Чаще всего - это лимфома ЦНС.
При подозрении на хориоретинит, пневмонит, миокардит требуются дообследования у профильных специалистов (офтальмолог, кардиолог, пульмонолог), даже может потребоваться проведение биопсии тканей органов.
Токсоплазмоз у беременных.
Своевременное серологическое обследование до наступления беременности, а также установление диагноза токсоплазмоза у беременных женщин определяет тактику ведения беременности.
Для самой беременной первичная инфекция токсоплазмой не так опасна, как для плода. Плод инфицируется от матери, и инфекция может быть как бессимптомной, так и с умеренными/тяжелыми клиническими проявлениями. Три наиболее распространенных вида поражения - ретинохориоидит (15-26%), внутричерепные кальцификации (9-13%) и гидроцефалия (1-2,4%).
Частота инфицирования плода резко возрастает с увеличением гестационного возраста на момент инфицирования матери. Оценочная вероятность передачи в зависимости от срока беременности при документально подтвержденной сероконверсии составляет:
В 13 недель - 15%
На 26 неделе - 44%
На 36 неделе - 71%
Наиболее часто инфицирование плода происходит при первичной инфекции токсоплазмой. Согласно приказу МЗ РФ №572 обследование на антитела класса IgM, IgG к вирусу краснуху и к токсоплазме являются обязательными для всех беременных. При отсутствии антител класса G к токсоплазме беременная должна быть проинформирована о том, как предотвратить первичное инфицирование токсоплазмозом.
При выявлении антител к токсоплазме используют дополнительные методы диагностики для определения давности инфицирования - исследования в парных сыворотках и анализ крови на авидность (или сродство) антител класса IgG к антигену токсоплазмы. Обнаружение низкоавидных антител свидетельствует о недавнем инфицировании.
Не беременные женщины, у которых диагностирован острый токсоплазмоз, должны отложить планирование беременности на 6 месяцев.
Каждая беременная, у которой при скрининге выявлено отсутствие антител IgG к токсоплазме, должна очень тщательно профилактировать заражение во время беременности. Основные меры профилактики токсоплазмоза:
Употреблять в пищу хорошо термически обработанное мясо (при Т более 67С) либо предварительно замораживать его до Т -20С.
Мыть разделочные доски и другую кухонную утварь горячей водой с мылом после контакта с сырым мясом, тщательно мыть руки.
Не есть сырые яйца и не пить сырое молоко, мыть фрукты и овощи, не пить необработанную воду.
Надевать перчатки и мыть руки водой с мылом при контакте с почвой или песком, которые могут быть загрязнены кошачьими фекалиями.
Надевать перчатки и мыть руки водой с мылом при работе с кошачьим лотком, кормить питомцев сухим или консервированным мясом. Домашние кошки, которых кормят сухим или консервированным кормом для кошек, не представляют опасности.
Таким образом, тактика обследования и лечения пациента в любой ситуации (и для пациента с иммунодефицитом, и для беременной или планирующей беременность женщины) достаточно индивидуальная и определяется только лечащим врачом-инфекционистом, либо консилиумом врачей.
Стоит упомянуть, что некоторые пациенты, иммунокомпетентные и не беременные, в процессе обследования могут получить положительный результат анализа на антитела к токсоплазме, но в большинстве случаев это не требует никаких вмешательств - ни специфической терапии, ни тем более ликвидации домашней кошки :)
да, это действительно так - наибольшую опасность представляют уличные кошки и те, которых подкармливают необработанным мясом, тем более выделение ооцист в окружающую среду происходит как правило только один раз.
По любым результатам анализов Вас всегда могут проконсультировать и помочь определиться с тактикой дальнейших действий врачи Университетсткой клиники H-clinic.
Услуги, упомянутые в статье*:
041601 - Возбудитель токсоплазмоза (Тoxoplasma gondii), количественное определение антител класса IgG
041602 - Возбудитель токсоплазмоза (Тoxoplasma gondii), качественное определение антител класса IgМ
041603 - Определение индекса авидности IgG к токсоплазме (Toxoplasma gondii), полуколичественное определение
*Назначение и интерпретация результатов анализов должны проводиться только лечащим врачом
Автор: врач-инфекционист Университетской клиники H-Clinic Коновалова Анастасия Александровна.
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич.

Протозойные заболевания или протозоозы - это заболевания, вызванные простейшими микроорганизмами. Такие инфекции могут быть системными (поражать весь организм) и кишечными (поражают желудочно-кишечный тракт).
К системным протозоозам относятся малярия, бабезиоз, лейшманиоз, токсоплазмоз, трипаносомоз.
В этой статье мы поговорим о простейших, которые поражают желудочно-кишечный тракт и вызывают кишечные инфекции.
Кишечные простейшие передаются фекально-оральным путем. Встречаются простейшие, а соответственно и инфекции, вызванные ими, по всеми миру, но наиболее широко распространены в областях с плохими санитарно-гигиеническими условиями и контролем за состоянием воды. Токсоплазмоз, кстати, тоже передается орально-фекальным путем, но при этом не поражает ЖКТ (подробнее по ссылке). Некоторые простейшие могут распространяться половым путем, например при орально-анальных контактах. Несколько разновидностей простейших вызывают тяжелые инфекции у пациентов с ВИЧ-инфекцией в продвинутой стадии.
Наиболее важными кишечными протозойными патогенами являются лямблии и амебы, криптоспоридии, бластоцисты и др.
Многие патогенные и непатогенные микроорганизмы могут находиться в кишечнике в одно и то же время. При этом инфекции, вызванные кишечными простейшими, в большинстве случаев характеризуются либо бессимптомным течением, либо стертой клинической симптоматикой. Настороженность по поводу паразитарных заболеваний имеет место при хронических диареях, кожных высыпаниях неясной этиологии, в некоторых случаях при длительно сохраняющейся эозинофилии в крови.
Постановка диагноза основывается на сборе эпидемиологического анамнеза, на выявлении симптомов и физикального обследования, а также на результатах лабораторного исследования кала на простейшие, а при наличии возможностей - на антигены возбудителей (криптопроридии, амебы, лямблии) или выявление генетического материала простейших с помощью молекулярно-генетических методов.
Микроскопический анализ кала является скрининговым методом диагностики, но может потребовать повторных исследований, методов концентрации и специальных окрашиваний. Наиболее информативным в этом плане может быть анализ трехдневного кала с применением специальных методов обогащения, с интервалом в две недели при первом отрицательном результате. Два последовательных отрицательных результата исследования кала на я/гельминтов и простейшие с интервалом в 14 дней позволяют исключить паразитарную (и глистную) инвазию, и дообследоваться в другом направлении.
Entamoeba histolytica/E. dispar .
Кишечный амебиаз распространен повсеместно, преимущественно в Центральной Америке, западной Южной Америке, Западной и Южной Африке и на индийском субконтиненте. В развитых странах большинство случаев происходит среди недавних иммигрантов и туристов, вернувшихся из эндемичных областей. Амебиаз является третьей по распространенности причиной смерти от паразитозов после малярии и шистосомоза.
Разновидностей амеб множество, но наиболее часто выявляются E.histolytica и E. dispar. Принято считать, что E.dispar непатогенна, но при ее выявлении в совокупности с клинической картиной заболевания, необходимость лечения рассматривается индивидуально.
Человек инфицируется при заглатывании цист с пищей или водой, или при оральных сексуальных контактах. После попадания в организм человека из цисты выходит трофозоит, который по мере продвижения по кишечнику может либо проникать в ткани кишечника, либо выводиться с калом (как в виде цист, так и в виде трофозоитов). Для заражения опасны только цисты.
В 90% случаев течение болезни бессимптомное. Если все же есть клиническая картина, то она может варьировать от легкой диареи до тяжелой дизентерии (боль в животе, диарея с кровью и слизью, снижение веса, повышение Т тела) и даже вызывать опасные осложнения: перфорацию кишечника, кишечные кровотечения и др. К факторам риска тяжелого течения относятся молодой возраст, беременность, лечение кортикостероидами, злокачественные новообразования, недоедание и алкоголизм, а также ВИЧ-инфекция.
Амебная инфекция может стать хронической и проявляться в виде диареи с болью в животе, слизью, метеоризмом, потерей веса. Могут обнаруживаться безболезненные, пальпируемые скопления - амебомы - по ходу толстого кишечника.
При внекишечном амебиазе наиболее часто поражается печень (абсцесс печени). Симптомы включают боль или дискомфорт в области печени, иррадиирующие в правое плечо, неустойчивую лихорадку, потливость, озноб, тошноту, рвоту, слабость и потерю веса. Абсцесс может перфорировать в поддиафрагмальное пространство, правую плевральную полость, правое легкое, перикард.
Основным методом диагностики, помимо общеклинических исследований (при которых можно обнаружить лейкоцитоз, эозинофилию, повышение СОЭ, повышение уровня трансаминаз печени и др.) является микроскопия кала. При этом 3х-кратное исследование повышает чувствительность до 95%. Чувствительностью до 100% обладают иммунохроматографические методы, основанные на выявлении антигена амеб в кале, кроме того они позволяют дифференцировать E.dispar и E.Histolytica. Так же могут использоваться молекулярно-генетические методы - ПЦР, и серологические методы - определение наличия антител к амебам, но серологические данные нельзя интерпретировать отдельно от других.
Из инструментального обследования информативным может быть колоноскопия, при которой выявляются характерные изъязвления стенки кишечника, а дальше проводится биопсия и гистологическое исследование материала, где могут быть выявлены трофозоиты амеб.
При подозрении на внекишечный амебиаз используют Р-графию органов грудной клетки, УЗИ органов брюшной полости, КТ с контрастированием или МРТ.
Лечение проводится только после лабораторного подтверждения диагноза. И оно включает в себя несколько схем последовательно применяемых противомикробных препаратов (действующих как на ткани кишечника, так и в просвете кишечника), в зависимости от тяжести заболевания, формы (кишечная или внекишечная), индивидуальной непереносимости препаратов и другого-другого-другого.
Лямблиоз не менее широко распространен - лямблии наиболее часто обнаруживаются при исследовании кала. Пути передачи те же, инфицирование происходит при проглатывании цист. После попадания в организм из цист выходит трофозоит, который паразитирует в тканях тонкой кишки, дозревает, а затем выводится в окружающую среду с калом в виде цист.
Характер клинических проявлений у человека, вероятно, зависит от ряда факторов, включая вирулентность изолята, паразитарную нагрузку и иммунный ответ хозяина. Половина переносит без симптомов, 15 процентов выделяют цисты без симптомов (бессимптомная инфекция встречается как у детей, так и у взрослых, а бессимптомное выделение кист может длиться шесть месяцев и более), 35-45% отмечают клинические симптомы острой или хронической инфекции.
Острый лямблиоз: диарея, недомогание, стеаторея, спазмы в животе и вздутие, метеоризм, тошнота, снижение веса, рвота, лихорадка, запор, крапивница. Симптомы обычно развиваются после инкубационного периода от 7 до 14 дней. Возникновение острых желудочно-кишечных симптомов в течение одной недели после контакта вряд ли может быть связано с инфекцией Giardia . Симптомы могут длиться от двух до четырех недель.
Симптомы хронического лямблиоза могут включать: жидкий стул, но обычно не диарея, стеаторея, потеря веса (от 10 до 20 процентов веса тела), мальабсорбция, задержка роста, недомогание, усталость, депрессия, спазмы в животе, метеоризм, отрыжка. Проявления могут усиливаться и уменьшаться в течение многих месяцев.
Нарушение всасывания может быть причиной значительной потери веса, которая может возникнуть при лямблиозе. Даже в случаях бессимптомной инфекции может возникнуть нарушение всасывания жиров, сахаров, углеводов и витаминов. Это может привести к гипоальбуминемии и дефициту витаминов A, B12 и фолиевой кислоты. Приобретенная непереносимость лактозы встречается примерно у 40 процентов пациентов - клинически это проявляется обострением кишечных симптомов после употребления молочных продуктов. Восстановление может занять много недель даже после избавления от паразита.
Осложнения: мальабсорбция, потеря веса, у путешественников длительная диарея, у детей может привести к задержке роста. Редко - сыпь, крапивница, афтозные язвы и реактивный артрит или синовит, холецистит, холангит или гранулематозный гепатит. При этом лямблиоз не ассоциирован со смертностью даже у иммунокомпрометированных лиц.
Диагностика основана на обнаружении простейших (трофозоитов или цист) при микроскопии кала, на выявлении антигена лямблий в кале иммунохроматографическими методами, обнаружении генетического материала методом ПЦР. При подозрении на лямблиоз и получении 5 негативных результата исследования кала необходимо рассмотреть возможность исследования дуоденального содержимого. Стоит помнить, что на обнаружение паразита могут влиять прием антибактериальных, антацидных препаратов, а также обследования с использованием контрастных веществ.
Лечение проводится только при лабораторном подтверждении диагноза и при наличии клинических проявлений заболевания, лечение бессимптомных носителей осуществляется в случае, если они контактируют с беременными, с больными муковисцидозом, если это дети, посещающие ДДО или работники пищевой промышленности.
Спорообразующие простейшие (Cryptosporidium parvum, Isospora belli, Cyclospora cayetanensis, Mycrosporidia)
Жизненный цикл для всех спорообразующих простейших одинаков и начинается после проглатывания спор, из которых в тонком кишечнике высвобождаются спорозоиты и начинают активно размножаться в энтероцитах, а затем способствуют развитию новых спор, выделяющихся с калом после гибели энтероцитов. При паразитировании данных микроорганизмов значительно страдает архитектоника ворсинок, что нарушает всасывание.
Из всех спорообразующих наиболее изучены криптоспоридии - о них и пойдет речь.
Путь передачи - фекально-оральный, инфицирование при проглатывании цист с водой, пищей, от человека к человеку, от животных к человеку. Факторами риска тяжелого течения могут быть ВИЧ-инфекция, трансплантация органов, дефицит IgA, гипогаммаглобулинемия и прием иммунодепрессантов.
В 30% случаев встречается бессимптомное течение. У пациентов, у которых развиваются симптомы, инкубационный период обычно составляет от 7 до 10 дней (от 2 до 28 дней). Диарея, связанная с криптоспоридиозом, может быть острой или хронической, кратковременной, прерывистой или непрерывной, скудной или обильной, с водянистым стулом до 25 л/день. Часто пациенты отмечают недомогание, тошноту и анорексию, спастические боли в животе и субфебрильную температуру. У иммунокомпетентных людей болезнь обычно проходит без лечения в течение 10–14 дней, хотя может сохраняться дольше или рецидивировать после первоначального улучшения. У людей с ослабленным иммунитетом криптоспоридиоз может стать хроническим изнурительным заболеванием с постоянной диареей и значительным истощением. Наиболее подвержены риску люди, живущие с ВИЧ, не принимающие антиретровирусную терапию и имеющие низкий уровень СД4+ менее 100-50кл/мкл.
Диагностика основана на выявлении микроорганизмов при микроскопии кала, выявлении их генетического материала методом ПЦР, обнаружение антигенов криптоспоридий в фекалиях, гистологическом исследовании биоптатов слизистой оболочки кишечника.
Если пациент с иммунодефицитом, то лечение может вызвать некоторые трудности - чаще это длительная, комбинированная терапия, которая может не дать желаемых результатов. При наличии ВИЧ-инфекции у пациента следует незамедлительно начать антиретровирусную терапию, в некоторых случаев этого бывает достаточно, но все же иногда необходимо добавить и противопаразитарные препараты.
У иммунокомпетентных лиц лечение криптоспоридиоза не требуется, если только клинические проявления не длятся более двух недель.
Распространен повсеместно. Фекально-оральный путь передачи. У людей паразитирует в толстом кишечнике, чаще встречается у пациентов с ВИЧ-инфекцией. Патогенез развития заболевания изучен не до конца. Вопрос о том, действительно ли этот паразит является патогеном для человека, остается спорным. Выделение этого паразита с диареей у пациентов с трансплантацией почек и другими иммунодефицитами коррелирует, но практически не связано со смертностью. У людей с ВИЧ-инфекцией и бластоцистозом симптомы исчезают самопроизвольно или подтверждается другая их этиология.
Клинические проявления при бластоцистозе могут включать: диарею, тошноту, анорексию, спазмы в животе, вздутие живота, метеоризм, крапивницу и усталость. Обычно описывается водянистая диарея (может быть острой или хронической). Лихорадка обычно отсутствует.
Диагностика - микроскопия и ПЦР-исследование кала, а также культуральные методы.
Пациенты с обнаруженными бластоцистами в кале и без клинических проявлений не нуждаются в лечении. Если все же есть клинические проявления, то необходимо исключить другую их этиологию, и только в случае исключения другой этиологии рассматривается вопрос о лечение.
Балантидиаз человека наиболее распространен в тропических и субтропических регионах и развивающихся странах. Путь передачи фекально-оральный, при заглатывании цист при употреблении зараженной пищи или воды. Источником инфекции являются свиньи. Эксцистация происходит в тонкой кишке, паразит колонизирует подвздошную и толстую кишки, могут проникать в ткани, цисты формируются в просвете кишечника и выделяются с калом.
Большинство случаев протекает бессимптомно. Риск развития симптомов увеличивается при сопутствующей инфекционной патологии. Симптомы могут включать тошноту, рвоту, потерю веса, боль в животе и заметную диарею с примесью крови. Фульминантное течение заболевания с перфорацией кишечника возникает редко.
Диагноз инфекции B. coli устанавливается путем обнаружения трофозоитов или цист при исследовании кала или соскобах слизистой оболочки, полученных при колоноскопии или ректороманоскопии.
Оптимальный подход к лечению балантидиаза неясен. В целом, лечение целесообразно при симптоматическом течении инфекции. Если симптомы не исчезают после проведенной терапии, необходимо повторить исследование кала для исключения другой этиологии.
Ранее считалась комменсалом. Путь передачи фекально-оральный, инфекция ассоциирована с энтеробиозом.
Инфекция может быть симптоматической или бессимптомной. Общие симптомы включают боль в животе, острую и рецидивирующую диарею, тошноту, рвоту, метеоризм. D. fragilis может проявляться периферической эозинофилией и/или эозинофильным колитом. Диарея обычно длится 1-2 недели, тогда как боль в животе может сохраняться в течение 1-2 месяцев. Из-за очень высокой связи с острицами у некоторых пациентов также может проявляться анальный зуд, инфекции нижних мочевыводящих путей.
Диагноз ставится путем обнаружения трофозоитов при микроскопии образцов стула или с помощью молекулярно-генетических методов.
У бессимптомного человека обычно не требует лечения, но инфекции, вызванные D. fragilis, следует лечить, если организм обнаруживается как единственный патоген в образцах стула пациентов с абдоминальной болью или диареей более 1 недели.
Несколько непатогенных простейших обитают в кишечном тракте и могут быть идентифицированы в образцах стула, отправленных в клиническую лабораторию для исследования яиц и паразитов. Поскольку диагностическая лаборатория может сообщить об этих непатогенных паразитах, важно уметь различать организмы, требующие лечения, и организмы, которые этого не требуют.
Непатогенные простейшие можно разделить на две группы: амебы и жгутиковые.
Читайте также:

