Тонкая кишка при холере микропрепарат
Обновлено: 17.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сальмонеллез: причины появления, симптомы, диагностика и способы лечения.
Определение
Сальмонеллез – инфекционное заболевание, вызываемое бактериями рода Salmonella. Чаще всего протекает с поражением органов желудочно-кишечного тракта, но описаны и случаи развития тяжелого системного процесса (с поражением других органов и систем), и бактерионосительства без клинических проявлений.
Заболевание распространено повсеместно, заразиться может человек любого возраста.
В последние годы наблюдается подъем заболеваемости во всем мире, при этом сальмонеллы становятся все менее чувствительными к антибактериальным препаратам.
Тяжелее всего сальмонеллез протекает у детей младшего возраста и характеризуется высоким риском летальности.
Причины появления сальмонеллеза
Причиной возникновения заболевания являются бактерии сальмонеллы. Они хорошо сохраняются и долго живут в окружающей среде. Им не страшен холод, поэтому заморозка продуктов не предотвращает заражение. Зато при кипячении эти бактерии погибают мгновенно.
На белье Salmonella может сохраняться до 3 месяцев, в фекалиях – до месяца, в засушенных фекалиях – годами. В водопроводной воде сальмонеллы способны жить 4–5 месяцев, в пыли – до полугода. На поверхности яйца – до 24 дней. В продуктах, даже замороженных, копченых или засоленных, сальмонеллы комфортно проживают и активно размножаются: это касается мяса крупного рогатого скота и домашней птицы, рыбы горячего копчения, колбасы, сосисок, сливочного масла, сыров, кондитерских кремов, яиц, яичного порошка и других продуктов.

Сальмонеллы проникают в желудочно-кишечный тракт с пищей, водой или через загрязненные руки, беспрепятственно проходят кислотный барьер желудка и заселяются в тонком кишечнике (реже – в толстом отделе кишечника), где и происходит дальнейшее развитие заболевания. В борьбе с клетками иммунной системы сальмонеллы разрушаются, высвобождая опасный токсин. В некоторых случаях бактерии могут с током крови и по лимфатическим путям попасть в другие органы - в печень, селезенку, легкие, кости.
Классификация заболевания
Сальмонеллез протекает в локализованной (гастроинтестинальной) или генерализованной (распространенной по всему организму) форме.
При локализованной форме сальмонеллы не выходят за пределы просвета кишечника (а если и выходят, то сразу гибнут). В зависимости от места протекания воспаления и симптоматики выделяют следующие типы сальмонеллеза:
- с преимущественным поражением желудка (гастритический);
- с преимущественным поражением желудка и тонкого кишечника (гастроэнтеритический);
- с преимущественным поражением тонкого кишечника (энтеритический);
- с преимущественным поражением тонкого и толстого кишечника (гастроэнтероколитический);
- с преимущественным поражением толстого кишечника (колитический);
- с преимущественным поражением толстого кишечника с появлением крови в кале (гемоколит).
Локализованные формы развиваются в большинстве случаев у практически здоровых взрослых и детей старше трех лет.
При генерализованной форме сальмонеллеза может наблюдаться тифоподобное (острейшее) течение с вовлечением в процесс нервной системы, септицемическое течение (с проникновением бактерий в кровь), семптикопиемическое течение (с развитием гнойных очагов поражения в органах, куда с током крови попала сальмонелла).
Генерализованные формы могут развиваться у пожилых, ослабленных людей с серьезными хроническими заболеваниями, детей раннего возраста, лиц с врожденным или приобретенным иммунодефицитом.
Возможно бессимптомное выделение сальмонелл с фекалиями – бактерионосительство. В течение трех месяцев после перенесенного заболевания носительство считается острым, более трех месяцев – хроническим, однократное выделение сальмонелл у здорового человека считается транзиторным и может наблюдаться в очаге заболевания.
Симптомы сальмонеллеза
Инкубационный период (время от вторжения сальмонелл в организм до первых клинических проявлений) составляет один-два дня, но может увеличиться до восьми дней. Это зависит от состояния организма и количества сальмонелл, попавших в желудочно-кишечный тракт.
Заболевание всегда начинается остро - с подъема температуры тела до 38–39оС и выше, интоксикации (слабости, разбитости, ломоты в мышцах и суставах). Сразу или на следующий день присоединяются симптомы поражения желудочно-кишечного тракта.
При поражении ЖКТ наблюдаются тошнота, многократная рвота, которая приносит облегчение, боли в области желудка (эпигастрия).
При поражении тонкого кишечника появляется жидкий, обильный, зловонный, зеленый, пенистый и частый стул, в котором возможна примесь слизи и прожилок крови, а также непереваренные остатки пищи. Живот болезненный в правой подвздошной области, около пупка. Усилена перистальтика (живот урчит).
При поражении толстого кишечника боли чаще разлитые и в правой, и в левой подвздошной области, в нижней части живота. Стул с примесью слизи, крови, гноя, редко бывают болезненные позывы к дефекации. Выражено вздутие живота.
Эти симптомы наблюдаются изолированно или в комбинации. Во время ультразвукового обследования может фиксироваться увеличение печени и селезенки. Риск обезвоживания возрастает при поражении желудка и тонкого кишечника. При оценке тяжести состояния обращают внимание на длительность и кратность рвоты и диареи.
Легким течением считается наличие жидкого стула в течение одного-трех дней по два-пять раз в день и рвота один-два раза в день (при этом общее состояние сильно не меняется).
Длительность заболевания более 9 дней с диареей больше 15 раз в сутки, многократной рвотой и симптомами интоксикации говорят о тяжелом течении болезни.

Диагностика сальмонеллеза
Диагностика сальмонеллеза включает осмотр и выявление жалоб больного, определение пути заражения (выявление контакта с больным инфекционной диареей или употребления воды или продуктов питания, опасных в отношении сальмонеллеза).
Наилучшим из существующих тестов для подтверждения сальмонеллеза является выявление сальмонелл в кале, рвотных массах, промывных водах желудка бактериологическим методом. Если сальмонеллы не обнаруживаются, применяют серологическое исследование крови на наличие антител к антигенам сальмонелл.
Определение этиологии ОКИЗ (острого кишечного инфекционного заболевания) и выбор рациональной антибиотикотерапии. Рациональная терапия дизентерии основана на идентификации её возбудителя - бактерий рода Shigella. Шигеллы (по имени японского учёного К. Шиги) грамотрицательные неподвижные .
Ишемическая болезнь кишечника – причинами развития ИБК являются различные заболевания, приводящие к ухудшению кровоснабжения кишечника: ХИБС, артериальная гипертензия, атеросклероз. Острое нарушение кровоснабжения сопровождается критической ишемией кишки и развитием гангрены.
Кишечные инфекции - инфекционные заболевания, для которых характерны фекально-оральный путь заражения; локализация основных морфологических изменений в кишечнике. К ним относятся брюшной тиф, сальмонеллезы, дизентерия, холера, колибациллярная инфекция, амебиаз и другие. Среди этих заболеваний выделяют: 1) заболевания, сопровождающиеся генерализацией инфекта (бактериемией), цикличностью течения и выраженными общими проявлениями (брюшной тиф, сальмонеллезы); 2) “местные” инфекции, возбудители которых не выходят за пределы кишечника (дизентерия, холера, колибациллярная инфекция, амебиаз). Холера отличается способностью давать пандемии, поэтому ее относят к карантинным (конвенционным) инфекциям.
Брюшной тиф – острое инфекционное заболевание с циклическим течением, характеризующееся местными изменениями в тонкой кишке и общими изменениями в связи с бактериемией. Возбудитель — брюшнотифозная палочка из группы сальмонелл.
Электронограмма “Сальмонеллы в межворсинчатом пространстве кишки (экспериментальный сальмонеллез)” – демонстрация. Демонстрирует интерцеллюлярный механизм проникновения возбудителя в групповые фолликулы кишки. В расширенных межклеточных пространствах и в полостях, которые видны в клетках эпителия, обнаруживаются скопления бактерий. Микроворсинки в области поверхностного дефекта десквамированы.
Макропрепарат “Мозговидное набухание групповых фолликулов тонкой кишки при брюшном тифе” – описание. Фолликулы увеличены в размерах, сочные, с бороздами и извилинами (напоминают поверхность головного мозга), выступают над поверхностью слизистой оболочки, мягкой консистенции, серо-красного цвета на разрезе.
Микропрепарат № 126 “Мозговидное набухание групповых фолликулов тонкой кишки при брюшном тифе” (Г-Э) - рисунок. Лимфоидные клетки фолликулов вытесняются ретикулярными клетками. Многие ретикулярные клетки превращаются в макрофаги со светлой цитоплазмой, которые формируют гранулемы. Макрофаги, фагоцитирующие возбудителя, называют брюшнотифозными клетками, а гранулемы - брюшнотифозными гранулемами. Гранулемы по ходу сосудов проникают в мышечный слой. Некоторые из них некротизированы. В слизистой оболочке картина острого катарального воспаления. Сходные изменения развиваются в регионарных лимфатических узлах.
Микропрепарат № 128 “Мезентериальный лимфатический узел при брюшном тифе” (Г-Э) – демонстрация. Рисунок строения лимфатического узла стерт. Лимфоидные клетки вытеснены ретикулярными. Макрофаги образуют брюшнотифозные гранулемы.
Макропрепарат “Язвы тонкой кишки при брюшном тифе” - описание. В слизистой оболочке кишки на месте групповых фолликулов видны овальные язвы с ровными краями. Они расположены вдоль по ходу кишки и проникают до мышечного слоя.
Среди кишечных осложнений брюшного тифа наиболее опасны внутрикишечное кровотечение и прободение язвы. Среди внекишечных осложнений наибольшее значение имеют: пневмония, гнойный перихондрит гортани, восковидные некрозы прямых мышц живота, внутримышечные абсцессы, остеомиелит, сепсис.
Дизентерия — острое инфекционное заболевание с преимущественным поражением толстой кишки. Возбудитель – шигеллы.
При дизентерии возникает воспаление толстой кишки, в развитии которого различают стадии катарального, фибринозного, язвенного колита и заживления язв. Местом жизднедеятельности и размножения шигелл являются энтероциты (эндоцитобиоз). Цитопатогенным действием шигелл объясняется деструкция и десквамация эпителия кишки с высвобождением эндотоксина, который обладает вазонейропаралитическим действием. Это определяет как динамику воспалительной реакции, так и возможность ее хронического течения.
Электронограмма “Шигеллы в эпителиальной клетке толстой кишки” – демонстрация. В цитоплазме энтероцита видны шигеллы, канальцы цитоплазматической сети вакуолизированы, митохондрии с деструкцией крист - морфология дистрофии клетки.
Макропрепарат “Фибринозный колит при дизентерии” – описание. Стенка кишки утолщена, просвет сужен. На слизистой оболочке видна пленка грязно-серого цвета, плотно спаянная с подлежащими тканями; местами пленка отторгается, обнажая глубокие дефекты стенки кишки.
Микропрепарат №131 “Фибринозный колит при дизентерии” (Г-Э) – описание. Слизистая оболочка кишки некротизирована, пронизана нитями фибрина и полиморфноядерными лейкоцитами. Подслизистый слой полнокровен, отечен, с кровоизлияниями и выраженной инфильтрацией лейкоцитами.
У детей до 1 года изменения при дизентерии могут локализоваться в солитарных фолликулах толстой кишки. Тогда говорят о фолликулярном или фолликулярно-язвенном колите.
Макропрепарат “Фолликулярно-язвенный колит при дизентерии” – демонстрация. Слизистая оболочка кишки набухшая, полнокровная, покрыта слизью. Солитарные фолликулы увеличены, сочные. В центре их видны глубокие дефекты с неровными краями. В дне дефектов – массы грязно-серого цвета.
С язвенными изменениями кишки при дизентерии связаны: перфорация стенки кишки, парапроктит и перитонит, флегмона стенки, внутрикишечное кровотечение, рубцовые стенозы кишки. Внекишечные осложнения представлены бронхопневмонией, пиелитом, пиелонефритом, серозным артритом, пилефлебитическими абсцессами печени.
Макропрепарат “Абсцессы печени” - демонстрация. В ткани печени под капсулой и на разрезе видны округлые полости, заполненные гноевидным содержимым; местами они сливаются между собой.
Холера – острейшее инфекционное заболевание из группы карантинных, характеризующееся преимущественным поражением желудка и тонкой кишки. Возбудитель – вибрионы (азиатской холеры и Эль-Тор).
В развитии холеры различают три стадии (периода): холерный энтерит, холерный гастроэнтерит и алгидный период. Под действием токсина – холерогена энтероциты продуцируют большое количество изотонической жидкости, что ведет к профузной диарее.
Электронограмма “Эпителий тонкой кишки при холере” – демонстрация. Базальная часть цитоплазмы энтероцита заполнена вакуолями, ядро и органеллы смещены в апикальную часть, канальцы цитоплазматической сети расширены и сливаются между собой.
Микропрепарат № 230 “Энтерит при холере” (Г-Э) – описание. В препарате кусочек слизистой оболочки и подслизистого слоя тонкой кишки, взятый при биопсии. Ворсины слизистой оболочки отечны, со спущенным эпителием; слизистая оболочка и подслизистый слой инфильтрированы лимфоидными клетками и полиморфноядерными лейкоцитами; сосуды полнокровны.
К специфическим осложнениям холеры относят холерный тифоид и постхолерную уремию, к неспецифическим – пневмонию, абсцессы, флегмону мягких тканей, рожу, сепсис.
Аппендицит. Различают две клинико-морфологические формы аппендицита: острый и хронический. Морфологическими формами острого аппендицита являются: 1) простой, 2) поверхностный, 3) деструктивный: а) флегмонозный, б) флегмонозно-язвенный, в) апостематозный, г) гангренозный (первичный и вторичный).
При деструктивных формах аппендицита возможны осложнения: перфорация, самоампутация, а при распространении воспаления по воротной вене — пилефлебитические абсцессы печени.

Под аббревиатурой ВЗК, воспалительные заболевания кишечника, скрываются хронические недуги, имеющие различный характер, но один общий симптом — воспаление стенки кишечника. Причина их появления, к сожалению, пока не выяснена, но распространенность ВЗК во всем мире растет очень быстро. Причем болеют не только люди категории 50+, но и 20–30–летняя молодежь, и даже дети, начиная с 4–5–летнего возраста. Заболевания в равной степени поражают как сторонников активного образа жизни, так и приверженцев здорового питания, придерживающихся диеты с повышенным содержанием клетчатки.
- 1. Чем опасно воспаление стенок кишечника?
- 2. ВЗК у детей: под угрозой — рост и развитие организма
- 3. Симптомы заболеваний кишечника: когда нужно обратиться к врачу?
- 4. Как диагностируют воспалительные заболевания и рак кишечника?
- 5. Колоноскопия кишечника: оправданы ли опасения пациентов?
- 6. Преимущества эндоскопического обследования в платной клинике
Чем опасно воспаление стенок кишечника?
В последнее время количество россиян с диагностированным ВЗК в среднем ежегодно увеличивается на 10–12%. Чаще всего жители современных мегаполисов страдают от неспецифического язвенного колита и болезни Крона. В первом случае поражается слизистая оболочка толстой кишки, а во втором — окончание тонкой и начало толстой кишки. Воспаление приводит к образованию кровоточащих язв и быстро прогрессирует, при отсутствии диагностики и лечения приводя к необратимым повреждениям тканей.
- У пациентов с болезнью Крона значительно повышается риск образования кишечной непроходимости и, как следствие, формирования свищей.
- Массивное кровотечение при язвенном колите может вызвать перфорацию кишечника и угрожающий жизни больного перитонит.
- Наконец, ВЗК признаны одним из факторов, значительно повышающих вероятность формирования в кишечнике опухоли.
Даже на начальной стадии заболевания кишечника проявляются неприятными признаками, заметно снижающими качество жизни.
ВЗК у детей: под угрозой — рост и развитие организма
Язвенный колит у детей может проявиться даже в возрасте до года и очень быстро привести к тотальному поражению толстой кишки. При отсутствии лечения болезнь может обернуться серьезным нарушением физиологичного процесса развития детского организма: задержкой роста или отставанием в физическом развитии. Если эндокринная патология при этом не выявляется, хороший детский врач педиатр обязательно назначит ребенку диагностику ЖКТ. Кроме того, и у малышей и у школьников такая патология вызывает серьезные психологические проблемы.
Симптомы заболеваний кишечника: когда нужно обратиться к врачу?
Насторожить любого человека должны следующие признаки:
- частые поносы — до 15–20 раз в сутки;
- боль и/или спазмы в области живота;
- слабость, повышенная утомляемость;
- потеря аппетита и заметное снижение веса;
- повышение температуры;
- появление следов крови в стуле.
Вероятность поражения толстой и тонкой кишки повышена у людей, регулярно и в больших количествах употребляющих темные сорта мяса и продуктов его переработки (сосиски, колбаса, ветчина, бекон и пр.). Но следует знать, что и приверженность диете с преобладанием овощей, фруктов, продуктов питания, приготовленных из цельного зерна, панацеей не является.
Определенную роль играет генетический фактор: склонность к воспалению кишечника может передаваться по наследству. Среди болеющих преобладают люди, злоупотребляющие курением. Также имеют значение недостаток в организме витамина D, частый и бесконтрольный самостоятельный прием жаропонижающих фармпрепаратов.
Прием проктолога в Москве рекомендован не только людям с неустойчивым стулом. Чтобы не полнить армию больных колоректальным раком, даже здоровый в целом человек после 45 лет должен с профилактической целью посещать врача не реже чем раз в пять лет. Отсутствие видимых признаков воспаления не исключает возможности скрытого протекания заболевания. Выявленные на ранней стадии симптомы рака кишечника позволяют медикам спасти пациента и добиться стойкой ремиссии.
Как диагностируют воспалительные заболевания и рак кишечника?
- Ультразвуковое исследование проводится для выявления утолщения стенок толстой и тонкой кишки и сужения их просвета.
- УЗИ с функцией Допплера позволяет проверить параметры кровотока.
- При необходимости назначается МРК ИЛИ КТ, а также рентгенологическое исследование.
- Для выявления в кале крови, сигнализирующей о наличии кровотечения в желудочно–кишечном тракте, проводят лабораторные тесты (включая определение фекального трансферрина и гемоглобина).
Колоноскопия кишечника: оправданы ли опасения пациентов?
Диагностированный на ранней стадии недуг создает меньше всего проблем заболевшему. Поэтому высокоинформативная скрининговая колоноскопия входит в государственные программы борьбы с раком кишечника в США, Израиле и европейских государствах. Граждан развитых стран постоянно информируют о необходимости регулярных обследований для профилактики и ранней диагностики колоректального рака.
Специфика проведения столь интимной процедуры вызывает не самые положительные эмоции у россиян. Боль является основным сдерживающим фактором даже для тех людей, которые полностью осознают необходимость проведения обследования. Но разве можно сравнить возникающие при колоноскопии ощущения с теми мучениями, которые испытывают пациенты, страдающие от уже развившейся онкологии!
Следует понимать, что щадящая технология диагностики, которую можно пройти под наркозом, позволит в дальнейшем избежать опасных симптомов, пугающих диагнозов и проведения солидного комплекса диагностических процедур.
Преимущества эндоскопического обследования в платной клинике
Колоноскопия под наркозом проводится после соответствующей подготовки — соблюдения особой диеты и полного очищения кишечника при помощи сильнодействующих слабительных препаратов.
- В клинике европейского образца пациент получит детальные рекомендации по балансировке рациона, которые помогут спокойно, без слабости и дискомфорта перенести этап голодания и очистки кишечника.
- Современная аппаратура позволяет высококвалифицированному специалисту провести обследование с ювелирной точностью, не травмируя слизистую кишечника.
- Планомерный процесс займет не более 20 минут, после чего пациент проснется в палате, не испытывая никаких негативных ощущений.
- Больные, уже прошедшие эндоскопию кишечника, отмечают, что их ожидания чего-то болезненного и ужасно неприятного абсолютно не оправдались.
Будьте внимательны к своему здоровью! Если внезапно проявившиеся проблемы с кишечником не проходят в течение 2–3 недель, обратитесь за консультацией к специалисту.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: неспецифический язвенный колит, Ulcerative colitis, Сolitis ulcerosa
Язвенный колит: причины появления, симптомы, диагностика и способы лечения.
Язвенный колит – тяжелое хроническое, рецидивирующие заболевание, для которого характерны воспалительно-язвенные поражения слизистой оболочки толстой кишки. Болезнь развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, патологическую кишечную микрофлору и неблагоприятную окружающую среду.
Распространенность язвенного колита в России на сегодняшний день достигла 19–30 случаев на 100 000 населения.
В Москве и области этот показатель составляет 58 на 100 000 населения. Первый пик заболеваемости отмечается между 20 и 40 годами жизни, а второй пик - в возрасте 60-70 лет. При возникновении язвенного колита в юношеском возрасте частота семейных случаев достигает 37% от общего числа заболеваний.
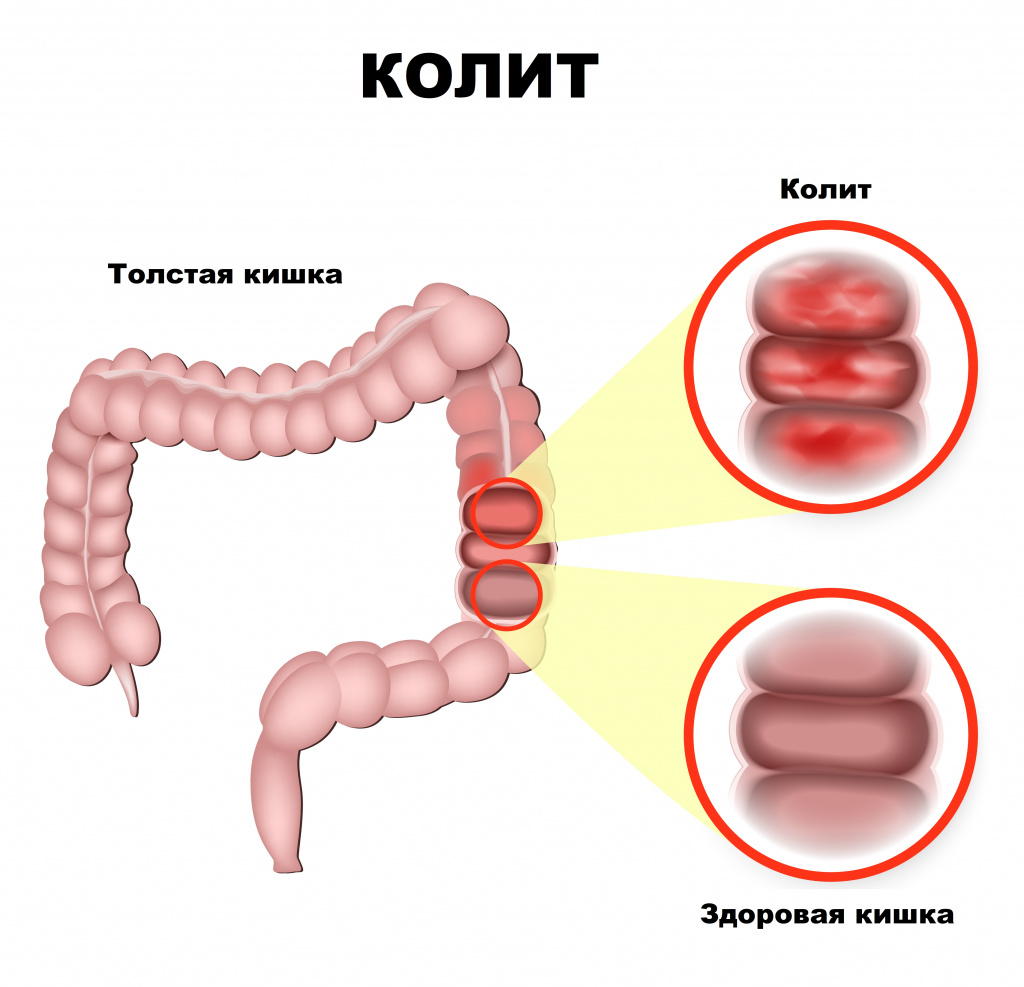
Причины появления язвенного колита
Ключевым механизмом развития язвенного колита является дисбаланс иммунной системы. Повреждающий агент (вирус, бактерия, токсин, паразиты и пр.) стимулирует иммунный ответ, сопровождающийся формированием аутоантител против собственного кишечного эпителия слизистой оболочки толстой кишки. Вследствие сложных иммунных механизмов с участием специальных белков (цитокинов) развивается воспалительный процесс, появляются участки поврежденной слизистой оболочки в виде эрозий и язв.
Инфицирование язв приводит к образованию гнойного экссудата. В результате повреждения кровеносных сосудов возникает кровотечение.
В толстой кишке различают 2 основных отдела — ободочную кишку (1,5-1,75 м) и прямую кишку (15-20 см). Язвенный колит обычно распространяется постепенно вверх по слизистой оболочке толстого кишечника, начиная с прямой кишки. Воспаление затрагивает слизистую оболочку и подслизистый слой и характеризуется четкой границей между здоровой и пораженной тканью. Мышечный слой поражается только при тяжелом течении заболевания.
Основными этиологическими факторами возникновения язвенного колита считаются:
- генетическая предрасположенность – наличие у близких родственников болезни Крона или неспецифического язвенного колита;
- длительное применение нестероидных противовоспалительных препаратов;
- бактериальные и вирусные инфекции;
- дефекты врожденного и приобретенного иммунитета, аутоиммунные факторы;
- пищевая аллергия и стресс могут спровоцировать первую атаку заболевания или его обострение, однако не выступают в качестве самостоятельного фактора развития язвенного колита.
Любопытно, что аппендэктомия (удаление аппендикса) снижает риск развития заболевания при условии, что операция была выполнена в связи с острым аппендицитом в молодом возрасте.
Классификация заболевания
Язвенный колит принадлежит к группе неспецифических воспалений кишечника неизвестной этиологии. По Международной классификации болезней 10-го пересмотра язвенный колит имеет код К51. В зависимости от локализации воспаления различают несколько подклассов:
K51.0 – Язвенный (хронический) энтероколит.
K51.0 – Язвенный (хронический) илеоколит.
K51.0 – Язвенный (хронический) проктит.
K51.0 – Язвенный (хронический) ректосигмоидит.
K51.4 – Псевдополипоз ободочной кишки.
K51.5 – Мукозный проктоколит.
K51.8 – Другие язвенные колиты.
K51.9 – Язвенный колит неуточненный.
По характеру течения выделяют:
- острое течение (менее 6 месяцев от дебюта заболевания);
- хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
- хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
Симптомы язвенного колита
Основными клиническими симптомами язвенного колита являются примесь крови и гноя в стуле, диарея, ложные позывы к дефекации, слабость, потеря аппетита и веса. У небольшой части пациентов развиваются поражения суставов, кожи, глаз, печени, желчных путей и почек.
Для язвенного колита характерно чередование обострений и периодов с умеренным проявлением симптомов или даже бессимптомных.
При ухудшении течения болезни к классическим симптома могут присоединяться дополнительные:
- поражение суставов (артриты);
- язвочки на слизистой оболочке полости рта;
- воспаление, болезненность, покраснение и отеки кожи;
- воспаление глаз.
Диагностика язвенного колита
Однозначных диагностических критериев язвенного колита не существует. Диагноз устанавливается на основании сочетания данных анамнеза, физикального осмотра, клинической картины и типичных эндоскопических и гистологических изменений. Кроме того, язвенный колит важно отличать от болезни Крона и других форм острого колита (в частности, инфекционного, а у пожилых людей – ишемического).
Обычно проводят следующие исследования:
-
колоноскопию, осмотр слизистой оболочки кишечника, при необходимости берут небольшой образец ткани для исследования (биопсию);
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Читайте также: