Тонзиллярный синдром при инфекционных заболеваниях
Обновлено: 24.04.2024
Катаральный синдром всегда возникает при инфекционных заболеваниях, передающихся аэрогенным путем. Физиологические проблемы пациентов при разных воздушно-капельных инфекциях зависят от локализации инфекционного процесса и выраженности катарального синдрома.
Симптомы, определяющие развитие катарального синдрома, весьма разнообразны и зависят от преобладания воспалительных изменений слизистых оболочек той или иной области верхних дыхательных путей (зева, глотки, гортани, трахеи, бронхов, носа, миндалин) и слизистых оболочек глаз (конъюнктив).
Воспаление слизистой оболочки зева и глотки (ротоглотки) – фарингит - проявляется развитием яркой гиперемии, мелкой зернистостью ротоглотки.
Воспаление слизистых оболочек трахеи – трахеит проявляется болью за грудиной, упорным сухим надсадным кашлем.
Воспаление слизистых оболочек бронхов – бронхит проявляется кашлем с мокротой, рассеянными хрипами.
Воспаление слизистых оболочек носа – ринит проявляется заложенностью носа, чувством щекотания в носу, чиханием, серозно-слизистым или гнойным отделяемым, затруднением носового дыхания.
Так, например, при гриппе на фоне интенсивного общетоксического синдрома катаральный синдром выражен незначительно. Он проявляется симптомами трахеобронхита: мучительным, сухим, надсадным кашлем, чувством саднения за грудиной.
При риновирусной инфекции воспаляются слизистые оболочки носа, и основной физиологической проблемой пациента будут обильная ринорея (насморк), мацерация кожи носогубного треугольника. Лихорадки и интоксикации при этой инфекции не наблюдается.
При аденовирусной инфекции катаральный синдром на фоне умеренной лихорадки проявляется воспалительными изменениями ротоглотки, глаз, ринофарингита, тонзиллита, иногда ларингита.
При респираторно-синтициальной инфекции развивается острый бронхит (бронхиолит) с выраженным бронхоспастическим компонентом и длительным течением. Физиологическими проблемами пациента при этой инфекции бывают упорный приступообразный кашель, вначале сухой, а затем с мокротой и экспираторная одышка. У детей респираторно-синтициальная инфекция часто осложняется пневмонией.
Тонзиллярный синдром
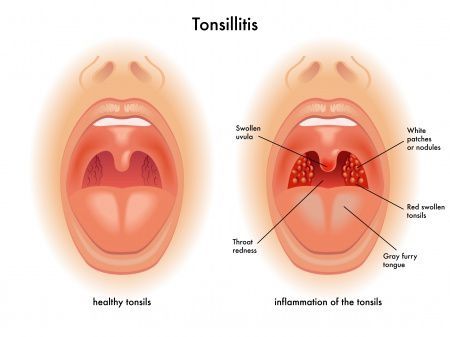
Тонзиллит (ангина) – воспаление небных миндалин, характеризуемое следующими признаками: болью при глотании, гиперемией и отечностью миндалин, налетами на них, увеличением и болезненностью углочелюстных лимфатических узлов.
Выраженность воспалительных процессов в небных миндалинах зависит от вида патогенного возбудителя, вызывающего своеобразие клинической картины инфекционного заболевания.
Тонзиллит может протекать с общетоксическим синдромом и без него. Без лихорадки и интоксикации протекают тонзиллиты при кандидозной ангине и сифилисе.
При первичном сифилисе поражается чаще всего одна миндалина, на которой может формироваться шанкр или эрозия с четкими плотными краями, боли в горле при этом отсутствуют, увеличены ближайшие лимфатические узлы, которые безболезненны. При вторичном сифилисе на обеих миндалинах, небных дужках, мягком и твердом небе слегка возвышаются крупные бляшки, окруженные ободком гиперемии, на поверхности которых потом образуются эрозии, появляются умеренные боли при глотании и полиаденит (отек вокруг миндалин). Может возникнуть умеренная лихорадка, но без симптомов интоксикации.
Тонзиллит с лихорадкой и интоксикацией возникает при ангинах (катаральной, фолликулярной, лакунарной), инфекционном мононуклеозе, ангинозно-бубонной форме туляремии, дифтерии и других заболеваниях.
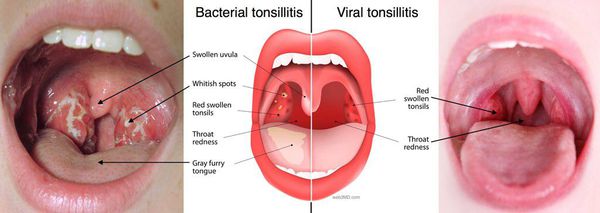
Инфекционный мононуклеоз часто является первым клиническим проявлением острой ВИЧ-инфекции. Тонзиллит при этом заболевании протекает на фоне длительной лихорадки как ангина любого вида (катаральная, фолликулярная, лакунарная). При катаральной ангине увеличиваются и становятся гиперемированными небные миндалины. При фолликулярной ангине появляется выраженная гиперемия и сильное набухание небных миндалин, на которых возвышаются желтоватые точки – нагноившиеся фолликулы. При лакунарной ангине на покрасневших и набухших миндалинах появляются белые или желтые налеты, покрывающие всю их поверхность. Ангина при инфекционном мононуклеозе сочетается с генерализованной лимфаденопатией, назофарингитом, гепатоспленомегалией.
При туляремии тонзиллит язвенно-некротический, всегда односторонний и сочетается с развитием регионарного малоболезненного бубона от 2 до 10 см.
При дифтерии ротоглотки на фоне лихорадки и интоксикации развивается тонзиллит, характеризующийся появлением беловатых, плотных, фибринозных пленок, которые с трудом снимаются, не растираются, тонут в воде. Поверхность миндалин при снятии этих пленок кровоточит. Дифтерийные пленки могут распространяться за пределы миндалин, сопровождаться резким отеком миндалин. Тонзиллит в зависимости от степени токсичности сопровождается разной выраженностью и распространенностью отека подкожной жировой клетчатки до середины шеи, до ключиц и ниже ключиц на грудную клетку.
Что такое хронический тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Селютина Е. А., ЛОРа со стажем в 26 лет.
Над статьей доктора Селютина Е. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический тонзиллит (Chronic tonsillitis) — это длительный стойкий хронический процесс воспаления нёбных миндалин, которому сопутствуют такие рецидивные обострения, как ангина и общая токсико-аллергическая реакция. [5]
Функции миндалин
Миндалины (лат. tonsillae) — скопления лимфоидной ткани, расположенные в области носоглотки и ротовой полости. Они являются частью иммунной системы и препятствуют проникновению микробов в организм через рот или нос.
Почему развивается воспаление нёбных миндалин
К воспалению миндалин приводит длительное воздействие патогенов. Человеческий организм воспринимает воспаление как чужеродное образование и включает аутоиммунный механизм (борьба иммунитета против своих же тканей). [4]
Однако данная теория аутоиммунной причины воспаления пока полностью не доказана, так как не выявлено существенных изменений в показателях системного иммунитета из-за их транзиторного (временного) характера.
Косвенно о наличии хронического тонзиллита свидетельствует проходящая под действием системных антибиотиков боль в горле, которая возвращается после отмены из применения. [9]
Факторы риска
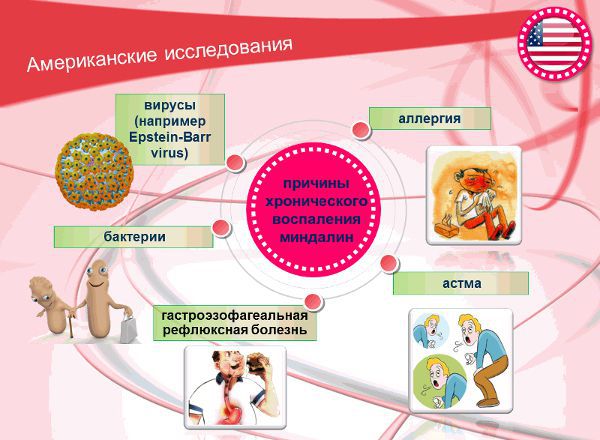
Американские учёные среди причин хронического воспаления миндалин выделяют астму, аллергию, бактерии и вирусы (в частности вирус Эпштейна), гастроэзофагеальную рефлюксную болезнь (заброс кислого содержимого желудка в пищевод).
Однако механизм влияния данных причин на появление хронического тонзиллита зарубежными экспертами не объясняется. Остаются открытыми вопросы:
- Как именно вышеперечисленные американскими учёными причины смогут способствовать поражению лимфатической ткани инфекцией?
- Насколько активно данные факторы участвуют в патогенезе хронического воспаления миндалин?
Так, в современной оториноларингологии остаётся множество нерешённых вопросов, связанных с хроническим тонзиллитом. Существуют разногласия по поводу классификации, методов диагностики и тактики лечения среди врачей в России и других странах мира. Поэтому тема хронического тонзиллита весьма актуальна.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического тонзиллита
К симптомам хронического тонзиллита у взрослых относятся:
- постоянные болезненные ощущения в горле, пробки;
- неприятный запах изо рта;
- лимфаденит шеи.
Признаки тонзиллита у маленьких детей:
- слюнотечение из-за затруднённого или болезненного глотания;
- отказ от еды;
- повышенное беспокойство [13] .
Патогенез хронического тонзиллита
Длительное взаимодействие вируса и микроорганизма формирует очаг хронического тонзиллита и способствует развитию тонзиллогенных процессов.
Согласно материалам авторов России и зарубежья, бета-гемолитический стрептококк группы А и вирусы — основные причины развития хронического тонзиллита. [3]
В паренхиме (составляющих элементах) и сосудах здоровых миндалин бактерий не выявлено.
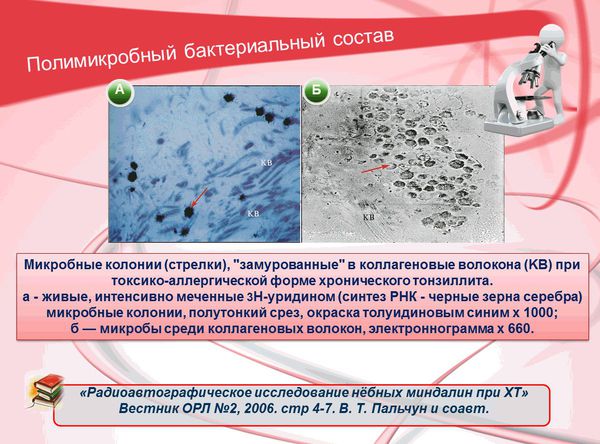
В настоящее время рассматривается вопрос о влиянии биоплёнок на течение хронического инфекционного процесса в аденотонзиллярной ткани. [12]
J. Galli и соавт. (Италия, 2002) в образцах аденоидной ткани и тканях нёбных миндалин детей, у которых наблюдалась хроническая аденотонзиллярная патология, смогли обнаружить прикреплённые к поверхности кокки, организованные в биоплёнки. Исследователи выдвигают предположение, что биоплёнки, образованные бактериями на поверхности аденоидной ткани и нёбных миндалинах, помогут выяснить, в чём заключается трудность эрадикации (уничтожения) бактерий, участвующих в образовании хронического тонзиллита.
На данный момент подтверждено внутриклеточное расположение:
- золотистого стафилококка;
- пневмококка;
- гемофильной палочки;
- аэробного диплококка (Moraxella catarrhalis);
- бета-гемолитического стрептококка группы А.
Для того, чтобы обнаружить и идентифицировать расположение микроорганизмов внутри клеток, можно применить полимеразную цепную реакцию (ПЦР), а также гибридизацию in situ (FISH-метод).
Однако приведённые исследования не позволяют выявить один патогенный микроорганизм, вызывающий клинику хронического воспаления миндалин. Поэтому весьма вероятно, что течение заболевания способен вызвать любой микроорганизм, который находится в ротоглотке, в условиях, способствующих воспалительному процессу в ткани нёбных миндалин. К подобным условиям можно отнести гастроэзофагеальный рефлюкс.
Определённую роль в возникновении хронического воспаления миндалин и сопряжённых с ним болезней играют прямые лимфатические связи миндалин с различными органами, прежде всего с центральной нервной системой и сердцем. Морфологически доказаны лимфатические связи миндалин и мозговых центров.
Классификация и стадии развития хронического тонзиллита
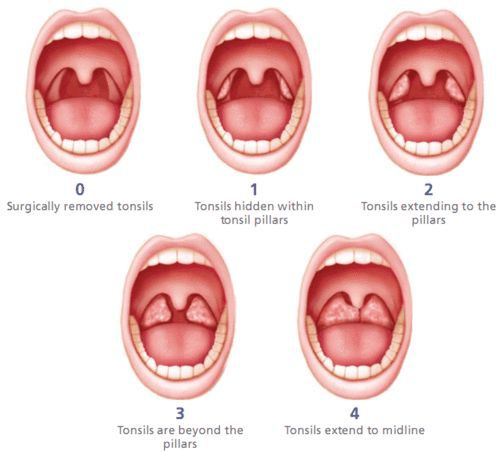
В России существует две классификации хронического тонзиллита, сформированные около 40 лет назад: Б.С. Преображенского — В.Т. Пальчуна 1965 года и И.Б. Солдатова 1975 года.
Формы хронического тонзиллита
Классификация Б.С. Преображенского — В.Т. Пальчуна включает в себя две клинические формы хронического тонзиллита:
Устоявшиеся клинические критерии диагностики были созданы описательной медициной и не изменились с появлением доказательной медицины. К примеру, признаки простой формы хронического воспаления миндалин субъективны и зависят, в основном, от индивидуального восприятия врача.
Классификация И.Б. Солдатова подразделяет хронический тонзиллит на:
- компенсированную форму;
- декомпенсированную форму.
Все эти классификации объединены субъективным подходом, так как одинаковые состояния нёбных миндалин различаются лишь их формулировкой.
Осложнения хронического тонзиллита
Самое распространенное осложнение — кровотечение. По оценкам, 2-8% пациентов страдают от кровотечения.
Воспаление или отёк миндалин могут приводить к следующим осложнениям:
-
;
- скопление гноя вокруг и за миндалинами (тонзиллярный целлюлит и паратонзиллярный абсцесс) [13] .
Чем опасен хронический тонзиллит
Очень редкими, но опасными для жизни являются внутричерепные осложнения: менингит, тромбоз синусов мозговых оболочек, абсцесс мозга.
Из осложнений после тонзиллэктомии следует отметить подкожную эмфизему, пневмонию, абсцесс и ателектаз лёгкого, парезы отдельных нервов или их ветвей, медиастинит, тонзиллогенный сепсис.
Диагностика хронического тонзиллита
Когда необходимо обратиться к врачу
Посетить врача-отоларинголога следует при болезненных ощущения в горле, неприятном запахе изо рта и воспалении шейных лимфоузлов.
При диагностике хронического тонзиллита важно определить наличие следующих симптомов:
- симптом Гизе — гиперемия краёв нёбных дужек;
- симптом Зака – отёк в области верхнего угла между нёбно-язычной и нёбно-глоточной дужками;
- симптом Преображенского – валикообразное утолщение краёв передней и задней нёбных дужек.
Эти признаки хронического тонзиллита возникают в связи с раздражением слизистой оболочки содержимым лакун миндалин, выдавливаемое при напряжении дужек, например во время глотания. Фарингоскопически симптомы хронического воспаления нёбных миндалин легко определяются, но диагностическая ценность их ограничена тем, что они могут встречаться при других заболеваниях (к примеру, при остром обострении хронического фарингита). Следующий фарингоскопический симптом — спайки между дужками и поверхностью миндалин. Бесспорный признак хронического тонзиллита — присутсвие жидкого гнойного экссудата (накопившейся жидкости) в лакунах.
Все эти признаки характеризуют простую (по Б.С. Преображенскому) или компенсированную (по И.Б. Солдатову) форму хронического тонзиллита, при которой ещё не выявляются симптомы очаговой инфекции.
Токсико-аллергическая форма I степени характеризуется начальными проявлениями общего заболевания. Они связаны с обострениями хронического тонзиллита и диагностируются в течение некоторого времени после ангины. Чаще всего поражается сердечно-сосудистая система. На данном этапе заболевания изменения носят функциональный характер и не выявляются на электрокардиограмме. Центральный механизм нарушения сердечной деятельности в этой стадии доказан экспериментально. Другие признаки токсико-аллергической формы I степени — субфебрилитет и тонзиллогенная интоксикация в виде быстрой утомляемости, слабости, снижения работоспособности в течении некоторого времени после ангины. Эти признаки неспецифичны и могут быть связаны с различными состояниями организма. Между тем, их идентификации и установление связи с заболеванием миндалин имеют принципиально важное значение для разработки рационального лечения хронического тонзиллита. Для установления связи субфебрилитета и интоксикации с хроническим тонзиллитом используют диагностический прием — пробное лечение. Если после курсового промывания лакун нёбных миндалин симптомы исчезают — они связаны с хроническим тонзиллитом.
Токсико-аллергической форме II степени характерно развернутое проявление очаговой инфекции. Признаки хронического тонзиллита теряют связь с обострениями и существуют постоянно, их можно зарегистрировать при функциональных исследованиях. Кроме того, для этой стадии характерно наличие сопряженных заболеваний. К сопряженным заболеваниям относятся коллагенозы (системная красная волчанка, ревматизм, склеродермия, узелковый периартериит, дерматомиозит), заболевания кожи (экзема, псориаз, нефрит, многоморфная экссудативная эритема, тиреотоксикоз и др.).
Лечение хронического тонзиллита
Хронический тонзиллит принято лечить консервативными и хирургическим методами.
Консервативное лечение хронического тонзиллита
Консервативный метод лечения показан, если хронический тонзиллит имеет компенсированную форму. Консервативное лечение применяется при наличии противопоказаний к хирургическому методу лечения.
К консервативным методам лечения относятся: [8] [10]
Беременность и хронический тонзиллит
Хронический тонзиллит у беременных лечат только консервативно — орошением глотки антисептиками.
Оперативное лечение
В случае неэффективности консервативного лечения применяют полухирургические способы лечения: ультразвуковую биологическую чистку или лазерную вапоризацию лакун нёбных миндалин.
При декомпенсации хронического воспаления, применяется полное удаление миндалин — тонзиллэктомия.
Недостаточная эффективность системной антибиотикотерапии при хроническом тонзиллите подтверждается клинически. Исследование, основанное на изучении бактериологического состава с поверхности нёбных миндалин у 30 детей, подвергшихся их удалению, доказало: антибиотики, которые дети принимали шесть месяцев до начала операции, не повлияли на бактериологию миндалин к моменту тонзиллэктомии. [6] [7] [9]
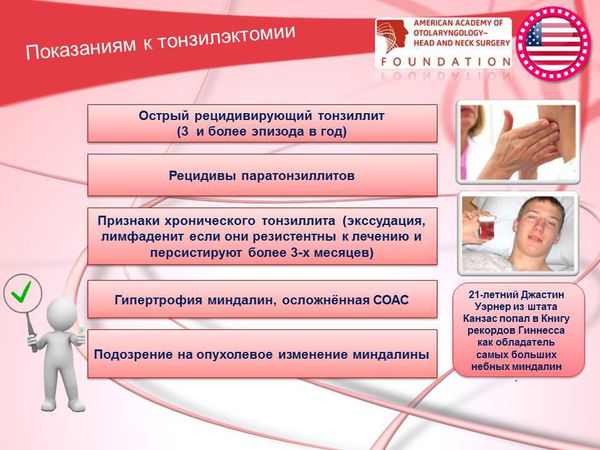
Показаниями к тонзиллэктомии являются:
- острая рецидивирующая форма тонзиллита (от 3-х эпизодов в год);
- рецидивы паратонзиллитов;
- симптомы хронического тонзиллита (экссудация, лимфаденит, если они резистентны к лечению и персистируют более 3-х месяцев);
- гипертрофия миндалин, осложнённая СОАС;
- подозрение на опухолевое изменение миндалины.
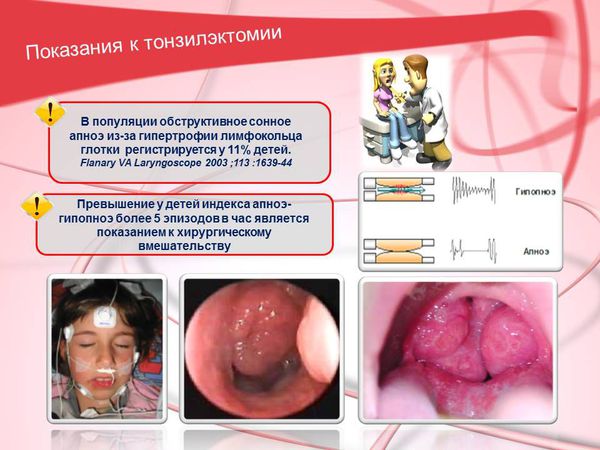
В популяции обструктивное сонное апноэ из-за гипертрофии лимфатического кольца глотки регистрируется у 11% детей. [1] [2] Превышение у детей индекса апноэ/гипопноэ более 5 эпизодов в час является показанием к хирургическому вмешательству.
В результате многочисленных исследований сделаны выводы:
- Тонзиллэктомия не даёт последствий на общий иммунитет.
- Астма и предрасположенность к аллергии у пациента не являются противопоказаниями к операции. Отягощающий эффект тонзиллэктомии на дальнейшую жизнь детей с атопией не доказан.
В настоящее время во многих лечебных учреждениях тонзиллэктомия выполняется под общей анестезией.
Техника операции заключается в выделении верхнего полюса миндалины с помощью скальпеля, ножниц или специального наконечника от электрохирургических приборов (коблатор, квазар, лазер и т. д). Затем миндалина отделяется от дужек и паратонзиллярной клетчатки тупым путём. На завершающем этапе операции нижний полюс миндалины отсекаю от подлежащих тканей.
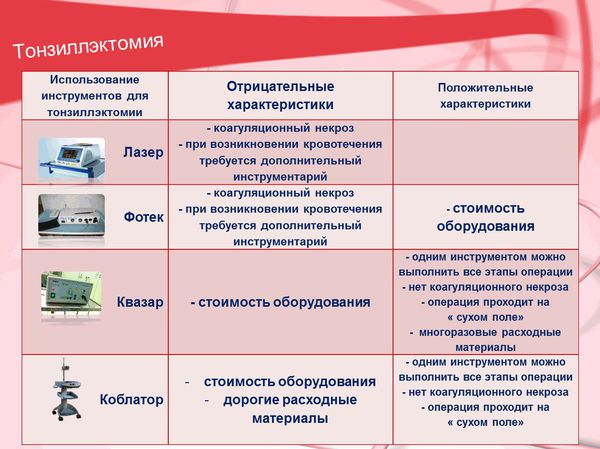
Противопоказания к тонзиллэктомии
- пороки сердца, гипертоническая болезнь;
- тяжёлая форма анемии, лейкоз;
- декомпенсированный сахарный диабет.
Лечение народными средствами
После консультации ЛОР-врача можно орошать глотку отваром ромашки и "Хлорофиллиптом" (препаратом, содержащим экстракт листьев эвкалипта). Эти средства используются только в комплексе с терапией, которую назначил доктор.
Прогноз. Профилактика
Профилактика хронического тонзиллита — это общегигиенические и санационные мероприятия. Она по праву считается действенной мерой вторичной профилактики заболеваний, в генезе которых важную роль играют ангины и хронический тонзиллит. Из общегигиенических мероприятий наиболее важны закаливание, рациональное питание, соблюдение правил гигиены жилища и рабочих помещений. Все больные с хроническим тонзиллитом должны обязательно находиться на диспансерном учёте у оториноларинголога.
В клинике ИБ катаральный синдром встречается чаще других. Это соответствует особенно широкому распространению гриппа и других ОРЗ вирусной и бактериальной природы. Их доля достигает 90% суммарной инфекционной заболеваемости, особенно велика она среди детей.
Клинические проявления катарального синдрома соответствуют острому диффузному катару верхних дыхательных путей, сочетанному развитию ринита, ларингита, фарингита, трахеита.
Симптомокомплекс ринита характеризуется заложенностью носа, насморком с разным объемом и разной характеристикой отделяемого из носа (серозное, слизистое, слизисто-гнойное, кровянистое).
Трахеит проявляется неприятными ощущениями (боли, саднение, царапанье) за грудиной, кашлем разной интенсивности, сухим или с отделением мокроты.
Фарингит характеризуется першением в горле, ощущением затруднения при глотании. Слизистая оболочка глотки утолщена, гиперемирована.
Основным проявлением ларингита является изменение тембра голоса. Появляется охриплость голоса, он становится трудно различимым, вплоть до полной афонии. Иногда возникает лающий кашель. У детей может развиться симптомокомплекс крупа – острого стеноза гортани. Воспалительный процесс с верхних дыхательных путей может распространиться и на нижние с развитием острого трахеобронхита.
Катаральный синдром инфекционного происхождения сочетается с повышением температуры и развитием интоксикации. Проявления общетоксического синдрома достигают наибольшей степени выраженности при гриппе.
Собственно катаральный синдром при гриппе характеризуется преимущественным развитием ринита и трахеита. При этом их проявления не одинаковы в разные фазы болезни. Для 1-го дня типична заложенность носа со скудным серозным отделяемым из носа, кашель разной интенсивности, иногда надсадный, мучительный, без отделения мокроты. Со 2-го дня начинается насморк уже с относительно большим слизисто-гнойным отделяемым. Кашель становится продуктивным, мокрота скудная, отделяется с трудом.
Также изменяется картина зева. Сначала (1-й день болезни) в зеве наблюдается гиперемия, отечность слизистой мягкого неба, язычка с обильной мелкой зернистостью, несколько увеличенными тонзиллами (глотание безболезненно). В последующие дни гиперемия становится менее яркой, преобладают цианотичные тона, зернистость исчезает, проявляется сосудистый рисунок слизистой оболочки.
При парагриппе катаральный синдром возникает рано. Характерны охриплость голоса, упорный сухой кашель. У маленьких детей может протекать тяжело с развитием крупа (острого стеноза гортани), возможно распространение воспалительного процесса на бронхи.
При аденовирусной инфекции основной симптомокомплекс – фарингоконъюнктивальная лихорадка, характерна яркая гиперемия зева с развитием острого тонзиллита.
Бактериальные ОРЗ вызываются стафилококками, стрепто-, пневмококками и другими микроорганизмами. В характеристике катарального синдрома ведущими являются признаки ринита и фарингита. Насморк с самого начала гнойный, с обильным слизисто-гнойным отделяемым. Кашель влажный с небольшим количеством мокроты. Для фарингита характерны гиперемия и гиперплазия задней стенки глотки. Мелкая зернистость отсутствует. Проявления общетоксического синдрома выражены умеренно.
При ИБ, протекающих с катаральным синдромом, госпитализация больных не обязательна. Основными критериями служат оценка тяжести состояния больных, наличие осложнений, наличие хронических заболеваний, учет возраста больных. Немедленной госпитализации подлежат больные с особотяжелым течением гриппа, так как развитие тяжелых осложнений и летальный исход.
Если больной остается дома, то организуется стационар на дому. Необходимым условием является постельный режим особенно в первые дни болезни. Обеспечивается необходимый уход. Назначается симптоматическая терапия.
Тонзиллярный синдром .
Острый тонзиллит наблюдается при разных ИБ. При большей части инфекций допустимо лечение больных на дому, при других Нр: дифтерия, туляремия – нужна госпитализация.
В основе диагностики и выделения тонзиллярного синдрома лежат 3 клинических признака:
- увеличение и воспалительные изменения небных миндалин
- воспалительная реакция со стороны регионарных тонзиллярных лимфатических узлов
Все 3 признака могут достигать разной степени выраженности. Боли в горле – от незначительных до интенсивных, затрудняющих глотание. Увеличение миндалин может достигать или немного превышать границы передних небных дужек. При особенно значительном увеличении тонзиллы почти смыкаются, перекрывая глотку. Оценивается наличие и характер наложений на миндалинах (налеты). Также характерны гиперемия и отечность слизистой оболочки зева.
Тонзиллярный лимфаденит характеризуется увеличением регионарных переднешейных лимфоузлов. Наиболее типичным является углочелюстной лимфаденит, соответствующий увеличению верхних переднешейных желез, что оценивается при пальпации.
Боли в горле с затруднением глотания, признаки острого тонзиллита при осмотре зева и верхний переднешейный регионарный тонзиллярный лимфаденит в своей совокупности определяют тонзиллярный синдром.
При ИБ местные воспалительные изменения в тонзиллах симметричны, двухсторонни и сочетаются с признаками генерализованного инфекционного процесса.
В клинической практике развитие острого тонзиллита с общетоксическим синдромом при отсутствии других локальных проявлений обозначают ангиной.
Кроме ангины тонзиллярный синдром характерен и для других ИБ, Нр: инфекционный мононуклеоз, дифтерия зева, скарлатина, аденовирусная инфекция и другие. При этих инфекциях симптомокомплекс острого тонзиллита сочетается с другими характерными для них клиническими проявлениями.
При инфекционном мононуклеозе признаки тонзиллярного синдрома наслаиваются на общетоксические проявления. Появляются боли при глотании, гиперемия зева. Тонзиллит фолликулярно-лакунарный. Миндалины покрыты бело-желтым налетом рыхло-творожистой консистенции. Налеты могут быть массивными, но не выходят за пределы миндалин, легко снимаются шпателем, растираются на стекле. Тонзиллит часто сочетается с назофарингитом, затруднением носового дыхания, гнусавостью голоса, храпом во время сна. Лимфаденит преимущественно заднешейный. Лимфоузлы плотные, отека подкожной клетчатки вокруг них нет.
Дифтерия зева : Отмечается отечность миндалин при более умеренной гиперемии зева. Налеты плотные, пленчатые (фибринозные). При распространенной форме налеты переходят с миндалин на небные дужки, язычок. Боли в горле чаще менее интенсивные, но могут быть интенсивными, исчезают при сохраняющихся налетах.
Выделяют тонзиллярный вариант течения при аденовирусной инфекции . При этом боли в горле незначительные, слизистая оболочка ротоглотки ярко гиперемирована, сочная с характерной множественной мелкой зернистостью. Тонзиллит катаральный или фолликулярно-лакунарный, иногда с белесоватым налетом. Может выходить за пределы миндалин, легко снимается шпателем. Регионарный тонзиллярный лимфаденит выражен нерезко, лимфоузлы малоболезненны. Тонзиллярный синдром сочетается с признаками катара верхних дыхательных путей Нр: фарингитом.
При туляремии тонзиллярный синдром становится ведущим при возникновении ангинозно-бубонной формы. Он развивается постепенно. Тонзиллит развивается от катарального к пленчатому и некротическому, налеты сначала островчатые, а затем сливные. При некротизации и отторжении некротических масс образуется глубокая медленно заживающая язва. Регионарный лимфаденит захватывает не только передние, но и заднешейные, а также подчелюстные лимфоузлы.
При подозрении на дифтерию и туляремию больных госпмтализируют, при других заболеваниях госпитализация выборочная по клинико-эпидемиологическим данным.
Разнообразные физиологические проблемы пациентов, возникающие при развитии катарального и тонзиллярного синдрома, требуют тщательного сестринского ухода. При этих синдромах у инфекционных больных возникают нарушения потребностей человека: есть, пить, дышать, быть здоровыми, чистыми. Пациента беспокоят самые разнообразные физиологические проблемы: боль в горле, кашель, удушье, нарушение глотания, риск аспирации, поражение слизистой оболочки рта, конъюнктив, увеличенные лимфатические узлы, высокий риск заражения окружающих и др.
Особенности независимого сестринского ухода при катаральном и тонзиллярном синдроме заключаются в частой и интенсивной обработке полости рта, носа, глаз, особенно в остром периоде болезни.
Больных воздушно-капельными инфекциями (грипп и других ОРВИ) надо помещать в теплую, хорошо проветриваемую комнату или палату, следить за соблюдением ими постельного режима, который необходим для излечения, особенно при наличии общетоксического синдрома. Важным условием ухода является соблюдение тишины, так как все внешние раздражители (смех, громкий разговор) сильно утомляют больного. Вставать с постели разрешается только после нормализации температуры тела и значительного уменьшения воспалительных изменений в глотке. Запрещается курение, так как оно отрицательно влияет на местные восстановительные процессы, еще сильнее раздражая слизистую оболочку. Прием алкоголя, острой, сильно горячей пищи также раздражает слизистые оболочки и замедляет процесс выздоровления. Полоскание воспаленной ротоглотки водкой с перцем является большим заблуждением.
Для создания условий, ускоряющих процессы рассасывания воспалительных очагов в миндалинах и отторжения некротизированных тканей, а также для вымывания скопившейся слизи, гноя, фибринозных пленок и других продуктов воспаления целесообразно делать частые полоскания ротоглотки гипертоническими солевыми растворами, растворами фурациллина, слабым раствором перманганата калия, теплыми отварами трав (ромашка, календула и др). Температура жидкости для полоскания должна быть в пределах 40-45° С. При более низкой температуре происходит сужение сосудов слизистых оболочек, и нужный эффект лечения не достигается. При более высокой температуре жидкости может произойти ожог слизистой оболочки. Полоскания необходимо проводить через каждые 20-30 минут. Полоскание полости ротоглотки обязательно после каждого приема пищи. После двух-трех правильных полосканий больной чувствует себя лучше.
При дифтерии уход за полостью ротоглотки особенно важен. Медицинские сестры должны уделять большое внимание поддержанию чистоты не только в ротовой полости, но и в носовых ходах. Скопившуюся слизь и корочки из носа необходимо удалять с помощью ватных тампонов, смоченных в слабых дезинфицирующих растворах. Категорически запрещается удалять механически шпателем или пинцетом дифтерийные пленки, так как это приводит к ухудшению местного воспалительного процесса. Для полосканий ротоглотки используются растворы перекиси водорода (1-2 столовые ложки на стакан воды), 2% раствор борной кислоты, 2% раствор соды, 0,05% раствор перманганата калия и др.
Для снятия сухости и першения в горле медицинская сестра может порекомендовать питье теплого молока с содой или полоскание щелочной минеральной водой.
При развитии конъюнктивита нередко развивается светобоязнь, поэтому надо устранить яркие источники света. Глаза в этом случае промывают 2% раствором борной кислоты, раствором фурациллина 1: 5000.
Закапывания лекарственных средств (антибиотиков и др.) в глаза производятся по назначению врача. Глазные капли подогреваются до комнатной температуры. Медицинская сестра перед выполнением процедуры должна уточнить у пациента переносимость данного препарата.
Больным парагриппом, дифтерией гортани с явлениями крупа необходимо придать полусидячее положение, дать увлажненный кислород через носовые катетеры.
При аспирации дифтерийными пленками больному проводится интубация или трахеотомия. В этом случае около него должна неотлучно находиться медицинская сестра.
Трахеотомия – операция, в результате которой делается отверстие в трахее и вставляется в него трахеотомическая канюля, состоящая из двух трубок (металлических или пластиковых) одинаковой длины. Внутренняя трубка вставляется в наружную трубку и фиксируется к ней с помощью защелки-фиксатора. Наружная трубка фиксируется повязкой вокруг шеи и завязывается сзади нее. Для предотвращения раздражения кожи под наружную трубку на кожу необходимо подкладывать марлю из нескольких слоев. Основная задача сестринского ухода при трахеотомии – сохранить проходимость трахеи и канюли. После операции уход за трахеостомой выполняет медсестра, а затем сам пациент. В первые дни внутреннюю трубку необходимо дважды в сутки извлекать, очищать от слизи ватно-марлевым тампоном, мыть можно только кипятком, так как дезсредства раздражают верхние дыхательные пути, и снова вставить. Чтобы слизистая оболочка трахеи не высыхала, трубку закрывают влажной марлевой салфеткой. Туалет трахеи и бронхов включает отсасывание вязкого содержимого с помощью элекроотсоса. Перед отсасыванием необходимо пациенту дать вдыхать увлажненный кислород, закапать в трахею (через стому) 3 -5 мл теплого стерильного раствора гидрокарбоната или химотрипсина (по назначению врача), чтобы разжижить густую слизь.
При трахеостоме в легкие попадает неувлажненный и неподогретый воздух, что приводит к высыханию слизистой оболочки дыхательного дерева. Поэтому необходимо в палате устанавливать специальный увлажнитель или вешать мокрые простыни на батареи. При плохом уходе за трахеостомой может развиться бронхит и появиться новые физиологические проблемы у инфекционного больного, требующие усиленного сестринского ухода.
Катаральный и тонзиллярный синдром могут вызвать не только самые разнообразные физиологические проблемы у пациентов, но и психоэмоциональные, такие как высокий уровень тревожности, чувство беспомощности, утраты контроля над ситуацией в профессиональном аспекте и другие, а также социально-бытовые проблемы, вызванные социальной изоляцией, высоким риском заражения окружающих, высоким риском заражения окружающими и др.
Сестринский процесс при инфекционных болезнях, протекающих с катаральным и тонзиллярным синдромом, – это не легкое и хлопотное дело, которое требует хороших знаний и подготовки медицинских сестер.
Читайте также:

