Торакопластика при туберкулезе что это
Обновлено: 23.04.2024
Торакопластика - это хирургическая операция, применяемая на грудной стенке с целью мобилизации и создания новых условий, влияющих на функцию легких, плевры и сердца. В ортопедии и травматологии торакопластика применяется при врожденных деформациях грудной клетки, которая заключается в резекции или коррекции ребер и грудины с целью увеличения объема грудной клетки при воронкообразной деформации и уменьшения грудной клетки при килевидной 2.
Название протокола: Торакопластика
Код(ы) МКБ-10
| МКБ-10 | |
| Код | Название |
| Q 67.6 | Врожденная впалая грудь |
| Q 67.7 | Врожденная килевидная грудь |
| Q 67.8 | Другие врожденные деформации грудной клетки |
Дата разработки протокола: 2018 год
Сокращения, используемые в протоколе
| КТ | - | компьютерная томография |
| ЛФК | - | лечебная физкультура |
| ЭКГ | - | электрокардиограмма |
| ВИЧ | - | вирус имунно-дефицита человека |
| ПТИ | - | протромбиновый индекс |
| УЗИ | - | ультрозвуковое исследование |
| РВ | - | реакция Вассермана |
Пользователи протокола: травматологи-ортопеды.
Категория пациентов: взрослые.
Классификация
Клиническая классификация:
Врожденные деформации грудной клетки:
- воронкообразная;
- килевидная;
- локальная.
Лечение
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Цель проведения процедуры/вмешательства: хирургическая коррекция деформации грудной клетки.
Показания и противопоказания к процедуре/вмешательству
Показания к оперативному вмешательству:
- нарушения функции со стороны сердца, легких;
- косметический дефект.
- хроническая почечная недостаточность;
- печеночная недостаточность;
- сердечно-сосудистая недостаточность.
Перечень основных и дополнительных диагностических мероприятий:
Дополнительные диагностические мероприятия:
- общий анализ крови и мочи, биохимия крови (билирубин общий, АЛТ, АСТ, мочевина, креатинин, белок общий, азот);
- ПТИ, фибриноген;
- время и длительность кровотечения;
- кал на я/г, кровь на РВ;
- кровь ВИЧ и маркеры гепатита;
- ЭКГ;
- заключение кардиолога;
- терапевта, стоматолога;
- рентгенография грудной клетки;
- КТ грудной клетки;
- УЗИ сердца;
- спирография.
Требование к соблюдению мер безопасности, санитарно-противоэпидемическому режиму:
Техническое оснащение:
- минихирургический набор для стопы: минидрель, минираспатор, минипила и винты;
- ЭОП.
- подготовка перед операцией кожных покровов;
- очистительная клизма накануне вечером и утром в день операции;
- препарат для премедикации накануне вечером и утром в день операции.
- периоперационная антибиотикопрофилактика за 10-15 минут внутривенно во время наркоза либо за 40-60 минут до операции внутримышечно, с последующими повторными инъекциями по показаниям, но не более 24-48 часов.
Методика проведения процедуры/вмешательства
Оперативное лечение деформация грудной клетки
Патология лечится оперативным путем под интубационным наркозом. При оперативном лечении производится резекция деформированных реберных хрящей, стернотомия, стабилизация грудинно-реберного комплекса металлоконструкцией, которая проводится под грубиной. В послеоперационном периоде применяется физиолечение, ингаляции с бронхолитиками, дыхательная гимнастика. После заживления раны выписывается на амбулаторное лечение. Симптоматическая терапия с учетом сопутствующих заболеваний.
Индикаторы эффективности процедуры:
- восстановление анатомически нормального каркаса грудной клетки;
- психологическая адаптация пациента.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1 Ерекешев А.Е., Нагиманов Б.А., Орловский В.Н. Три случая лечения синдрома Поланда у детей //Травматология жэне ортопедия. - 2008. - № 1. - С. 82-86. 2 Комиссаров И.А.,Комолкин И.А. Модификация способа хирургического лечения по Nuss при воронкообразной деформации грудной клетки у детей.-г.Санкт-Петербург, 2013г.-98с. 3 Saxena A.K. Latissimus dorsi muscle flap in reconstruction congenitally absent breast and pectoralis muscle //Ann Plast Surg. - V. 4. – P. 422-425, 2009. 4 Kravarusic D. Currarino-Silverman syndrome (pectus carinatum type 2 deformity) and mitral valve disease. //Chest 2005. – V. 102. – P. 780-782. 5 Anatomical,.histologic and genetic characteristics of congenital chest wall deformities/A.A Fokin., N.M.Steuerwald,W,a.Ahrens, K.E.Allen//Thorac.Cardiovasc.Surg.2009.Vol.21,No1.P.44-57.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
Указание условий пересмотра протокола: пересмотр протокола через 5 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
Торакопластика при системном туберкулезе. Возраст пациента для торакопластике
При далеко зашедшем туберкулезе, когда имеются уже явления генерализации процесса, выражающиеся в туберкулезном поражении кишечника, почек, брюшины, костной системы, торакопластика является не только бесполезным вмешательством, но может даже ухудшить положение больного. При поражении туберкулезом одной почки без выраженных явлений со стороны мочевого пузыря и общем хорошем состоянии больного может быть поставлен вопрос о торакопластике после произведенной нефрэктомии.
Туберкулез гортани, за исключением тяжелых случаев с большими разрушениями и явлениями дисфагии, не является противопоказанием к торакопластике. Наоборот, многочисленные наблюдения, в том числе и наши собственные, показывают, что в целом ряде случаев в течении процесса наступает значительное улучшение. Повидимому, это объясняется, с одной стороны, улучшением общего состояния больного после торакопластики, повышением сопротивляемости организма, а с другой стороны — тем, что после успешной торакопластики количество мокроты значительно уменьшается или же она совсем исчезает и, следовательно, устраняется один из главных моментов постоянного раздражения и инфицирования гортани.
Что касается других органов и систем, то торакопластика противопоказана при выраженных заболеваниях кроветворных органов, диабете, бронхиальной астме, выраженном базедовизме.Из заболеваний нервной системы безусловным противопоказанием к торакопластике является эпилепсия. Очень осторожно следует подходить к торакопластике при наличии выраженной повышенной нервной возбудимости. Нам пришлось наблюдать случай, когда после первого этапа торакопластики у больного развился тяжелый психоз с приступами буйства.
![торакопластика]()
Большое значение при применении торакопластики имеет возраст больного. Общепризнано, что наилучшие результаты торакопластика дает в возрасте 20—35 лет. Однако это вмешательство применяется нередко и в более раннем, и в более позднем возрасте. Мы с успехом применяли торакопластику у детей 8—9 лет и у больных старше 45 лет. Конечно, в таких случаях большое значение имеет общее состояние больного и особенно состояние сердечной мышцы. Но вообще, как правило, к производству торакопластики в возрасте старше 45 лет следует относиться с большой осторожностью.
Когда больной всесторонне обследован и противопоказаний к применению торакопластики не имеется, дальнейшая задача заключается в правильном выборе вмешательства. Прежде всего необходимо определить размеры операции. При ограниченных поражениях совершенно нет необходимости производить тотальную торакопластику, как это рекомендует Зауербрух. Мы всегда должны стремиться к тому, чтобы по возможности щадить непораженные участки легких. Размеры вмешательства определяются -размерами поражения. Если имеется поражение всего легкого, то, конечно, целесообразнее всего производить тотальную торакопластику. При ограниченных поражениях размеры вмешательства определяются по проекции пораженного участка на рентгеновском снимке на задние отрезки ребер. Определяется местоположение каверны соответственно задним отрезкам ребер.
При производстве торакопластики следует резецировать одно-дза ребра, лежащие ниже каверны. Например, если нижняя стенка каверны находится на уровне IV ребра, то следует резецировать не меньше 5 ребер. Выбор метода торакопластики зависит от локализации каверны: если каверна расположена кзади, следует делать верхне-заднюю торакопластику, а при переднем расположении каверны — передне-заднюю торакопластику с полным удалением трех верхних ребер. При гигантских и медиально расположенных кавернах, помимо последнего вмешательства, показано удаление поперечных отростков позвонков в зоне расположения каверны.
Из всего сказанного необходимо сделать вывод, что каждый больной, подвергающийся торакопластике, должен быть тщательно и всесторонне обследован. При рентгенологическом исследовании ни в коем случае не следует ограничиваться одной рентгеноскопией, ибо она никогда не может дать таких деталей, как правильно сделанный рентгеновский снимок. Одного дорзо-вентрального снимка для точного определения локализации каверны недостаточно: необходим также боковой снимок.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.Коллапсотерапия (лат. collapsus ослабевший, упавший + греч. therapeia лечение) — методы лечения туберкулеза путем достижения временного или постоянного спадения (уменьшения объема) пораженного легкого.
Впервые Коллапсотерапия в виде искусственного пневмоторакса была теоретически обоснована К. К. Зейдлицем (1842); искусственный пневмоторакс введен в практику в 1882 г. Форланини (G. Forlanini).
Лечебный эффект Коллапсотерапии заключается в том, что наступает рассасывание воспалительных туберкулезных инфильтратов и заживление каверны. Наиболее распространенными теориями механизма действия К. являются: функциональный покой пораженного легкого, лимфатический стаз, венозный застой в спавшемся легком, перегибы мелких бронхов, нейротрофические изменения в спавшейся легочной ткани. Один из этих факторов или все вместе стимулируют репаративные процессы в пораженном легком, приводящие в большом проценте случаев к излечению от активного туберкулеза легких.
Достигнуть спадения (коллапса) легкого позволяют следующие методы: введение воздуха в плевральную полость путем прокола иглой грудной стенки (см. Пневмоторакс искусственный); резекция задних отделов ребер над пораженным отделом легкого — экстраплевральная торакопластика (см.); отслоение париетальной плевры вместе с пораженным участком легкого и создание полости между грудной стенкой и отслоенной плеврой, в к-рую периодически вводится воздух,— экстраплевральный пневмоторакс; пересечение диафрагмального нерва (см. Френикотомия) или его алкоголизация в области шеи с целью создания паралича и подъема купола диафрагмы; повторные введения e брюшную полость воздуха через прокол иглой брюшной стенки с целью временного подъема купола диафрагмы (см. Пневмоперитонеум). Для каждого метода разработаны показания.
Из всех методов К. наибольшее значение приобрел искусственный пневмоторакс. До появления специфических противотуберкулезных химиопрепаратов он был основным методом лечения различных форм легочного туберкулеза. Его роль особенно возросла после разработки Якобеусом (H. Ch. Jacobaeus, 1913) метода закрытого пережигания плевральных сращений гальванокаутером. Л. К. Богуш (1945) широко применял гидравлическую препаровку плевральных сращений, вдвое увеличивающую эффективность операции Якобеуса.
При облитерации плевральной полости и невозможности наложения искусственного пневмоторакса у больных деструктивным туберкулезом легких широкое применение получили торакопластика и экстраплевральный пневмолиз (см.). Эти операции позволяют избирательно коллабировать пораженную часть легкого (селективная К.). Экстраплевральный пневмолиз применяется при ограниченных деструктивных процессах с небольшими кавернами в верхней доле легкого (верхний пневмолиз) или в VI сегменте (нижний пневмолиз). Л. К. Богуш (1950) усовершенствовал и упростил эту операцию, предложив подмышечный оперативный доступ и отслаивание париетальной плевры марлевым тупфером под контролем освещения лампочкой торакоскопа. Для стабилизации образованной экстраплевральной полости и удержания соответствующей части легкого в коллабированном состоянии в полость периодически вводят воздух (экстраплевральный пневмоторакс); созданную полость можно заполнить стерильным вазелиновым маслом — олеоторакс (см.).
Торакопластика с поднадкостничной резекцией пяти — семи верхних ребер применяется при фиброзно-кавернозном туберкулезе верхних долей легких. При поражении всего легкого производится тотальная торакопластика.
При кровотечении из каверны показания к наложению искусственного пневмоторакса, экстраплевральному пневмолизу или торакопластике могут быть срочными. Возможны двусторонний экстраплевральный пневмолиз, двусторонняя ограниченная торакопластика, а также сочетание пневмолиза на одной стороне с торакопластикой на другой.
С начала 50-х гг. 20 в. показания к К. резко сужены во всех случаях благодаря успехам химиотерапии туберкулеза и широкому применению резекции легких. Сохраняют значение пневмоперитонеум, который накладывают при инфильтративно-пневмоническом туберкулезе в фазе распада и обсеменения и при кровотечениях из каверн в нижней доле, а также торакопластика, к-рая по частоте применения занимает второе место после резекции легких среди методов хирургического лечения легочного туберкулеза.
Коллапсотерапия противопоказана при больших и гигантских кавернах, бронхостенозе, циррозе легкого, а также при выраженной дыхательной недостаточности (см.).
Библиография: Богуш Л. К. О гидравлической препаровке плевральных сращений, Пробл, туб., № 5, с. 29, 1949; Михайлов Ф. А. Искусственный пневмоторакс при туберкулезе легких, Свердловск, 1946; Многотомное руководство по хирургии, под ред. Б. В. Петровского, т. 5, с. 523, М.—Л., 1960; Стойко Н. Г. Хирургическое лечение легочного туберкулеза, М., 1949, библиогр.; Хрущева Т. Н. Экстраплевральный пневмоторакс и олеоторакс, М., 1952, библиогр.; Bier А., Вraun H. u. Kummell H. I. Chirurgische Operationslehre, Bd 3, T. 1, S. 381, Lpz., 1971, Bibliogr.; Malluche H. Die Pneumolyse, Lpz., 1957, Bibliogr.Торакопластика (греч. thorax, thorakos грудь, грудная клетка + plastike ваяние, пластика) — хирургическая операция, заключающаяся в резекции ребер и производимая с целью уменьшения объема грудной полости.
В дальнейшей разработке Т. важное значение имели исследования Гурде (J. Gourdet, 1895), к-рый показал, что уменьшение объема грудной полости зависит в первую очередь от резекции паравертебральных (задних, или околопозвоночных) отрезков ребер.
В 1911 —1912 гг. Ф. Зауэрбрух разработал новую методику Т., при к-рой удалялись только паравертебральные отрезки ребер. Резекция ребер выполнялась поднадкостннчно, что обеспечивало их регенерацию в новой позиции и последующую устойчивость грудной стенки, причем с целью уменьшения размера грудной полости в вертикальном направлении обязательно удаляли первое ребро. Ф. Зауэрбрух считал необходимой резекцию десяти — одиннадцати ребер даже при относительно ограниченных поражениях, так как полагал, что только обширная резекция ребер создает покой для легкого и предупреждает возможность аспирации мокроты в его нижние отделы. Однако дальнейшее изучение исходов Т. показало, что при ограниченных процессах хорошие результаты можно получить и при более экономных, селективных (частичных) операциях. При этом нужно резецировать все ребра выше и одно — два ребра ниже уровня нижнего края каверны, определяемого относительно задних отрезков ребер на рентгенограмме легких в прямой проекции. При необходимости обширной Т., особенно у ослабленных больных, резекцию ребер целесообразно разделить на два или три этапа. Промежутки между этапами не должны превышать 2—3 нед. во избежание регенерации ребер из оставленной надкостницы. При такой щадящей методике эффективность операции в целом не снижается, больные же переносят ее легче.
Описано более 20 способов и модификаций Т. Современные виды селективной Т. являются высокоэффективными оперативными вмешательствами, при к-рых не наблюдается грубых деформаций грудной клетки и нарушений осанки. Поэтому старые представления о Т. как о калечащей и уродующей операции теперь могут иметь отношение только к очень редко производимой (гл. обр., при тяжелых туберкулезных эмпиемах плевры у больных после пневмонэктомий) тотальной Т. или гемитораксэктомии (односторонняя резекция всех ребер).
В разработку селективной Торакопластики большой вклад внесли советские хирурги Н. В. Антелава, Л. К. Богушу Б. М. Гармсен, А. Г. Гильман, Ю. Ю. Джанелидзе, К. Д. Есипову И. С. Колесников, Н. Г. Стойко и др.
С середины 20-х до середины 50-х гг. 20 в. Т. была основным методом оперативного лечения деструктивных форм туберкулеза легких. Затем она стала быстро терять свое значение благодаря достижениям химиотерапии (см.) и внедрению в практику прямых оперативных вмешательств на легком. Однако и до наст, времени остается определенный контингент больных туберкулезом и другими заболеваниями легких, для лечения к-рых показана Т.
В СССР применяют селективную Т. следующих видов: экстраплевральную верхнезаднюю Т., интраплевральную верхнюю Т., лестничную Т., расширенную и этапную Т., селективную Т. с мышечной пластикой.
Содержание
Показания
Основными показаниями к Торакопластике являются деструктивные формы туберкулеза легких и эмпиема плевры (см. Плеврит) различного генеза. Т. может быть основным методом хирургического лечения или дополнительной, корригирующей операцией. В качестве основного метода хирургического лечения туберкулеза легких Т. показана при фиброзно-кавернозном туберкулезе с каверной в верхней доле легкого и очагами в других долях, а также в случае сохранения каверны после ее дренирования (см.) или кавернотомии (см.). Операцию целесообразно производить в фазе стабилизации процесса, но в случаях легочного кровотечения, обильного кровохарканья и выраженной стойкой интоксикации Т. может быть произведена и в фазе обострения по неотложным и экстренным показаниям. Показанием к Т. может быть туберкулезная или неспецифическая эмпиема плевры как с бронхиальными свищами, так и без них. В качестве дополнительной, корригирующей операции Т. применяют с целью уменьшения объема плевральной полости или для ликвидации различных бронхоплевральных и легочных осложнений после резекции легкого, пневмонэктомии (см.) и других оперативных вмешательств на органах грудной полости.
Противопоказания
Противопоказаниями к Т. при туберкулезе легких являются множественные каверны в разных долях легкого, стенозы крупных бронхов, легочно-сердечная недостаточность (см. Легочное сердце), а при эмпиеме плевры свищ главного или долевого бронха, так наз. решетчатое легкое (см. Бронхиальный свищ).
Предоперационная подготовка
Предоперационная подготовка к Торакопластике больных туберкулезом легких заключается в комплексном лечении с целью ликвидации обострения процесса, снятия туберкулезной интоксикации, уменьшения количества мокроты, улучшения дыхательной функции. Главным компонентом предоперационного лечения является комбинированная специфическая антибактериальная терапия. У больных с эмпиемой плевры важно добиться максимальной санации полости с помощью плевральных пункций или аспирации (см. Аспирационное дренирование, Плевра, Плевральная пункция). Длительность предоперационной подготовки — от 1—2 нед. до нескольких месяцев.
Обезболивание
Операцию производят под эндотрахеальным наркозом (см. Ингаляционный наркоз). При наличии бронхиальных свищей показана интубация бронха противоположной стороны или раздельная интубация бронхов (см. Интубация).
Техника операции
Торакопластику производят экстраплеврально или интраплеврально. При экстраплевральной Т. резекцию ребер производят не вскрывая плевральную полость, а при интраплевральной — плевральную полость вскрывают до, во время или после резекции ребер. Экстраплевральную Т. применяют в основном для лечения деструктивных форм туберкулеза легких, а интраплевральную — для уменьшения объема грудной полости после резекции легких, для лечения эмпием и бронхиальных свищей. Т. может быть выполнена последовательно с обеих сторон.
Экстраплевральная верхнезадняя торакопластика показана при фиброзно-кавернозном туберкулезе, остаточной полости каверны после дренирования или кавернотомии, остаточной верхушечной плевральной полости после резекции легкого.
Разрез кожи и подкожной клетчатки начинают на уровне I грудного позвонка и ведут каудально, огибая лопатку, до задней подмышечной линии на уровне VII ребра. Поднадкостнпчно выделяют и резецируют нижнее из подлежащих удалению ребер — VII, VI или V. Далее освобождают от надкостницы и резецируют вышележащие ребра от поперечных отростков позвонков до средней или передней подмышечной линии. I ребро резецируют последним.
У больных с каверной в верхушечном сегменте пли с остаточной паравертебральной полостью лучше также . удалить (экзартикулировать) шейки и головки ребер (кроме первого). Кровотечение из ложа удаляемых ребер останавливают диатермокоагуляцией (см.) и тампонадой (см.).
При Т. с резекцией отрезков семи ребер лопатка с фиксированными к ней мышцами западает в образовавшийся дефект реберного каркаса и усиливает спадение легкого. В то же время после резекции пяти или шести ребер нижний угол лопатки может оставаться над нижним ребром и при движениях задевать верхнее из оставшихся ребер, вызывая боль и нарушая подвижность плеча. В связи с этим целесообразно резецировать подостную часть лопатки, предварительно отслоив от нее надкостницу с прикрепляющимися мышцами. Л. К. Богуш (1936) предложил заканчивать операцию пневмолизом (см.) верхушки легкого с целью усиления коллапса верхней доли.
После резекции ребер вдоль всей раны укладывают дренажную трубку с несколькими боковыми отверстиями, над к-рой послойно сшивают мягкие ткани. Накладывают давящую повязку с ватно-марлевыми; или поролоновыми валиками в подключичной и подмышечной областях. Руку на стороне операции сгибают в локтевом суставе под прямым углом и на 3—4 дня фиксируют к туловищу. Затем постепенно начинают упражнения для плечевого сустава оперированной стороны. Через 2—3 нед. после операции накладывают давящую повязку на 1V2 — 2 мес. для лучшего западения и моделирования грудной стенки в области резецированных ребер.
Интраплевральная верхняя (корригирующая) торакопластика разработана в 1954 г. Л. К. Богушем. Показана при недостаточном расправлении оставшихся отделов легкого после резекции верхней доли легкого или ее сегментов.
Т. производят после окончания операции на легком. Резекцию ребер производят из плевральной полости без дополнительного разреза. Вначале поднадкостнично резецируют I ребро. Затем поднадкостнично резецируют II ребро от уровня поперечного отростка II грудного позвонка до передней подмышечной линии. При необходимости резецируют также отрезки III и IV ребер. В результате подвижный участок грудной стенки прогибается во внутрь и заполняет остаточную полость. Плевральную полость дренируют, мягкие ткани ушивают послойно.
Лестничная торакопластика предложена Геллером (Н. Heller, 1922) и Б. Э. Линбергом (1945). Операция показана при хронической эмпиеме плевры без бронхиальных свищей или со свищами мелких бронхов в случаях, когда имеются противопоказания к плеврэктомии (см.) и декортикации легкого (см.).
Расширенная этапная торакопластика, или этапная торакотомия, разработана Л. К. Богушем (1947, 1979). Операцию производят при туберкулезной эмпиеме плевры, когда имеются противопоказания к другим видам операций.
Первым этапом расширенной Т. является широкая торакотомия (см.), вторым — экстраплевральная верхнезадняя Т. (см. выше), третьим — мышечная пластика остаточной полости. Производят дугообразный разрез от наружного края длинных мышц спины по ребру, соответствующему нижнему краю полости, до средней подмышечной линии. Поднадкостнично резецируют отрезки трех — четырех ребер длиной 15—18 см. После широкого вскрытия плевральной полости иссекают утолщенную париетальную плевру, мобилизуя межреберные мышечные лоскуты, производят тщательный туалет полости эмпиемы. Межреберные мышечные лоскуты укладывают в реберно-диафрагмальный синус. В послеоперационном периоде проводят открытое лечение, в процессе к-рого стенки плевральной полости очищаются от казеозных масс, фибринозно-гнойных наложений и покрываются грануляционной тканью. Через 2—4 нед. после торакотомии производят экстраплевральную верхнезаднюю Т. с удалением оставшихся отрезков верхних ребер и отслаиванием купола плевры от грудной стенки и боковой поверхности позвоночника. Еще через 1V2—2 мес., если остаточная плевральная полость сохраняется, удаляют регенерировавшие ребра и закрывают полость мышечными лоскутами на ножке, к-рые формируют из широчайшей мышцы спины, большой грудной мышцы, межреберных мышц.
Селективная торакопластика с мышечной пластикой показана при ограниченной хрон. эмпиеме плевральной полости без бронхиальных свищей или при их наличии.
Операция обычно является атипичной, ее ход зависит от наличия или отсутствия дефекта грудной стенки или плевроторакального свища. Она заключается в достаточно широкой поднадкостничной резекции ребер над полостью эмпиемы, ушивании бронхиального свища, выкраивании хорошо васкуляризированных лоскутов из большой грудной или широчайшей мышцы спины. Остаточную полость заполняют мышечными лоскутами, к-рые надежно фиксируют швами; затем вводят дренажную трубку и ушивают мягкие ткани.
Осложнения
Осложнения во время Торакопластики при ее правильном и осторожном выполнении наблюдаются редко. Большинство осложнений связано с травмой прилежащих к ребрам тканей и органов: вскрытие свободной плевральной полости при экстраплевральной Т., повреждение легкого, перфорация каверны, повреждение подключичных сосудов, плечевого сплетения при удалении первого ребра.
Возможными послеоперационными осложнениями являются нарушение трахеобронхиальной проходимости, ателектаз (см.), пневмония (см.), легочно-сердечная недостаточность (см. Легочное сердце). Для профилактики послеоперационных осложнений необходимы ранняя активизация больных, дыхательная гимнастика, бронхофиброскопия (см. Бронхоскопия, бронхофиброскопия) или катетеризация бронхов с туалетом бронхиального дерева (см. Бронхи, хирургическое лечение). У больных, оперированных по поводу эмпиемы плевры, послеоперационное течение может осложниться инфицированием раны с задержкой гноя и развитием септического состояния. Профилактика и лечение этого осложнения состоят в полноценном аспирационном дренировании и направленном применении антибиотиков широкого спектра действия.
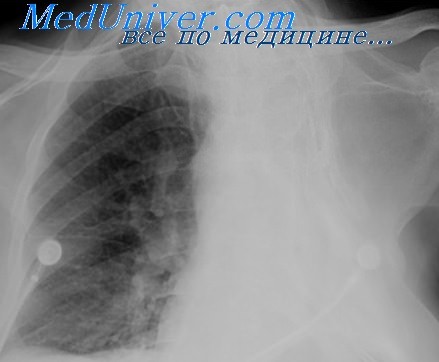
Рентгенологическая картина после торакопластики. На обзорных рентгенограммах и томограммах после экстраплевральной Т. определяется уменьшение объема оперированной половины грудной клетки и спадание соответствующего легкого. Степень уменьшения объема грудной клетки и легкого на оперированной стороне зависит от вида и объема Т. Рентгенологические изменения в легких наблюдаются при возникновении пневмонии, иногда осложняющей послеоперационное течение. В первые дни после операции могут возникать массивные ателектазы, в свою очередь осложняющиеся пневмониями. После обширной Т. может наблюдаться флотирование (маятникообразное смещение, синхронное с дыханием) средостения в области дефекта грудной стенки, исчезающее по мере регенерации костной ткани из оставшейся надкостницы ребер.
В отдаленные сроки после операции спавшееся легкое частично расправляется и вентиляция его улучшается за счет увеличения амплитуды дыхательных движений диафрагмы и ребер на стороне оперативного вмешательства, что отчетливо определяется на рентгенокимограмме (см. Рентгенокимография). В ряде случаев расправления легкого в отдаленные сроки не происходит вследствие развития в нем после операции пневмосклероза (см.), а иногда в последующем — бронхоэктазов (см.).
Определяемые после Т. тени регенерировавших ребер, особенно на фоне массивных плевральных шварт, затрудняют распознавание остаточных каверн и щелевидных остаточных полостей эмпием в случае неэффективной операции. Томография (см.) облегчает диагностику каверн в спавшемся легком, а фистулография (см.) и бронхография (см.) — выявление остаточных полостей.
Прогноз
Послеоперационная летальность среди больных, перенесших Торакопластику по поводу деструктивного туберкулеза легких, менее 1%. Полный клин, эффект со стойким исчезновением микобактерий туберкулеза из мокроты и закрытием каверны отмечается у 75—85% оперированных больных. После Торакопластики по поводу эмпиемы плевры летальность составляет 5—8%, закрытие полости достигается у 70—75% больных.
Библиогр.: Антелава Н. В. Хирургия органов грудной полости, с. 46, М., 1952; Атлас грудной хирургии, под ред. Б. В. Петровского, т. 1, с. 82, М., 1971; Богуш Л. К. и Калиничев Г. А. Корригирующие операции при резекции легких, Тбилиси, 1979; Ротенфельд М. 3. Рентгенологические наблюдения над механизмом легочной вентиляции при расширенной верхне-задней торакопластике, Хирургия, № 8, с. 68, 1950; Руководство по легочной хирургии, под ред. И. С. Колесникова, с. 308, Л., 1969; Стойко Н. Г. Хирургическое лечение легочного туберкулеза, М., 1949; Хирургическое лечение туберкулеза легких, под ред. Д. К. Богуша, с. 72, М., 1979; Bier A., Braun Н. и. Кummell H. Chirurgische Operationslehre, Bd 3/1, S. 402, Lpz., 1971; Di Rienzо S. Rontgenologie der operierten Lunge, Fortschr. Rontgenstr., Bd 78, S. 400, 1953.
Читайте также: