Тромбоцитопеническая пурпура и вич
Обновлено: 18.04.2024
Тромбоцитопеническая пурпура (болезнь Верльгофа) - заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением содержания тромбоцитов в крови до 150×10 9 /л) при нормальном или увеличенном количестве мегакариоцитов в красном костном мозге.
Тромбоцитопеническая пурпура - наиболее распространённое заболевание из группы геморрагических диатезов. Частота выявления новых случаев тромбоцитопенической пурпуры составляет от 10 до 125 на 1 млн населения в год. Заболевание, как правило, манифестирует в детском возрасте. До 10-летнего возраста заболевание встречается с одинаковой частотой у мальчиков и девочек, а после 10 лет и у взрослых - в 2-3 раза чаще у лиц женского пола.
Этиология и патогенез
Клиническая картина болезни Верльгофа
Кожный геморрагический синдром возникает у 100% больных. Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при тромбоцитопенической пурпуре следующие.
Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
Полихромность кожных геморрагии (окраска от багровой до сине-зеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением гемоглобина через промежуточные стадии распада в билирубин.
Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно.
Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры - кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
Для тромбоцитопенической пурпуры характерны кровотечения из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при тромбоцитопенической пурпуре возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено- и метроррагии. Реже бывают желудочно-кишечные и почечные кровотечения.
Характерные изменения внутренних органов при тромбоцитопенической пурпуре отсутствуют. Температура тела обычно нормальная. Иногда выявляют тахикардию, при аускультации сердца - систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз тромбоцитопенической пурпуры.
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клинико-гематологическая ремиссия.
Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
Клинико-гематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Лабораторные исследования
Характерны снижение содержания тромбоцитов в крови вплоть до единичных в препарате и увеличение времени кровотечения. Длительность кровотечения не всегда соответствует степени тромбоцитопении, так как она зависит не только от количества тромбоцитов, но и от их качественных характеристик. Значительно снижена или не наступает вообще ретракция кровяного сгустка. Вторично (в результате тромбоцитопении) изменяются плазменно-коагуляционные свойства крови, что проявляется недостаточностью образования тромбопластина в связи с дефицитом 3-го тромбоцитарного фактора. Нарушение образования тромбопластина приводит к снижению потребления протромбина в процессе свёртывания крови. В некоторых случаях при тромбоцитопенической пурпуре в период криза отмечают активацию фибринолитической системы и повышение антикоагулянтной активности (антитромбины, гепарин). У всех больных с тромбоцитопенией снижена концентрация серотонина в крови. Эндотелиальные пробы (жгута, щипка, молоточковая, уколочная) в период гематологического криза положительны. В красной крови и лейкограмме (при отсутствии кровопотерь) изменений не находят. При исследовании красного костного мозга обычно выявляют нормальное или повышенное содержание мегакариоцитов.
Диагностика и дифференциальная диагностика
Диагностика тромбоцитопенической пурпуры основана на характерной клинической картине и лабораторных данных.
Причины тромбоцитопенической пурпуры в настоящее время неизвестны. Гипотезы о вирусной, иммунной и ферментопатической природе болезни пока не получили подтверждения. Наследственные формы заболевания встречаются сравнительно редко, тогда как приобретенные формы преобладают.
Патогенез (что происходит?) во время Болезни Верльгофа:
Основным патологическим признаком болезни является снижение количества тромбоцитов в периферической крови, вследствие чего развивается выраженный геморрагический синдром гематомно-петехиального типа. Тромбоцитопения (снижение количества тромбоцитов) приводит к уменьшению тромбоцитарных компонентов свертывающей системы и развитию коагулопатического синдрома (нарушению свертываемости крови).
У детей появлению тромбоцитопенической пурпуры нередко предшествуют острые респираторные вирусные инфекции, вакцинация (противодифтерийная, коклюшная, оспенная, коревая, полиомиелитная, гриппозная). У новорожденных тромбоцитопеническая пурпура является врожденной, но не генетически обусловленной, поскольку связана с трансплацентарной передачей детям антитромбоцитарных изо- (мать здорова) и аутоантител (матери страдают болезнью Верльгофа). В генезе кровоточивости при тромбоцитопенической пурпуре, кроме пластиночного фактора, играет роль и состояние сосудистой стенки.
Симптомы Болезни Верльгофа:
Тромбоцитопеническая пурпура представляет собой остро возникающее, быстро прогрессирующее заболевание, поражающее людей разного возраста. Среди больных преобладают лица в возрасте от 10 до 50 лет, у женщин заболевание встречается несколько чаще. Болезнь начинается внезапно среди полного здоровья или вскоре после острых респираторных или кишечных заболеваний. У больных отмечаются повышенная утомляемость, слабость, головная боль, снижение аппетита, тошнота, в некоторых случаях могут быть рвота, боли в животе и грудной клетке, неправильного типа лихорадка, нарушения зрения, появление на коже мелких кровоизлияний и синяков. Вскоре эти явления сменяются развернутой картиной болезни с лихорадкой, геморрагическим синдромом (кровоизлияния, синяки, носовые и желудочно-кишечные кровотечения, кровоизлияния в сетчатку, кровоточивость десен, реже - кровохарканье), изменчивой и сложной неврологической симптоматикой (дезориентация, атаксия, заторможенная речь, односторонний паралич, дрожание, нечеткость и затуманенность зрения, судороги, заторможенность, глубокий патологический сон, иногда острые психические нарушения, в тяжелых случаях - коматозное состояние). Основными клиническими симптомами являются кожные кровоизлияния и кровотечения из слизистых оболочек (особенно у детей), возникающие как спонтанно, так и под влиянием незначительных, малозаметных травм, инъекций.
Кожные кровоизлияния располагаются чаще на передней поверхности туловища и конечностей, имеют различную величину - от мелких до крупных пятен и кровоподтеков. В отличие от кожных кровоизлияния сосудистого происхождения может появиться тенденция к слиянию. Эта клиническая особенность - диагностическое подспорье для врача в правильной оценке характера геморрагического диатеза (в сочетании с лабораторными геморрагическими тестами). В зависимости от давности кровоизлияние на коже может приобретать различную окраску (сине-зеленоватую, бурую, желтую).
Что касается кровотечений из слизистых оболочек, то по частоте преобладают носовые и маточные, реже бывают желудочно-кишечные, легочные, почечные, кровоточивость десен. Носовые кровотечения иногда становятся обильными и приводят к выраженной анемии. У женщин на первый план выступают менструальные кровотечения. Могут быть кровоизлияния в яичники, имитирующие внематочную беременность. В ряде случаев тромбоцитопеническая пурпура выявляется у девушек при появлении первых менструаций. Важна такая диагностическая деталь при идиопатической тромбоцитопенической пурпуре, как отсутствие изолированных кровотечений из слизистых оболочек и кожных кровоизлияний. Чаще подобные явления сопровождают такие патологические процессы, как рак, гипернефрома, фибромиома, гипертоническая болезнь, атеросклероз, нефрит, климактерический синдром.
Увеличение селезенки у взрослых является скорее исключением, чем правилом. У детей умеренное увеличение селезенки отмечается в 30% случаев. Выраженное увеличение селезенки противоречит диагнозу идиопатической тромбоцитопенической пурпуры (тромбоцитопенической пурпуры с неясной причиной), соответствуя в этих случаях симптоматическим тромбоцитопениям при различных спленопатиях (заболеваниях селезенки).
При значительных кровопотерях наблюдается картина постгеморрагической гипохромной анемии. Обычно же количество эритроцитов, лейкоцитов, содержание гемоглобина - без существенных отклонений от норм. Иногда отмечается умеренный лейкоцитоз с появлением юных форм.
Костномозговое кроветворение характеризуется прежде всего увеличением общего количества мегакариоцитов. Часто обнаруживаются крупные мегакариоциты, нередки молодые формы, имеющие круглое ядро. Отшнурование тромбоцитов от мегакариоцитов может быть нарушено. В тех случаях, когда вокруг мегакариоцитов не обнаруживается скопления тромбоцитов, можно предполагать их быстрое поступление в кровь. При развитии анемии отмечается картина усиленного образования эритроцитов.
Тромбоцитопения - основной специфический признак болезни, особенно выявляется в периоды кровотечений, когда число тромбоцитов снижается до 5-2 Ч 109/л, а иногда и до 0. Строгая зависимость между количеством тромбоцитов и выраженностью кровоточивости не всегда существует при хронической форме болезни у детей. У некоторых больных отмечается значительное увеличение размеров тромбоцитов. В периоды улучшений количество тромбоцитов увеличивается, однако не достигает нормы.
Лабораторное исследование выявляет анемию, ретикулоцитоз, тромбоцитопению, в миелограмме - раздражение эритроидного и мегакариоцитарного ростков, гипербилирубинемия (повышение уровня билирубина в крови), при тяжелом поражении почек - повышение уровня мочевины и остаточного азота в сыворотке крови.
Течение
Болезнь обычно - с частыми обострениями, со сменой улучшениями различной длительности. При хроническом течении постоянно наблюдаются тромбоцитопения и кровотечения. Стертая форма обусловлена несущественным уменьшением числа тромбоцитов, продолжительными менструациями и единичными синяками на коже. Геморрагические кризы, которые сопровождаются анемией либо чрезвычайно обширными кровоизлияниями, при расположении в головном мозге могут приводить к смертельному исходу. Прогноз зависит от формы болезни (острой и хронической, иммунной и неиммунной). Трудоспособность больных снижена.
Иногда пурпура проявляется впервые в период беременности. Течение беременности и родов у женщин, которые страдают тромбоцитопенической пурпурой, за исключением острых случаев обычно благоприятно, признаки часто уменьшаются и даже могут исчезнуть; кровопотеря в родах вне обострения болезни не превышает обычной. Напротив, прерывание беременности чревато обильным кровотечением. Поэтому при отсутствии выраженных кровотечений при беременности тромбоцитопеническая пурпура не является противопоказанием к донашиванию и деторождению. Противопоказаниями к беременности являются частые и массивные кровотечения.
Лечение Болезни Верльгофа:
При отсутствии полного или стойкого эффекта от гормонотерапии в течение 4 месяцев возникают показания к удалению селезенки, которое у 80% больных с аутоиммунной тромбоцитопенией приводит к практическому выздоровлению. Удаление селезенки проводят на фоне терапии гормональными препаратами, накануне операции дозу увеличивают. Однако операция при аутоиммунных формах у отдельных больных может не привести к полному выздоровлению. Кровоточивость может исчезнуть, а тромбоцитопения остается. В ряде случаев отмечается увеличение количества тромбоцитов через 5-6 месяцев после хирургического вмешательства либо наблюдается терапевтическое действие ранее неэффективных кортикостероидов.
В случае неэффективного удаления селезенки показаны иммунодепрессанты, которые целесообразно назначать на фоне глюкокортикоидов (гормонов). Применяют азатиоприн по 2-3 мг/кг в течение 2,5 месяца, циклофосфан по 200-400 мг в день (на курс - 6-8 г), винкристин по 1-2 мг/м2 один раз в неделю (продолжительность курса - 1,5–2 месяца). Весьма нежелательно назначать иммунодепрессанты детям, поскольку они обладают мутагенным действием. Применять иммунодепрессанты до удаления селезенки при аутоиммунной тромбоцитопении нерационально. Переливания крови, тромбоцитарной взвеси не показаны из-за развития тромбоцитолиза (расплавления тромбоцитов). При резко выраженной анемии можно переливать лишь отмытые эритроциты. Симптоматическое лечение геморрагического синдрома включает местные и общие гемостатические средства (гемостатическая губка, эстрогены, адроксон, дицинон). Необходимо исключить все медикаменты, нарушающие агрегацию тромбоцитов (аспирин, бутадион, бруфен, карбенициллин, барбитураты, кофеин, курантил). Следует избегать тугой тампонады и выскабливания полости матки при кровотечениях.
При тромбоцитопении у беременных применение гормональной терапии небезопасно для плода из-за возможности развития гипотрофии (истончения и снижения функции) коры надпочечников. Грудное вскармливание предпочтительно заменить искусственным, так как в молоке матери могут содержаться антитела. Удаление селезенки во время беременности проводится только по жизненным показаниям.
Прогноз различен. При иммунологической реакции мегакариоцитарного ростка, а также при неэффективности удаления селезенки прогноз ухудшается. Больные с тромбоцитопенической пурпурой находятся под диспансе–ным наблюдением. В стадии улучшения гематологический контроль проводится раз в 23 месяца с исследованием важнейших геморрагических тестов. Возникновение даже слабо выраженных кровотечений становится показанием к использованию кровоостанавливающих средств, глюкокортикоидных гормонов, следованию режиму питания с исключением острых блюд, уксуса, консервированных овощей, алкоголя. Следует также назначать продолжительное время настои шиповника, крапивы кунжутное масло, орехи арахиса.
К каким докторам следует обращаться если у Вас болезнь Верльгофа:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Верльгофа, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Тромбоцитопения (низкий уровень тромбоцитов в крови) - одно из распространенных ВИЧ-ассоциированных состояний. Это одна из немногих проблем, которые могут быть связаны непосредственно с самим вирусом, а не с его влиянием на иммунную систему. В этой статье подробнее описывается, что такое тромбоцитопения, и каковы методы ее лечения.
Тромбоцитопения - означает нехватку, низкий уровень тромбоцитов в крови. Другое название тромбоцитов - кровяные пластинки. Это очень маленькие клетки крови неправильной формы, в которых нет даже ядра. Тромбоциты вырабатываются мегакариоцитами - огромными клетками, которые находятся в красном костном мозге.
Тромбоциты необходимы организму для свертывания крови. Если поверхность любого кровеносного сосуда нарушена, и кровь начинает вытекать из него, липкие кровяные пластинки неправильной формы в буквальном смысле закупоривают повреждение в стенке сосуда. Таким образом, тромбоциты предотвращают кровотечение и потерю крови. Если бы в организме не было тромбоцитов, то человек мог бы умереть от любого кровотечения, в том числе внутреннего, незаметного для него самого.
Тромбоцитопения может развиться у ВИЧ-положительных людей по различным причинам. Первая причина в том, что ВИЧ инфицирует мегакариоциты, что означает, что ВИЧ сам по себе может привести к нехватке тромбоцитов. Во-вторых, некоторые препараты против ВИЧ могут повредить красный костный мозг (например, некоторые нуклеозидные ингибиторы обратной транскриптазы). То же относится и к некоторым заболеванием на стадии СПИДа (например, лимфоме).
Другая причина может быть в том, что иммунная система может вырабатывать антитела, которые направлены против здоровых тромбоцитов организма. Такое состояние называется тромбоцитопеническая пурпура (или геморрагическая пурпура). Такие антитела называются аутоантителами, а состояние - аутоиммунным, что значит, что организм вырабатывает антитела "против самого себя". Аутоантитела подают сигнал селезенке, которая уничтожает и удаляет тромбоциты из организма.
Нормальное количество тромбоцитов должно быть от 150 000 до 400 000 на миллилитр крови. При очень тяжелых случаях тромбоцитопении количество кровяных пластинок может быть близким к нулю. При умеренной тромбоцитопении количество тромбоцитов 100-150 тысяч на миллилитр крови. Если количество тромбоцитов становится ниже 30 000 - это означает высокий риск неконтролируемого кровотечения, включая кровоизлияние в мозг, другими словами - инсульт.
Тромбоциты также являются носителями серотонина и L-триптофана - двух веществ, которые участвуют в регуляции циклов сна/бодрствования, аппетита и эмоциональных состояний. Поэтому теоретически тромбоцитопения может привести к нарушениям сна и нарушениям настроения (депрессии).
Как проявляется тромбоцитопения?
Единственный верный способ диагностировать тромбоцитопению - определить уровень тромбоцитов в крови. Всем ВИЧ-положительным людям рекомендуется регулярно сдавать общий анализ крови, в состав которого входит определение уровня тромбоцитов. Общий анализ крови обычно делается раз в 3-6 месяцев вместе с анализом на иммунный статус (иммунограммой) и анализом на вирусную нагрузку (количество вируса в крови). Таким образом, если ВИЧ-положительный человек регулярно ходит к врачу и сдает анализы крови, то врач обязательно определит тромбоцитопению задолго до того, как она сможет привести к серьезным проблемам.
Как лечится тромбоцитопения?
Преднизон. Преднизон - это лекарственный препарат из класса стероидов, схожий с гормоном кортизоном. Этот препарат имеет много показаний для применения, в том числе его используют для лечения иммунной тромбоцитопенической пурпуры, так как он "успокаивает" гиперактивную иммунную систему, что может привести к росту тромбоцитов. Длительный прием преднизона для людей с ВИЧ проблематичен, так как он может подавлять иммунную систему.
Гамма-глобулин. Инъекционный гамма-глобулин может назначаться самостоятельно или с преднизоном для повышения уровня тромбоцитов. Этот препарат вводят внутривенно с помощью капельницы примерно 4-6 часов, и обычно его назначают для приема раз в 1-3 дня.
Анти-D глобулин. Этот препарат применяется только для некоторых людей с иммунной тромбоцитопенической пурпурой. Он предотвращает уничтожение тромбоцитов селезенкой. Он также назначается в виде внутривенных инъекций.
Удаление селезенки. Такая операция также называется спленэктомия. Селезенка уничтожает тромбоциты, когда их атакуют аутоантитела, и ее удаление теоретически должно привести к излечению от иммунной тромбоцитопенической пурпуры. Тем не менее, практикуется такой метод лечения крайне редко, и обычно его никогда не назначают, если не были попробованы все другие средства, менее серьезные.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбоцитопения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
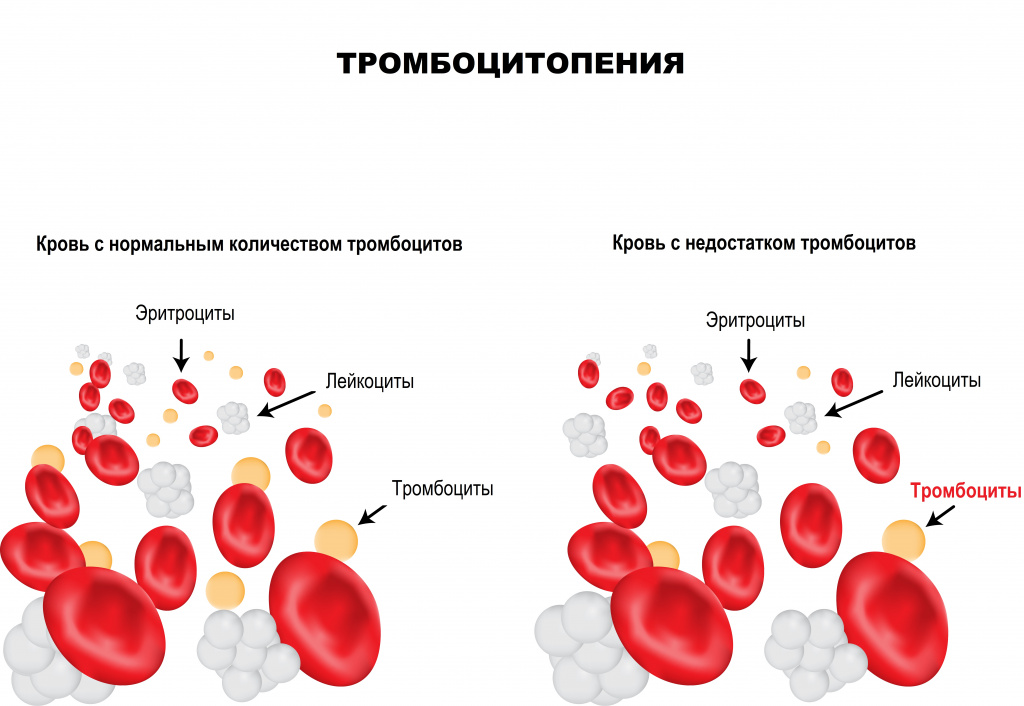
Тромбоциты – клетки крови, имеющие форму пластинки, которые участвуют в процессах свертывания крови. Их основная функция – закрытие раны при кровотечении путем образования тромба, или сгустка крови. Тромбообразование является естественным процессом защиты от массивной кровопотери при любых травмах. Дефицит тромбоцитов в крови называется тромбоцитопенией. Данное состояние достаточно часто протекает бессимптомно, однако может являться опасным для жизни при значительном уменьшении числа тромбоцитов крови.
Помимо остановки кровотечения (гемостаза), тромбоциты выполняют ряд важных функций в организме человека: выделение веществ, суживающих сосуды при кровотечении; стимуляция восстановления тканей при любой травме; регулирование процессов местного воспаления и иммунитета.
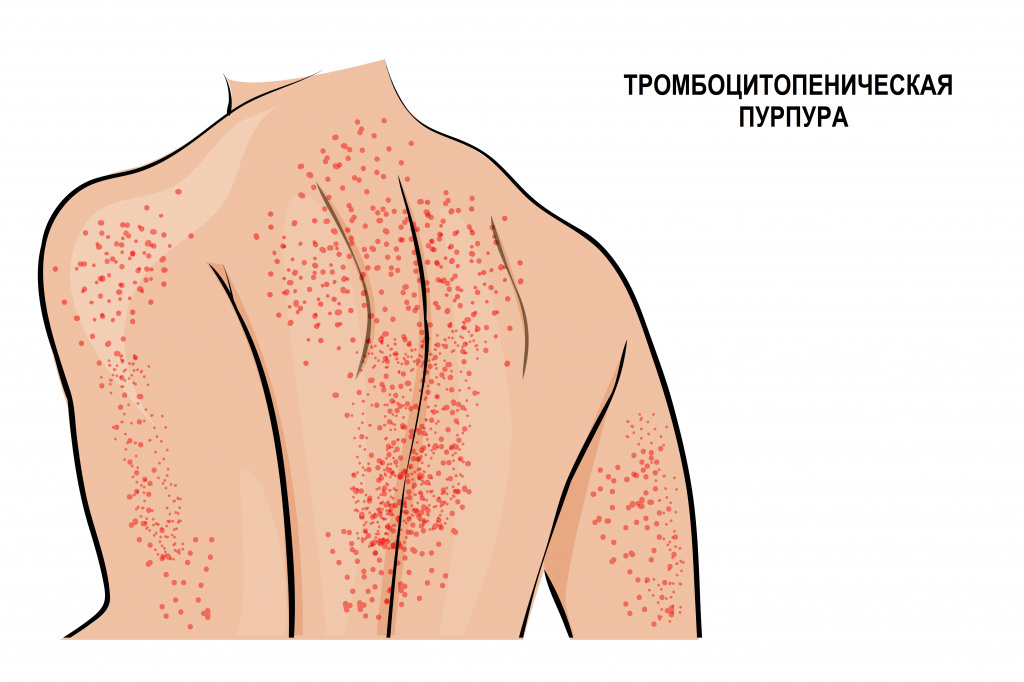
Эти функции активизируются при любом повреждении эндотелия (внутреннего слоя, покрывающего стенки сосудов). Недостаток тромбоцитов приводит к нарушению системы свертывания крови и, как результат, повышенной кровоточивости, гематомам (синякам) и темно-красной сыпи на коже и слизистых (при надавливании такая сыпь не исчезает).
Продолжительная кровоточивость десен, большой объем кровотечений из маленьких ран и при менструациях – тревожный сигнал, говорящий о возможной проблеме системы свертывания крови.
Разновидности тромбоцитопении
Под тромбоцитопенией понимают уменьшение количества тромбоцитов в периферической крови ниже 150 тыс./мкл. Среди всех тромбоцитопений выделяют следующие состояния:
- Тромбоцитопения разведения – возникает при массивных кровотечениях и восполнении объема циркулирующей крови растворами.
- Тромбоцитопения распределения – часто возникает при избыточной патологической утилизации тромбоцитов в увеличенной селезенке.
- Продуктивная тромбоцитопения – возникает при нарушении функции костного мозга в результате различных заболеваниях или лучевой терапии.
- Тромбоцитопения потребления – возникает при ДВС-синдроме (диссеминированном внутрисосудистом свертывании крови – патологическом состоянии, когда образуются тромбы в кровеносном русле многих органов) или при постоянном аутоиммунном повреждении эндотелия сосудов. Происходит патологическая активация тромбоцитов и их быстрое расходование (потребление) организмом.
- Псевдотромбоцитопения – возникает при нарушении техники проведения анализа с развитием агрегации тромбоцитов.
Одной из частых причин тромбоцитопении является избыточное потребление тромбоцитов в организме, например, при ДВС-синдроме.
Иммунная форма тромбоцитопении считается самой частой иммунной патологией крови. Развивается быстро, с подъемом температуры тела и появлением обильной сыпи на коже нижних конечностей, ягодиц, вокруг крупных суставов, иногда достигая лица. Сыпь представляет собой мелкие кровоизлияния в кожу, часто сопровождается болью в суставах, отеками и нарушением движения в пораженных суставах. Иногда проявляется схваткообразной болью в животе, тошнотой, рвотой и жидким стулом. Описаны случаи появления крови в моче.
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) вызвана уменьшением продолжительности жизни тромбоцитов из-за воздействия антитромбоцитарных аутоантител. Такая тромбоцитопения может протекать волнообразно – с чередованием периодов обострения и ремиссии. Нередко заболевание дает о себе знать на фоне инфекционных заболеваний: гриппа, вируса иммунодефицита человека (ВИЧ), вируса Эпштейна–Барр (ВЭБ), парвовируса В19, цитомегаловирусной инфекции (ЦМВ), вирусных гепатитов В и С.
Среди продуктивных тромбоцитопений особое место занимают апластические анемии, опухолевые процессы в костном мозге, лучевые поражения.
Для всех перечисленных состояний характерно резкое снижение гемопоэтической (кроветворной) функции костного мозга за счет тех или иных структурных изменений.
Апластическая анемия характеризуется уменьшением продукции всех трех ростков кроветворения: эритроцитов, лейкоцитов и тромбоцитов. Каждый росток отвечает за определенные функции в организме, и уменьшение производимых клеток приводит к появлению соответствующих симптомов. Уменьшение тромбоцитов ведет к повышенной кровоточивости, снижение количества эритроцитов говорит о признаках анемии (бледность, утомляемость, ломкость волос, боль за грудиной), а уменьшение лейкоцитов ведет к инфекционным осложнениям в виде рецидивирующих ангин, пневмоний и др. В некоторых случаях костный мозг замещается жировой тканью, что также нарушает образование клеток крови.
При В12- и фолиеводефицитной анемиях происходит нарушение созревания будущих тромбоцитов, они погибают еще до стадии созревания. Заболевание проявляется бледностью кожи, учащенным сердцебиением, одышкой. При выраженном дефиците витамина В12 возможны нарушение чувствительности, парезы и параличи.
Различные виды лейкозов приводят к появлению опухолевых клеток, которые делятся с огромной скоростью и вскоре замещают собой костный мозг. При этом нарушается функция всех трех ростков кроветворения. В костном мозге и крови появляются незрелые клетки, неспособные выполнять свою функцию.
Медикаментозная тромбоцитопения может развиться в результате приема некоторых лекарственных препаратов, например, цитостатиков, которые угнетают образование тромбоцитов в костном мозге.
Заболевания, сопровождающиеся увеличением размера селезенки (спленомегалией), способны привести к повышенному разрушению тромбоцитов, или гиперспленизму (увеличению утилизации тромбоцитов селезенкой). Помимо тромбоцитов также разрушаются эритроциты, что ведет к развитию не только тромбоцитопенического состояния, но и к гемолитической анемии.
К таким заболеваниям относят цирроз печени, в том числе алкогольной этиологии, хроническую сердечную недостаточность, лимфопролиферативные заболевания.
Диагностика и обследования при тромбоцитопении
При выявлении признаков тромбоцитопении врач назначит комплекс лабораторно-инструментальных методов исследования:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

