Туберкулез и микобактериальная инфекция
Обновлено: 23.04.2024
Другие микобактерии, кроме туберкулезной палочки, иногда заражают людей. Эти возбудители (называемые нетуберкулезными бактериями) обычно присутствуют в почве и воде и являются намного менее вирулентными для людей, чем Mycobacterium tuberculosis. Инфекции, вызванные этими организмами, называют нетипичными инфекциями окружающей среды и нетуберкулезными микобактериальными инфекциями.
Большинство заражений и инфицирований этими организмами не вызывают заболевания, которому обычно требуется дефект в местных или системных защитных силах хозяина; ослабленные пожилые люди и люди с ослабленным иммунитетом находятся в группе самого высокого риска. M. aviumM. avium комплекс (MAC) — при большинстве заболеваний подсчет возбудителей близкородственных видов M. avium и M. intracellulare. К другим видам, являющимся причиной заболеваний, относятся M. kansasii, M. xenopi, M. marinum, M. ulcerans, M. fortuitum, M. abscessus и M. chelonae. Передача от человека к человеку не была документирована.
Легкие – наиболее распространенное место поражения; большинство этих легочных инфекций вызваны МАК, но могут быть связаны и с M. kansasii, M. xenopi и M. abscessus. В отдельных случаях поражаются лимфоузлы, кости и суставы, кожа и раны. Однако заболеваемость диссеминированным заболеванием МАК возрастает у ВИЧ-инфицированных пациентов, а резистентность к противотуберкулёзным препаратам является нормой (кроме M. kansasii и M. xenopi).
Диагностика нетуберкулезной микобактериальной инфекции, как правило, осуществляется с помощью окраски по Цилю-Нильсену и бактериологическому анализу образцов.
По нетуберкулезным микобактериальным инфекциям лучше всего обращаться к специалисту в этой области. The American Thoracic SocietyАмериканское общество специалистов по заболеваниям грудной клетки (The American Thoracic Society) издает обновленные руководства по диагностике и терапии этих инфекций.
Заболевания легких
Типичным пациентом является женщина среднего или пожилого возраста с расширением бронхов, сколиозом, деформацией грудной клетки или пролабированием створок митрального клапана, но без известных фоновых патологий легких. MAC также вызывает заболевания легких у белых мужчин среднего или пожилого возраста, имеющих проблемы с легкими в анамнезе, такие как хронический бронхит Хроническая обструктивная болезнь легких (ХОБЛ) Хроническая обструктивная болезнь легких (ХОБЛ) – ограничение воздушного потока, вызванное воспалительным ответом на вдыхаемые токсины, чаще всего сигаретный дым. Менее распространенными причинами. Прочитайте дополнительные сведения , эмфизема Хроническая обструктивная болезнь легких (ХОБЛ) Хроническая обструктивная болезнь легких (ХОБЛ) – ограничение воздушного потока, вызванное воспалительным ответом на вдыхаемые токсины, чаще всего сигаретный дым. Менее распространенными причинами. Прочитайте дополнительные сведения , пролеченный туберкулез, расширение бронхов Бронхоэктазы Бронхоэктазы представляют собой расширение и деструкцию крупных бронхов, вызванные хронической инфекцией и воспалением. Частые причины – муковисцидоз, иммунные нарушения и рецидивирующие инфекции. Прочитайте дополнительные сведения или силикоз Силикоз Причиной силикоза является вдыхание свободного кристаллического кремния, которое приводит к развитию узлового легочного фиброза. Хронический силикоз первоначально не вызывает никаких симптомов. Прочитайте дополнительные сведения . Не всегда бывает ясно вызывает ли MAC бронхоэктазы или бронхоэктазы приводят к MAC. У пожилых, худощавых женщин с хроническим непродуктивным кашлем, этот синдром часто называется синдром леди Уиндермир; похоже, увеличение частоты его встречаемости происходит по неизвестным причинам.
Анализ мокроты и бакпосев выполняются для выявления микобактериозов и для дифференциальной диагностики МАК-инфекции и туберкулеза.
Определение восприимчивости препарата может быть полезным для определенного микроорганизма/сочетаний лекарств, но может быть сделано только в узкоспециализированных лабораториях. Для MAC восприимчивость к кларитромицину является предиктором терапевтического ответа.
При умеренной симптоматике с положительными результатами микроскопии мазка мокроты и бактериологического анализа применяют кларитромицин 500 мг перорально 2 раза/день или азитромицин 600 мг перорально 1 раз/день, рифампин 600 мг перорально 1 раз/день и этамбутол 15–25 мг/кг перорально 1 раз/день в течение 12–18 месяцев, или, пока результаты бактериологического анализа не станут отрицательными - на протяжении 12 месяцев.
При прогрессирующих случаях, без реакции на стандартные препараты, можно пробовать комбинации из 4–6 препаратов, которые включают кларитромицин 500 мг перорально 2 раза/день или азитромицин 600 мг перорально 1 раз/день, рифабутин 300 мг перорально 1 раз/день, ципрофлоксацин 250–500 мг перорально или внутривенно 2 раза/день, клофазимин 100–200 мг перорально 1 раз/день и амикацин 10–15 мг/кг внутривенно 1 раз/день.
Резекция рекомендуется в исключительных случаях, включая четко локализованное заболевание у молодых, в остальном здоровых пациентов.
Инфекции, вызываемые M. kansasii и M. xenopi, поддаются лечению изониазидом, рифабутином и этамбутолом с или без назначения стрептомицина или кларитромицина в течение 18–24 мес. Инфекции, вызываемые M. abscessus, лечат с назначением 3 лекарственных средств: амикацина, имипенема или цефокситина и макролидов перорально.
Все нетуберкулезные микобактерии являются стойкими по отношению к пиразинамиду.
Лимфаденит
У детей возрастом 1–5 лет хронический верхнечелюстной и нижнечелюстной шейный лимфаденит обычно вызывается комплексом M. Avium или M. scrofulaceum. Передается, по-видимому, при приеме с пищей организмов, находящихся в почве.
Диагноз обычно ставится по биопсии иссечения.
Обычно вырезание является соответствующим лечением и химиотерапия не требуется.
Заболевание, поражающее кожу
Гранулема пловцов является затяжным, но самоограничивающимся поверхностным гранулематозным заболеванием с образованием язв; как правило, вызывается M. marinum, связано с купанием в загрязненных бассейнах или очисткой домашнего аквариума. Иногда бывают вовлечены M. ulcerans и M. kansasii. Поражения выглядят как красноватые подтеки, которые увеличиваются и становятся фиолетовыми, наиболее часто появляются на верхних конечностях или коленях. Выздоровление может произойти спонтанно, но против M. marinum эффективны миноциклин или доксициклин 100–200 мг перорально 1 раз/день, кларитромицин 500 мг перорально 2 раза/день или рифампин плюс этамбутол в течение 3–6 месяцев.
Заболевание язвой Бурули, вызываемой M. ulcerans, происходит в сельской местности в более чем 30 тропических и субтропических стран: большинство случаев приходится на Западную и Центральную Африку. Она начинается как подкожный безболезненный узелок, большая безболезненная уплотненная область или диффузный безболезненный отек ног, рук или лица. Инфекция прогрессирует, вызывая значительное разрушение кожи и мягких тканей, на ногах или руках могут образовываться обширные язвы. Исцеление может привести к тяжелой контрактуре, рубцам и деформациям. Для диагностики следует использовать ПЦР. ВОЗ рекомендует проведение в течение 8 недель 1 раз/день комбинированной терапии рифампином 10 мг/кг перорально плюс либо стрептомицин 15 мг/кг внутримышечно, либо кларитромицин 7,5 мг/кг перорально (предпочтительно во время беременности), либо моксифлоксацин 400 мг перорально.
Раны и инфекции, связанные с инородным телом
Нетуберкулезные микобактерии образуют биопленки, местом обитания этих бактерий являются системы водоснабжения в жилых, офисных и медицинских учреждениях. Их трудно искоренить с помощью общих методов обеззараживания (например, с использованием хлора, ртутьорганических соединений или щелочного глутаральдегида).
Быстрорастущие нетуберкулезные микобактерии (M. fortuitum complex, M. chelonae, M. abscessus complex) могут вызывать внутрибольничные вспышки инфекций, как правило, при инъекциях зараженных растворов, загрязнении ран нестерильной водой, использовании зараженных инструментов или имплантации зараженных устройств. Заражение этими инфекциями возможно и после косметических процедур, иглоукалывания или при нанесении татуировок. M. fortuitum complex вызывает серьезные инфекции в виде проникающих ран глаз и кожи (особенно на ногах), при татуаже, а также у пациентов, получивших зараженные материалы (например, сердечные свиные клапаны, имплантаты груди, костный воск).
Лечение обычно требует обширной санации и удаления инородного материала. Используемые препараты включают
Имипенем 1 г внутривенно каждые 6 часов
Левофлоксацин 500 мг внутривенно или перорально 1 раз/день
Кларитромицин 500 мг перорально 2 раза в день
Триметоприм/сульфаметоксазол форте 1 таблетка перорально 2 раза в день
Доксициклин 100-200 мг перорально 1 раз/день
Цефокситин 2 г внутривенно каждые 6-8 ч
Амикацин 10-15 мг/кг внутривенно 1 раз/день
При комбинированной терапии рекомендуется назначение, по крайней мере, 2 лекарственных средств, активных in vitro по отношению к возбудителям. Продолжительность терапии составляет в среднем 24 месяца и может длиться дольше, если инфекция остается в теле. Амикацин обычно добавляется в схему лечения в течение первых 3–6 месяцев. Инфекционные заболевания, вызванные M. abscessus и M. chelonae, обычно являются устойчивыми к большинству антибиотиков, и их чрезвычайно трудно или невозможно вылечить, ими должен заниматься опытный специалист.
Диссеминированная форма заболевания
Комплекс Avium (MAC) обычно вызывает диссеминированное заболевание у пациентов с прогрессирующим СПИДом и иногда у людей с ослабленным иммунитетом, включая состояние после трансплантации органа и лейкоз ворсистых клеток. У больных СПИДом такое диссеминированное состояние обычно развивается поздно (в отличие от туберкулеза, который развивается рано), одновременно с другими оппортунистическими инфекциями.
Диссеминированное заболевание, обусловленное комплексом МАК, вызывает лихорадку, анемию, тромбоцитопению, диарею и боль в животе (симптомы похожи на болезнь Уиппла).
Диагноз диссеминированного заболевания, обусловленного комплексом Mycobacterium avian, может быть подтвержден выделением культуры из крови или костного мозга или биопсией (например, перкутанная биопсия печени или некротических лимфоузлов). Микроорганизмы могут быть выделены и идентифицированы в стуле и респираторных органах, но в этих случаях находки могут свидетельствовать скорее о колонизации, чем о настоящем заболевании.
Комбинированная терапия при бактериемии обычно включает 2–3 лекарственных средства. Первое – это кларитромицин 500 мг перорально 2 раза/день или азитромицин 600 мг перорально 1 раз/день, плюс этамбутол 15–25 мг/кг 1 раз/день. Иногда также назначают рифабутин 300 мг 1 раз/день. После успешного лечения необходимо длительное применение кларитромицина или азитромицина с этамбутолом, чтобы предотвратить рецидив.

ВИЧ-инфицированные пациенты, которые не были диагностированы до представления диссеминированного МАК, должны перед началом антиретровирусной терапии получать в течение 2 недель антимикобактериальную терапию для уменьшения риска развития воспалительного синдрома восстановления иммунитета Воспалительный синдром восстановления иммунной системы (ВСВИС) Инфекция вирусом иммунодефицита человека (ВИЧ) вызывается одним из 2 похожих ретровирусов (ВИЧ-1 и ВИЧ-2), которые разрушают CD4+ лимфоциты и ослабляют клеточный иммунитет, увеличивая риск оппортунистических. Прочитайте дополнительные сведения (IRIS).
Инфицированные ВИЧ пациенты с показателями CD4 100 клеток/мкл нуждаются в профилактике диссеминированного МАК с применением азитромицина 1,2 г перорально 1 раз/неделю или кларитромицина 500 мг перорально два раза в день.
Дополнительная информация
The American Thoracic Society: An Official ATS/IDSA Statement: Diagnosis, Treatment, and Prevention of Nontuberculous Mycobacterial Diseases
Инфекции вызванные микобактериями (Mycobacterium tuberculosis, leprae, avium и т.д.): диагностика, лечение, профилактика
Насыщенная липидами клеточная стенка микобактерии обусловливает их кислотоустойчивость. Существует более пятидесяти видов микобактерии, большинство из которых присутствует в окружающей среде и не представляет опасности для человека.
Эпидемиология и патогенез туберкулеза (Mycobacterium tuberculosis)
Основной путь передачи туберкулёза — воздушно-капельный. Лёгкие являются первым органом, поражаемом при туберкулёзе. В месте проникновения возбудителя формируется воспалительный очаг (первичный комплекс), из которого инфекция может распространиться по всему организму (милиарное распространение). Заболевание может неожиданно разрешиться либо перейти в локализованный процесс (например, менингит).
Устойчивость к туберкулёзу обеспечивает Т-клеточное звено иммунитета. При его нарушении болезнь может рецидивировать (предполагаемый риск составляет 10%). Яркую клиническую картину заболевания чаще обнаруживают у пациентов со сниженным иммунитетом (например, у больных с ВИЧ-инфекцией).
Mycobacterium tuberculosis фагоцитируются макрофагами, но не инактивируются фаголизосомами, а размножаются в цитоплазме клеток. Выраженный иммунный ответ приводит к локальному разрушению тканей (образование полостей в лёгких — каверн) и возникновению симптомов, обусловленных цитокин-индуцированной системной воспалительной реакцией (лихорадка, потеря массы тела).
В качестве факторов вирулентности выступает большое количество антигенов, в том числе липоарабиноманнан (стимулятор цитокинов) и супероксиддисмутаза (обеспечивает выживаемость внутри макрофагов).
Клинические признаки туберкулеза
Возбудитель может поражать любой орган: он имитирует как воспалительные заболевания, так и злокачественные новообразования. Симптомы туберкулёза лёгких — хронический кашель, кровохаркание, лихорадка, потеря массы тела, рецидивирующая бактериальная пневмония. При отсутствии лечения болезнь переходит в хроническую форму, характеризующуюся постепенным ухудшением состояния.
При туберкулёзном менингите отмечают повышение температуры, помутнение сознания, при поражении почек — лихорадку, потерю массы тела, а также признаки локальной инфекции, осложнённой фиброзом мочеточников и гидронефрозом. Прогрессирование туберкулёза костей, обычно поражающего пояснично-крестцовый отдел позвоночника, характеризуется признаками вертебрального коллапса и сдавления нервов.
Кроме того, гной из очага инфекции может проникать под оболочку поясничной мышцы, в результате чего возникает паховый абсцесс. Поражение крупных суставов приводит к артриту и разрушению суставной ткани. При абдоминальной инфекции наблюдают брыжеечную лимфаденопатию, хронический перитонит, а также лихорадку, потерю массы тела, асцит, признаки нарушения всасывания в кишечнике. Диссеминированная (милиарная) инфекция может протекать без симптомов поражения лёгких.
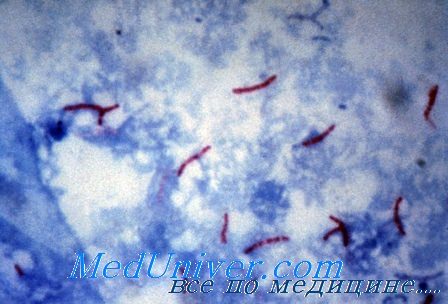
Микобактерии туберкулеза
Лабораторная диагностика туберкулеза (Mycobacterium tuberculosis)
• Культивирование на средах, обогащенных липидами (яичные среды), или с добавлением малахитового зелёного (среда Левенштейна—Йенсена) для подавления роста других бактерий. Препарат окрашивают по методу Циля—Нильсена.
• Определение чувствительности штаммов на скошенной питательной среде Левенштейна—Йенсена.
• Молекулярно-генетические методы (помогает уточнить наличие гена ргоВ, идентифицировать туберкулёзный антигенный комплекс и определить устойчивость к рифампицину).
• Типирование Mycobacterium tuberculosis с помощью анализа полиморфизма длины рестрикционных фрагментов.
• Измерение уровня цитокинов периферической крови, продуцируемых моноцитами (для диагностики остроты процесса).
Лечение и профилактика туберкулеза
Для лечения туберкулёза лёгких применяют этамбутол в комплексе с пиразинамидом (в первые 2 мес) и рифампицин и изониазид (на протяжении 6 мес). При поражении других органов используют такую же схему лечения, основанную на способности лекарственного препарата проникать в различные ткани (например, в спинномозговую жидкость). В последнее время всё чаще выделяют мультирезистентные штаммы возбудителя туберкулёза.
Вероятность их обнаружения зависит от числа случаев неполного излечения, уровня жизни и др. В этом случае для лечения используют препараты второй линии: аминогликозиды, фторхинолоны, этионамид или циклосерин (после обязательного определения чувствительности возбудителя к антибиотикам).
Вакцинация аттенуированными (ослабленными) штаммами (вакцина для профилактики туберкулёза, синоним — вакцина Кальметт—Герена, БЦЖ) позволяет избежать милиарного распространения инфекции, но клинические исследования в некоторых странах не подтвердили её эффективности. Пациентам с высоким риском развития туберкулёза назначают профилактическое лечение рифампицином и изониазидом, а лицам с ВИЧ-инфекцией рекомендован приём рифабутина или кларитромицина в течение длительного времени.
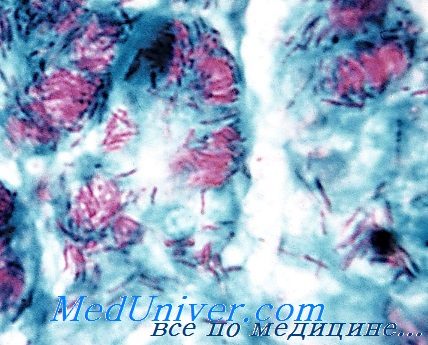
Микобактерии лепры
Инфекция вызванная Mycobacterium leprae - Лепра
Возбудителя лепры (проказы) до настоящего времени не удалось культивировать на искусственных питательных средах.
Mycobacterium leprae вызывает поражение периферических нервов, сопровождаемое нарушением болевой чувствительности. Разрушение и деформация суставов и фаланг пальцев делают пациентов физически недееспособными. Итог заболевания индивидуален и зависит от иммунного ответа. В настоящее время выделяют три типа иммунного ответа при лепре:
• туберкулоидный (превалирует Thl-ответ);
• лепроматозный (преобладает Тh2-ответ);
• пограничный.
При туберкулоидном типе инфекции у пациентов развивается стойкий клеточный иммунитет, возникает большое количество гранулём, трофические поражения нервов. В тканях обнаруживают небольшое количество бактерий. Для лепроматозного типа характерен слабый клеточный иммунитет, отсутствие гранулём и генерализованная инфекция (леонтиаз, депигментация и нарушение чувствительности).
Диагноз основан на результатах микроскопического исследования препаратов поражённой кожи (окраска по Цилю-Нильсену) и биоптатов кожных покровов гистологического исследования. Для лечения применяют рифампицин, дапсон и клофазимин, эффективные на ранних стадиях заболевания, но неспособные препятствовать повреждению нервов и деформации конечностей, при возникновении которых необходимо хирургическое вмешательство.
Микобактерии не вызывающие туберкулез
Различные виды микобактерий могут вызывать локализованные или диссеминированные заболевания у лиц со сниженным иммунитетом. Некоторые из них могут инфицировать имплантируемые ткани.
Mycobacterium avium. В состав комплекса входят Mycobacterium avium, M. intracellular и М. scrofulaceum. Некоторые из них поражают птиц, других животных, являясь санрофитами окружающей среды. Их считают наиболее распространённой причиной микобактериального лимфаденита у детей, остеомиелита у пациентов со сниженным иммунитетом и пневмонии у лиц пожилого возраста. При прогрессирующей ВИЧ-инфекции эти микроорганизмы способны вызывать диссеминированные инфекции и бактериемию.
Возбудители из авиум-внутриклеточного комплекса устойчивы к действию большинства противотуберкулёзных препаратов, поэтому для лечения инфекций, вызванных ими, применяют методы комплексной терапии с использованием рифабутина, кларитромицина и этамбутола. При развитии лимфаденита иногда требуется хирургическое вмешательство.
Mycobacterium kansasi, M. Malmoense, M. Xenopi. Вызывают вялотекущую инфекцию лёгких, похожую на туберкулёз, у пациентов с хроническими заболеваниями лёгких (бронхоэктазией, силикозом, хронической обструктивной болезнью лёгких). Начальную терапию осуществляют с помощью стандартных препаратов после определения чувствительности микроорганизмов к антибиотикам.
Mycobacterium marinum, М. ulcerans. Mycobacterium marinum вызывают хронические гранулематозные инфекции кожи. Возбудитель обитает в реках, запущенных бассейнах и неухоженных садках для рыбы. Заболеванию свойственно возникновение множественных гнойничковых очагов, покрытых твёрдой коркой. Инфекции, вызванные М. ulcerans, распространены в сельскохозяйственных зонах Африки и Австралии. Бактерии обычно поражают нижние конечности, при этом обнаруживают папулёзные очаги, сопровождаемые изъязвлением и глубоким повреждением тканей (включая костную).
Видео диагностика и лечение микобактериоза. Д.м.н., профессор В.Н. Зимина
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
а) Терминология:
1. Аббревиатуры:
• Нетуберкулезные микобактерии (НТМ)
• Нетуберкулезная микобактериальная инфекция (НТМБ)
• Mycobacterium avium complex (MAC)
2. Синонимы:
• Микобактерии, отличные от туберкулеза (MOOT)
• Синдром Леди Уиндермир:
о Изначально описан для нодулярной бронхоэктатической НТМБ
3. Определение:
• Поражение легких, обусловленное НТМ:
о Наименования: экзогенные микобактерии, атипичные микобактерии, MOOT
о Не передаются от человека человеку, изоляция больных не требуется
о Источник инфекции: водопроводная вода и зараженная земля
о Вялотекущее и медленно прогрессирующее заболевание
б) Визуализация:
2. Рентгенография легких при нетуберкулезной микобактериальной инфекции:
• Фиброзно-кавернозная форма:
о Тонкостенная каверна(ы) в верхних долях
о Утолщение апикальной плевры
• Бронхоэктатическая форма:
о Неоднородные затемнения и ретикулярные изменения в средней доле правого легкого/язычковых сегментах левого легкого
о Уменьшение объема/бронхоэктазы средней доли правого легкого/язычковых сегментов левого легкого
• Солитарный очаг/объемное образование (может имитировать рак легкого)
• При иммунодефиците:
о Консолидация, узлы, объемные образования
о Лимфаденопатия средостения/корней легких
4. Сцинтиграфия легких при нетуберкулезной микобактериальной инфекции:
• ПЭТ/КТ:
о Очаги НТМБ обычно накапливают контраст
о Солитарный очаг/объемное образование может имитировать рак легкого морфологически и по накоплению ФДГ
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у мужчины 37 лет со смешанной бронхоэктатической и кавернозной формой нетуберкулезной микобактериальной инфекции определяются распространенные неоднородные и очаговые затемнения в проекции верхних долей обоих легких.
(Справа) На аксиальной КТ с КУ (слева) и аксиальной MIP (справа) у этого же пациента визуализируется полость в нижней доле правого легкого на фоне распространенного правостороннего целлюлярного бронхиолита с наличием центрилобулярных очагов. Бронхоэктатическая и кавернозная форма нетуберкулезной микобактериальной инфекции могут сочетаться. (Слева) На фотографии резецированного легкого у пациента с нетуберкулезной микобактериальной инфекцией в периферических отделах визуализируется полость неправильной формы со стенками светло-коричневого цвета.
(Справа) На микрофотографии с малым увеличением (окраска гематоксилин-эозином) образца тканей, полученного у пациента с нетуберкулезной микобактериальной инфекцией, визуализируются множественные гранулемы с признаками некроза и кавитации, приле жащие к крупному бронху, на фоне гранулематозной бронхопневмонии. (Слева) На рентгенограмме органов грудной клетки в прямой проекции у мужчины 53 лет с эмфиземой и кавитирующей нетуберкулезной микобактериальной инфекцией определяются неоднородные мультифокальные затемнения в правом легком наряду с участком кавитации в верхушечных отделах справа.
(Справа) На аксиальной КТ с КУ у этого же пациента определяются признаки центрилобулярной эмфиземы в верхних долях обоих легких наряду с полостью с толстыми стенками в верхней доле справа. Кавитация обычно возникает на фоне предшествующего поражения легких, эмфиземы, интерстициального заболевания, муковисцидоза и т.д.
в) Дифференциальная диагностика легких нетуберкулезной микобактериальной инфекции:
2. Диффузный аспирационный бронхиолит:
• Может быть неотличим от бронхоэктатической формы НТМБ
• Факторы риска аспирации: ахалазия, обструкция пищевода, бандажирование желудка, гастроэзофагеальный рефлюкс, неврологические нарушения (деменция), и т.д.
4. Рак легкого:
• Может быть морфологически неотличим от НТМБ, проявляясь на КТ и/или ПЭТ/КТ как солитарный очаг или объемное образование
д) Клинические особенности:
2. Демография:
• Эпидемиология:
о Заболеваемость в мире медленно нарастает:
- > по сравнению с ТБ в США и Канаде
- В США с 1994 года по 2006 год наблюдается повышение заболеваемости:
Женщины: 4,5-4,7/100 тысяч человек, мужчины: 3,5-4,9/100 тысяч человек
- В Канаде заболеваемость растет с 1995 по 2003 год; общая заболеваемость: 3,2-4,6/100 тысяч человек
4. Течение и прогноз:
• Прогрессирование на рентгенограммах и КТ у 50% пациентов с легочными инфекциями (MAC) при лечении или без такового
• У пациентов с участками консолидации или кавитацей при первичной КТ заболевание вероятнее прогрессирует и требует лечения
• Антибиотикотерапия применяется при увеличении объема поражения на контрольной КТ
• Прогноз:
о Вариабельный ответ на антибиотикотерапию
о MAC: заболевание, вызванное М. intracellulare, у пациентов с низкой массой тела протекает тяжелее, чаще возникает фиброзно-кавернозная форма, чаще появляются респираторные симптомы, выше уровень положительных анализов мазка мокроты, больше объем поражения на КТ, прогноз хуже по сравнению с М. avium
5. Лечение нетуберкулезной микобактериальной инфекции легких:
• MAC:
о Фиброзно-кавернозная форма: кларитромицин или азитромицин, этамбутол, рифампин, и/или стрептомицин или амикацин
о Бронхоэктатическая форма: кларитромицин или азитроми-цин в сочетании с этамбутолом и рифампином
• Mycobacterium abscessus: плохо поддаются лечению
е) Диагностическая памятка. Следует учесть:
• НТМБ у пожилой женщины с бронхоэктазами в средней доле правого легкого и язычковых сегментах левого легкого и целлюлярным бронхиолитом на диагностических изображениях
ж) Список использованной литературы:
1. Henkle Е et al: Nontuberculous mycobacteria infections in immunosuppressed hosts. Clin Chest Med. 36(1):91-9, 2015
2. Lee G et al: Serial CT findings of nodular bronchiectatic Mycobacterium avium complex pulmonary disease with antibiotic treatment. AJR Am J Roentgenol. 201 (4):764-72, 2013
3. Griffith DE et al: An official ATS/IDSA statement: diagnosis, treatment, and prevention of nontuberculous mycobacterial diseases. Am J Respir Crit Care Med. 2007 Feb 15; 175(4):367-416. Review. Erratum in: Am J Respir Crit Care Med. 175(7):744-5, 2007
4. Martinez S et al: The many faces of pulmonary nontuberculous mycobacterial infection. AJR Am J Roentgenol. 189(1 ):177-86, 2007
а) Терминология:
1. Аббревиатуры:
• Туберкулез (ТБ)
• Микобактерии туберкулеза (МБТ)
2. Определения:
• МБТ: инфекция с аэрогенным (воздушно-капельным) механизмом передачи
• Гранулема: эпителиоидные гистиоциты, в т.ч, гигантские клетки Лангханса, окруженные лимфоцитами
• Очаг Гона: первичный легочный очаг ТБ
• Комплекс Ранке: очаг Гона + поражение лимфоузлов
б) Визуализация:
2. КТ легких при туберкулезе:
• ТБ лимфаденит:
о Гиподенсный участок в центре, контрастное усиление на периферии
о Типичная односторонняя лимфаденопатия корня легкого и/или паратрахеальная лимфаденопатия
• ВИЧ(+):
о Лимфаденопатия с вовлечением нескольких групп лимфоузлов
о Консолидация легочной ткани у пациентов с тяжелым иммунодефицитом (СПИД) и уровнем CD4
• ТБ плевры:
о Плевральный выпот, возможно, осумкованный
о Утолщение, контрастное усиление, обызвествление плевры
о Сопутствующий ТБ легких (часто):
- Субплевральные и перибронховаскулярные микроузелки, утолщение междольковых перегородок
- Может напоминать злокачественную опухоль
- Парадоксальный ответ: увеличение внутрилегочных очагов после начала эффективного лечения
о Плевральный выпот на стороне поражения
о Бронхоплевральный свищ:
- Гидропневмоторакс, возможно, напряженный
о Эмпиема плевры, сообщающаяся с внешней средой
- Жидкость и мягкотканный компонент с распространением из полости плевры в мягкие ткани грудной стенки ± свищ, открывающийся в коже
3. Сцинтиграфия:
• ПЭТ/КТ:
о Пораженные ткани при ТБ обычно накапливают ФДГ
в) Дифференциальная диагностика туберкулеза легких:
1. Нетуберкулезная микобактериальная инфекция легких:
• Mycobacterium avium-intracellularecomplex (MAC), Mycobacterium kansasii и др.
• Классическая или кавитирующая инфекция неотличима от кавитирующего ТБ на диагностических изображениях:
о Предполагайте ТБ, пока не доказано обратное
о Необходимо исследование мокроты и/или другие лабораторные исследования
3. Некротическая лимфаденопатия:
• Центральный некроз и периферическое контрастное усиление:
о Другие инфекции: грибки
о Метастатическая лимфаденопатия: рак легкого, плоскоклеточный рак головы и шеи
4. Милиарные микроузелки:
• Милиарная грибковая инфекция
• Милиарные метастазы:
о Папиллярный рак щитовидной железы
• Трансбронхиальная биопсия позволяет дать точный диагноз
г) Патология:
3. Микробиология:
• МБТ: облигатные патогены рода Mycobacteriaceae, вызывающие туберкулез
• Аэробные, требующие большого количества кислорода
• Окрашиваются по Цилю-Нильсену, являются кислотоустойчивыми
д) Клинические особенности:
2. Демография:
• Эпидемиология:
о ТБ эндемичен для всех стран мира; в Юго-Восточной и Западной Азии (Океании) и Африке: 58% и 28% новых случаев соответственно о 2014 год:
- 9,6 млн. новых случаев:
1,2 млн. (12%) пациентов с ТБ страдают СПИД
- 1,5 млн. летальных исходов
- 3,3% новых случаев ТБ обусловлены мультирезистентны-ми формами
3. Течение и прогноз:
• Смертность без лечения при ТБ, мазок(+): 70%
• Смертность без лечения при ТБ мазок(-), посев(+): 20%
• ТБ у ВИЧ-инфицированных быстро приводит к гибели, средняя выживаемость
4. Лечение:
• Принципы терапии:
о Множественные препараты (в зависимости от чувствительности); предпочтительные препараты: изониазид, рифампин, этамбутол, пиразинамид
5. Прогноз:
• Уровень успешности терапии-80%
• Предикторы летальности:
о ВИЧ-инфекция
о ТБ, мазок мокроты (+)
о Мультирезистентный ТБ
о ТБ в анамнезе
е) Диагностическая памятка. Следует учесть:
• Активный туберкулез при верхнедолевой пневмонии с кавитацией:
о При подозрении на кавитацию в верхней доле КТ помогает подтвердить патологические изменения
о Пациенты с кавитацией в верхних долях должны изолироваться, пока не исключен ТБ
ж) Список использованной литературы:
1. Rozenshtein A et al: Radiographic appearance of pulmonary tuberculosis: dogma disproved. AJR Am J Roentgenol. 204(5):974-8, 2015
2. Ко JM et al: Pulmonary changes of pleural ТВ: up-to-date CT imaging. Chest. 146(6):1604-11, 2014
3. LeeJY et al: Pulmonary tuberculosis: CT and pathologic correlation. J Comput Assist Tomogr. 24(5):691-8, 2000
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:

