Туберкулезная волчанка в полости рта
Обновлено: 01.05.2024
Туберкулезная волчанка. Гистология и дифференциация туберкулезной волчанки
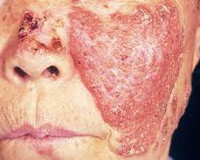
Туберкулезная волчанка чаще всего локализуется на лице. Элементами являются глубоко расположенные узелки красновато-коричневого цвета величиной с булавочную головку, образующие резко ограниченные бляшки. При выдавливании крови нажатием часового стекла (метод диаскопии) цвет элементов отчетливо изменяется на желтовато-коричневый (узелки цвета яблочного желе). Постепенно развивается атрофия с уменьшением ткани.
В некоторых участках, однако, может появляться бородавчатое утолщение (lupus vulgaris verrucosus) или поверхностное изъязвление. В области края язвы может развиться спиноцеллюлярный рак.
Гистопатология туберкулезной волчанки. Обнаруживаются типичные бугорки с эпителиоидными и гигантскими клетками и периферической зоной, состоящей из лимфоцитов. Казеозный некроз в бугорках выражен слабо, а иногда полностью отсутствует. Количество воспалительного инфильтрата, состоящего из лимфоцитов и плазматических клеток, различное. В некоторых случаях в гистологической картине преобладает воспалительный инфильтрат, единичные бугорки приходится долго отыскивать. В других случаях, наоборот, воспалительный инфильтрат слабо выражен.
Инфильтрат при туберкулезной волчанке наиболее выражен в верхней части дермы, но на некоторых участках он может проникать и «в подкожный жировой слой. В этих случаях придатки кожи разрушаются. В участках заживления отмечается выр'аженный фиброз.

Часто обнаруживаются вторичные изменения эпидермиса. В некоторых участках отмечается акантоз, гиперкератоз и даже папилломатоз (lupus vulgaris verrucosus). В других участках под давлением инфильтрата может наступить атрофия и даже разрушение эпидермиса, что приводит к развитию язвы и вторичной пиококковой инфекции. На краю таких язв может развиться псевдоэпителиоматозная гиперплазия, а в некоторых случаях и спиноцеллюлярный рак.
Туберкулезные палочки имеются в столь малых количествах, что гистологическими методами их почти никогда не удается обнаружить, прививка же морской свинке обычно дает положительные результаты.
Дифференциальный диагноз туберкулезной волчанки. Дифференциальный диагноз с саркоидозом может быть очень трудным, а иногда и невозможным. Абсолютных гистологических критериев, позволяющих четко различать эти два заболевания, не существует.
Однако, как правило, инфильтрат при саркоидозе имеет тенденцию располагаться в виде островков во всех частях дермы; при туберкулезной волчанке инфильтрат является более компактным и локализуется преимущественно в верхней части дермы. Кроме того, при саркоидозе обычно менее выражена лимфоцитарная реакция; вокруг скопления эпителиоидных клеток имеется более отчетливый фиброз; количество гигант, ских клеток меньше, чем при волчанке; явления некроза отсутствуют полностью (Рончезе).
Эпидермис при саркоидозе представляется нормальным или же имеется атрофия от давления. При туберкулезной волчанке, кроме атрофии, могут быть видны очаги изъязвления, акантоза и псевдоэпителиоматозной гиперплазии. Единственным лабораторным методом, позволяющим с несомненностью отличить эти два заболевания, является прививка материала морской свинке, дающая обычно положительный результат при туберкулезной волчанке и всегда отрицательный результат при саркоидозе.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулёзная волчанка – это распространённая форма казеозно-некротического туберкулёзного поражения кожи, затрагивающая преимущественно лицо и верхнюю половину туловища. Проявляется образованием бугорков (люпом) с изъязвлениями, постепенно сливающихся воедино, частичным или полным обезображиванием лица. Диагностируется с помощью дерматологического осмотра, исследования отделяемого кожи (микроскопия, ПЦР), специфических тестов. Лечение проводят противотуберкулёзными антибиотиками, иммуностимуляторами и другими вспомогательными средствами.
МКБ-10
Общие сведения
Туберкулёзная волчанка (туберкулёз кожи люпоидный, вульгарная волчанка) – самая распространённая, хронически протекающая форма локального туберкулёза со склонностью к расплавлению тканей. По данным официальной статистики, средний показатель выявления вульгарной волчанки составляет 0,43 больных на 100 000 населения (4,1% от частоты всего внелёгочного туберкулёза). Заболеванию подвержены дети и подростки, люди зрелого возраста страдают реже. Заболевание чаще обнаруживается у женщин. Люпоидный туберкулёз имеет длительное рецидивирующее течение и без лечения может прогрессировать на протяжении всей жизни.

Причины
Возбудитель заболевания - грамположительный микроорганизм (палочка Коха), не склонный к образованию спор, но обладающий высокой устойчивостью к химическими агентам и факторам окружающей среды. В большинстве случаев волчанка вызывается M. tuberculosis, иногда – M. bovis. В кожу и слизистые бактерии проникают эндогенно с током крови или лимфатической жидкости из других очагов туберкулёзной инфекции (лёгочная ткань, кости, суставы, периферические лимфатические узлы), имеющихся в организме. Случаи экзогенного заражения от других лиц через повреждённую кожу встречаются гораздо реже при плотном контакте с бактериовыделителем.
Вероятность развития туберкулёзного поражения кожных покровов увеличивается при отсутствии воздействия солнечного света (инсоляции). Прямое влияние ультрафиолетового излучения убивает микобактерии туберкулёза в течение нескольких минут. Факторами риска также считаются травмы, переохлаждения, снижающие активность иммунитета человека и способствующие активации латентной инфекции. Предрасположенность к аллергическим реакциям (крапивница, отёк Квинке) повышает вероятность более тяжёлого течения болезни.
Патогенез
После попадания возбудителя в кожу из первичного очага гематогенным или лимфогенным путём формируется люпома размером с булавочную головку. Она представляет собой первичный морфологический элемент вульгарной волчанки и является скоплением мелких туберкулёзных бугорков. При массивном инфицировании повреждённой кожи контактным путём возникает инфильтрат, напоминающий очаг Гона, сопровождающийся лимфаденитом и лимфангоитом.
При гистологическом исследовании в дерме обнаруживаются люпомы из эпителиодных клеток и клеток Лангханса, на периферии располагается зона из лимфоцитов и плазмоцитов. Творожистый некроз в бугорках отсутствует или выражен незначительно. Выявляются изменённые, деформированные сосуды (вплоть до полного заращения). В эпидермисе происходит чрезмерное утолщение рогового слоя, гиперпигментация, формирование папиллом.
Классификация
В зависимости от клинической картины заболевания выделяют несколько форм волчанки, которые различаются по интенсивности проявлений и внешним признакам. Различают: плоскую, язвенную, псориазиформную, птириазиформную, бородавчатую, опухолевидную и другие менее распространённые разновидности. Нередко язвенная и плоская формы могут сочетаться друг с другом.
- Плоская. Отдельные люпомы сливаются между собой, формируя очаг поражения. Он увеличивается в результате возникновения в периферических отделах новых бугорков. Поверхность очага ровная, шелушения незначительные или отсутствуют.
- Язвенная. Возникает при массивном изъязвлении поверхности люпом. Язвы неглубокие, кровоточат при прикосновении. Нередко развиваются деформации хрящей носа, ушной раковины, что способствует обезображиванию лица.
- Псориазиформная. Люпома внешне напоминает бляшку псориаза. На поверхности находятся серо-белые чешуйки с шелушением, кожа по периферии гиперемирована.
- Птириазиформная. Характеризуется отрубевидным крупным шелушением в зоне поражения.
- Бородавчатая. Типично образование разрастаний белесоватого цвета, внешне напоминающих бородавки.
- Опухолевидная. Представляет собой несколько слившихся бугорков. Они образуют большую мягко-эластичную опухоль, склонную к распаду или формированию язв.
В клиническом течении волчаночного процесса выделяют четыре стадии. Каждая имеет особенности течения, определяющие тяжесть состояния больного:
- Инфильтративная. Наблюдается отёк, гиперемия тканей, люпомы не выражены.
- Бугорковая. Формируются мелкие бугорки, которые соединяются и напоминают бородавчатые вегетации.
- Язвенная (может отсутствовать). Сверху на люпомах появляются кровоточащие язвы, нередко возникают папилломы.
- Рубцовая. Если процесс не проходил стадию изъязвления, рубцы ровные и блестящие. После эпителизации язв формируются плотные деформирующие рубцы.
Симптомы туберкулёзной волчанки
Болезнь развивается постепенно: сначала в дерме формируются бугорки размером 1-8 мм, имеющие жёлтую, коричневую, бурую, серую окраску. Люпомы имеют тестоподобную консистенцию, ровную блестящую поверхность, где впоследствии возникают шелушения. Бугорки всегда безболезненны, высыпают в количестве нескольких штук на расстоянии друг от друга, постепенно сливаясь: по периферии возникает застойная область. Патологический процесс чаще всего локализуется в области ушных раковин, носа, скул, верхней губы, может переходить на переднюю поверхность шеи и плечи, затрагивать слизистые оболочки с образованием грубых рубцов.
Люпомы соединяются между собой, увеличиваются в размерах, формируя неровные бляшки либо опухолеподобные очаги. Из-за процессов некроза в центре возникают глубокие язвы. При особенно тяжёлом течении волчанки у пациентов с ослабленным иммунитетом в деструкцию вовлекается не только кожа, но и хрящевые ткани. При разрушении перегородки носа он напоминает заострённый укороченный клюв птицы. Нарушается обоняние, страдает дыхательная функция.
Из-за деструкции выворачиваются веки, уменьшается в размерах ротовое отверстие, истончаются и обламываются хрящи ушных раковин. Поражение слизистой оболочки ротовой полости приводит к нарушению жевательной и глотательной функции: больные часто попёрхиваются, тяжело усваивают твёрдую пищу. При вовлечении в патологический процесс голосовых связок может изменяться голос: он становится глухим, осиплым.
В течение 4-6 недель наступает заживление повреждённых тканей. После завершения активного язвенного процесса на поверхности кожных покровов формируются плоские нежные рубцы, напоминающие папирус.
Осложнения
Формирующиеся рубцы вызывают контрактуры, ограничивают движение мимических мышц: это становится причиной полной или частичной потери артикуляционных способностей (при поражении лица, ротовой полости, гортани). При отсутствии своевременного лечения к туберкулёзной волчанке может присоединиться вторичная инфекция – рожистое воспаление. Если воспалительный процесс переходит на лимфатические сосуды, развивается лимфангит. В 4% всех случаев на фоне туберкулёзной волчанки возникает базальноклеточная карцинома.
Диагностика
Диагностика туберкулёзной волчанки проводится на основании данных общего осмотра и физикальных исследований. При выявлении заболевания необходимо сотрудничество дерматолога и фтизиатра, так как необходимо обнаружение и лечение первичного очага туберкулёза. Для диагностического поиска наиболее информативны:
- Физикальное обследование. С его помощью устанавливается распространённость бугорков, их цвет, консистенция. В результате гибели эластиновых волокон при прощупывании бляшки пуговчатым зондом он без сопротивления погружается внутрь неё (симптом Поспелова). Если же на люпому надавливают предметным стеклом, кожа обескровливается, а сами бугорки приобретают вид жёлто-коричневых пятен (признак Гентчинсона или феномен яблочного желе).
- Лабораторная диагностика возбудителя. Проводится окраска биологического материала (кожного отделяемого) по Цилю-Нильсену и последующее микроскопическое исследование с иммерсионной системой. Микобактерии имеют вид красных палочек на синем фоне. Полимеразная цепная реакция за 5-7 часов позволяет определить небольшое количество ДНК микобактерий в исследуемом образце.
- Проведение туберкулиновых проб. Проба Манту и Диаскинтест оцениваются, исходя из увеличения размеров инфильтрата и папулы более 5 мм, свидетельствующих о заражении. Реже используют скарификационные пробы (Пирке, градуированную пробу): они показывают положительный результат на наличие микобактерий.
- Квантифероновый тест. Обнаруживает в крови гамма-интерферон, появляющийся в организме человека в ответ на внедрение микобактерий. Метод обладает высокой специфичностью (99,1%) и чувствительностью (89%). Его аналог - T-SPOT.TB тест, выявляющий сенсибилизированные Т-лимфоциты.
- Инструментальные методы. Проводится рентгенография грудной клетки в прямой и боковой проекции, выявляющая первичный очаг туберкулёза в лёгких. Поражение костей и других внутренних органов можно обнаружить с помощью КТ или МРТ.
В общем анализе крови при туберкулёзной волчанке наблюдается понижение уровня лейкоцитов, связанное с основным заболеванием. Значительное уменьшение лимфоцитов и повышение СОЭ являются неблагоприятными прогностическими признаками. С целью оценки реактивности организма выполняется иммунограмма. Дифференциальный диагноз проводится с красной волчанкой, бугорковым сифилисом, туберкулоподопной лепрой.
Лечение туберкулёзной волчанки
В современной дерматологии предусмотрено использование комплексных методов терапии. Пациенты с туберкулёзной волчанкой должны лечиться в специализированном диспансере с соблюдением палатного или общего режима. Назначается диета с ограничением соли, быстрых углеводов, рекомендуется к употреблению пища, богатая белками. Следует также полностью отказаться от вредных привычек (они способствуют снижению иммунитета). Консервативная терапия включает в себя:
- Противотуберкулёзные препараты (химиотерапию). Для этого используется первая линия средств (изониазид, рифампицин, рифабутин, пиразинамид, этамбутол, стрептомицин), дозировки подбираются фтизиатром индивидуально. Другие линии применяются при развитии лекарственной устойчивости.
- Вспомогательную терапию. Для уменьшения побочных эффектов от противотуберкулёзных антибиотиков назначают симптоматические препараты: антиоксиданты, иммуностимуляторы, глюкокортикоиды, витамины, анаболики, гепатопротекторы.
- Физиотерапевтические процедуры. Особенно эффективно ультрафиолетовое облучение наружных покровов, которое стимулирует процессы регенерации, вызывает гибель микобактерий, уменьшает вероятность развития осложнений. Среди других методик часто используют лекарственный электрофорез с антибактериальными препаратами, лазерную терапию, индуктотермию, лечебную гимнастику, УВЧ-терапию.
Хирургическое удаление изъязвлённых участков кожных покровов и хрящей проводится только при риске вторичного инфицирования. При выраженном обезображивании для восстановления внешнего вида впоследствии могут быть использованы пластические операции по пересадке кожных лоскутов и хрящевых тканей. С их помощью восстанавливают целостность носовой перегородки, формируют ушные раковины, иссекают деформирующие рубцы.
Прогноз и профилактика
Туберкулёзная волчанка – хроническое заболевание. При своевременном выявлении и лечении прогноз благоприятный. Повторное возникновение болезни наблюдается только в случае нарушения схемы лечения или развития у микобактерий устойчивости к лекарственным препаратам. Профилактика туберкулёзной волчанки сводится к лечению основного заболевания, соблюдению правил личной безопасности при контакте с заражёнными (использование перчаток, масок) и укреплению иммунитета.
1. Клиническое наблюдение плоской формы туберкулезной волчанки/ Дегтярев О.В., Афанасьева М.А., Кирилюк И.А., Меснянкина О.А.// Российский журнал кожных и венерических болезней. – 2014.
3. Туберкулез кожи/ Потейко П.И., Крутько В.С., Шевченко О.С., Ходош Э. М. // Медицина неотложных состояний. – 2012 - №7-8 (46-47).
4. Туберкулез кожи: проблемы диагностики/ А.А. Кабулбекова, С.А. Оспанова, А.У. Омар, Ж.А. Сыздыкова// Вестник Казахского Национального медицинского университета. - 2012.
Язвенный туберкулез кожи – это дерматологическое заболевание, обусловленное микобактериями, чаще всего возникает у детей и ослабленных больных на фоне милиарного или системного туберкулезного поражения. Симптомами этого состояния являются бугорки и язвенные высыпания, преимущественно локализованные вокруг физиологических отверстий тела – анального, ротового, отверстия мочеиспускательного канала. Диагностика язвенного туберкулеза кожи осуществляется посредством дерматологического осмотра, микроскопического исследования отделяемого из язв, общего обследования для выявления активного туберкулезного процесса во внутренних органах. В лечении основное внимание уделяется устранению очагов во внутренних органах, для этого применяют традиционные противотуберкулезные препараты.
МКБ-10
Общие сведения
Язвенный туберкулез кожи (вторичная туберкулезная язва) – довольно редкое осложнение активного туберкулезного процесса в легких, мочевыделительной системе, кишечнике, наблюдающееся на фоне выраженного снижения активности иммунитета. Чаще всего этой патологии подвержены дети, а также взрослые лица с иммунодефицитом различного генеза. Как и при других формах кожного туберкулеза, причина развития этого состояния обусловлена заражением тканей кожи микобактериями, однако в данном случае значительную роль играет самозаражение больного.
Развитие язвенного туберкулеза кожи является достаточно грозным осложнением, поскольку свидетельствует о том, что защитные силы организма истощены до критического уровня. Подобное состояние может привести к диссеминации микобактерий и даже стать причиной летального исхода. Поэтому развитие язвенного туберкулеза кожи нередко служит поводом для срочной госпитализации больного в специализированное медицинское учреждение и начала интенсивной противотуберкулезной терапии.

Причины
Возбудителем любой формы туберкулезного поражения становятся микобактерии Mycobacterium tuberculosis, контагиозными для человека являются человечья и бычья разновидности возбудителя. Несмотря на то, что микобактерии способны колонизировать практически все ткани человеческого организма, кожа по своим физико-химическим свойствам представляет для них неблагоприятную среду. Поэтому туберкулез кожи встречается намного реже, чем другие формы этого заболевания, и его появление свидетельствует о значительном ослаблении организма. Язвенный туберкулез кожи возникает только при наличии активного туберкулезного очага во внутренних органах и при иммунодефиците.
Патогенез
Наиболее часто язвенный туберкулез кожи выявляется на фоне активного развития микобактерий в легких, кишечнике, почках и мочевыделительных путях. При этом возбудитель в огромных количествах выделяется во внешнюю среду вместе с мокротой, калом и мочой, частично оседая на участках кожных покровов вокруг рта, ноздрей, половых органов и анального отверстия.
При резком ослаблении организма (как из-за наличия туберкулеза внутренних органов, так и по другим причинам) происходит внедрение и размножение микобактерий в тканях кожи. Сначала появляется типичный воспалительный очаг, как и при любой другой бактериальной инфекции, но все иммунные реакции при этом ослаблены. В дальнейшем в этом очаге возникает казеозный некроз и формируется характерная клиническая картина язвенного туберкулеза кожи.
Немаловажную роль в развитии язвенного туберкулеза кожи играет отсутствие аллергической реакции организма на компоненты клеточной стенки возбудителя. При любых других типах туберкулезного поражения именно реакции гиперчувствительности становятся причиной многих проявлений заболевания – например, при эритеме Базена практически все симптомы обусловлены аллергией. Однако в случае язвенного туберкулеза кожи иммунитет больных ослаблен настолько, что подобные активные реакции становятся невозможными. Это также накладывает отпечаток на диагностику туберкулеза – широко распространенные методы его определения, основанные на гиперчувствительности к туберкулину, у таких пациентов отрицательными.
Симптомы язвенного туберкулеза кожи
Постоянным спутником язвенного туберкулеза кожи являются симптомы основного туберкулезного поражения внутренних органов. В зависимости от локализации патологии это может быть изнурительный кашель с кровохарканьем, обильное потоотделение в ночное время, боли в животе, затрудненное болезненное мочеиспускание и другие симптомы. Наличие таких проявлений свидетельствует об активном туберкулезном процессе, что при определенных условиях может привести к развитию язвенного туберкулеза кожи. Возможно также наличие различных микозов, бактериальных инфекций, симптомов онкологических заболеваний, являющихся признаками сильнейшего упадка активности иммунной системы.
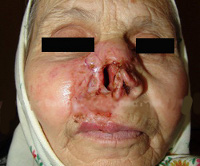
Развитие собственно язвенного туберкулеза кожи начинается в зонах вокруг физиологических отверстий тела – микобактерии попадают на поверхность кожных покровов в составе слюны, мокроты, фекалий или мочи. Сначала возникают множественные мелкие бугорки или узелки красного или багрового цвета, которые быстро трансформируются в пустулы с желтоватым оттенком. При дальнейшем прогрессировании язвенного туберкулеза кожи из пустул формируются язвы с приподнятыми краями, их дно вначале имеет ярко-красный цвет, затем покрывается серыми грануляциями. Со временем появляется казеозный некроз в виде грязно-желтых бугорков в середине язвочек – специалисты в области дерматологии называют эти узелки зернами Трела.
Субъективные симптомы при язвенном туберкулезе кожи сводятся к резкой болезненности в очагах поражения. Пациенты жалуются на боли при разговоре, открывании рта (при периоральной локализации), мочеиспускании и дефекации. Другие субъективные проявления язвенного туберкулеза кожи обычно не определяются либо малозаметны на фоне более тяжелого основного поражения. Язвенные эрозии кожных покровов в тяжелых случаях могут сливаться между собой, формируя сплошной крупный очаг. Возможно развитие вторичной бактериальной инфекции, имеющей крайне тяжелое течение из-за ослабления иммунитета.
Диагностика
Диагностика язвенного туберкулеза кожи основывается на результатах дерматологического осмотра больного и микроскопии отделяемого язв, для выявления микобактерий может использоваться техника полимеразной цепной реакции (ПЦР). Определение этого заболевания подразумевает тесную кооперацию дерматолога и фтизиатра, поскольку язвенный туберкулез кожи всегда является вторичным состоянием и осложнением туберкулеза внутренних органов. Кроме того, необходимо производить полное обследование пациента для выяснения причин нарушений иммунитета – помимо активного туберкулезного процесса это может быть синдром приобретенного иммунодефицита, онкологическая патология и другие факторы.
При микроскопическом исследовании (окраске по Цилю-Нильсену) в отделяемом определяются микобактерии, окрашенные в красный цвет. Традиционные методы диагностики, такие как реакция кожи на туберкулин (проба Манту), при язвенном туберкулезе кожи практически всегда ложноотрицательные по причине иммуносупрессии. В этом случае туберкулинодиагностику целесообразно заменить иммуноферментным анализом крови, который может подтвердить инфицированность МБТ (квантиферон-тест, T-SPOT.TB).
Лечение язвенного туберкулеза кожи
Лечение неотъемлемо связано с терапией основного заболевания. Для этого используют классические противотуберкулезные препараты – рифампицин, изониазид и другие. Местное лечение дерматологической патологии сводится к обработке язвенных поражений 50% раствором молочной кислоты и профилактике вторичной бактериальной инфекции. В тяжелых случаях язвенного туберкулеза кожи иногда прибегают к хирургическому удалению пораженных участков. Также необходима иммуностимулирующая терапия, полноценное питание, устранение причин иммунодефицита.
Прогноз и профилактика
Прогноз язвенного туберкулеза кожи находится в сильнейшей зависимости от течения основного туберкулезного поражения и состояния иммунитета больного. У детей с относительно неосложненными формами туберкулеза легких, кишечника, почек при правильной противотуберкулезной терапии происходит устранение как общих, так и дерматологических проявлений. В тех случаях, когда основное заболевание плохо поддается лечению, а иммунодефицит обусловлен заражением ВИЧ или злокачественным новообразованием, прогноз язвенного туберкулеза кожи значительно ухудшается.
Для профилактики этого состояния туберкулезным больным следует следить за состоянием своей иммунной системы, соблюдать правила личной гигиены, промывать область половых органов, промежности и перианальной зоны после каждого мочеиспускания или акта дефекации.
Сифилис полости рта
В месте внедрения бледной трепонемы через 2-4 нед развивается твёрдый шанкр (первичная сифилома). В полости рта твёрдый шанкр чаще возникает на красной кайме, слизистой оболочке губ и на языке, но также может формироваться на дёснах, щеках и миндалинах. Развитие шанкра в полости рта начинается с появления ограниченного покраснения на слизистой оболочке, которое переходит в уплотнение 2-3 см в диаметре за счёт формирования воспалительного инфильтрата. Полностью сформированный шанкр — безболезненное возвышающееся образование хрящевидной плотности, в центре которого находится эрозия, не покрытая корочкой или налётом. При травмировании и присоединении вторичной инфекции эрозия может углубиться с образованием язвы, покрывающейся грязно-серым некротическим налётом и разрушающей большую часть инфильтрата, на котором находится язва. Форма поражений бывает различной: на губах и языке, как правило, круглая или овальная; на десне — с преимущественной локализацией в области резцов удлиненная (шанкр располагается в виде полумесяца или параллельно линии смыкания зубов, захватывая несколько межзубных сосочков); на слизистой оболочке в углу рта — в виде кровоточащей трещины с инфильтрированными краями. Шанкр языка почти всегда одиночный, располагается большей частью на передней трети спинки языка, реже — на кончике, совсем редко — на боковых сторонах языка. Первичная сифилома на дёснах всегда бывает одиночной. На миндалинах твёрдый шанкр почти всегда располагается односторонне; выделяют три формы твёрдого шанкра на миндалинах, эрозивную, язвенную и ангиноподобную. Однако классическую картину образования твёрдого шанкра наблюдают не всегда.
Часто наблюдают появление очень мелких язв сифилиса с незначительным инфильтратом (карликовый шанкр), что делает их похожими на травматическую эрозию, развившуюся после повреждения острым краем кариозного зуба, протезом или любым твёрдым предметом. На языке твёрдый шанкр может иногда развиваться в толще слизистой оболочки без образования эрозии или язвы (склерозная форма). В этих случаях часть языка, на которой располагается первичная сифилома, утолщается. Важный признак — регионарная лимфаденопатия, наблюдаемая при всех видах поражений.

Помимо твёрдого шанкра в полости рта могут возникать сифилитические проявления при свежем вторичном сифилисе и вторичном рецидивном сифилисе, представленные папулами и розеолами. Папулы и розеолы наблюдают у половины больных с явлениями вторичного сифилиса полости рта. Наиболее часто на слизистой оболочке полости рта появляются папулы. Чаще всего папулы располагаются на губах, языке, дужках и миндалинах. Папулы могут иметь значительный инфильтрат и возвышаться над слизистой оболочкой. Центр папул покрыт беловато-серым налётом, а по периферии расположен синюшно-красного цвета инфильтрат. Папулы могут сливаться в инфильтрированные бляшки, которые на дужках мягкого нёба могут располагаться дугами и гирляндами, значительно уплотняя нёбную занавеску и язычок. На дёснах папулы образуют форму дуги, инфильтрируя дёсны и межзубные сосочки, нередко подвергаясь эрозии и даже изъязвлению. На нижней губе бляшки могут вызвать значительное уплотнение и отёк губы, а в углах рта образовать массивные инфильтрации с болезненными глубокими трещинами. Такие гипертрофические папулы могут локализоваться также на любой части слизистой оболочки полости рта. На эрозированных папулах иногда происходит и более глубокий распад инфильтрата, что приводит к образованию язвенно-папулезных сифилидов. Как правило, в этих случаях присоединяется вторичная инфекция, и тогда изъязвившиеся папулы покрываются гнойным налётом желтовато-серого цвета с ясно выраженными воспалительными явлениями. Однако в основании язвы и по её периферий можно обнаружить плотный специфический инфильтрат. На слизистой оболочке щёк папулы располагаются чаще по линии смыкания зубов, образуя плотную зубчатую ленту сероватого цвета. На миндалинах белые плотные налёты покрывают всю поверхность, а глубокий специфический инфильтрат вызывает небольшие воспалительные явления (сифилитическая папулезная ангина), несколько напоминая катаральную ангину и дифтерию. На языке папулы располагаются чаще всего на его кончике или на боковых сторонах.
Поверхностные папулы круглых или овальных очертаний сифилиса могут почти не возвышаться; нитевидные и грибовидные сосочки языка в области папулы исчезают, вследствие чего образуется гладкая блестящая бляшка ярко-красного цвета, резко отграниченная от здоровой слизистой оболочки языка. Сифилитические розеолы на мягком нёбе и на дужках имеют вид резко ограниченных пятен ярко-красного цвета, часто сливающихся в эритему (эритематозная сифилитическая ангина). Розеолы могут возникнуть и при рецидивах вторичного сифилиса в виде резко ограниченных пятен без острых воспалительных явлений и субъективных ощущений. Без лечения розеолы сохраняются в течение 1 мес и более, причём розеолы мало меняются в цвете и форме. Вторичные сифилиды в полости рта — наиболее заразны. Большинство заражений происходит во вторичном периоде сифилиса, из них на сифилиды в полости рта приходится значительная часть случаев.
Третичный сифилис в полости рта проявляется бугорковым и гуммозным сифилисом. Бугорковый сифилис может локализоваться в полости рта, чаще всего на губах. Синюшно-красные плотные безболезненные бугорки располагаются группами. На слизистой оболочке полости рта бугорки быстро распадаются, образуя маленькие глубокие язвы с неподрытыми краями. После заживления бугоркового сифилиса остаются рубцы, сохраняющиеся на всю жизнь. Сифилитические гуммы в полости рта могут быть одиночными и множественными, размером от мелкого ореха до голубиного яйца и более. Гуммозная язва имеет инфильтрированные неподрытые гладкие края, которые покрыты мелкими грануляциями и окружают дно плотным валиком синюшно-красного цвета. Без лечения развивается гуммозная перфорация твёрдого и мягкого нёба. Иногда гумма вскрывается через 1-2 узкие фистулы. Даже при значительных разрушениях язычка, прободениях твёрдого и мягкого нёба, перфорациях нёбной занавески, разрушении значительной части языка и губ не отмечают сильной болезненности, что отличает гуммы от туберкулёзных язв в полости рта. Наиболее характерные гуммозные поражения возникают на языке. Они характеризуются появлением изолированных гумм и развитием склерозного глоссита — образованием в толще языка сплошного глубокого интерстициального инфильтрата.
При врождённом сифилисе слизистая оболочка полости рта поражается с различной частотой в зависимости от возраста ребёнка. При манифестных формах раннего врождённого сифилиса у детей грудного возраста сифилитические высыпания наблюдают не более чем у 30%. Сифилиды имеют вид папул, аналогичные таковым при вторичном сифилисе. Наиболее частое проявление раннего врождённого сифилиса — диффузная сифилитическая инфильтрация кожи на ладонях, подошвах, ягодицах и вокруг рта, где образуются характерные околоротовые рубцы. Сифилитическая инфильтрация захватывает также красную кайму губ, а нередко и слизистую оболочку губ и щёк в углу рта. Глубокий инфильтрат в толще кожи и слизистой оболочки, непрерывное растягивание губ при крике и сосании наряду с неопрятным содержанием полости рта создают благоприятные условия для образования линейных рубцов, расположенных перпендикулярно к линии рта и в углах рта. Б результате вторичного инфицирования трещины могут быть глубокими и оставляют рубцы на всю жизнь.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

