Туберкулезный менингит реферат фтизиатрия
Обновлено: 19.04.2024
Туберкулёз мозговых оболочек, или туберкулёзный менингит, является наиболее тяжёлой формой туберкулёза. Замечательным достижением медицины ХХ в. стало успешное лечение туберкулёзного менингита, до применения стрептомицина бывшего абсолютно смертельным заболеванием.
В доантибактериальный период туберкулёзный менингит был преимущественно заболеванием детского возраста. Удельный вес его среди впервые заболевших туберкулёзом детей достигал 26–37%. В настоящее время у детей с вновь выявленным туберкулёзом он составляет 0,86%, у взрослых — 0,13%, а общая заболеваемость туберкулёзным менингитом в 1997–2001 гг. составила 0,05–0,02 на 100 тыс. населения.
Снижение заболеваемости туберкулёзным менингитом в нашей стране достигнуто благодаря применению вакцинации и ревакцинации БЦЖ у детей и подростков, проведению химиопрофилактики у лиц из групп риска заболевания туберкулёзом и успехам химиотерапии всех форм туберкулёза у детей и взрослых.
В настоящее время заболевают туберкулёзным менингитом главным образом непривитые БЦЖ дети раннего возраста, из семейного контакта, из асоциальных семей. У взрослых чаще всего заболевают туберкулёзным менингитом ведущие асоциальный образ жизни, мигранты, больные с прогрессирующими формами лёгочного и внелёгочного туберкулёза. У этих же категорий больных отмечают наиболее тяжёлое его течение и худшие исходы.
Туберкуле6зный менингит сегодня, как и в прошлые времена, является одним из наиболее труднодиагностируемых заболеваний. Своевременное выявление его (в срок до 10 дней) наблюдается лишь у 25 - 30% больных. Нередко туберкулёзный менингит представляет большие трудности в диагностике, особенно у лиц с невыясненной локализацией туберкулёза в других органах. Кроме того, позднее обращение к врачу, атипичное течение менингита, сочетание его с прогрессирующими формами лёгочного и внелёгочного туберкулёза, наличие лекарственной устойчивости микобактерий приводит к снижению эффективности лечения. Поэтому совершенствование методов диагностики и лечения туберкулёзного менингита, улучшение противотуберкулёзной работы в целом остаются актуальными задачами фтизиатрии.
Патогенез
Туберкулёзный менингит — преимущественно вторичное туберкулёзное поражение (воспаление) оболочек (мягкой, паутинной и меньше твёрдой), возникающее у больных с различными, чаще активными и распространёнными, формами туберкулёза. Туберкулёз этой локализации протекает наиболее тяжело. У взрослых туберкулёзный менингит часто служит проявлением обострения туберкулёза и может быть его единственной установленной локализацией.
Локализация и характер основного туберкулёзного процесса влияют на патогенез туберкулёзного менингита. При первичном, диссеминированном туберкулёзе лёгких микобактерии туберкулёза проникают в центральную нервную систему лимфогематогенным путём, так как лимфатическая система связана с кровяным руслом. Туберкулёзное воспаление мозговых оболочек возникает при непосредственном проникновении микобактерий в нервную систему вследствие нарушения сосудистого барьера. Это происходит при гиперергическом состоянии сосудов мозга, оболочек, сосудистых сплетений, вызванном неспецифической и специфической (микобактериальной) сенсибилизацией. Морфологически это выражается фибриноидным некрозом стенки сосудов, а также их повышенной проницаемостью. Разрешающим фактором являются туберкулёзные микобактерии, которые, существуя в очаге поражения, обусловливают повышенную чувствительность организма к туберкулёзной инфекции и, проникая через изменённые сосуды сосудистых сплетений желудочков мозга, приводят к их специфическому поражению. Инфицируются главным образом мягкие мозговые оболочки основания мозга, где развивается туберкулёзное воспаление. Отсюда процесс по сильвиевой цистерне распространяется на оболочки полушарий мозга, оболочки продолговатого и спинного мозга.
При локализации туберкулёзного процесса в позвоночнике, костях черепа, внутреннем ухе перенос инфекции на мозговые оболочки происходит ликворогенным и контактным путём. Мозговые оболочки могут инфицироваться также из ранее существовавших туберкулёзных очагов (туберкулём) в мозге вследствие активации в них туберкулёза.
Лимфогенный путь инфицирования мозговых оболочек встречают у 17,4% больных. При этом микобактерии туберкулёза из поражённого туберкулёзом верхнешейного фрагмента ярёмной цепочки лимфатических узлов по периваскулярным и периневральным лимфатическим сосудам попадают на мозговые оболочки.
В патогенезе туберкулёзного менингита имеют значение климатические, метеорологические факторы, время года, перенесённые инфекции, физическая и психическая травмы, инсоляция, тесный и длительный контакт с больным туберкулёзом. Эти факторы вызывают сенсибилизацию организма и снижение иммунитета.
Туберкулезный менингит — воспаление мозговых оболочек, вызванное проникшими в них микобактериями туберкулеза. Проявляется резко наступающим после продромальных явлений ухудшением самочувствия больного с гипертермией, головной болью, рвотой, нарушениями со стороны черепно-мозговых нервов, расстройством сознания, менингеальным симптомокомплексом. Туберкулезный менингит диагностируется преимущественно при сопоставлении клинических данных с результатами исследования ликвора. Проводится длительное и комплексное лечение, состоящее из противотуберкулезной, дегидратационной, дезинтоксикационной, витаминной и симптоматической терапии.
МКБ-10
Общие сведения
Туберкулезный менингит как отдельная нозология существует с 1893 г., когда впервые микобактерии туберкулеза были выявлены в цереброспинальной жидкости пациентов с менингитом. В конце ХХ века туберкулезный менингит считался заболеванием преимущественно детского и подросткового возраста. Однако последнее время разница между заболеваемостью детей и взрослых значительно уменьшилась.
В 90% случаев туберкулезный менингит имеет вторичный характер, т. е. развивается на фоне активного тубпроцесса в других органах или признаков перенесенного раньше туберкулеза. В 80% первичный туберкулезный очаг локализуется в легких. Если первичный очаг не удается выявить, то такой туберкулезный менингит обозначается как изолированный.

Причины
Туберкулезный менингит развивается при проникновении микобактерий туберкулеза в мозговые оболочки. Источником туберкулезной инфекции может выступать:
- диссеминированный туберкулез легких
- генитальный туберкулез
- туберкулез костей
- туберкулез молочной железы
- туберкулез почек
- туберкулез гортани и др.
В редких случаях инфицирование происходит контактным путем: при наличии туберкулеза костей черепа возбудитель попадает в церебральные оболочки, при туберкулезе позвоночника — в оболочки спинного мозга. По некоторым данным примерно в 17% случаев туберкулезный менингит обусловлен лимфогенным инфицированием. Наиболее подвержены менингиту туберкулезной этиологии оказались пациенты со сниженным иммунитетом вследствие ВИЧ, гипотрофии, алкоголизма, наркомании, пожилого возраста.
Патогенез
Основной способ инфицирования мозговых оболочек — гематогенный, при котором микобактерии разносятся с током крови. При этом их проникновение в церебральные оболочки связано с повышением проницаемости гематоэнцефалического барьера. Первоначально поражаются сосудистые сплетения мягкой оболочки, затем микобактерии проникают в цереброспинальную жидкость и инициируют воспаление в паутинной и мягкой оболочках — лептоменингит. В большинстве случаев поражаются оболочки основания головного мозга, возникает так называемый базилярный менингит. Специфическое воспаление может распространяться дальше на оболочки полушарий, а с них — на вещество головного мозга с развитием туберкулезного менингоэнцефалита.
Морфологически наблюдается серозно-фибринозное воспаление оболочек с наличием бугорков. Изменения в сосудах оболочек (некроз, тромбоз) могут стать причиной расстройства кровообращения отдельной области мозгового вещества. У пациентов, проходивших лечение, воспаление оболочек носит локальный характер, отмечается формирование сращений и рубцов. У детей часто возникает гидроцефалия.
Симптомы туберкулезного менингита
Периоды течения
Продромальный период занимает в среднем 1-2 недели. Его наличие отличает туберкулезный менингит от других менингитов. Характеризуется появлением цефалгии (головной боли) по вечерам, субъективного ухудшения самочувствия, раздражительности или апатии. Затем цефалгия усиливается, возникает тошнота, может наблюдаться рвота. Зачастую отмечается субфебрилитет. При обращении к врачу в этом периоде заподозрить туберкулезный менингит не удается в виду неспецифичности указанной симптоматики.
Период парезов и параличей (терминальный) сопровождается полной утратой сознания, появлением центральных параличей и сенсорных расстройств. Нарушается дыхательный и сердечный ритм, возможны судороги, гипертермия до 41 °С или пониженная температура тела. При отсутствии лечения в этом периоде туберкулезный менингит в течение недели приводит к смертельному исходу, причиной которого является паралич сосудистого и дыхательного центров мозгового ствола.
Клинические формы
Туберкулезный менингоэнцефалит обычно соответствует третьему периоду течения менингита. Типично преобладание симптомов энцефалита: парезов или параличей спастического типа, выпадений чувствительности, двух- или односторонних гиперкинезов. Сознание утрачено. Отмечается тахикардия, аритмия, расстройства дыхания вплоть до дыхания Чейна—Стокса, образуются пролежни. Дальнейшее прогрессирование менингоэнцефалита оканчивается летальным исходом.
Спинальный туберкулезный менингит наблюдается редко. Как правило, манифестирует с признаков поражения церебральных оболочек. Затем во 2-3 периодах присоединяются боли опоясывающего типа, обусловленные распространением туберкулеза на спинальные корешки. При блокаде ликворных путей корешковые боли носят такой интенсивный характер, что не снимаются даже при помощи наркотических анальгетиков. Дальнейшее прогрессирование сопровождается тазовыми расстройствами: вначале задержкой, а затем недержанием мочи и кала. Наблюдаются периферические вялые параличи, моно- и парапарезы.
Диагностика
Туберкулезный менингит диагностируется фтизиатром совместно со специалистами в области неврологии. Первостепенное значение в диагностике имеет исследование цереброспинальной жидкости, взятой путем люмбальной пункции. Изменения могут быть выявлены уже в продроме. Бесцветная прозрачная цереброспинальная жидкость вытекает с повышенным давлением 300—500 мм вод. ст., иногда струей. Отмечается цитоз — повышение клеточных элементов до 600 в 1 мм3 (при норме — 3-5 в 1 мм3). В начале заболевания он носит нейтрофильно-лимфоцитарный характер, затем становится лимфоцитарным. Снижается концентрация хлоридов и глюкозы. Особое внимание уделяют показателю уровня глюкозы: чем он ниже, тем более серьезен прогноз.
Типичным признаком является выпадение паутинообразной фибринозной пленки, образующейся при стоянии цереброспинальной жидкости в пробирке в течение 12-24 ч. Положительны реакции Панди и Нонне—Aпельта. Наличие белково-клеточной диссоциации (относительно небольшой цитоз при высокой концентрации белка) характерно для блока в циркуляции цереброспинальной жидкости. Обнаружение микобактерий туберкулеза в цереброспинальной жидкости в настоящее время происходит лишь в 5-10% случаев, хотя ранее оно составляло от 40% до 60%. Увеличить выявляемость микобактерий позволяет центрифугирование ликвора.
Туберкулезный менингоэнцефалит отличается от базилярного менингита более выраженным подъемом уровня белка (4-5 г/л в сравнении с 1,5-2 г/л при базилярной форме), не очень большим цитозом (до 100 клеток в 1 мм3), большим снижением концентрации глюкозы. Спинальный туберкулезный менингит обычно сопровождается желтой окраской цереброспинальной жидкости (ксантохромией), незначительным повышением ее давления, цитозом до 80 клеток в 1 мм3, выраженным уменьшением концентрации глюкозы.
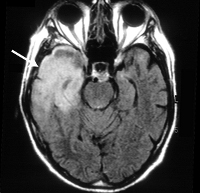
В ходе диагностического поиска туберкулезный менингит дифференцируют от серозного и гнойного менингита, клещевого энцефалита, менингизма, сопутствующего некоторым острым инфекциям (гриппу, дизентерии, пневмонии и т. п.). С целью дифференциальной диагностики с другими церебральными поражениями может проводиться КТ или МРТ головного мозга.
Лечение туберкулезного менингита
Специфическое противотуберкулезное лечение начинают при малейшем подозрении на туберкулезную этиологию менингита, поскольку прогноз напрямую зависит от своевременности терапии. Наиболее оптимальной считается схема лечения, включающая изониазид, рифампицин, пиразинамид и этамбутол. Вначале препараты вводятся парентерально, затем внутрь. При улучшении состояния спустя 2-3 мес. отменяют этамбутол и пиразинамид, снижают дозу изониазида. Прием последнего в сочетании с рифампицином продолжают не менее 9 мес.
Параллельно проводят лечение, назначенное неврологом. Оно состоит из дегидратационной (гидрохлоротиазид, фуросемид, ацетазоламид, маннитол) и дезинтоксикационной (инфузии декстрана, солевых р-ров) терапии, глютаминовой кислоты, витаминов (С, В1 и B6). В тяжелых случаях показана глюкокортикоидная терапия; спинальный туберкулезный менингит является показанием для введения препаратов непосредственно в субарахноидальное пространство. При наличии парезов в схему лечения включают неосмтигмин, АТФ; при развитии атрофии зрительного нерва — никотиновую кислоту, папаверин, гепарин, пирогенал.
В течение 1-2 мес. пациент должен придерживаться постельного режима. Затем постепенно расширяют режим и в конце 3-его месяца пациенту разрешают ходить. Результативность лечения оценивают по изменениям в цереброспинальной жидкости. В день проведения контрольной люмбальной пункции необходим постельный режим. ЛФК и массаж рекомендуют не ранее 4-5 мес. заболевания. В течение 2-3 лет после окончания терапии пациентам, перенесшим туберкулезный менингит, следует 2 раза в год проходить 2-месячные противорецидивные курсы лечения.
Прогноз и профилактика
Без специфической терапии туберкулезный менингит оканчивается летальным исходом на 20-25 день. При своевременно начатой и длительной терапии благоприятный исход отмечается у 90-95% пациентов. Неблагоприятен прогноз при запоздалой установке диагноза и поздно начатой терапии. Возможны осложнения в виде возникновения рецидивов, формирования эпилепсии и развития нейроэндокринных расстройств.
К профилактическим мерам относятся все известные способы предупреждения туберкулеза: профилактические прививки вакциной БЦЖ, туберкулинодиагностика, ежегодное прохождение флюорографии, специфические анализы крови (квантифероновый и T-spot тесты), раннее выявление заболевших, обследование контактной группы лиц и т. п.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Статистические данные о туберкулезе внелегочной локализации чрезвычайно варьируют. В разных странах и по разным статистикам на внелегочный туберкулез приходится от 8 до 46% общего числа больных туберкулезом. Заболеваемость внелегочным туберкулезом резко возрастает при широком распространении ВИЧ-инфекции и туберкулеза среди крупного рогатого скота. Внелегочный туберкулез чаще поражает кости и суставы, мочеполовую систему, периферические лимфатические узлы, реже – нервную систему, органы брюшной полости, глаза, кожу. Однако наиболее опасным остается поражение туберкулезом центральной нервной системы. Поэтому так важно его максимально раннее выявление и диагностика.
Целью работы является изучение этиологии, патогенеза и методов диагностики туберкулеза центральной нервной системы.
Согласно Международной классификации болезней X выделяют:
А 17 Туберкулез нервной системы
А 17.0 Туберкулезный менингит (G 01 *)
А 17.1 Менингеальная туберкулема (G 07*)
Туберкулема мозговых оболочек
А 17.8 Туберкулез нервной системы других локализаций
Туберкулез спинного мозга (G 07*)
Туберкулема головного мозга (G 07*)
Туберкулезный (-ая): абсцесс головного мозга (G 07), менингоэнцефалит (G 05.0), миелит (G 0.5), полиневропатия (G 63.0)
А 17.9 Туберкулез нервной системы неуточненный (G 99.8)
A18.0 Туберкулез костей и суставов
M49.0 Туберкулез позвоночника (A18.0+)
Кроме этого, предложена клиническая классификация неврологических осложнений при туберкулезе органов дыхания (ТОД):
I Неспецифические поражения нервной системы
1. Острая токсическая энцефалопатия (ОТЭП).
II Остаточные явления после перенесенного специфического туберкулезного процесса
1. Церебральный базальный арахноидит (после менингита, менингоэнцефалита).
2. Поражение зрительного нерва и хиазмы.
3. Остаточные явления поражения черепных нервов.
4. Остаточные явления поражения спинного мозга и корешков после перенесенного туберкулезного спондилита.
III Поражение нервной системы, возникающее в процессе лечения
1. Мононевропатии и полиневропатии.
2. Поражение зрительного нерва.
3. Поражение слухового нерва.
4. Неспецифические неврологические симптомы.
Основными формами туберкулезного поражения ЦНС являются туберкулезный менингит и туберкулема головного мозга.
I. Туберкулезный менингит
Туберкулез мозговых оболочек, или туберкулезный менингит, — преимущественно вторичное туберкулезное поражение (воспаление) оболочек (мягкой, паутинной и меньше твердой), возникающее у больных с различными, чаще активными и распространенными, формами туберкулеза.
Этиология. Туберкулезный менингит вызывается микобактерией туберкулеза; встречается в любом возрасте, но чаще в детском (от 2 до 6 лет). В большинстве случаев возникает при наличии первичного туберкулезного очага в организме (легкие, лимфатические узлы, среднее ухо, кишечник, костная система и др.).
В отдельных случаях (около З%) даже при самых тщательных клинических и секционных исследованиях первичного туберкулезного очага обнаружить не удается. В развитии туберкулезного менингита провоцирующее значение могут иметь различные факторы: неблагоприятные метеорологические условия, предшествующие острые инфекционные заболевания (корь, коклюш, грипп), а также физическая травма.
Патологическая анатомия. Типичным для туберкулезного менингита является множественное высыпание милиарных бугорков на мягких мозговых оболочках и появление в подпаутинном пространстве серозно-фибринозного экссудата. Мягкие мозговые оболочки гиперемированы, мутны, пропитаны экссудатом желатинозного вида. Воспалительный процесс возникает прежде всего на основании мозга в районе хиазмы, межножковой цистерны, затем вовлекается область гипоталамуса с расположенными в ней многочисленными вегетативными центрами, а также средний мозг. Экссудат может распространяться до наружных мозговых ямок (сильвиевых) и крайне редко встречается на выпуклой поверхности полушарий, где единичные бугорки располагаются иногда по ходу сосудов. Сосуды при туберкулезном менингите могут подвергаться различным изменениям типа продуктивного эндартериита и эндофлебита, деструктивным изменениям вплоть до полного некроза. Изменения в сосудах носят аллергический характер и протекают с развитием фибриноидных некрозов. Поражения сосудов чаще наблюдаются в бассейне средней мозговой артерии и обусловливают появление очагов размягчения соответствующих районов коры, подкорковых узлов и внутренней сумки.
Под влиянием специфического лечения наблюдается значительное уменьшение или ликвидация типичного для начальных фаз болезни экссудативного компонента, патоморфологический процесс приобретает пролиферативно-продуктивный характер. При поздно начатом лечении патологический процесс в оболочках может протекать по типу продуктивного лептоменингита, распространяясь на оболочки спинного мозга, корешки, сосуды, а также на мозговую ткань.
Микроскопически при туберкулезном менингите экссудат имеет серозно-фибринозный характер, закономерно подвергаясь казеозному некрозу. Туберкулезные бугорки имеют эпителиоидное строение с наличием гигантских клеток типа Лангханса. Наряду с этим наблюдаются бугорки, почти сплошь состоящие из лимфоцитов. В центральных частях некоторых бугорков можно видеть, казеозный распад.
Патогенез. Туберкулезный менингит у детей может быть осложнением первичного туберкулезного комплекса или туберкулеза внутригрудных лимфатических узлов, у взрослых – осложнением диссиминированного туберкулеза. В ряде случаем туберкулезный менингит может быть единственным проявлением туберкулезного процесса и источником распространения МБТ не выявляется.
Прониктоновение МБТ в сосуды мягкой мозговой оболочки обычно происходит при бактериемии через гематоэнцефалический барьер.
Туберкулезный менингит, как правило, имеет базилярную локализацию. В оболочках мозга на фоне васкулита возникают туберкулезные гранулемы, в которых происходит казеозный некроз. Прорыв казеозных масс в спинномозговую жидкость вызывает бурную иммунную реакцию. По своей сути она подобна кожной реакции на введение большой дозы туберкулина сенсибилизированному человеку. Процесс может распространяться на вещество мозга (менингоэнцефалит), поражать спинной моз и нервные корешки (спинальная форма менингита).
Клиническая картина. Начало заболевания подострое, часто присутствует продромальный период (около трех недель) с повышенной утомляемостью, слабостью, головной болью, анорексией, потливостью, инверсией сна, изменением характера, особенно у детей - в виде чрезмерной обидчивости, плаксивости, снижения психической активности, сонливости.
Температура тела субфебрильная. На фоне головной боли нередко возникает рвота. Затем постепенно появляются слабовыраженные оболочечные симптомы или так называемый менингеальный синдром, в который входят следующие проявления: ригидность затылочных мышц, втяжение мышц живота, положительный симптом Кернига и Брудзинского, парез и паралич черепно-мозговых нервов, опистотонус (положение больного на боку с запрокинутой головой и подтянутыми к животу ногами). Иногда больные предъявляют жалобы на нечёткость зрения или его ослабление. Рано появляются признаки поражения III и VI пар черепно-мозговых нервов (незначительное двоение, небольшой птоз верхних век, косоглазие) . В поздние сроки, если заболевание не распознано и не начато специфическое лечение, могут при соединяться парезы конечностей, афазия и другие симптомы очагового поражения головного мозга.
Наиболее типично подострое течение заболевания. При этом переход от продромальных явлений к периоду появления обол очечных симптомов происходит постепенно, в среднем в течение 4-6 недель. Острое начало встречают реже (обычно у детей раннего возраста и подростков). Хроническое течение возможно у больных, ранее лечившихся специфическими препаратами по поводу туберкулёза внутренних органов.
В случаях очаговых поражений головного мозга возникают гемипарез, гемиплегия. При отсутствии лечения развивается адинамия, спутанность сознания, кома и к началу четвертой недели может наступить смерть.
Диагностика. Диагноз устанавливают на основании эпидемиологического анамнеза (контакт с больными туберкулёзом), данных о наличии туберкулёза внутренних органов и развитии неврологических симптомов. Реакция Манту малоинформативна.
Решающим бывает исследование ликвора. При пункции прозрачная жидкость вытекает частыми каплями, давление повышено до 300-400 мм вод. ст. Число клеток увеличено до 100-400 в 1 мм 3 с преобладанием лимфоцитов до 600-800х10 6 /л, повышено содержание белка – от 0,66 до 3,3 г/л, при спинальных формах до 100 г/л и более. Содержание сахара понижено до 0,15-0,3 г/л и хлоридов до 5 г/л . При стоянии спинномозговой жидкости в течении суток выпадает нежная фибринная пленка в виде сетки, которая весьма типична для туберкулезного менингита. В этой плёнке при бактериоскопии часто обнаруживают микобактерии туберкулёза.
Туберкулезный менингит - это воспаление мозговых оболочек. До 80% больных туберкулезным менингитом имеют либо следы перенесенного ранее туберкулеза других локализаций, либо активный туберкулез другой локализации в настоящий момент.
Что провоцирует Туберкулезный менингит:
Возбудителями туберкулёза являются микобактерии - кислотоустойчивые бактерии рода Mycobacterium. Они широко распространены в почве, воде, среди людей и животных. Однако туберкулёз у человека вызывает условно выделенный комплекс M. tuberculosis, включающий в себя Mycobacterium tuberculosis (человеческий вид), Mycobacterium bovis (бычий вид), Mycobacterium africanum, Mycobacterium bovis BCG (БЦЖ-штамм), Mycobacterium microti, Mycobacterium canetti. Основной видовой признак микобактерии туберкулёза (МБТ) - патогенность, которая проявляется в вирулентности. Вирулентность может существенно изменяться в зависимости от факторов внешней среды и по-разному проявляться в зависимости от состояния макроорганизма, который подвергается бактериальной агрессии.
Туберкулезный менингит, как правило, является базилярным менингитом, т. е. локализуется преимущественно на мягких мозговых оболочках основания мозга.
Его развитие идет в два этапа. На первом этапе гематогенным путем поражаются сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы; сосудистые сплетения являются главным источником образования спинномозговой жидкости; наряду с эндотелием капилляров и мозговых оболочек они служат анатомическим субстратом гематоэнцефалического барьера. Второй этап - ликворогенный, когда туберкулезные микобактерии из сосудистых сплетений по току спинномозговой жидкости оседают на основании мозга, инфицируют мягкие мозговые оболочки и вследствие изменения сосудов вызывают резкую аллергическую реакцию, которая и проявляется клинически как острый менингеальный синдром.
Патогенез
Гематогенный путь проникновения МБТ в мозговые оболочки признается основным. При этом поражение мозговых оболочек проходит в два этапа.
1. На первом этапе при первичном туберкулезе развивается сенсибилизация организма, прорыв МБТ через гематоэнцефалический барьер и инфицирование сосудистых сплетений мягкой мозговой оболочки.
2. На втором этапе МБТ из сосудистых сплетений попадают в ликвор, вызывают специфическое воспаление мягких мозговых оболочек основания мозга - бациллярный менингит.
В ходе распространения МБТ из первичного туберкулезного фокуса или как проявления милиарного туберкулеза возникают микроскопические туберкулы в мозговой ткани и менингеальных оболочках. Иногда они могут образоваться в костях черепа или позвоночника.
Туберкулы могут стать причиной:
1. воспаления менингеальных оболочек;
2. формирования серой желеобразной массы в основании мозга;
3. воспаления и сужения артерий, ведущих к мозгу, которые в свою очередь могут стать причиной местного мозгового нарушения.
Эти три процесса формируют клиническую картину туберкулезного менингита.
В патологический процесс вовлекаются не только оболочки головного и спинного мозга, но и сосуды. Страдают все слои сосудистой стенки, но в наибольшей степени - интима. Эти изменения рассматриваются патологоанатомами как проявление гиперергического воспаления.
Читайте также:

