Туберкулезный менингит у новорожденных
Обновлено: 25.04.2024
Общие сведения
Этиология и патогенез менингита
Менингит может возникать несколькими путями инфицирования. Контактный путь — возникновение менингита происходит в условиях уже существующей гнойной инфекции. Развитию синусогенного менингита способствует гнойная инфекция околоносовых пазух (гайморит), отогенного — сосцевидного отростка или среднего уха (отит), одонтогенного происхождения — патология зубов.Занос инфекционных агентов в мозговые оболочки возможен лимфогенным, гематогенным, чрезплацентарным, периневральным путями, а также в условиях ликвореи при открытой черепно-мозговой травме или позвоночно-спинномозговой травмы, трещине или переломе основания черепа.
Возбудители инфекции, попадая в организм через входные ворота (бронхи, ЖКТ, носоглотка), вызывают воспаление (серозного или гнойного типа) мозговых оболочек и прилегающих тканей мозга. Последующий их отек приводит к нарушению микроциркуляции в сосудах мозга и его оболочках, замедлению резорбции цереброспинальной жидкости и ее гиперсекреции. При этом повышается внутричерепное давление, развивается водянка мозга. Возможно дальнейшее распространение воспалительного процесса на вещество мозга, корешки черепных и спинномозговых нервов.
Классификация менингитов
Менингиты классифицируются по нескольким критериям.
По этиологии:
- бактериальные (пневмококковый, туберкулезный, менингококковый и др.)
- вирусные (вызванный энтеровирусами Коксаки и ЕСНО, острый лимфоцитарый хориоменингит и др.)
- грибковые (криптококкозный, кандидозный и др.)
- протозойные (при малярии, при токсоплазмозе и др.)
По характеру воспалительного процесса:
- гнойный (в ликворе преобладают нейтрофилы)
- серозный (в ликворе преобладают лимфоциты)
По патогенезу:
- первичные (в анамнезе отсутствует общая инфекция или инфекционное заболевание какого-либо органа)
- вторичные (как осложнение инфекционного заболевания)
По распространенности процесса:
По темпу течения заболевания:
- молниеносные
- острые
- подострые
- хронические
По степени тяжести:
- легкой формы
- средней тяжести
- тяжелой формы
- крайне тяжелой формы
Клиническая картина менингита
Симптомокомплекс любой формы менингита включает в себя общеинфекционные симптомы (жар, озноб, повышение температуры тела), учащение дыхания и нарушение его ритма, изменение ЧСС (в начале заболевания тахикардия, по мере прогрессирования заболевания — брадикардия).
В состав менингеального синдрома входят общемозговые симптомы, проявляющиеся тоническим напряжением мышц туловища и конечностей. Нередко появляются продормальные симптомы (насморк, боли в животе и др.). Рвота при менингите не связана с приемом пищи, а появляется сразу после смены положения или при усилении головной боли. Головные боли, как правило, распирающего характера очень мучительны для пациента, могут локализоваться в затылочной области и отдавать в шейный отдел позвоночника. Кроме того, пациенты болезненно реагируют на малейший шум, прикосновения, свет, поэтому стараются избегать разговоров и лежат с закрытыми глазами. В детском возрасте возможно появление судорог.
Для менингита характерна гиперестезия кожи и болезненность черепа при перкуссии. В начале заболевания отмечается повышение сухожильных рефлексов, но с развитием заболевания они снижаются и нередко исчезают. В случае вовлечения в воспалительный процесс вещества мозга развиваются параличи, патологические рефлексы и парезы. Тяжелое течение менингита обычно сопровождается расширением зрачков, диплопией, косоглазием, нарушение контроля над тазовыми органами (в случае развития психических расстройств).
Симптомы менингита в старческом возрасте атипичны: слабое проявление головных болей или полное их отсутствие, тремор головы и конечностей, сонливость, психические расстройства (апатия или, наоборот, психомоторное возбуждение).
Диагноз и диффдиагноз
Основным методом диагностирования (или исключения) менингита является люмбальная пункция с последующим исследованием цереброспинальной жидкости. В пользу данного метода говорят его безопасность и простота, поэтому проведение люмбальной пункции показано во всех случаях подозрения на менингит. Для всех форм менингита характерно вытекание жидкости под высоким давлением (иногда струей). При серозном менингите цереброспинальная жидкость прозрачная (иногда слегка опалесцирующая), при гнойном менингите — мутная, желто-зеленого цвета. С помощью лабораторных исследований цереброспинальной жидкости определяют плеоцитоз (нейтрофилы при гнойных менингитах, лимфоциты при серозных менингитах), изменение соотношения количества клеток и повышенное содержание белка.
В целях выяснения этиологических факторов заболевания рекомендовано определение уровня глюкозы в цереброспинальной жидкости. В случае туберкулезного менингита, а также менингита, вызванного грибами, уровень глюкозы снижается. Для гнойных менингитов типично значительное (до нуля) снижение уровню глюкоза.
Главные ориентиры невролога в дифференциации менингитов — исследование цереброспинальной жидкости, а именно определение соотношения клеток, уровня сахара и белка.
Лечение менингита
В случае подозрения на менингит госпитализация пациента обязательна. При тяжелом течении догоспитального этапа (угнетение сознания, лихорадка) пациенту вводят преднизолон и бензилпенициллин. Проведение люмбальной пункции на догоспитальном этапе противопоказано.
Основа лечения гнойного менингита — раннее назначение сульфаниламидов (этазол, норсульфазол) или антибиотиков (пенициллина). Допускает введение бензилпенициллина интралюмбально (в крайне тяжелом случае). Если подобное лечение менингита в течение первых 3 дней оказывается неэффективным, следует продолжить терапию полусинтетическими антибиотиками (ампициллин+оксациллин, карбенициллин) в сочетании с мономицином, гентамицином, нитрофуранами. Доказана эффективность такого сочетания антибиотиков до выделения патогенного организма и выявления его чувствительности к антибиотикам. Максимальный срок такой комбинационной терапии — 2 недели, после чего необходимо перейти на монотерапию. Критериями для отмены также служат снижение температуры тела, нормализация цитоза (до 100 клеток), регресс общемозговых и менингеальных симптомов.
Основу комплексного лечения туберкулезного менингита состоит в непрерывном введении бактериостатических доз двух-трех антибиотиков (например, изониазид+стрептомицин). При появлении возможных побочных эффектов (вестибулярные расстройства, нарушение слуха, тошнота) отмена данного лечения не требуется, показано уменьшение дозы антибиотиков и временное добавление к лечению десенсибилизирующих препаратов (дифенгидрамин, прометазин), а также других противотуберкулезных препаратов (рифампицин, ПАСК, фтивазид). Показания к выписке пациента: отсутствие симптомов туберкулезного менингита, санация цереброспинальной жидкости (спустя 6 месяцев от начала заболевания) и улучшение общего состояние пациента.
Лечение вирусного менингита может ограничиться применением симптоматических и общеукрепляющих средств (глюкоза, метамизол натрия, витамины, метилурацил). В тяжелых случаях (выраженные общемозговые симптомы) назначают кортикостероиды и диуретики, реже — повторную спинномозговую пункцию. В случае наслоения бактериальной инфекции возможно назначение антибиотиков.
Прогноз
В дальнейшем прогнозе важную роль играют форма менингита, своевременность и адекватность лечебных мероприятий. В качестве резидуальных симптомов после туберкулезного и гнойного менингита зачастую остаются головные боли, внутричерепная гипертензия, эпилептические припадки, нарушения зрения и слуха. По причине запоздалого диагностирования и устойчивости возбудителя к антибиотикам высок уровень смертности от гнойных менингитов (менингококковая инфекция).
Профилактика
В качестве профилактических мер по предупреждению менингита предусматривается регулярное закаливание (водные процедуры, спорт), своевременная терапия хронических и острых инфекционных заболеваний, а также короткие курсы иммуностимулирующими препаратами (элеутерококк, женьшень) в очагах менингококкового менингита (детский сад, школа и др.).
Лечение туберкулезного менингита у ребенка и ее прогноз
а) Лечение. Оптимальное лечение туберкулезного менингита (ТБМ) остается спорным, и в разных центрах используются различные схемы лекарственной терапии и продолжительность лечения. Мы предлагаем начальную химиотерапию 4 препаратами, включающую пиразинамид, изониазид и рифампицин либо с этионамидом, либо с этамбутолом. Если пациент тяжело болен, и не может принимать лекарства перорально, то рифампицин совместно с аминогликозидом или ципрофлоксацином/офлоксацином можно вводить внутривенно.
Концентрация пиразинамида в СМЖ составляет 75-110% по сравнению с кровью, чему также примерно соответствует изониазид, в то время как рифампицин через невоспаленные мозговые оболочки проникает плохо. Этионамид достигает высоких концентраций в ликворе, в связи с чем предпочтительнее этамбутола. Этионамин может привести к невриту зрительного нерва, поэтому должна контролироваться острота зрения. Изониазид может способствовать развитию периферической нейропатии, но в основном у взрослых, и в целях профилактики рекомендуется назначение витамина В6.
Резистентность к любому из антибиотиков может развиваться при раздельном применении, а назначение нескольких препаратов одновременно в значительной степени предотвращает появление устойчивых штаммов (Iseman, 1993). С учащением случаев лекарственно-устойчивого ТБ, определение чувствительности к антибиотикам при выделении культуры, обязательно по мере возможности, с соответствующей корректировкой лечения. Все более очевидны преимущества дополнительного применения кортикостероидов (обычно преднизолона) (Schoeman et al, 1997), и мы рекомендуем их назначение в течение 1-3 месяцев в целях предотвращения фиброза мозговых оболочек и васкулита, и ограничения степени внутричерепной гипертензии. Общая продолжительность лечения обычно составляет 9-12 месяцев.
Однако в некоторых центрах лечат в течение 18 месяцев, и здесь получены данные о том, что краткосрочное контролируемое стационарное лечение(в течение шести месяцев) дает схожие результаты (Alarcon et al., 1990; Donald et al., 1998). Показания к хирургическому лечению включают высокое ВЧД и особенно гидроцефалию, при которой часто необходимо шунтирование (Bullock и Van Dellen, 1982). Сообщающаяся гидроцефалия зачастую удачно лечится комбинацией ацетазоламида и фуросемида (Donald et al., 1991; Schoeman et al., 1991), без осложнений при вентрикулоперитонеальном шунтировании. Отек мозга (вазогенный, цитотоксический и интерстициальный) купируется такими гиперосмолярными препаратами как маннитол, стероиды и гипервентиляцией при интубации. Туберкулемы обычно имеют благоприятный исход при химиотерапии и только в редких случаях требуют хирургического вмешательства в связи с менингитом. Парадоксальное увеличение может произойти во время лечения, что является показанием к стероидной терапии или хирургическому лечению. Общие назначения состоят из коррекции гипонатриемии и других электролитных нарушений и алкалоза.
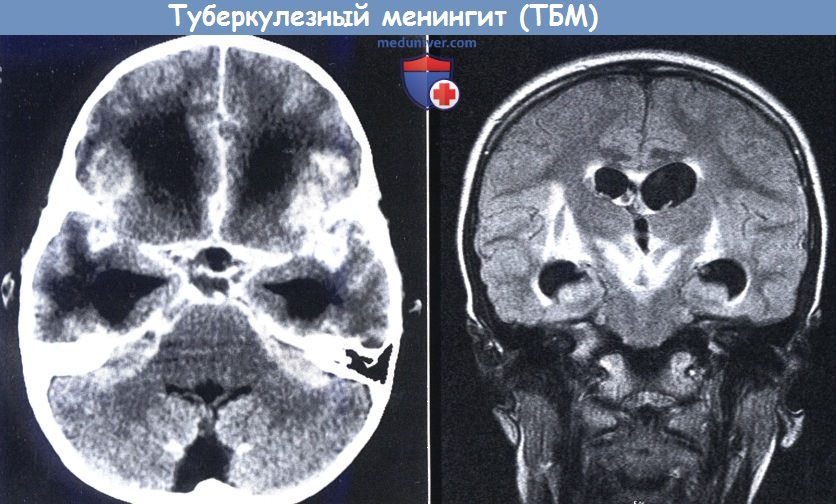
КТ с контрастированием (слева): классическая триада туберкулезного менингита (ТБМ) с утолщеннием базальной паутинной и мягкой оболочек,
сосудистыми инфарктами и обструктивной гидроцефалией (с разрешения J. Schoeman).
FLAIR-режим (справа): области отека с высоким сигналом в базальных ганглиях и субталамических очагах, гидроцефалия.
Отек развивается в результате воспаления и инфарктов.
б) Прогноз туберкулезного менингита у ребенка. Несмотря на доступность противотуберкулезной химиотерапии, уровень заболеваемости и смертности остаются высокими: около 30-50% в зависимости от стадии клинического проявления и страны (Delage и Dusseault, 1979).
В группу осложнений входят параличи черепных нервов, децеребрация, гемипарезы или монопарезы, эпилепсия, потеря зрения и дефицит интеллекта. Лечение противотуберкулезными средствами не всегда предупреждает прогрессирование ухудшения. Большинство осложнений возникают как следствие инфаркта или гидроцефалии. Параплегия может быть вызвана инфарктом в спинном мозге или хроническим адгезивным арахноидитом. Повреждение таламуса часто приводит к возникновению преждевременного полового развития (Olinsky, 1970), несахарному диабету и в меньшей степени к чрезмерному аппетиту и расстройствам сна (Kingsley et al., 1987).
Важными прогностическими факторами являются стадия заболевания на момент начала лечения, задержка между началом болезни и началом терапии (Delage и Dusseault, 1979; Bateman et al., 1983). Большинство пациентов, начавших лечение на I стадии, успешно выздоравливают, тогда как среди пациентов с поздно леченной III стадией наблюдается очень высокая смертность или тяжелые осложнения.
Туберкулезный менингит у ребенка - клиника, диагностика. Эффективность БЦЖ
Более трети мирового населения инфицировано Mycobacterium tuberculosis. Туберкулезный менингит (ТБМ) остается одной из основных причин детской смертности и неврологической инвалидности в развивающихся странах. Хотя, строго говоря, это острое расстройство со средней продолжительностью без лечения около 20-30 дней, его, как правило, рассматривают как хронический процесс, поскольку практически всегда лечение проводится на какой-либо стадии.
Недавняя вспышка туберкулеза в развитых странах привела к росту туберкулезного менингита (ТБМ) среди детей, и диагноз необходимо заподозрить в каждом случае возможного риска и клиническими симптомами менингита, так как отсроченный диагноз оказывает прямое влияние на смертность и заболеваемость, с большим количеством неврологических осложнений при отсроченном лечении.
а) Патология и патогенез. Большинство случаев туберкулезного менингита (ТБМ) вызывается М. tuberculosis; 5% вызывает М. bovis, главным образом при употреблении непастеризованного молока, а некоторые случаи были связаны с атипичными микобактериями. Особые случаи отмечались после иммунизации БЦЖ при иммунодефиците, и иногда даже у нормальных детей (Tardieu et al., 1988). Началом большинства случаев является первичный очаг в легких вследствие вдыхания кислотоустойчивых бактерий.
Первичный очаг нередко протекает бессимптомно и развивается в течение недель, пока не внедрится в лимфатическую систему с распространением в регионарные лимфоузлы, после чего из лимфоузлов прорывается в кровоток, приводя к гематогенной диссеминации. Эти бациллы поселяются в веществе мозга и мозговых оболочках и провоцируют воспалительный ответ с формированием гранулемы. Инфекция может либо сдерживаться иммунной системой, либо бактерии продолжают размножаться с прорывом очагов в подпаутинное пространство и распространением микобактерий по всей СМЖ, с последующим ТБМ. Милиарный туберкулез наблюдается приблизительно в 30% случаев, когда бациллы диссеминированы по всему организму.
Менингит изредка может быть вызван диссеминацией из другого висцерального очага или распространением при позвоночном или черепном остеите. Инфекция запускает каскад воспалительных медиаторов с вторичной выработкой густого экссудата, который распространяется вдоль основания мозга. Это в свою очередь вызывает развитие васкулита с вторичным тромбозом соседних артерий и вен, приводя к эмболизации и инфарктам, особенно в малых лентикулостриарных сосудах, питающих базальные ганглии, а также в коре головного мозга, мосте и мозжечке (Poltera, 1977).
Со временем экссудат заполняет базальные цистерны, приводя к вовлечению черепных нервов и блокаде путей дренирования СМЖ с вторичной гидроцефалией (коммуникационной или обструктивной). Большие туберкулемы все еще относительно распространены в странах Азии и Африки и могут располагаться супратенториально или вовлекать ствол мозга. Туберкулезная энцфалопатия была описана в некоторых случаях туберкулезного менингита (Dastur et al., 1970). Состояние характеризуется отеком и реже периваскулярной потерей миелина с васкулитом в капиллярах и мелких сосудах. Данное состояние может возникнуть в результате аллергической реакции на белки, освобожденные из лизированных бацилл очага, у частично иммунизированных детей и может встречаться при наличии или отсутствии малых признаков менингита.
Для частично иммунизированных пациентов характерны локализованные формы, способные давать множество повреждений, включая локализованный менингит задней черепной ямки с мозжечковыми знаками и гидроцефалией, вовлечение хиазмы с нарушением зрения (Silverman et al., 1995) или повреждение ствола мозга с альтернативными синдромами.
Эффективность БЦЖ сильно варьирует (0-90%) (Fine, 1995), с демонстрацией более высокой эффективности в тех странах, где количество случаев ТБ самое низкое. Считается, что это связано с повышенным воздействием природных микобактерий на детей в развивающихся странах с самого юного возраста. Даже в этих условиях БЦЖ предположительно защищает от тяжелейших форм туберкулеза, таких как ТБМ и милиарный ТБ.

КТ с контрастированием (слева): классическая триада туберкулезного менингита (ТБМ) с утолщеннием базальной паутинной и мягкой оболочек,
сосудистыми инфарктами и обструктивной гидроцефалией (с разрешения J. Schoeman).
FLAIR-режим (справа): области отека с высоким сигналом в базальных ганглиях и субталамических очагах, гидроцефалия.
Отек развивается в результате воспаления и инфарктов.
б) Клинические проявления. Клинические проявления туберкулезного менингита (ТБМ) чрезвычайно непостоянны, поэтому выставить диагноз иногда очень трудно. Возможна практически любая неврологическая симптоматика. Большинство случаев встречается среди детей младше пяти лет, и развивается в три последовательные стадии, которые при отсутствии лечения заканчиваются смертью через 3-4 недели. Продромальная стадия присутствует в 60% случаев и обычно длится 2-3 недели. Отмечается апатия, раздражительность, расстройства сна, тошнота, абдоминальные боли и небольшое повышение температуры тела.
Неврологические проявления на этой стадии отсутствуют. Головная боль является необычной жалобой для детей в возрасте до трех лет, а абдоминальная боль присутствует в 15% случаев. По мере прогрессирования заболевания ко второй стадии появляются психические изменения, которые представлены у 80% пациентов, а очаговая неврологическая симптоматика примерно в трети случаев (Waecker и Connor, 1990; Curless и Mitchell, 1991; Davis et al., 1993). Появляются менингеальные знаки, часто присутствуют параличи III, IV, VI и VII пары черепных нервов. Часто наблюдаются гемиплегия и расстройства движений в результате вовлечения базальных ганглиев (Gelabert и Castro-Gago, 1988).
Во время третьей стадии апатия переходит в ступор и кому. Становятся явными симптомы и признаки повышения ВЧД. Зрачки фиксированы, дыхание нерегулярное и развиваются знаки децеребрации с тоническим спазмом. На этой стадии у большинства пациентов выявляется гидроцефалия. Атипичные проявления также распространены. В начале могут появляться фебрильные судороги. Во всех крупных исследованиях описаны очаговые неврологические дефициты, предшествующие классическому менингеальному раздражению, которые включают дефекты полей, афазию, гемипарезы, монопарезы и патологические движения. Могут наблюдаться высокая температура, тяжелые судороги и особенности, характерные для внутричерепных опухолей (Udani и Bhat, 1974).
Спинальная форма туберкулезного менингита (ТБМ) может проявляться лихорадкой и менингеальными знаками быстро следующими за параплегией с вторичным внутричерепным распространением. Такие случаи часто приводят к ошибочной диагностике острого вирусного менингомиелита. Туберкулезная энцефалопатия (Udani и Dastur, 1970) характеризуется конвульсиями и комой. Показатели СМЖ обычно в пределах нормы или имеется легкое повышение уровня белка и количества клеток. Диффузная энцефалопатия может развиться у детей с уже пролеченным ТБМ.
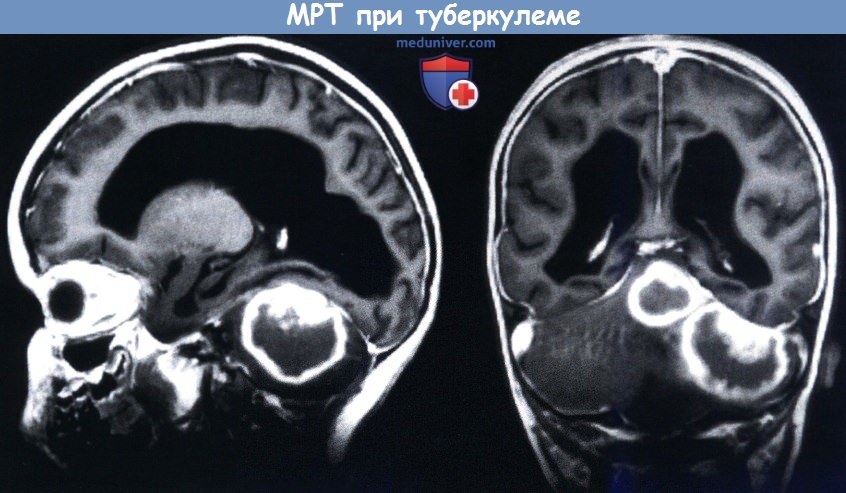
MPT—боковая (слева) и фронтальная (справа) проекции постконтрастного Т1-взвешенного изображения:
две большие туберкулемы в виде кольцевидных усилений сигнала в задней черепной ямке, вторичная обструктивная гидроцефалия.
в) Диагностика. Диагноз классически основывается на анамнезе выделения лиц с туберкулезом легких, часто бессимтомного у старшего родственника, положительной туберкулиновой кожной пробе (ТКП) в сочетании с клинической картиной, изменениях на рентгенограмме органов грудной клетки, на результатах анализа СМЖ (лимфоцитоз и повышение уровня белка) и выявлении при нейровизуализации классической триады—инфаркты, гидроцефалия и усиление базальных ядер. Однако на практике постановка диагноза чрезвычайно трудна. Часто в анамнезе нет выявлений туберкулеза, кожная анергия встречается в 10-40% случаев (Doerr et al, 1995) и слабо позитивная ТКП с трудом интерпретируются у больных, иммунизированных БЦЖ вакциной. Изменения на рентгенограмме грудной клетки наблюдаются более чем у половины пациентов, выявляя милиарную картину или первичный очаг.
Наличие ретинальных туберкулем или гепатоспленомегалии с гранулемами, видимыми при ультразвуковом исследовании органов брюшной полости, могут помочь при постановке диагноза. Исследование СМЖ дает существенные результаты, но не всегда одназначные. Жидкость может быть абсолютно прозрачной или матовой. В норме в ликворе содержится от 10 до 400 клеток/мм3, более 85% из них являются лимфоцитами. На начальных стадиях заболевания жидкость может быть ацеллюлярной или с преобладанием нейтрофилов над лимфоцитами; полиморфноядерный плеоцитоз может иногда развиваться на поздних стадиях (Teoh et al., 1986). Повторная люмбальная пункция целесообразна для выявления частично излеченных от острого бактериального менингита при ТБМ (Feigin и Shackelford, 1973). Белок СМЖ всегда имеет повышенный уровень, часто до 2 г/л и выше, а показатели глюкозы часто пониженные, в 80% случаев менее 1,5 ммоль/л (Lambert, 1994). Хлориды также обычно снижены.
Прямая визуализация кислотоустойчивых бактерий не характерна, особенно у детей с небольшим объемом ликвора. Окончательный диагноз ставится на основании выделения культуры из ликвора, которая бывает положительной приблизительно в 30% случаев, результат получают через недели, следовательно, лечение часто необходимо начинать по косвенным данным и значительная доля случаев ТБМ остается недоказанной (Traub et al., 1984). Некоторые авторы сообщали о быстрой диагностике с использованием иммуноферментного анализа (ИФА) (Sada et al., 1983), латекс-агглютинации частиц микобактериальных антигенов (Krambovitis et al., 1984), определении активности деаминазы в ликворе (Ribera et al., 1987) или разделении радиоактивного бромида между ликвором и серой (Coovadia et al., 1986). Ни один из этих методов не получил широкого распространения из-за недостаточной чувствительности и специфичности.
Диагноз при помощи ПЦР к IS6110 (Shankar et al., 1991; Lin et al., 1995; Smith et al., 1996) можно получить быстро, и этот метод наиболее перспективный, но опять-таки результаты положительны только примерно в 30% случаев и часто недоступны в местах распространения ТБМ.
Недавние исследования с использованием анализа высвобождения гамма-интерферона к микобактериальным белкам, таким как ранний секреторный антиген 6 (ESAT-6) и культуральный фильтрованный белок (CFP-10) до сих пор находятся на стадии, требующей проверки (Pai, 2005). Выводы по данным КТ зависят от стадии проведения обследования. Уплотнение мозговых оболочек (рис. 10.6) наблюдается приблизительно у 2/3 пациентов (Kingsley et al., 1987, Teoh et al., 1989). Усиление сигнала обычно сохраняется несколько месяцев даже при благоприятном течении. Ридроцефалия может присутствовать с первой стадии, но степень тяжести и частота возрастают на поздних стадиях. Инфаркты чаще возникают у детей, чем у более старших пациентов. Они особенно поражают центральное серое вещество (Teoh et al., 1989).
На КТ характерны множественные очаги гипоэхогенности в сером веществе полушарий или в бассейне передней или средней мозговой артерии. МРТ дает схожие результаты (Kumar et al., 1993), с паренхиматозным усилением при контрастировании гадолинием и признаками вовлечения ствола мозга (OfFenbacher et al., 1991). Методы нейровизуализации также диагностически значимы, так как они исключают другие состояния такие как мозговой абсцесс, который может имитировать туберкулезный менингит. Патологические исследования продемонстрировали частоту васкулита (Poltera, 1977), которую можно также обнаружить методом ангиографии. Туберкулемы можно увидеть на ранних стадиях. Туберкулемы в стволе мозга по-прежнему часто наблюдаются в развивающихся странах (Talamas et al., 1989).
На КТ и МРТ туберкулемы проявляются в виде округлых масс, иногда с некротическими, чистыми центрами (кольцевые поражения). Они могут иметь поликистозный контур и вести себя как объемные образования. Иногда могут быть слабо отграниченными и окруженными выраженным отеком. Характерна кальцификация.
Могут также обнаруживаться отек и признаки диффузной энцефалопатии (Trautmann et al., 1986). Совершенно нормальные результаты сканирования (с контрастом) у пациентов с сонливостью практически исключают диагноз ТБМ.
г) Дифференциальный диагноз. Дифференциальный диагноз туберкулезного менингита (ТБМ) включает большую часть неврологической патологии детского возраста, в частости, другие лимфоцитарные менингиты и асептический менингит. Опухолевый менингит, который встречается при метастатических образованиях, особенно при герминомах, эпендимомах, опухолях сосудистого сплетения, медуллобластомах и саркомах, может имитировать ТБМ. Ликвор в таких случаях содержит лимфоциты или выказывает смешанный плеоцитоз, имеет повышенный уровень белка и часто гипогликорахию. Диагноз обычно выставляется на данных КТ или МРТ. При цитоцентрифугировании можно обнаружить злокачественные клетки. Диагноз частично пролеченного бактериального менингита обычно может быть исключен по данным анамнеза и результатам исследования СМЖ.
Повторное исследование ликвора может решить вопрос в сомнительных случаях. Диагноз вирусного менингоэнцефалита и миелита не должен быть принят безоговорочно. При наличии сомнений необходимо начать лечение противотуберкулезными препаратами и прекратить позднее. Туберкулемы могут появляться и при отсутствии поражения мозговых оболочек, как первые проявления в ЦНС, так же как в процессе течения менингита (Dastur и Desai, 1965).
д) Другие гранулематозные или хронические менингиты. Хронический менингит — это синдром, характеризующийся разнообразными комбинациями лихорадки, головной боли, сонливости, спутанности сознания, ригидности мышц шеи и тошноты, наряду с плеоцитозом в ликворе и повышенным уровнем белка, которые не исчезают более четырех недель (Tan, 2003). Основные причины этого синдрома—инфекционные, они приведены в таблице ниже. Тщательный сбор анамнеза о путешествиях и начале проявлений болезни, так же как исследования важны для идентификации этиологического фактора.
Многие причины хронического лимфоцитарного менингита будут описаны в следующем разделе. Среди них выделяют такие серьезные состояния как болезнь Лайма, нейробруцеллез и Cryptococcus пеоformans менингит. Хронический полиморфноядерный плеоцитоз может быть вызван такими инфекционными агентами, как Nocardia, Actinomyces и Arachnid spp., а также некоторыми грибами (Peacock et al., 1984).
Туберкулезный менингит — воспаление мозговых оболочек, вызванное проникшими в них микобактериями туберкулеза. Проявляется резко наступающим после продромальных явлений ухудшением самочувствия больного с гипертермией, головной болью, рвотой, нарушениями со стороны черепно-мозговых нервов, расстройством сознания, менингеальным симптомокомплексом. Туберкулезный менингит диагностируется преимущественно при сопоставлении клинических данных с результатами исследования ликвора. Проводится длительное и комплексное лечение, состоящее из противотуберкулезной, дегидратационной, дезинтоксикационной, витаминной и симптоматической терапии.
МКБ-10
Общие сведения
Туберкулезный менингит как отдельная нозология существует с 1893 г., когда впервые микобактерии туберкулеза были выявлены в цереброспинальной жидкости пациентов с менингитом. В конце ХХ века туберкулезный менингит считался заболеванием преимущественно детского и подросткового возраста. Однако последнее время разница между заболеваемостью детей и взрослых значительно уменьшилась.
В 90% случаев туберкулезный менингит имеет вторичный характер, т. е. развивается на фоне активного тубпроцесса в других органах или признаков перенесенного раньше туберкулеза. В 80% первичный туберкулезный очаг локализуется в легких. Если первичный очаг не удается выявить, то такой туберкулезный менингит обозначается как изолированный.

Причины
Туберкулезный менингит развивается при проникновении микобактерий туберкулеза в мозговые оболочки. Источником туберкулезной инфекции может выступать:
- диссеминированный туберкулез легких
- генитальный туберкулез
- туберкулез костей
- туберкулез молочной железы
- туберкулез почек
- туберкулез гортани и др.
В редких случаях инфицирование происходит контактным путем: при наличии туберкулеза костей черепа возбудитель попадает в церебральные оболочки, при туберкулезе позвоночника — в оболочки спинного мозга. По некоторым данным примерно в 17% случаев туберкулезный менингит обусловлен лимфогенным инфицированием. Наиболее подвержены менингиту туберкулезной этиологии оказались пациенты со сниженным иммунитетом вследствие ВИЧ, гипотрофии, алкоголизма, наркомании, пожилого возраста.
Патогенез
Основной способ инфицирования мозговых оболочек — гематогенный, при котором микобактерии разносятся с током крови. При этом их проникновение в церебральные оболочки связано с повышением проницаемости гематоэнцефалического барьера. Первоначально поражаются сосудистые сплетения мягкой оболочки, затем микобактерии проникают в цереброспинальную жидкость и инициируют воспаление в паутинной и мягкой оболочках — лептоменингит. В большинстве случаев поражаются оболочки основания головного мозга, возникает так называемый базилярный менингит. Специфическое воспаление может распространяться дальше на оболочки полушарий, а с них — на вещество головного мозга с развитием туберкулезного менингоэнцефалита.
Морфологически наблюдается серозно-фибринозное воспаление оболочек с наличием бугорков. Изменения в сосудах оболочек (некроз, тромбоз) могут стать причиной расстройства кровообращения отдельной области мозгового вещества. У пациентов, проходивших лечение, воспаление оболочек носит локальный характер, отмечается формирование сращений и рубцов. У детей часто возникает гидроцефалия.
Симптомы туберкулезного менингита
Периоды течения
Продромальный период занимает в среднем 1-2 недели. Его наличие отличает туберкулезный менингит от других менингитов. Характеризуется появлением цефалгии (головной боли) по вечерам, субъективного ухудшения самочувствия, раздражительности или апатии. Затем цефалгия усиливается, возникает тошнота, может наблюдаться рвота. Зачастую отмечается субфебрилитет. При обращении к врачу в этом периоде заподозрить туберкулезный менингит не удается в виду неспецифичности указанной симптоматики.
Период парезов и параличей (терминальный) сопровождается полной утратой сознания, появлением центральных параличей и сенсорных расстройств. Нарушается дыхательный и сердечный ритм, возможны судороги, гипертермия до 41 °С или пониженная температура тела. При отсутствии лечения в этом периоде туберкулезный менингит в течение недели приводит к смертельному исходу, причиной которого является паралич сосудистого и дыхательного центров мозгового ствола.
Клинические формы
Туберкулезный менингоэнцефалит обычно соответствует третьему периоду течения менингита. Типично преобладание симптомов энцефалита: парезов или параличей спастического типа, выпадений чувствительности, двух- или односторонних гиперкинезов. Сознание утрачено. Отмечается тахикардия, аритмия, расстройства дыхания вплоть до дыхания Чейна—Стокса, образуются пролежни. Дальнейшее прогрессирование менингоэнцефалита оканчивается летальным исходом.
Спинальный туберкулезный менингит наблюдается редко. Как правило, манифестирует с признаков поражения церебральных оболочек. Затем во 2-3 периодах присоединяются боли опоясывающего типа, обусловленные распространением туберкулеза на спинальные корешки. При блокаде ликворных путей корешковые боли носят такой интенсивный характер, что не снимаются даже при помощи наркотических анальгетиков. Дальнейшее прогрессирование сопровождается тазовыми расстройствами: вначале задержкой, а затем недержанием мочи и кала. Наблюдаются периферические вялые параличи, моно- и парапарезы.
Диагностика
Туберкулезный менингит диагностируется фтизиатром совместно со специалистами в области неврологии. Первостепенное значение в диагностике имеет исследование цереброспинальной жидкости, взятой путем люмбальной пункции. Изменения могут быть выявлены уже в продроме. Бесцветная прозрачная цереброспинальная жидкость вытекает с повышенным давлением 300—500 мм вод. ст., иногда струей. Отмечается цитоз — повышение клеточных элементов до 600 в 1 мм3 (при норме — 3-5 в 1 мм3). В начале заболевания он носит нейтрофильно-лимфоцитарный характер, затем становится лимфоцитарным. Снижается концентрация хлоридов и глюкозы. Особое внимание уделяют показателю уровня глюкозы: чем он ниже, тем более серьезен прогноз.
Типичным признаком является выпадение паутинообразной фибринозной пленки, образующейся при стоянии цереброспинальной жидкости в пробирке в течение 12-24 ч. Положительны реакции Панди и Нонне—Aпельта. Наличие белково-клеточной диссоциации (относительно небольшой цитоз при высокой концентрации белка) характерно для блока в циркуляции цереброспинальной жидкости. Обнаружение микобактерий туберкулеза в цереброспинальной жидкости в настоящее время происходит лишь в 5-10% случаев, хотя ранее оно составляло от 40% до 60%. Увеличить выявляемость микобактерий позволяет центрифугирование ликвора.
Туберкулезный менингоэнцефалит отличается от базилярного менингита более выраженным подъемом уровня белка (4-5 г/л в сравнении с 1,5-2 г/л при базилярной форме), не очень большим цитозом (до 100 клеток в 1 мм3), большим снижением концентрации глюкозы. Спинальный туберкулезный менингит обычно сопровождается желтой окраской цереброспинальной жидкости (ксантохромией), незначительным повышением ее давления, цитозом до 80 клеток в 1 мм3, выраженным уменьшением концентрации глюкозы.
В ходе диагностического поиска туберкулезный менингит дифференцируют от серозного и гнойного менингита, клещевого энцефалита, менингизма, сопутствующего некоторым острым инфекциям (гриппу, дизентерии, пневмонии и т. п.). С целью дифференциальной диагностики с другими церебральными поражениями может проводиться КТ или МРТ головного мозга.
Лечение туберкулезного менингита
Специфическое противотуберкулезное лечение начинают при малейшем подозрении на туберкулезную этиологию менингита, поскольку прогноз напрямую зависит от своевременности терапии. Наиболее оптимальной считается схема лечения, включающая изониазид, рифампицин, пиразинамид и этамбутол. Вначале препараты вводятся парентерально, затем внутрь. При улучшении состояния спустя 2-3 мес. отменяют этамбутол и пиразинамид, снижают дозу изониазида. Прием последнего в сочетании с рифампицином продолжают не менее 9 мес.
Параллельно проводят лечение, назначенное неврологом. Оно состоит из дегидратационной (гидрохлоротиазид, фуросемид, ацетазоламид, маннитол) и дезинтоксикационной (инфузии декстрана, солевых р-ров) терапии, глютаминовой кислоты, витаминов (С, В1 и B6). В тяжелых случаях показана глюкокортикоидная терапия; спинальный туберкулезный менингит является показанием для введения препаратов непосредственно в субарахноидальное пространство. При наличии парезов в схему лечения включают неосмтигмин, АТФ; при развитии атрофии зрительного нерва — никотиновую кислоту, папаверин, гепарин, пирогенал.
В течение 1-2 мес. пациент должен придерживаться постельного режима. Затем постепенно расширяют режим и в конце 3-его месяца пациенту разрешают ходить. Результативность лечения оценивают по изменениям в цереброспинальной жидкости. В день проведения контрольной люмбальной пункции необходим постельный режим. ЛФК и массаж рекомендуют не ранее 4-5 мес. заболевания. В течение 2-3 лет после окончания терапии пациентам, перенесшим туберкулезный менингит, следует 2 раза в год проходить 2-месячные противорецидивные курсы лечения.
Прогноз и профилактика
Без специфической терапии туберкулезный менингит оканчивается летальным исходом на 20-25 день. При своевременно начатой и длительной терапии благоприятный исход отмечается у 90-95% пациентов. Неблагоприятен прогноз при запоздалой установке диагноза и поздно начатой терапии. Возможны осложнения в виде возникновения рецидивов, формирования эпилепсии и развития нейроэндокринных расстройств.
К профилактическим мерам относятся все известные способы предупреждения туберкулеза: профилактические прививки вакциной БЦЖ, туберкулинодиагностика, ежегодное прохождение флюорографии, специфические анализы крови (квантифероновый и T-spot тесты), раннее выявление заболевших, обследование контактной группы лиц и т. п.
Менингит у детей – инфекционно-воспалительный процесс, затрагивающий мозговые оболочки. Течение менингита у детей сопровождается общеинфекционным (гипертермией), общемозговым (головной болью, рвотой, судорогами, нарушением сознания) и менингеальным синдромом (ригидностью затылочных мышц, общей гиперестезией, менингеальной позой, положительными симптомами Кернига, Лессажа, Брудзинского, выбуханием большого родничка). Диагностика менингита у детей требует проведения люмбальной пункции, исследования ликвора и крови. Основными принципами лечения менингита у детей являются: госпитализация ребенка, постельный режим, проведение антибактериальной/противовирусной, дезинтоксикационной, дегидратационной терапии.
Общие сведения
Менингит у детей – нейроинфекция, вызывающая преимущественное поражение мягкой мозговой оболочки головного и спинного мозга; протекающая с развитием общеинфекционных, общемозговых, менингеальных симптомов и воспалительных изменений в цереброспинальной жидкости. В структуре педиатрии и детской инфекционной патологии менингитам уделяется повышенное внимание, что объясняется частым органическим поражением ЦНС, высокой летальностью от данной патологии, тяжелыми медико-социальными последствиями. Уровень заболеваемости менингитом среди детей до 14 лет составляет 10 случаев на 100 тысяч населения; при этом около 80% заболевших составляют дети до 5 лет. Риск летальности при менингите зависит от возраста детей: чем младше ребенок, тем выше вероятность трагического исхода.

Причины менингита у детей
Менингиты у детей могут вызываться самыми различными возбудителями: бактериями, вирусами, грибами, простейшими. Наиболее многочисленная группа возбудителей менингита у детей представлена бактериями: менингококком, пневмококком, гемофильной палочкой серогруппы b, стафилококком, энтеробактериями, микобактериями туберкулеза. Вирусные менингиты у детей чаще всего ассоциированы с вирусами ECHO, Коксаки, эпидемического паротита, ветряной оспы, кори, краснухи, полиомиелита, клещевого энцефалита, Эбштейна-Барр, герпеса, энтеровирусами, аденовирусами и др. Менингиты у детей, вызываемые грибами, риккетсиями, спирохетами, токсоплазмой, малярийным плазмодием, гельминтами и другими патогенами, относятся к числу редко встречаемых форм.
Потенциальным источником инфекции служит больной человек или бактерионоситель; инфицирование может происходить воздушно-капельным, контактно-бытовым, алиментарным, водным, трансмиссивным, вертикальным, гематогенным, лимфогенным, периневральным путями.
Развитию менингита у новорожденных детей способствует неблагоприятное течение беременности и родов, гипоксия плода, недоношенность, внутриутробные инфекции. У детей раннего возраста факторами риска развития менингита служат гнойные заболевания различной локализации (отиты, мастоидиты, синуситы, фарингиты, тонзиллиты, гастроэнтероколиты, фурункулы лица и шеи, остеомиелит, эндокардит), ОРВИ, инфекционные заболевания детского возраста, кишечные инфекции, черепно-мозговые травмы. Предрасположенность к менингиту детей первых лет жизни объясняется незрелостью иммунной системы и повышенной проницаемостью гематоэнцефалического барьера. Фоном для развития патологического процесса в оболочках мозга могут служить гипотрофия, дефекты ухода за ребенком, переохлаждение, смена климатических условий, стресс, чрезмерные физические нагрузки.
Для вспышек менингита у детей характерна сезонность (пик заболеваемости приходится на зимне-весенний период) и цикличность (подъем заболеваемости отмечается каждые 10-15 лет).
Патогенез менингита у детей
При первичных менингитах у детей входными воротами для инфекции чаще всего служат слизистые оболочки респираторного или желудочно-кишечного тракта. Проникновение возбудителя в полость черепа и мозговые оболочки происходит гематогенным, сегментарно-васкулярным или контактным путями. Выраженная токсемия и нарастание уровня биологически активных веществ создают условия для повышения проницаемости сосудистых мембран, гематоэнцефалического барьера, проникновения микроорганизмов и их токсинов в ЦНС с развитием серозного, серозно-гнойного или гнойного воспаления мозговых оболочек.
Скопление воспалительного экссудата вызывает раздражение сосудистых сплетений желудочков головного мозга, что сопровождается увеличением продукции цереброспинальной жидкости и увеличением внутричерепного давления. Именно с развитием гипертензионно-гидроцефального синдрома связаны основные клинические проявления менингита у детей. Следствием расширения ликворных пространств и сдавления тканей мозга служит ухудшение перфузии, развитие гипоксии, выход жидкости из сосудистого русла и возникновение отека головного мозга.
При правильном лечении менингита у детей в фазу обратного развития происходит резорбция воспалительного экссудата, нормализация ликворопродукции и внутричерепного давления. В случае нерационального лечения менингита у детей может произойти организация гнойного экссудата и формирование фиброза, следствием чего будет являться нарушение ликвородинамики с развитием гидроцефалии.
Классификация
Первичные менингиты у детей возникают без предшествующего локального воспалительного процесса или инфекции; вторичные менингиты у детей развиваются на фоне основного заболевания и выступают его осложнением.
С учетом глубины поражения в структуре менингитов у детей различают: панменингит – воспаление всех мозговых оболочек; пахименингит – преимущественное воспаление твердой мозговой оболочки; лептоменингит – сочетанное воспаление паутинной и мягкой мозговых оболочек. Отдельно выделяют арахноидит - изолированное поражение паутинной оболочки, имеющее свои клинические особенности.
По выраженности интоксикационного и общемозгового синдрома, а также воспалительных изменений в спинно-мозговой жидкости, различают легкую, среднюю и тяжелую форму менингита у детей. Течение нейроинфекции может быть молниеносным, острым, подострым и хроническим.
В этиологическом отношении, в соответствии с принадлежностью возбудителей, менингиты у детей делятся на вирусные, бактериальные, грибковые, риккетсиозные, спирохетозные, гельминтные, протозойные и смешанные. В зависимости от характера ликвора, менингиты у детей могут быть серозными, геморрагическими и гнойными. В структуре патологии в педиатрии преобладают серозные вирусные и бактериальные (менингококковый, гемофильный, пневмококковый) менингиты у детей.
Симптомы менингита у детей
Независимо от этиологической принадлежности, течение менингита у детей сопровождается общеинфекционными, общемозговыми, менингеальными симптомами, а также типичными воспалительными изменениями ликвора.
Общеинфекционная симптоматика при менингите у детей характеризуется резким повышением температуры, ознобами, тахипноэ и тахикардией, отказом ребенка от еды и питья. Может отмечаться бледность или гиперемия кожных покровов, геморрагическая сыпь на коже, связанная с бактериальной эмболией или токсическим парезом мелких сосудов. Отдельные неспецифические симптомы встречаются при определенных формах менингита у детей: острая надпочечниковая недостаточность - при менингококковой, дыхательная недостаточность - при пневмококковой, тяжелая диарея - при энтеровирусной инфекции.
Для общемозгового синдрома, сопровождающего течение менингита у детей, типичны интенсивные головные боли, связанные как с токсическим, так и механическим раздражением мозговых оболочек. Головная боль может быть диффузной, распирающей или локализованной в лобно-височной или затылочной области. Вследствие рефлекторного или прямого раздражения рецепторов рвотного центра в продолговатом мозге возникает повторная, не связанная с приемом пищи и не приносящая облегчения рвота. Нарушение сознания при менингите у детей может выражаться в сомнолентности, психомоторном возбуждении, развитии сопорозного состояния или комы. Нередко при менингите у детей возникают судороги, выраженность которых может варьировать от подергиваний отдельных мышц до генерализованного эпиприступа. Возможно развитие очаговой симптоматики в виде глазодвигательных расстройств, гемипареза, гиперкинезов.
К течению гнойного менингита у детей могут присоединяться другие инфекционно-септические осложнения - пневмония, артриты, эндокардит, перикардит, эпиглоттит, остеомиелит, сепсис. Поздними осложнениями со стороны нервной системы могут стать нарушения интеллекта, гипертензионно-гидроцефальный синдром, эпилепсия, параличи и парезы, гипоталамический синдром, поражение черепных нервов (косоглазие, птоз верхнего века, тугоухость, асимметрия лица и др.).
Диагностика менингита у детей
В процессе распознавания менингита у детей для педиатра и детского инфекциониста важен учет эпиданамнеза, клинических данных, менингеальных симптомов. Для правильной оценки объективного статуса ребенка необходимы консультации детского невролога, детского офтальмолога с осмотром глазного дна (офтальмоскопией); при необходимости – детского отоларинголога и нейрохирурга.
Подозрение на менингит у детей является показанием к проведению люмбальной пункции и получению ликвора для биохимического, бактериологического/вирусологического и цитологического исследования. Результаты исследования цереброспинальной жидкости позволяют дифференцировать менингизм и менингит, определить этиологию серозного или гнойного менингита у детей.
С помощью серологических методов (РНГА, РИФ, РСК, ИФА) выявляется наличие и нарастание специфических антител в сыворотке крови. Перспективно ПЦР-исследование спинномозговой жидкости и крови на наличие ДНК возбудителя. В рамках диагностического поиска проводятся бактериологические посевы крови и отделяемого носоглотки на селективные питательные среды.
По назначению консультантов может рекомендоваться расширенное обследование с выполнением нейросонографии через родничок, рентгенографии черепа, ЭЭГ, МРТ головного мозга ребенку.
Дифференциальную диагностику менингита у детей необходимо проводить с субарахноидальным кровоизлиянием, артериовенозными мальформациями головного мозга, ЧМТ, опухолями головного мозга, синдромом Рея, нейролейкозом, диабетической комой и др.
Лечение менингита у детей
Подозрение на менингит является абсолютным показанием к госпитализации детей в инфекционный стационар. В остром периоде детям показан постельный режим; максимальный покой; полноценная, механически и химически щадящая диета; контроль показателей гемо- и ликвородинамики, физиологических отправлений.
Этиотропная терапия менингита у детей предполагает внутримышечное или внутривенное назначение антибактериальных препаратов: пенициллинов, цефалоспоринов, аминогликозидов, карбапенемов. При тяжелом течении менингита у детей антибиотики могут вводится эндолюмбально. До установления этиологии антибиотик назначается эмпирически; после получения результатов лабораторной диагностики проводится коррекция терапии. Длительность антибиотикотерапии при менингите у детей составляет не менее 10-14 дней.
После установления этиологии менингита у детей может осуществляться введение противоменингококкового гамма-глобулина или плазмы, антистафилококковой плазмы или гамма-глобулина и др. При вирусных менингитах у детей проводится противовирусная терапия ацикловиром, рекомбинантными интерферонами, индукторами эндогенного интерферона, иммуномодуляторами.
Патогенетическая подход к лечению менингита у детей включает дезинтоксикационную (введение глюкозо-солевых и коллоидных растворов, альбумина, плазмы), дегидратационную (фуросемид, маннитол), противосудорожную терапию (ГОМК, тиопентал натрия, фенобарбитал). С целью профилактики мозговой ишемии используются ноотропные препараты и нейрометаболиты.
При тяжелом течении менингита у детей показана респираторная поддержка (кислородотерапия, ИВЛ), УФО крови.
Прогноз и профилактика менингита у детей
Прогноз менингита у детей определяется его этиологией, преморбидным фоном, тяжестью течения заболевания, своевременностью и адекватностью терапии. В настоящее время в большинстве случаев удается достичь выздоровления детей; летальные исходы регистрируются в 1-5% случаев. В резидуальном периоде менингита у детей чаще всего отмечаются астенический и гипертензивный синдромы.
Дети, переболевшие менингитом, подлежат наблюдению педиатра, инфекциониста и невролога с проведением инструментальных исследований (ЭЭГ, ЭхоЭГ, ультрасонографии).
В числе мер, направленных на снижение заболеваемости менингитом, главная роль принадлежит вакцинопрофилактике. При выявлении ребенка, больного менингитом в детском учреждении, осуществляются карантинные мероприятия, проводится бакобследование контактных лиц, введение им специфического гамма-глобулина или вакцины. Неспецифическая профилактика менингита у детей заключается в своевременном и полном лечении инфекций, закаливании детей, приучению их к соблюдению норм личной гигиены и питьевого режима (мытью рук, употреблению кипяченой воды и т. д.).
Читайте также:

