Туберкулезный увеит обычно развивается в результате
Обновлено: 22.04.2024
Увеиты – воспалительные болезни сосудистой оболочки глаза. Это острые состояния, которые требуют неотложного вмешательства.
Виды увеитов по этиологии (природе)
1. Инфекционные и инфекционно-аллергические
2. Аллергические неинфекционные увеиты
- при лекарственной аллергии
- при введении сывороток и вакцин (сывороточные)
- при пищевой аллергии
- гетерохромный циклит Фукса.
3. При системных и синдромных заболеваниях
- после проникающего ранения
5. При других патологических состояниях организма
- при нарушениях функции нейроэндокринной системы
- при нарушениях обмена
6. Неясной этиологии
Виды увеитов по локализации процесса
1. Передний (иридоциклит, ирит, кератоувеит, циклит)
3. Задний (нейрохориоретинит, хориоретинит, эндофтальмит)
4. Панувеит (увеакератит, генерализованный увеит, панофтальмит)
По активности процесса увеиты бывают активными, субактивными, неактивными. По течению заболевание делится на острое, подострое, хроническое.
Иридоциклиты по характеру экссудата могут быть фибринозными, серозными, геморрагическими и гнойными. По течению выделяют такие виды: острые, подострые, хронические. По морфологической картине иридоциклиты бывают очаговыми и диффузными.
Виды хориоидитов: очаговые, многофокусные диссеминированные и диффузные.
Что провоцирует / Причины Увеита у детей:
Инфекционно-аллергические иридоциклиты возникают при наличии в организме бактериальных токсинов. Чаще всего иридоциклиты такого типа бывают у больных детей с нарушениями обмена веществ. К примеру, если у ребенка диабет, ожирение, печеночная, почечная недостаточность, вегетососудистая дистония.
Аллергические неинфекционные иридоциклиты являются следствием лекарственной и пищевой аллергии. Также они случаются после введения сывороток и вакцин, гемотрансфузий (переливаний крови).
Аутоиммунное воспаление может стать результатом системных заболеваний организма, к примеру, ревматоидного артрита, ревматизма, псориаза, детского хронического полиартрита и т.д.
Иридоциклиты могут быть последствиями сложных синдромов, к примеру офтальмоуретросиновиального, офтальмостоматогенитального и пр.
Экзогенные (внешние) причины иридоциклитов у детей: ожоги, контузии, травмы, при которых в организм часто попадает инфекция.
Патогенез (что происходит?) во время Увеита у детей:
В переднем отделе сосудистого тракта воспаление может начаться с радужки, что называется иритом. Если же воспаление начинается с ресничного тела, это относят к циклиту. Когда процесс затрагивает и радужку, и ресничное тело, развивается иридоциклит.
В увеальном тракте оседают микроорганизмы, токсины, иммунные комплексы по причине наличия там густой сети широких сосудов. Это влияет на распространение болезни.
Воспалительный процесс в сосудистом тракте зависит от общей и местной сенсибилизации организма, нарушения гематоофтальмичекого барьера и повторного проникновения антигена в глаз.
При гранулематозном иридоциклите в основном очаге наблюдаются лейкоциты в большом количестве, мононуклеарные фагоциты, эпителиальные, гигантские клетки и зону некроза.
Инфекционно-аллергические и токсико-аллергические иридоциклиты протекают в форме диффузного воспаления. Первичное поражение глаза может располагаться в сетчатке или зрительном нерве. Оттуда процесс распространяется в передний отдел сосудистого тракта. Процесс имеет внезапное начало, быстрое развитие. Основные проявления: нарушения микроциркуляции с образованием фибриноидного набухания сосудистой стенки.
Симптомы Увеита у детей:
Острые иридоциклиты имеют внезапное начало. Появляется глазная боль, которая распространяется вокруг глаза и на той же половине лица и головы. Боль вызвана поражением окончаний тройничного нерва. Она усиливается в ночное время, при изменении освещенности. Пальпация вызывает боль в районе глазного яблока.
Типичные симптомы также слезотечение, светобоязнь, блефароспазм. Под блефароспазмом подразумевают затруднения при открывании глаз. Такие симптомы вызваны раздражением роговицы из-за полнокровия сосудов ее краевой петлистой сети. Зрение снижается в большей или меньшей мере. В области зрачка и стекловидном теле есть определенное количество экссудата.
Врачи наблюдают небольшой отек век. Иридоциклит можно распознать по перикорнеальной или смешанной иньекции глазного яблока. Радужка отечная, утолщенная. Фиксируют также суженость зрачка, вялая его реакция на свет.
Экссудат постепенно распространяется в переднюю камеру глаза. Влага передней камеры глаза может быть в большей или меньшей мере мутная, что зависит от выраженности воспалительного процесса.
Основной симптом переднего увеита: гиперемия радужной оболочки. Она вызвана расширением мелких сосудов.
Основной симптомы иридоциклита: оседание на эндотелии роговицы клеточных элементов и преципитатов. При подостром или хроническом течении болезни у ребенка на радужке видны экссудативные и клеточные отложения, в составе которых лимфоциты и эпителиальные клетки, которые больше известны как узелки Кеппе. В начале болезни внутриглазное давление может быть в норме или выше нормы.
На разных этапах развития воспалительного процесса может возникнуть гипотония. Неоваскуляризация радужной оболочки может быть поздним проявлением воспаления переднего отдела сосудистого тракта.
Симптомы острого конъюнктивита, иридоциклита и острого приступа закрытоугольной глаукомы
| Клинический признак | Острый конъюнктивит | Острый иридоциклит | Острый приступ закрытоугольной глаукомы |
| 1 | 2 | 3 | 4 |
| Острота зрения | Не изменена | Не изменена или снижена | Резко снижена |
| Боль | Нет | Умеренная | Очень сильная, с выраженной иррадиацией |
| Цилиарная болезненность | Нет | Выраженная | Нет |
| Начало | Острое | Обычно постепенное, иногда острое | Внезапное |
| Отделяемое из конъюнктивальной полости | Слизистое или слизисто-гнойное | Нет | Нет |
| Инъекция глазного яблока | Поверхностная | Глубокая | Смешанная (застойного типа) |
| Среды | Прозрачны | Преципитаты, экссудация во влаге передней камеры | Отек роговицы |
| Глубина передней камеры | Средней глубины | Средней глубины | Мелкая, щелевидная |
| Радужка | Не изменена | Отек, гиперемия, изменение цвета | Может быть секторальная атрофия |
| Зрачок | Не изменен, реакция на свет сохранена | Миоз, изменение формы (задние синехии), реакция на свет ослаблена | Мидриаз, на свет не реагирует |
| Внутриглазное давление | Нормальное | Нормальное или гипертензия (иногда гипотония) | Высокое |
| Изменение общего состояния | Нет | Нет | Головная боль, рвота |
Симптомы задних увеитов
Задний увеит называется также хориоидитом. Это большая группа воспалительных заболеваний собственно сосудистой оболочки.
Если воспалительный фокус локализируется в центральном отделе глазного дна, появляется такая симптоматика:
- снижение остроты зрения
- фотопсии (световые вспышки)
- метаморфопсии (изображения, которые видит ребенок, искажены)
- макропсии (изображения зрительно увеличены)
- микропси (изображения зрительно уменьшены).
Стекловидное тело диффузно помутнено, в нем присутствуют группы клеток. В острый период болезни могут появиться геморрагии: ретинальные, витреальные, хориоидальные. Если в патологический процесс вовлекается сетчатка, наблюдают деструкцию слоя пигментного эпителия, отек и кровоизлияния в сетчатку.
Редко офтальмоскопия показывает мягкие экссудаты на сетчатке, которые выглядят как пушистые белые очаги, похожие на комочки хлопка. Они говорят о том, что произошло вторичное поражение сосудистой системы сетчатки с развитием ишемии.
Герпетический иридоциклит, который относится к вирусным увеитам у детей, может быть спровоцирован лихорадкой, переохлаждением, герпетическими высыпаниями. Иридоциклит может протекать в острой или вялой форме. Острый проявляется болевым синдромом, гиперемией и отеком радужки, инъекцией глазного яблока, экссудацией в переднюю камеру глаза.
При вялотекущем иридоциклите проявляется несильная боль в глазу (может и отсутствовать), слабо выраженная инъекция глазного яблока, изменение оттенка радужки и проч. Для него также характерно затяжное тече¬ние и высокая вероятность частых рецидивов (повторений болезни). Поражение двухстороннее – распространяется на оба глаза.
Синдром острого некроза сетчатки (увеит Кирисавы) проявляется острым периферическим некротическим ретинитом, ретинальным артериитом, диффузным увеитом и витреитом. При остром некрозе сетчатки может быть резкое падение остроты зрения, сильная боль в глазу (не во всех случаях) и повышенное внутриглазное давление. Спустя 1-2 месяца отслаивается сетчатка. Процесс может начаться на втором глазу через несколько недель или даже месяцев.
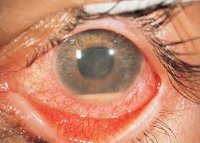
Туберкулезный увеит может быть передним и задним. Туберкулезный иридоциклит начинается вяло, течение с рецидивами. Боль в глазу не сильная, инъекция глазного яблока слабо выражена. Обнаруживают крупные сальные пре¬ципитаты на задней поверхности роговицы, новообразованные сосуды радужки. Также характерны такие симптомы как помутне¬ние стекловидного тела и опалесценция влаги передней камеры. На зрачковом краю радужки глаза видны воспалительные бугорки желтовато-серого или розоватого оттенка, к которым ведут новообразованные сосуды — истинные туберкулы.
Бугорки на радужке могут сохраняться месяцами и годами, причем их количество и размеры увеличиваются со временем. Также по краю зрачка появляются и исчезают летучие мелкие пушинки, которые напоминают комочки ваты по виду.
Сифилитические увеиты проявляются склеритом, глубоким кератитом, увеитом, невритом зрительного нерва, поражением сетчатки. Сифилитические ириты и иридоциклиты спровоцированы вторичным сифилисом, проявляются часто сифилитической ангиной, папулезной сыпью на коже и слизистых оболочках. Остальные симптомы похожи на таковые при других передних увеитах.
Сифилитический хориоретинит – последствие врожденного или приобретенного сифилиса. При врожденных изменениях видны мелкие пигментированные и беспигментные очажки. При приобретенном сифилисе экссудативный фокус либо располагается у диска зрительного не¬рва, либо сливается с ним. При сифилитическом процессе на глазном дне есть изменения в сосудах в виде окклюзии артерий и вен.
Диагностика Увеита у детей:
Хориоидит и хориоретинит диагностируют при помощи обратной офтальмоскопии, флюоресцентной ангиографии, бинокулярной офтальмоскопии с использованием контактной или бесконтактной линзы. Также применяют электроретинографию, иммунологическое и биохимическое исследования. При диагностике хориоидит и хориоретинит следует дифференцировать с невусом хориоидеи, экссудативным ретинитом, меланомой хориоидеи в начальной стадии.
Чтобы узнать причину возникновения и флору, что вызвала увеит у детей, врачу следует знать, начиналось заболевание остро или постепенно, были вовлечены в процесс оба глаза или один. Важен также тип течения воспаления, который может быть острым или хроническим, вид рецидивирования (часто или редко происходят повторы болезни), тип воспаления (гранулематозный или негранулематозный).
Если поражение инфекционной природы, воспаление часто одностороннее, а если процесс возник на фоне системных заболеваний, воспаление двухстороннее. Не обязательно процесс на двух глазах симметричен. Проявления могут быть немного разные на правом и левом глазу из-за того, что процесс может затронуть сначала один, а потом другой глаз.
Острым течение увеита у ребенка считается, если болезни длилась 3 месяца, а хронический увеит диагностируют, если течение длится больше 3 месяцев. важно оценить также эффективность использованного лечения. Если ребенку не становится лучше от приема антибиотиков, то можно предположить, что природа увеита вирусная или грибковая. Системные заболевания соединительной ткани и системные васкулиты лечат обычно глюкокортикостероидами и цитостатиками.
Лечение Увеита у детей:
Клинические рекомендации
Увеиты можно лечить с помощью консервативной терапии, хирургических и лазерных методов (при наличии осложнений), экстракорпоральных методов.
Фармакотерапия увеитов
Противовоспалительная терапия
Эффективность при лечении увеитов у детей доказали глюкокортикостероиды. Передние увеиты лечат при помощи ГКС местно или субконъюнктивально. Задние увеиты требуют применения ГКС парабульбарными инъекциями. Если процесс тяжелый, глюкокортикостероиды применяют системно.
ГКС капают 4-6 раз в день в конъюнктивальный мешок, а на ночь еркомендуется закладывание мазевых форм препаратов. Врачи часто рекомендуют раствор дексаметазона 0,1%.
Когда воспалительный процесс выражен умеренно нестероидные противовоспалительные средства применяют местно – 3-4 раза в сутки делают инсталляции 0,1% раствора диклофенака натрия. НПВС применяют местно, а также внутрь или парентерально. Чтобы купировать процесс в начале болезни, используют диклофенак натрия – его вводят внутримышечно 1-2 раза в сутки по 60 мг, курс составляет 7-10 дней. Потом препарат начинают вводить ректально или принимать внутрь.
Цитостатическая терапия
Когда противовоспалительная терапия оказалась неэффективной, процесс выражен, то прибегают к иммуносупрессивной терапии при помощи такого препарата как циклоспорин. Его иногда комбинируют с преднизолоном.
Для лечения передних увеитов необходимы мидриатики. Их необходимо инсталлировать 2-3 раза в сутки в конъюнктивальный мешок или вводить субконъюнктивально по 0,3 мл. Эффективны атропин, фенилэфрин.
Уменьшают явления фибриноидного синдрома с помощью фибринолитических препаратов: урокиназы. Для уменьшения явлений фибриноидного синдрома применяют также ингибиторы протеаз.
Дезинтоксикационная терапия заключается в применении Гемодеза, который вводит внутривенно капельно по 200-400 мл, а также арствора глюкозы 5—10%, который вводят по 400 мл с аскорбиновой кислотой 2 мл.
Десенсибилизирующие препараты для лечения увеитов у детей: 10% раствор хлорида кальция, лоратадин.
Бруццелезный увеит лечат при помощи тетрациклинов, аминоногликозидов, сульфаниламидов. Терапия длится 4 недели. Лепрозный увеит лечат несколько лет, сочетая сульфоны и рифампицин. Для лечения лептоспирозного увеита применяют доксициклин, амоксициллин, противолептоспирозный гамма-глобулин.
Сифилитический увеит лечат бензатином бензилпенициллином, бензилпенициллина новокаиновой солью, бензилпенициллина натриевой солью. Для детей с непереносимостью бензилпенициллина препарат заменяют доксициклином, тетрациклином, эритромицином.
Для лечения тоскариозного увеита прописывают антигельминтные препараты, к примеру, тиабензол или мебентазол. Токсоплазмозный увеит лечат сочетанием таких препаратов как пириметамин и сульфадимезин. Эти два препарата могут заменить на комбинированный – Фансидар. Пириметамин применяют вместе с препаратами фолиевой кислоты. Пириметамин можно заменить на аминохинол.
Также эффективны антибиотики группы линкозаминов: линкомицин и клиндамицин. Их применяют субконъюнктивально или парабульбарно, курс лечения – от 7 до 10 суток. Используют такой антибиотик как спирамицин. Его вводит внутривенно капельно или принимают внутрь.
Туберкулезный увеит лечат при помощи сочетания изониазида и рифампицина на протяжении 2-3 месяцев. А дальше на протяжении 3 месяцев принимают сочетание изониазида и этионамида.
Вирусные герпесные увеиты у детей лечат ацикловиром. Его принимают 5 раз в сутки внутрь по 200 мг. Можно заменить его на валацикловир – принимают внутрь 2 раза в сутки по 500 мг на протяжении 5-10 суток. Если инфекция вызвана Herpes zoster, лечение проводят при помощи ацикловира или валацикловира.
Если увеит вызван цитомегаловирусом, врачи прописывают ганцикловир, который вводят внутривенно капельно медленно. Лечение ревматического увеита проводят с помощью феноксиметилпенициллина. Его вводят 4-6 раз в сутки по 3 млн ЕД/сутки, курс 7-10 дней.
Экстракорпоральные методы лечения
Сюда относится гемосорбция, плазмоферез, квантовая аутогемотерапия. Они являются дополнительными, их добавляют к базисной терапии, в особенности, если у ребенка тяжелый рецидивирующий увеит.
При каких признаках необходимы экстракорпоральные методы лечения:
- частые рецидивы увеита;
- тяжелое соматическое состояние больных с неустойчивой гемодинамикой;
- неэффективность базисной терапии;
- быстро прогрессирующее течение заболевания и пр.
Гемосорбция – это пропускание 1—2,5 объемов циркулирующей крови через колонку с сорбентом. Проводят 2-3 процедуры, интервал между которыми составляет от 4 до 7 суток. Нормализируется количество лимфоцитов и функциональная активность, из кровяного русла удаляются аутоантигены и циркулирующие иммунные комплексы и т. д.
Плазмаферез заключается в удалении плазмы крови больного с возвратом форменных элементов крови и замещением ее донорской плазмой, альбумином, кровезамещающими жидкостями или очищение плазмы с помощью специальных колонок от циркулирующих иммунных комплексов и аутоантител с последующим введением ее больному. Необходимо провести 4 или 5 процедур, повторить через 3 месяца.
Квантовая аутогемотерапия – экстракорпоральное УФ- и лазерное облучение крови.
Хирургические и лазерные методы
Эти методы необходимы, если у ребенка увеит осложняется чем-либо, к примеру, вторичной глаукомой, осложненной катарактой, отслойкой сетчатки. Такое бывает в большинстве случаев при синдромных, ревматоидных, ревматических увеитах. При соответствующих показаниях проводят экстракцию осложненной катаракты.
К каким докторам следует обращаться если у Вас Увеит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Увеита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Внелегочный туберкулез – это локализованная форма туберкулеза других органов, кроме легкого [3, 4].
Назвние протокола: Внелегочный туберкулез
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| A18 | Туберкулез других органов |
Дата разработки/пересмотра протокола: 2015 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
АБП антибактериальные препараты;
АД – артериальное давление;
ВИЧ – вирус иммунодефицита человека;
ЖКТ- желудочно-кишечный тракт;
КСТ – костно-суставной туберкулез;
КТ – компьютерная томография;
КУБ – кислотоустойчивые бактерии;
МБТ – микобактерии туберкулеза;
МЛУ ТБ – туберкулез с множественной лекарственной устойчивостью;
МРТ – магнитно-резонансная томография;
НКЛ – непосредственно контролируемое лечение;
ОАК – общий анализ крови;
ПТП – противотуберкулезные препараты;
СВА – сельская врачебная амбулатория
СОЭ – скорость оседания эритроцитов;
ТЛЧ – тест на лекарственную чувствительность;
УД – уровень доказательности;
ФАП – фельдшерско-акушерский пункт;
ЦНС – центральная нервная система;
ЦРБ – центральная районная больница;
ЧДД-частота дыхательной деятельности;
ЭКГ – электрокардиограмма;
Rh-фактор – резус фактор;
HBsAg- поверхностный антиген вируса гепатита В
GPP – рекомендованная лучшая практика
Пользователи протокола: терапевты, врачи общей практики, хирурги, травматологи, нейрохирурги, невропатологи, урологи, гинекологи, окулисты, фтизиатры.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
- туберкулез костей и суставов;
- туберкулезный остит;
- туберкулезный синовит;
- туберкулезный спондилит;
- туберкулезный коксит;
- туберкулезный гонит;
- прочее кости и суставы;
- туберкулез мочевыделительной системы;
- туберкулез почек;
- туберкулез уретры;
- туберкулез мочеточника;
- туберкулез мочевого пузыря;
- туберкулез мочеполовых органов;
- туберкулезный эпидидимит, орхоэпидидимит и орхит;
- туберкулез предстательной железы, придатков, полового члена;
- туберкулез женских половых органов;
- туберкулезный сальпингит;
- туберкулез матки;
- туберкулез яичника;
- туберкулез наружных половых органов;
- туберкулез молочной железы;
- туберкулез периферических лимфатических узлов;
- туберкулез органов брюшной полости;
- туберкулез глаз.
- ограниченный – неосложненный маленький очаг в пределах одного сегмента костного скелета, лимфоузла, почечной паренхимы и глазного яблока;
- распространенный – поражение более одного сегмента костной ткани, нескольких групп лимфатических узлов, паренхимы почек с вовлечением мочевыводящих путей, маточных труб, яичников с наличием осложнений.
- активная;
- неактивная (затихания);
(остаточные изменения после перенесенного туберкулеза):
- деформация костей;
- посттуберкулезный артроз;
- анкилоз;
- контрактура;
- нестабильность позвоночного столба;
- корешковый синдром;
- парезы;
- параличи;
- нарушения функции тазовых органов;
- кальцинаты в лимфатических узлах;
- сморщивание почки;
- стриктура уретры и мочеточника;
- микроцистис;
- хроническая почечная недостаточность;
- бесплодие;
- спаечный процесс.
- абсцессы;
- свищи;
- неврологические нарушения;
- контрактура суставов;
- анкилоз суставов;
- деформация костно-суставной системы;
- асцит;
- перитонит;
- тотальное поражение яичка;
- выключение почек;
- амонорея;
- микроцистис, стриктура мочеточника и уретры;
- язва роговицы;
- катаракта;
- глаукома;
- отслойка сетчатки;
- эндофтальмит;
- атрофия зрительного нерва.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
общие:
- общая слабость, потливость;
- боли в области пораженного участка;
- повышение температуры тела.
- слабость или отсутствие движения в нижних конечностях;
- укорочение и ограничение движений конечностей;
- наличие свища с серозно-гнойным отделяемым;
- наличие опухолевидного образования (холодного натечника);
- деформация скелета.
- увеличение периферических лимфоузлов;
- покраснение кожи и отек в области пораженного лимфоузла.
Физикальное обследование.
общий осмотр [1, 3, 4, 6, 7]:
- бледность кожных покровов;
- дефицит массы тела;
- вынужденное положение;
- поражения целостности кожных покровов;
- трофические изменения мягких тканей;
- функционирующие свищи;
- наличия увеличенных лимфоузлов с признаками воспаления;
- фликтены глаз, задние синехии;
- помутнения оптических сред глаз;
- крупные сальные преципитаты на эндотелии роговицы глаз в зоне Эрлиха;
- изолированные хориоретинальные очаги округлой или овальной формы с вкраплением пигмента на оболочках глаз;
- отек зрительного нерва;
- отслойка сетчатки;
- язвы, папулы, рубцовые изменения кожи;
- нарушения функций мочеполовой системы;
- нарушения функций спинного мозга (парезы, параплегия);
- деформация костей скелета с изменением и выбуханием мягкой ткани.
- уплотнение, деформация и болезненность в области пораженного сегмента скелета, органа и увеличение размера периферических лимфатических узлов.
Лабораторные исследования [1, 3, 4]:
- ОАК норма или снижение показателей красной крови (анемия): возможны незначительный лейкоцитоз, ускорение СОЭ, моноцитоз;
- Бактериоскопическое исследование мазка биологического материала - возможно обнаружение БК УД- В;
- выделение ДНК из биологического материала определяет наличие МБТ и чувствительность к рифампицину УД- В;
- бактериологическое исследование биологического материла (выделение чистой культуры) обнаруживается рост единичных и колоний МБТ.
Инструментальные исследования [1,3,4, 5]:
рентгенологическая картина:
- при КСТ определяются сужение суставной щели, участки деструкции с костными секвестрами, контактное поражение костей и увеличение тени мягкой ткани (за счет абсцесса);
- фистулография - определяются свищевые ходы и связь с пораженным участком;
- гистеросальпингография - определяются рубцовые изменения в полости матки маточных трубах различной степени выраженности;
- урография внутривенная - определяются одно и нескольких каверн с неровными контурами;
- при КСТ на КТ – определяются участки деструкции с костными секвестрами, в мягких тканях абсцессы с четкими контурами;
- при поражении почек на КТ - явления деструкции сосочка, полной окклюзии шейки чашечки (выключенная чашечка), деформации большинства чашечек или распространенной деструкции почечной паренхимы;
- при поражении органов брюшной полости на КТ определяются увеличение лимфоузлов забрюшинного пространства, межпетельные абсцессы, свободная жидкость в брюшной полости;
- при биомикроскопии - наличие фликтен, инфильтратов, крупных сальных преципитатов в зоне Эрлиха треугольной формы, задних синехий, помутнений оптических сред;
- при офтальмоскопии - хориоретинальные очаги с вкраплением пигмента овальной округлой формы, отек зрительного нерва, отслойка сетчатки.
Картина УЗИ:
- при КСТ определяются наличие натёчных абсцессов в забрюшинном пространстве;
- при туберкулезном лимфадените - определяются наличие увеличенных лимфатических узлов и жидкостного содержимого;
- при туберкулезе органов брюшной полости определяются свободная жидкость в брюшной полости, наличие образования в полости.
Консультации узких специалистов - по показаниям.

Диагностический алгоритм [1]:
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица - 1. Дифференциальная диагностика туберкулезного спондилита
Сосудистая оболочка (см. строение глаза) поражается у детей и взрослых сравнительно часто. Различные изменения в этой оболочке в структуре общей глазной заболеваемости составляют около 7%. Болезни сосудистой оболочки включают в себя воспалительные заболевания инфекционного или токсико-аллергического характера, дистрофические процессы, врожденные аномалии.
Врожденная аниридия
| Заболевание, при котором отсутствует радужная оболочка (см. строение глаза). При этом за роговицей имеется картина как бы максимально расширенного зрачка, то есть чернота. Иногда видны ободок – остаток (рудимент) корня радужки и ресничные отростки (см. фото 1). Аниридия нередко сопровождается светобоязнью. Острота зрения у таких больных очень низкая и слабо поддается коррекции. Эта аномалия иногда сочетается с врожденной глаукомой вследствие врожденной патологии дренажной системы угла глаза – основного пути оттока внутриглазной жидкости. Лечение данной патологии только оперативное – пластическое восстановление радужной оболочки. |  |
Подробнее о хирургическом лечении Вы можете ознакомиться здесь
Колобома радужки
Обычно колобома радужной оболочки располагается внизу на 06.00. часах, напоминая грушу или замочную скважину (см. фото 2), в то время как искусственная колобома бывает вследствие травм или операций и может располагаться в любом месте. Обычно врожденная колобома бывает неполной, на всем протяжении прослеживается неповрежденный зрачковый край. Возможно одно и двустороннее поражение, острота при этом значительно снижена, требуется косметическое восстановление радужки.
О пластическом восстановлении зрачка Вы можете узнать в нашем видеоролике
Колобома собственно сосудистой оболочки
| Обнаруживается при офтальмоскопии в виде различной величины и формы белого сектора с отчетливыми и неровными краями, над которыми проходят, не изменяясь, сосуды сетчатки (см. фото 3). Колобома собственно сосудистой оболочки в зависимости от ее локализации может более или менее значительно отражаться на зрительных функциях (остроте зрения и поле зрения). |  |
Поликория
Характеризуется наличием множественных дырчатых дефектов в радужке. Наблюдается зрительный дискомфорт и некоторое снижение зрения. Лечение поликории радужки в случае значительного снижения заключается в иридопластике.
Подробнее о хирургическом лечении Вы можете ознакомиться здесь
Гетерохромия радужки
Гетерохромия радужки – различный цвет радужки правого и левого глаза или неодинаковая окраска различных участков радужки одного глаза (см. фото 4).
Воспаление сосудистой оболочки (иридоциклиты, циклиты, увеиты) является одной из частых причин слабовидения и слепоты (до 25% случаев). Сравнительно большая частота поражения сосудистого тракта глаза обусловлена выраженной разветвленностью кровеносных сосудов и в связи с этим замедленным током крови в сосудистой оболочке. Особенности кровоснабжения глазного яблока обуславливают, что передний и задний отдел сосудистой оболочки поражаются обычно раздельно. Соответственно этому встречаются иридоциклиты, или передние увеиты (изолированные ириты и циклиты встречаются редко) и хориоидиты, или задние увеиты.
Передний эндогенный увеит
Передний эндогенный увеит занимает первое место среди заболеваний сосудистой оболочки. Передние увеиты, вызываемые эндогенными факторами, могут быть метастатического происхождения (при попадании возбудителя в сосудистое русло), так и токсико-аллергическими (при сенсибилизации) организма.
Передний экзогенный увеит
Является вторичным и бывает лишь при прободных ранениях глазного яблока, после операций, язв роговицы и других ее заболеваниях.
Всех лиц с подозрением на увеит вне зависимости от возраста следует госпитализировать и обследовать в условиях стационара, и после лечения они должны находится под диспансерным наблюдением.
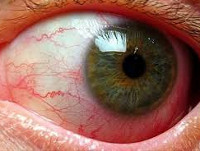
Передний увеит характеризуется, как правило, следующими кардинальными симптомами: перицилиарной инъекцией, изменением цвета радужной оболочки, сужением зрачка и неправильной его формой, замедленной реакцией зрачка на свет, полиморфными преципитатами (отложениями) на заднем эпителии роговицы (эндотелии) или экссудатом (гной, кровь) в передней камере, задними спайками (сращение заднего края радужки с передней капсулой хрусталика) (см. фото 5).
Возможны жалобы больного на боли в глазу и снижение зрения. При пальпации глаза может отмечаться болезненность. В зависимости от остроты, тяжести, длительности, формы и этиологии процесса клиническая картина иридоциклита может быть многообразной и в ней не всегда обнаруживаются все перечисленные симптомы. Боли могут быть не только в глазу, но и одноименной половине головы. Они возникают и усиливаются главным образом по ночам и сопровождаются рефлекторным слезотечением, светобоязнью, блефароспазмом.
Вследствие экссудации возникает помутнение водянистой влаги передней камеры; в ней появляется белок, клетки крови, пигмент, взвешенные нити фибрина, гной. Гипопион обычно опускается в нижнюю часть передней камеры и оседает в виде желтоватого горизонтального уровня (см. фото 6). Гифема появляется при геморрагической форме иридоциклита, имеет красную окраску и горизонтальный уровень. Преципитаты чаще располагаются в нижней части роговицы в виде треугольника основанием книзу, однако могут покрывать всю ее заднюю поверхность (см. фото 7).
Выраженные и длительные иридоциклиты вызывают изменения в стекловидном теле. Оно мутнеет, в нем могут образовываться соединительнотканные тяжи, что ведет к резкому снижению зрения. Швартообразование в стекловидном теле может вовлекать в патологический процесс и сетчатку, вплоть до развития отслойки сетчатки.
Задний увеит характеризуется тем, что при офтальмоскопии на глазном дне через прозрачную или измененную сетчатку при гранулематозном процессе видны различной величины, формы, цвета и контуров проминирующие или плоские, единичные или множественные воспалительные очаги с явлениями перифокального воспаления (отека или гиперемии). Обычно соответственно этим очаговым изменениям (фокусам) вовлекается в воспалительный процесс и сетчатка, а нередко и диск зрительного нерва.
Поскольку воспалительный процесс локализуется за иридо-хрусталиковой диафрагмой обнаружить изменения может только врач-офтальмолог!
Явления хориоидита всегда отображаются на состоянии поля зрения, так как соответственно очаговым процессам возникают выпадения в нем (микро- и макроскотомы). Если воспалительные фокусы (очаги) расположены в центральных отделах глазного дна, резко снижается острота зрения (вплоть до светоощущения), появляются центральные абсолютные или относительные скотомы, фотопсии, искривление изображения предметов, темные пятна перед глазами при взгляде на белые объекты.
Наиболее частыми причинами увеитов можно считать вирусную инфекцию, токсоплазмоз, ревматизм, туберкулез, сифилис, бруцеллез.
Токсоплазмозный увеит
Может быть врожденным и приобретенным. Заболевание глаз при врожденном токсоплазмозе чаще двустороннее (70-80% случаев). Процесс локализуется преимущественно в собственно сосудистой оболочке и протекает в виде хориоретинита. Передний отдел глаза, как правило, не вовлекается в процесс. Первым косвенным симптомом увеита является ухудшение центрального или сумеречного зрения и искривленное изображение рассматриваемых предметов. Характерной офтальмоскопической картиной хориоидита при врожденном токсоплазмозе является центральное поражение, сочетающееся с изменением в сетчатке. Возникающий воспалительный очаг имеет желто-белый или беловато-коричневый цвет (см. фото 10). Постепенно зона очага подвергается атрофии и на месте поражения остается круглый большой белый очаг с четкими, неровными границами, окруженный пигментом (см. фото 11).

В случаях острого течения процесса могут быть кровоизлияния, экссудат, помутнения стекловидного тела. Нередко отмечаются такие сопутствующие заболевания, как прогрессирующая близорукость, птоз, катаракта, колобома сосудистой оболочки.
Приобретенный токсоплазмоз возникает в любом возрасте путем заражения от домашних животных (кошки, собаки) и птиц. Клиническая картина характеризуется выраженным покраснением глазного яблока, помутнением заднего эпителия роговицы из-за множества преципитатов, гиперемией радужки, задними синехиями и помутнением в стекловидном теле. Процесс, как правило, односторонний, острый с повышением температуры тела. Зрение резко падает.
Туберкулезный увеит
Однако, чаще, воспалительный процесс при туберкулезном инфицировании поражает преимущественно задний отдел глаза (см. строение глаза) – собственно сосудистую оболочку (хориоидею).
На глазном дне обнаруживается образование серовато-желтоватого цвета, расположенное в собственно сосудистой оболочке (см. фото 13). При обратном развитии процесса в сосудистой оболочке и сетчатке возникают атрофические изменения, появляются округлые очаги, белесовато-желтоватые, с отчетливыми, неровными контурами и отложением глыбок пигмента по краю. Процесс может сопровождаться экссудативной отслойкой сетчатки. Локализации и площади поражения сосудистой оболочки и сетчатки соответствуют различные зрительные расстройства (искажения формы предметов, скотомы, понижение центрального зрения, сужение поля зрения). Могут быть множественные милиарные полиморфные, розовато-желтые очаги с нечеткими границами, рассеянные по всему глазному дну.
Ревматический увеит
Воспаление сосудистой оболочки глаза, является частью сложного синдрома ревматизма, представляющего собой общее инфекционно-аллергическое заболевание. В юношеском возрасте наблюдается преимущественно ретиноваскулит с рецидивирующими кровоизлияниями в сетчатку. Частота увеитов у больных ревматизмом колеблется от 3 до 8% случаев. Ревматический увеит возникает и вне острой фазы ревматического процесса, но чаще на фоне хронического процесса, присоединяясь к заболеванию суставов. Начинается заболевание остро и течет бурно. Болезнь характеризуется резкой гиперемией глазного яблока. Экссудат в передней камере может иметь желатинозный характер. Быстро возникают множественные пигментные задние спайки (см. фото 14). На задней поверхности роговицы обнаруживают много разнокалиберных, но преимущественно мелких серых преципитатов. Радужка изменяется в цвете, становится полнокровной, видны ее расширенные сосуды. В стекловидном теле выраженная деструкция и помутнения отмечаются в случае длительного течения заболевания и частых рецидивов, возникающих обычно осенью и весной. На глазном дне могут быть выраженные изменения в виде мелких розовато-желтых очажков на периферии и в парамакулярной области, по ходу вен сетчатки скопление экссудата. Заболевание продолжается более месяца. Поражаются чаще оба глаза. Рецидивы заболевания совпадают, как правило, с ревматической атакой.
Вирусный увеит
Последние годы характеризуются нарастанием удельного веса и частоты вирусных увеитов, что связано не только с повсеместным возрастанием роли вирусных инфекций в патологии органа зрения, но и с улучшением диагностики вирусных инфекций, внедрением в клиническую практику специальных методов исследования.
Гриппозный увеит
Гриппозный увеит протекает остро, с выраженными субъективными явлениями, покраснением глазного яблока. В передней камере может появиться серозный экссудат, на заднем эндотелии роговицы откладываются мелкие сероватые преципитаты. Быстро возникают сращения зрачкового края радужки с передней капсулой хрусталика в виде отдельных пигментных задних спаек и помутнение стекловидного тела. Исход чаще благоприятный, но возможны рецидивы. Поражается, как правило, один глаз.
Герпетический увеит
Герпетический увеит составляет до 25% всех воспалительных заболеваний радужки и ресничного тела и чаще протекает как кератоувеит (см. фото 15). По характеру течения бывает острым, подострым, вялотекущим с серозным или серозно-фибринозным экссудатом. Всегда снижена чувствительность роговицы. Характерен слабо выраженный болевой синдром, наличие полиморфных сероватых преципитатов, изменение цвета и рисунка радужной оболочки с очаговой атрофией в области гранулем, задние спайки, помутнение стекловидного тела, развитие вторичной глаукомы в связи с облитерацией дренажной зоны. Иногда на глазном дне обнаруживают поражения сосудов сетчатки, кровоизлияния вдоль сосудов, отек диска зрительного нерва и центральной зоны сетчатки – макулы.
Только врач-офтальмолог может правильно поставить диагноз. В нашей клинике Вам проведут все необходимые обследования с помощью современного высокоточного оборудования и назначат необходимое лечение.
Увеит – общее понятие, обозначающее воспаление различных частей сосудистой оболочки глаза (радужки, цилиарного тела, хориоидеи). Увеит характеризуется покраснением, раздражением и болезненностью глаз, повышенной светочувствительностью, нечеткостью зрения, слезотечением, появлением плавающих пятен перед глазами. Офтальмологическая диагностика увеита включает визометрию и периметрию, биомикроскопию, офтальмоскопию, измерение внутриглазного давления, проведение ретинографии, УЗИ глаза, оптической когерентной томографии, электроретинографии. Лечение увеита проводят с учетом этиологии; общими принципами являются назначение местной (в виде глазных мазей и капель, инъекций) и системной лекарственной терапии, хирургическое лечение осложнений увеита.
Общие сведения
Увеит или воспаление увеального тракта встречается в офтальмологии в 30-57% случаев воспалительных поражений глаза. Увеальная (сосудистая) оболочка глаза анатомически представлена радужной оболочкой (iris), цилиарным или ресничным телом (corpus ciliare) и хориоидеей (chorioidea) - собственно сосудистой оболочкой, лежащей под сетчаткой. Отсюда основными формами увеита являются ирит, циклит, иридоциклит, хориоидит, хориоретинит и др. В 25-30% наблюдений увеиты приводят к слабовидению или слепоте.
Большая распространенность увеитов связана с разветвленной сосудистой сетью глаза и замедленным кровотоком в увеальных путях. Данная особенность в определенной мере способствует задержке в сосудистой оболочке различных микроорганизмов, которые при определенных условиях могут вызывать воспалительные процессы. Другая принципиально важная особенность увеального тракта заключается в раздельном кровоснабжении его переднего отдела, представленного радужкой и ресничным телом, и заднего отдела – хориоидеи. Структуры переднего отдела снабжаются кровью задними длинными и передними ресничными артериями, а хориоидея - задними короткими ресничными артериями. За счет этого поражение переднего и заднего отделов увеального тракта в большинстве случаев происходит раздельно. Иннервация отделов сосудистой оболочки глаза также различна: радужку и ресничное тело обильно иннервируют цилиарные волокна первой ветви тройничного нерва; хориоидея не имеет чувствительной иннервации. Названные особенности влияют на возникновение и развитие увеитов.

Классификация увеитов
По анатомическому принципу увеиты делятся на передние, срединные, задние и генерализованные. Передние увеиты представлены иритом, передним циклитом, иридоциклитом; срединные (промежуточные) – парс-планитом, задним циклитом, периферическим увеитом; задние – хориоидитом, ретинитом, хориоретинитом, нейроувеитом.
В передний увеит вовлекается радужка и цилиарное тело – эта локализация заболевания встречается чаще всего. При срединных увеитах поражается ресничное тело и хориоидея, стекловидное тело и сетчатка. Задние увеиты протекают с вовлечением хориоидеи, сетчатки и зрительного нерва. При вовлечении всех отделов сосудистой оболочки развивается панувеит – генерализованная форма увеита.
Характер воспалительного процесса при увеитах может быть серозным, фибринозно-пластинчатым, гнойным, геморрагическим, смешанным.
В зависимости от этиологии увеиты могут быть первичными и вторичными, экзогенными или эндогенными. Первичные увеиты связаны с общими заболеваниями организма, вторичные – непосредственно с патологией органа зрения.
По особенностям клинического течения увеиты классифицируются на острые, хронические и хронические рецидивирующие; с учетом морфологической картины – на гранулематозные (очаговые метастатические) и негранулематозные (диффузные токсико-аллергические).
Причины увеитов
Причинными и пусковыми факторами увеитов служат инфекции, аллергические реакции, системные и синдромные заболевания, травмы, нарушения обмена и гормональной регуляции.
Самую большую группу составляют инфекционные увеиты – они встречаются в 43,5 % случаев. Инфекционными агентами при увеитах чаще всего выступают микобактерии туберкулеза, стрептококки, токсоплазма, бледная трепонема, цитомегаловирус, герпесвирус, грибки. Такие увеиты обычно связаны с попаданием инфекции в сосудистое русло из любого инфекционного очага и развиваются при туберкулезе, сифилисе, вирусных заболеваниях, синуситах, тонзиллите, кариесе зубов, сепсисе и т. д.
В развитии аллергических увеитов играет роль повышенная специфическая чувствительность к факторам среды – лекарственная и пищевая аллергия, сенная лихорадка и пр. Нередко при введении различных сывороток и вакцин развивается сывороточный увеит.
Увеиты посттравматического генеза возникают после ожогов глаз, вследствие проникающих или контузионных повреждений глазного яблока, попадания в глаза инородных тел.
Развитию увеита могут способствовать нарушения обмена и гормональная дисфункция (при сахарном диабете, климаксе и т. д.), болезни системы крови, заболевания органа зрения (отслойка сетчатки, кератиты, конъюнктивиты, блефариты, склериты, прободение язвы роговицы) и др. патологические состояния организма.
Симптомы увеита
Проявления увеитов могут различаться в зависимости от локализации воспаления, патогенности микрофлоры и общей реактивности организма.
Показателем активности передних увеитов служат роговичные преципитаты (скопление клеток на эндотелии роговицы) и клеточная реакция во влаге передней камеры, выявляемая в процессе биомикроскопии. Осложнениями передних увеитов могут являться задние синехии (сращения между радужной оболочкой и капсулой хрусталика), глаукома, катаракта, кератопатия, макулярный отек, воспалительные мембраны глазного яблока.
Наиболее тяжелой формой заболевания служит распространенный иридоциклохориоидит. Как правило, данная форма увеита возникает на фоне сепсиса и часто сопровождается развитием эндофтальмита или панофтальмита.
При увеите, ассоциированном с синдром Фогта-Коянаги-Харада, наблюдаются головные боли, нейросенсорная тугоухость, психозы, витилиго, алопеция. При саркоидозе, кроме глазных проявлений, как правило, отмечается увеличение лимфоузлов, слезных и слюнных желез, одышка, кашель. На связь увеита с системными заболеваниями может указывать узловатая эритема, васкулиты, кожная сыпь, артриты.
Диагностика увеита
Офтальмологическое обследование при увеитах включает проведение наружного осмотра глаз (состояния кожи век, конъюнктивы), визометрии, периметрии, исследование зрачковой реакции. Поскольку увеиты могут протекать с гипо- или гипертензией, необходимо измерение внутриглазного давления (тонометрия).
С помощью биомикроскопии выявляются участки лентовидной дистрофии, преципитаты, клеточная реакция, задние синехии, задняя капсулярная катаракта и т. д. Гониоскопия при увеитах позволяет выявить экссудат, передние синехии, неоваскуляризацию радужки и угла передней камеры глаза.
В процессе офтальмоскопии устанавливается наличие очаговых изменений глазного дна, отека сетчатки и ДЗН, отслойки сетчатки. При невозможности проведения офтальмоскопии (в случае помутнения оптических сред), а также для оценки площади отслойки сетчатки используется УЗИ глаза.
Для дифференциальной диагностики задних увеитов, определения неоваскуляризации хориоидеи и сетчатки, отека сетчатки и ДЗН показано проведение ангиографии сосудов сетчатки, оптической когерентной томографии макулы и ДЗН, лазерной сканирующей томографии сетчатки.
Важные диагностические сведения при увеитах различной локализации могут давать реоофтальмография, электроретинография. Уточняющая инструментальная диагностика включает парацентез передней камеры, витреальную и хориоретинальную биопсию.
Дополнительно при увеитах различной этиологии может потребоваться консультация фтизиатра с проведением рентгенографии легких и реакции Манту; консультация невролога, КТ или МРТ головного мозга, люмбальная пункция; консультация ревматолога, рентгенография позвоночника и суставов; консультация аллерголога-иммунолога с проведением проб и др.
Из лабораторных исследований при увеитах по показаниям выполняется RPR-тест, определение антител к микоплазме, уреаплазме, хламидиям, токсоплазме, цитомегаловирусу, герпесу и т. д., определение ЦИК, С-реактивного белка, ревматоидного фактора и др.
Лечение увеита
Лечение увеита осуществляется офтальмологом при участии других специалистов. При увеитах необходима ранняя дифференциальная диагностика, своевременное проведение этиотропного и патогенетического лечения, корригирующая и заместительная иммунотерапия. Терапия увеитов направлена на предупреждение осложнений, которые могут привести к потере зрения. Одновременно требуется лечение заболевания, вызвавшего развитие увеита.
Основу лечения увеитов составляет назначение мидриатиков, стероидов, системных иммуносупрессивных препаратов; при увеитах инфекционной этиологии - противомикробных и противовирусных средств, при системных заболеваниях – НПВС, цитостатиков, при аллергических поражениях – антигистаминных препаратов.
Инстилляции мидриатиков (тропикамида, циклопентолата, фенилэфрина, атропина) позволяют устранить спазм цилиарной мышцы, предупредить образование задних синехий или разорвать уже сформировавшиеся сращения.
Главным звеном в лечении увеитов является применение стероидов местно (в виде инстилляций в конъюнктивальный мешок, закладывания мазей, субконъюнктивальных, парабульбарных, субтеноновых и интравитреальных инъекций), а также системно. При увеитах используют преднизолон, бетаметазон, дексаметазон. При отсутствии лечебного эффекта от стероидной терапии показано назначение иммуносупрессивных препаратов.
При повышенном ВГД используются соответствующие глазные капли, проводится гирудотерапия. По мере стихания остроты увеита назначается электрофорез или фонофорез с ферментами.
В случае неблагоприятного исхода увеита и развития осложнений может потребоваться рассечение передних и задних синехий радужки, хирургическое лечение помутнений стекловидного тела, глаукомы, катаракты, отслойки сетчатки. При иридоциклохориоидите нередко прибегают к проведению витреоэктомии, а при невозможности спасти глаз - эвисцерации глазного яблока.
Прогноз и профилактика увеита
Комплексное и своевременное лечение острых передних увеитов, как правило, приводит к выздоровлению через 3-6 недель. Хронические увеиты склонны к рецидивам в связи с обострением ведущего заболевания. Осложненное течение увеита может привести к формированию задних синехий, развитию закрытоугольной глаукомы, катаракты, дистрофии и инфаркта сетчатки, отека ДЗН, отслойки сетчатки. Вследствие центральных хориоретинитов или атрофических изменений сетчатки значительно снижается острота зрения.
Профилактика увеита требует своевременного лечения болезней глаз и общих заболеваний, исключения интраоперационных и бытовых травм глаза, аллергизации организма и т. д.
Общие сведения
Туберкулёз глаз – это заболевание органа зрения специфической этиологии, которое характеризуется частыми рецидивами и длительной персистенцией возбудителя в организме пациента. Немецкий патолог Ю. Конгейм в 1879 году экспериментальным путем доказал возможность развития туберкулезного процесса в глазах. Ученый производил трансплантацию небольших биоптатов из других органов (легкие, почки) больных данной патологией в переднюю камеру глаза. При этом прогрессирование туберкулеза глаз приводило к образованию специфических бугорков в структурах глазного яблока.
Поражение органа зрения занимает 4 место в структуре распространенности внелегочных форм туберкулёза. Согласно статистическим данным, показатель заболеваемости с 1991 по 2000 год увеличился в 2,7 раз. Болеют преимущественно лица молодого и среднего возраста. Женский пол более предрасположен к развитию данной патологии. Наблюдается тенденция к увеличению заболеваемости туберкулезом глаз среди лиц детского возраста и социально благополучных классов населения.

Причины
Специфическим возбудителем туберкулёза глаз является Mycobacterium tuberculosis. Поражение органа зрения может быть обусловлено гематогенной диссеминацией возбудителя из туберкулезной гранулемы или реакцией оболочек глазного яблока на течение патологического процесса в организме. Метастатический вариант развития заболевания реализуется при образовании очага инфекции в хориоидее, экссудативной реакции окружающих тканей или проникновении микобактерий в сосудистую оболочку глаза гематогенным путём. Поражение органа зрения может возникать в любом из периодов заболевания. При этом первыми поражаются сосуды хориоидеи среднего диаметра. Течение туберкулеза глаз приобретает абортивный бессимптомный характер. Далее специфический воспалительный процесс распространяется на хориокапилярные отделы и сетчатку, что провоцирует развитие клинической картины туберкулеза глаз. Вовлечение других структур глазного яблока обусловлено перифокальной реакцией тканей на воспаление.
В основе туберкулезно-аллергической реакции лежит повышенная чувствительность тканей глаз к возбудителю заболевания. Этот этиологический вариант развивается при предшествующей сенсибилизации к антигенам микобактерий. Происходит проникновение антигена в собственную сосудистую оболочку глаза. Источником патологических агентов являются очаги туберкулеза (лимфатические узлы, гранулемы легких). Вторичное поражение органа зрения возможно при локализации специфического бугорка в центральной нервной системе. При этом клиническая картина туберкулеза глаз возникает на фоне внутричерепной гипертензии и обусловлена механической компрессией туберкулезным бугорком зрительного нерва.
Патанатомия
Характер морфологических изменений зависит от стадии заболевания. При первичном туберкулезе глаз экссудативные процессы преобладают над пролиферативными. На вторичном этапе патологии усиливается пролиферация, что проявляется образованием специфических гранулем с казеозным некрозом в центральной части. Для туберкулезно-аллергической формы характерен отек окружающих тканей, их лимфоплазматическая инфильтрация в сочетании с гистиоцитарной реакцией. При этой форме туберкулеза глаз в инфильтрате наблюдается повышенное число эозинофилов.
Симптомы туберкулеза глаз
Для туберкулеза глаз при гематогенной диссеминации возбудителя характерно медленно прогрессирующее начало, при этом течение заболевания приобретает торпидный характер. Проведение неспецифической противовоспалительной терапии не приносит облегчения. Острое течение наблюдается при туберкулезно-аллергической форме патологии, при этом клинические симптомы заболевания быстро стихают. Данный вариант характеризуется наибольшей склонностью к рецидивированию, что обусловлено действием неспецифических аллергенов. Клиническая картина туберкулеза глаз определяется локализацией патологического процесса.
Диагностика
Диагностика туберкулеза глаз основывается на проведении биомикроскопии, офтальмоскопии, визометрии, тонометрии, гистоморфологического и цитологического исследования биоптата. Методом биомикроскопии со щелевой лампой удается визуализировать большие преципитаты на роговице, а также задние синехии. Офтальмоскопически выявляются округлые хориоретинальные очаги.
Биопсия наиболее доступна при поражении туберкулезным процессом век, реже проводится хориоретинальная эндобиопсия. Биоптаты подлежат гистоморфологическому исследованию на предмет выявления микобактерий. Цитологическое исследование проводится при получении материалов в ходе аспирации содержимого передней камеры глаза или стекловидного тела после иридэктомии.
При туберкулезе конъюнктивы методом биомикроскопии визуализируется группа узелков серого цвета, склонных к слиянию. Спустя 21-28 дней с момента формирования они подвергаются изъязвлению с образованием глубокой язвенной поверхности. Методом визометрии при поражении конъюнктивы определяется нормальная острота зрения. В свою очередь, при туберкулезе глаз других локализаций острота зрения варьирует от незначительного снижения вплоть до полной потери при панувеите. Подтвердить этиологию заболевания можно после оценки местной реакции ткани на введение туберкулина. При этом на короткое время наблюдается усиление клинических проявлений туберкулеза глаз. Подтвердить этиологию поражения органа зрения помогают иммунологические методики: T-SPOT.TB тест на туберкулез и квантифероновый тест.
Лечение туберкулеза глаз
Тактика лечения туберкулеза глаз зависит от формы патологии. После подтверждения туберкулезной этиологии заболевания при гематогенно-диссеминированном варианте рекомендован длительный курс этиотропной терапии. В схему лечения входят препараты фармакологической группы ансамицинов, аминогликозидов и другие синтетические антибактериальные средства, активные в отношении микобактерий. На протяжении всего периода терапии туберкулеза глаз показан прием поливитаминных комплексов, иммуномодуляторов. Гастропротективные препараты и гепатопротекторы назначаются при первичных проявлениях декомпенсации со стороны данных органов. Длительность интенсивной фазы курса лечения туберкулеза глаз колеблется от 2 до 5 месяцев.
Антибактериальные средства при туберкулезе глаз необходимо вводить в виде парабульбарных инъекций или при помощи электрофореза. При наличии хориоретинальных очагов большого размера проводится их лазерная коагуляция или реваскуляризация хориоидеи. При туберкулезе конъюнктивы показано субконъюнктивальное введение лекарственных средств или их инстилляция. При туберкулезно-аллергической форме туберкулеза глаз в стандартную схему лечения необходимо включить десенсибилизирующие средства и нестероидные противовоспалительные препараты.
Прогноз и профилактика
Активная специфическая профилактика туберкулеза глаз заключается в проведении вакцинации и ревакцинации БЦЖ. Первое введение вакцины проводится здоровым доношенным новорожденным на 1-4 день жизни. Ревакцинация осуществляется только здоровым детям в семилетнем возрасте. Целью химиопрофилактики является предупреждение развития региональных форм туберкулеза у здоровых лиц из группы риска.
Все пациенты с установленным диагнозом туберкулез глаз должны находиться на диспансерном учете у офтальмолога. Санитарные превентивные меры направлены на разрыв механизма передачи заболевания в очаге и включают в себя соблюдение правил гигиены, регулярное проветривание, бактерицидное ультрафиолетовое облучение, использование масок и респираторов. Прогноз для жизни и трудоспособности при туберкулезе глаз при своевременной диагностике и лечение благоприятный.
Читайте также:

