У кого был выкидыш из-за инфекции
Обновлено: 12.05.2024
К сожалению, диагноз "угрожающий выкидыш" ставят практически всем беременным. К сожалению, нередко используются неэффективные и небезопасные методы лечения.
Я не считаю возможным высказывать свое мнение, а лишь описываю позицию, которая принята в мире. Как обычно, я буду давать ссылки на публикации исследований, но ограничусь лишь основными, обзорными, работами, иначе буду писать эти заметки очень долго.
Нередко, для проведения сохраняющей терапии применяют очень сильные вещества, например гормоны, которые оказывают значительное влияние на организм, и могут оказать влияние на плод. Многие утверждают об их безопасности для плода, так как они идентичны естественным для человека веществам, однако этот аргумент слаб, т.к. опасность исходит из нарушения естественного баланса биологически активных веществ. Какие бы размышления об эффективности и риске лечения не выдвигались, существует единая позиция – любое вещество, введенное беременной потенциально опасно. Поэтому для применения медикаментов необходимо убедиться в их эффективности и безопасности. Если рассматриваемый метод лечения неэффективен, то нет смысла и отслеживать его безопасность, т.к. нет смысла в его применении. И наоборот, если риск осложнений велик, то необходимо очень осторожно взвесить ожидаемую пользу от его применения. При анализе эффективности лечения нас интересует конечный результат – рождение здорового ребенка. Нередко применение лечения приводит к временному эффекту: исчезновению кровянистых выделений или прекращению болевой симптоматики, но не влияет на вероятность благоприятного исхода беременности.
Существует очень важный факт, о котором нужно помнить всегда, начиная лечение: любая беременность вероятнее всего закончится успешными родами без лечения. Существуют данные статистики, что 10-15% а в некоторых этносах 20% всех беременностей заканчивается выкидышами. Большинство выкидышей совершается в самом начале беременности, иногда женщина отмечает лишь небольшую задержку прихода месячных или даже все происходит и без задержки. Если свершился выкидыш, то, скорее всего, следующая беременность закончится благополучно. Выкидыш в подавляющем большинстве случаев не означает наличия у родителей проблем со здоровьем, которые воспрепятствуют в будущем рождению ребенка. Выкидыш, как я уже писал, чаще всего – случайное стечение обстоятельств. Любое лечение и любая медицинская помощь имеет свою вероятность успеха. Так вот, снизить вероятность выкидыша ниже 10-15% никому в мире не удалось. Да и все понимают, что это нереально, так как невозможно и нелепо ликвидировать основные причины выкидыша – аномалию генетического кода эмбриона и инфекционное поражение в малых сроках. Если это случилось, то эмбрион аномален, и надеется на успех нереально. И поэтому, когда в малых сроках существуют признаки повышенной вероятности выкидыша, то акушеры знают, что если эмбрион поражен, то спасти его нереально, но если он здоров, то назначенное лечение может ему навредить. И именно поэтому так ограничены вмешательства с целью сохранения беременности. Но существуют женщины, которые действительно нуждаются в помощи, для которых лечение необходимо.
Отбор беременных женщин нуждающихся в лечении – очень ответственная и важная обязанность медицинского работника. Существуют специальные алгоритмы отбора таких женщин. Формирование таких алгоритмов, проводится акушерскими профессиональными ассоциациями, только на основании очень качественных научных исследований, и тут нет места самодеятельности, так как только качественными научными исследованиями можно оценить эффективность и безопасность предлагаемого лечения. Напротив, абсолютно невозможно определить эффективность и безопасность лечения на основании опыта одного врача – это догма современной медицины. Нужно отобрать таких женщин, у которых действительно выкидыш связан с наличием постоянно существующей проблемы, а не связан со случайной однократной неудачей. Таким образом, важно провести правильное обследование, чтобы определить женщин, которым необходима помощь, и не пытаться лечить тех, для которых наши вмешательства бесполезны и опасны.
Предположим, наблюдается 10000 беременных, нет, на учет, обычно встают после 6-8 нед, а большинство выкидышей происходит ранее. По-другому: предположим, что в городе забеременело, например, в год, 10000 женщин. Логично предположить, что у 1500(15%) произойдет выкидыш. Но у этих 1500 беременность вскоре вновь наступит, и к сожалению у 225 (15%) женщин опять произойдет выкидыш – два выкидыша подряд. Но и эти 225 женщин опять забеременеют и выкидыш произойдет у 34 – три выкидыша подряд. Таким образом, вероятность трех выкидышей подряд – 34/10000 т.е 0,34%. Но на практике оказывается, что таких женщин 1% - в три раза больше. Почему так? Дело в том, что среди женщин, у которых произошло 3 выкидыша подряд, очень много тех, у кого действительно существуют проблемы с репродуктивным здоровьем и значительно меньше тех, у кого три раза подряд патология произошла по причине случайных обстоятельств. Почему я начал писать о женщинах с тремя и более выкидышами подряд, а дело в том, что если лечение неэффективно у таких женщин, то оно вряд ли будет эффективно и у женщин с меньшим количеством выкидышей.
Такое состояние, когда у женщины происходит три выкидыша, получило название привычное невынашивание. Сейчас интенсивно изучаются возможные методы обследования и лечения таких женщин. Благодаря современным научным работам, открыта возможность выявления некоторых заболеваний, которые могут оказывать влияние на риск невынашивания и которые можно успешно лечить. Буквально год назад вышел, всем акушерам хорошо известный, протокол английского Королевского колледжа по ведению беременных с привычным невынашиванием. //The Investigation and Treatment of Couples with Recurrent First-trimester and Second-trimesterMiscarriageRCOG Green-top Guideline No. 17 April 2011 // Этот документ является одним из самых авторитетных протоколов мира. В основе этого документа лежит обзор, существующих на момент написания, результатов исследований эффективности лечения и обследования пациентов. В нем за каждой рекомендацией идет обоснование со ссылками на научное исследование, доказывающее эту рекомендацию. Одним словом, это один из лучших документов отражающих стояние медицинской проблемы на сегодняшний день. В нем есть свои особенности и нужно понимать структуру Британского здравоохранения. И если даже вкратце пересказывать весь документ, то статья выйдет слишком длинная, я лишь перечислю список препаратов, которые не рекомендуется применять с целью предотвращения выкидыша. Цитирую..
Следующие мероприятия были рассмотрены, но не рекомендуется: применение прогестерона, применение хорионического гонадотропина человека, подавление повышения лютеинизирующего гормона (ЛГ), применение metformin, лечение стероидами, иммунотерапия, усиленное (серийное) ультразвуковое наблюдение, предимплантационный генетический скрининг, резекция перегородки матки, рутинное обследование на TORCH (токсоплазмоз, краснуха, цитомегаловирус и вирус простого герпеса и др.).
Т.е. дексаметазон, метипред, дюфастон, утрожестан, обследование на инфекции, всякие частые УЗИ не относятся к эффективным методам. Но этот протокол Британский, а мы в РФ. Люди у нас одинаковые, лекарства одинаковые, но разные медработники и в этих протоколах не обсуждаются многие лечебные средства, которые уже давно обсуждены. Кроме того, этот протокол о женщинах имеющих ранее выкидыш и нужно сказать о некоторых методах лечения, которые заявлены здесь как неэффективные, но имеют право на существование.
В этой статье я не хочу давать алгоритмы лечения, цель здесь совсем другая – обсудить бездумное и безответственное назначения фармпрепаратов практически всем. Так вот, я хочу обсудить назначение гормонов. Как видно из приведенной цитаты – британцы, как и многие европейские врачи не торопятся назначать гормоны для сохранения беременности. В настоящее время нет доказательств эффективности применения гормональных препаратов даже при привычном невынашивании. Применение прогестерона обсуждается только в одном случае, где его эффективность доказана - назначение прогестерона женщинам с укорочением шейки матки после 20 недель снижает риск преждевременных родов в два раза. // S. S. HASSAN,R. ROMERO et all. Vaginal progesterone reduces the rate of preterm birth in women with a sonographic short cervix: a multicenter, randomized, double-blind, placebo-controlled trial // Ultrasound Obstet Gynecol 2011; 38: 18–31// Например, Британцы задумались, но не внедрили эту методику –думают. Почему думают – боятся. А почему они такие боязливые, например наш врач, назначит вам дюфастон и объяснит, что это натуральный гормон и его использование во время беременности подобно применению витаминов.
Т.е. врачи совершенно игнорировали известные факты, стремясь оказать хоть какую-либо помощь, но в итоге не только не помогали, а способствовали развитию серьезных заболеваний. И действительно, этот случай, и другие подобные, научил многих, и я среди них, тому, что сначала нужно исследовать эффективность препарата, сопоставить с его безопасностью, а потом предлагать в качестве лечебного средства беременным, да и вообще пациентам (ведь эта стратегия принята в любой отрасли медицины). И что очень важно, действие препарата может проявиться спустя многие годы после рождения, т.е рождение здоровых детей – это важно, но не является гарантией безопасности средства. И вот здесь мы видим казус: ведь чтобы убедиться в безопасности препарата нужно проследить в течение 20-30 лет за родившимся поколением, а как это сделать? И из-за этого все споры. Т.е. применяя гормональные препараты мы идем на возможный риск. А стоит на него идти? Чтобы ответить на этот вопрос необходимо прежде всего знать: что будет если мы не применим этот препарат, есть от него эффект или нет? И если эффект есть, и эффект значительный, а в этом мы можем убедиться только на основании качественных исследований на добровольцах, то далее выбор, прежде всего за женщиной.
Разумеется, осложнения, наблюдаемые при использовании гормональных препаратов ранее, могут и не наблюдаться при использовании их современных аналогов. Эти два примера использования прогестерона (современные препараты: дюфастон, утрожестан) и эстрогена (современные препараты прогинова) я привел для того, чтобы показать, что их применение не может считаться однозначно безопасным и это риск, степень которого мы определить не можем. Эти препараты запрещены для использования у беременных (прогинова везде, а применение дюфастона ограничено за пределами СНГ// дюфастон разрешен в ряде стран при привычном невынашивании и бесплодии). И перед тем, как врач назначит препарат беременной, перед этим должен быть серьезный аргументированный разговор. Разумеется, врач имеет право назначить и аргументировать свое назначение, и существуют ситуации, когда он просто обязан это сделать, например, после ЭКО. Но и пациент должен получить достоверную и достаточную информацию, чтобы вместе с врачом сделать осознанное, обдуманное и взвешенное решение.

Чрезвычайно много работ о роли инфекции при преждевременных родах и преждевременном излитии околоплодных вод, показывающих, что инфекция- основная причина преждевременных родов.
Вирусные заболевания (грипп, парвавирус, ЦМВ, герпес, Коксаки, гепатит, паротит, корь, краснуха, полиомиелит) во время беременности могут приводить к анэмбрионии, неразвивающейся беременности, самопроизвольным выкидышам, антенатальной гибели плода, к порокам развития плода. Чем меньше срок беременности, при котором произошлоинфицирование, тем выше вероятность остановки развития и формирования пороков развития.
В настоящее время установлено, что вирусы могут передаваться плодунесколькими путями, но наибольшее значение имеет трансплацентарный путь передачи инфекции.
Плацента представляет собой физиологический барьер, препятствующий проникновению вируса к плоду, однако на ранних этапах беременности быстро делящиеся клетки формирующегося трофобласта, имеющие высокий уровень обменных процессов, являются прекрасной средой для репликации вирусных частиц, которые могут оказывать прямое повреждающее действие на плаценту.
Переход вирусов через плаценту значительно облегчается при различных повреждениях её, например, при угрозе прерывания, при аутоиммунных нарушениях, токсикозах.
Плацента проницаема практически для всех вирусов.
Вирусы с током крови могут достигать плодных оболочек, адсорбироваться на них и инфицировать околоплодные воды, а затем и плод.
Инфицирование оболочек и вод может быть и при восходящей инфекции. Помимо вирусной инфекции в прерывании беременности играет существенную роль бактериальная инфекция (хламидии, стрептококк группы В, бактероиды, пептострептококки) и ассоциации бактериально-вирусные. Хорионамнионит обычно является результатом восходящей инфекции, что наиболее характерно для II триместра беременности.
Инфекция может прямо поражать плод, а возможно за счёт активации провоспалительных цитокинов, имеющих цитотоксический эффект.
Потеря беременности может быть связана с гипертермией, повышенным уровнем простагландинов, с преждевременным разрывом плодного пузыря за счёт микробных протеаз.
Выполнение так называемого сринингового TORCH-теста для выявления причин привычного невынашивания беременности необходимо для своевременной диагностики и лечения проблемы.
- Т - токсоплазма;
- O - others - другие инфекции;
- C - цитомегаловирус;
- R - rubella - краснуха;
- H - herpes - герпетическая инфекция.
По некоторым данным, повышение частоты преждевременного прерывания беременности во II и III триместрах связано с бактериальным вагинозом. Лечение бактериального вагиноза во время беременности снижает риск преждевременных родов.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.

Самостоятельное прерывание беременности до момента достижения плодом сроков жизнеспособности называют самопроизвольным выкидышем. Если подобная ситуация произошла на сроке до 12 недель, говорят о раннем выкидыше, до 22 недель – позднем. Самостоятельное прерывание беременности на следующих этапах является преждевременными родами. Самопроизвольный выкидыш входит в число самых распространенных осложнений беременности.
Причины выкидыша
Спровоцировать самопроизвольный аборт могут:
- Дефицит прогестерона. Выкидыш бывает обусловлен недостатком прогестерона – гормона, который производится желтым телом при наступлении беременности. На более позднем этапе (после 12 недель) его начинает вырабатывать плацента. Прогестерон необходим для снижения тонуса миометрия, недопущения отторжения плодного яйца. Если гормон в дефиците, маточные мышцы становятся легковозбудимыми, и нарастает угроза выкидыша. Прогестерон может снизиться по совершенно разным причинам – сбои в овуляции, дефекты при формировании желтого тела, плаценты, затруднение кровообращения в малом тазу и т.д. Если вовремя выявить подобную угрозу, ее легко устранить путем приема препаратов прогестерона.
- Гиперандрогения – высокий уровень мужских половых гормонов. Чрезмерное количество андрогенов угнетает прогестероны и эстрогены, в результате беременность оказывается под угрозой.
- Гипотиреоз, тиреотоксикоз – дисбаланс гормонов щитовидной железы увеличивает риски неблагоприятного исхода беременности.
- Генетические аномалии – распространенная причина ранних самопроизвольных выкидышей. У эмбриона закладывается неправильный набор хромосом. Это может быть следствием генетических нарушений у одного из родителей или единичной мутацией, случившейся под влиянием внешних негативных факторов (прием алкоголя, некоторых лекарственных препаратов, курение, плохая экология, сильный стресс и т.д.). Практически все хромосомные нарушения провоцируют тяжелые пороки развития внутренних органов, которые несовместимы с жизнью. Выкидыш проявляется в виде обильных кровянистых выделений.
- Инфекции. Наибольшую опасность в период гестации для женщины представляют инфекционные заболевания, с которыми она столкнулась впервые. В их число входят краснуха, цитомегаловирус, токсоплазмоз, герпес первого и второго типов. Существенно увеличивают риск выкидыша хламидиоз, микоплазмоз и другие инфекции. Осложнения после респираторных заболеваний, особенно гриппа, также способны спровоцировать прерывание беременности.
- Анатомические особенности (аномалии). В данную группу входят врожденные (двурогая, седловидная матка, перегородки в матке) и приобретенные (миома) нюансы развития матки. На поздних сроках выкидыш может спровоцировать цервикальная недостаточность шейки матки: в таком случае ее укорочение и открытие происходят раньше срока родов.
- Аутоиммунные нарушения. Заболевания такого типа сопровождаются процессами, когда иммунная система организма продуцирует антитела против самого себя, что ставит под угрозу сохранение беременности.
Что делать после самопроизвольного выкидыша?
Очень важен правильный настрой и уверенность, что следующая беременность обязательно случится и закончится рождением здорового ребенка. Для этого важно доверить свое здоровье опытным профессионалам, которые помогут преодолеть все сложности.
После самопроизвольного аборта необходимо:
- пройти антибактериальную терапию – лечение назначает врач. Эта мера необходима для профилактики распространения инфекции в органах малого таза;
- использовать контрацептивы – следующую беременность рекомендуется планировать не раньше чем через 3 месяца, оптимальный перерыв – полгода;
- выполнить комплексную диагностику – это поможет выяснить причину случившегося и не допустить повторения трагедии. План процедур назначается индивидуально, но в него всегда включают анализы на гормоны, полный инфекционный скрининг, тесты на аутоиммунные нарушения. Для пар старше 35 лет обязательна консультация генетика.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Очень болезненная и тревожная тема для каждой женщины, решившей стать мамой — выкидыш. В любом возрасте потеря ребенка переживается крайне трудно, это тяжелое испытание. Конечно, каждый человек, в силу особенностей характера и темперамента, по-разному переживает это потрясение, и все же - что делать, если с вами случилась такая беда?
Не замыкайтесь в себе
Да, это очень трудно, почти невозможно, потому что в первые дни после случившегося на женщину сваливается ощущение пустоты, оцепенения, непонимания происходящего. Затем на это место приходит боль, и вот тут важно дать волю эмоциям — плачьте, кричите, разговариваете, рассказывайте о своих переживаниях. Дайте возможность другим поддержать вас — не только родственникам, но и друзьям, коллегам, посторонним людям, особенно тем, кто сам пережил потерю ребенка.
Никто ни в чем не виноват!
Очень часто именно женщина винит себя в случившемся — не была осторожной, не следила за собой, перенапряглась на работе, полетела отдыхать и т.д. Это лишние и разрушающие мысли, которые необходимо оставить раз и навсегда. Подобная ситуация может произойти с каждой, и ваша главная задача — восстановить душевное и физическое здоровье после выкидыша, а не искать виноватых.
Позаботьтесь о себе
Если вы испытываете потребность в отдыхе и смене обстановки - возьмите отпуск, хотите с головой окунуться в работу — найдите для себя интересный проект. Это поможет отвлечься от угнетающих мыслей, войти в привычную жизненную колею и стабилизировать нервную систему.
Внимательно следите за здоровьем
Как бы тяжело ни было посещать в такие моменты гинеколога, это сделать необходимо. Помимо предписаний врача, следует в целом более тщательно следить за своим самочувствием, весом, рационом. Многие женщины на нервной почве сильно худеют, отказываясь от еды, однако этого делать нельзя категорически! Подумайте: организм и так пережил сильнейший стресс, а вы его лишаете как никогда важных витаминов и микроэлементов. Однако и заедать стресс тоже не стоит — ни к чему хорошему это не приведет.
Позвольте себе радоваться и жить дальше
Вспомните о том, что доставляет вам удовольствие — прогулка с собакой, книги, покупки, сеанс массажа, новая прическа или поход в театр. Сейчас именно тот момент, когда ваши личные интересы выходят на первый план, и нет ничего страшного в том, что вы хотите себя побаловать. Уделите себе время с удовольствием, и вы ощутите, как поднимается и настроение, и самочувствие.
Обратитесь к психологу, психотерапевту
Категорически нельзя:
- заливать горе вином и посыпать пеплом — череда посиделок с сочувствующими подругами и пачки выкуренных сигарет, как и наедине с бутылкой, не решат проблему, а лишь усугубят ее! Не слушайте тех, кто предлагает снять стресс алкоголем, если не хотите скатиться в глубокую депрессию;
- самостоятельно пить антидепрессанты и снотворное — подобрать нужный препарат и дозировку может только врач;
- отказываться от помощи родных, доктора, друзей, замыкаться в себе. Безусловно, нет ближе боли, чем своя собственная, и кажется, что никто не способен нам помочь, понять, разделить тяжелое бремя. Разрешите себе принять любовь и заботу близких и поверьте — они тоже очень за вас переживают и желают вам только лучшего!
- отчаиваться. Миллионы женщин, пережив выкидыш, становились мамами замечательных здоровых малышей — и у вас это непременно получится!
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выкидыш: причины появления, симптомы, диагностика и способы лечения.
Определение
Выкидыш - самопроизвольное прерывание беременности (самопроизвольный аборт), происходящее до 22 недель беременности с весом плода менее 500 г. Самопроизвольный выкидыш – самое частое осложнение беременности – по статистике, им заканчивается от 10 до 20% клинически диагностированных беременностей. Большинство выкидышей (до 80%) происходит до 12 недель беременности.
Если у женщины произошло две и более самопроизвольной потери беременности в сроках до 22 недель, то это называется привычным выкидышем.
Причины возникновения выкидыша
Среди причин ранних выкидышей выделяют хромосомные дефекты (около 50%), инфекционные причины, эндокринные, токсические, анатомические и иммунологические факторы.
В результате хромосомных мутаций может сформироваться нежизнеспособный плод, развитие эмбриона прекращается и происходит самопроизвольный аборт. Часто к прерыванию беременности приводят инфекционные агенты - вирусы краснухи, простого герпеса, цитомегаловирусы, а также трепонемы, микобактерии, хламидии, токсоплазмы. К заболеваниям эндокринной системы, являющимся причиной выкидыша, относят нарушение функции яичников в результате их недоразвития, нарушение функции коры надпочечников, щитовидной железы.
К иммунологическим причинам выкидыша относят резус-конфликт – несовместимость крови матери, имеющей, например, отрицательный резус, с кровью ребенка, унаследовавшего от отца положительный резус.
Существуют и другие факторы риска, способные привести к самопроизвольному аборту:
- авиаперелеты;
- тупая травма живота;
- использование контрацептивных средств до беременности (включая оральные контрацептивы, внутриматочные средства, имплантаты, спермициды);
- физические упражнения - при условии, если женщины продолжают выполнять те физические упражнения, которые делали и до наступления беременности;
- вакцинация против вируса папилломы человека (бивалентная вакцина против ВПЧ 16 и 18 типов);
- сексуальная активность.
Используются две классификации выкидыша – в зависимости от срока беременности и от стадии развития плодного яйца.
По сроку беременности выкидыши классифицируют на ранние (до 9-й недели беременности) и поздние (с 10-й по 21-ю недели беременности). Классификация по стадии развития плодного яйца выделяет преэмбриональный (до 4-й недели беременности), эмбриональный (с 5-й по 9-ю недели) и фетальный (с 10-й по 21-ю недели) выкидыш.
Симптомы выкидыша
Основными клиническими признаками выкидыша являются спазматические боли внизу живота или в пояснице и кровянистые выделения из половых путей на фоне задержки менструации. Кроме того, могут отмечаться ощущения давления во влагалище и выделение слизи, которая может быть прозрачной, с розовыми или кровяными включениями (как правило, после 12-й недели беременности).
Самопроизвольный аборт может проходить несколько стадий.
Если выкидыш сопровождается присоединением инфекции, то у женщины может начаться лихорадка, озноб, появляются гнойные выделения из половых путей, повышается пульс и частота дыхания. При отсутствии лечения может развиться генерализация инфекции – воспаление маточных труб, перитонит, сепсис.
Диагностика выкидыша
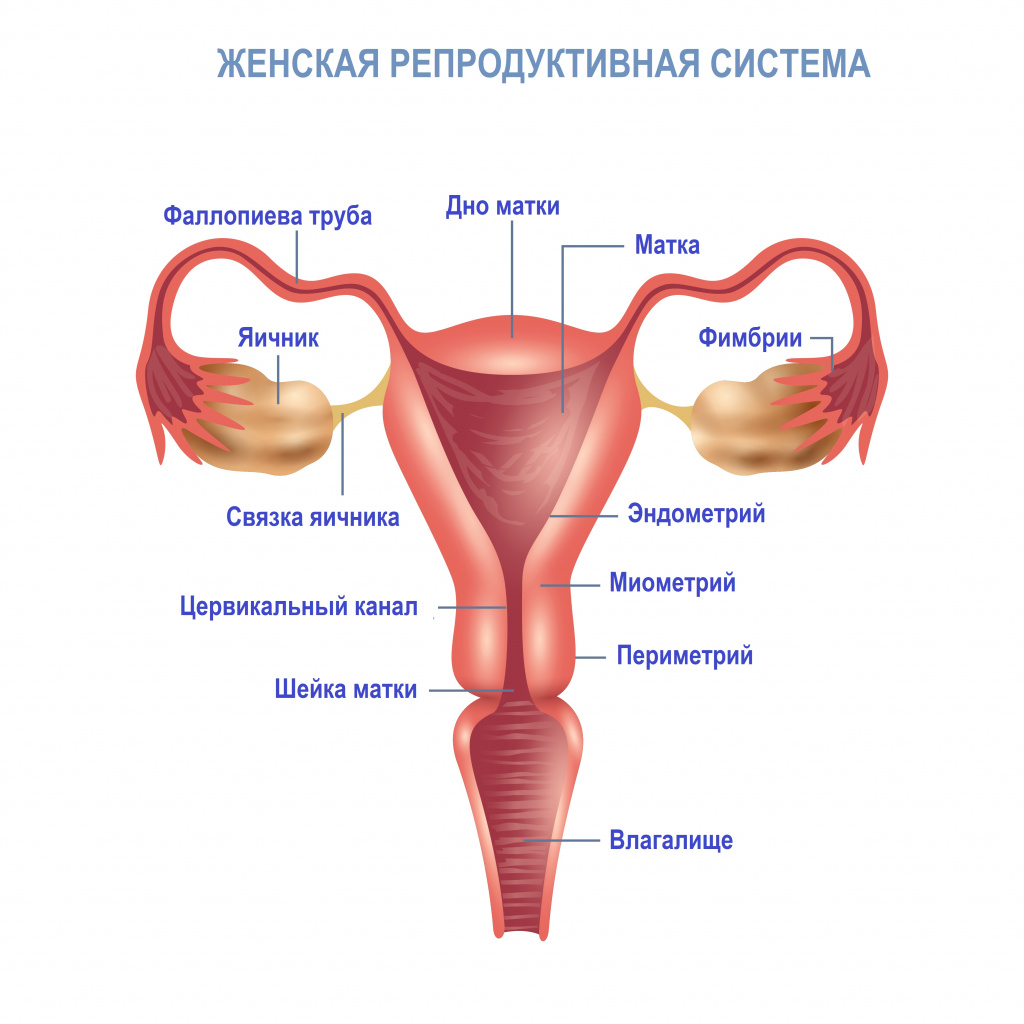
Если женщина, у которой ранее была подтверждена беременность, жалуется на боли внизу живота и/или в пояснице и кровянистые выделения из половых путей, то врач сразу подозревает, что у пациентки может быть выкидыш. Диагноз подтверждается на УЗИ: до 9-й недели беременности выполняется УЗИ матки и придатков, после 10-й недели - УЗИ плода.
Ультразвуковое сканирование органов женской репродуктивной системы для оценки формы и размеров, а также исключения патологии.
Читайте также:

