У меня обнаружили спирохету
Обновлено: 17.04.2024
Возбудитель сифилиса – бледная спирохета – получила своё название из-за плохого окрашивания основными применяемыми в исследованиях красителями. Впервые эта бактерия была обнаружена Гофманом и Шаудином в 1905 году. Этот микроорганизм может развиваться исключительно в безвоздушном пространстве и без организма хозяина быстро погибает. На холоде могут прожить немного дольше, чем в теплой среде.
Современной медицине известно три вида спирохет:
- возбудитель классического сифилиса – treponema pallidum;
- возбудитель эндемического сифилиса – treponema pallidum endemicum;
- возбудитель тропической гранулемы – treponema pallidum pertenue.
Обнаружить спирохету можно при лабораторном исследовании материала, взятого у больного. Уничтожить спирохету на поверхности проще всего любым дезинфицирующим средством. В организме пациента бактерия уничтожается при помощи антибиотиков.
Как передается сифилис
Различают несколько путей передачи этого заболевания, но среди них есть как наиболее часто диагностируемые, так и очень редкие:
- половой – заражение происходит через незащищенные половые контакты;
- бытовой – заражение через общие предметы обихода с больным;
- трансплацентарный – заражение происходит через кровеносную систему. Болезнь передается от беременной женщины плоду.
Подавляющее большинство случаев заражения возбудителем сифилиса происходит при половых контактах. Не исключаются и заражение через общие предметы обихода, однако такие случаи крайне редки и многие из них являются недоказанными контактами. Шанс заразиться бытовым сифилисом так мал, потому что его возбудитель – бледная спирохета – не выживает вне организма и очень быстро погибает на любых поверхностях.
Иногда случаются трансплацентарные заражения плода беременной женщиной, у которой был сифилис. Нередко это становится причиной врожденного сифилиса у ребенка, если он уже сформирован, или приводит к гибели плода на ранних сроках беременности.
Виды сифилиса
Всего существует две большие группы, к которым можно причислить виды сифилиса – врожденный и приобретенный. В свою очередь, эти группы разбиваются на категории, в которые входят виды сифилиса по стадиям. Следующий перечень кратко приводит современную классификацию различных проявлений заболевания:
- первичный силифис;
- вторичный сифилис:ранняя скрытая форма; вторичный рецидивный сифилис; поздняя скрытая форма;
- третичный сифилис;
- сифилис плода;
- ранний врожденный силифис;
- поздний врожденный силифис;
- скрытый врожденный сифилис;
- нейросифилис.
Как проявляется сифилис
Первые признаки сифилиса заметить достаточно сложно. Его клиническая картина, как правило, формируется только ко второй стадии заболевания, в которой вылечить его уже гораздо труднее, чем на первой. Симптомы сифилиса варьируются в зависимости от стадии, состояния иммунной системы и способа заражения. Инкубационный период заболевания составляет от двух недель до двух месяцев. Чтобы подробно разобрать симптоматическую картину заболевания и признаки сифилиса, следует ознакомиться с описанием каждой стадии его развития.
Первичный сифилис
Характеризуется проникновением возбудителя заболевания в организм и внедрением его в лимфатические узлы, которые расположены наиболее близко к месту заражения. Первичный период продолжается 6-7 недель. На месте внедрения сифилиса образуется красное пятно, которое впоследствии превращается в небольшую язву округлой формы. Как правило, это происходит через 4 недели после заражения.
После достижения возбудителем лимфоузлов начинает развиваться лимфангит, признаком сифилиса в данном случае будет болезненность лимфатических узлов при нажатии на них, отек тканей, увеличение узлов. Через один-два месяца после появления шанкр заживает, после него может оставаться небольших размеров рубец. Это означает переход первичной стадии в форму скрытого сифилиса. После окончания периода скрытого течения больной начинает чувствовать слабость, головные боли и боли в мышцах. Заболевание переходит на следующую стадию.
Вторичный сифилис
Генерализация инфекции начинается приблизительно с 3 месяца после заражения и может продолжаться в течение 3-5 лет. Этот период характеризуется очень разнообразной картиной признаков сифилиса, среди которых могут быть:
- высыпания на разных участках кожи;
- симптомы заболеваний органов, которые поражены спирохетой;
- продромальные симптомы – схожие с картиной простудных заболеваний (температура, боли в мышцах, недомогание и т.д.);
- появление красных отдельно расположенных пятен – сифилом.
Чередование фаз активного проявления симптомов и скрытого течения болезни происходит в течение нескольких лет. Красная сыпь при сифилисе не болит и не чешется, она может оставаться на коже 2-5 недель, после чего исчезает. В течение всего проявления сифилом они не беспокоят больных, что становится очень опасным, поскольку нелеченный сифилис продолжает бесконтрольно развиваться. После фазы скрытого течения болезни появляется папулезная сыпь. Как правило, папулы располагаются в зонах повышенной потливости и в местах, где они скрыты и подвержены трению.
В этот период больным свойственны также алопеции – выпадение волос на небольшом участке головы. К сифилису на этой стадии присоединяется вторичная инфекция, поскольку высыпания имеют вид гнойников. Вторичный сифилис поражает все системы органов и весь организм. Больные очень заразны, заболевание может передаваться при поцелуях и других прямых контактах с внутренними жидкостями пациента.
Третичный сифилис
При неправильном лечении или его отсутствии вторичный сифилис переходит в третичный, или висцеральный. Эта стадия наступает спустя 3-8 лет после заражения. В этот период поражаются кожа, слизистые оболочки, кости. Появляются гуммы – бугорки на костях и внутренних органах, склонные к распаду и рубцеванию. Появление гумм приводит к развитию тяжелых дегенеративных процессов в костной ткани и внутренних органах. В зависимости от того, какие системы наиболее поражены сифилисом, симптомы могут быть следующими:
- при поражении ЦНС происходит дегенерация личности больного;
- при поражении костей и суставов больному свойственны артриты и другие болезни этих тканей;
- при поражении внутрибрюшных лимфатических узлов начинается мезаденит с сильным болевым синдромом;
- при поражении спинного, головного мозга может развиться прогрессивный паралич.
На этой стадии больные менее заразны, чем на предыдущих. Течение заболевания в этой форме не ограничено, оно продолжается достаточно долго. Но в случае отсутствия лечения третичный сифилис может иметь летальный конец.
Врожденный сифилис
Врожденный сифилис наступает при заражении плода трансплацентарным путем. Он может развиться начиная с третьего месяца беременности, когда кровеносные сосуды уже достаточным образом сформированы. Обычно при внутриутробном заражении плод погибает, но в некоторых случаях дети рождаются с физическими и умственными отклонениями. От 1 до 2 лет жизни сифилис проявляется в виде папулезных высыпаний на коже. Дети болезненны, имеют патологии в различных системах органов, отстают в развитии и практически всегда имеют необратимые изменения в печени, сердце, сердечно-сосудистой системе. Есть две основные стадии врожденного течения болезни:
- ранний врожденный сифилис – папулезная сыпь на ягодицах, поражение слизистых оболочек, гидроцефалия, отставание в умственном и физическом развитии;
- поздний врожденный сифилис – главной характеристикой является наличие триады Гетчинсона: патологии зубов, проявляющейся в бочкообразных центральных верхних резцах, поражение роговицы и лабиринтная глухота.
Самолечение врожденного сифилиса недопустимо. При его обнаружении у матери принимается решение о прерывании беременности или начале антибиотикотерапии при её целесообразности. Проводятся клинические анализы, которые показывают степень поражения плода и его развитие.
Клиническая картина симптомов при сифилисе
В зависимости от перечисленных выше факторов и стадий развития сифилис может иметь разные симптомы и проявления. Но для каждой стадии есть характерные признаки, по которым его можно узнать и назначить соответствующее лечение. Для разных стадий их краткий перечень выглядит так.
Симптомы первичного сифилиса
- возникновение твердого шанкра – небольшой язвы, которая не болит и не чешется. Обычно появляется на слизистых оболочках половых органов, губах, во рту;
- Увеличение лимфатических узлов через одну-две недели после возникновения язвы;
- исчезновение язвы через три-шесть недель после появления;
Симптомы вторичного сифилиса
Дальнейшие симптомы развиваются через четыре-шесть недель после появления язвы:
- появление бледной симметричной сыпи по всему телу;
- головная боль;
- общее недомогание;
- повышение температуры;
- увеличение лимфатических узлов по всему телу;
- выпадение значительного количества волос на голове;
- появление широких кондилом на половых органах;
- симптомы третичного сифилиса
Развитие заболевания происходит через несколько лет после описанных выше симптомов:
- поражение нервной системы;
- поражение костных тканей;
- патологии сердца и печени.
При обнаружении одного или нескольких симптомов первичного сифилиса следует обратиться в поликлинику как можно скорее. Своевременно начатое лечение может предотвратить последующее развитие заболевание и связанные с ним тяжелые последствия для организма.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика сифилиса
Анализы на сифилис, визуальный осмотр пациента и лабораторные исследования – основные методы диагностики болезни. Спектр анализов может быть очень широким, всё зависит от того, какие проявления болезни сифилиса обнаруживаются у пациента. В список основных методов обнаружения заболевания входят анализы крови, которые позволяют врачу получить самую полную картину состояния организма больного. К наиболее распространенным исследованиям относятся:
- Серологический анализ – методика рассчитана на обнаружение иммуноглобулинов, выработка которых свойственна организму человека, больного сифилисом. Реакция Вассермана (связывания комплемента) основывается на адсорбции комплимента комплексом с антигеном.
- Реакция микропреципитации – реакция антигена и антител, которая выявляется при помощи быстрого и простого медицинского теста.
- Реакция иммунофлюоресценции (РИФ) – метод используется для обнаружения сифилиса, находящегося в скрытой фазе. Один из наиболее сложных, но и самый точный способ обнаружения болезни.
- Бактериоскопический анализ – для исследования берется отпечаток шанкра.Метод эффективен только в первые четыре недели после заражения.
Как лечат сифилис
Лечение сифилиса может длиться от двух недель до двух лет – в зависимости от стадии, на которой он был обнаружен. Весь курс лечения строится на четком следовании системе:
- соответствие современным методам медицинского лечения сифилиса;
- достаточные для положительного эффекта дозы лекарств;
- соблюдение продолжительности интервалов между курсами лечения;
- использование средств иммунотерапии для стимуляции иммунитета больного;
- соблюдение пациентом рекомендованного врачом режима лечения.
Борьба с последствиями сифилиса сводится к большим дозам антибиотиков, которые помогают подавить возбудителя заболевания. Антибиотики подбираются в индивидуальном порядке, и их выбор зависит от того, чем лечился пациент ранее, на какой стадии находится его заболевание и есть ли у больного аллергические реакции на медикаменты. Как правило, применяются средства пенициллинового ряда, тетрациклины, эритромецин, сумамед, цефтриаксон и другие.
В течение всего курса лечения проводится контроль биохимических показателей в организме пациента, ОАК и ОАМ. Лечение сифилиса у мужчин практически ничем не отличается от борьбы с сифилисом у женщин, как в обычном состоянии организма, так и во время беременности.
При наличии сопутствующих венерических заболеваний больному может быть назначен дополнительный курс ИППП. Курс лечения корректируется в течение всего времени лечащим врачом, могут отменяться и назначаться различные виды антибиотиков в зависимости от их эффективности и реакции организма пациента. Серологические показатели при оценивании реакций играют одну из наиболее важных ролей.
Параллельно с лечением сифилиса при помощи антибактериальной терапии назначается иммуностимулирующая терапия, витаминотерапия, пиротерапия, облучение лучами ультрафиолетового спектра. Чем лечить сифилис, определяет только лечащий врач. Самолечение при этой болезни категорически запрещено, поскольку может повлечь за собой тяжелые последствия. На время курса лечения пациенту запрещаются любые половые контакты. Если у пациента есть постоянный партнер, то проводится превентивная терапия – лечение людей, находящихся в постоянном контакте с больным.
Прогноз при лечении сифилиса
Прогноз при лечении сифилиса напрямую зависит от того, на какой стадии оно было начато. Также многое зависит и от поведения самого пациента. Если заболевание было диагностировано на одной из ранних стадий, и бактерии еще не успели причинить значительного вреда ЦНС и стать причиной необратимых изменений в тканях и внутренних органах, то лечение дает положительный результат.
Лечение, начатое на стадии первичного, вторичного и скрытого сифилиса и проводящееся с использованием комплексной терапии, современных антибиотиков и методов, практически во всех случаях дает полное выздоровление, переход всех серологических проб в негативные. В таком случае предотвращаются все поздние рецидивы сифилиса.
В случаях с обнаружением сифилиса у беременных женщин ситуация осложняется сроком беременности и состоянием плода. При диагностировании заболевания в первой половине срока беременности и назначении незамедлительного и правильного лечения практически всегда женщина производит на свет здорового ребенка. При наличии у ребенка врожденного сифилиса благоприятный прогноз возможен только тогда, когда проводится противосифилитическое лечение с выполнением всех рекомендаций врача.
Лечение сифилиса на поздних стадиях намного менее эффективно. Современные препараты могут приостановить развитие патологического процесса, вызванного заболеванием, но далеко не всегда возможно восстановить пострадавшие органы и тем более – вернуть их нормальное функционирование.
Прогноз при лечении сифилиса можно сравнить с любым другим заболеванием, развитие которого происходит по стадиям. Чем раньше заболевание было обнаружено – тем проще, дешевле и быстрее проходит его лечение. Поэтому очень важно обращать внимание на любые симптомы, похожие на начало болезни, и вовремя идти к врачу для получения соответствующего лечения. Современные препараты и комплексные методы лечения позволяют полностью избавиться от сифилиса на ранних стадиях заболевания.
Профилактика сифилиса
Общая профилактика сифилиса такая же, как и для других венерических заболеваний. Она включает в себя наблюдение за больными после их лечения и учет всех диагностированных случаев заболевания. После лечения сифилиса больные находятся на диспансерном учете в поликлинике, для каждой стадии сифилиса есть свой срок учета, определенный медицинской инструкцией. Для предотвращения распространения инфекции все половые контакты больного должны быть учтены, следует провести профилактическое лечение людей, находящихся в тесном контакте с больным. Пациентам запрещается вступать в половые связи и становиться донорами крови.
Обязательно при обнаружении сифилиса следует провести лечение постоянного партнера пациента, поскольку, если в его организме присутствует возбудитель заболевания, возможно повторное заражение, даже если сам сифилис находится в скрытой стадии.
Личная профилактика сифилиса заключается в использовании презерватива при любых половых контактах. Верность одному постоянному партнеру также может стать хорошим способом защиты. При возникновении подозрений о том, что у партнера может быть сифилис, следует немедленно обратиться в больницу для сдачи анализов. Чем скорее было начато лечение заболевания, тем выше шанс, что оно пройдет быстро и без последствий для организма.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Что такое лептоспироз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Лептоспироз (болезнь Васильева — Вейля, водная лихорадка, нанукаями) — острое инфекционное заболевание, вызываемое патогенными бактериями рода Leptospira, поражающими печень, почки, мышцы, лёгкие, центральную нервную системы (ЦНС), селезёнку и другие органы.
Клинически характеризуется синдромом общей инфекционной интоксикации, увеличением печени и селезёнки, распадом мышечной ткани и почечными синдромами. Летальность составляет (даже в случае своевременно начатого лечения) до 40%.
Этиология
Виды — L. interrogans (около 200 серотипов) и L. biflexa (сапрофит)
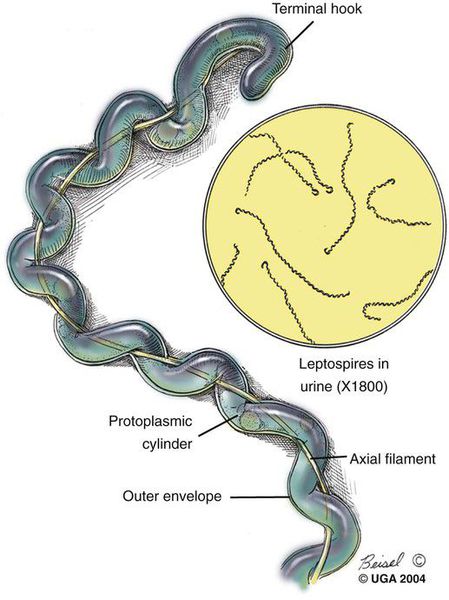
Возбудитель лептоспироза — грамм-отрицательная бактерия-спирохета, которая имеет спиралевидную форму, концы закручены в виде крючков, количество завитков зависит от длины (в среднем 20). Обладают многообразной подвижностью (тип движения — вращательно-поступательный), с которой связана их высокая инвазионная способность (внедрение в организм через клеточные и тканевые барьеры). Способны быстро перемещаться в направлении более вязкой среды.
Факторы патогенности
Бактерии рода Leptospira углеводы не ферментируют. Имеется эндотоксин, а также некоторые факторы патогенности: гиалуронидаза, фибринолизин, гемолизин и другие.
Содержит антигены: белковый соматический (определяет видовую специфичность) и поверхностный полисахаридный (определяет группы и серовары).
Выращиваются на средах, включающих сыворотку крови. Строгие аэробы, то есть существуют только в условиях кислородной среды. Являются гидрофилами: важное условие для жизни — повышенная влажность окружающей среды. Растут медленно (5-8 дней). При серебрении приобретают коричневый или чёрный цвет, по Романовскому — Гимзе окрашиваются в розовый или красноватый цвет.
Относительно неустойчивы во внешней среде, при кипячении или подсушивании погибают мгновенно, под воздействием дезинфектантов — в течении 10 минут. При низких температурах, например, в замороженном мясе сохраняются до 10 суток, летом в пресноводных водоёмах — до одного месяца, во влажной почве — до 270 суток, в молоке — до одного дня, в почках животных при разделке и охлаждении (0-4°C) — до одного месяца. [2] [3]
Жизненный цикл лептоспиры:

Эпидемиология
Зоонозное заболевание. Очень распространён (убиквитарен).
Источник инфекции — дикие грызуны и насекомоядные животные (инфекция протекает бессимптомно), лисицы, домашние животные (коровы, овцы, козы, собаки, лошади, свиньи, являющиеся антропургическими очагами, у которых инфекция может протекать в различных клинических формах, в том числе носительства), выделяющие лептоспир при мочеиспускании в природную среду. Больной человек теоретически может быть заразен.
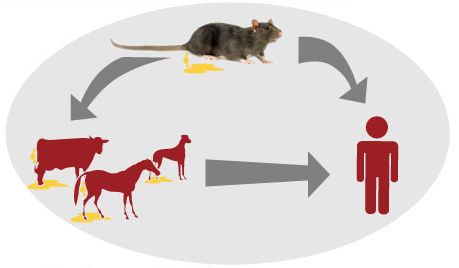
Как передаётся лептоспироз
Механизм передачи: фекально-оральный (алиментарный, водный, контактно-бытовой) и контактный (разделка мяса, купание, хождение босиком по влажной почве), иногда инфекция передаётся аспирационным путём (правильнее говорить — воздушно-пылевым). Случаи трансмиссивной передачи, т. е. через укусы кровососущих насекомых, не описаны, хотя при повреждении кожи риск заражения повышается.
Водная лихорадка имеет профессиональный характер, болеют преимущественно дератизаторы (специалисты по уничтожению грызунов), доярки, фермеры, пастухи, лесники, охотники, ветеринары, шахтёры, а также купальщики в лесных и луговых водоёмах.
Характерна летне-осенняя сезонность.
Иммунитет стойкий, типоспецифический. [1] [3]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лептоспироза
Инкубационный период — от 4 до 14 дней. Начало острое.
- синдром общей инфекционной интоксикации (с лихорадкой постоянного типа);
- гепатолиенальный синдром (увеличение печени и селезёнки);
- синдром рабдомиолиза (разрушение и гибель клеток скелетной мышечной ткани);
- синдром поражения почек (ведущий синдром заболевания);
- менингеальный синдром (вовлечение в патологический процесс мозговых оболочек);
- синдром нарушения пигментного обмена (желтуха) — с его появлением состояние ухудшается;
- геморрагический (в том числе с лёгочным кровотечением);
- экзантемы (кожные высыпания);
- поражения дыхательной системы (пневмония);
- поражения сердечно-сосудистой системы (миокардит).
Начало заболевания характеризуется внезапным повышением температуры тела до 39-40°C (продолжительность до 10 дней), сопровождающееся потрясающим ознобом, нарастающей головной болью, бессоницей, нарушением аппетита, тошнотой и выраженной жаждой. Появляются боли в мышцах (преимущественно в икроножных), позже присоединяется желтушность кожи и слизистых оболочек, высыпания на коже различного характера.
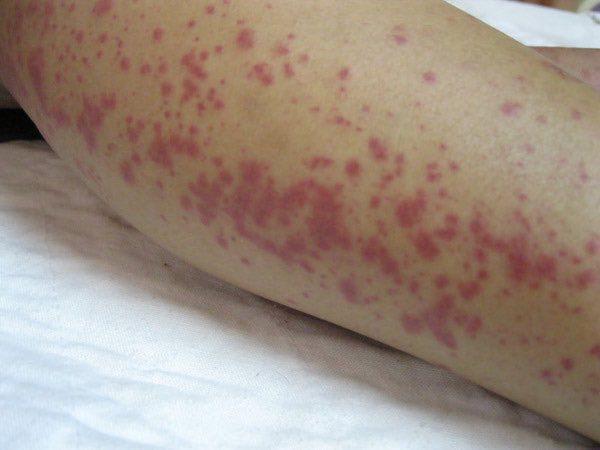
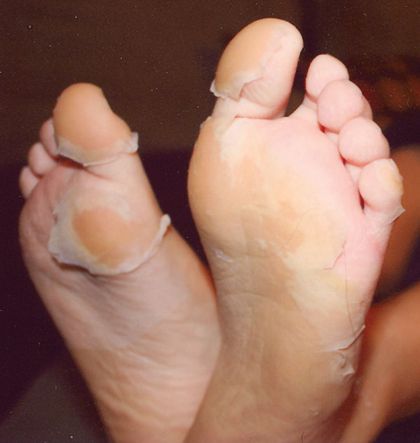
На 3-6 сутки появляются высыпания на туловище и конечностях (сыпь различного характера – пятнисто-папулёзная, мелкопятнистая, мелкоточечная, петехиальная, эритематозная с тенденцией к слиянию; после разрешения оставляет шелушение).
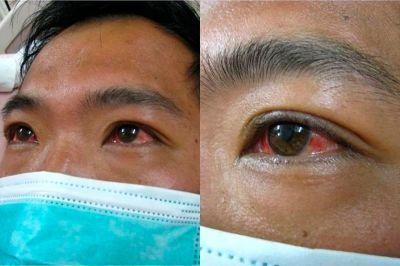
При развитии желтухи на 3-5 день появляется желтушное окрашивание кожи различной интенсивности, иктеричность (желтушность) склер, темнеет моча.
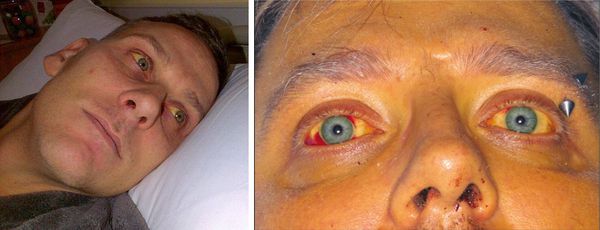
Характерным признаком является выраженная болезненность икроножных мышц, особенно при надавливании на них, а также ограничение подвижности больного из-за боли. Периферические лимфоузлы не изменяются. Со стороны сердечно-сосудистой системы наблюдается тахикардия, понижение артериального давления, глухость сердечных тонов. Возможно развитие ринофарингита и пневмонии.
К 3-4 дню увеличиваются размеры печени и селезёнки, из-за кровоизлияний появляются боли в животе. При фарингоскопии наблюдается умеренная гиперемия слизистой оболочки ротоглотки, иногда энантема (сыпь на слизистых оболочках), язык сухой, покрыт жёлто-коричневым налётом. Характерна олигоанурия (снижение количества выделяемой мочи), тёмная моча, болезненность при поколачивании по поясничной области.
Для заболевания при отсутствии адекватного лечения характеры рецидивы (через 2-7 дней нормальной температуры тела возобновление клинических проявлений) и обострения (на фоне течения заболевания усиление клинической симптоматики).
После болезни характерна длительная астения (нервно-психическая истощённость), мышечная слабость (резидуальные явления), возможно формирование хронической почечной недостаточности.
Лептоспироз при беременности
Лептоспироз у беременных протекает крайне тяжело: возникает высокий риск выкидыша, острой почечной недостаточности, ДВС-синдрома и смертельного исхода. [1] [2] [4]
Патогенез лептоспироза
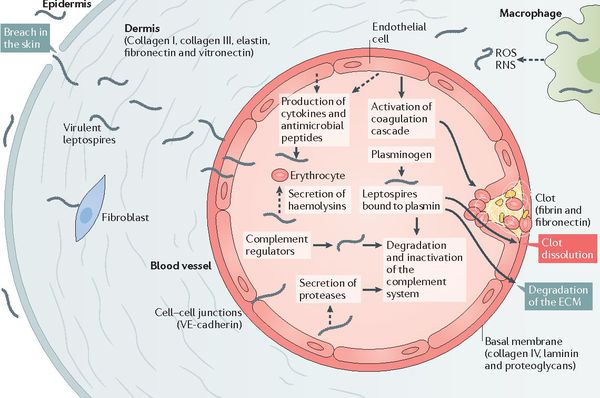
После мнимого благополучия происходит вторичный выброс лептоспир и их токсинов в кровь (при разрушении первичным звеном иммунной системы), что обуславливает начало клинических проявлений заболевания. Яды и продукты жизнедеятельности лептоспир воздействуют на стенку капилляров, что повышает их проницаемость и нарушает функционирование. Глобальный капилляротоксикоз ведёт к возникновению геморрагического синдрома (избыточной кровоточивости). Возникают кровоизлияния в надпочечники, что ведёт к острой надпочечниковой недостаточности.
Появление желтухи обусловлено отёком, деструктивно-некротическими поражениями паренхимы (ткани печени) и распадом эритроцитов посредством гемолизинов. В почках повреждается эпителий почечных канальцев и всех структурных слоёв, что проявляется нарушением образования и экскреции мочи, доходя до стадии острой почечной недостаточности. Иногда происходит проникновение лептоспир через гематоэнцефалический барьер и развитие бактериального поражения оболочек мозга (формирование менингита). Поражаются скелетные мышцы (рабдомиолизис), особенно икроножные. Через 4-6 недель при благоприятном течении формируется иммунная защита и происходит элиминация (устранение) возбудителя. Хронизация инфекции не характерна. [2] [4]
Классификация и стадии развития лептоспироза
По степени тяжести:
- тяжелый (выраженная желтушное окрашивание кожи, тромбогеморрагический синдром, острая почечная и надпочечниковая недостаточность, менингит, часто так называемый синдром Вайля — лептоспироз с сильной лихорадкой, выраженным синдромом общей инфекционной интоксикации, снижением гемоглобина и синдромом нарушения пигментного обмена);
- средней тяжести;
- лёгкой степени тяжести.
По клинической форме:
- типичная;
- геморрагическая;
- желтушная;
- ренальная (почечная);
- менингеальная;
- смешанная.
Классификация по МКБ-10:
- А27.0 Лептоспироз желтушно-геморрагический;
- А27.8 Другие формы лептоспироза;
- А27.9 Лептоспироз неуточнённый.
По наличию осложнений:
- без осложнений;
- с осложнениями (инфекционно-токсический шок, острая почечная недостаточность, острая надпочечниковая недостаточность, ДВС-синдром и другие). [1][5]
Осложнения лептоспироза
- острая почечная недостаточность (олигоурия, анурия, рост уровня креатинина); , менингоэнцефалит, полиневрит;
- миокардит; ;
- ирит, увеит, иридоциклит (глазные осложнения);
- отит (воспаление уха);
- у детей может наблюдаться повышение артериального давления, холецистит и панкреатит;
- синдром Кавасаки (развитие миокардита, сопровождающегося водянкой желчного пузыря, экзантемой, покраснением и припухлостью ладоней и подошв с последующей десквамацией кожи). [1][2]
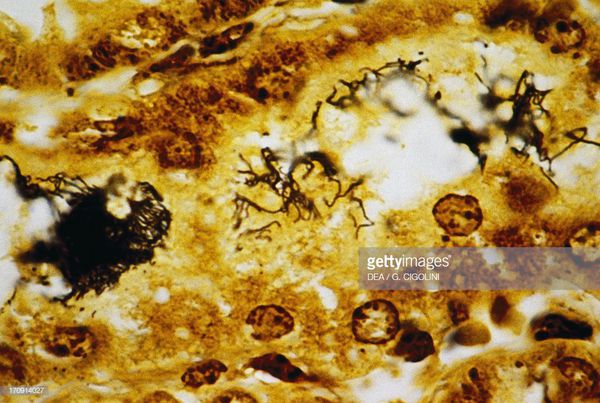
Диагностика лептоспироза
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, лимфопения, анэозинофилия, повышение СОЭ, анемия, тромбоцитопения);
- общий анализ мочи (анурия, протеинурия, цилиндрурия, лейкоцитурия, эритроцитурия);
- биохимический анализ крови (билирубинемия преимущественно за счёт непрямой фракции, снижение протромбинового индекса, повышение АЛТ, АСТ, КФК-ММ, ЛДГ общ, ЩФ, креатинина, СРБ);
- люмбальная пункция при менингите (цитоз до 500 кл в 1 мкл, нейтрофильный плеоцитоз, повышение белка);
- бактериальный посев на листерии (материал — кровь, моча, ликвор на среды с добавлением 5 мл воды и 0,5 мл сыворотки кролика — среда Терского);
- пассажи на животных;
- серологические иммунологические реакции (РСК, РНГА, РНИФ, РМА, ИФА и другие);
- ПЦР диагностика;
- микроскопия в тёмном поле (материал — кровь, ликвор, моча);
- биопсия икроножных мышц с последующим серебрением биоптата;
- ЭКГ (диффузные поражения). [2][4]
Лечение лептоспироза
Место лечения — инфекционное отделение больницы, отделение реанимации и интенсивной терапии (ОРИТ).
Режим и диета
Режим — палатный, постельный. Диета № 7 или № 2 по Певзнеру (с ограниченим Na+ и контролем жидкости).
Медикаментозное лечение
В виду выраженной аллергизации, полиорганного характера патологии незамедлительно показано введение стандартных доз глюкокортикоидов и последующая незамедлительная антибиотикотерапия (наиболее эффективна в первые трое суток заболевания). Могут быть применены препараты пенициллина, тетрациклиновая группа, фторхинолоны. Этиотропное лечение вначале должно проводиться под непрерывным контролем медицинского персонала, так как возможно развитие реакции Яриша — Герксгеймера (массивный бактериолизис и, как следствие, инфекционно-токсический шок).
При отсутствии антибиотиков возможно введение специфического гамма-глобулина на фоне десенсибилизации.
Патогенетически обосновано назначение глюкокортикостероидов, переливание плазмы, гепаринотерапия (при развитии ДВС-синдрома), сердечных гликозидов, вазопрессоров, гипербарической оксигенации, мочегонных энтеросорбентов. При ухудшении состояния больной переводится в ОРИТ, проводиться перитонеальный диализ.
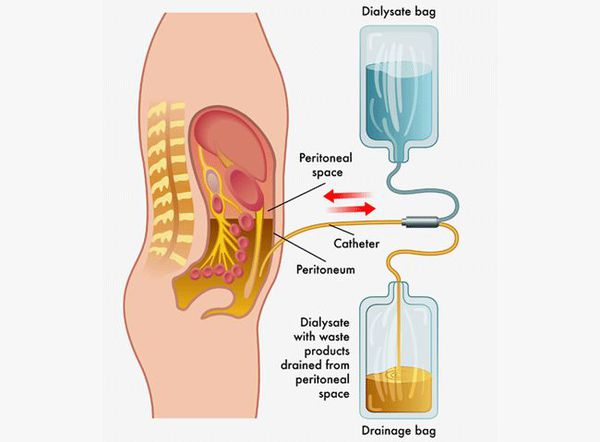
Детоксикация при лептоспирозе
Детоксикация проводится при тяжёлом течении болезни.
К детоксикации относятся:
- перитонеальный диализ — удаление токсинов, воды и электролитов через брюшину;
- гемофильтрация — метод очищения крови с помощью фильтрации через искусственные высокопроницаемые мембраны с одновременным замещением удаляемого фильтрата специальным раствором ;
- гемодиализ — кровь пациента поступает в специальный аппарат и проходит через фильтр (диализатор), затем уже очищенная кровь возвращается в организм.
Плазмаферез
Плазмаферез — это удаление части плазмы, содержащей токсины, и замещение её различными растворами, например физиологическим и раствором альбумина. При этом из организма выводятся антитела, антигены, циркулирующие иммунные комплексы, продукты распада тканей и клеток, бактерии и их токсины, медиаторы воспаления и другие вещества. При плазмаферезе пациенту в вену на руке вводится пластиковый катетер, который соединяется системой трубок с плазмофильтром. Внутри плазмофильтра располагаются разные фильтры, насосы, мембраны и центрифуги. После включения программы происходит автоматический забор крови внутрь аппарата, где она разделяется на фракции и очищается, а затем возвращается обратно в организм.
Специфическая сыворотка против лептоспироза
В первые дни болезни могут применяться специфические гамма-глобулины и плазма с высоким содержанием противолептоспирозных антител, однако этот метод слабо распространён.
Выписка из стационара осуществляется после нормализации температуры тела, клинического состояния и лабораторных показателей. За реконвалесцентами осуществляется динамическое наблюдение в течении шести месяцев с периодическими (раз в два месяца) осмотрами врачом-инфекционистом и лабораторным обследованием. [1] [3]
Прогноз. Профилактика
Прогноз при своевременно начатой терапии в случаях средней и лёгкой степени тяжести относительно благоприятный, при развитии тяжёлого течения заболевания и осложнений возможен летальный исход.
Профилактика лептоспироза
Меры профилактики и противоэпидемические мероприятия:
- проведение борьбы с грызунами (дератизация);
- вакцинация восприимчивых домашних животных, спец. работников;
- соблюдение рекомендаций по купанию, использование защитной одежды;
- контроль за объектами централизованного водоснабжения;
- санитарно-гигиеническое просвещение населения. [1][4]
При отдыхе на природе не рекомендуется ходить босиком по влажной почве и купаться в водоёмах, которые могут быть заражены мочой животных. Следует избегать контакта с потенциальными переносчиками болезни (например, лисицами) и не пить сырую воду из водоёмов. Если на коже есть раны, то поездку на природу лучше отложить.
Соблюдение мер предосторожности на рабочем месте: фермеры и работники мясокомбинатов должны своевременно проводить плановую иммунизацию скоту, выявлять и лечить больных животных, использовать спецодежду, бытовые дезинфектанты для уборки, уничтожать грызунов.
Вакцина против лептоспироза
Профилактическая прививка от лептоспироза проводится домашним животным. Людей вакцинируют по эпидемическим показаниям, например при работе на специализированных производствах. Инактивированную вакцину применяют однократно с ревакцинацией через год.
Мария Львовна подскажите схему лечения пожалуйста.Нужно хоть немного стабилизировать состояние кота.Крови и слизи много.Нет надежды на нашего вета,т.к. вчера мне был дан ответ, из-за спирохеты кровь и слизь вряд ли может быть.Спасибо
Здравствуйте. Спирохеты, вызывающие энтероколиты, проявляют хорошую чувствительность к амоксициллину (синулокс, нороклав, из медицинских препаратов - амоксиклав, можно и просто амоксициллин) и метронидазолу (трихопол, клион и.т.д.), лучше в комбинации (синулокс в обычной дозе 12,5мг/кг 2 раза в день и метронидазол в дозе 15-20мг/кг 2 раза в день, длительность курса 2 недели). Помимо антиюиотикотерапии следует использовать средства симптоматической и патогенетической терапии: энтеросорбенты (энтеросгель, полисорб), кровоостанавливающие (дицинон), спазмолитики (папаверин, бускопан), настои трав (ромашки, крапивы, коры дуба, зверобоя, отвар семени льна).
Другие причины описываемых симптомов у кота (коронавирус, гельминты, простейшие - изоспоры, лямблии) были исключены?
Здравствуйте.Большое спасибо за ответ.С момента появления крови и слизи в кале(с мая 2013)проводилась терапия по стабилизации кала четыре раза: первый полиоксидоний и энтерофурил;второй трихопол;третий хофитол,сульфасалазин.Применение препаратов давало некоторое облегчение и на некоторое время кровь и слизь пропадали.Но кот продолжал худеть (потеря в весе уже составляла 800 грамм).Четвертое назначение сделала Аксенова Е.П.(была в Москве в командировке):ронколейкин,синулокс,трихопол,дицинон,канефрон.После начала приема препаратов кот ожил через два дня.За неделю прибавка в весе 400 грамм.Исчезла кровь и слизь.Но после того,как начала прием канефрона(начала не сразу,где то через 8 дней после начала приема основной терапии)опять появилась кровь и слизь.Кота я не глистогонила.Дважды сдавала анализ на гельминты и простейшие в консерванте-отрицательно,дважды делала копрологию(кал был доставлен через 20 мин)-отрицательно.У кота обнаружен коронавирус (кал ПЦР в мае 2013).Спирохета обнаружена 13,08,2013 в большом количестве.На сегодня чувствует кот себя хорошо,аппетит не пропадал ни на один день,активность в норме.Прибавил в весе еще на 200 грамм.Но когда сходит в туалет становится жутковато.Слизь и кровь всегда в конце дефекации,кровь темного цвета(раньше иногда была красная).Питается экануба энтестинал.Какие еще порекомендуете сдать анализы(если нужно)?И что же нам дальше-то делать?
Прежде чем задать вопрос на форуме, ознакомьтесь со следующими разделами, это поможет сэкономить Ваше время и быстрее получить отсвет на ваш вопрос:
Бледная спирохета – это патогенный микроорганизм, вызывающий сифилис.
От человека к человеку он передается половым путем.
Бледная спирохета – возбудитель сифилиса
Бледная спирохета вызывает сифилис.
Бактерия была открыта в 1905 году.
Её геном был расшифрован в 1998 году.
Характеристика этого микроорганизма:
- относится к грамм-отрицательным бактериям (тип бактерий, которые не окрашиваются по Грамму);
- имеет большие размеры, достигая в длину до 20 микрон;
- имеет небольшой диаметр – всего 0,25-0,35 микрон;
- бактерия закручена по спирали, за что и получила свое название – спирохета;
- плохо окрашивается анилиновыми красителями, из-за чего прозвана бледной;
- окрашивается по методу Романовского-Гимзе.
Бледная спирохета способна к активным движениям:
- контрактильные;
- сгибательные;
- винтообразные.
Движения осуществляются с помощью фибриллаксилярного тела.
Оно представляет собой жгутики, располагающиеся внутри клетки.
Культуральные свойства бледной спирохеты:
- не растет на большинстве простых питательных сред;
- является анаэробной бактерией (предпочитает бескислородную среду);
- размножается только при температуре 37 градусов.
Антитела к бледной спирохете
Бледная спирохета может быть обнаружена при микроскопическом исследовании или с помощью серологической диагностики.
- темнопольная;
- фазово-контрастная;
- метод флюоресцирующих антител.
Но врачу далеко не всегда удается получить клинический материал, содержащий живые бактерии.
Сифилис часто диагностируется только на второй стадии.

Поэтому наиболее часто используемые методы диагностики – серологические.
Они направлены на выявление антител к бледной спирохете в крови.
Для диагностики сифилиса используются трепонемные и нетрепонемные тесты.
Только трепонемные исследования позволяют обнаружить антитела к бледной спирохете.
Могут применяться такие диагностические методы:
Часто используются сразу два метода исследования с целью увеличения достоверности диагностики.
Принцип действия цефтриаксона на бледную спирохету
Обычно сифилис лечится антибиотиками группы пенициллинов.
К ним бактерия наиболее чувствительна.
Однако в ряде случаев применяются и другие препараты.
В том числе используется цефтриаксон.

Принцип действия цефтриаксона на бледную спирохетузаключается в нарушении синтеза муреина.
Это пептидогликан, являющийся важным компонентом клеточной стенки бактерий.
Он отвечает за механическую и осмотическую защиту клетки.
Цефтриаксон блокирует образованиемуреина за счет образования связи с ферментом транспептидазой.
Таким образом, этот антибиотик оказывает противомикробное действие за счет угнетения синтеза клеточной стенки.

Анализы на бледную трепонему
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Антитела к Treponema pallidum, суммарные | 1 д. | 600.00 руб. |
Чувствительна ли бледная спирохета к Нолицину?
Нолицин – это медицинский препарат, содержащий 400 мг норфлоксацина.
Это антибиотик из группы фторхинолонов.

Он не входит в протоколы оказания медицинской помощи пациентам, страдающим сифилисом.
Фторхинолоны, включая Нолицин, вообще не используются в лечении этого заболевания.
Хотя они обладают широким спектром антибактериального действия, бледная спирохета входит в число немногих бактерий, которые к ним нечувствительны.
При подозрении на сифилис, обращайтесь для его диагностики и лечения в нашу клинику.
Опытные врачи-венерологи при необходимости назначат схемы лечения, которые приведут к быстрому и полному уничтожению бледной спирохеты в вашем организме.
Сифилис - хроническое инфекционное заболевание, которое в отсутствии лечения приводит к инвалидности и смертельному исходу.
Возбудителем сифилиса является бледная трепонема —Treponema pallidum.
Это микроорганизм из рода трепонем, который принадлежит к семейству спирохет.
Существуют и другие трепонемы, некоторые из которых не представляют никакого вреда для человека.

Возбудитель сифилиса — морфология
Бледная трепонема представляет собой бактерию, спиралевидной формы.
Длина спирали достигает 20 мкм, а ширина — всего 0.25-0.35 мкм.
Тело бактерии покрыто слизистой капсулой, которая защищает трепонему от неблагоприятных внешних факторов.
В состав клетки входит аксиллярное тело, которое наряду с фибриллами и собственными сокращениями клетки обеспечивают движения бактерии.
Анилиновыми красителями практически не окрашивается.
Бледные трепонемы размножаются путем деления через каждые 30 часов.
Именно поэтому возбудитель сифилиса так неохотно поддается антибиотикотерапии.

Трепонема - возбудитель сифилиса
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| Антитела к Treponema pallidum, суммарные | 1 д. | 600.00 руб. |
| ДНК Treponema pallidum | 3 д. | 300.00 руб. |
Жизненный цикл трепонемы
Жизненный цикл возбудителя происходит в человеческом организме.
Считается, что заболевание не может передаваться животным, за исключением высших приматов.

В процессе своей жизнедеятельности трепонема распространяется по кровеносным и лимфатическим сосудам.
После проникновения в организм через поврежденную кожу или слизистую бактерия в течение 3-6 недель активно размножается до появления первичного аффекта.
Антитела к возбудителю сифилиса образуются через 3-4 недели, после чего возможна диагностика заболевания серологическими методами.
Распространению трепонемы по организму соответствует вторичный период сифилиса — период высыпаний.

Помните! Скрининговые методы диагностики, основанные на определении суммарных антител к возбудителю сифилиса, иногда дают ложноположительный результат.
Если пришел положительный анализ, не следует поддаваться панике.
Особенно это касается женщин в период беременности.
В таком случае врач назначает уточняющее исследование.
Характеристика возбудителя сифилиса во внешней среде
Во внешней среде, при обычных условиях, бледная трепонема быстро погибает.
Если место обитания расположено во влажной среде, бактерия может жить несколько дней — до момента высыхания.
Размножение микроорганизма возможно лишь при температуре близкой к 37 градусам.
Важно! Возбудитель сифилиса передается через предметы обихода, которые загрязнены биологическими жидкостями больного.
Следует помнить, что бледная трепонема устойчива к холоду.
Она может пребывать в замороженном состоянии несколько лет и при этом не потерять своей вирулентности.
Губительны для возбудителя сифилиса:
- высокая температура — при кипячении погибает мгновенно;
- высыхание;
- дезинфицирующие растворы, кислоты и щелочи.
Для заражения сифилисом в быту требуется, чтобы значительное количество зараженной биологической жидкости больного попало на поврежденную кожу или слизистые.
Такое в обычной ситуации практически невозможно.
Достаточно соблюдения элементарных правил гигиены, чтобы избежать подобного исхода.

Как правило, инфицирование происходит в условиях антисанитарных.
Подвержены заражению дети и старики.
Возбудитель сифилиса не передается воздушным путем и через общественные бассейны.
Следует соблюдать особую осторожность, если инфекция обнаружена у человека из Вашего близкого окружения.
Если у Вас повышены суммарные антитела к возбудителю сифилиса, следует пройти лечение.
На любые вопросы по поводу течения заболевания и способов лечения этого неприятного заболевания Вам ответит венеролог нашей клиники.
Записаться на прием можно в любое удобное для Вас время. Собственная лаборатория обеспечивает контроль терапии и полную анонимность.
Читайте также:

