У нас волчанка футбол
Обновлено: 22.04.2024
Лечение системной красной волчанки (СКВ) у детей. Прогноз
Лечение системной красной волчанки у детей зависит от того, какие органы и в какой степени поражены. Состояние больных оценивают на основании серологических маркеров активности заболевания, в том числе уровня комплемента в сыворотке крови. Применять НПВС следует с осторожностью, поскольку больные СКВ особенно чувствительны к гепатотоксическому действию этих средств. В относительно легких случаях (слабо выраженные кожные симптомы, утомляемость, артрит и артралгия) можно использовать противомалярийное средство гидроксихлорохин.
Больным с тромботическими осложнениями, антителами к фосфолипидам или волчаночным антикоагулянтом по крайней мере на период ремиссии следует назначать антикоагулянты. Препарат Для ослабления симптомов и блокады продукции антител применяют кортикостероиды, которые улучшают функцию почек и увеличивают выживаемость больных. Однако на фоне приема этих препаратов трудно диагностировать туберкулез. Поэтому перед их назначением всем больным необходимо проводить кожные туберкулиновые пробы. Относительно оптимальных доз и способов введения кортикостероидов существуют разногласия. При системных проявлениях заболевания обычно назначают преднизон внутрь по 1-2 мг/кг/сут дробными дозами. После нормализации уровне комплемента дозу постепенно, на протяжении 2-3 лет снижают, доводя ее до минимально эффективной.
Один из способов избежать побочночного действия кортикостероидов — принимать их через день. В тяжелых случаях может потребоваться пульс-терапия: на протяжении 3 дней 1 раз в сутки в течение 60 мин внутривенно вводят кортикостероид в дозе 30 мг/кг (но не более 1 г). В некоторых клиниках периодическое внутривенное введение кортикостероидов в высоких дозах сочетают с ежедневным приемом их низких доз внутрь. Побочные эффекты кортикостероидной терапии включают артериальную гипертонию, гастрит, катаракта, остеопению и кушингоидный облик.
При тяжелом течении болезни используют и цитотоксические средства. Внутривенная пульс-терапия циклофосфамидом замедляет прогрессирование волчаночного нефрита, особенно диффузного пролиферативного гломерулонефрита. Однако необходимая продолжительность такого лечения не определена. Циклофосфамид применяют при васкулите, легочном кровотечении и нарушениях ДНС, не поддающихся кортикостероидной терапии. Для замедления патологического процесса в почках используют и азатиоприн. Последствия длительной цитотоксической терапии, особенно у детей, практически неизвестны.
Ее побочные эффекты включают вторичные инфекции, нарушение функции половых желез и, возможно, повышение риска злокачественных опухолей. Применение цитотоксических средств в препубертатном возрасте сопряжено, вероятно, с меньшим риском последующего нарушения половой функции, чем их использование после начала полового созревания. Эффективность метотрексата, циклоспорина и микофеноловой кислоты остается неизвестной.
У взрослых больных с тяжелым течением СКВ испытывают действие гормональной терапии и трансплантации стволовых клеток костного мозга из пуповинной крови. Разрабатываются и биологические препараты, влияющие на продукцию цитокинов. Анализ мочи не всегда отражает степень поражения почек, и для оценки стадии заболевания иногда требуется биопсия почек. Исследование биоптатов помогает решить, нужно ли добавлять к кортикостероидной еще и иммуносупрессивную терапию (например, циклофосфамид). Пo классификации ВОЗ, выделяют шесть типов волчаночного нефрита.
Тип I — отсутствие изменений при световой и электронной микроскопии и иммунофлюоресцентном исследовании.
Тип IIA — минимальные отложения иммуноглобулинов и комплемента в мезангии, определяемые методами иммунофлюоресценции. В этих случаях прогноз в отношении функции почек хороший.
Тип IIB (мезангиальный гломерулонефрит) — лимфопролиферативная инфильтрация мезангия; мезангиальный гломерулонефрит иногда прогрессирует до более обширного поражения почек.
Тип III (очаговый и сегментарный пролиферативный гломерулонефрит) - очаговая пролиферация клеток вокруг капилляров с некрозом и лимфоцитарной инфильтрацией; часто приводит к хронической почечной недостаточности.
Тип IV (диффузный пролиферативный гломерулонефрит) — большая часть каждого клубочка заполнена клеточным инфильтратом, наблюдаются пролиферация клеток мезангия и новообразование капилляров одновременно с рубцеванием клубочков. У 50 % больных через 10 лет развивается хроническая почечная недостаточность; внутривенная пульс-терапия циклофосфамидом может снизить риск этого осложнения.
Тип V (мембранозная нефропатия) — утолщение стенок капилляров при световой микроскопии, а при электронной микроскопии видны субэпителиальные отложения и утолщение базальной мембраны. Эти изменения сопровождаются протеинурией (которая бывает и при других типах волчаночного нефрита); хроническая почечная недостаточность в таких случаях плохо поддается лечению.
При терапии СКВ важнее всего тщательно и повторно обследовать больных, уделяя особое внимание состоянию почек и серологическим признакам обострения болезни. Быстрое выявление и лечение обострений чрезвычайно важно для улучшения прогноза. СКВ — пожизненное заболевание, требующее постоянного врачебного наблюдения.
Осложнения и прогноз системной красной волчанки у детей
СКВ у детей раньше считали безусловно смертельным заболеванием. Совершенствование диагностики и лечения привело к тому, что 5-летняя выживаемость в настоящее время превышает 90%. Тем не менее многие больные позднее погибают. К наиболее частым причинам смерти таких больных относятся инфекции, нефрит, поражение ЦНС, легочные кровотечения и инфаркт миокарда. Поздние осложнения, связанные с отложением в тканях иммунных комплексов, могут быть следствием хронической кортикостероидной терапии.
СКВ у новорожденных обусловлена переносом материнских IgG-аутоантител (обычно к Ro-антигенам клеточных ядер) между 12-й и 16-й неделей беременности. Проявления включают врожденную АВ-блокаду, поражения кожи, гепатит, тромбоцитопению, нейтропению, а также поражения легких и ЦНС. Поражения кожи развиваются после УФ-облучения примерно на 6-й неделе жизни и сохраняются в течение 3-4 мес. Сыпь чаще всего появляется на лице и голове и в 25 % случаев оставляет после себя рубцы. Лечение симптоматическое. Большинство проявлений болезни исчезает, но АВ-блокада сохраняется и часто требует электрокардиостимуляции либо после рождения, либо, если блокаду удается выявить у плода, внутриутробно. При СКВ у матери на ЭКГ ребенка, даже в отсутствие симптомов, часто обнаруживается удлинение интервалов P-R. В редких случаях наблюдается кардиомиопатия, иногда требующая трансплантации сердца.
СКВ у новорожденных следует отличать от мультисистемной воспалительной болезни — редкого синдрома с лихорадкой, сыпью, артропатией, хроническим менингитом, судорогами, увеитом и лимфаденопатией. Этот синдром плохо поддается лечению и обычно требует длительного применения иммуносупрессивных средств.

Новость
Автор
Редакторы
В начале марта 2019 года публикация в журнале Science Translational Medicine сообщила о том, что ученым удалось успешно применить CAR T-клеточную терапию для лечения системной красной волчанки в мышиной модели заболевания. Как работает новое лечение и что это значит для пациентов с системной красной волчанкой?

Аутоиммунные заболевания
Этот цикл статей посвящен болезням, при которых организм начинает бороться сам с собой, вырабатывая аутоантитела и/или аутоагрессивные клоны лимфоцитов.
Поэтому новая работа о том, что уже одобренная терапия рака крови успешно была протестирована на животных в модели СКВ [3], — действительно важная новость для нескольких миллионов пациентов с этой болезнью .
Согласно Lupus Foundation of America, в мире на долю пациентов с СКВ приходится 70% от страдающих всеми формами волчанки, что, по минимальным оценкам, составляет 3,5 миллиона человек.
Что такое системная красная волчанка? Памятка
Системная красная волчанка — это аутоиммунное заболевание, при котором в организме человека (за редким исключением) присутствуют аутоантитела, нацеленные на собственные клетки. Главную роль отводят В-лимфоцитам: они опознают различные фрагменты клеток организма как чужеродные и презентируют их Т-лимфоцитам, вырабатывают антинуклеарные антитела, а вдобавок и производят провоспалительные цитокины. Образующиеся иммунные комплексы осаждаются и вызывают повреждения органов.
СКВ — очень сложное и зачастую агрессивное заболевание. Из-за многообразия симптомов его бывает трудно диагностировать, и до конца не ясно, что именно вызывает его развитие. Но сейчас исследователи уже выявили некоторые факторы, которые этому способствуют, и среди них есть и генетическая предрасположенность, и воздействие агрессивных факторов среды.
Тестируемое лекарство относится к CAR Т-клеточной терапии. Геном собственных Т-лимфоцитов пациента, выделенных из организма, модифицируют, и клетки, амплифицированные в лаборатории и перенесенные обратно пациенту, начинают экспрессировать химерный антигенный рецептор (chimeric antigen receptor, CAR) (рис. 1). Отсюда и пошло название терапии: CAR T cell.

Рисунок 1. Общий принцип получения CAR T-лимфоцитов
В простейшем случае CAR состоит из:
- внеклеточного домена (чаще всего это scFv — single-chain variable fragment), позволяющего Т-лимфоциту распознать специфический антиген;
- трансмембранного домена;
- внутриклеточного домена (обычно это CD3ζ-цепь Т-клеточного рецептора), стимулирующего иммунную клетку.
Важно отметить, что терапия обладает довольно сильными побочными эффектами, которые даже могут угрожать жизни пациентов. Однако, к счастью, в подавляющем большинстве случаев их научились купировать [5].
CAR T-клеточная терапия для лечения рака
CAR T-клеточная терапия, нацеленная на CD19+ В-лимфоциты, оказалась очень успешной в лечении раков крови. В 2017 году FDA (Управление по контролю за продуктами и лекарствами США) одобрило две CAR T-клеточные терапии: Kymriah от Novartis Pharmaceuticals и Yescarta от Kite Pharma, которую в свою очередь купила Gilead Sciences.
Первый пациент, получивший терапию Kymriah, — девочка Эмили — уже девять лет живет без рака. Доктор Карл Джун (Carl H. June) же, который руководил процессом ее лечения, попал в список 100 самых влиятельных людей мира на 2018 год, по мнению журнала Times.
Многие лаборатории пытаются наладить применение CAR T-клеточной терапии и для солидных раков, однако эта задача намного сложнее из-за специфики подобных опухолей [8]. Тем не менее даже в этой области намечается некий прогресс [9].
Поскольку В-лимфоциты играют важную роль не только при заболеваниях крови, но и в аутоиммунных заболеваниях, неудивительно, что нацеленная CAR Т-клеточная терапия вызвала интерес у исследователей, занимающихся СКВ.
Группа под руководством Марко Радича (Marko Radic) провела тестирование CD8+ Т-лимфоцитов с химерным антигенным рецептором, нацеленным на CD19 [3], — ту же самую молекулу, на которую нацеливают одобренную FDA терапию рака крови. Работа была проведена на моделях (NZB × NZW) F1 и MRL fas/fas СКВ.
Модифицированные CAR Т-лимфоциты были введены 41 животному. У 26 мышей терапия успешно уничтожила практически все В-лимфоциты, несущие CD19, и, соответственно, устранила производство аутоантител. Признаки болезни исчезли из селезенки, кожи, почек [10].
CAR Т-лимфоциты были активны как минимум в течение одного года in vivo. Большинство пролеченных животных прожили более года после переноса CAR Т-лимфоцитов, что, по мышиным меркам в данном контексте, очень много. Те же, кто были в контрольной группе и получали плацебо, прожили максимум 8–10 месяцев (рис. 2). Пока не ясно, почему для 15 животных терапия не сработала.

Рисунок 2. Влияние CAR Т-клеточной терапии, нацеленной на CD19, на выживаемость в мышиных моделях системной красной волчанки. а — Кривые выживаемости мышей NZB/W после инфузии CAR Т-лимфоцитов в животных семимесячного возраста. Выживаемость мышей CD19-d (CD19+ B cell depleted, n = 12) сравнивали относительно мышей CD19-s (CD19 sufficient, n = 12). Для сравнения показана выживаемость контрольных мышей (n = 8). б — Кривые выживаемости мышей MRL-lpr из опытной и контрольной групп. Мышей, получивших CAR T-лимфоциты, (n = 11), сравнивали с контрольными мышами MRL-lpr (n = 11).
Остается и самый важный вопрос: а как соотнести эти результаты с потенциальным применением терапии у людей?
С одной стороны, животных активно и успешно используют в изучении СКВ. У некоторых линий мышей, например, New Zealand, MRL и BXSB, спонтанно развивается аутоиммунный синдром, напоминающий человеческую болезнь. Кроме того, манипуляции с мышиным геномом помогли выявить гены предрасположенности к развитию волчанки, среди которых оказались те, что участвуют в регуляции апоптоза и сигналинге через рецепторы В-лимфоцитов [11], [12].
Что ж, в любом случае новая публикация показала: провал ритуксимаба не означает того, что нужно бросать попытки нацеливания лекарств на В-лимфоциты, и, возможно, исследователи уже на пути к разработке терапии, работающей у людей.

Новость
Автор
Редакторы
Системная красная волчанка — это мультифакторное заболевание, развивающееся на основе генетического несовершенства иммунной системы и характеризующееся выработкой широкого спектра аутоантител к компонентам клеточного ядра. Молекулярно-генетические основы болезни изучены довольно плохо, в связи с чем специфического лечения до сих пор не создано, а в основе проводимой в клинике патогенетической терапии лежат иммунодепрессанты — глюкокортикостероиды и цитостатики. И вот, после более чем 50 лет попыток разработать специфическое лечение волчанки, произошел сдвиг: Управление по контролю за качеством пищевых продуктов и лекарств США официально утвердило в качестве лекарства от волчанки препарат Бенлиста (Benlysta) на основе моноклональных антител, специфически блокирующих B-лимфоцит-стимулирующий белок (BLyS).
Системная красная волчанка (СКВ) — одно из самых распространённых аутоиммуных заболеваний, в основе которого лежит генетически обусловленное комплексное нарушение иммунорегуляторных механизмов. При заболевании происходит образование широкого спектра аутоантител к различным компонентам ядра клеток и формирование иммунных комплексов. Развивающееся в различных органах и тканях иммунное воспаление приводит к обширным поражениям микроциркуляторного кровяного русла и системной дезорганизации соединительной ткани [1], [2].
Патогенез СКВ

Рисунок 1. Патогенез СКВ
Волчанка во многом связана с нарушениями на уровне пролиферации различных клонов В-клеток, активируемых многочисленными антигенами, в роли которых могут выступать медицинские препараты, бактериальная или вирусная ДНК и даже фосфолипиды мембраны митохондрий. Взаимодействие антигенов с лейкоцитами связано либо с поглощением антигенов антиген-презентирующими клетками (АПК), либо с взаимодействием антигена с антителом на поверхности В-клетки.
В результате поочередной активации то T-, то B-клеток увеличивается продукция антител (в том числе, аутоантител), наступает гипергаммаглобулинемия, образуются иммунные комплексы, чрезмерно и неконтролируемо дифференцируются Т-хелперы. Разнообразные дефекты иммунорегуляции, свойственные СКВ, связаны также с гиперпродукцией цитокинов Th2-типа (IL-2, IL-6, IL-4, IL-10 IL-12).
Одним из ключевых моментов в нарушении иммунной регуляции при СКВ является затрудненное расщепление (клиренс) иммунных комплексов, — возможно, вследствие их недостаточного фагоцитоза, связанного, в частности, с уменьшением экспрессии CR1-рецепторов комплемента на фагоцитах и с функциональными рецепторными дефектами.
Распространённость СКВ колеблется в пределах 4–250 случаев на 100 000 населения; пик заболеваемости приходится на возраст 15–25 лет при соотношении заболевших женщин к мужчинам 18:1. Наиболее часто заболевание развивается у женщин репродуктивного возраста с увеличением риска обострения во время беременности, в послеродовом периоде, а также после инсоляции и вакцинации.
СКВ часто становится причиной инвалидности. В развитых странах в среднем через 3,5 года после постановки диагноза 40% больных СКВ полностью прекращают работать, — в основном, в связи с нейрокогнитивными дисфункциями и повышенной утомляемостью. К потере трудоспособности чаще всего приводят дискоидная волчанка и волчаночный нефрит.
Клинические проявления СКВ чрезвычайно разнообразны: поражение кожи, суставов, мышц, слизистых оболочек, лёгких, сердца, нервной системы и т.д. У одного пациента можно наблюдать различные, сменяющие друг друга варианты течения и активности заболевания; у большинства больных периоды обострения заболевания чередуются с ремиссией. Более чем у половины больных есть признаки поражения почек, сопровождающиеся ухудшением реологических свойств крови [4].
Поскольку молекулярные и генетические механизмы, лежащие в основе заболевания, до сих пор как следует не изучены, специфического лечения волчанки до недавнего времени не существовало. Базисная терапия основана на приёме противовоспалительных препаратов, действие которых направлено на подавление иммунокомплексного воспаления, как в период обострения, так и во время ремиссии. Основными препаратами для лечения СКВ являются:
- глюкокортикоиды (преднизолон, метилпреднизолон);
- цитостатические препараты (циклофосфамид, азатиоприн, метотрексат, мофетила микофенолат, циклоспорин).
Исследователи, желая специфически блокировать BLyS, сделали ставку на человеческое моноклональное антитело, разработанное совместно с английской биотехнологической фирмой Cambridge Antibody Technology, и названное белимумаб (belimumab). В начале марта 2011 года американское Управление по контролю за качеством пищевых продуктов и лекарственных препаратов (FDA) впервые за 56 лет одобрило препарат, предназначенный для специфического лечения системной красной волчанки. Эти препаратом стал Бенлиста — коммерческое название антитела белимумаба, производством которого уже занимается компания GlaxoSmithKline. До того FDA одобряла для терапии СКВ гидроксихлорохин — лекарство от малярии; было это в 1956 году.
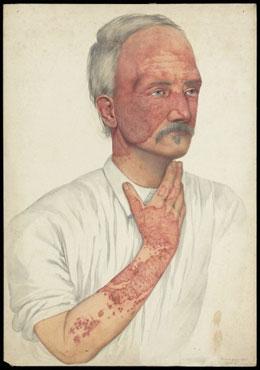
Рисунок 2. Человек, больной системной красной волчанкой (акварель 1902 года кисти Мэйбл Грин). Свое название заболевание получило ещё в средневековье, когда людям казалось, что характерная волчаночная сыпь на переносице напоминает волчьи укусы.
Целенаправленная терапия
Следующие на очереди

Красная волчанка – аутоиммунная патология, при которой происходит поражение кровеносных сосудов и соединительной ткани, а как следствие – кожи человека. Заболевание носит системный характер, т.е. происходит нарушение в нескольких системах организма, оказывая негативное влияние на него в целом и на отдельные органы в частности, в том числе и на иммунную систему.
Подверженность болезни женщин в несколько раз выше, чем мужчин, что связано с особенностями строения женского организма. Наиболее критичным возрастом для развития системной красной волчанки (СКВ) считается период полового созревания, во время беременности и некоторый интервал после него, пока организм проходит этап восстановления.
Кроме этого, отдельной категорией для возникновения патологии считается детский возраст в периоде от 8 лет, но это не определяющий параметр, потому что не исключается врожденный вид заболевания или его проявление на ранних сроках жизни.

Что это за болезнь?
Системная красная волчанка (СКВ, болезнь Либмана-Сакса) (лат. lupus erythematodes, англ. systemic lupus erythematosus) — диффузное заболевание соединительной ткани, характеризующееся системным иммунокомплексным поражением соединительной ткани и её производных, с поражением сосудов микроциркуляторного русла.
Системное аутоиммунное заболевание, при котором вырабатываемые иммунной системой человека антитела повреждают ДНК здоровых клеток, преимущественно повреждается соединительная ткань с обязательным наличием сосудистого компонента. Название болезнь получила из-за своего характерного признака — сыпи на переносице и щеках (поражённый участок по форме напоминает бабочку), которая, как считали в Средневековье, напоминает места волчьих укусов.
История
История болезни красная волчанка получила свое начало в 1828г. Это случилось после того, как французский дерматолог Biett впервые описал кожные признаки. Гораздо позже, спустя 45 лет врач дерматолог Kaposhi подметил, что некоторые заболевшие наряду с кожными признаками имеют болезни внутренних органов.
В 1890г. было обнаружено английским врачом Osler, что системно красная волчанка может протекать без кожных проявлений. Описание феномена LE-(ЛЕ) клеток – это обнаружение осколков клеток в крови, в 1948г. позволило идентифицировать больных.
В 1954г. были обнаружены в крови заболевших определенные белки – антитела, действующие против собственных клеток. Это обнаружение стало использоваться в разработках чувствительных тестов для диагностирования системной красной волчанки.
Причины возникновения
Причины болезни окончательно не выяснены. Установлены только предполагаемые факторы, способствующие возникновению патологических изменений.
- Возраст — максимально системной красной волчанкой болеют люди от 15 до 45 лет, но есть случаи, возникшие в детском возрасте и у пожилых.
- Наследственность — известны случаи семейного заболевания, вероятно, передающегося от старших поколений. Однако риск рождения больного ребенка остается низким.
- Раса — американские исследования показали, что чернокожее население болеет в 3 раза чаще белых, также эта причина более выражена у коренных индейцев, уроженцев Мексики, азиаток, испанок.
- Пол — среди известных больных женщин в 10 раз больше, чем мужчин, поэтому ученые пытаются установить связь с половыми гормонами.
Среди внешних факторов наиболее патогенным является интенсивное солнечное облучение. Увлечение загаром способно спровоцировать генетические изменения. Есть мнение, что чаще болеют системной волчанкой люди, профессионально зависимые от деятельности на солнце, морозе, резких колебаний температуры среды (моряки, рыбаки, сельскохозяйственные работники, строители).
У значительной части пациентов клинические признаки системной волчанки появляются в период гормональных изменений, на фоне беременности, климакса, приема гормональных контрацептивов, в период интенсивного полового созревания.
Также болезнь связывают и с перенесенной инфекцией, хотя доказать роль и степень влияния какого-либо возбудителя (идут целенаправленные работы по роли вирусов) пока невозможно. Попытки выявить связь с синдромом иммунодефицита или установить заразность болезни пока неуспешны.

Патогенез
Такая реакция организма носит патогенный характер, провоцируя развитие воспалительного процесса и угнетение здоровых клеток разными способами. Чаще всего изменениям подвержены кровеносные сосуды и соединительная ткань. Патологический процесс приводит к нарушению целостности кожи, изменению ее внешнего вида и снижению кровообращения в очаге поражения. При прогрессировании заболевания поражаются внутренние органы и системы всего организма.
Классификация
В зависимости от области поражения и характера течения заболевание классифицируют на несколько видов:
- Красная волчанка, вызванная приемом некоторых препаратов. Приводит к появлению симптоматики СКВ, которая может самопроизвольно исчезать после отмены препаратов. Лекарственными средствами, способными приводить к развитию красной волчанки, становятся препараты для лечения артериальной гипотензии (артериолярные вазодилататоры), антиаритмические, противосудорожные средства.
- Системная красная волчанка. Заболевание склонно к быстрому прогрессированию с поражением любого органа или системы организма. Протекает с лихорадкой, недомоганием, мигренями, сыпью на лице и теле, а также болями разного характера в любом участке тела. Наиболее характерны мигрени, артралгии, боли в почках.
- Неонатальная волчанка. Возникает у новорожденных, зачастую сочетаясь с пороками сердца, серьезными нарушениями работы иммунной и кровеносной систем, аномалиями развития печени. Болезнь встречается чрезвычайно редко; меры консервативной терапии позволяют эффективно снижать проявления неонатальной волчанки.
- Дискоидная волчанка. Самая распространенная форма болезни – центробежная эритема Биетта, основными проявлениями которой являются кожные симптомы: красная сыпь, утолщение эпидермиса, воспаленные бляшки, трансформирующиеся в рубцы. В некоторых случаях заболевание приводит к поражению слизистых оболочек рта и носа. Разновидностью дискоидной является глубокая волчанка Капоши-Ирганга, для которой характерно рецидивирующее течение и глубокие поражения кожных покровов. Особенностью течения этой формы болезни становятся признаки артритов, а также снижение работоспособности человека.
Симптомы красной волчанки
Являясь системным заболеванием, красная волчанка характеризуется следующими симптомами:
- синдром хронической усталости;
- припухание и болезненность суставов, а также мышечная боль;
- необъяснимая лихорадка;
- грудные боли при глубоком дыхании;
- повышенное выпадение волос;
- красные, кожные высыпания на лице или изменение окраски кожных покровов;
- чувствительность к солнцу;
- отеки, припухание ног, глаз;
- увеличение лимфатических узлов;
- посинение или побеление пальцев на руках, на ногах, пребывая на холоде или в момент стресса (синдром Рейно).
Отдельные люди испытывают головные боли, судороги, головокружение, депрессивные состояния.
Новые симптомы способны появляться спустя годы и после постановки диагноза. У одних больных страдает одна система организма (суставы или кожа, органы кроветворения), у других заболевших проявления способны затронуть многие органы и нести полиорганный характер. Сама тяжесть и глубина поражения систем организма у всех различна. Зачастую поражаются мышцы и суставы, при этом вызывая артрит и миалгию (боль в мышцах). Кожные высыпания имеют схожесть у разных пациентов.
Если у больного полиорганные проявления, то происходят следующие патологические изменения:
- в почках воспаление (волчаночный нефрит);
- воспаления кровеносных сосудов (васкулиты);
- воспаление легких: плеврит, пневмонит;
- заболевания сердца: коронарный васкулит, миокардит или эндокардит, перикардит;
- заболевания крови: лейкопения, анемия, тромбоцитопения, риск образования тромбов;
- поражения мозга или центральной нервной системы, а это провоцирует: психоз (изменение в поведение), возникает головная боль, головокружение, паралич, нарушение памяти, проблемы со зрением, судороги.
Как выглядит красная волчанка, фото
На фото ниже показано, как проявляется заболевание у человека.

Проявление симптоматики данного аутоиммунного заболевания могут существенно различаться у разных больных. Однако общими местами локализации очагов поражения, как правило, становятся кожные покровы, суставы (преимущественно рук и пальцев), сердце, легки и бронхи, а также пищеварительные органы, ногти и волосы, которые становятся более хрупкими и склонными к выпадению, а также головной мозг и нервная система.
Стадии течения болезни
В зависимости от выраженности симптоматики заболевания системная красная волчанка имеет несколько стадий течения:
- Острая стадия – на этом этапе развития красная волчанка резко прогрессирует, общее состояние пациента ухудшается, он жалуется на постоянную усталость, повышение температуры до 39-40 градусов, лихорадку, боль и ломоту в мышцах. Клиническая картина развивается стремительно, уже за 1 месяц заболевание охватывает все органы и ткани организма. Прогноз при острой форме красной волчанке не утешительный и зачастую продолжительность жизни пациента не превышает 2 лет;
- Подострая стадия – скорость прогрессирования заболевания и степень выраженности клинических симптомов не такая, как в острой стадии и от момента заболевания до появления симптоматики может пройти более 1 года. На этой стадии заболевание часто сменяется периодами обострений и стойкой ремиссии, прогноз в целом благоприятный и состояние пациента напрямую зависит от адекватности назначенного лечения;
- Хроническая форма – заболевание имеет вялую форму течения, клинические симптомы слабо выражены, внутренние органы практически не поражены и организм в целом нормально функционирует. Несмотря на относительно легкое течение красной волчанки, вылечить заболевание на данной стадии невозможно, единственное, что можно сделать – это облегчить выраженность симптомов при помощи медикаментов в момент обострения.
Осложнения СКВ
Основные осложнения, которые провоцирует СКВ:
1) Болезни сердца:
- перикардит — воспаление сердечной сумки;
- отвердение коронарных артерий, питающих сердце по причине скопления тромботических сгустков (атеросклероз);
- эндокардит (инфицирование поврежденных клапанов сердца) из-за уплотнения сердечных клапанов, скопления кровяных сгустков. Нередко проводят пересадку клапанов;
- миокардит (воспаление мускула сердца), вызывающий тяжелые аритмии, заболевания сердечного мускула.
2) Почечные патологии (нефриты, нефроз) развиваются у 25% больных, страдающих СКВ. Первые симптомы – отеки на ногах, наличие в моче белка, крови. Крайне опасен для жизни отказ почек нормально работать. Лечение включает применение сильных препаратов от СКВ, диализ, пересадку почки.
3) Заболевания крови, опасные для жизни.
- снижение эритроцитов (питающих клетки кислородом), лейкоцитов (подавляющих инфекции и воспаления), тромбоцитов (способствуют свертываемости крови);
- гемолитическая анемия, вызванная недостатком эритроцитов или тромбоцитов;
- патологические изменения органов кроветворения.
4) Заболевания легких (у 30%), плевриты, воспаление мышц грудной клетки, суставов, связок. Развитие острой туберкулезной волчанки (воспаление ткани легких). Легочная эмболия – закупорка артерий эмболами (кровяными сгустками) в связи с повышенной вязкостью крови.
Диагностика
Предположение о наличии красной волчанки можно сделать на основании красных очагов воспалений на кожных покровах. Внешние признаки эритематоза со временем могут изменяться, поэтому по ним трудно поставить точный диагноз. Необходимо применение комплекса дополнительных обследований:
- общие анализы крови и мочи;
- определение уровня печеночных ферментов;
- анализ на Антинуклеарные тела (АНА);
- рентгенография грудной клетки;
- эхокардиография;
- биопсия.

Дифференциальная диагностика
Хроническую красную волчанку дифференцируют от красного плоского лишая, туберкулезной лейкоплакии и волчанки, раннего ревматоидного артрита, синдрома Шегрена (см. сухость во рту, синдром сухого глаза, светобоязнь). При поражении красной каймы губ хроническую СКВ дифференцируют от абразивного преканцерозного хейлита Манганотти и актинического хейлита.
Поскольку поражение внутренних органов всегда схоже по течению с различными инфекционными процессами, СКВ дифференцируют от болезни Лайма, сифилиса, мононуклеоза (инфекционный мононуклеоз у детей: симптомы), ВИЧ-инфекции.
Лечение системной красной волчанки
Лечение должно быть максимально подходящим для конкретного пациента.
Госпитализация необходима в следующих случаях:
- при стойком повышение температуры без видимой причины;
- при возникновении угрожающих жизни состояний: быстропрогрессирующая почечная недостаточность, острый пневмонит или легочное кровотечение.
- при появлении неврологических осложнений.
- при значительном снижении количества тромбоцитов, эритроцитов или лимфоцитов крови.
- в случае, когда обострение СКВ невозможно вылечить в амбулаторных условиях.
Для лечения системной красной волчанки в период обострения широко применяются гормональные препараты (преднизолон) и цитостатики (циклофосфамид) по определенной схеме. При поражении органов опорно-двигательной системы, а также при повышении температуры назначаются нестероидные противовоспалительные препараты (диклофенак).
Для адекватного лечения заболевания того или иного органа необходима консультация специалиста в этой области.
Правила питания
Опасные и вредные продукты при волчанке:
- большое количество сахара;
- все жаренное, жирное, соленое, копченое, консервированное;
- продукты, на которые есть аллергические реакции;
- сладкие газировки, энергетики и алкогольные напитки;
- при наличии проблем с почками противопоказана пища, содержащая калий;
- консервы, колбасы и сосиски фабричного приготовления;
- магазинный майонез, кетчуп, соусы, заправки;
- кондитерские изделия с кремом, сгущенкой, с искусственными наполнителями (заводскими джемами, повидлами);
- фаст фуд и продукты с ненатуральными наполнителями, красителями, рыхлителями, усилителями вкусовых качеств и запаха;
- продукты, содержащие холестерин (булочки, хлеб, красное мясо, молочные продукты с высокой жирностью, соусы, заправки и супы, в основе приготовления которых взяты сливки);
- продукты, имеющие большой срок годности (имеются ввиду те продукты, которые быстро портятся, но благодаря различным химическим добавкам в составе, могут храниться очень долгое время – сюда, как пример, можно отнести молочные продукты с годовым сроком годности).
Употребляя эти продукты можно ускорить процесс прогрессирования болезни, что может повлечь за собой смертельный исход. Это максимальные последствия. А, как минимум, спящая стадия волчанки перейдет в активную, из-за чего все симптомы обострятся и самочувствие значительно ухудшится.
Продолжительность жизни
Выживаемость через 10 лет после постановки диагноза системная красная волчанка — 80 %, через 20 лет — 60 %. Основные причины смерти: люпус-нефрит, нейро-люпус, интеркуррентные инфекции. Есть случаи выживаемости 25—30 лет.
В целом качество и длительность жизни при системной красной волчанке зависит от некоторых факторов:
- Возраст пациента: чем моложе пациент — тем выше активность аутоиммунного процесса и агрессивней протекает заболевание, что связано с большей реактивностью иммунитета в молодом возрасте (больше аутоиммунных антител разрушают собственные ткани).
- Своевременность, регулярность и адекватность терапии: при длительном приеме гормонов глюкокортикостероидов и других препаратов можно добиться длительного периода ремиссии, снижения риска развития осложнений и как результат – улучшения качества жизни и ее длительности. Причем, очень важно начать лечение еще до развития осложнений.
- Вариант течения заболевания: острое течение протекает крайне неблагоприятно и через пару лет могут возникнуть тяжелые, угрожающие жизни осложнения. А с хроническим течением, а это 90% случаев СКВ, можно жить до старости полноценной жизнью (если соблюдать все рекомендации врача ревматолога и терапевта).
- Соблюдение режима значительно улучшает прогноз заболевания. Для этого необходимо постоянно наблюдаться у врача, придерживаться его рекомендаций, своевременно обращаться к медикам при появлении каких-либо симптомов обострения заболевания, избегать контакта с солнечными лучами, ограничивать водные процедуры, вести здоровый образ жизни и соблюдать другие правила профилактики обострений.
Если вам выставили диагноз волчанки, то это не значит, что жизнь закончилась. Старайтесь победить болезнь, может быть, не в прямом смысле. Да, вероятно, вы будете в чем-то ограничены. Но миллионы людей и с более тяжелыми заболеваниями живут яркой, полной впечатлений жизнью! Значит, сможете и вы.

Профилактика
Цель профилактики – предупредить развитие рецидивов, длительно поддерживать больного в состоянии стойкой ремиссии. Профилактика волчанки основана на комплексном подходе:
Читайте также:

