Удаление катаракты после кератита
Обновлено: 19.04.2024
В России катаракта находится на первом месте среди заболеваний, ведущих к слепоте в пожилом возрасте (58%), и на третьем месте среди заболеваний, приводящих к инвалидности по зрению (12%). Из 10000000 больных катарактой 3600000 пациентам проводится консервативное лечение, и только 400000 больным назначается консультация офтальмохирурга.
Почти во всех станах мира факоэмульсификация катаракты проводится амбулаторно с хорошими результатами. Осложнения операции в виде послеоперационной кератопатии могут быть связаны со следующим:
• выполнение операционных разрезов;
• появление агрессивного (токсического) эффекта пред — и интраоперационной подготовки, а также послеоперационной терапии;
Проблемы с роговицей в послеоперационном периоде появляются, прежде всего, у пациентов с исходными роговичными изменениями (рис. 1). Наличие у пациентов рубцов после радиальной кератотомии, помутнения роговицы после травм или кератитов, клапана Ахмеда или Express —дренажей заставляют хирурга более осторожно готовиться к операции. Для того чтобы снизить риск послеоперационных осложнений, хрусталик должен иметь минимальное количество помутнений. При плотной катаракте время экспозиции и мощность ультразвука значительно возрастают, от чего, несмотря на протекторные свойства вискоэластиков, страдают окружающие ткани.
Повреждающее действие ультразвука может быть обусловлено квалификацией оперирующего хирурга, длительностью операции и глубиной работы в передней камере.
Следует помнить, что, планируя имплантацию переднекамерной ИОЛ или удаление хрусталика через большой разрез, мы также можем ухудшить состояние роговицы.
Серьезной проблемой, связанной в основном с большими разрезами, помимо астигматизма, является врастание эпителия в переднюю камеру (рис. 2). В эпоху бесшовной микроинвазивной хирургии количество осложнений, обусловленных операционными разрезами, значительно снизилось. По некоторым исследованиям, при сравнении разрезов различных размеров было выявлено, что результаты операции с основным доступом 3,0 и 2,75 мм были хуже, чем при разрезе 2,2 мм.
В то же время уменьшение его размера до 1,8 мм не дало никаких преимуществ. Однако в этом исследовании использовались стандартные модели ИОЛ, не всегда предназначенные для имплантации через подобный доступ. Вполне естественно, что в этом случае канал расширялся и травмировался при прохождении по нему интраокулярной линзы, и при этом утрачивались все преимущества микроразреза.
Уменьшение диаметра разреза при использовании специальных моделей ИОЛ в значительной степени уменьшает операционную травму. Но даже при проведении факоэмульсификации через разрез 1,8 мм чувствительность роговицы в височном квадранте, а также проба по Норну резко снижаются в первые сутки и восстанавливаются лишь через месяц. Плотность бокаловидных клеток конъюнктивы резко снижается в первые сутки и не возвращается к исходной даже спустя 3 мес. (отмечается высокая корреляция с длительностью операции).
Формирование операционных разрезов при помощи фемтосекундного лазера обеспечивает лучший профиль операционных разрезов и адаптацию краев раны, а так же меньший отек роговицы. Кроме того, снижение процента потери эндотелиальных клеток происходит опосредованно за счет меньшего количества манипуляций в передней камере, уменьшения энергии ультразвука и времени факоэмульсификации.
Так как факоэмульсификация всегда ведет к потере клеток эндотелия роговицы, при малейшем подозрении на эндотелиальную дистрофию необходимо проверить плотность эндотелиальных клеток. Современные ирригационные растворы (BSS —Plus и Ringer), так же как и вискоэластики, в значительной степени защищают эндотелиоциты, но, тем не менее, нужно помнить, что 1700 кл/мм² (в пожилом возрасте) является нижней границей нормы, а при плотности 600 —800 кл/мм² начинается декомпенсация процесса и отек роговицы. Такие пациенты должны быть осведомлены о возможности кератопластики после удаления катаракты.
В процессе операции может возникнуть отслойка десцеметовой мембраны. При небольших ее отрывах происходит ее самостоятельное прилегание. При отслоении большого лоскута его необходимо уложить на место, оставив в передней камере пузырек воздуха.
В случае полной потери участка десцеметовой мембраны происходят грубые изменения эндотелия.
Минимальные проявления отслойки, а также изменения тканей в область формирующегося рубца роговицы, можно увидеть при помощи оптической когерентной томографии переднего отрезка глаза.
Редким, но довольно тяжелым осложнением операции по поводу катаракты является TASS —синдром.
Это острое неинфекционное послеоперационное воспаление переднего отрезка, развивается в течение 12 —48 часов после проведения операции и клинически характеризуется резким снижением зрения, диффузным отеком роговицы, выпотом фибрина в переднюю камеру, иногда формированием гипопиона, возможным повышением ВГД (рис. 3).
Источниками токсической реакции могут быть:
• вещества, вводимые внутрь глаза в ходе операции (анестетики, антибиотики и др.);
• детергенты и энзимы, оставшиеся на инструментах и в просвете наконечников для факоэмульсификации, а также канюль после обработки и стерилизации;
• остатки вискоэластиков и хрусталиковых масс;
• глазные капли и мази, попавшие внутрь глаза при плохой герметизации разрезов.
Спорным моментом является тенденция в некоторых странах внутрикамерного введения антибиотиков.
Токсическое действие на роговицу оказывают и почти все препараты, которые назначаются в послеоперационном периоде – антибиотики, антисептики, мидриатики, анестетики, НПВС и кортикостероиды. Их воздействие на роговицу усиливается содержащимися в них консервантами.
Положительные свойства консервантов:
• служат для поддержания стерильности и стабильности раствора;
• облегчают проникновение действующего вещества внутрь глаза.
Отрицательные свойства консервантов:
• дестабилизируют слезную пленку, разрушают ее липидный компонент, ускоряя испарение;
• разрушают межклеточные контакты;
• имеют цитотоксический эффект;
• вызывают аллергические реакции.
Нарушение барьерной функции эпителия ведет к отеку глубоких слоев роговицы. Считается, что бесконсервантные формы препаратов лучше, однако отсутствие консерванта не всегда является преимуществом. Лишение капель бензалкония хлорида приводит к росту пенициллин —резистентой микрофлоры, а золотистый и эпидермальный стафилококк являются основной причиной эндофтальмитов, очень трудно поддающихся лечению. Из фторхинолонов наименьшей токсичностью обладают Офтаквикс (левофлоксацин) и Флоксал (офлоксацин), наибольшую токсичность в этой группе препаратов имеет Ципромед (ципрофлоксацин) (рис. 4).
Последствием неблагоприятного действия на роговицу анестетиков и других препаратов с консервантами, а также избыточного освещения микроскопа во время операции после факоэмульсификации является возникновение или усиление проявлений ССГ, поэтому хирургу стоит выявлять группы риска и обеспечивать своевременное лечение ССГ на дооперационном этапе.
В послеоперационном периоде необходимо назначить препараты искусственной слезы. При персистирующем эпителиальном дефекте (рис. 5) в обязательном порядке назначается Корнерегель. Декспантенол, входящий в состав Корнерегеля, помимо стимуляции регенерации тканей, снижает активность воспалительного процесса и уменьшает отек роговицы, что облегчает процесс физиологической дислокации эпителия от периферии к центру роговицы. Применение этого препарата ускоряет зрительную реабилитацию пациентов, а более регулярная укладка коллагеновых волокон обеспечивает плотный контакт эпителия со стромой роговицы, то есть обеспечивает профилактику формирования хронической рецидивирующей эрозии.
Обычно параллельно со стероидами назначаются НПВС, а в случае возникновения проблем при использовании кортикостероидных препаратов возможен полный переход на НПВС (Индоколлир).
Изменения, индуцированные факоэмульсификацией:
• поверхностный точечный кератит, эпителиопатия (рис. 6);
• сквамозная метаплазия эпителиальных клеток конъюнктивы (особенно в нижнем своде);
• ускорение времени разрыва слезной пленки;
• изменение показателей теста Ширмера;
• появление признаков ССГ у пациентов с исходно нормальными показателями.
Несколько примеров до — и послеоперационного ведения пациентов с высоким риском развития или усиления кератопатии после факоэмульсификации.
Пациент А., атопический дерматит, розацеа, персистирующая эпителиопатия (рис. 7). За две недели до операции назначены Циклоспорин А, Хиломакс —Комод, Вит —А —Пос.После операции проведен короткий курс кортикостероидов (1 неделя), Индоколлира (2 недели) с возвращением к Циклоспорину.
Пациент Б., дистрофия роговицы Когана (рис. 8). Большое количество интраэпителиальных микрокист приводит к развитию неправильного астигматизма. В послеоперационном периоде после замены хрусталика больному была выполнена ФТК с хорошим рефракционным результатом.
Пациент Д., периферическое истончение роговицы (рис. 10). До операции назначен циклоспорин А, в послеоперационном периоде применен короткий курс стероидов и три недели инстилляций Индоколлира. В качестве стимуляторов регенерации эпителия использовали Корнерегель и ВитА —Пос.
Пациент Е., стрии Haab’а (рис. 11).
Особенностью являются врожденные разрывы десцеметовой мембраны, не склонные к прогрессированию. Для таких больных необходим щадящий режим факоэмульсификации, а также назначение стимуляторов регенерации роговицы в послеоперационном периоде.

В 1994 году перенёс радиальную кератотомию (операцию по восстановлению зрения) в одном из филиалов МНТК "Микрохирургия глаза" им. акад. С.Н. Фёдорова. Близорукость до операции, со слов пациента, составляла около 6 диоптрий.
Обследование
При осмотре на каждом глазу выявлено по 8 насечек на роговице, оставшихся после радиальной кератотомии. Также обнаружены начальные помутнения кортикальных слоёв хрусталика. Внутренние структуры глаза без особенностей.
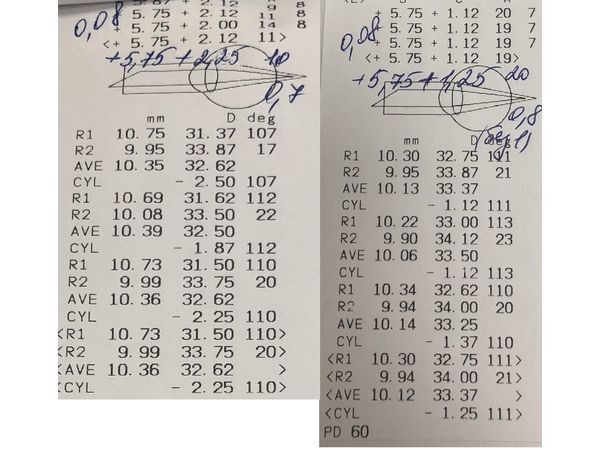
Vis OD 0.08 (острота зрения правого глаза без коррекции) sph +5.75 cyl +2.25 ax 10 = 0.7 (острота зрения правого глаза с коррекцией).
Vis OS 0.08 (острота зрения левого глаза без коррекции) sph +5.75 cyl +1.25 ax 20 = 0.8 (острота зрения левого глаза с коррекцией).
- Правого глаза около 30,0 диоптрий (норма 40,7-46,6 диоптрий). Отмечается смещение центра оптической зоны от центра зрачка
- Левого глаза около 30,0 диоптрий. Центр оптической зоны совпадает со зрачком.
Диагноз
OU (оба глаза) — состояние после радиальной кератотомии. Индуцированная гиперметропия (возрастная дальнозоркость) высокой степени. Нерегулярный астигматизм. Осевая миопия высокой степени. Начальная катаракта. Пресбиопия.
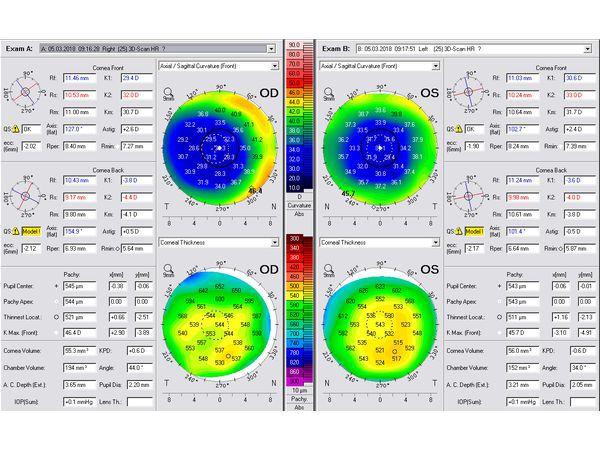
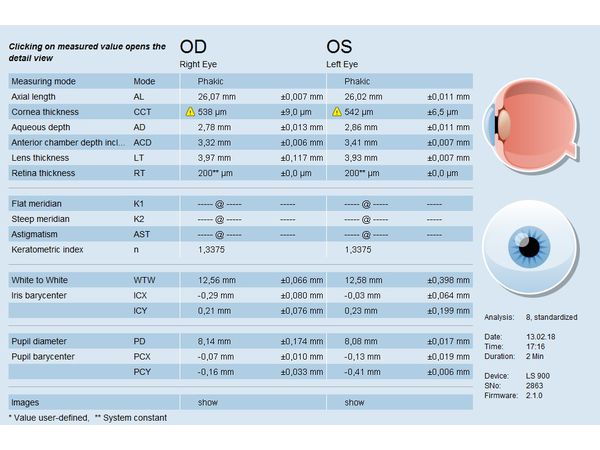
Результаты оптической биометрии на аппарате Lenstar. Роговица в центре настолько плоская, что биометр не может определить её кривизну.
Лечение
Пациенту была проведена факоэмульсификация (удаление) катаракты с имплантацией торической интраокулярной линзы сначала правого глаза, а через 14 дней — левого. Обе операции прошли штатно, без осложнений и особенностей.
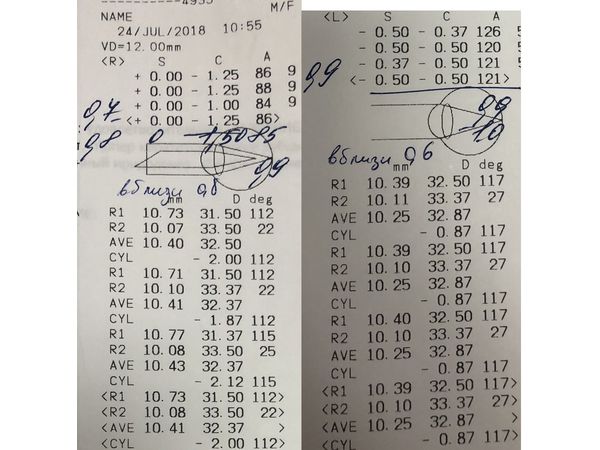
В первый день после операции зрение правого глаза улучшилось с 8 до 80 %: Vis OD 0.8 (-2) sph +0.75 cyl +0.75 ax 160 = 0.9 (+2).
Зрение левого глаза в первый день после операции также улучшилось с 8 до 80 %: Vis OS 0.8 н/к (некорригированная острота зрения).
На контрольном осмотре через 4 месяца острота зрения правого глаза с коррекцией повысилась до 90 %, левого глаза — до 100 %. Без коррекции до 80 % и 90 % соответственно. Пациент теперь не нуждается в очковой коррекции для чтения.
Заключение
Передняя дозированная радиальная кератотомия — методика коррекции зрения, широко распространённая в 1980-90-е годы во всём мире и особенно в России. Методика была внедрена в широкую практику профессором Святославом Фёдоровым. Это глубоко модернизированная техника радиальной кератотомии доктора Сато (Япония).
Надо отметить, что хирургия катаракты после перенесённой радиальной кератотомии имеет ряд особенностей и сложностей. Насечки наносились хирургом вручную при помощи скальпеля. Соответственно, их глубина и расположение не всегда соответствовали запланированным, вызывая в ряде случаев выраженную нерегулярность роговицы. Также с возрастом эластические свойства роговицы меняются и приводят к изменению и усилению рефракционного эффекта операции, что означает смещение зрения в сторону дальнозоркости. Кроме того, расчёт интраокулярной линзы затруднён из-за нестандартной формы и параметров роговицы и требует тщательного подхода с использованием современных приборов и специальных формул (например, формула Barrett True-K). Расстояние между насечками составляет отдельную трудность при формировании хирургического доступа и среди хирургов до сих пор нет единого мнения относительно единственно правильного доступа.
Отдельно стоит отметить высокие ожидания пациентов, перенёсших рефракционную операцию в молодости. Они помнят то непередаваемое чувство, которое испытали в молодости, избавившись от очков, и рассчитывают на максимальный результат, которого не всегда можно достичь по объективным причинам.
Данный пациент в результате лечения улучшил остроту зрения и получил возможность читать без очков (благодаря особенностям роговицы после радиальной кератотомии).
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 9 лет.
Над статьей доктора Орловой Ольги Михайловны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
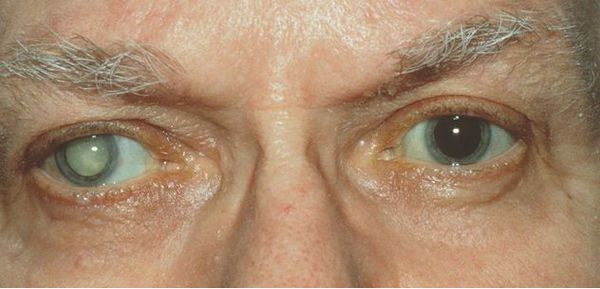
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
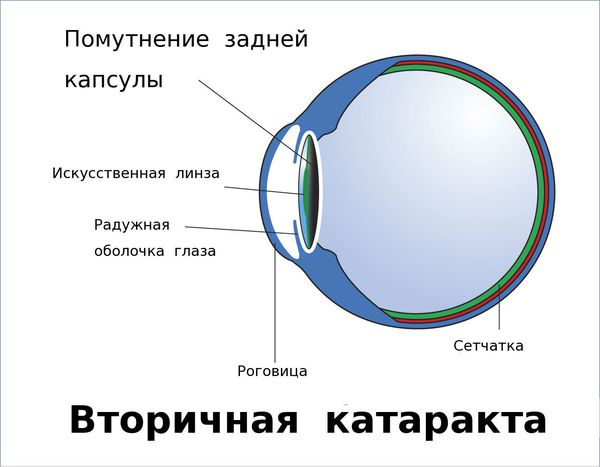
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты. Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика.
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вторичной катаракты
Основной жалобой пациентов является постепенное снижение остроты зрения после замены хрусталика. Зрение может ухудшаться как вдаль, так и вблизи, возможно нарушение фокусировки взгляда. Может снижаться контрастная чувствительность и/или цветовое восприятие (яркость изображения).

У некоторых пациентов возникают жалобы на расстройство темновой адаптации, появление бликов и ореолов, особенно в тёмное время суток при взгляде на яркий источник света (фонарь, свет фар).

Повышается утомляемость при чтении и обычных зрительных нагрузках. Возникает двоение и ощущение пелены или тумана перед оперированным глазом.

Патогенез вторичной катаракты
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
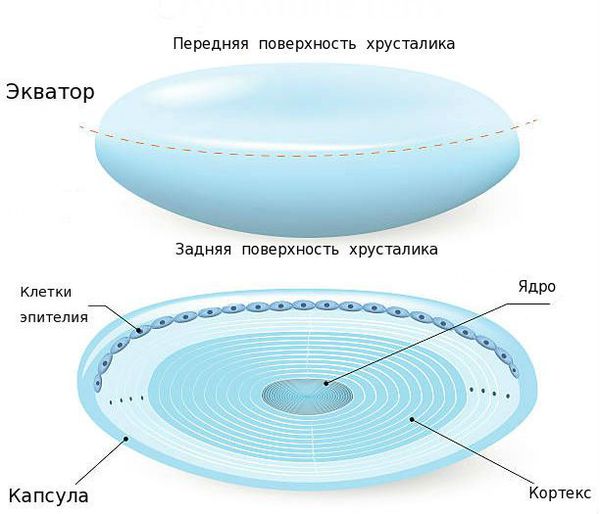
Хрусталик — это прозрачная, двояковыпуклая биологическая линза, одним из основных компонентов которой является белок [3] . То есть это белковая структура. В отличие от других структур глаза в нём очень мало воды (около 50-60 %). С возрастом количество воды уменьшается, клетки хрусталика мутнеют и уплотняются. В норме биологическая линза взрослого человека желтоватого цвета, а когда возникает катаракта, она приобретает более интенсивный жёлтый или красный оттенок [3] . Хрусталик в глазу находится в специальной капсульной сумке (капсульном мешке, капсуле). Часть капсулы, которая покрывает хрусталик спереди, называется "передней капсулой", капсульная сумка, покрывающая линзу сзади — это "задняя капсула".
Изнутри передняя капсула хрусталика покрыта клетками эпителия, а задняя часть капсульного мешка не имеет таких клеток, поэтому она тоньше почти в два раза. Эпителий передней капсулы на протяжении всей жизни активно размножается и участвует в обменных процессах хрусталика, избирательно пропуская к нему питательные вещества через переднюю капсулу [3] .
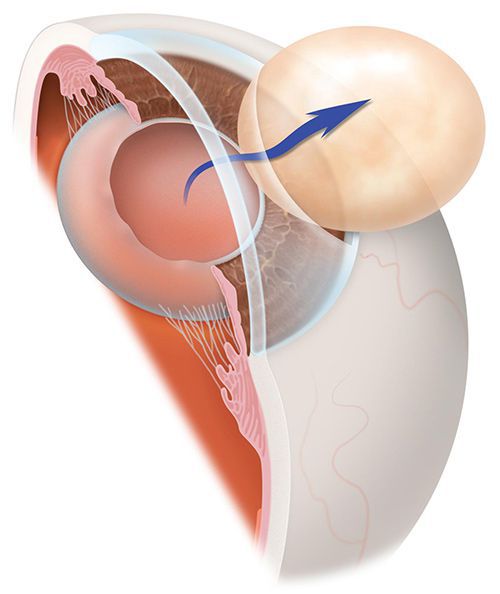
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).
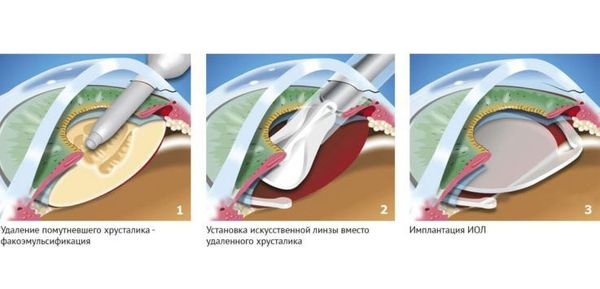
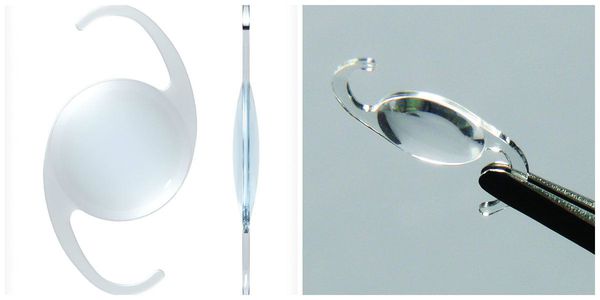
По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
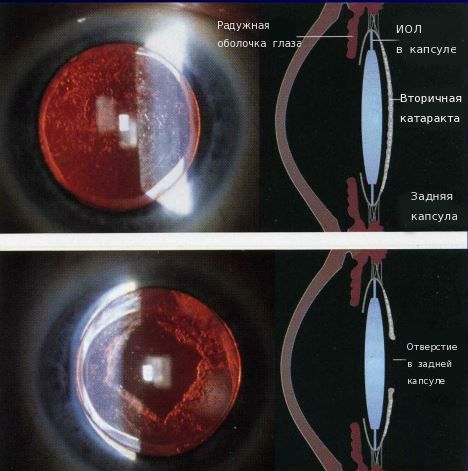
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Классификация и стадии развития вторичной катаракты
Существует несколько классификаций вторичных катаракт. В данном разделе мы рассмотрим наиболее распространённые.
- По морфологическим признакам:
- регенераторная форма — наличие на задней капсуле клеток хрусталикового эпителия и его форм, например, шаров Эльшнига — Адамюка (визуально шары похожи на лягушачью икру);
Осложнения вторичной катаракты
Учитывая, что основные симптомы вторичной катаракты связаны с ухудшением зрительных функций после замены хрусталика, главным осложнением является снижение качества жизни пациента. Без лечения симптомы будут прогрессировать, постепенно увеличивая зрительный дискомфорт.
Вторичная катаракта может привести к потере трудоспособности и инвалидности. Но до этого, как правило, не доходит, так как пациенты обращаются к врачу гораздо раньше, на этапе ухудшения зрения.
Диагностика вторичной катаракты
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
В некоторых случаях плотность помутнений на задней капсуле (толщину задней капсулы) определяют с помощью прибора Pentacam (используется для компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока) . Этот вид диагностики чаще всего проводится с целью клинических исследований или для определения целесообразности удаления капсулы, а также для определения мощности лазера в ходе операции.
Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
Лечение вторичной катаракты
Основная задача лечения вторичной катаракты — сформировать круглое отверстие в помутневшей задней капсуле хрусталика с целью улучшения зрительных функций.
Существует два основных способа сделать такое отверстие:
- Хирургическое лечение (инвазивный метод, проникающая операция).
- Лазерное лечение (неинвазивный, непроникающая операция).
В первом случае хирург в условиях операционной делает разрезы, проникает в глазное яблоко и механически удаляет помутневшую капсулу, формируя круглое отверстие в ней. Это достаточно травматичный метод, поэтому используется крайне редко, обычно при наличии абсолютных противопоказаний к лазерному лечению.
В настоящее время при лечении пациентов с вторичной катарактой преимущественно применяют лазерную фотодеструкцию (ЛФД) [4] [6] . ЛФД — это лазерная дисцизия вторичной катаракты (иначе её называют YAG-лазерной дисцизией капсулы хрусталика или лазерной капсулотомией), то есть рассечение помутневшей задней капсулы хрусталика с помощью лазерного луча.
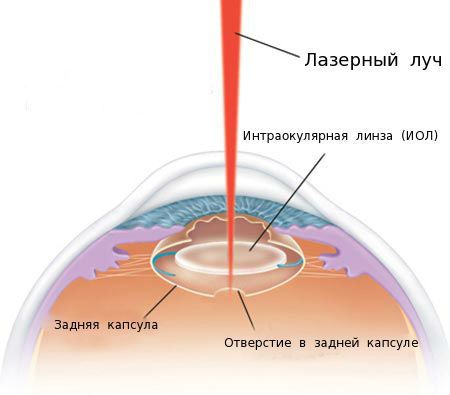
Точное и дозированное воздействие лазерного луча оказывает малую травматичность на структуры глаза и позволяет достичь высоких зрительных функций сразу после операции.
Данный вид операции не требует госпитализации. Сама процедура безболезненная, делается без анестезии и длится не более 5-10 минут. Лишь в некоторых случаях может потребоваться закапывание обезболивающих капель.
Методика проведения операции
За 30 минут до начала процедуры пациенту закапывают в глаз мидриатик (капли, расширяющие зрачок). В зависимости от вида помутнений задней капсулы и других факторов хирург определяет оптимальную тактику лазерного лечения и мощность лазерного излучения. Врач фокусирует луч лазера на задней капсуле, при его воздействии задняя капсула рассекается в нескольких местах и образуется круглое отверстие.
Показание к YAG-лазерной дисцизии:
- вторичная катаракта (помутнение задней капсулы хрусталика).
- низкий прогнозируемый результат после проведения процедуры (как правило, это связано с сопутствующими заболеваниями на этом глазу);
- воспалительные процессы глаза в остром периоде;
- мутные среды глаза, которые затрудняют хирургу обзор задней капсулы и могут повлиять на качество проведения операции.
Послеоперационный период
Реабилитационный период после удаления вторичной катаракты не требуется. Пациент может сразу после операции вести привычный образ жизни. В некоторых случаях врач назначает глазные противовоспалительные и/или гипотензивные капли в течение нескольких дней после операции и/или ограничение физических нагрузок и активных действий на некоторый срок.
Любая терапия должна быть назначена лечащим врачом. Нужно понимать, что каждый случай индивидуален, и, чтобы правильно определить тактику лечения, важно знать общую картину сопутствующих заболеваний.
Осложнения в ходе лазерного лечения и послеоперационном периоде
Появление лазерного оборудования в офтальмологической практике до недавнего времени воспринималось лишь оптимистично. Однако с накоплением клинического опыта стали появляться сведения о риске развития различных осложнений.
- Наиболее часто встречается офтальмогипертензия (повышение внутриглазного давления) после лазерной дисцизии вторичной катаракты. Осложнение длится не более 3 дней. В этой ситуации врач назначает гипотензивные капли или препараты внутрь.
- Рецидив помутнения в постлазерном периоде может возникнуть у пациента с периодическими воспалительными заболеваниями глаза (иридоциклитом), сахарным диабетом или пигментным ретинитом. Для снижения риска развития осложнений назначаются нестероидные противовоспалительные препараты (НПВС) внутрь или в виде капель.
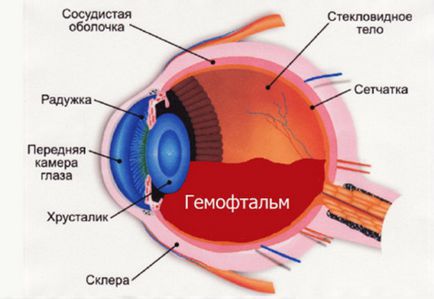
- Риск развития после операции кровотечения в переднюю камеру глаза возрастает, если у пациента есть новообразованные сосуды на радужке или склонность к кровотечениям и гематомам. В редких случаях может произойти кровоизлияние в стекловидное тело (гемофтальм).
Важнейшим преимуществом лазерной хирургии является формирование стабильного оптического отверстия в задней капсуле хрусталика. Точное дозированное воздействие лазерного луча обеспечивает высокие послеоперационные результаты. Однако, несмотря на простоту техники проведения операции, возможность развития указанных осложнений требует тщательного обследования пациентов и учёта всех возможных факторов риска. Такой подход позволяет провести процедуру безопасно и получить хороший послеоперационный результат.
Прогноз. Профилактика
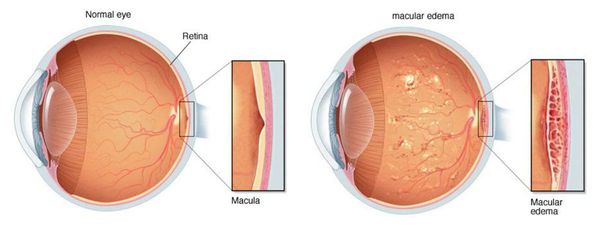
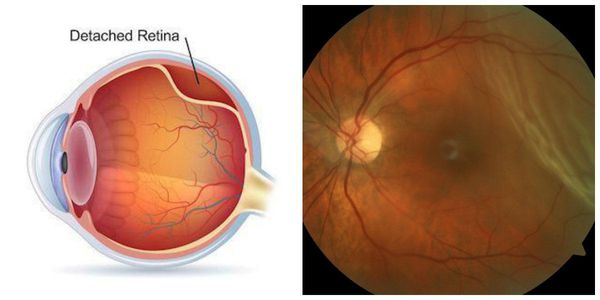
Вторичная катаракта не возникает повторно. Причиной заболевания является помутнение капсулы хрусталика, которая в ходе операции рассекается лазером и удаляется. На её месте образуется пустое отверстие ("окошко"), и клеткам, которые вызывали снижение зрения, больше негде расти. Некоторыми хирургами вопрос профилактики вторичной катаракты решается одновременно с удалением катаракты [2] [7] [9] . Это особенно актуально для пациентов с угрозой развития макулярного отёка или отслойки сетчатки и у детей младшего возраста [8] . Данная техника позволяет избежать развития вторичной катаракты и, как следствие, лазерного вмешательства.
Однако на сегодняшний день доказано, что удаление задней капсулы хрусталика одномоментно с удалением катаракты в целях профилактики вторичной катаракты не целесообразно, так как может привести к ряду осложнений.
Выше мы говорили о том, что одним из факторов развития вторичной катаракты являются воспалительные процессы в глазу после хирургического лечения. Следовательно, проведение противовоспалительной терапии в раннем послеоперационном периоде снижает вероятность возникновения помутнений на задней капсуле хрусталика [6] .
В качестве профилактических мер может проводиться фотодинамическая терапия (фотохимическое воздействие на новообразованные сосуды) перед хирургическим лечением катаракты. Однако к ней есть множество противопоказаний и не всегда эффективность такой терапии оправдана.
Немаловажное значение имеет материал, из которого сделан искусственный хрусталик. На сегодняшний день предпочтение отдают ИОЛ из акрила. Помимо многих преимуществ такие линзы являются лазеропрочными. То есть, если возникнет необходимость удалить вторичную катаракту, вероятность того, что луч лазера повредит оптику линзы и повлияет на качество зрения после операции, практически отсутствует.
Необходимо помнить, что в целях профилактики рекомендуется проходить осмотр офтальмолога 1-2 раза в год и незамедлительно обращаться к врачу, если происходит резкое ухудшение зрения.

Современная методика удаления катаракты путем факоэмульсификации применяется во всем мире и является максимально безопасной и надежной. Риски послеоперационных осложнений сведены к минимуму, но все же присутствуют. Воспаление роговицы после операции катаракты относится к раннему послеоперационному осложнению, которое при своевременном лечении быстро устраняется. Именно по этой причине важно не пропускать контрольные осмотры после проведения операции.
Причины возникновения воспаления
Воспаление после операции катаракты могут возникнуть из-за чрезмерного воздействия ультразвука во время факоэмульсификации. Длительное воздействие ультразвуковых волн на помутневший хрусталик требуется в случаях удаления созревшей катаракты. Плотность помутнения в таком случае высокая, поэтому хрусталик тяжело поддается дроблению. Длительность воздействия ультразвука увеличивается, что в свою очередь негативно влияет на весь глаз в целом. Для защиты расположенных вблизи элементов зрительного органа применяется вискоэластик, но в редких случаях этого оказывается недостаточно.
Воспаление может возникнуть также в результате проведения имплантации ИОЛ через большой разрез. При увеличении разреза риски воспаления значительно возрастают. Для исключения такого риска применяются мягкие интраокулярные линзы, которые вводятся в переднюю камеру через минимальный разрез в свернутом виде. Высокая квалификация и опыт хирурга, выполняющего операцию, гарантирует точное и аккуратное введение ИОЛ. При формировании микроразреза фемтосекундным лазером достигается более точный профиль разреза, а также быстрейшее его заживление и снижение отечности роговицы после проведения операции.
В очень редких случаях в течение первых суток после проведения операции может возникнуть неинфекционное воспаление, признаком которого является отек роговицы и резкое ухудшение зрения. Причиной такой реакции может быть токсическая реакция на ирригационный раствор, применяемый во время факоэмульсификации. Также реакция может возникнуть на остатки вискоэластика, который не был удален полностью после процедуры.
Какие еще могут быть осложнения
К ранним осложнениям также можно отнести кровоизлияния после удаления катаракты, которые могут быть следствием травматического воздействия фиксирующих элементов конструкции интраокулярной линзы. Такое повреждение может возникнуть в результате травматического воздействия на глаз, давления, трения руками и неосторожного поведения в первые дни после операции. Как правило такое осложнение устраняется при помощи капель, которые помогают рассасыванию кровоизлияния. Также стоит отметить, что моноблочная конструкция интраокулярной линзы из мягкого материала позволяет исключить такой риск травмирования глаза.
Повышение внутриглазного давления может быть вызвано проблемами с дренажной системой глаза, которая возникает в результате недостаточно тщательного вымывания вискоэластика. Для устранения осложнения назначается медикаментозная терапия.
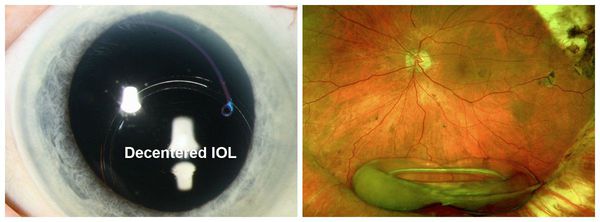
Смещение искусственного хрусталика может возникнуть в случае травматического воздействия на глаз в ранний послеоперационный период. Также в исключительно редких случаях может быть неправильно подобран размер интраокулярной линзы, которая из-за этого недостаточно надежно фиксируется внутри капсулы.
Предотвращение и устранение осложнений
В послеоперационный период нужно придерживаться несложных правил:
- применять все назначенные врачом препараты;
- следить за самочувствием и в случае обнаружения неприятных симптомов обращаться к офтальмологу;
- ограничить физические нагрузки;
- исключить употребление алкоголя, чтобы исключить риск травматизма повышения внутриглазного давления;
- не тереть глаза и избегать попадания в них воды и мыла во время гигиенических процедур;
- отказаться от косметики;
- ограничить зрительные нагрузки, следя за усталостью глаз и обеспечивая им своевременный отдых;
- отказаться от посещения бассейна, сауны и открытых водоемов;
- использовать солнцезащитные очки во время длительного пребывания на улице.
Для предотвращения развития воспаления в послеоперационный период в обязательном порядке назначаются препараты искусственной слезы. Также применяются лекарственный препараты, обеспечивающие стимуляцию процессов регенерации и уменьшения отечности роговицы в первые дни после операции. Зрительная реабилитация в случае регулярного приема назначенных офтальмологом препаратов протекает быстро и без осложнений. Также важно в этот период соблюдать график контрольных осмотров и придерживаться ограничений физической активности.

Сквозная кератопластика (пересадка роговицы) – микрохирургическая операция, которая позволяет улучшить качество зрения у пациентов с различными патологиями роговицы. Цель операции – восстановить анатомическую форму и функции роговицы, устранить ее имеющиеся врожденные или приобретенные дефекты. В наше время кератопластика является самой распространенной операцией по пересадке (трансплантации) органов. В мире ежегодно выполняется более десяти тысяч подобных операций.
В ходе операции пораженный участок роговой оболочки полностью или частично заменяют донорским трансплантатом. При этом, в зависимости от патологии, трансплантат может замещать ткани роговицы на всю ее глубину, а также размещаться на передних слоях роговицы или в ее толще.
Кому показана пересадка роговицы
По статистике различные виды патологии роговицы составляют 25% от всех заболеваний органов зрения. Нарушения остроты зрения, вызываемые патологиями роговицы, в большинстве случаев необратимы и не поддаются коррекции при помощи очков или контактных линз. Именно поэтому кератопластика является фактически единственным эффективным методом лечения для пациентов с изменением прозрачности (помутнениями) роговицы или нарушением ее сферичности. Пересадка роговицы применяется при:
- кератоконусе и кератоглобусе;
- бессосудистом бельме роговицы (образуется как осложнение кератитов и язв роговицы, после химического или термического ожога);
- посттравматических рубцах роговицы (в том числе после операций);
- врожденных или приобретенных дистрофиях роговицы.
Перед выполнением хирургического вмешательства все пациенты, которым требуется пересадка роговицы, обязательно проходят тщательное обследование для выявления противопоказаний и факторов риска, а также прогнозирования результатов вмешательства. В случае обнаружения таких факторов риска, как энтропион, эктропион, блефарит, бактериальный кератит и т.п., они должны быть устранены до проведения кератопластики.
Как происходит операция

Глазное яблоко фиксируют, хирург определяет точный размер участка роговицы, который подлежит удалению. После формирования роговичного лоскута с заданными параметрами пораженные ткани удаляют. На их место имплантируется роговичный трансплантат, размеры которого полностью совпадают с размерами удаленного лоскута.
При необходимости может использоваться лазерное сопровождение кератопластики с помощью фемтосекундного лазера (в нашей клинике используется новейшая установка - Wavelight FS200 Femtosecond, обладающая самой большой скоростью формирования роговичного лоскута).
По показаниям одновременно может выполняться реконструкция переднего отрезка глаза (удаление катаракты, установка или замена ИОЛ, разрушение синехий, пластика радужки и пр.). После завершения всех необходимых манипуляций трансплантат фиксируют специальным шовным материалом (толщина нити много тоньше человеческого волоса), на прооперированный глаз накладывают тугую давящую повязку, также могут применяться специальные защитные контактные линзы. В день операции пациент возвращается домой.
Видео сквозной кератопластики роговицы
Восстановление после кератопластики
Период реабилитации после кератопластики достаточно длительный и составляет 9-12 и более месяцев, связано это с особенностями строения роговой оболочки глаза. Швы снимают не раньше чем через 6 месяцев (или позднее) после операции. Чтобы избежать послеоперационного воспаления роговицы и снизить риск отторжения трансплантата, назначаются глюкокортикоиды и антибактериальные препараты в виде глазных капель (на срок не менее 2 месяцев после операции). На весь период заживления рекомендуется тщательно оберегать глаз от механических повреждений, избегать тяжелой физической работы.
Возможные осложнения операции
Как при любом хирургическом вмешательстве, при выполнении операции по пересадке роговицы существуют определенные риски (кровотечение, несостоятельность швов, инфицирование, осложнения, связанные с анестезией).
Послеоперационные осложнения чаще всего связаны с отторжением пересаженного материала, реже наблюдается стойкое повышение внутриглазного давления, отек макулы, астигматизм и др.
Может быть полезно
Преимущества кератопластики в МГК
Перед выполнением хирургического вмешательства наши пациенты проходят тщательное обследование глаз с применением самой современной диагностической аппаратуры от главных международных производителей. Наша Клиника располагает всем необходимым оборудованием для пересадки роговицы и собственным банком биотрансплантантов. За 2014 год в МГК была проведена 21 сквозная трансплантация роговицы, что является самым высоким показателем среди негосударственных офтальмологических центров в России.
В "Московской Глазной Клинике" работают специалисты мирового уровня. Сквозная кератопластика – одно из приоритетных задач деятельности клиники. В клинике работает профессор Слонимский Алексей Юрьевич - один из наиболее авторитетных специалистов по лечению больных с различной патологией роговицы, признанный лидер в области сквозной трансплантации при кератоконусе, автор монографии по кератоконусу. Профессор Слонимский Ю.Б. - член Правления Российского Общества Офтальмологов. Среди коллег-офтальмологов Юрий Борисович является признанным авторитетом в области лечения пациентов с тяжелой патологией роговицы. Данные операции проводятся хирургом высшей категории, главным врачом клиники Фоменко Натальей Ивановной, которая успешно провела более 12 тысяч операций различной категории сложности.
Индивидуальный подход и внимательное отношение к каждому пациенту являются залогом эффективного лечения в МГК. Мы заботимся о своих пациентах, поэтому готовы оказывать всю требуемую помощь ежедневно без выходных, с 9 утра до 9 вечера. Для удобства наших пациентов имеется стационар (в т.ч. дневной).
Видеоотзывы пациентов


Стоимость лечения
Цена операции кератопластики определяется объемом хирургического вмешательства, необходимостью использования общего наркоза и т.д. Стоимость выполнения сквозной кератопластики в нашей клинике составляет от 90 000 руб. за один глаз, при реконструкции переднего отрезка глаза стоимость операции может быть увеличена. Биоматериал оплачивается отдельно (его стоимость составляет 98 000 руб.).

Читайте также:

