Угри лечение от лишая
Обновлено: 19.04.2024
Розовый лишай имеет много названий в медицине. Его называют розеолой шелушащейся, болезнью Жибера, питириазом розовым. Заболевание относится к инфекционно-аллергической категории дерматозов, носит острый воспалительный характер с возникновением пятнистых, папулезных, эритематозно-сквамозных очагов. Располагаются они преимущественно на туловище и на поверхности конечностей. Наиболее часто розовый лишай Жибера диагностируется у женщин в возрасте от 20 до 40 лет, а также у подростков. У других возрастных категорий людей заболевание встречается крайне редко. Пик жалоб припадает на весну и осень во время распространения острых респираторных заболеваний.
Информация о розовом лишае: причины, симптомы, проявление
Медицине неизвестны точные причины развития лишая Жибера у мужчин и женщин. Исследования проводятся в области влияния вирусов герпеса 6 и 7 типа, но однозначного этиологического агента до сих пор не определено. Причины появления розового лишая продолжают изучать. Известно только, что в любой момент пусковым механизмом может стать ослабленный иммунитет. Причины розового лишая кроются именно в снижении защитных сил организма из-за бактериальных и инфекционных болезней.
Симптомы и клиническая картина заболевания
Из-за простуд, переохлаждения, тяжелого эмоционального состояния, стресса на коже может появиться сыпь. Симптомы розового лишая начинают проявляться именно с нее. Классическая клиническая картина – образование главного очага в виде медальона диаметром от 2 до 10 см. В течение 7-14 дней после его появления сыпь распространяется в виде бляшек и папул розового и желто-коричневого цвета. Они меньше главного очага – их диаметр может быть от 0,5 до 2 см. По внешнему виду высыпания можно спутать со стригущим лишаем из-за чешуйчатого края высыпаний. Через несколько дней после высыпания пятна бледнеют, сморщиваются и роговой слой трескается. Центральная часть бляшек остается гладкой. Симптомы розового лишая могут сопровождаться зудом, усталостью, повышением температуры, общей интоксикацией, увеличенными лимфатическими узлами в области шеи и подбородка.
Виды заболевания

Гендерные и возрастные особенности
Возникновению розового лишая подвержены женщины, подростки и дети. Разные формы болезни поражают определенные группы людей. Например, везикулезная форма диагностируется чаще у детей и подростков. Папулезная форма диагностируется в большей части случаев у беременных женщин и маленьких детей. Односторонний – в одинаковой мере возникает как у взрослых, так и у детей.
Как происходит передача заболевания
Исследования не дали однозначный ответ на вопрос о заражении. Теоретически розовый лишай передается при тактильном контакте, но это происходит крайне редко. Должны быть провоцирующие факторы, чтобы произошло заражение. Речь идет о низком иммунитете, перенесенных вирусных и инфекционных заболеваниях, простудах. Возможен рецидив у людей с ВИЧ, онкологией и заболеваниями крови.
Что нужно знать о диагностике и лечении
Диагностика розового лишая основана на сборе анамнеза пациента. Для подтверждения или опровержения, разбора сложных случаев назначают ряд лабораторных анализов. В их состав входят клиническое исследование крови и мочи. Необходимо исключить сифилис и микоз, поэтому дополнительно проводят серологические и микроскопические исследования. Если эти методы не дадут достаточно информации для верификации диагноза, пациенту дают направление на биопсию (гистологию биоптат).
Лечение розового лишая требуется не всегда. Заболевание склонно к произвольному самоизлечению в течение 5 недель. Однако считать дерматоз неопасным не стоит. В первую очередь требуется противозудная терапия. Для этого наружно применяют топические глюкокортикостероидные препараты, антигистамины. Мази, гели, пасты нельзя использовать без назначения дерматолога. В противном случае сыпь может увеличить масштаб поражения кожи, захватывая новые участки. Из лекарственных препаратов могут быть назначены антибиотики и противовирусные средства в зависимости от определения показаний. Хороший эффект дает ультрафиолетовая терапия.
Помощь дерматолога в Москве

Диагностика розового лишая и лечение – сфера деятельности дерматолога. В зависимости от формы болезни, масштаба поражения кожного покрова пациенту предоставляются рекомендации. При лишае важен эмоциональный и психологический фон человека, поэтому оперативная постановка правильного диагноза позволяет быстрее преодолеть заболевание.
Наиболее частые вопросы пациентов
От чего бывает розовый лишай?
Однозначного ответа на этот вопрос нет. Исследования продолжаются. Предположительно, причиной может быть вирус герпеса 6 или 7 типа. При снижении иммунитета он активизируется, что и запускает процесс высыпаний разного типа (бляшки, визикулы, волдыри). Спровоцировать заболевание могут стрессы, плохая экология, гормональные скачки, хронические болезни.
Заразен ли розовый лишай?
Розовый лишай у человека считается незаразным, но известны редкие случаи заболевания целых семей. Многое зависит от состояния иммунитета и защитных сил организма, способных противостоять вирусам, бактериям и инфекциям.
Можно ли загорать при розовом лишае?
Один из видов терапии при этом дерматологическом заболевании – терапия светом. Умеренное воздействие ультрафиолета положительно сказывается на состоянии кожи, стимулируя ее регенерацию. Нельзя допускать сгорания. Это приведет к усилению зуда в области пятен.
Moretta G, De Luca EV, Di Stefani A. Management of refractory pityriasis rubra pilaris: challenges and solutions.
Лечение рефрактерного красного волосяного отрубевидного лишая: проблемы и решения
Gaia Moretta, Erika V De Luca, and Alessandro Di Stefani, Институт дерматологии, Университетская поликлиника Фонда А. Джемелли, Католический Университет Святого Сердца, Рим, Италия
Введение
Красный отрубевидный волосяной лишай (PRP) - редкое хроническое папулосквамозное заболевание с нарушением ороговения, частота которого составляет от 1 на 5000 до 1 на 50000 без гендерной предрасположенности (1).
Патогенез до сих пор неясен: была выдвинута гипотеза, что он вызван аномальным иммунным ответом на различные антигенные стимулы, такие как инфекции, травмы и злокачественные новообразования (2, 3).
Большинство случаев являются спорадическими, но были описаны семейные формы заболевания, в частности, связанные с мутациями в гене CARD . При PRP эпидермис находится в гиперкинетическом состоянии с увеличением пролиферации фолликулярных кератиноцитов.
Было высказано предположение о патогенетической роли дефицита или нарушения функции витамина А (7) или снижения сывороточного уровня ретинолсвязывающего белка, который является носителем витамина А (8), наряду с некоторыми клиническими сходствами с фринодермией (кожным проявлением дефицита витамина А) (9).
Клиническая картина
Как правило, PRP характеризуется небольшими фолликулярными папулами диаметром ~1 мм с центральной кератотической пробкой, сливающимися чешуйчатыми желто-розовыми пятнами и пальмоплантарной кератодермией.
Поражения симметричны и диффузны и появляются сначала на разгибательных поверхностях конечностей, плеч и ягодиц, обычно распространяясь каудально с возможным развитием эритродермии (1, 7).
Дифференциальный диагноз с псориатической эритродермией проводится при определении участков непоражённой кожи. Шелушение встречается часто и по характеру оно мелкопластинчатое, отрубевидное на лице и коже головы и крупнопластинчатое в нижней части тела.
Кожа на ладонно-подошвенных областях имеет тенденцию к утолщению и появлению желто-оранжевого цвета с четко очерченными границами. Иногда пациенты жалуются на лихорадку, озноб, зуд и недомогание (1, 7).
Поражение ногтей также очень часто сопровождается подногтевым гиперкератозом и желто-коричневыми пятнами (10).
Слизистая оболочка полости рта также может быть покрыта белыми пятнами и линиями: эритематозные болезненные высыпания с белыми полосами могут появляться на слизистой оболочке щек, десен и языка, имитируя признаки красного плоского лишая (11).
У взрослых поражения кожи появляются сначала на лице и волосистой части головы, распространяясь в каудальном направлении, в то время как у детей PRP обычно появляется в нижней части тела. Однако клиническая картина и эволюция PRP очень изменчивы.
Классификация
В 1980 году Гриффитс (13-15) классифицировал PRP на следующие пять типов на основе клинических особенностей, возраста начала и прогноза: классический взрослый тип I, атипичный взрослый тип II, классический ювенильный тип III, ограниченный ювенильный тип IV и атипичный ювенильный тип V.
Позже был добавлен VI тип, связанный с вирусом иммунодефицита человека (ВИЧ) (16). Классический взрослый тип I является наиболее распространенным с острым началом и составляет ~50% пациентов. Обычно это начинается с появления одного эритематозного пятна на верхней половине туловища. Последовательно кожные поражения распространяются каудально в течение нескольких недель или месяцев и могут развиться в эритродермию с типичными островками пальмоплантарного желто-оранжевого гиперкератоза. Продолжительность течения этой формы составляет ~3-4 года (13-15). Атипичный взрослый тип II, развившийся у 5% пациентов, имеет хроническое течение до 20 лет. Он характеризуется ихтиоидными поражениями, особенно на коже нижних конечностей, в сочетании с алопецией и участками экзематизации (13-15). Классический ювенильный тип III аналогичен взрослому типу I, но поражает детей (10% пациентов) и имеет более благоприятное клиническое течение, чем у взрослых, обычно наступает ремиссия через 1 год (12). Описанный ювенильный тип IV поражает детей, а также молодых взрослых (25% пациентов); развивается фолликулярный гиперкератоз и эритема, обычно только на коленях и локтях с четко очерченными границами. Пальмоплантарное поражение также характерно при этой форме, а также дорсальное поражение кистей и стоп. В большинстве случаев она остается локализованной, но может характеризоваться ремиссиями и обострениями (12, 17, 18). Атипичный ювенильный тип V встречается в первые несколько лет жизни у 5% пациентов; он хронический и характеризуется фолликулярным гиперкератозом и склеродермическими поражениями кожи верхних и нижних конечностей, в то время как эритема не выражена (13-15).
Связанная с ВИЧ форма VI похожа на тип I, с симметричной зудящей сыпью, представленной эритематозными и шелушащимися фолликулярными папулами, но она имеет более тяжелое течение и, как правило, невосприимчива к лечению.
Заметное закупоривание фолликулов является еще одной распространенной находкой при этой форме; однако другие фолликулярные проявления могут быть связаны с PRP, связанным с ВИЧ, такими как конглобатные угри, гнойный гидраденит и остистый лишай (16).
Эта классификация условная: на самом деле не всегда возможно отнести каждую форму PRP к одному типу, поскольку могут возникать промежуточные формы и переход от одного типа к другому (15).
Диагноз
Диагноз в основном клинический, основанный на вышеуказанных критериях. Однако иногда, особенно когда PRP находится в форме эритродермии, довольно трудно установить четкий клинический диагноз, и его можно ошибочно диагностировать как псориаз, фолликулярную экзему, фолликулярный ихтиоз, генерализованную реакцию гиперчувствительности, Т-клеточную лимфому и lichen planopilaris (1-7).
В последние несколько лет дермоскопия применялась и для оценки воспалительных кожных заболеваний, и она была предложена в качестве возможного дополнительного способа в клинической диагностике, позволяющей лучше дифференцировать PRP от псориаза: псориатические поражения обычно представлены равномерно распределенными точечными сосудами на светло-красном фоне, в то время как поражения при PRP представлены линейными и точечными сосудами и круглыми/овальными желтоватыми областями (19-21).
Недавно два случая PRP у взрослого и подростка были изучены также с помощью конфокальной микроскопии, которая может представлять собой дополнительный инструмент для повышения достоверности диагностики (21).
На самом деле, клинико-патологическая корреляция остается “золотым стандартом” для диагностики PRP, исключая другие дерматозы, особенно псориаз и лимфому кожи.
Типичными гистопатологическими признаками PRP, хотя и не патогномоничными, являются чередующиеся ортокератоз и паракератоз как в вертикальном, так и в горизонтальном направлениях, образующие шахматный рисунок; другими частыми находками являются гипергранулез, закупорка фолликулов, широкие сетчатые гребни, узкие дермальные сосочки и редкий поверхностный периваскулярный лимфоцитарный инфильтрат (22).
Терапия
Лечение PRP включает в себя местную и системную терапию в зависимости от распространенности и тяжести заболевания (таблица 1).
Местное лечение
Местное лечение показано при локализованных формах, таких как PRP III типа, и всегда рекомендуется также в сочетании с системной терапией при тяжелых формах для уменьшения кожных симптомов, таких как зуд и жжение (1, 23, 24).
При локализованных формах PRP основным терапевтическим выбором (23, 24) является местная терапия, включающая кортикостероиды средней и высокой активности, кератолитики, смягчающие средства и производные витамина D, такие как кальципотриол (25), третиноин и тазаротен (18, 26).
Местное лечение в сочетании с системной терапией полезно для лечения гиперкератоза и пальмоплантарной кератодермии, а также для улучшения текстуры кожи, уменьшения шелушения, эритемы и инфильтрации, в частности, рекомендовано применение кератолитиков (5-10% мочевины или 5% салициловой кислоты) и смягчающих средств (27).
Системные методы лечения
Системные методы лечения показаны при заболеваниях средней и тяжелой степени тяжести. Традиционная системная терапия основана в основном на применении ретиноидов, которые фактически рассматриваются как терапия первой линии как у взрослых, так и у детей (1, 27).
К сожалению, существуют рефрактерные случаи, которые не поддаются лечению или рецидивируют после прекращения приема препарата. В этих случаях лечение является сложным, и стандартного терапевтического протокола пока не существует.
Лечение в основном основано на отчетах о случаях заболевания или серии клинических случаев, поскольку из-за редкости заболевания никогда не проводилось контролируемых рандомизированных исследований (27).
Ретиноиды
Системные ретиноиды рассматриваются в качестве системной терапии первой линии для взрослых и детей с PRP, поскольку большинство отчетов о случаях и серий случаев демонстрируют их эффективность (27-39).
Клинический ответ на ретиноиды, как правило, проявляется через 3-6 месяцев терапии, но у некоторых пациентов требуется более длительное лечение. Наиболее часто используются изотретиноин и ацитретин, но есть некоторые данные также об эффективности алитретиноина для PRP (27-30, 35-38).
В ретроспективном исследовании Eastham и соавт. (27) все 12 пациентов, получавших ацитретин, восемь пациентов, получавших ацитретин в монотерапии в дозе 25-50 мг/сут, два пациента, получавшие ацитретин в сочетании с метотрексатом, и два пациента, получавшие ацитретин в комбинации с циклоспорином, сообщили о частичном или значительном улучшении во время лечения.
В проспективном исследовании изотретиноин (2 мг/кг/сут) применялся у 45 пациентов с PRP , и после 4 недель терапии у 28 (62%) пациентов наблюдалось значительное улучшение (29).
В другом ретроспективном исследовании, включавшем 15 пациентов, получавших изотретиноин (в основном 40 мг два раза в день), у 10 (67%) пациентов был полный клиренс в среднем в течение 25 недель (16-44 недель), и только у трех пациентов наблюдалась рефрактерность к лечению (30).
В клинической практике рекомендуемая дозировка изотретиноина для взрослых с PRP составляет 1 мг/кг/сут, в то время как ацитретин используется в дозировке 0,5–0,75 мг/кг/сут. Однако высокие дозы ретиноидов плохо переносятся из-за частых кожно-слизистых побочных эффектов.
Наиболее частыми побочными эффектами ретиноидов являются сухость кожи и слизистых оболочек, гиперлипидемия, повышение уровня трансаминаз и нарушение зрения или оссификации.
У детей ретиноиды могут вызывать гиперостоз и преждевременное закрытие эпифиза, особенно детей в препубертатном возрасте, получавших высокие дозы. Кроме того, ретиноидов следует избегать женщинам детородного возраста из-за их тератогенного эффекта: следует избегать беременности во время и в течение 3 лет после лечения ацитретином и во время и в течение 6 недель после терапии изотретиноином.
Из-за редкости заболевания и отсутствия стандартизированных исследований отсутствуют согласованные данные о продолжительности лечения, риске рецидива при прекращении лечения или необходимости в поддерживающем лечении.
Фототерапия
Доказано, что ультрафиолетовая фототерапия B (UVB) и псорален-ультрафиолетовая терапия A (PUVA) являются успешным способом лечением у некоторых пациентов, страдающих PRP (39, 40), хотя реакция на свет довольно вариабельна. И наоборот, у некоторых пациентов были описаны обострения PRP (8, 41, 42).
Сообщалось, что ацитретин используется в качестве комбинированной терапии с узкополосным УФ-излучением (43), ультрафиолетовым излучением A1 (UVA1) (44) и PUVA (28).
В недавнем отчете о случае PRP у детей было доказано, что фототерапия узкополосным УФ-излучением была успешной после 2 месяцев лечения в сочетании с местными смягчающими средствами, кремом с гидрокортизоном и кальципотриеном, достигая >90% клиренса (45).
Метотрексат
Метотрексат является альтернативным вариантом лечения PRP в качестве средства второй линии (27, 34). В ретроспективных исследованиях была отмечена эффективность еженедельных доз 5-25 мг. Другое ретроспективное исследование продемонстрировало благоприятный ответ у 8/14 пациентов с PRP I типа: средняя продолжительность лечения составила 6 месяцев (от 1 до 12 месяцев) (30).
Другое ретроспективное исследование продемонстрировало эффективность метотрексата в сочетании с ретиноидом, несмотря на повышенный риск гепатотоксичности (33). В другом исследовании, включавшем пять пациентов, было доказано, что метотрексат, рефрактерный к ретиноидам, эффективен (34).
Желудочно-кишечные расстройства является частым побочным эффектом. Дополнительными серьезными побочными эффектами, которые всегда следует проверять, являются панцитопения, гепатотоксичность и пневмонит. Кроме того, его следует избегать женщинам детородного возраста из-за его тератогенного эффекта.
Другие иммунодепрессанты
В частности, циклоспорин можно считать приемлемой терапией для пациентов, которые не реагируют на ретиноиды или метотрексат, и может использоваться как у взрослых, так и при ювенильной формах. Кроме того, эфиры фумаровой кислоты могут быть альтернативным вариантом (51).
Биологические препараты
Учитывая клиническое и гистологическое сходство между псориазом и PRP, все биологические препараты, одобренные для лечения псориаза, также использовались при лечении рефрактерных форм PRP или у пациентов, резистентных или имеющих противопоказания при стандартных системных методах лечения (27, 34).
Поскольку патогенез PRP все еще не ясен, было выдвинуто предположение, что TNF-альфа является ключевым цитокином (52).
Совсем недавно ингибиторы пути IL-23/IL-17 также успешно применялись при PRP, и у пациентов с PRP были обнаружены повышенные уровни IL-17, что дает обоснование для применения этих новых методов лечения (53).
Однако клинический опыт применения биологических препаратов при лечении PRP ограничен отчетами о случаях, а серии случаев и многоцентровые рандомизированные клинические испытания не проводились из-за низкой частоты PRP.
Напротив, также наблюдаются случаи PRP, невосприимчивых к биологическим препаратам, хотя о них редко сообщается, как например, недавно описано в случае PRP IV типа, резистентного к ингибиторам анти-ФНО-альфа и ИЛ-23 (54).
Анти-ФНО-альфа (инфликсимаб, этанерцепт и адалимумаб)
За последние 10 лет ретроспективные исследования и отчеты о случаях показали, что анти-ФНО-альфа-препараты эффективны при лечении PRP как у взрослых, так и у детей (53-64).
Систематический обзор PRP I типа, включающий 15 пациентов, получавших инфликсимаб, этанерцепт или адалимумаб, показал полный ответ у 12/15 пациентов и частичный ответ у 2/15 пациентов. Только в одном случае улучшения не наблюдалось. Шесть пациентов получали анти-ФНО-альфа в качестве монотерапии, в то время как девять пациентов получали лечение в сочетании с ацитретином или метотрексатом (63).
В большинстве случаев ингибиторы ФНО-альфа использовались в качестве средств второй линии при рефрактерном PRP к традиционному системному лечению. В серии случаев из семи пациентов с рефрактерным началом у взрослых PRP доказал эффективность инфликсимаба (три пациента) и этанерцепта (пять пациентов), 5/7 пациентов получали комбинированную терапию низкими дозами ацитретина (0,2 мг/кг/сут).
У всех пациентов наблюдался значительный клиренс на 12-й неделе, и инфликсимаб был ассоциирован с более быстрым ответом, чем этанерцепт. Во время наблюдения только у пациента, страдающего PRP II типа, развился рецидив через 2 месяца после прекращения лечения (51).
В недавнем ретроспективном исследовании 40 пациентов с PRP, проведенном в центре третьего уровня, девять пациентов получали анти-ФНО-альфа-препараты с благоприятным ответом в течение 5-7 недель.
Несмотря на это, большинство из них получали начальную терапию другим системным препаратом (метотрексат, ацитретин или преднизон) (27).
У пациента, страдающего PRP I типа, получавшего адалимумаб и достигшего клинической ремиссии через 4 месяца, были обнаружены повышенные уровни мРНК TNF-альфа в пораженной и окружающей нормальной коже.
Этот вывод согласуется с наблюдаемой клинической ремиссией и поддерживает использование анти-ФНО-альфа для лечения PRP (64).
Ингибиторы IL-23 и IL-17 (устекинумаб и секукинумаб)
В нескольких отчетах о случаях описано применение устекинумаба при PRP I типа, рефрактерном к традиционной системной терапии или анти-ФНО-альфа-агентам (65-69).
Устекинумаб продемонстрировал выраженную и быструю эффективность в уменьшении признаков и симптомов заболевания, а также в долгосрочном контроле заболевания (69).
В недавней серии случаев у трех пациентов, страдающих рефрактерным PRP, был взят образец биопсии пораженной кожи, и была изучена экспрессия мРНК клеток, вырабатывающих врожденные провоспалительные и Т-клеточные цитокины.
Анализ экспрессии генов выявил увеличение цитокинов Т-хелперов (Th) 1 и, в частности, цитокинов Th17, таких как IL-17A, IL-22 и IL-23. У одного пациента уровни IL-17A в образцах пораженной кожи были измерены до и после лечения устекинумабом и снижены после улучшения состояния кожи.
Этот отчет о случае свидетельствует о роли оси IL-23/Th17 в PRP, предоставляя обоснование для таргетной терапии, нацеленной на этот путь в качестве варианта лечения рефрактерного PRP (53). Недавно было показано, что секукинумаб эффективен для лечения PRP в двух отчетах о случаях (70, 71).
В первом случае он был использован у пациента с PRP I типа, рефрактерным к ацитретину (70).
Во втором случае было предложено в качестве приемлемого варианта лечения рефрактерного PRP II типа, при этом улучшение эритемы и пальмоплантарной кератодермии наблюдалось через 2 недели лечения и не было рецидива после 6-месячного наблюдения (71).
Другие методы лечения
Недавний случай доказал эффективность апремиласта в лечении рефрактерного PRP: после 4 недель терапии пациент сообщил о значительном улучшении, а через 6 месяцев наблюдения у него/нее наблюдалось полное исчезновение кожных поражений (72).
Экстракорпоральная фотохимиотерапия также использовалась для лечения двух пациентов с эритродермическим PRP I типа в сочетании с системными ретиноидами и циклоспорином, с хорошими результатами (73). В другом отчете сообщалось, что случай PRP у взрослых II типа был успешно пролечен внутривенным иммуноглобулином (74).
Вывод
PRP-редкое воспалительное заболевание кожи, которое может оказать серьезное влияние на качество жизни пациентов, особенно в хронической и рефрактерной формах. Было испытано много терапевтических вариантов, но у нас нет стандартного протокола для лечения PRP.
Лечение рефрактерных форм остается сложной задачей. Биологические агенты, по-видимому, представляют собой новое эффективное лечение PRP, хотя следует провести многоцентровые рандомизированные клинические испытания, прежде чем рассматривать их в качестве варианта терапии первой линии.
Дальнейшее понимание патогенеза заболевания, возможно, позволит выявить некоторые клинические и фенотипические особенности различных форм PRP в качестве прогностических факторов, позволяющих сделать индивидуальный терапевтический выбор.
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.

Дифференциальная диагностика псориаза и красного плоского лишая играет важную роль в дерматологии. У этих двух заболеваний есть общие черты, но много и отличий. Сегодня расскажем о самых основных.
Что нужно знать о псориазе
Псориаз — это лишай. Несмотря на то, что в сознании многих лишай ассоциируется исключительно с чем-то заразным, псориаз имеет второе название "чешуйчатый лишай", хотя не представляет угрозы для окружающих. Болезнь часто рецидивирует, снижает качество жизни. Полностью избавиться от псориаза невозможно, но убрать неприятные симптомы можно с помощью мази и коррекции образа жизни.
Число больных псориазом ежегодно увеличивается. У чешуйчатого лишая есть несколько типичных симптомов:
- розовые выступающие над поверхностью кожи пятна, которые шелушатся;
- на этих пятнах есть белые чешуйки;
- псориатические бляшки имеют тенденцию к слиянию;
- зуд разной степени интенсивности — от легкого покалывания до желания расчесать кожу до крови;
- белые слоящиеся пятна на ногтях;
- сухость и шелушение.
Чаще всего псориаз появляется на локтях, коленях, на голове и в паху. Возникнуть впервые он может в любом возрасте, не редко первые симптомы отмечаются в пубертатном периоде и в возрасте от 20 до 30 лет. Ученые считают, что основная причина псориаза — аутоиммунный процесс, когда собственный иммунитет атакует клетки кожи и вызывает хроническое воспаление.
Как распознать красный плоский лишай

О том, что у человека именно этот тип лишая, могут говорить плоские папулы красного или пурпурного цвета. В самом начале заболевания папулы очень маленькие, они достигают размеров не более 2-4 мм, при этом их поверхность слегка блестит при смешанном свете. Чаще всего высыпания появляются на сгибательных участках рук и ног, на туловище, половых органах, в том числе и на слизистых, а также во рту. Как и при псориазе, больному нестерпимо хочется расчесать пораженные места.
Считается, что КПЛ вызван также аутоиммунными факторами, как и псориаз. Триггером к появлению высыпаний могут быть самые разные факторы, например, гепатит С или прием некоторых препаратов.
Как понять, лишай или псориаз перед нами
Если резюмировать все вышесказанное, то можно выделить несколько похожих черт двух заболеваний:
- аутоиммунная природа;
- сыпь в виде папул;
- зуд;
- папулы красного цвета;
- часто поражаются сгибы рук и ног.
Возникает вопрос, как отличить псориаз от лишая. У болезней есть несколько отличий:
- псориатические бляшки шелушатся, на поверхности можно увидеть чешуйки, а при красном плоском лишае поверхность папул гладкая;
- псориаз не возникает на слизистых, а вот КПЛ часто поражает полость рта и слизистые поверхности гениталий;
- бляшки псориаза больше тех, что образуются при лишае;
- если красный плоский лишай поражает кожу головы, может возникнуть рубцовая алопеция.
Псориатическая триада
Во время осмотра, если перед врачом стоит задача подтвердить или опровергнуть псориаз, специалист оценивает наличие признаков псориатической триады:
- феномен стеаринового пятна — при соскабливании с поверхности пятна отделяются мягкие белесые чешуйки;
- феномен псориатической пленки — при соскабливании чешуек обнажается розовая гладкая поверхность бляшки;
- феномен точечного кровотечения — при полном соскабливании папул появляются мелкие капельки крови, напоминающие росу.
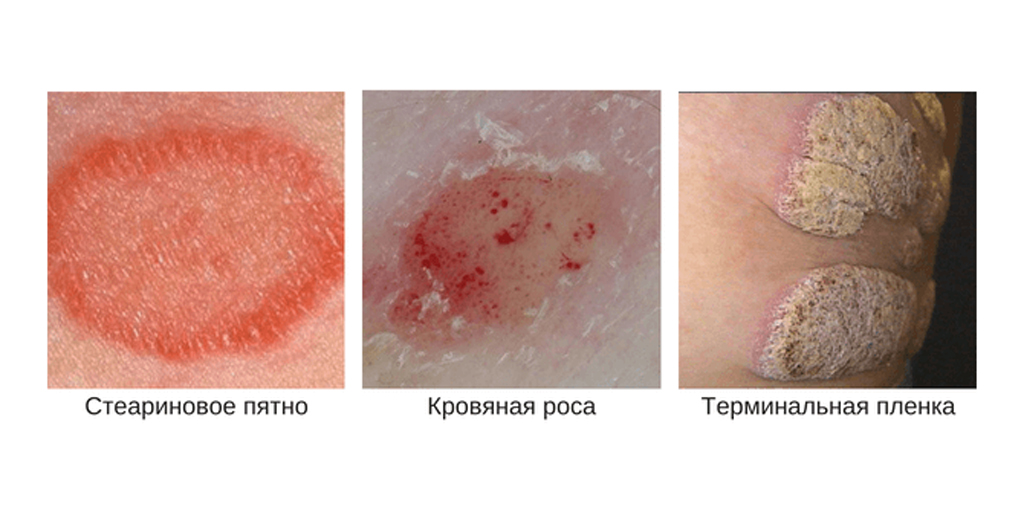
Так как лечение псориаза и КПЛ существенно отличается, важно обратиться к врачу при первых проявлениях, чтобы не терять времени и не усугублять положение.

Лишай(микоз) — инфекционное заболевание кожного покрова человека. Появляется в результате попадания на кожу микроспор разнообразных видов грибков. Ошибочно считать, что плоский лишай — это исключительно детское заболевание. Взрослые подвержены ему не меньше, чем дети.
Основные факторы, которые влияют на появление лишая — посещение мест массового скопления людей со средой повышенной влажности, например, бассейны, сауны, бани, спортивные залы. Также часто переносчиками инфекций являются домашние и уличные животные. Нередко к заражению кожи у человека лишаем могут способствовать патологии щитовидной железы, сахарный диабет, гормональные сбои в организме.
Симптомы лишая
Какие симптомы свидетельствуют о том, что вы заразились плоским лишаем? Следует отметить, что лишай поражает не только кожу тела, но и слизистые оболочки, ногти и даже волосы человека. Как правило, любой вид этого заболевания начинается с появления следующих симптомов:
- минимальное повышение температуры тела;
- появление озноба, легкой головной боли, иногда возможна тошнота;
- позже температура повышается, а в определенных местах появляется зуд (лицо и тело, реже — конечности);
- спустя несколько часов на месте покраснения появятся пузырьки, которые вскоре лопаются и остается лишь корочка.
Виды красного плоского лишая
Данное заболевание в зависимости от степени проявления может быть выражено в нескольких формах:
- Пузырчатая;
- Бородавчатая;
- Кольцевая;
- Атрофическая;
- Остроконечная;
- Опоясывающая.
Лечение лишая у взрослых
Диагноз о наличии плоского лишая ставит дерматолог, лишь в некоторых случаях необходимо проведение дополнительных анализов. Если диагноз поставлен неправильно, то лечение может принести и негативный результат, который может привести и к переходу заболевания в хроническую стадию.
Обзор эффективных мазей для лечения лишая
Любая мазь — это медикаментозный препарат, оказывающий местное увлажняющее и отшелушивающее действие, который наносится на поверхность кожи. Для лечения заболевания применяются антимикотические мази:
- Миконазол
- Микосептин
- Экзодерил
- Залаин
- Ацикловир
- Теброфеновая мазь
В комплексе с мазями также применяется обтирание спиртом пораженных участков кожи. Мазь для лечения красного плоского лишая применяется с целью разрушения отдельных красных узлов, проявляющихся в виде прыщиков и покраснений.
В комплексе с противогрибковыми мазями для лечения лишая на поздних и запущенных стадиях назначаются и другие препараты, например, кортикостероидные препараты. Длительность лечения составляет 1-2 недели с повторяющейся периодичностью.
Красный плоский лишай лечится по стандартной комплексной схеме. Наряду со спиртовыми компрессами и примочками используются противогрибковые медикаменты локального и общего действия — Пенициллин, Тетрациклин, Флостерон, Димексид, Гидрокортизон. Мазь для лечения плоского лишая должна обладать противомикробными действиями, предотвращать аллергические реакции.
Синофлановая мазь от плоского лишая у человека является действующим аналогом многих противомикробных и антисептических препаратов. При правильном применении она легко справляется с грибковыми инфекциями на теле человека и всех видов плоского лишая, который проявляется на кожном покрове.
Читайте также:

